Лечение артериальной гипоксемии. Что делать при артериальной гипоксемии и цианозе?
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Много раз мы слышали, как вредно находиться в помещении с повышенным уровнем углекислого газа и как важно нормальное содержание кислорода в воздухе, которым мы дышим. Вместе с тем, всем известно, что кислород в организм должен попадать бесперебойно и в достаточном количестве, в противном случае снижение кислорода в крови (гипоксемия) и накопление углекислого газа (гиперкапния) приводят к развитию состояния, называемого гипоксией. И коль гипоксия имеет место, то уже ясно, что без гиперкапнии и гипоксемии тоже не обошлось, поэтому их считают универсальными симптомами дыхательной недостаточности (ДН).
Различают две формы острой дыхательной недостаточности: гиперкапническую, обусловленную повышенным уровнем углекислого газа, и гипоксемическую форму ОДН, когда проблемы возникают вследствие низкой оксигенации артериальной крови. Для острой дыхательной недостаточности характерно и то, и другое: и повышенная концентрация углекислого газа, и низкое содержание кислорода, то есть, и гиперкапния, и гипоксемия, но все же их нужно отделять друг от друга и разграничивать при выборе методов лечения, которые хоть, в принципе, и похожи, но могут иметь свои особенности.
Свято место пусто не бывает
Гиперкапния - повышение уровня углекислого газа (СО2) в крови, гипоксемия - снижение содержания кислорода (О2) там же. Как и почему это происходит?
Известно, что транспорт кислорода из легких с артериальной кровью осуществляют красные кровяные тельца (эритроциты), где кислород находится в связанном (но не очень прочно) с хромопротеином (гемоглобином) состоянии. Гемоглобин (Hb), несущий кислород к тканям (оксигемоглобин), по прибытию на место назначения отдает О2 и становится восстановленным гемоглобином (дезоксигемоглобин), способным присоединять к себе тот же кислород, углекислый газ, воду. Но так как в тканях его уже ждет углекислый газ, который нужно с венозной кровью доставить в легкие для выведения из организма, то гемоглобин его и забирает, превращаясь в карбогемоглобин (HbСО2) - тоже непрочное соединение. Карбогемоглобин в легких распадется на Hb, способный соединиться с кислородом, поступившим при вдохе, и углекислый газ, предназначенный для вывода из организма при выдохе.
Схематично эти реакции можно представить в виде химических реакций, которые, возможно, читатель хорошо помнит еще из школьных уроков:
- Hb (в эритроцитах) + О2 (приходит при вдохе с воздухом) → HbО2 - реакция идет в легких, полученное соединение направляется в ткани;
- HbО2 → Hb (дезоксигемоглобин) + О2 - в тканях, которые получают кислород для дыхания;
- Hb + СО2 (отработанный, из тканей) → HbСО2 (карбогемоглобин) - в тканях, образованный карбогемоглобин направляется в малый круг для газообмена и обогащения кислородом;
- HbСО2 (из тканей) → в легкие: Hb (свободен для получения кислорода) + СО2↑ (удаляется с выдохом);
- Hb + О2 (из вдыхаемого воздуха) - новый цикл.
Однако следует отметить, что все так хорошо получается, когда кислорода хватает, избытка углекислого газа нет, с легкими все в порядке - организм дышит чистым воздухом, ткани получают все, что им положено, кислородного голодания не испытывают, образованный в процессе газообмена СО2 благополучно покидает организм. Из схемы видно, что восстановленный гемоглобин (Hb), не имея прочных связей, всегда готов присоединить любой из компонентов (что попадается, то и присоединяет). Если в легких на тот момент окажется кислорода меньше, чем может забрать гемоглобин (гипоксемия), а углекислого газа будет более, чем достаточно (гиперкапния), то он заберет его (СО2) и понесет к тканям с артериальной кровью (артериальная гипоксемия) вместо ожидаемого кислорода. Пониженная оксигенация тканей - прямой путь к развитию гипоксии, то есть, кислородному голоданию тканей.
Очевидно, что трудно разделить такие симптомы, как гипоксия, гиперкапния и гипоксемия - они лежат в основе развития острой дыхательной недостаточности и определяют клиническую картину ОДН.
Тесные связи
Привести ткани к кислородному голоданию могут различные причинные факторы, однако, учитывая неразрывную связь гипоксии, гиперкапнии и гипоксемии, эти категории целесообразно рассматривать, не отрывая друг от друга, тогда читателю будет понятно, что из чего вытекает.
Итак, гипоксию по ее происхождению делят на две группы:
Экзогенная гипоксия - кислородное голодание, возникающее вследствие снижения парциального давления О2 в воздухе, который мы вдыхаем и, соответственно, к недостаточному насыщению артериальной крови кислородом (менее 96% - гипоксемия). Такая форма гипоксии хорошо известна любителям полетов на больших высотах, покорения высоких гор, а также лицам, чья профессия связана с различными системами, обеспечивающими дыхание в необычных условиях (акваланг, барокамера), или людям, случайно попавшим в зону сильного загрязнения атмосферы вредными для человека газообразными веществами.
- Респираторную гипоксию, формирующуюся в результате альвеолярной гиповентиляции, которая возникает при различных обстоятельствах: травмах грудной клетки, непроходимости дыхательных путей, уменьшении поверхности легких, осуществляющих дыхательную деятельность, угнетении дыхательного центра, например, лекарственными средствами, воспалительных процессах и отеке легких. Это - различные заболевания органов дыхания: пневмония, эмфизема, пневмосклероз, ХОБЛ (хроническая обструктивная болезнь легких), а также поражение органов дыхания агрессивными ядами: фосгеном, аммиаком, сильными неорганическими кислотами (соляная, серная) и др.;
- Циркуляторную форму, в основе которой лежит острая и хроническая недостаточность системы кровообращения (врожденные пороки сердца, при которых венозная кровь, не заходя в малый круг кровообращения, попадает в левые отделы сердца, что случается, например, при открытом овальном окне);
- Тканевой вариант гипоксии, который имеет при отравлениях, затормаживающих передачу тканям кислорода, поскольку из-за подавления функциональной активности дыхательных ферментов те перестают его принимать и усваивать;
- Гемическую (кровяную) гипоксию - результат уменьшения в циркулирующей крови красных кровяных телец (эритроцитов) или снижения уровня красного пигмента (гемоглобина), связывающего кислород. Такая форма, как правило, характерна для различного рода анемичных состояний (острая кровопотеря, ЖДА, гемолитические анемии).
Тяжелую форму гипоксии легко отличить по таким признакам, как цианоз, учащенное сердцебиение, снижение артериального давления, возможны судороги и потеря сознания, что чревато быстрым развитием сердечно-сосудистой недостаточности, которая, если немедленно не ликвидировать первопричину, так же быстро может привести к гибели больного.
Излишнее накопление делает этот газ вредным для организма
В основе развития гиперкапнии находится нарушение соотношения между альвеолярной вентиляцией и накоплением СО2 в тканях и в крови (HbСО2) (показатель этого накопления - РаСО2, который в норме не должен превышать 45 мм. рт. ст.).
К гиперкапнии приводят следующие обстоятельства:
- Расстройства вентиляции, вызванные патологическим состоянием органов дыхания (обструкция) или нарушения, формируемые самим пациентом при попытке снизить дыхательный объем за счет глубины дыхания, поскольку вдох вызывает дополнительные болевые ощущения (травмы грудной клетки, операции на органах брюшной полости и др.);
- Угнетение дыхательного центра и нарушение регуляции в результате этого (травмы, опухоли, отек головного мозга, деструктивные изменения в тканях ГМ, отравление отдельными лекарственными средствами);
- Ослабление мышечного тонуса грудной клетки в результате патологических изменений.
Таким образам, к причинам возникновения гиперкапнии относят:
- ХОБЛ;
- Ацидоз;
- Инфекции бронхо-легочной системы;
- Атеросклероз;
- Профессиональную деятельность (пекари, сталевары, водолазы);
- Загрязнение воздуха, длительное пребывание в непроветриваемых помещениях, курение, в том числе, и пассивное.
рисунок: уровень углекислого газа в помещении и влияние на человека
Признаки увеличения в крови концентрации двуокиси углерода:
- Увеличивается частота сердечных сокращений;
- Проблема - уснуть ночью, зато сонливость днем;
- Кружится и болит голова;
- Тошнит, иной раз доходит до рвоты;
- Повышается внутричерепное давление, возможно развитие отека ГМ;
- Стремится вверх артериальное давление;
- Трудно дышать (одышка);
- Болит в груди.
При быстром увеличении содержания углекислого газа в крови существует опасность развития гиперкапнической комы, которая, в свою очередь, грозит остановкой дыхания и сердечной деятельности.
Факторы, тормозящие оксигенацию
Основу гипоксемии составляет расстройство насыщения кислородом артериальной крови в легких. Узнать, что в легких кровь не оксигенируется можно по такому показателю, как парциальное напряжение кислорода (РаО2), значения которого в норме не должны опускаться ниже 80 мм. рт. ст.
Причинами снижения оксигенации крови являются:
- Альвеолярная гиповентиляция, возникающая в результате влияния различных факторов, в первую очередь, недостатка кислорода во вдыхаемом воздухе, что влечет его снижение в альвеолах и приводит к развитию экзогенной гипоксии;
- Расстройство вентиляционно-перфузионных соотношений, возникающих при хронических заболеваниях легких - это самый частый причинный фактор развития гипоксемии и респираторной гипоксии;
- Шунтирование справа налево при нарушении кровообращения и попадании венозной крови сразу в левое сердце без посещения легких (пороки сердца) с развитием циркуляторной гипоксии;
- Нарушение диффузных способностей альвеолярно-капиллярной мембраны.
Чтобы читатель мог представить роль вентиляционно-перфузионных отношения и значение диффузных способностей альвеолярно - капиллярной мембраны, следует разъяснить суть данных понятий.
Что происходит в легких?
В легких человека газообмен обеспечивается вентиляцией и током крови по малому кругу, однако вентиляция и перфузия происходит не в равной степени. К примеру, отдельные зоны вентилируются, но не обеспечиваются кровью, то есть, в газообмене не участвуют или, наоборот, на каких-то участках кровоток сохранен, но они не вентилируются и тоже исключены из процесса газообмена (альвеолы верхушек легких). Расширение зон, не участвующих в газообмене (отсутствие перфузии), приводит к гипоксемии, которая чуть позже повлечет за собой и гиперкапнию.
Нарушение легочного кровотока вытекает из различных патологических состояний жизненно важных органов и, в первую очередь - кровеносной системы, которые становятся причинами гипоксемии:
пример развития гипоксемии при ТЭЛА
Диффузная способность альвеолярно-капиллярной мембраны, зависящая от многих параметров, может менять свои значения (увеличиваться и уменьшаться) в зависимости от обстоятельств (компенсаторно-приспособительные механизмы при нагрузке, изменении положения тела и др.). У людей взрослых молодых людей (за 20 лет) она снижается естественным образом, что считается физиологическим процессом. Чрезмерное уменьшение этого показателя наблюдается при заболеваниях органов дыхания (воспаление легких, отек, ХОБЛ, эмфизема), которые значительно снижают диффузионную способность АКМ (газы не могут преодолеть длинные пути, образованные в результате патологических изменений, а кровоток нарушается из-за уменьшения количества капилляров). По причине подобных нарушений начинают проявляться основные признаки гипоксии, гипоксемии и гиперкапнии, указывающие на развитие дыхательной недостаточности.
Признаки снижения О2 в крови
Признаки снижения кислорода могут проявиться быстро (концентрация кислорода падает, но организм пытается компенсировать потерю собственными силами) или запаздывать (на фоне хронической патологии основных систем жизнеобеспечения, компенсаторные возможности которых уже закончились).
- Синюшность кожных покровов (цианоз). Цвет кожи определяет тяжесть состояния, поэтому при слабой степени гипоксемии до цианоза обычно не доходит, но бледность, тем не менее, имеет место;
- Учащенное сердцебиение (тахикардия) - сердце пытается компенсировать недостаток кислорода;
- Снижение артериального давления (артериальная гипотензия);
- Обморочные состояния, если РаО2 падает до очень низких значений (менее 30 мм.рт. ст.)
Снижение концентрации кислорода в крови, конечно, ведет к страданиям головного мозга с нарушением памяти, ослаблением концентрации внимания, расстройствам сна (ночное апноэ и его последствия), развитием синдрома хронической усталости.
Небольшая разница в лечении
Гиперкапния и гипоксемия настолько тесно связаны между собой, что разобраться в лечении может только специалист, который проводит его под контролем лабораторных показателей газового состава крови. Общим в лечении этих состояний являются:
- Вдыхание кислорода (оксигенотерапия), чаще газовой смеси обогащенной кислородом (дозы и методы подбираются врачом с учетом причины, вида гипоксии, тяжести состояния);
- ИВЛ (искусственная вентиляция легких) - в тяжелых случаях при отсутствии сознания у больного (кома);
- По показаниям - антибиотики, препараты, расширяющие бронхи, отхаркивающие лекарственные средства, диуретики.
- В зависимости от состояния больного - ЛФК, массаж грудной клетки.
При лечении гипоксии, вызванной снижением концентрации кислорода, или повышением содержания углекислого газа нельзя забывать о причинах, повлекших данные состояния. По возможности стараются устранить их или хотя бы минимизировать влияние негативных факторов.
Гипоксемия: происхождение и лечение
Состояние из разряда патофизиологических проявлений, что отражает процентное снижение кислорода в артериях, в медицине называется гипоксемией. Общеизвестно, что все молекулярные и химические процессы в организме будут происходить правильно, если кровь в достаточном количестве получает кислород. Без его участия невозможен полноценный транспорт в ткани питательных веществ.
Симптомы гипоксемии свидетельствуют как о дефиците кислорода, так и о серьезных перебоях в работе тех или иных систем и органов. Важно заметить такие проявления и своевременно начать медикаментозную терапию, иначе гипоксии и других осложнений не избежать.
Первоисточниками болезни могут быть:
- Недостаток кислорода в окружающей среде
- Диссонанс в легких, пороки сердца
- Гиповентиляция
Последний фактор базируется на недостаточном числе дыхательных экскурсий посредством угнетения центра дыхания. Важной причиной болезни является апноэ, которое развивается через слабость и спадение мышц корсета глотки.
Клинические симптомы
Коварство болезни в том, что она себя проявляет далеко не сразу. В самом начале, когда организм еще активно борется, появляется:
- Небольшая тахикардия
- Кожа становится слегка бледной
- АД повышается на несколько позиций
Если меры не приняты, болезнь начинает прогрессировать. И тогда появляются ее поздние признаки:
- Цианоз, то есть выраженная синюшность кожи, поначалу на мочках ушей, вокруг зоны губ и кончиков пальцев, а потом и по всему телу
- Пот становится очень липким и холодным
- Пациента тревожат стойкие головокружения
- Двигательное беспокойство, которое сменяется ступором
- Серьезные нарушения неврологического характера
Исход зависит от степени тяжести болезни, от уже имеющихся патологий, а главное - от своевременной терапии. Если гипоксемия острая, прогноз ее весьма неблагоприятный. Перечень осложнений включает:
- Тяжелые аритмии, быстрое падение АД, существенное снижение сократительной способности мышцы сердца
- Инсульты и энцефалопатия
- Одышка, сбои в дыхательном ритме, отеки легких
Лечение
Грамотно разработанная терапевтическая программа включает как неотложную помощь, так и устранение первопричин, что вызывают болезнь.
- При легких нарушениях, что появились от дефицита кислорода в помещении, комната проветривается, делается ингаляция или пациента выводят на улицу.
- Пациенты со средней тяжестью требуют немедленной госпитализации и диагностирования причин.
- Если остановилось дыхание, то больному проводят искусственную вентиляцию легких и отправляют в реанимацию.
Неотложная помощь предполагает освобождение рта от слизи и устранение западения языка, непрямой массаж сердца и подключение к системе ИВЛ.
Медикаментозная помощь включает антигипоксическую и антикоагулянтную терапию, инфузионные препараты и лекарства от сердечной недостаточности.
Важную роль играет ингаляция кислородом. Проводится она до уровня сатурации не ниже 85%. Также показана ингаляционная терапия, что быстро создает необходимую степень концентрации медикаментов.
Хроническая гипоксия: причины, симптомы и способы лечения
Без кислорода жизнь невозможна. Его дефицит отрицательно влияет на все органы, особенно на головной мозг. Если с током плазмы О2 поступает не в полной мере, надвигается кислородный голод или по-другому гипоксия. Объясняется это просто: для полноценной работы мозга требуется более 20% минутного объема кровотока, а это солидное количество.
Наступление гипоксии губительно для мозга. При наступлении острой стадии он способен работать не более 4-5 секунд. По истечению 10-13 секунд наступает бессознательное состояние, а через 30-35 секунд - коматозное. Если патология сохраняется 5-6 минут, наступает гибель клеток, к тому же необратимая.
Причины появления
В основе классификации кислородного голодания лежат причины возникновения болезни.
- Экзогенная - это когда нехватка кислорода появляется после его уменьшения в окружающей среде.
- Дыхательная гипоксия относится к разряду хронических болезней. Вызывают ее нарушения в работе воздухоносной системы.
- Сердечнососудистая гипоксия основана на гемодинамических нарушениях.
- Кровяная - это когда эритроциты не эффективно доставляют О2 в мозг.
- Гистотоксическая характерна для больных, у которых утилизации О2 происходит с нарушениями.
Чаще всего у взрослых гипоксии развиваются на базе:
- Инсульта и стрессовых ситуаций, при которых снижается давление.
- Остеохондроза и анемии.
- Остановки сердца и отравления газом.
- Паралича и сердечной недостаточности.
- Нарушений кровообращения и удушья. которого важно начать как можно скорее.
Кроме того, такая реакция может развиваться на алкоголь, на аллергены, что приводят к отеку гортани, и в результате болезней нервной системы.
Симптомы
У взрослых кислородное голодание выражается стандартной клинической картиной.
- Возбудимость существенно повышается, так как недостаток кислорода способствует состоянию бесконтрольной эйфории, которая вскоре заменяется удрученностью и вялостью.
- Внезапная головная боль сжимающего характера.
- Тахикардия и различные виды аритмий.
- Цвет кожных покровов бледный, синюшный или даже красный. Потливость высокая.
- Тошнота, головокружение, заторможенность.
- Отек мозга, исчезновение рефлексов.
Способы лечения
Схема лечения для взрослых разрабатывается исходя из точной первопричины, которая диагностируется посредством современных технологий. Если больной детально сформулирует те факторы, что спровоцировали гипоксию, врачу будет легче назначить терапевтические мероприятия.
Они могут проходить дома, а также в стационаре. Как правило, рекомендуются средства, которые стабилизируют правильную работу организма. Больной принимает лекарства для восстановления полного кровоснабжения, а значит и полноценной работы тканей мозга.
Бывает, что взрослому человеку с легкой стадией нехватки кислорода достаточно дольше бывать на воздухе. Если же причина в нарушении или в болезни пациента, тогда ему в частности потребуются:
- Подушки или маски при гипоксии экзогенного типа.
- Антигипоксаны, а также лекарства для расширения бронхов при дыхательной форме гипоксии.
- Хирургические мероприятия при циркулярном виде озонового голода.
- Антидотовые средства при гипоксии гистоксического характера.
Последствия, если не лечить
Мгновенная и острая стадия может послужить причиной смертельного исхода. Остальные же случаи чреваты головокружениями, расстройством зрения и речи. Конечно, реабилитация поможет восстановить выполнение утраченных обязанностей, но остаточные отклонения могут сохраняться.
Хроническая гипоксия вызывает одышку и гипертонию, образование тромбов и повышенное число митохондрий. Длительное течение кислородного голодания постепенно приводит к нарушению функций и декомпенсации.
Как справляться с ХГ при помощи концентраторов кислорода? И можно ли это делать?
Это делать нужно, как для лечения, так и для предотвращения подобных болезней. Такая терапия насыщает организм кислородом, к тому же высокой концентрации. По эффективности такое лечение стоит рядом с СИПАП-терапией.
Современные концентраторы отделяют чистый кислород из окружающего воздуха посредством фильтров. Очищенный, он попадает в редуктор, увлажняется парами и немного нагревается.
Лечение проводится при каждом заболевании индивидуально. Кислород же применяется разной концентрации.
Симптомы и методы лечения гипоксемии
Гипоксемия — это патологическое состояние, при котором отмечается снижение содержания кислорода в крови, замедление процессов обмена в тканях и клетках организма. Патология может возникнуть независимо от возраста, стать причиной летального исхода.
Причины возникновения
Чтобы понять, что такое гипоксемия, необходимо разобраться с причинами ее возникновения и симптоматикой.
Существуют 5 причин, провоцирующих развитие гипоксемии:
- Вдыхаемый воздух содержит мало кислорода (при нахождении на большой высоте, в помещении с недостаточной вентиляцией и др.).
- Нарушение вентиляции легких, связанное с патологиями (бронхиальная обструкция, повреждение грудной клетки в результате травм, ателектаз, пневмония, пневмосклероз и др.). Вдыхаемый воздух содержит кислород в достаточном количестве, но из-за слабого функционирования легких уменьшается частота дыхания.
- Заболевания сердца, при которых имеется дефект межжелудочковой перегородки. В этом случае происходит смешивание артериальной крови (из левого желудочка) с венозной (из правого), и ткани получают кровь с низким содержанием кислорода.
- В результате ускорения кровотока по сосудам (например, при увеличении физической нагрузки) уменьшается продолжительность взаимодействия кислорода и эритроцитов.
- Понижение в крови уровня гемоглобина и уменьшение количества эритроцитов. В этом случае даже при достаточном содержании кислорода ткани испытывают его недостаток.
Классификация и симптомы патологии
Различают несколько вариантов этого патологического состояния в зависимости от причины, механизма развития, признаков, скорости развития, длительности процесса.
Артериальная
При нарушении поступления кислорода из-за низкого давления, недостаточного содержания в воздухе, в результате нарушения прохождения через ткань легких происходит уменьшение его содержания в артериях и развивается артериальная гипоксемия.
Если происходит смешивание артериальной и венозной крови (при сбросе справа налево в сердце), возникает гипоксемия в артериях.
Венозная
Низкий уровень кислорода в венах всегда бывает вторичным, его причиной становится низкая кислородная емкость крови в артериях. Нередко такое состояние появляется у здоровых людей при выполнении высокой физической нагрузки или во время тяжелого инфекционного поражения организма.
Острая и хроническая
При получении травмы грудной клетки, разрыве диафрагмы, передозировке наркотических веществ, попадании в дыхательные пути инородного тела, воды, рвотных масс дыхание может внезапно прекратиться.
Если реанимационные мероприятия не будут проведены быстро, компенсаторные реакции не успевают развиться, и пациент погибает.
При обширных пневмониях вирусной или бактериальной этиологии, шоковых состояниях, сепсисе, электротравмах, остром панкреатите, аллергических реакциях, сопровождающихся отеком дыхательных путей, гипоксемия принимает тяжелое подострое течение.
При патологиях, связанных с легочной тканью, бронхами, анемией, опухолевыми процессами, развивается хроническая гипоксемия.
Ночная
Апноэ (временная остановка дыхания) становится причиной возникновения ночной гипоксемии. Провоцирующими факторами, вызывающими остановку дыхания во время ночного сна, являются:
- ожирение;
- храп;
- сбой регуляции дыхания, вызванный поражением головного мозга.
В детском возрасте апноэ может возникать при нарушении формирования нервной и бронхолегочной системы.
Клинические проявления патологии бывают ранними и поздними. Ранние — это компенсаторно-приспособительные реакции, возникающие при недостаточном поступлении кислорода:
- увеличивается частота сердечных сокращений;
- появляется одышка;
- повышается артериальное давление;
- увеличивается приток крови к головному мозгу, почкам, миокарду; в то же время уменьшается ее содержание в коже (отмечается бледность кожных покровов).
Если не были своевременно приняты меры по устранению дефицита кислорода, нарушаются функции дыхательной, нервной, сердечно-сосудистой систем. Бледность кожи сменяется синюшностью, цианоз распространяется по всей поверхности тела.
- одышка;
- синюшность кожи;
- повышение давления в сосудах легких;
- тахикардия;
- отеки на нижних конечностях;
- бессонница;
- тревожность;
- ухудшение памяти;
- дрожание конечностей;
- обмороки.

Симптоматика зависит от механизма возникновения гипоксемии. При патологии, развивающейся в результате анемии, нарушаются вкусовые ощущения, становятся сухими кожные покровы, отмечается повышенная ломкость волос и ногтей.
Клинические симптомы гипоксемии:
- двигательное и психологическое возбуждение;
- пониженное артериальное давление;
- быстрая утомляемость;
- головокружение;
- слабость;
- головная боль;
- чувство онемения, покалывания в конечностях;
- ухудшение внимания;
- снижение памяти;
- аритмия;
- боль в области сердца.
Симптомы хронического недостатка кислорода:
- одышка;
- быстрая утомляемость;
- головокружение, обморок;
- учащенное сердцебиение;
- изменение частоты сердечных сокращений;
- расстройство психики, снижение интеллекта.
Диагностика
Для постановки диагноза применяют осмотр, методы лабораторной и инструментальной диагностики. При осмотре пациента отмечается синюшность кожных покровов, одышка, апатия. С помощью лабораторных методов проводят:
- общий анализ крови;
- электролитный анализ крови;
- исследуют рН, бикарбонаты.
Из инструментальных методов применяют:
- пульсоксиметрию;
- рентгенографию грудной клетки;
- УЗИ сердца;
- допплерометрию;
- ЭКГ;
- полисомнографию.
Лечение заболевания
Терапия направлена на решение проблем, вызванных патологическим состоянием, и устранение причин, которые его спровоцировали. При артериальной гипоксемии 2-3 степени требуется госпитализация больного.
В случае развития острой гипоксемии, связанной с острой дыхательной недостаточностью, необходимо вызвать «неотложку» и оказать больному первую помощь:
Дыхательная недостаточность ( Легочная недостаточность )
Дыхательная недостаточность — это патологический синдром, сопровождающий ряд заболеваний, в основе которого лежит нарушение газообмена в легких. Основу клинической картины составляют признаки гипоксемии и гиперкапнии (цианоз, тахикардия, нарушения сна и памяти), синдром утомления дыхательной мускулатуры и одышка. ДН диагностируется на основании клинических данных, подтвержденных показателями газового состава крови, ФВД. Лечение включает устранение причины ДН, кислородную поддержку, при необходимости - ИВЛ.
МКБ-10
Общие сведения
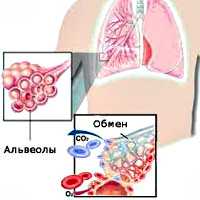
Внешнее дыхание поддерживает непрерывный газообмен в организме: поступление атмосферного кислорода и удаление углекислого газа. Любое нарушение функции внешнего дыхания приводит к нарушению газообмена между альвеолярным воздухом в легких и газовым составом крови. В результате этих нарушений в крови нарастает содержание углекислоты и уменьшается содержание кислорода, что ведет к кислородному голоданию, в первую очередь, жизненноважных органов - сердца и головного мозга.
При дыхательной недостаточности (ДН) не обеспечивается необходимый газовый состав крови, либо он поддерживается за счет перенапряжения компенсаторных возможностей системы внешнего дыхания. Угрожающее для организма состояние развивается при дыхательной недостаточности, характеризующейся снижением парциального давления кислорода в артериальной крови менее 60 мм рт. ст., а также повышением парциального давления углекислоты более 45 мм рт. ст.
Причины
Дыхательная недостаточность может развиваться при различных острых и хронических воспалительных заболеваниях, повреждениях, опухолевых поражениях органов дыхания; при патологии со стороны дыхательной мускулатуры и сердца; при состояниях, приводящих к ограничению подвижности грудной клетки. К нарушению легочной вентиляции и развитию дыхательной недостаточности могут приводить:
- Обструктивные нарушения. Дыхательная недостаточность по обструктивному типу наблюдается при затруднении прохождения воздуха по воздухоносным путям - трахее и бронхам вследствие бронхоспазма, воспаления бронхов (бронхита), попадания инородных тел, стриктуры (сужения) трахеи и бронхов, сдавления бронхов и трахеи опухолью и т. д.
- Рестриктивные нарушения. Дыхательная недостаточность по рестриктивному (ограничительному) типу характеризуется ограничением способности легочной ткани к расширению и спаданию и встречается при экссудативном плеврите, пневмотораксе, пневмосклерозе, спаечном процессе в плевральной полости, ограниченной подвижности реберного каркаса, кифосколиозе и т. д.
- Гемодинамические нарушения. Причиной развития гемодинамической дыхательной недостаточности могут служить циркуляторные расстройства (например, тромбоэмболия), ведущие к невозможности вентиляции блокируемого участка легкого. К развитию дыхательной недостаточности по гемодинамическому типу также приводит право-левое шунтирование крови через открытое овальное окно при пороке сердца. При этом происходит смешение венозной и оксигенированной артериальной крови.
Классификация
Дыхательная недостаточность классифицируется по ряду признаков:
1. По патогенезу (механизму возникновения):
- паренхиматозная (гипоксемическая, дыхательная или легочная недостаточность I типа). Для дыхательной недостаточности по паренхиматозному типу характерно понижение содержания и парциального давления кислорода в артериальной крови (гипоксемия), трудно корригируемое кислородной терапией. Наиболее частыми причинами данного типа дыхательной недостаточности служат пневмонии, респираторный дистресс-синдром (шоковое легкое), кардиогенный отек легких.
- вентиляционная ("насосная", гиперкапническая или дыхательная недостаточность II типа). Ведущим проявлением дыхательной недостаточности по вентиляционному типу служит повышение содержания и парциального давления углекислоты в артериальной крови (гиперкапния). В крови также присутствует гипоксемия, однако она хорошо поддается кислородотерапии. Развитие вентиляционной дыхательной недостаточности наблюдается при слабости дыхательной мускулатуры, механических дефектах мышечного и реберного каркаса грудной клетки, нарушении регуляторных функций дыхательного центра.
2. По этиологии (причинам):
- обструктивная. При этом типе страдают функциональные возможности аппарата внешнего дыхания: затрудняется полный вдох и особенно выдох, ограничивается частота дыхания.
- рестриктивная (или ограничительная). ДН развивается из-за ограничения максимально возможной глубины вдоха.
- комбинированная (смешанная). ДН по комбинированному (смешанному) типу сочетает признаки обструктивного и рестриктивного типов с преобладанием одного из них и развивается при длительном течении сердечно-легочных заболеваний.
- гемодинамическая. ДН развивается на фоне отсутствия кровотока или неадекватной оксигенации части легкого.
- диффузная. Дыхательная недостаточность по диффузному типу развивается при нарушении проникновения газов через капиллярно-альвеолярную мембрану легких при ее патологическом утолщении.
3. По скорости нарастания признаков:
- Острая дыхательная недостаточность развивается стремительно, за несколько часов или минут, как правило, сопровождается гемодинамическими нарушениями и представляет опасность для жизни пациентов (требуется экстренное проведение реанимационных мероприятий и интенсивной терапии). Развитие острой дыхательной недостаточности может наблюдаться у пациентов, страдающих хронической формой ДН при ее обострении или декомпенсации.
- Хроническая дыхательная недостаточность может нарастатьна протяжении нескольких месяцев и лет, нередко исподволь, с постепенным нарастанием симптомов, также может быть следствием неполного восстановления после острой ДН.
4. По показателям газового состава крови:
- компенсированная (газовый состав крови нормальный);
- декомпенсированная (наличие гипоксемии или гиперкапнии артериальной крови).
5. По степени выраженности симптомов ДН:
- ДН I степени - характеризуется одышкой при умеренных или значительных нагрузках;
- ДН II степени - одышка наблюдается при незначительных нагрузках, отмечается задействованность компенсаторных механизмов в покое;
- ДН III степени - проявляется одышкой и цианозом в покое, гипоксемией.
Симптомы дыхательной недостаточности
Признаки ДН зависят от причин ее возникновения, типа и тяжести. Классическими признаками дыхательной недостаточности служат:
Гипоксемия клинически проявляется цианозом (синюшностью), степень которого выражает тяжесть дыхательной недостаточности и наблюдается при снижении парциального давления кислорода (РаО2) в артериальной крови ниже 60 мм рт. ст. Для гипоксемии характерны также нарушения гемодинамики, выражающиеся в тахикардии и умеренной артериальной гипотонии. При понижении РаО2 в артериальной крови до 55 мм рт. ст. наблюдаются нарушения памяти на происходящие события, а при снижении РаО2 до 30 мм рт. ст. пациент теряет сознание. Хроническая гипоксемия проявляется легочной гипертензией.
Проявлениями гиперкапнии служат тахикардия, нарушения сна (бессонница ночью и сонливость днем), тошнота, головные боли. Быстрое нарастание в артериальной крови парциального давления углекислоты (РаСО2) может привести к состоянию гиперкапнической комы, связанной с усилением мозгового кровотока, повышением внутричерепного давления и развитием отека головного мозга. Синдром слабости и утомления дыхательных мышц характеризуется увеличением частоты дыхания (ЧД) и активным вовлечением в процесс дыхания вспомогательной мускулатуры (мышц верхних дыхательных путей, мышц шеи, брюшных мышц).
- синдром слабости и утомления дыхательной мускулатуры
ЧД более 25 в мин. может служить начальным признаком утомления дыхательной мускулатуры. Урежение ЧД менее 12 в мин. может предвещать остановку дыхания. Крайним вариантом синдрома слабости и утомления дыхательной мускулатуры служит парадоксальное дыхание.
Одышка субъективно ощущается пациентами как нехватка воздуха при чрезмерных дыхательных усилиях. Одышка при дыхательной недостаточности может наблюдаться как при физическом напряжении, так и в спокойном состоянии. В поздних стадиях хронической дыхательной недостаточности с присоединением явлений сердечной недостаточности у пациентов могут появляться отеки.
Осложнения
Дыхательная недостаточность является неотложным, угрожающим для здоровья и жизни состоянием. При неоказании своевременного реанимационного пособия острая дыхательная недостаточность может привести к гибели пациента. Длительное течение и прогрессирование хронической дыхательной недостаточности приводит к развитию правожелудочковой сердечной недостаточности в результате дефицита снабжения сердечной мышцы кислородом и ее постоянных перегрузок. Альвеолярная гипоксия и неадекватная вентиляция легких при дыхательной недостаточности вызывает развитие легочной гипертензии. Гипертрофия правого желудочка и дальнейшее снижение его сократительной функции ведут к развитию легочного сердца, проявляющегося в застое кровообращения в сосудах большого круга.
На начальном диагностическом этапе тщательно собирается анамнез жизни и сопутствующих заболеваний с целью выявления возможных причин развития дыхательной недостаточности. При осмотре пациента обращается внимание на наличие цианоза кожных покровов, подсчитывается частота дыхательных движений, оценивается задействованность в дыхании вспомогательных групп мышц.
В дальнейшем проводятся функциональные пробы для исследования функции внешнего дыхания (спирометрия, пикфлоуметрия), позволяющая провести оценку вентиляционной способности легких. При этом измеряется жизненная емкость легких, минутный объем дыхания, скорость движения воздуха по различным отделам дыхательных путей при форсированном дыхании и т. д.
Обязательным диагностическим тестом при диагностике дыхательной недостаточности является лабораторный анализ газового состава крови, позволяющий определить степень насыщения артериальной крови кислородом и углекислым газом (PаО2 и PаСО2) и кислотно-щелочное состояние (КОС крови). При проведении рентгенографии легких выявляются поражения грудной клетки и паренхимы легких, сосудов, бронхов.
Лечение дыхательной недостаточности
Лечение пациентов с дыхательной недостаточностью предусматривает:
- восстановление и поддержание оптимальной для жизнеобеспечения вентиляции легких и оксигенации крови;
- лечение заболеваний, явившихся первопричиной развития дыхательной недостаточности (пневмонии, экссудативного плеврита, пневмоторакса, хронических воспалительных процессов в бронхах и легочной ткани и т. д.).
При выраженных признаках гипоксии в первую очередь проводится оксигенотерапия (кислородная терапия). Кислородные ингаляции подаются в концентрациях, обеспечивающих поддержание PаО2 = 55— 60 мм рт. ст., при тщательном мониторинге рН и PаСО2 крови, состояния пациента. При самостоятельном дыхании пациента кислород подается масочно или через носовой катетер, при коматозном состоянии проводится интубация и поддерживающая искусственная вентиляция легких.
Наряду с оксигнотерапией проводятся мероприятия, направленные на улучшение дренажной функции бронхов: назначаются антибактериальные препараты, бронхолитики, муколитики, массаж грудной клетки, ультразвуковые ингаляции, лечебная физкультура, проводится активная аспирация секрета бронхов через эндобронхоскоп. При дыхательной недостаточности, осложненной легочным сердцем, назначаются диуретики. Дальнейшее лечение дыхательной недостаточности направлено на устранение вызвавших ее причин.
Прогноз и профилактика
Дыхательная недостаточность является грозным осложнением многих заболеваний и нередко приводит к летальному исходу. При хронических обструктивных заболеваниях легких дыхательная недостаточность развивается у 30% пациентов.Прогностически неблагоприятно проявление дыхательной недостаточности у пациентов с прогрессирующими нейромышечными заболеваниями (БАС, миотония и др.). Без соответствующей терапии летальный исход может наступить в течение одного года.
При всех прочих патологиях, приводящих к развитию дыхательной недостаточности, прогноз разный, однако невозможно отрицать, что ДН является фактором, сокращающим продолжительность жизни пациентов. Предупреждение развития дыхательной недостаточности предусматривает исключение патогенетических и этиологических факторов риска.
1. Интенсивная терапия заболеваний, сопровождающихся острой дыхательной недостаточностью: методические рекомендации/ Прасмыцкий О.Т., Ржеутская Р.Е. - 2001.
3. Дыхательная недостаточность с преимущественным нарушением бронхо-легочных механизмов/ Чеснокова Н.П., Брилль Г.Е., Моррисон В.В., Полутова Н.В.// Научное обозрение. Медицинские науки. - 2017 - №2.
4. Формирование дыхательной недостаточности при хронических обструктивных заболеваниях легких, пути и возможности лечения больных: Автореферат диссертации/ Игнатьев В. А. - 1993.
Читайте также:
