Лучевые признаки перилимфатического распределения в легких
Добавил пользователь Валентин П. Обновлено: 18.01.2026
1 ФГБОУ ВО «Рязанский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России
В основу статьи положен большой клинический опыт применения компьютерной томографии (КТ) у пациентов с саркоидозом органов дыхания. Саркоидоз - это системное доброкачественное заболевание, относящееся к группе гранулематозов, являющееся сегодня актуальной медико-социальной проблемой из-за высокой распространенности во всем мире. Диагностика саркоидоза - это процесс, требующий исключения ряда других заболеваний со сходной симптоматикой. И неотъемлемой частью этого процесса, наряду с клинико-лабораторными исследованиями, является рентгеновская компьютерная томография. Метод обладает высокой разрешающей способностью и позволяет отчетливо визуализировать легочную ткань и органы средостения. В статье мы продемонстрировали многообразие лучевых проявлений саркоидоза респираторной системы, обратив внимание на наиболее часто встречающиеся находки при КТ органов грудной полости: это внутригрудная лимфоаденопатия, симптом «матового стекла», единичные фокусы консолидации в легких, симптом диссеминации, интерстициальные и буллезные изменения, а также поражение листков плевры и др. Выявленные на КТ изменения позволяют определить распространенность, стадию патологического процесса, осложнения, выявить сопутствующие заболевания органов грудной клетки, прогнозировать дальнейшее течение саркоидоза и оказывать влияние на выбор лечебных мероприятий.
2. Maged A. H. Shouker, MD. Maged M. Ghanem, MD. Abdelsalam A. Elashry et al. Thoracic Manifestations of Sarcoidosis Using Multi-Slice CT. IOSR Journal of Dental and Medical Sciences. 2015. V. 14. Is. 9. Ver. II. P. 63-68.
4. Wasfi Y., Rose C., Murphy J., Silveira L., Grutters J., Inoue Yoshikazu, Judson М., Maier L. A new tool to assess sarcoidosis severity. Chest. 2010. V. 129. P. 1234-1245.
5. Борисов С.Е. Дифференциальная диагностика саркоидоза // Вестн. НИИ фтизиопульмонологии. 1999. №1. С.34-45.
6. Kargi A.B., Süslü H., Ünsal Ç., Boztepe O.F., Koç Y. The differential diagnostic role of PET-CT in sarcoidosis and lymphoma. Current Thoracic Surgery. 2018. V. 3. no. 1. P. 1-6.
Интерес к этому загадочному заболеванию велик: в 1987 году создана Всемирная ассоциация по саркоидозу и гранулематозам. На различных форумах пульмонологов работают отдельные секции по саркоидозу и другим гранулематозам. Ежегодно публикуется ряд статей, издаются монографии [1].
Однако многие вопросы остаются нерешёнными. До конца не изучена этиология заболевания. Клинические проявления весьма различны и не патогномоничны. Нередко преобладают симптомы внелегочных форм саркоидоза, например иридоциклит, увеличение шейных, подмышечных и надлобковых лимфатических узлов, поражения кожи по типу волчанки, артралгии, лихорадка и др. В половине случаев клинические признаки заболевания отсутствуют. Все вышесказанное значительно затрудняет раннюю диагностику саркоидоза [1; 3; 4].
Долгое время больные саркоидозом наблюдались в противотуберкулёзных стационарах, и это было весьма нецелесообразно из-за длительного наблюдения за пациентами и возможности их заражения туберкулёзом. В настоящее время и в России, и за рубежом диспансерное наблюдение за больными саркоидозом передано с общую лечебную сеть врачам-пульмонологам, хотя у них и нет достаточного опыта работы с этими пациентами.
Саркоидоз до сих пор остаётся заболеванием с неясной этиологией. В настоящее время существует ряд гипотез, пытающихся объяснить причины развития саркоидоза: связь с инфекционными факторами, экзогенное воздействие окружающей среды (вдыхание пыли, дыма и прочее), курение, наследственность и другие.
Основу патоморфогенеза саркоидоза составляет эпителиоидная гранулёма, состоящая из эпителиоидных клеток, гигантских клеток Лангханса, кальцинированных тел Шауманна и «звездчатых тел». Саркоидная гранулема не подвергается казеозному некрозу, в отличие от туберкулеза [1; 3].
Выделяют 3 патогенетические стадии саркоидоза лёгких:
1. Негранулематозная (альвеолит) - на этой стадии наблюдается утолщение альвеолярных перегородок, скопление макрофагов и лимфоцитов. Типичным является увеличение лимфатических узлов.
2. Гранулематозная - на этой стадии образуются саркоидные гранулёмы без некроза. Исход гранулёмы: рассасывание либо гиалиновая фибротизация.
3. Фиброзная - при хроническом течении заболевания фиброз развивается у 10-20% пациентов и имеет распространённый характер. В лёгких образуются кистозные полости, грубые ретикулярные изменения и лёгочная ткань напоминает «медовые соты». Кисты возникают в результате растяжения альвеолярной ткани и образования бронхиолоэктазов. Одновременно развивается выраженная эмфизема, стенозы бронхов, за счёт поражения их стенок. Чаще изменения носят двусторонний характер [1].
Саркоидоз, являясь системным заболеванием, поражает разные органы и системы, помимо респираторной системы: кожа (27%), периферические лимфатические узлы (22%), глаза (15%), селезенка (6%), центральная нервная система (4%), паращитовидные железы (4%), кости (3%). Однако известно, что 90% больных саркоидозом имеют изменения в органах грудной полости. Таким образом, клинические симптомы многообразны, зависят от ряда факторов, в том числе от этнической принадлежности пациента, формы, давности болезни, фазы, локализации и распространённости процесса, а также его активности. Среди клинических симптомов выделяют общие, т.е. неспецифические, такие как лихорадка, слабость и др., а также клинические проявления, вызванные поражением различных органов [5; 6].
Диагностика саркоидоза включает клинико-лабораторные исследования, лучевую визуализацию (рентгенологические методы, в т.ч. компьютерную томографию) и морфологическую верификацию.
Цель исследования: продемонстрировать многообразие компьютерно-томографических признаков и оценить диагностические возможности мультиспиральной компьютерной томографии при саркоидозе органов грудной полости.
Материал и методы исследования. Мы располагаем большим консультативным материалом - данные компьютерной томографии более 300 пациентов с саркоидозом органов грудной полости в период с 2011 по 2018 год. Преимущественный возраст больных варьировал от 25 до 45 лет, что соответствует данным литературы. Соотношение мужчин и женщин было примерно одинаковым. Лучевое исследование проводилось всем больным и включало рентгенографию органов грудной клетки в прямой и боковой проекциях и мультиспиральную компьютерную томографию. Последняя выполнялась на компьютерном томографе Somatom Emotion-6 Simens (6-срезовый МСКТ) и аппарате Aquillion-TSX-101 (64-срезовый МСКТ) по стандартной методике с толщиной среза около 1,5 мм и реконструкцией изображений в режимах легочного и медиастинального окна.
Результаты исследования и их обсуждение
Важнейшая роль в выявлении и установлении диагноза принадлежит рентгенологическому методу исследования, включающему обзорную рентгенографию органов грудной полости в прямой и боковой проекциях, а также компьютерной томографии. Примерно в половине (50%) наших случаев патологические изменения выявлены при проверочной флюорографии органов грудной клетки. Рентгенография и КТ позволили детализировать и уточнить характер патологических изменений, а также наблюдать за динамикой на фоне лечения саркоидоза.
Основу КТ-симптомокомплекса саркоидоза составили: 1) преимущественно двустороннее увеличение средостенных лимфатических узлов, 2) диссеминированные легочные гранулёмы, 3) фиброз, рубцевание, в некоторых случаях образование полостей в легочной ткани.
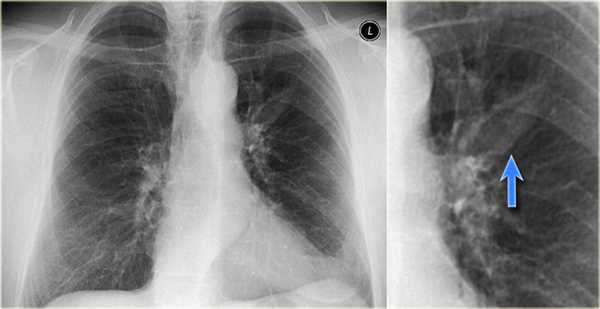
Рис. 1. РК-томограммы (медиастинальное окно) пациентки Е., 39 лет. Отмечается увеличение ВГЛУ паратрахеальной, бифуркационной и бронхопульмональной групп
Внутригрудная лимфоаденопатия визуализировалась в 70-80% случаев. Наблюдалось преимущественно двустороннее увеличение внутригрудных лимфатических узлов (ВГЛУ). Причем паратрахеальные лимфоузлы увеличивались как симметрично с обеих сторон, так и односторонне, чаще справа. Левостороннее увеличение демонстрировали лимфоузлы аортопульмонального окна. В некоторых случаях отмечалось обызвествление ВГЛУ в виде пунктира, по типу «скорлупы ореха» или аморфное. Симптом внутригрудной лимфоаденопатии наблюдался как изолированно, так и в сочетании с изменениями в легочной ткани. На компьютерных томограммах в режиме медиастинального окна увеличенные узлы средостения визуализировались достаточно хорошо (рис. 1).
Симптоматика изменений в лёгких при саркоидозе сводилась к появлению признаков в виде симптома «матового стекла», диссеминации, очаговых теней, пневмофиброза, буллёзно-дистрофических изменений и др. Относительно редко наблюдался плевральный выпот и симптом кольцевидной тени (образование полостей) в легких. У некоторых пациентов отмечалось изолированное поражение легких без лимфоаденопатии.
Симптом «матового стекла» (36%) визуализировался в виде небольших, ограниченных участков снижения прозрачности лёгочной ткани (рис. 2).
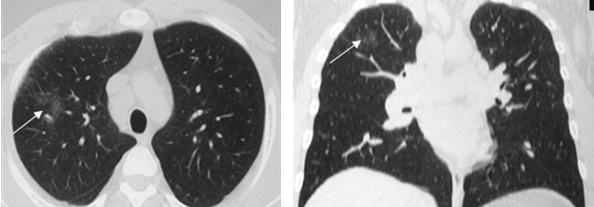
Рис. 2. РК-томограммы (режим лёгочного окна) пациента Г., 28 лет, с саркоидозом легких и ВГЛУ. Стрелкой указаны участки «матового стекла»
На ранних стадиях заболевания симптом «матового стекла» мог быть единственным, либо сочетаться с увеличением ВГЛУ.
Одним из наиболее часто наблюдаемых нами при КТ признаков саркоидоза являлся симптом диссеминации (70-80% случаев). При этом превалировала картина интерстициальных изменений с ретикуло-нодулярными фокусами размерами около 1-2 мм. Распределение теней было, главным образом, перилимфатическим с локализацией в средних и верхних легочных зонах (рис. 3). Реже визуализировались гроздевидные очаги округлой или неправильной формы до 6 мм в диаметре, с преимущественно субплевральной локализацией.

Рис. 3. На РК-томограммах больной Ж., 49 лет, определяется двухсторонняя диссеминация с преимущественной локализацией в среднем легочном поясе
Еще одним относительно частым (20-30%) проявлением легочного саркоидоза являлся симптом локальной тени, в виде ограниченных фокусов консолидации. Как правило, изменения носили двусторонний характер с локализацией в средних и верхних легочных зонах. Контуры очагов имели преимущественно нечеткие неровные контуры, за счет инфильтрации вокруг. Нередко фокусы консолидации содержали включения воздуха. Очаги консолидации при саркоидозе отражают слияние множества мелких узелков (рис. 4, 5).
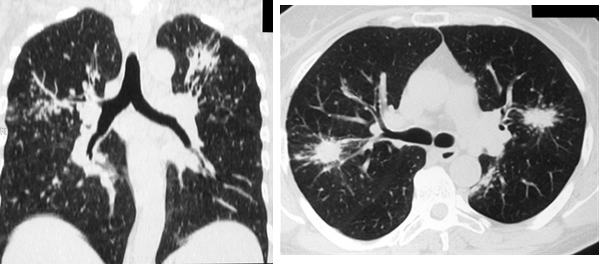
Рис. 4. РК-томограммы пациентки Г., 62 лет. Визуализируются участки альвеолярной инфильтрации округлой формы с неровными, лучистыми контурами (саркоидомы), расположенные перибронхиально

Рис. 5. РК-томограммы пациентки М., 42 лет. Субплеврально и перибронхиально с обеих сторон определяются относительно крупные очаговые тени (саркоидомы)
Картина фиброзных изменений при саркоидозе может достигать различной степени выраженности (от минимальной до грубой деформации легочного рисунка) и формируется постепенно. При хронически текущем саркоидозе, в случаях его позднего выявления, фиброз нередко оказывается первым признаком по данным лучевой визуализации и симулирует силикоз или туберкулёз. При формировании фиброза при саркоидозе часто происходит смещение главных бронхов, образование буллезных «сот», главным образом на периферии, и диффузное распространение линейных теней в легочной ткани (рис. 6).
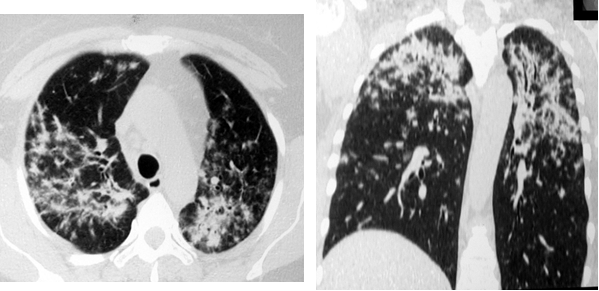
Рис. 6. РК-томограммы больной Ч., 53 лет. Распространённый пневмофиброз с элементами буллёзной эмфиземы
Довольно часто при саркоидозе в процесс вовлекается плевра, в виде её утолщения от нерезко выраженного до массивного, иногда с элементами обызвествления (рис. 7).

Рис. 7. РК-томограммы пациентки Ф., 59 лет. Определяются участки уплотнения лёгочной ткани субплевральной локализации с вовлечением в процесс костальной и междолевой плевры
Заключение. С внедрением высокоразрешающей КТ в клиническую практику существенно возросли возможности лучевой диагностики в распознавании саркоидоза респираторной системы. Эта технология позволила детально оценить локализацию патологических изменений, распространенность поражения лёгочной ткани, отдифференцировать зоны инфильтрации и диссеминации, визуализировать участки снижения прозрачности легочной ткани по типу «матового стекла», скоплением гранулём в стенках альвеол и периваскулярно, определять состояние внутригрудных лимфатических узлов и бронхиального дерева в целом. Таким образом, КТ-картина патологических изменений в органах дыхания у больных саркоидозом весьма разнообразна и многолика. Выявленные КТ-симптомы позволяют определить стадию и распространенность патологического процесса, выявить осложнения и сопутствующие изменения в органах грудной клетки, а также оценить прогноз заболевания.
Лучевое поражение легких

Во время лучевой терапии пациентов с опухолями молочной железы, органов шеи, легких, пищевода и внутригрудных лимфоузлов все органы грудной клетки подпадают под воздействие жесткого фильтрованного облучения. Одновременно с общей реакцией организма могут наблюдаться и местные реакции и проявления, а именно - лучевое поражение легких. В этой ситуации значение имеет все: возраст, общее состояние пациента, наличие и характер уже имеющихся изменений легких (пневмосклероз, эмфизема, туберкулез и прочее).
Степень и вид лучевого поражение зависит от жесткости лучевого излучения, величины дозы облучения, а также его распределение во времени.
Различают ранние и поздние поражения. Ранняя реакция наступает уже через несколько часов (максимум несколько дней) после облучения. Поздние поражения формируются постепенно, через несколько месяцев и даже лет после облучения.
Изменения могут быть обратимыми и необратимыми
Ранние изменения чаще всего являются обратимыми, характеризуются набуханием и утолщением соединительнотканной стромы межальвеолярных перегородок, повышенной проницаемостью капилляров, просачиванием ткани легких жидкостью, с последующим нарушением обменных процессов. На фоне асептического отека может наступить пневмония. Поздние (необратимые) изменения проявляются в виде чрезмерного развития перибронхиальной и периваскулярной соединительной ткани. Стенки альвеол утолщаются, нарушается их проницаемость, возникает дегенерация бронхов. Все это приводит до развития выраженных пневмосклеротических и даже цирротических уплотнений в ткани легких. Очень часто это сопровождается резким утолщением и уплотнением плевры. Естественно, что функция легких при этом резко снижается.
Как проявляются лучевые поражения легких
Диагностика
Для диагностики лучевых поражений легких в АЦМД-Медокс широко применяется высококачественная цифровая рентгенография и мультиспиральная компьютерная томография (СКТ), при объединении которых можно выявить весь спектр изменений в легких: нарастание деформации и усиления бронхо-сосудистого рисунка легких, образованием отдельных очагов вздутия или уплотнения, изменение корней легких в виде смещения корня в сторону пораженного участка легкого, выявление изменений лимфоузлов средостения и аксиллярных (подмышечных) областей, что практически невозможно без применения СКТ.
При наличие формирующихся или сформированных изменений в легких, пациент повторному облучению больше не подлежит.
Профилактика
Необходимо свети до минимума облучение здоровой паренхимы легких, сконцентрировав максимум дозы и лучевой энергии а патологическом очаге. Также хорошо провести курс иммуномодулирующей терапии.
Фиброз легких
Заболевание, при котором происходит замещение легочной ткани соединительной, носит название фиброз легких. Этот недуг вызывает серьезные сбои дыхательной функции. При этом у больного происходит растяжение легочных тканей, из-за чего снижается их эластичность. Заболевание вызывает необратимые патологические изменения, которые сильно влияют на качество жизни человека. Полностью избавиться от проблемы невозможно, так как соединительная фиброзная ткань не регенерируется в обычную. Однако можно приостановить развитие заболевания, что выполняется с помощью современных методик вполне успешно.
Фиброз делят по степени распространенности патологических изменений на несколько стадий:
- Пневмофиброз. При этой форме заболевания соединительная ткань в умеренной степени чередуется с неизмененной легочной.
- Пневмосклероз. При этой форме патологическим изменениям подвергается большая часть легочной ткани.
- Цирроз легких. Об этой стадии говорят, когда происходит полное замещение тканей. При этом также повреждаются сосуды легкого.
Заболевание может быть как одно-, так и двусторонним. Недуг нельзя оставлять без внимания, ведь в запущенной стадии он может спровоцировать серьезные осложнения.

Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Причины фиброза легких
Заболевание делят на два основных типа: интерстициальный и идиопатический. Вызывают их различные причины. Идиопатический фиброз легких считается самой загадочной формой болезни. Ученые до сих пор не могут выяснить, что его провоцирует. Есть предположение, что он вызывается недостатком полноценного здорового сна. Интерстициальная же форма недуга возникает из-за следующих основных причин:
- хронические воспалительные заболевания;
- аллергии, не подающиеся лечению;
- длительное вдыхание пыли и загрязненного воздуха;
- облучение организма;
- гранулематозные болезни легких;
- туберкулез;
- пневмония.
Какой врач лечит фиброз легких?

- Когда появились первые симптомы?
- Были ли у него воспалительные заболевания легких?
- Есть ли аллергия на лекарственные препараты?
- Чем болел человек последний раз?
Лечение фиброза легких
Терапию выбирают в зависимости от стадии развития заболевания и его сложности. Как правило, на первых этапах развития фиброза легких его лечение может быть ограничено немедикаментозными методами. Главным из них считают кислородную терапию. Ингаляции проводятся с помощью специальных аппаратов. Метод помогает:
Медикаментозная терапия включает в себя прием глюкокортикостероидов, антифиброзных препаратов и цитостатиков. Лечение лекарственными средствами достаточно длительное. Оно может занимать как 12 недель, так и 6 месяцев. Однако такой продолжительный прием препаратов способен не лучшим образом сказаться на здоровье человека. Например, после полного курса глюкокортикостероидов у человека могут возникнуть проблемы с давлением, обменом кальция или обострение язвенной болезни желудка.
В более сложных случаях остановить развитие заболевания можно только хирургическим путем. Оперативное лечение выполняется при тотальном фиброзе, когда изменениям подвергается вся легочная ткань. Удаление пораженного легкого или трансплантация органа назначается при:
- тяжелой дыхательной недостаточности;
- снижения объема легких;
- развитии гипоксии;
- снижении более чем в 2 раза диффузной способности легких.
Каждые 3 месяца должен проходить осмотр у пульмонолога пациент с таким диагнозом. При фиброзе легких лечение сегодня проходит достаточно успешно, однако больному придется строго следовать всем указаниям специалиста.
Что если не лечить фиброз легких?
Заболевание может протекать как в острой, так и в хронической форме. Многие интересуются: что если не лечить фиброз легких? Стоит отметить, что заболевание достаточно серьезное, оно может привести даже к летальному исходу. Поэтому лечить его нужно как можно раньше. Фиброз может стать причиной развития таких серьезных осложнений как:
- экссудативный плеврит;
- гипоксемическая кома;
- пневмоторакс;
- тяжелая дыхательная недостаточность.
Самой опасной считается острая форма фиброза. Заболевание развивается очень стремительно, и уже через 2 месяца человек может умереть. Лечение в домашних условиях неприемлемо.
Продолжительность жизни при фиброзе легких
Согласно статистическим исследованиям, страдают от этого недуга преимущественно мужчины. Лишь у 2 из 10 больных диагностируют острую форму фиброза легких, при которой продолжительность жизни составляет только 1 год. При этом состояние человека резко ухудшается. У него появляется сильная одышка, он резко теряет вес (до 15 кг за 5 месяцев), а также испытывает тяжелую дыхательную недостаточность.
Персистирующий фиброз, как правило, развивается не столь стремительно. Симптомы его также выражены менее ярко. При таком диагнозе человек может прожить около 5 лет. Наиболее благоприятной формой считается медленно прогрессирующий фиброз легких, при котором продолжительность жизни человека составляет до 10 лет.
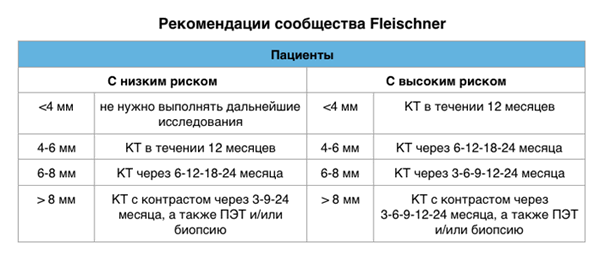
Рекомендации общества Fleischner 2017
При выполнении КТ грудной полости легочные узелки визуализируются довольно часто.
Роль радиолога заключается в том, чтобы данные находки отдифференцировать между доброкачественным и злокачественным процессом, а также определить дальнейшую тактику ведения пациента.
В данной статье изложены основные принципы тактики ведения пациентов с легочными узлами, рекомендованные обществом Фляйшнер (Fleischner).
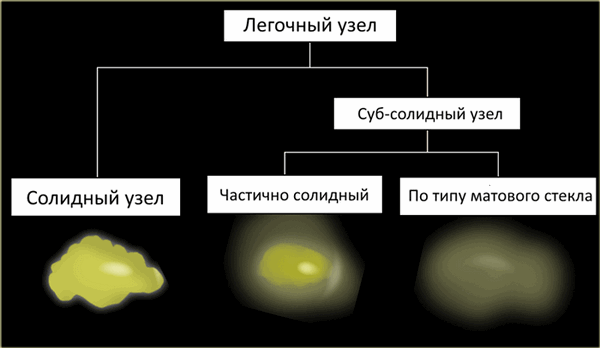

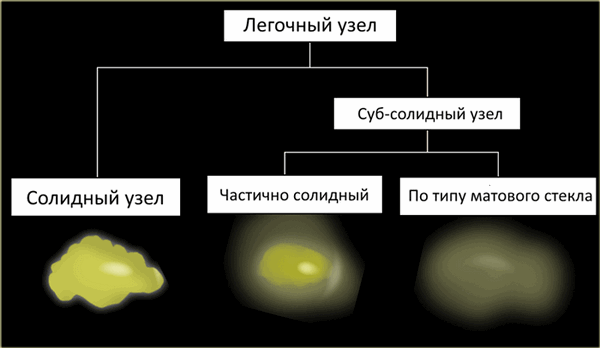
Узел/узелок
Узлы/узелки представлены на КТ овальными или неправильной формы структурами, хорошо или плохо отграниченными.
В зависимости от строения выделяют следующие типы легочных узлов/узелков:
- Солидные узлы/узелки
- Суб-солидные узлы/узелки, которые в свою очередь делят на узлы/узелки
- Частично солидные узлы/узелки
- Узлы/узелки по типу матового стекла
NB:
В зависимости от размеров, наиболее широко в зарубежной литературе используется следующая терминология:
- узелки (до 10мм)
- узлы (10-30мм в диаметре)
- до 3 мм рекомендовано использовать термин микроузелки или милиарные узелки.
Рекомендации Fleischner 2017
В 2017 году обновились рекомендации Fleischner. В 2005 году поменялись рекомендации в отношении солидных узлов/узелков, а в 2013 в отношении суб-солидных узлов/узелков. Современные рекомендации направлены на снижение количества ненужных повторных исследований, регламентируя их четкими критериями.
На КТ оценивать узел/узелок лучше при срезах ≤1,5 мм так, как солидный узел/узелок при более толстых срезах будет визуализироваться, как частично солидный узел/узелок или узел/узелок по типу матового стекла, что обусловлено частичным объемным эффектом.
![]()
![Фляйшнер 3]()
Солидные узлы/узелки
Солидные узлы/узелки - это узлы/узелки с солидным содержимым.
Этиология солидных узлов/узелков различна. Ниже представлены основные причины:
- доброкачественная гранулема
- соединительно-тканный рубец
- внутрилегочные лимфоузлы
- первичные злокачественные новообразования
- метастатическая болезнь.
Узлы/узелки, расположенные по ходу плевры, чаще всего являются внутрилегочными лимфоузлами и являются доброкачественными. Данные узлы/узелки не нуждаются в дальнейшем наблюдении. Материал об узлах/узелках данного типа разобран в конце статьи.
![]()
![Субсолидный]()
Субсолидные узел/узелки
Большинство субсолидных узлов/узелков являются транзиторными, и их присутствие связанно либо с перенесенной инфекции, либо кровоизлиянием.
Однако, при персистирующем субсолидном узле/узелке в первую очередь думают об аденокарциноме.Дифференциацию между доброкачественным и злокачественным узлом/узелком возможно провести радиологически так, как большинство исследований доказало, что большие размеры и солидный компонент в узле/узелке в большей степени соответствует злокачественному процессу.
По сравнению с солидными узлами/узелками персистирующий субсолидный узел растет более медленными темпами, но при этом имеет более высокий риск малигнизации,
В исследовании Henschke и соавторов частично солидные узлы/узелки малигнизировались в 63%, узлы/узелки по типу матового стекла в 18%, а солидные узлы/узелки лишь в 7% [4].
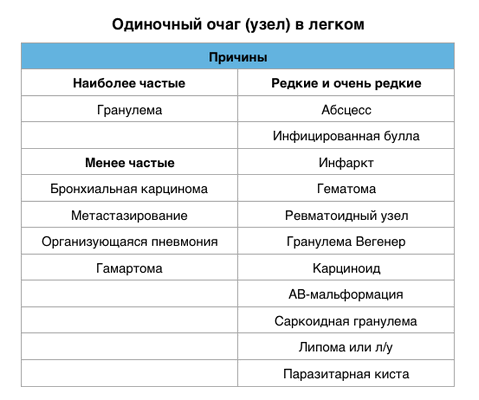
Одиночные и множественные очаги — дифференциальный диагноз
Одиночный легочный очаг (узел) — это локальный участок уплотнения легочной ткани округлой или близкой к ней формы диаметром до 3 см, который должен полностью окружен легочной паренхимой и не связан с плеврой, средостением, легочным корнем.
Дифференциальный диагноз основывается на размере очага, и , соответственно, чем больше размер, тем выше вероятность злокачественности. Размер узла до 3 см считают за доброкачественные гранулеме, а узлы размером более 3 см относят к злокачественным.
![ra69]()
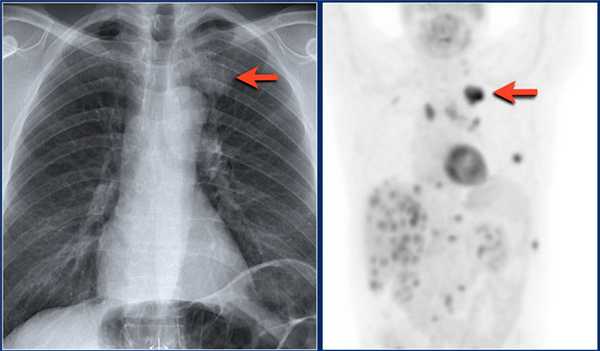
Очаги, которые не реагируют на лечение антибиотиками, наиболее точным неинвазивным методом исследования является ПЭТ/КТ.
ПЭТ/КТ позволяет обнаружить злокачественный узел с чувствительностью 97% и специфичностью 78%. Ложно-положительные результаты присутствуют также, но при случаях хронической гранулематозной болезни и ревматоидном артрите. Ложно-отрицательные результаты бывают при низко дифференцируемых опухолях таких, как карциноид и альвеолярно-клеточном раке размером менее 1 см.
![ra70]()
Рекомендации сообщества Fleischner
Выше представленные изображения органов грудной полости должны будут сравниваться с последующими снимками в течении двух лет для определения изменения размера узла. Повторное исследование важно так, как окруженные изменениями по типу матового стекла растут медленно.
Для узлов с признаками доброкачественной кальцификацией повторные исследование не требуются.
- Низкая вероятность малигнизации: КТ-сканирование в 3, 6, 12 и 24 месяцев
- Средняя вероятность малигнизации: ПЭТ-КТ, контраст-усиленная КТ, трансторакальная пункционная аспирация и/или трансбронхиальная пункционная биопсия
- Высокая вероятность малигнизации: хирургическое вмешательство.
Как только на последующих снимках выявлен рост узла, то обязательно выполнение гистологической верификации диагноза.
![ra71]()
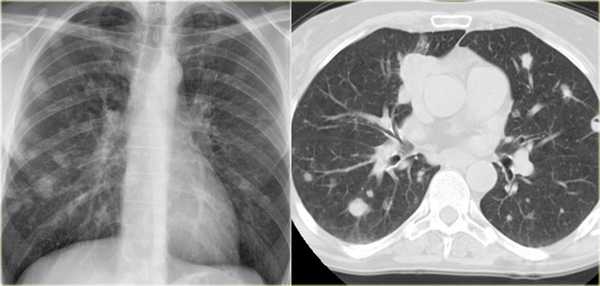
Множественные очаги
![ra72]()
Дифференциальный диагноз множественных очагов в легких очень длинный. Наиболее частые представлены в таблицы. Очень часто трудно отдифференцировать множественные очаги от мультифокальной консолидации.
Метастазы
Метастазы являются частой причиной множественных очагов легких. Обычно очаги различные по размеру, с четкими контурами и чаще локализуются в нижних долях и субплевральной области легких. На КТВР множественные очаги обычно визуализируются, как очаги, локализующиеся произвольно не так, как при многих заболеваниях перилимфатически или центролобулярно. На снимках визуализируется почечно-клеточная карцинома, прорастающая в нижнюю полую вену и последующим распространением в легкие.
![ra73]()
Ниже представлен другой пациент с метастазированием легкого. Первичная опухоль в языке.
![ra74]()
Скопление мокроты.
Скопление мокроты часто является причиной картины поражения легкого множественными очагами. Иногда очень сложно дифференцировать изменения характерные при скоплении мокроты и рак легкого. Скопление мокроты чаще всего наблюдается у пациентов с бронхоэктатической болезнью, муковисцидозом и аллергическим бронхолегочным аспергиллезом.
В ниже представленном случае на КТ визуализируются бронхоэктазы с скоплением мокроты.
![ra75]()
![ra76]()
Ниже представлен типичный случай.
Бронхиальная атрезия
Бронхиальная атрезия — это врожденное заболевание бронхов, при котором визуализируется патологический бронх «забитый» слизью (красная стрелка) и гиперинфляция легкого (синяя стрелка).
Читайте также: