Местные причины патологии пародонта. Системные причины пародонтита
Добавил пользователь Skiper Обновлено: 28.01.2026
Пародонтит - воспаление окружающих зуб тканей (пародонта) с последующим разрушением связок зуба с костной тканью челюсти. Проявляется кровоточивостью и воспалением десен, болевыми ощущениями при надавливании, неприятным запахом из полости рта, подвижностью зубов. Дальнейшее развитие пародонтита приводит к формированию зубодесневых карманов, гноетечению, расшатыванию и выпадению зубов. Может осложняться абсцессами и свищами на деснах, периоститом и лимфаденитом. Лечение пародонтита состоит в полной санации ротовой полости и чистке десневых карманов, при необходимости производится их инструментальный кюретаж.


Общие сведения
Пародонтит - это заболевание зуба, в результате которого происходит разрушение зубодесневевого соединения. Гингивит, то есть воспаление десен, является ранней стадией пародонтита, в дальнейшем воспалительный процесс переходит на другие ткани пародонта, что ведет к разрушению периодонта и костной ткани альвеолярного отростка. Потеря зубов в старшем возрасте в большинстве случаев обусловлена генерализованным пародонтитом.
Причины пародонтита
Основной причиной возникновения является скопление зубного налета, который затвердевает и образует зубной камень. Курение и жевание табака по многим причинам может поспособствовать развитию пародонтита. Так, табак снижает реактивность иммунной системы, вследствие чего риск инфицирования пародонта патогенной микрофлорой возрастает. Вещества, содержащиеся в табаке, вступая во взаимодействие со слюной, создают благоприятные условия для жизнедеятельности патогенной микрофлоры. Также курение существенно снижает процесс регенерации клеток, что сказывается на течении пародонтита.
Наследственная предрасположенность редко, но становится основной причиной развития. В этом случае, несмотря на то, что пациент тщательно ухаживает за полостью рта, развивается гингивит, а затем - пародонтит.
Снижение продукции слюны может повысить образование зубного налета и зубного камня, так как нарушается процесс естественного очищения полости рта. Антидепрессанты, противовоспалительные препараты особенно при длительном приеме существенно снижают продукцию слюны. Противосудорожные препараты, иммунодепрессанты, блокаторы кальциевых канальцев могут вызвать гиперплазию десен, что значительно затрудняет уход за полостью рта. В результате зубной камень образуется гораздо быстрее, что и становится причиной пародонтита.
У пациентов с сахарным диабетом пародонтит диагностируется в несколько раз чаще, при этом лечение практически не приносит результатов. Изменения гормонального фона по причине беременности, лактации, менопаузы вызывают изменение в иммунной системе, что и влияет на развитие пародонтита и если до беременности у женщины был гингивит, то воспалительный процесс начинает прогрессировать.
Дефицит витаминов С и В из-за нарушения их усвояемости или из-за плохого питания является одним из факторов, который может стать основным патогенетическим звеном в развитии пародонтита. Недостаток кальция негативно сказывается на всей костной системе, в том числе и на зубочелюстной, так как кальций важен для костей, особенно для тех, которые поддерживают зубы. Люди, недополучающие витамин С, попадают в группу риска по развитию пародонтита из-за снижения прочности соединительной ткани. У курильщиков недостаток витамина С более выражен.
Постоянное употребление чрезмерно мягкой пищи не обеспечивает нужной нагрузки на зубы в процессе жевания, что снижает качество самоочистки зубов. Развитию пародонтита способствует так же и вредная привычка жевать на одной стороне, так как в этом случае функциональная нагрузка распределяется неравномерно. У людей, с неправильным прикусом и с неправильной формой зубов пародонтит диагностируют чаще.
Симптомы пародонтита

При пародонтите болевой синдром наблюдается редко. Воспаление со стороны десен проявляется отечностью, покраснением, местным повышением температуры и кровоточивостью десен. То есть гингивит является первой стадией. При отсутствии лечения процесс прогрессирует и пародонтитом поражаются мягкие и костные ткани, что может закончиться потерей зуба.
Диагностировать пародонтит на ранних сроках можно только во время осмотра стоматологом, так как клинические проявления практически отсутствуют. И основным симптомом, после которого пациенты обращаются за медицинской помощью, является кровоточивость десен во время чистки зубов или во время еды.
В дальнейшем присоединяется отечность десен и их повышенная чувствительность в ответ на раздражение. Если на этом этапе пародонтит не лечить, то десны начинают отделяться от зубов, вследствие чего зубы выглядят длиннее, между зубами появляются промежутки. В последующем при пародонтите появляется гнойное отделяемое и неприятный запах изо рта. Неприятный привкус во рту и выпадение зубов характерны для поздних стадий пародонтита.
Любой воспалительный процесс в области десен, в том числе и пародонтит, протекает безболезненно вне зависимости от глубины поражения и стадии разрушения пародонтальных тканей. Поэтому даже безболезненная кровоточивость десен является первым клиническим проявлением развивающегося пародонтита. На этом этапе процесс еще обратим, так как пародонтальная связка не вовлечена в воспалительный процесс и зуб связан с соседними зубами, что обеспечивает равномерную нагрузку по всему зубному ряду, в результате перегрузки в тканях пародонта еще не возникает.
При отсутствии лечения пародонтита воспалительный процесс проникает глубже, начинается разрушение пародонтальной связки, возникает пародонтальный карман. Именно в этот карман при пародонтите откладывается зубной налет и зубной камень, что способствует прогрессированию процесса. Далее пародонтальные ткани (десна и костная ткань) разрушаются, зуб начинает расшатываться, теряется костная опора в челюсти. На этом этапе пародонтита положение зубов в зубном ряду меняется, между ними появляются щели.
В зависимости от особенностей пациента, пародонтит протекает по-разному. Так, агрессивное течение пародонтита характеризуется быстрым, почти стремительным разрушением зубов и десен. У другой части пациентов пародонтит протекает эпизодически, с длительными ремиссиями и периодами обострения процесса.
Хроническое течение пародонтита характеризуется медленным, но прогрессирующим разрушением костной и мышечной тканей, окружающих и поддерживающих зуб. Хронический пародонтит имеет более медленное течение, чем агрессивный. Если пародонтит является одним из проявлений системных заболеваний, например сахарного диабета, то обычно его симптомы проявляются в раннем возрасте и стихают во время коррекции основного заболевания.
Некротизирующий пародонтит является наиболее тяжелой формой течения заболевания. Десневые ткани некротизируются, при отсутствии лечения наблюдается некроз периодонтальных связок и костной ткани. Некротизирующий пародонтит встречается в основном у пациентов с тяжелыми формами иммунодефицитов, например, больные СПИДом.
Диагностика пародонтита

Наличие одного или нескольких симптомов является поводом для скорейшего обращения за стоматологической помощью, чтобы определить, насколько глубоки поражения. Измерение глубины зазора между зубом и десной является основной диагностической процедурой, которая, несмотря на простоту, позволяет достаточно точно определить глубину поражения. Для проведения исследования используется пародонтальная проба, которую помещают между зубом и десной и тем самым измеряют глубину промежутка. Результаты обследования каждого зуба записывают и получают пародонтограмму.
Если глубина зазора не более 3мм, то признаков гингивита и пародонтита нет и десна здорова, тогда как глубина зазора более 5мм свидетельствует о наличии пародонтита. Скопления зубного налета и наличие зубного камня так же учитываются при диагностике пародонтита. Для комплексной оценки состояния костной ткани челюсти показано выполнить ортопантомограмму.
Лечение пародонтита
Очень часто лечение начинается на этапе, когда разрушение поддерживающей костной ткани и десны уже произошло, вследствие чего лечение пародонтита затягивается из-за скопления патогенных микроорганизмов в десневых карманах. В таких случаях лечение пародонтита направлено на предотвращение углубления десневых карманов и на предотвращение дальнейшего разрушения десны и костной ткани. Для этого производят тщательную профессиональную гигиену полости рта с очисткой десневых карманов от бактерий, что предупреждает дальнейшее разрушение и прогрессирование заболевания.
При своевременно поставленном диагнозе пародонтит хорошо поддается лечению неинвазивными методами. Если глубина десневых карманов не более 5мм, то достаточно процедуры по очищению корня зуба от воспаленной пульпы с использованием антибиотиков. В дальнейшем требуется соблюдать гигиену полости рта и периодически посещать стоматолога для удаления зубного камня.
Проведенный с помощью инструментов кюретаж или ультразвуковая чистка зубов удаляет над- и поддесневой зубной камень. Удаление зубного камня с помощью ультразвука кроме всего прочего полирует поверхность зубов, предотвращая появление зубного камня, а кислород обеззараживает десневые карманы и способствует ускоренному заживлению. После ультразвуковой чистки рекомендовано применять местные гели с антибиотиками. Местные антибактериальные препараты позволяют подавить рост бактерий в десневых карманах, что и является основным моментом в лечении пародонтита. Отказ от приема системных антибиотиков для лечения пародонтита в пользу местных препаратов позволяет снизить вероятность развития побочных эффектов.
Если же глубина десневого кармана при пародонтите превышает 5мм, то требуется хирургическое вмешательство. Для уменьшения десневого кармана проводят лоскутную операцию. Производится небольшой разрез в области десны, что позволяет приподнять ее и оголить корень зуба, который нужно очистить от зубного камня. Если пародонтит уже распространился на костную ткань, то перед тем, как ушить разрез, костную ткань выравнивают. Лоскутная операция проводится под местной анестезией и длится от 1 до 3-х часов.
Трансплантация мягких тканей десны необходима в том случае, когда из-за атрофии десневых карманов пародонт зубов оголяется и визуально выглядит длиннее. Для замещения используют лоскут ткани с неба. Эта процедура помогает остановить углубление десневого кармана и помогает закрыть оголенные корни зубов, предупреждая развитие гиперестезий. Для женщин, особенно молодого возраста, трансплантация мягких тканей при пародонтите дает двойной результат - излечение и избавление от косметического дефекта.
Применение костного трансплантата для остеопластики при пародонтите проводится при значительном разрушении костной ткани, когда она не может выполнять функций по удерживанию зуба на своем месте. Трансплантат может быть изготовлен как из синтетического материала, так и из собственной костной ткани. Костный трансплантат для лечения пародонтита имеет неоспоримое преимущество: он служит платформой для образования новой костной ткани, что называется направленной регенерацией.
Направленная регенерация костной ткани при глубоких поражениях пародонтитом восстанавливает костную ткань. Для этого участок между зубом и костной тканью заполняют биосовместимым материалом, в результате чего на данном участке растет только костная ткань, рост других клеток полностью подавлен. Вторая методика направленной регенерации для лечения пародонтита заключается в ведении протеинсодержащего геля, который по своему составу схож с эмалью зубов. В результате организм начинает стимулировать рост костной ткани в ответ на ложную информацию о формировании нового зуба.
Профилактика
В профилактике пародонтита имеет значение санитарное просвещение населения, обучение правильной чистке зубов еще в детском возрасте и полноценное питание. Для своевременного выявления пародонтита и других заболеваний необходимо не реже, чем раз в полгода проходить плановый осмотр стоматолога и процедуры по удалению зубного камня, который провоцирует развитие пародонтита.
Если имеется гингивит, то его необходимо лечить, так как именно гингивит является первым проявление пародонтита. На этом этапе предотвратить пародонтит можно используя антибактериальные зубные пасты и противовоспалительные ополаскиватели для рта. Дефекты зубных рядов необходимо своевременно лечить, так как это формирует правильную нагрузку на зубы и способствует профилактике.
Заболевания пародонта
Заболевания пародонта - группа болезней, сопровождающихся поражением твердых и мягких тканей, окружающих зубы. При остром пародонтите пациенты жалуются на кровоточивость, отечность, болезненность десен, наличие гнойного отделяемого из пародонтальных карманов. При пародонтозе происходит равномерная резорбция кости, признаки воспаления отсутствуют. Идиопатические заболевания пародонта сопровождаются лизисом костной ткани. Диагностика заболеваний пародонта включает сбор жалоб, клинический осмотр, рентгенографию. Лечение предполагает ряд терапевтических, хирургических и ортопедических мероприятий.

Заболевания пародонта - нарушение целостности тканей пародонта воспалительного, дистрофического, идиопатического или неопластического характера. По данным статистики, заболевания пародонта встречаются у 12-20% детей в возрасте 5-12 лет. Хронический пародонтит выявляют у 20-40% людей до 35 лет и у 80-90% населения в возрасте после 40 лет. Пародонтоз встречается в 4-10% случаев. Наиболее высокий показатель распространенности заболеваний пародонта наблюдается среди пациентов старших возрастных групп. При инсулинозависимом сахарном диабете поражение пародонта определяется у 50% больных. Также выявлена корреляционная связь между выраженностью пародонтита и длительностью течения сахарного диабета 1 типа. Исследования, проведенные в разные годы, показывают рост заболеваемости с прогрессом цивилизации. Идиопатические заболевания пародонта чаще диагностируют у мальчиков до 10 лет. Прогноз при заболеваниях пародонта зависит от причин развития, наличия сопутствующей патологии, уровня гигиены, своевременности обращения пациентов в медицинское учреждение.

Причины и классификация
Основная причина заболеваний пародонта воспалительного характера - пародонтопатогены: Porphyromonas gingivalis, Actinomycetes comitans, Prevotella intermedia. Под влиянием их токсинов происходит альтерация зубоэпителиального соединения, которое служит барьером, препятствующим проникновению инфекционных агентов в направлении корня зуба. Причины идиопатических заболеваний пародонта до конца не выяснены. Ученые считают, что в основе Х-гистиоцитозов лежит иммунопатологический процесс. Весомая роль отводится генетической предрасположенности. Пародонтоз, как правило, является одним из симптомов гипертонии, нейрогенных или эндокринных нарушений.
Опухолевидные заболевания пародонта развиваются в результате хронического раздражения мягких тканей разрушенными стенками зубов, острыми краями глубоко посаженных коронок, неправильно смоделированными кламмерами съемного протеза. Провоцирующими факторами служат гормональные сдвиги, возникающие вследствие нарушения секреции гормонов надпочечниками, щитовидной и поджелудочной железами, дефицит микроэлементов и витаминов, стрессовые ситуации. Неблагоприятными местными условиями, способствующими возникновению заболеваний пародонта, являются патологии прикуса, скученность зубных рядов, аномалии положения отдельно стоящих зубов. Локализированный пародонтит развивается в результате артикуляционной перегрузки зубов, что нередко наблюдается у пациентов с вторичной адентией.
5 основных категорий
- Гингивит. Воспаление тканей десны.
- Пародонтит. Воспалительное заболевание пародонта, при котором наблюдается прогрессирующая деструкция мягких тканей и кости.
- Пародонтоз. Дистрофическое поражение пародонта. Протекает с равномерной резорбцией кости. Признаки воспаления отсутствуют.
- Идиопатические заболевания пародонта. Сопровождаются прогрессирующим лизисом тканей.
- Пародонтомы. К этой группе относят опухоли и опухолевидные процессы.
Симптомы заболеваний пародонта
При пародонтите легкой степени тяжести симптомы заболевания пародонта слабо выражены. Периодическая кровоточивость возникает во время чистки зубов, при употреблении жесткой пищи. В ходе осмотра выявляют нарушение целостности зубоэпителиального соединения, присутствуют пародонтальные карманы. Зубы неподвижны. Вследствие оголения корня зуба возникает гиперестезия. При пародонтите средней степени тяжести наблюдается выраженная кровоточивость, глубина пародонтальных карманов - до 5 мм. Зубы подвижны, реагируют на температурные раздражители. Зубные перегородки разрушаются до 1/2 высоты корня. При воспалительном поражении пародонта 3 степени пациенты указывают на гиперемию, отечность десен. Пародонтальные карманы достигают более 6 мм. Определяют подвижность зубов 3 степени. Резорбция кости в участке поражения превышает 2/3 высоты корня.
При обострении заболеваний пародонта воспалительного характера возможно ухудшение общего состояния, слабость, повышение температуры. При пародонтозе (дистрофическом заболевании пародонта) возникает убыль кости. Признаков воспаления нет, слизистая плотная, розовая. При осмотре обнаруживают множественные клиновидные дефекты. Зубные ячейки атрофируются постепенно. На начальном этапе заболевания пародонта дистрофического характера неприятных ощущений не возникает. У пациентов со средней степенью тяжести пародонтоза появляются жжение, зуд, гиперестезия. При тяжелой степени заболевания пародонта из-за потери костной ткани между зубами образуются промежутки - тремы. Наблюдается веерообразное расхождение коронок.
Пародонтомы - доброкачественные опухолевидные и опухолевые заболевания пародонта. При фиброматозе появляются плотные безболезненные разрастания без изменения цвета десны. Ангиоматозный эпулис представляет собой грибовидное выпячивание мягкоэластической консистенции красного цвета. В отдельную группу выделяют идиопатические заболевания пародонта, сопровождающиеся прогрессирующим лизисом тканей. У пациентов возникают глубокие пародонтальные карманы с гнойным отделяемым. Зубы становятся подвижными, смещаются.
На начальной стадии болезни Хенда-Шюллера-Крисчена развивается гиперплазия десневого края. В дальнейшем образуются язвенные поверхности. Зубы приобретают патологическую подвижность. Из пародонтальных карманов выделяется гнойный экссудат. Синдром Папийона-Лефевра - дискератоз подошв и ладоней. После прорезывания временных зубов у пациентов с этим синдромом возникают признаки гингивита. Вследствие прогрессирующего пародонтолизиса зубы становятся подвижными, появляются патологические карманы. После выпадения постоянных зубов разрушение костной ткани прекращается. При болезни Таратынова происходит постепенное замещение костной ткани разросшимися клетками ретикулоэндотелиальной системы с повышенным количеством эозинофильных лейкоцитов. Начинается все с гингивита, но вскоре образуются патологические карманы, заполненные грануляциями. Наблюдается патологическая подвижность зубов.
Диагностика заболеваний пародонта
Диагностика заболеваний пародонта сводится к сбору жалоб, составлению анамнеза, проведению физикального обследования, рентгенографии. При осмотре пациентов с заболеваниями пародонта врач-стоматолог оценивает состояние мягких тканей, определяет целостность зубоэпителиального прикрепления, наличие и глубину пародонтальных карманов, степень подвижности зубов. Для выбора этиотропной терапии воспалительных заболеваний пародонта проводят бактериологическое исследование содержимого десневых карманов.
При пародонтозе с помощью реопародонтографии определяют сниженное количество капилляров, низкий уровень парциального давления кислорода, что свидетельствует об ухудшении трофики пародонта. Решающее значение при постановке диагноза «заболевания пародонта» имеют результаты рентгенографии. При патологии пародонта воспалительного характера на рентгенограмме обнаруживают участки остеопороза, деструкции костной ткани. При хроническом течении заболеваний пародонта наблюдается горизонтальная резорбция кости. Об абсцедировании свидетельствуют участки вертикальной деструкции.
Идиопатические заболевания пародонта протекают с лизисом и образованием в костной ткани полостей овальной формы. При пародонтозе наряду с разрежением кости развиваются склеротические изменения. Для дифдиагностики заболеваний пародонта, сопровождающихся прогрессирующим пародонтолизисом, назначают биопсию. При эпулисе на рентгенограмме обнаруживают очаги остеопороза, деструкцию кости с нечеткими контурами. Признаки периостальной реакции отсутствуют. Дифференцируют разные формы заболеваний пародонта между собой. Пациента обследует стоматолог-терапевт. При опухолевых процессах показана консультация хирурга-стоматолога. В случае выявления идиопатических заболеваний пародонта осмотр проводят педиатр, гематолог, эндокринолог, стоматолог.
Лечение заболеваний пародонта
Выбор индивидуальной схемы лечения заболеваний пародонта зависит от этиологии и степени тяжести поражения. При пародонтите назначают профессиональную чистку, ревизию пародонтальных карманов, противовоспалительную и антибиотикотерапию. Из хирургических вмешательств в стоматологии проводят кюретаж, гингивотомию. Зубы 3-4 степени подвижности подлежат удалению. Действенными ортопедическими мероприятиями при заболеваниях пародонта являются шинирование и избирательное пришлифовывание.
С помощью временных шин удается зафиксировать подвижные зубы, что способствует более равномерному распределению жевательной нагрузки. Для улучшения кровоснабжения при пародонтозе используют физиотерапию - вакуум- и гидротерапию, электрофорез. При гигантоклеточном эпулисе новообразование удаляют в пределах здоровых тканей вместе с надкостницей. В отношении фиброматозного и ангиоматозного эпулиса придерживаются выжидательной тактики, так как после устранения местных раздражающих факторов может наблюдаться регресс новообразования.
При идиопатических заболеваниях пародонта назначают симптоматическое лечение - кюретаж пародонтальных карманов, гингивотомию, выскабливание патологического очага с введением остеоиндуктивных препаратов. При подвижности 3-4 степени зубы подлежат удалению с последующим протезированием. При болезни Папийона-Лефевра лечение симптоматическое - прием ретиноидов, смягчающих кератодермию и замедляющих лизис костной ткани. Для предотвращения инфицирования участка поражения назначают антисептики в виде ротовых ванночек, антибиотики. Прогноз при заболеваниях пародонта зависит не только от характера патологии, уровня гигиены, наличия вредных привычек и генетической предрасположенности, но и от своевременности обращения пациентов в медицинское учреждение, адекватности проводимого лечения.
Хронический пародонтит
Хронический пародонтит - это длительно текущий, инфекционно-индуцированный патологический процесс, затрагивающий все структуры пародонта и приводящий к деструкции его тканей и резорбции альвеолы. Хронический пародонтит сопровождается зудом и кровоточивостью десен, наличием над- и поддесневых зубных отложений и пародонтальных карманов, галитозом, подвижностью и смещением зубов, эндогенной интоксикацией. Диагностические мероприятия при хроническом пародонтите включают анализ данных пародонтограммы, ортопантомограммы, биопсии тканей десны. Лечение хронического пародонтита зависит от степени выраженности и включает снятие зубных отложений, местную противовоспалительную терапию, физиотерапию, шинирование зубов; при необходимости - удаление подвижных зубов, лоскутные операции.
МКБ-10
Хронический пародонтит - воспалительное заболевание пародонтального комплекса, имеющее циклическое, неуклонно прогрессирующее течение. Согласно статистике, та или иная форма пародонтита выявляется у 90-95% населения. В зоне риска развития хронического пародонтита находятся преимущественно лица старше 30-40 лет. По данным ВОЗ, потеря зубов вследствие хронического пародонтита наблюдается в 5 раз чаще, чем по причине кариеса. Клиническая значимость хронического пародонтита не ограничивается рамками стоматологии, поскольку состояние пародонта тесно связано с эндокринными, сердечно-сосудистыми заболеваниями, болезнями крови.
Причины
Местные факторы
Хронический пародонтит обусловлен целым рядом местных и общих предпосылок. Главным местным этиологическим фактором выступает пародонтопатогенная микрофлора (превотеллы, актиномицеты, порфиромонады, бактероиды, пептострептококки и др.), в большом количестве присутствующая в зубном налете. Микроорганизмы и их токсины повреждают эпителий десны, вызывая его воспалительную реакцию в форме хронического катарального или гипертрофического гингивита.
В дальнейшем, проникая в зубодесневую бороздку, патогены способствуют ее углублению и образованию зубодесневых карманов. Агрессивное действие над- и поддесневого налета, содержащего колонии бактерий, заключается в постепенном разрушении подлежащей соединительной ткани, включая периодонтальную связку, образующую зубодесневое соединение. Кроме микробного фактора, в развитии хронического пародонтита большую роль играют стоматологические заболевания:
- кариес;
- зубной камень;
- травмы зуба;
- неправильный прикус;
- бруксизм;
- тяжи слизистой оболочки и пр.
Пусковым моментом может выступать хроническая травматизация тканей пародонта неправильно поставленными пломбами или плохо подогнанными зубными протезами.
Общие факторы
Среди общих факторов, способствующих развитию хронического пародонтита, велика роль эндокринопатий (сахарного диабета, остеопороза, ожирения), патологии ЖКТ (гастрита, холецистита, энтероколита, гепатита), аллергических и аутоиммунных заболеваний, болезней системы крови, гиповитаминозов, лучевых поражений и пр.
Классификация
Учитывая распространенность воспалительно-дистрофического процесса, в пародонтологии выделяют локализованный (очаговый) и генерализованный (диффузный) хронический пародонтит. В клиническом течении хронического пародонтита чередуются фазы обострения и ремиссии. В зависимости от выраженности патологических изменений в пародонте выделяют начальную стадию и стадию развившихся нарушений, которая включает 3 степени тяжести хронического пародонтита.
- Начальная стадия хронического пародонтита характеризуется разволокнением компактной пластинки, наличием признаков остеопороза, снижением высоты межзубных перегородок не более чем на 1/4 длины корня зуба. Пародонтальные карманы имеют глубину не более 2,5 мм.
- Легкая степень хронического пародонтита диагностируется при глубине пародонтальных карманов от 2,5 до 3,5 мм; убыли альвеолярной кости не более чем на 1/3 длины корня зуба; незначительной подвижности зубов.
- Средне-тяжелая степень хронического пародонтита характеризуется глубиной пародонтальных карманов от 3,5 до 5 мм; резорбцией альвеолярной кости на половину длины корня зуба; патологической подвижностью зубов I-II степени.
- Тяжелая степень хронического пародонтита определяется при глубине пародонтальных карманов свыше 5 мм; убыли альвеолярной кости более половины длины корня зуба и патологической подвижности зубов II-III степени. В особо запущенных случаях происходит полная резорбция костной ткани, гибель связочного аппарата и выпадение зуба из своего ложа.
Симптомы хронического пародонтита
В начальном периоде хронического пародонтита пациенты ощущают зуд и пульсацию в деснах, дискомфорт при пережевывании пищи. Десны рыхлые, отечные, кровоточат при чистке зубов. Отмечается застревание пищи в межзубных промежутках, появление неприятного запаха изо рта. При стоматологическом обследовании выявляются признаки катарального гингивита, наличие зубных отложений и неглубоких зубодесневых карманов в межзубной области. Зубы сохраняют свою неподвижность.
Легкая степень хронического пародонтита характеризуется прогрессированием патологических изменений. Усиливается болезненность и кровоточивость десен, галитоз. В полости рта быстро и в больших количествах скапливается мягкий зубной налет, образуется зубной камень. При осмотре выявляются признаки хронического катарального или гипертрофического гингивита, зубодесневые карманы с отделяемым серозно-гнойного характера, расшатывание зубов.
При хроническом пародонтите средне-тяжелой степени ко всем вышеназванным симптомам присоединяются оголение и повышенная чувствительность шеек зубов к температурным и химическим воздействиям. Вследствие выраженного гипертрофического гингивита десны теряют свою обычную конфигурацию и цвет; зубодесневые карманы глубокие, с серозно-гнойным отделяемым. В период обострения развивается альвеолярная пиорея - выделение гнойного экссудата из пародонтальных карманов. Зубы подвижны, между ними образуются диастемы и тремы.
Хронический пародонтит тяжелой степени протекает с выраженной симптоматикой (кровоточивостью десен, подвижностью и смещением зубов, галитозом, обильными зубными отложениями, диффузным гингивитом и пр. Выраженная боль в деснах затрудняет жевание и чистку зубов. Отмечается выпадение отдельных зубов (частичная адентия).
Обострения хронического пародонтита сопровождаются эндогенной интоксикацией - недомоганием, повышением температуры тела, увеличением регионарных лимфоузлов. Десна становится отечной и резко болезненной; из зубодесневых карманов выделяется гной, образуются свищи и абсцессы, усиливается подвижность зубов.
Диагностика
Диагностика и лечение хронического пародонтита проводится стоматологом-пародонтологом. При необходимости к диагностике сопутствующих заболеваний могут быть подключены эндокринолог, гастроэнтеролог, кардиолог, гематолог, аллерголог, ревматолог. Проводится:
- Стоматологический осмотр. Во время осмотра оценивается выраженность изменений: определяются гигиенические и пародонтальные индексы, производится измерение глубины пародонтальных карманов, проводятся функциональные пробы (проба Шиллера-Писарева), составляется пародонтограмма и др.
- Рентген. Степень выраженности хронического пародонтита определяется на основании данных прицельной рентгенографии и ортопантомографии.
- Лабораторная диагностика. С целью определения микробной обсемененности зубодесневых карманов проводится ПЦР-соскоб, бактериологический посев на питательные среды. Для подтверждения эндогенного происхождения хронического пародонтита рекомендуется исследование крови на сахар, определение иммуноглобулинов, содержания СРБ.
На основании данных биопсии десны хронический пародонтит дифференцируют с гингивитом и пародонтозом.
Лечение хронического пародонтита
Объем и характер лечебных мероприятий значительно варьируется в зависимости от степени выраженности хронического пародонтита. Перед началом лечения хронического пародонтита проводится снятие зубных отложений, в дальнейшем пациенту даются практические рекомендации по соблюдению эффективной гигиены полости рта.
Легкая степень
При начальной и легкой форме лечение хронического пародонтита осуществляется консервативными методами, включающими:
- антисептическую обработку слизистой оболочки полости рта (перекисью водорода, хлоргексидином, фурацилином);
- пародонтологические аппликации противовоспалительных средств;
- физиотерапевтические процедуры (электрофорез, ультрафонофорез, дарсонвализацию, лазеротерапию, озонотерапию, массаж десен).
Средняя степень
Лечение хронического пародонтита средне-тяжелой степени предполагает дополнительное проведение закрытого и открытого кюретажа зубодесневых карманов, склерозирующей терапии. Целесообразно назначение внутрь антибактериальных препаратов. Также может потребоваться избирательное пришлифовывание и лечебное шинирование подвижных зубов.
Тяжелая степень
Лечебная тактика в отношении хронического пародонтита тяжелой степени требует сочетания методов терапевтической и хирургической пародонтологии. В этом случае, кроме местной и системной противовоспалительной терапии, по показаниям производится:
- удаление зубов с патологической подвижностью;
- гингивэктомия;
- лоскутные операции (в т. ч. с остеопластикой);
- вскрытие пародонтальных абсцессов и т. п.
Больные с тяжелым хроническим пародонтитом нуждаются в консультации стоматолога-ортопеда для планирования ортопедическое лечения - протезирования конструкциями с шинируюшими элементами.
Прогноз и профилактика
Правильно проведенное комплексное лечение хронического пародонтита и дальнейшее соблюдение рекомендаций стоматолога позволяет восстановить функцию зубочелюстной системы на длительный срок. Легкие и средние степени хронического пародонтита, как правило, не приводят к потере зубов; при тяжелом течении имеется высокий риск развития вторичной адентии.
Профилактика хронического пародонтита заключается в устранении местных и общих провоцирующих факторов (снятии зубных отложений, лечении кариеса, замене некачественных протезов, исправлении прикуса, лечении сопутствующих заболеваний, отказе от вредных привычек и пр.). Пациенты с хроническим пародонтитом нуждаются в диспансерном наблюдении, периодической профессиональной гигиене полости рта и проведении поддерживающей терапии.
Пародонтоз - симптомы и лечение
Что такое пародонтоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Длугоборской Юлии Викторовны, стоматолога со стажем в 11 лет.
Над статьей доктора Длугоборской Юлии Викторовны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Пародонтоз — это заболевание тканей пародонта дистрофического характера.
К тканям пародонта относятся ткани, главной задачей которых является удержание зуба в кости челюсти. К ним относится: десна; связочный аппарат, удерживающий зуб — периодонт; цемент зуба — внешняя поверхность зуба, покрывающая его корень; и альвеолярная часть кости челюсти.
Согласно мировой статистике, пародонтозом страдают около 60% населения.
Риск возникновения заболевания увеличивается с возрастом и связан с нарушением обмена веществ в организме, снижением прочности костей всего организма и челюстей в том числе (остеопороз). Главной причиной пародонтоза является недостаточное кровоснабжение десен (нарушение трофики тканей, недостаточное количество кислорода и других веществ).
Факторы развития
Данное заболевание часто характерно для людей, страдающих:
- сахарным диабетом;
- злокачественными образованиями; [1]
- патологиями печени;
- атеросклерозом;
- повышенной кислотностью желудка;
- эндокринными заболеваниями;
- хроническими заболеваниями почек;
- нехваткой витаминов и микроэлементов в организме;
- нервно-психическими заболевания (уменьшается количество слюны и образуется больше налета, а также выделяется гормон кортизол, замедляющий процесс заживления тканей). [2]
На течение пародонтоза значительно влияет такая пагубная привычка, как курение: помимо снижения иммунных сил организма в целом, страдают десны вследствие нарушения поступления кислорода в ткани, а также их раздражения. Поэтому замечено, что у курильщиков течение заболеваний пародонта хуже втрое по сравнению с некурящими. [1] Последние годы ученые выявили также важную роль наследственного фактора в возникновении пародонтоза. [3]
Среди причин возникновения пародонтоза зубов следует выделить:
- Наличие зубных отложений (зубных камней, налета) на зубах (данный фактор создает скопление бактерий на зубах, которые в процессе своей жизнедеятельности вызывают воспаление десен и поддерживают его.
- Неправильное смыкание и положение зубов в зубном ряду (нарушение прикуса).
- Повышенное жевательное давление.
Отличие пародонтоза от пародонтита
При пародонтите повышается подвижность зубов, воспаляется слизистая оболочка и костная ткань, окружающая зуб. При пародонтозе этих признаков нет.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы пародонтоза
Первые признаки пародонтоза
Подвижность зубов на ранних стадиях не наблюдается. В начале болезни пациенты могут отмечать дискомфорт, зуд в области десен, кроме того, для пародонтоза характерна повышенная чувствительность зубов. Количество зубных отложений, как правило, незначительное.
Основные симптомы пародонтоза
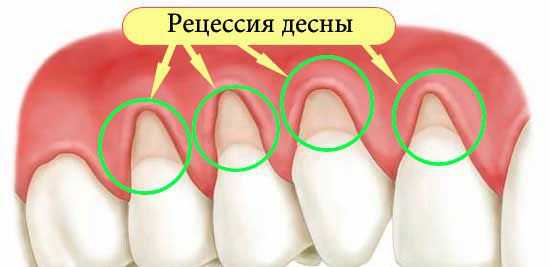
Клиническая картина пародонтоза: оголение шеек зубов (часть зуба около десны) и корней, рецессия (опущение) десен, [4] зуб становится «вытянутым», при этом воспаление, отечность и кровоточивость отсутствует, цвет десны бледно-розовый (может быть бледнее цвета здоровой десны), десна плотно охватывает зуб (в отличие от воспалительного заболевания тканей пародонта - гингивита и пародонтита).
Пародонтоз часто сопровождается появлением клиновидных дефектов (в околодесневой области). Клиновидный дефект — это поражение зубов некариозного характера, в виде «ступени» возле десны, со стороны щек и губ. Чаще всего страдают передние зубы и клыки, реже — зубы в боковых отделах. Если к процессу присоединяется воспаление в десневой ткани, то пациент замечает кровоточивость десен при чистке зубов, приеме жесткой пищи, может появиться неприятный запах изо рта.
Пациенты с пародонтозом редко обращаются к стоматологу на ранних стадиях, ведь выраженных болевых ощущений нет. Течение заболевания хроническое, вялое и продолжительное. Скорость прогрессирования пародонтоза напрямую связана с возрастом пациента, его общим состоянием здоровья, уходом за зубами, образом жизни и лечением либо игнорированием лечения патологии.
Патогенез пародонтоза
При пародонтозе изменения затрагивают невидимую для глаз человека часть — костную ткань челюсти. Изменения, которые происходят в ней, приводят к подвижности зубов и как результат — их удалению. На уровне кости изменения затрагивают процесс образования костной ткани: новая ткань на фоне разрушения не успевает восстановиться с помощью специальных клеток, строящих ее. Ткань кости челюсти постепенно убывает. Этот процесс виден только на рентгенограмме челюстей. [5]
При пародонтозе появляются нарушения в кровеносных сосудах, питающих кость: сужается их просвет за счет утолщения и изменения стенок сосудов. На поверхности десны нарушается обмен белка на клеточном уровне, в более глубоких слоях слизистой оболочки десен происходит разрушение волокон соединительной ткани, которые создают поддержку зубов в челюсти.
На фоне этих нарушений страдает обмен питательных веществ в деснах и возникает их недостаток — дистрофия.
На данный момент существует также мнение о разрушении тканей кости клетками собственного организма при пародонтозе. [6] Согласно этой теории, в организме при определенных обстоятельствах начинается иммунная перестройка: клетки, которые обычно отвечают за борьбу с бактериями, вирусами и другими чужеродными клетками, начинают принимать за таковые собственные клетки. Запускается иммунный ответ, который направляет свои силы на ткани пародонта (на костную ткань, сосуды и нервы пародонта). Таким образом, данный процесс можно сравнить с отторжением органов донора при пересадке в другой организм. [7]
Классификация и стадии развития пародонтоза
В классификации болезней пародонта пародонтоз занимает отдельное место. По отечественной классификации, принятой еще в конце ХХ века, его относят к дистрофическим заболеваниям.
По своей распространенности на ткани пародонтоз может быть только одного вида: генерализованный (т. е. распространяется на верхнюю и нижнюю челюсть и все зубы).
По характеру течения пародонтоза выделяют:
- Хроническое течение.
- Стадию ремиссии.
Острое течение не характерно для данной патологии.
Следует отметить, что классификация ВОЗ на территории некоторых стран Европы и Америки включает 2 формы пародонтоза: воспалительно-дистрофическую и дистрофическую.
Стадии пародонтоза
Различают легкую, среднюю и тяжелую степень пародонтоза.
Для легкой степени тяжести характерно отсутствие жалоб, изменения в костной ткани видны только на рентгеновском снимке.
Средняя степень пародонтоза характеризуется оголением шеек зубов и корней (до 3мм), на рентгеновском снимке можно заметить снижение высоты костных перегородок между зубами, достигающее половины высоты корней зубов. Пациенты могут жаловаться на появление неприятных ощущений в деснах, зуда, на изменение положения зубов (наклон, смещение в виде веера).
При тяжелой степени пародонтоза оголение шеек зубов и корней доходит до 5 мм, костные перегородки разрушены уже на 2/3 длины корней зубов, что приводит к появлению подвижности зубов и изменению их положения в челюсти и смыкания между собой.
Осложнения пародонтоза
По мере возникновения и развития пародонтоза прогрессирует и подвижность зубов, что приводит к их потере. В результате этого жевательное давление распределяется на оставшиеся зубы неравномерно, и это еще больше усугубляет течение заболевания. После потери зубов без надлежащего лечения процесс атрофии костной ткани не заканчивается, а продолжает разрушать челюсть. [9] Потеря полноценной функции жевания приводит к затрудненному пережевыванию пищи, а это в свою очередь нарушает функцию пищеварения, таким образом возникают заболевания желудка и кишечника, организм не в полной мере получает питательные вещества и витамины. Кроме того, страдает внешний вид и произношение звуков, если зубы утрачиваются в зоне улыбки.
Не стоит забывать, что к пародонтозу может присоединиться воспалительный процесс, а из тканей десны инфекция по кровеносным и лимфатическим сосудам попадает во внутренние органы, вызывая сердечно-сосудистые заболевания, нарушая работу почек, может провоцировать ревматизм в суставах. Могут возникать абсцессы (гнойники) в области десен за счет проникновения гноя через карман между зубом и десной.
В полости рта инфекция может вызвать воспаление в надкостнице (периостит), которое далее прогрессирует в абсцесс (ограниченное воспаление) и флегмону (неограниченное воспаление), лимфаденит челюстно-лицевой области (воспаление в лимфатических узлах), остеомиелит. Такие тяжелые состояния уже угрожают жизни, и лечение проводится в стационаре.
Диагностика пародонтоза
Диагностирует пародонтоз, как правило, врач стоматолог-терапевт либо пародонтолог. Заподозрить начало заболевания доктору помогает клинический опыт, так как жалоб и видимых изменений в полости рта может и не быть.
Выяснение подробностей относительно состояния здоровья, наличия хронических заболеваний и вредных привычек, рода профессиональной деятельности — неотъемлемая часть сбора информации о пациенте. Ведь причина возникновения пародонтоза часто зависит именно от этих факторов.
При осмотре и обследовании специалист определяет уровень гигиены полости рта пациента, наличие и характер зубных отложений, изменения цвета, плотности десны, наличие рецессии десны, клиновидных дефектов, проверяет целостность зубного ряда и наличие жевательной перегрузки на зубы, наличие неправильного смыкания зуба, проблем с прикусом.
Воспаление в десне определяется с помощью пробы Шиллера-Писарева и оценивается по балльной шкале до и в процессе лечения. Состояние сосудов тканей пародонта можно оценить с помощью определения стойкости мелких кровеносных сосудов (автор — Кулаженко, ведется учет времени образования гематом в области десны при воздействии вакуума). Для этих целей также используется метод реопародонтографии, фотоплетизмографии, биомикроскопии. Для определения насыщенности тканей пародонта кислородом в последние годы применяется метод полярографии.
Степень разрушения кости челюстей исследуют с помощью рентгенологического исследования (панорамная рентгенография, компьютерная томография), по которой можно различить стадии пародонтоза. Плотность костной ткани изучают с помощью эхоостеометрии. Изучение состава слюны и микрофлоры полости рта дает большие возможности в терапии пародонтоза. [8]
Дифференциальная диагностика пародонтоза проводится с пародонтитом.
Лечение пародонтоза
Лечение пародонтоза подбирается индивидуально, в зависимости от клинической ситуации и общего состояния организма. Оно должно быть направлено не только на коррекцию патологии в полости рта, но и на устранение причин, повлекших за собой возникновение пародонтоза. [10]
Зачастую, благодаря современному оборудованию и анестезии, лечение проходит безболезненно.
- Медикаментозная терапия при пародонтозе: Трентал (улучшает микроциркуляцию крови, разжижает кровь, показан при атеросклерозе), Инсадол (также улучшает микроциркуляцию, ускоряет образование новой костной ткани, повышает иммунитет), Тыквеол (борется с атеросклерозом, снимает воспаление, способствует регенерации тканей).
- Препараты для нормализации обмена веществ: витамины С, А, Е, РР, группы В.
- Физиотерапия при пародонтозе: водная терапия (гидротерапия как на весь организм, так и местно, в полости рта) для повышения микроциркуляции; электрофорез лекарственных средств, применение аппарата Д‘Арсонваля, оксигенотерапия, магнитолазерная терапия, [12] фототерапия. [11]
- Народные средства для лечения пародонтоза: отвары женьшеня, элеутерококка, аралии маньчжурской, моралиевого корня, розеолы розовой (не показана при гипертонии). Они не излечат от пародонтоза, но помогут уменьшить воспаление полости рта.
- Зубные пасты и гели. Пародонтоз — это невоспалительное заболевание, поэтому паста, гель или ополаскиватель напрямую не помогут. Но такая терапия не помешает: тщательная гигиена полости рта препятствует образованию зубного налёта и камня.
При лечении пародонтоза в домашних условиях можно применять массаж дёсен.
Непосредственно в полости рта стоматологом должны быть произведены такие манипуляции:
- профессиональная гигиена полости рта — снятие твердых и мягких зубных отложений; [13]
- лечение кариеса и его осложнений, устранение всех очагов инфекции;
- коррекция преждевременных контактов зубов; [14]
- исправление неправильного положения зубов и прикуса (ортодонтическое лечение);
- замещение дефектов зубов и отсутствующих зубов коронками, протезами и другими конструкциями для полноценного жевания и правильного распределения нагрузки; [15]
- хирургическое лечение (лоскутные операции на тканях десны).
К дополнительным методам лечения относятся:
- Избирательное пришлифовывание зубов. При пародонтозе зубы со временем сдвигаются и перестают нормально смыкаться. При проведении процедуры выявляют участки зубов, к оторые соприкасаются друг с другом и не позволяют нормально сомкнуть челюсти . Их стачивают стоматологическими борами, после чего челюсти начинают смыкаться со множественными контактами зубов.
- Шинирование подвижных зубов. Проводится только при очень тяжёлых формах, когда из-за выраженного оголения корней зубы становятся подвижными. Несколько зубов скрепляют друг с другом пломбировочным материалом и специальной проволокой, например стекловолоконной. Процедура позволяет устранить подвижность зубов.
Диета при пародонтозе
В рационе должно быть достаточно овощей, фруктов, рыбы, молочных продуктов и меньше сладостей. Правильное питание обеспечит организм витаминами и минералами, которые важны для иммунитета, здоровья дёсен и зубов. Диета с ограничением сахара предотвратит интенсивное размножение бактерий в полости рта.
Прогноз. Профилактика
Прогноз заболевания зависит от стадии, на которой пациент обращается за помощью. Чем более ранняя стадия пародонтоза, тем выше вероятность успешного лечения. Стоит обратить внимание, что течение пародонтоза хроническое и длительное, развитие заболевания и уже наступившие изменения можно остановить, подобрав комплексное лечение. [16]
К сожалению, запущенные стадии пародонтоза приводят к расшатыванию зубов, их выпадению и разрушению костной ткани. [17] Образовавшийся дефект в челюсти восполнить достаточно сложно, так, например, успех имплантации и дальнейшего протезирования у больных пародонтозом значительно ниже, чем у людей со здоровым пародонтом.
Гигиена полости рта при пародонтозе
Предотвратить пародонтоз поможет тщательная и регулярная гигиена полости рта. Следует пользоваться зубной щеткой, пастой, зубной нитью и разнообразными ершиками для чистки зубов в труднодоступных местах.
К другим мерам профилактики пародонтоза, как, впрочем, и других заболеваний десен, относятся:
- пальцевой массаж дёсен (с помощью ирригатора либо самомассаж);
- профессиональной гигиене полости рта у стоматолога раз в полгода, лечение всех очагов инфекции в полости рта;
- устранении дефектов зубного ряда (отсутствующих зубов) своевременно (для предотвращения изменений в костной ткани челюстей);
- исключении профвредностей;
- нормализации распорядка дня;
- профилактике нарушения общего состояния организма;
- рациональном питании (жесткая пища, наличие в рационе овощей, фруктов, рыбы, молочных продуктов, ограничение потребления сахара и сладостей); [18]
- отказе от вредных привычек (курение, алкоголизм, наркотическая зависимость);
- избегании стрессовых ситуаций. [19][20]
За дополнение статьи благодарим Петра Козлова — стоматолога, научного редактора портала "ПроБолезни".
Cтроение пародонта и этиология заболеваний пародонта
Начнем с определения. Итак, что же такое Пародонт? Само понятие «Пародонт» в переводе с греческого языка обозначает: par[а] около + odontos зуб, то есть «Около зуба», и соответственно, включает в себя комплекс тканей, имеющих генетическую и функциональную общность: десну с надкостницей (1), цемент корня зуба (2), периодонт (3) и кость альвеолы (4).
Рис 1. Строение тканей пародонта
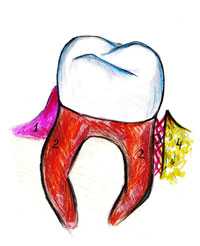
Рис 2. Здоровый пародонт
Из определения следует, что все эти структуры очень тесно взаимосвязаны и находятся в состоянии хрупкого динамического равновесия, нарушение которого и приводит к заболеванию. В чем же причины заболеваний пародонта?
Разберем 2 группы причин:
Местные факторы:
К местным факторам относится, прежде всего, зубной налет, который является следствием неправильной и несвоевременной гигиены полости рта. Он представляет собой конгломерат из остатков пищи и бактерий, которые в них обитают.
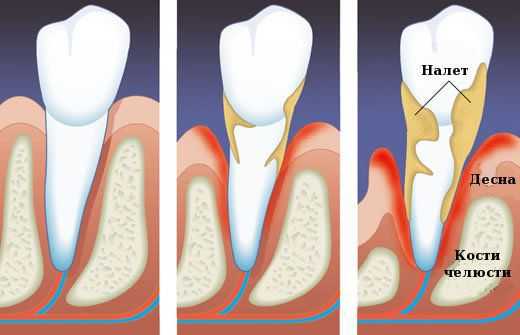
Рис 3. Зубной налет под микроскопом
Сначала налет мягкий, и его легко можно удалить зубной щеткой, но с течением времени бактерии прочно связываются с эмалью зуба и налет постепенно превращается в зубной камень (1), который постоянно травмирует десну (2) и является постоянным источником инфицирования тканей, его окружающих (3-6).
Рис 4. Местные причины развития заболеваний пародонта
Помимо зубного налета, к местным факторам также относят перегрузку тканей пародонта, недостаточное пережевывание пищи, недогрузку отдельных групп зубов.
Общие факторы:
Это заболевания организма, способствующие развитию заболеваний пародонта. К ним, прежде всего, относятся:
- атеросклеротические поражения сосудов ( как следствие неправильного питания, повышения уровня холестерина или наследственной предрасположенности);
- дефицит витаминов С,В,А,Е ( неправильное питание, весенне-осенние авитаминозы);
- понижение сопротивляемости организма при инфекциях (чаще всего, респираторных);
- эндокринные заболевания (сахарный диабет, парафункции щитовидной и паращитовидной желез);
- заболевания желудочно-кишечного тракта ( язвенная болезнь, гастроэзофагеальная рефлюксная болезнь);
- заболевания крови ( анемии, патология свертывающей системы крови).
Среди заболеваний пародонта выделяют:
- Гингивит, или воспаление десны. Главный симптом, по которому можно заподозрить, что у Вас гингивит - это кровоточивость десен при чистке зубов. Гингивит может быть катаральным - то есть выражаться лишь в покраснении десны, гипертрофическим - наблюдается разрастание десны, язвенным - происходит ее изъязвление.
Пародонтит — воспалительное заболевание тканей пародонта. Помимо кровоточивости ,при пародонтите наблюдается подвижность зубов, болевые ощущения. Но самый главный симптом пародонтита - это наличие так называемого пародонтального кармана между корнем зуба и десной, из которого часто идут гнойные выделения. Процесс может быть локализованным — в пределах группы зубов, или генерализованным - распространяться на весь зубной ряд.
Пародонтоз - невоспалительное заболевание пародонта. Характерная особенность в том, что при данной форме отсутствуют воспалительные явления и пародонтальные карманы.
Зубы хорошо фиксированы, но наблюдается оголение их шеек. Если не заниматься активным лечением, то можно очень быстро потерять пораженные зубы.
Лечение заболеваний пародонта всегда должно быть комплексным, то есть должно сочетаться общее и местное лечение. Под общим лечением мы подразумеваем прием препаратов иммуностимулирующего, укрепляющего организм действия. Местное лечение предполагает собой воздействие на сам очаг заболевания а, именно, на пародонтальный карман или воспаленный участок десны. В нашей клинике применяются следующие виды местного лечения заболеваний пародонта:
- Терапевтическое (консервативное) - применяется при легкой степени гингивита и пародонтита - аппликация на десну или введение в пародонтальный карман лекарственных веществ антисептического, противовоспалительного, склерозирующего действия.
- Хирургическое - применяется при среднетяжелых и тяжелых формах - кюретаж (закрытый и открытый) пародонтальных карманов с последующим проведением терапевтического лечения.
- Лечение с помощью лазера - по сути является разновидностью хирургического лечения, однако имеет свои преимущества: безболезненность процедуры, качественная антисептическая обработка кармана, более скорое заживление без образования отека.
Каждый вид лечения показан в каждом конкретном случае, и схема лечения разрабатывается строго индивидуально, с учетом общесоматического состояния пациента.
После качественно проведенного лечения важную роль играет профилактика, а именно: тщательная гигиена полости рта, использование не только традиционных средств гигиены, но и специально предусмотренных для профилактики заболеваний пародонта, и ,наконец, регулярное прохождение профосмотров у Вашего врача-стоматолога.
Читайте также:
- Аменорея
- Гипернефрома у детей. Забрюшинные дермоиды и тератомы
- Рентгенограмма, КТ, МРТ, УЗИ при переломе латерального мыщелка локтевого сустава
- Парная и семейная психотерапия
- Клиника синегнойной инфекции. Клинические проявления поражения синегнойной палочкой. Микробиологическая диагностика синегнойной палочки. Выявление синегнойной палочки.
