Метастазы в паренхиму головного мозга на МРТ
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Менингиомы являются наиболее часто обнаруживаемыми внутричерепными опухолями. Они представляют собой примерно 38% всех внутричерепных опухолей у женщин и 20% — у мужчин. Они чаще встречаются у женщин, чем у мужчин, и обычно диагностируются у лиц старше 30 лет.
Развитие методов визуализации, таких как компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) улучшило возможности предварительной оценки успеха операционного лечения, то есть полного удаления опухоли. Методы визуализации позволяют получить информацию о месте прикрепления опухоли к твердой мозговой оболочке, локализации и тяжести отека, смещении жизненно важных нейро-сосудистых структур, что требуется для планирования оперативного лечения, а также определяет исход лечения.
Сделать МРТ головного мозга в Санкт-Петербурге
Всемирная организация здравоохранения (ВОЗ) подразделяет менингиомы на 3 большие категории, включающие 15 подтипов:
Нейрорадиологи и нейрохирурги должны быть готовы к тому, что иногда выглядят на КТ и МРТ нетипичным образом, что может быть связано с различными гистологическими подтипами опухоли.
Атипичные и злокачественные гистологические типы опухолей, а также опухоли с гетерогенным характером контрастирования на КТ отличаются большей вероятностью рецидивирования. Развиваются из паутинной мозговой оболочки, в частности, из менинготелиальных клеток. Большинство растут в сторону мозговой ткани и представляют собой отграниченные образования округлой или дольчатой формы, четкого контура и с основанием на твердой мозговой оболочке. Плоские опухоли, т.н. en plaque , инфильтрируют твердую мозговую оболочку и растут в виде тонкого листа или бляшки на протяжении твердой мозговой оболочки свода черепа, серпа или намета мозжечка. Место прикрепления к твердой мозговой оболочке может выглядеть в виде относительно тонкой ножки или, наоборот, широкого основания. Поскольку мягкая и паутинная мозговые оболочки формируют мембранный барьер между опухолью и тканью головного мозга, некоторые растут в сторону подпаутинного пространства, но инвазивный рост в ткань головного мозга наблюдается нечасто.
Диагностика менингиомы
МРТ считается предпочтительным методом исследования для диагностики менингиом и их последующего наблюдения. МРТ позволяет с большой точностью обнаружить менингиомы типа en plaque или задней черепной ямки, которые легко пропустить при КТ. Исторически у КТ есть ряд ограничений в осуществлении снимков в любых других проекциях, кроме аксиальной. Тем не менее, современная спиральная КТ, или мультидетекторная КТ (МДКТ/МСКТ), позволяют значительно улучшить качество сагиттальных и корональных изображений, получаемых на основании аксиального снимка. По сравнению с МРТ, на КТ труднее различить различные варианты строения мягких тканей.
Менингиома лобной доли: КТ-картина. После введения контрастного вещества виден характерный вид «колеса со спицами» в структуре слабо контрастируемой опухоли. Несмотря на то, что данный паттерн чаще наблюдается при ангиографии, он также отмечается на томографических изображениях.
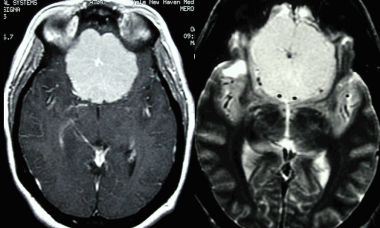
МРТ того же пациента, выполненная после предыдущей КТ: аксиальное Т1-взвешенное изображение после введения гадолиния и аксиальное Т2-взвешенное изображение. Видна крупная менингиома лобной области, расположенная срединно, со специфическим паттерном «колеса со спицами».
Дифференциальный диагноз в случае менингиомы головного мозга проводится с метастазами в твердую мозговую оболочку (чаще всего первичными очагами опухоли являются рак груди или простаты), гемангиоперицитомой, гранулематозными заболеваниями (в т.ч. саркоидозом и туберкулезом), идиопатическим гипертрофическим пахименингитом, экстрамедуллярным гемопоэзом, гемангиомой, а также венозными синусами или синусами твердой мозговой оболочки. Иногда различить указанные состояния сложно, в таких случаях рекомендуется повторный профессиональный анализ КТ или МРТ. При специфической анатомической локализации опухоли во внимание следует принимать и другие возможные диагнозы, включающие вестибулярную шванному для опухолей мозжечково-мостового угла, макроаденому гипофиза и краниофарингиому для опухолей параселлярной области, хордому/хордосаркому для объемных образований в области ската.
Рентгенография при менингиоме
В большинстве случаев обзорная рентгенография черепа не обладает диагностической ценностью, поскольку не позволяет получить никаких данных, которые могли бы указывать на наличие менингиомы. Иногда могут отмечаться кальцифицированные участки или зоны реактивного гиперостоза. В редких случаях могут быть видны участки остеолиза.
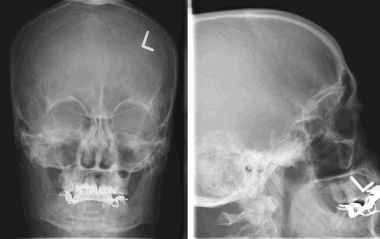
8. На рентгеновском снимке во фронтальной плоскости хорошо заметно кальцифицированное образование в области лобной пазухи. На снимке в латеральной проекции образование визуализируется кверху от решетчатой пластинки. Несмотря на то, что по результатам исследования можно заподозрить, обнаруженные признаки неспецифичны, и поэтому обнаруженное внутричерепное образование требует дообследования при помощи КТ.
Большинство рентгеновских снимков не отображают признаков наличия заболевания. Менингиомы типа en plaque характеризуются диффузным гиперостозом, чаще в области крыла клиновидной кости и птериона. Такие результаты исследования с большой долей вероятности свидетельствуют о наличии
болезни.
Кальцинаты внутри опухоли являются значительно более редким рентгенографическим проявлением менингиомы; это зачастую приводит к ложно-отрицательным результатам. Большинству пациентов не проводится рентгенографическое исследование, поскольку диагноз был подтвержден при помощи КТ или МРТ.
КТ при менингиоме
Компьютерная томография (КТ) часто используется для оценки опухолей мозга. Обычно на изображении без контрастного усиления она представлена в виде четко очерченного внемозгового (экстрааксиального) образования с ровными краями, прилегающего к твердой мозговой оболочке. Примерно 70-75% обладают повышенной плотностью по сравнению с окружающей их паренхимой головного мозга, а около 25% — изоденсивны. Редкая группа опухолей (липобластный подтип) содержат включения жира и, таким образом, характеризуются пониженной рентгеновской плотностью.
Сделать КТ головного мозга в Санкт-Петербурге
Кальцинаты являются другой частой находкой; их обнаруживают в 20-25% случаев. Кальцинаты на КТ могут быть узловыми, точечными или сплошными плотными. Часто наблюдается вазогенный паренхиматозный отек окружающей мозговойо ткани, визуализирующийся на снимке как участок паренхимы пониженной плотности. В некоторых случаях отек настолько выражен, что, ввиду преимущественного поражения белого вещества, может выглядеть в виде пальцевидных зон низкой плотности. Впрочем, отек отсутствует примерно в 50% случаев вследствие медленного роста опухоли.
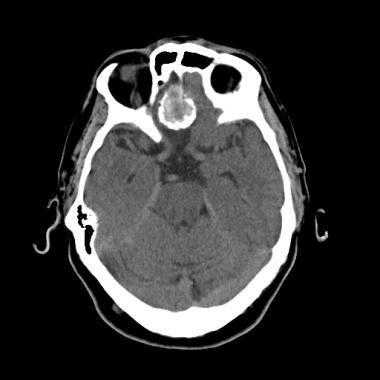
Псаммоматозная менингиома. КТ-исследование кальцифицированного объемного образования, обнаруженного на рентгеновском снимке. На томограмме, полученной на уровне верхней границы орбит, видна опухоль в области решетчатой пластинки (в области ольфакторной ямки).
Преимуществом КТ над МРТ является лучшая визуализация костной ткани. Гиперостоз подлежащей кости отмечается у 15-20% пациентов. Также можно обнаружить бо́льшую выраженность сосудистых борозд и нерегулярность строения компактного вещества коркового слоя кости. Реже в образовании отмечаются кровоизлияния, образование кист и участки некроза. Кисты как компонент менингиомы могут возникать внутри опухоли или между опухолью и подлежащей тканью головного мозга (с препятствием оттоку спинно-мозговой жидкости).

Менингиома теменно-затылочной области: объемная 3D-реконструкция.
Внутривенное введение контраста помогает в оценке менингиомы: в более 90% случаев наблюдается интенсивное равномерное повышение плотности после введения контраста.
Неоднородный характер контрастирования может быть следствием некроза или, реже, кровоизлияния.
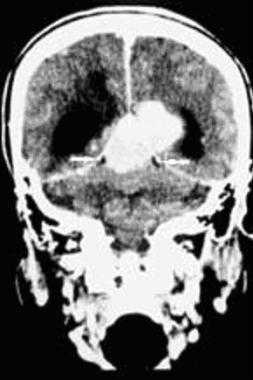
З адняя тенториальная менингиома на корональном КТ-изображении с контрастным усилением. К намету мозжечка прилежит объемное образование повышенной плотности с четкими краями. Визуализируются застой спинно-мозговой жидкости, легкий отек прилежащих тканей, гомогенный характер контрастирования, а также расширение желудочков.
Примерно 90% менингиом видны на КТ-изображениях. Основная роль КТ, по сравнению с МРТ, заключается в отображении изменений в подлежащих костях и наличия кальцинатов в опухоли.
Нетипичная КТ-картина является основной причиной ошибок в предоперационной постановке диагноза. Так, могут быть пропущены менингиомы задней черепной ямки . Кроме этого, КТ не в состоянии отобразить наличие кист во внутричерепных менингиомах. Ложно-отрицательные результаты могут быть получены при наличии кистозных образований в менингиомах головного мозга. К ложно-положительным результатам могут приводить обширные зоны отложения кальция в твердой мозговой оболочке, которые могут имитировать заболевание. Снизить число ошибок, обусловленных человеческим фактором, помогает второе мнение.
Анапластическая менингиома лобной доли. Н а КТ-изображении в режиме мозгового окна и костного окна Хаунсфильда видна крупная внутрикостная менингиома. Обнаруживаемые КТ-феномены неспецифичны и могут включать различные изменения от остеолиза до остеосклероза. Внутрикостные менингиомы составляют менее 1% опухолей костной ткани.
МРТ при менингиомах
МРТ с использованием гадолиния является наилучшим способом визуальной оценки менингиом. Важными преимуществами МРТ в диагностике менингиом являются хорошая визуализация разных типов мягкой ткани, возможность получения изображений в разных плоскостях, а также реконструкции объемного (3 D ) изображения.
МРТ также хорошо демонстрирует васкуляризацию опухоли, прорастание артерий и инвазию опухоли в венозные синусы, а также взаимное расположение опухоли и подлежащих структур. Особенно полезной МРТ с гадолинием оказывается для отображения структур параселлярного пространства, задней черепной ямки, и, в редких случаях, опухолевых отсевов по путям оттока спинномозговой жидкости. Возможность получения изображений в разных плоскостях позволяет наилучшим образом визуализировать зону контакта менингиомы с мозговыми оболочками, капсулу опухоли, а также выявить особенности контрастирования мозговых оболочек в участках, непосредственно прилежащих к опухоли.
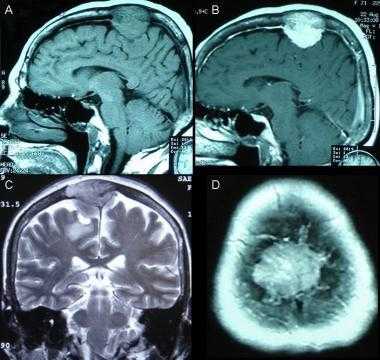
Фалькс-менингиома на МРТ.
А: на Т1-взвешенном МР-изображении отмечается солидное образование, характеризующееся изоинтенсивностью по отношению к твердой мозговой оболочке, инвазией в кость и сдавлением теменных зон коры.
В: На Т1-взвешенном МР-изображении с контрастным усилением видна частично контрастируемая опухоль.
С: На корональном Т2-взвешенном изображении видно изоинтенсивное образование, что соответствует плотной ткани. Такая картина характерна для фибробластных менингиом.
D : На Т1-взвешенном МР-изображении с контрастным усилением визуализируется гиперинтенсивное образование внутри мозгового вещества кости.
На Т2-взвешенных изображениях, полученных без контрастного усиления, интенсивность сигнала в большинстве случаев не отличается от таковой серого вещества коры. Фиброматозные менингиомы могут иметь более гипоинтенсивный сигнал по сравнению с корой головного мозга. Т1-взвешенные изображения могут использоваться для оценки наличия некроза и кист, а также следов кровоизлияний в опухоль. На Т2-взвешенных изображениях интенсивность сигнала варьируется. Т2-взвешенные изображения тоже могут быть использованы для обнаружения последствий кровоизлияний в опухоль и визуализации кистозных образований. Кроме этого, Т2-взвешенная ИП используется для определения наличия кармана между опухолью и паренхимой головного мозга с затеканием СМЖ, что свидетельствует об экстрааксиальном расположении образования.
Гиперинтенсивность сигнала на Т2-взвешенных изображениях указывает на мягкотканую структуру опухоли и ее обильную капиллярную васкуляризацию. Это более характерно для агрессивных ангиобластных или менинготелиальных опухолей. Интенсивность сигнала на Т2-взвешенных изображениях хорошо коррелирует как с гистологическим строением, так и с консистенцией менингиомы. В целом, участки пониженной интенсивности в опухоли соответствуют более плотной, фиброзной, структуре образования (например, в случае фибробластных менингиом), в то время как гиперинтенсивные участки указывают на более мягкотканую структуру опухоли (например, в случае ангиобластной менингиомы).
А: на МР-ангиограмме в латеральной проекции отмечается окклюзия верхнего сагиттального синуса вследствие опухолевой инвазии.
В: МРТ-реконструкция изображения визуализирует окклюзию сагиттального венозного синуса и объемный характер опухоли.
Последовательность FLAIR (режим инверсия-восстановление с подавлением сигнала от воды) удобно использовать для визуализации сопутствующего отека, а также т.н. «дурального хвоста». Дуральный хвост представляет собой линейный участок контрастного усиления, соответствующей непосредственно прилежащей к опухоли твердой мозговой оболочке. Дуральный хвост наблюдается примерно в 65%, а также в 15% случаев при других опухолях. Несмотря на то, что данный признак не является специфичным, при его наличии такой диагноз становится одним из наиболее вероятных.
Как при МРТ, так и при КТ одинаково отвечают на введение контрастного вещества. Интенсивное контрастирование гадолинием наблюдается в более 85% случаев. Кольцевое распределение контраста может соответствовать капсуле образования. Использование гадолиния также улучшает визуализацию плоских менингиом типа en plaque , которые могут быть не видны на изображениях без контрастного усиления.
Парасагиттальная менингиома на МРТ с контрастным усилением. Видно гомогенное округлое образование, активно накапливающее контрастное вещество.
Менингиома височной области. На серии последовательных МР-изображений видно крупное образование правой височной области с паттерном контрастирования по типу «колеса со спицами», местным объемным воздействием, отеком окружающих тканей и гиперостозом подлежащей кости.
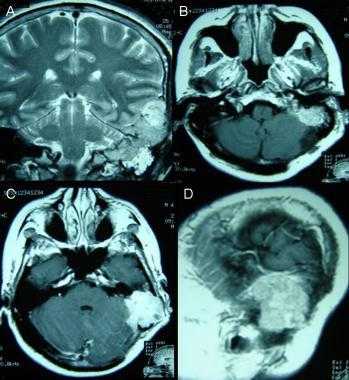
Атипичная с деструкцией пирамиды височной кости. На корональном Т2-взвешенном и контрастированном Т1-взвешенном МР-изображении виден быстрый рост конвекситального объемного образования в сторону намета мозжечка и пирамиды височной кости.
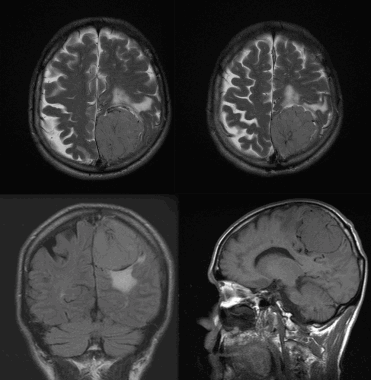
Менингиома теменной области. МР-изображения, полученные с использованием следующих последовательностей: аксиальное Т2-взвешенное, аксиальное Т2-взвешенное, корональное FLAIR -изображение и сагиттальное Т1-изображение. Крупная левосторонняя менингиома выглядит в виде экстрааксиального образования с паттерном «колеса со спицами» и отеком окружающих тканей.
ДОПОЛНИТЕЛЬНЫЕ ТЕХНИКИ КТ И МРТ
Разные гистологические подтипы по-разному выглядят на МРТ, но лишь на основании данных МРТ нельзя поставить морфологический диагноз.
Большинство легко диагностировать при помощи стандартной МРТ. Впрочем, атипичная МР-картина может вызывать сомнения в диагнозе.
Проводились исследования роли МР-спектроскопии и других имитирующих состояний. Исследования показали стабильно повышенные уровни аланина, холина, глутамат-глутаминового комплекса и пониженные уровни N -ацетиласпартата и креатина. В особенности обращало на себя внимание повышение величины химического сдвига: в случае глутамина до 3,8 и аланина до 1,48. Диагностическая ценность уровня липидов и лактата, хоть они и соответствовали таковым при злокачественных глиомах или метастазах, в случае менингиом остается противоречивой. Также было показано, что для менингиом характерен низкий уровень миоинозитола и креатина.
МР-спектроскопия с использованием фосфора-31 демонстрирует характерную щелочную среду и низкие уровни фосфокреатина и фосфодиэстераз.
Были сделаны различные выводы касательно роли диффузионно-взвешенной МРТ. Измеряемый коэффициент диффузии (ИКД) для высокодифференцированных опухолей обычно оказывался ниже по сравнению с окружающей тканью головного мозга. Некоторые исследования показали схожую тенденцию в случае менингиом, но по данным других исследований значения ИКД для 1-й и 2-й степеней злокачественности статистически достоверно не различались.
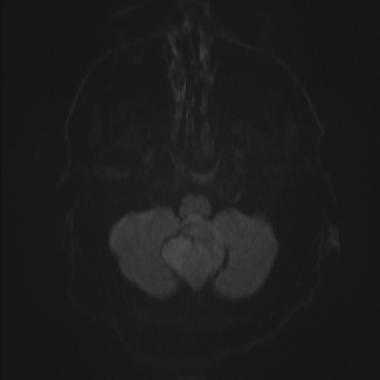
Менингиома задней черепной ямки: диффузионно-взвешенное МР-изображение (DWI). Сигнал умеренно повышен, что соответствует умеренному ограничению диффузии.
По результатам изучения роли перфузионно-взвешенной МРТ также был сделан ряд выводов. Гиперваскуляризированным менингиомам обычно характерен повышенный уровень перфузии. Также была оценено значение перфузионно-взвешенной МРТ в определении подтипа менингиомы и в постоперационном динамическом наблюдении.
Использование контрастных веществ на основе гадолиния сопряжено с развитием нефрогенного системного фиброза (НСФ) или нефрогенной фиброзирующей дермопатии (НФД). Заболевание развивалось у пациентов с хронической болезнью почек в стадиях от умеренной до терминальной после введения контрастного вещества на основе гадолиния для проведения МРТ или МРА.
Было показано, что значение измеряемого коэффициента диффузии (ИКД), равное 0,85, при использовании диффузионно-взвешенной МРТ позволяет отдифференцировать менингиому 1-й степени злокачественности от опухолей 2-й и 3-й степеней злокачественности. В исследовании на 389 пациентах 1-я степень злокачественности по ВОЗ была диагностирована в 271 случае (69,7%), 2-я степень - в 103 случаях (26,5%), 3-я степень - у 15 больных (3,9%).
В целом, чувствительность и специфичность МРТ в случае менингиом довольно высоки. Доказано, что МРТ лучше отображает саму опухоль и ее расположение относительно окружающих структур. Впрочем, использование МРТ не позволяет достоверно определить наличие кальцинатов в опухоли; также затруднительным представляется визуализация свежего кровозлияния.
Также должна учитываться возможность ложно-отрицательных данных о кальцинатах в опухоли. Трудности отображения свежих кровоизлияний в опухоль являются недостатком МРТ и могут привести к ошибочным результатам исследования.
Метастазы в головном мозге
Метастатический рак мозга (другое название — вторичный рак мозга) — распространение раковых клеток в головном мозге из злокачественной опухоли, расположенной в другой части тела. Некоторые факты и цифры:
- Вторичный раз могла встречается в 10 раз чаще, чем первичный, то есть тот, который изначально развивается в головном мозге; в головной мозг возникают у 20-40% онкологических больных (в среднем у каждого четвертого);
- Ежегодно метастатический раз мозга диагностируют у 50 000 — 70 000 россиян;

Пару десятилетий назад при множественных метастазах в головной мозг на пациенте можно было ставить крест - нейрохирургические учреждения, делавшие успехи в терапии первичных опухолей головного мозга, таких больных не брали, потому как оперативное лечение в этом случае уже было почти невозможным. Даже в столице не более трёх специалистов готовы были попробовать лучевую терапию, между тем как по данной теме было защищено несколько диссертаций, демонстрирующих очень неплохой результат. Но практическая деятельность сталкивалась с клиническими трудностями, делающими спасение пациента весьма трудоёмким.
Метастазы злокачественных опухолей в головном мозге постигают каждого четвёртого больного, при посмертном исследовании их находят у шести из десяти. Метастазы выявляются на порядок чаще, чем первичные опухоли центральной нервной системы, которыми охотно занимаются нейрохирурги. Российская онкологическая статистика учитывает только первичные опухоли головного мозга и вообще первичные раки, но не знает, сколько больных имеют метастазы куда бы то ни было, а не только в головной мозг.
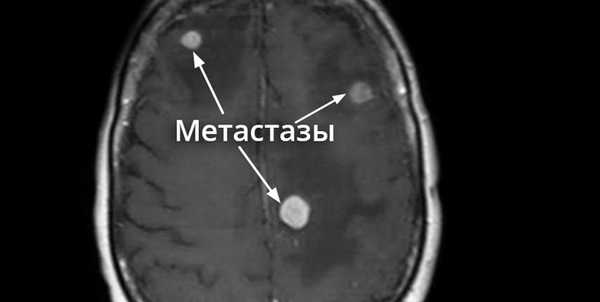
Метастазы в головном мозге.
Любая опухоль метастазирует в мозг, но чаще всего рак лёгкого, особенно крайне агрессивный мелкоклеточный — до 80% больных, а также рак молочной железы, кишки, почки и меланома, но все они метастазируют много реже рака лёгкого. Сегодня метастазы в головном мозге находят чаще, чем в конце прошлого века, чему весьма способствуют методы нейровизуализации — КТ и МРТ и увеличение выживаемости онкологических больных в результате успехов онкологической науки. Заметно повысилась и активность онкологов, не только решающихся на лечение самых непростых больных, но и имеющих возможность выхаживать таких пациентов.

Андрей Львович Пылёв, главный врач сети "Евроонко", онколог, кандидат медицинских наук
Как правило, большинство больных к моменту выявления внутричерепных метастазов имеют другие, подчас неизлечимые и распространённые, очаги опухоли, состояние их оставляет желать лучшего, а локальная терапия внутричерепных метастазов чревата ранним рецидивом. Внедрение высокотехнологичного лечения, как хирургического, так и лучевого, помогло избавиться от профессионального пессимизма и увеличило 5-летнюю выживаемость пациентов, придав их жизни вполне приемлемое качество.
Почему возникают метастазы в головном мозге?
Метастазирование — довольно сложный процесс. Он состоит из нескольких этапов. Опухоль должна прорасти в соседние ткани, затем ее клетки отрываются и проникают в кровеносные или лимфатические сосуды. Мигрируя с током крови, раковые клетки оседают в разных органах. Какое-то время они «дремлют», затем начинается бурный рост.
Чаще всего — в 48% случаев — метастазы в мозг связаны с раком легких. Наиболее агрессивен немелкоклеточный рак легкого — он метастазирует в мозг в 80% случаев. Реже встречаются метастазы при раке молочной железы (15%), мочеполовой системы (11%), остеогенной саркоме (10%), меланоме (9%), раке головы и шеи (6%).
Метастаз в головном мозге в динамике
Клинические проявления метастазов
Симптоматика зависима от размеров внутричерепных опухолевых очагов, их количества и расположения. Принципиально клинические симптомы можно разделить на две группы:
- локальные, обусловленные расположением опухоли в конкретном отделе мозга, отвечающем за определённые функции определённого органа;
- общемозговые симптомы, связанные с размером дополнительной опухолевой ткани, мешающей функционированию самого мозга.
К примеру, опухоль рядом со структурами, обеспечивающими иннервацию глаза, проявится выпадением полей зрения, когда глазом не воспринимаются отдельные участки сектора обзора. Множество мелких узлов даст картину отёка головного мозга, поскольку лишние граммы опухоли в замкнутой черепной коробке мешают нормальной циркуляции жидкостей и сдавливают нормальные ткани.
У половины больных вторичные новообразования головного мозга откликаются головной болью, очень часто интенсивность боли меняется вместе с положением головы, когда при наклоне под определённым углом частичное восстановление циркуляции ликвора временно приводит к уменьшению боли. К сожалению, со временем рост метастазов сделает боль постоянной, а замкнутость пространства приведёт к невыносимой интенсивности. Нередки головокружения и двоение, если смотреть обоими глазами.

Коридор клиники Евроонко
У каждого пятого пациента развиваются двигательные нарушения вплоть до пареза половины тела. У каждого шестого страдают интеллектуальные способности, столько же мучается от изменений поведения, нарушений движений и походки, чуть реже отмечаются судороги, но и совершенно бессимптомное течение, когда метастатические образования выявляют лишь при обследовании, тоже не редкость. Тем не менее, при увеличении размеров опухоли даже в такой относительно благоприятной ситуации довольно быстро нарушаются функции организма.
Отёк ткани вокруг опухоли — перифокальный отёк вкупе с повышением внутричерепного давления (ВЧД) вызывают общемозговые симптомы с головной болью, головокружением, двоением, рвотой при малейшем движении или даже при открывании глаз, постоянной икотой, приводят к угнетению сознания вплоть до мозговой комы. Снижение частоты сердцебиений и дыханий при очень высоком «верхнем» систолическом давлении свидетельствуют о крайне высоком и чреватом гибелью внутричерепном давлении.
В практике выделяют варианты развития первичной симптоматики при метастазах рака в центральную нервную систему по превалирующему комплексу клинических признаков.
- Похожий на инсульт апоплексический вариант, развивается остро и проявляется очаговыми нарушениями — свидетельством поражения определённого участка мозга. Такой вариант, как правило, связан либо с закупоркой сосуда, либо его разрывом опухолью с последующим кровоизлиянием в головной мозг.
- Ремиттирующий вариант характеризуется волнообразным течением, когда симптомы то уменьшаются, то прогрессируют, напоминая атеросклеротическое поражение сосудов.
У некоторых больных метастазы головного мозга протекают бессимптомно. Обнаруживают их только во время обследования.
Как диагностируют метастазы в головном мозге?
«Золотой стандарт» в диагностике метастатического рака головного мозга — магнитно-резонансная томография (МРТ). Во время этого исследования получают изображения внутренних структур тела, используя сильное магнитное поле. По снимкам врач может судить о количестве, размерах, расположении метастатических очагов.
Биопсия — исследование, во время которого получают фрагмент ткани и исследуют его на предмет раковых клеток. Если у человека уже диагностирован рак в другом органе и обнаружены очаги в головном мозге, потребности в данном методе диагностики обычно нет. Биопсия нужна, если есть очаги в мозге, но не найдена первичная опухоль.
Лечение метастазов
Без лечения продолжительность жизни больного от момента выявления метастатического поражения головного мозга едва ли превышает месяц, но это в среднем. Только добавление высоких доз гормонов способно двукратно увеличить продолжительность жизни и несколько улучшить её качество, но опять только на время, тогда как химиолучевое лечение может дать до полугода жизни.
Тактика лечения зависит от некоторых факторов:
- Количество, размер и расположение метастазов;
- Возможность удалить очаги хирургическим путем;
- Чувствительность первичной опухоли к химиопрепаратам и лучевой терапии;
- Общее состояние больного;
- Наличие других метастазов, возможность бороться с ними.
Прогностически неблагоприятна локализация опухоли в недоступной для манипуляций задней черепной ямке, нарушение циркуляции ликвора и вероятность вклинения опухоли в естественные черепные отверстия.
Несомненно, что только хирургическое пособие вкупе с дополнительным лекарственным и лучевым лечением даёт большие надежды. Но нейрохирургическое вмешательство возможно при одном или единичных опухолевых узлах, и, конечно, технически доступных. Паллиативную операцию выполняют при угрожающем нарастании давления и кровотечении, когда удаление даже одного из множества узлов способно радикально улучшить клиническую картину, чтобы присовокупить в дальнейшем консервативное лечение. Возможны разные варианты удаления опухолевых узлов.
При технически не удаляемых и чувствительных к противоопухолевым лекарствам видах рака, таких как молочная железа, мелкоклеточный рак лёгкого и герминогенные опухоли яичка, на первом этапе прибегают к химиотерапии, к которой в дальнейшем присоединяют облучение всего массива головного мозга. При радиочувствительных опухолях лечение можно начать с тотального облучения мозга. При опухолях не более 3,5 см и менее четырёх узлов как единственный метод эффективна стереотаксическая радиохирургия. К опухоли подводят с разных сторон несколько пучков радиоволн, они пересекаются в одном месте - там, где находится метастаз. В итоге раковые клетки уничтожаются, а окружающие здоровые ткани получают минимальную безопасную дозу. В комплексе с облучением мозга и химиотерапией результат лучше.
Система для стереотаксической радиохирургии
Лучевая терапия всегда сопровождается нарастанием отёчности ткани мозга, поэтому облучение всегда проводится на фоне дегидратации — симптоматической терапии, разгружающей от излишней жидкости. Поэтому радиолог может отказать в лечении пациенту, устойчивому к мочегонным препаратам, а также при уже смещённом головном мозге, поскольку дальнейшее смещение может стать для больного фатальным. Не возьмут на облучение тяжёлого пациента с выраженными клиническими проявлениями, тем более с судорогами или мутным сознанием. Уже после одного-двух сеансов облучения к имеющемуся высокому внутричерепному давлению присоединится лучевой отёк ткани, и без того очень неважное состояние пациента ухудшиться.
Возможны варианты последовательностей и сочетания методов, как при впервые выявленных метастазах в головной мозг, так и при рецидиве после лечения. Во всяком случае, при невозможности активной тактики и прогрессировании процесса клинические руководства рекомендуют прибегнуть к химиотерапии на фоне наилучшей поддерживающей симптоматической терапии (стероиды, обезболивающие, противосудорожные препараты и др.). Схема определяется первичной опухолью, то есть при раке лёгкого помогают одни препараты, при раке почки — другие. Химиотерапию проводят до выявления признаков прогрессии опухоли.
Терапия метастазов злокачественных опухолей в головной мозг не дело энтузиастов-одиночек, это работа команды онкологов, нейрохирургов, радиологов, химиотерапевтов и реаниматологов, вооружённых знаниями и отличным оборудованием для диагностики и лечения, как в клиниках «Евроонко».
Каковы прогнозы при метастазах в головной мозг?
Прогноз зависит от типа первичной опухоли, количества метастазов, возраста и состояния пациента. В среднем пациенты живут 2-3 месяца. Но если метастазы единичные, пациенту меньше 65 лет, и в организме нет других метастазов, средняя продолжительность жизни может составить 13,5 месяцев.
Врачи онкологи и реаниматологи «Евроонко» знают, как помочь пациенту с метастатическим раком. Грамотное лечение избавит от тяжелых симптомов, подарит драгоценное время.
Метастазы в лёгких
Метастатическим или вторичным раком легких называются опухоли, которым дают начало раковые клетки, попавшие в легочную ткань из других органов.
Лёгкие - излюбленная мишень для метастазирования опухолей
Статистика говорит о том, что у 30-55% онкологических больных обнаруживаются метастазы в легких. Злокачественные опухоли дают отсевы в лёгочную ткань: рак любого органа, саркомы, меланомы, заболевания кроветворной и лимфатической системы. Через лёгкие проходит вся кровь, и условия благоприятны для выживания бактерий, вирусов, грибов и опухолевых клеток.
Собирающий лимфу общий лимфатический проток несёт её в крупные вены, которые впадают в верхнюю полую вену. При посредстве правых отделов сердца венозная кровь, смешанная с лимфой, тоже проходит через лёгкие. Площадь структурных единиц, составляющих то, что мы называем лёгкими - лёгочных альвеол - более 150 квадратных метров. Достаточно места, изумительное полнокровие, прекрасные условия для размножения злокачественных клеток.
Иными словами, присутствуют благоприятные условия для распространения раковых клеток в легкие гематогенным (через кровь) и лимфогенным (через лимфатическую систему) путем.
Классификация метастаз в лёгких
Метастатические узлы бывают очень разными, считают, что по плотности они полное отражение первичной опухоли. Если определять плотность на ощупь, то все опухоли тяготеют к каменистости или, по крайней мере, к костной плотности. Но плотность для очагов в лёгких понятие относительное, прощупать их можно только во время операции, которую в метастатической стадии делают чрезвычайно редко. Плотность определяют при рентгенологическом исследовании преимущественно для дифференциальной диагностики, то есть поиска признаков характерных отличий одного заболевания от другого.
Формально метастазы делят на лимфогенные и гематогенные, то есть занесенные в лёгочную ткань с лимфой или кровью, но в каждом конкретном случае разобрать, что принесло раковую клетку в альвеолу вряд ли можно, и практикующему онкологу совсем ненужно, ведь это уже ничего не изменит. Какие бы ни были метастазы по пути распространения, их надо лечить.
Метастазы в лёгких бывают разными по форме, ее определяют по рентгеновским снимкам:
- Очаговые метастазы, которые на рентгеновском снимке видны образования разного диаметра. Традиционно этот вариант метастазирования считается проявлением менее агрессивной злокачественной опухоли. При небольшом распространении более благоприятно протекают именно очаговые образования. Они как раз считаются преимущественно гематогенными, то есть занесёнными кровью.
- Инфильтративные метастазы, когда опухолевые клетки расползаются по эпителиальной выстилке альвеол, что на рентгенограмме проявляется в виде сетки или разной формы затемнений. Такой вариант традиционно считают вариантом более агрессивной опухоли - агрессивные по течению меланомы и саркомы дают преимущественно очаговые, а не инфильтративные метастазы в лёгких. Эти вторичные проявления относят к лимфогенным.
- Смешанные метастазы - сочетание очаговых и инфильтративных «теней» в лёгких - частое явление в клинической практике.
По числу метастазы могут быть:
- солитарными - один очаг;
- единичными - не более десяти;
- множественными.
Метастатические узлы бывают мелкими и крупными, а ещё сливающимися друг с другом, односторонними, когда поражено одно лёгкое и двухсторонними.
Вокруг метастазов тоже могут жить бактерии, всё-таки по бронхиальному дереву проходит нестерильный воздух, а опухоль меняет местный иммунитет, и возникает воспаление. Когда внутренняя часть опухоли не получает достаточного питания - она отмирает, и в центре образуется полость распада. Если такая полость соединится с бронхом, то в неё могут попасть бактерии, и полость заполнится гноем.
В чем разница между метастазами в легких и метастазами в плевре?
Плевра - пленка из соединительной ткани. Она состоит из двух листков: один покрывает снаружи легкие, а другой выстилает изнутри стенки грудной полости. Плевра интимно спаяна с лёгким. В ней тоже могут возникнуть метастазы, но намного реже. Опухоли из легких могут прорастать в плевру и наоборот. Зачастую в легких обнаруживаются метастазы, а плевра не поражена.
Диагностика
При подозрении на метастазы в легких прибегают к следующим методам диагностики:
- Рентгенография. Простой и быстрый, но не самый информативный метод диагностики. Обычно на снимках можно увидеть только опухоли размером более 1 см;
- Компьютерная томография. Позволяет обнаружить очаги менее 5 мм. Это недоступно для рентгенографии и МРТ;
- Биопсия легкого. Обычно проводится при помощи иглы. Получают небольшой фрагмент ткани опухоли для исследования;
- Бронхоскопия. Эндоскопическое исследование, во время которого специальный инструмент с источником света и видеокамерой - бронхоскоп - вводят в бронхиальное дерево. Во время процедуры можно провести биопсию.
Как правило, динамическое наблюдение за онкологическим пациентом после лечения первичной опухоли предполагает регулярную рентгенографию органов грудной клетки. При выявлении теней в лёгких, правильно будет сделать компьютерную томографию с введением контрастного вещества. КТ способна выявить очаги меньше 5 мм, что недоступно магнитно-резонансной томографии. В дальнейшем для контроля динамики процесса после лечения также необходимо будет делать КТ.
Бессмысленно перед лечением делать КТ, а после перейти на обычную рентгенографию лёгких, пытаясь сравнивать снимки, чтобы выявить отличие прошлого состояния лёгких с настоящим. КТ обнаружит более мелкие образования, рентген способен в лучшем варианте выявить очаги более 1 см, то есть опухоли меньше сантиметра «выпадают» из-под контроля, когда нет возможности сделать контрольное КТ-обследование. Нельзя оценивать эффект лечения по паре видимых крупных очагов. Некоторые опухоли от химиотерапии уменьшаются, какие-то увеличиваются, а другие месяцами стабильны.
Клиническая симптоматика
Клинические признаки метастазов в лёгких зависят от обширности поражения и присоединения воспалительных изменений.
- боль в груди;
- упорный кашель;
- примесь крови в мокроте;
- ослабленное дыхание;
- хрипы;
- слабость;
- снижение веса.
При одиночных очагах округлой формы, небольшого размера никаких признаков поражения может и не быть, их часто случайно обнаруживают при контрольном обследовании. Площадь лёгких огромна, и несколько квадратных сантиметров опухолевого поражения альвеол не отразятся на газообмене и состоянии пациента. Множество теней, когда их уже не пересчитать, ухудшат самочувствие, провоцируя сухой кашель, плохо откликающийся на средства от кашля.
Инфильтративные метастазы раньше меняют самочувствие, поскольку к ним часто присоединяется воспаление окружающей опухоль ткани - пневмонит. Появляется кашель, может быть температура, слабость, почти как пневмония, но чуть-чуть полегче. Закупорка бронха опухолью приведёт к ателектазу - полной безвоздушности части лёгкого, присоединение инфекции существенно ухудшит состояние, повысится температура, появится одышка. Приём антибиотиков помогает снять воспаление и самочувствие улучшается, но ненадолго, потому что опухоль растёт, и безвоздушная часть лёгкого тоже увеличивается. И опять воспаляется, так и идёт по замкнутому кругу.
Лечение метастазов в лёгкие
Сегодня оперировать метастазы в лёгких стали чаще, чем раньше, но всё-таки операции делают довольно редко. Радикальное лечение метастазов в лёгкие - оперативное в принципе возможно при определённых условиях:
- не должно быть первичной опухоли или рецидива;
- не должно быть метастазов в других органах;
- метастаз в лёгком очаговый и единственный или не более 3 очагов;
- скорость прогрессирования опухолевого процесса должна быть невысокой, как правило, после радикального лечения первичной опухоли до появления метастаза должно пройти более года;
- со времени появления метастаза в лёгком в течение полугода не должно появиться других метастазов;
- состояние пациента должно позволять довольно сложное оперативное вмешательство, потому что во время операции реальная ситуация может оказаться значительно хуже, чем описывалась при компьютерной томографии, и придётся удалять больше запланированного.
Основное лечение метастазов в лёгких - химиотерапия, схема которой определяется первичной опухолью, при раке молочной железы ещё и гормональная терапия, естественно, при наличии чувствительности к ней.
Лучевая терапия множественных метастазов в лёгких проводилась в экспериментальных группах, результаты неудовлетворительные. При единственном довольно крупном очаге облучение возможно, но эффективность много хуже, чем при раке лёгкого. Наличие метастаза, где бы то ни было, показатель диссеминации - разброса злокачественных клеток, что не предполагает хорошего прогноза в отношении возможности полного излечения.
Каковы прогнозы выживаемости?
Метастазы в любом органе говорят о том, что защитные силы организма исчерпаны, опухолевые клетки успели распространиться по разным органам. Ремиссия в большинстве случаев невозможна. Но это не означает, что врач совсем ничего не может сделать. Паллиативное лечение поможет продлить жизнь, избавит от мучительных симптомов.
Паллиативная помощь при метастазах рака в легкие
Часть легкого, занятая опухолью, выключается из процесса дыхания. Поначалу оставшаяся здоровая ткань успешно справляется и работает за целое легкое. Но постепенно опухоль растет, перестает реагировать на химиотерапию и занимает все больше места.Наступает момент, когда оставшаяся здоровая ткань перестает справляться. Легкие больше не могут обеспечить организм нужным количеством кислорода, развивается дыхательная недостаточность. Кислородное голодание затрагивает все органы, в первую очередь — сердечно-сосудистую систему.

Симптомы дыхательной недостаточности нарастают постепенно:
- Поначалу возникает лишь одышка после ходьбы и физических нагрузок;
- Затем одышка начинает беспокоить при минимальных нагрузках, при любой движении;
- В тяжелых случаях человек задыхается постоянно, даже когда лежит в постели. Больного мучит постоянный кашель, слабость, на ногах появляются отеки, сердцебиение учащается. Стоит совершить небольшое движение, и все симптомы усиливаются на порядок.
Страдания больного может облегчить кислородотерапия. Но проводить ее нужно по 15 часов в день. Существуют специальные дыхательные маски, их можно приобрести, и все же проводить такое лечение в домашних условиях очень сложно.
Государственные онкологические клиники не госпитализируют таких пациентов в экстренном порядке. Помощь можно получить в отделении паллиативной медицины, но таких в России пока еще очень мало. В обычном стационаре практически ничем не помогут. Кислородотерапию можно получить в хосписе, но там практически нет симптоматической терапии. При тяжелой дыхательной недостаточности одной кислородотерапии недостаточно. Нужна дыхательная поддержка — искусственная вентиляция легких. В данном случае ИВЛ проводят через маску, интубацию трахеи не проводят.
Такое лечение не избавит от рака и не уничтожит метастазы, но оно способно сильно облегчить состояние больного:
- уменьшится одышка;
- отдохнуть дыхательные мышцы, которым в последнее время пришлось интенсивно работать;
- нормализуется состав крови, уменьшится кислородное голодание;
- уменьшатся даже воспалительные изменения в легких;
- в конце концов, человек перестанет задыхаться, улучшится качество жизни.
Помочь человеку с тяжелым нарушением дыхания в домашних условиях невозможно. Родные постоянно слышат, как он тяжело дышит, хрипит, кашляет, но помочь ничем не могут. Страдают все.
Врачи онкологи и реаниматологи клиник «Евроонко» знают, как помочь пациенту с метастатическим раком легких в рамках паллиативной помощи. Грамотное лечение избавит от тяжелых симптомов, подарит драгоценное время.
Метастатические опухоли головного мозга
Метастатические опухоли/поражения головного мозга - собирательное понятие, объединяющее различные по происхождению, гистологической структуре, клиническому течению и результатам лечения злокачественные опухоли, первичной локализацией которых являются опухоли вне головного мозга (например, злокачественная опухоль лёгкого или молочной железы). Метастатическое поражение головного мозга - это всегда IV стадия опухолевого процесса по классификации TNM - М1.
Метастатическое поражение головного мозга выявляется примерно у 25-50% пациентов с онкопатологией и встречается в 10 раз чаще чем первичные опухоли. Зачастую головной мозг становится резервуаром заболевания, даже если первичный онкопроцесс процесс находится под контролем, в значительной степени из-за гематоэнцефалического барьера, снижающего эффективность многих химиотерапевтических препаратов.
Эпидемиология
Истинная частота метастатических поражений головного мозга неизвестна, но по последним оценкам составляет около 200 000 случаев в Соединенных Штатах ежегодно [1].
- В 80% метастатическое поражение головного мозга вызывается пятью первичными типами опухолей [2]:
- рак легкого
- меланома
- аденокарцинома желудочно-кишечного тракта (большинство колоректальных раков)
Исследование 169 444 больных раком, с 1973 по 2001 год в Детройте, показало, что примерно у 10% пациентов с первичной опухолью одной из этих пяти зон выявлялись метастазы в головном мозге. В частности, метастазы в головном мозге были вызваны в 19,9% случаев раком легкого, 6,9% меланомой, 6,5% от раком почки, 5,1% случаев раком молочной железы и 1,8% колоректальным раком [3].
Кровоснабжение является важным фактором, определяющим распределение метастазов: 80% метастазов локализуются в больших полушариях головного мозга, 15% локализуются в мозжечке и 3% локализуются в базальных ганглиях [8].
Клиническая картина и прогноз
Клиническая картина характеризуется сочетанием общемозговой симптоматикой и очаговыми симптомами обусловленными локализацией и размерами метастазов, выраженностью перифокального отека вокруг них.
У пациентов могут выявляться головные боли, судороги, изменения психического статуса, атаксия, тошнота и рвота, нарушения зрения. Примерно у 10% пациентов заболевание может протекать бессимптомно.
Патологическая анатомия и патофизиология
Макроскопическая картина/ секционная картина
Обычно метастазы хорошо отграничены от окружающей паренхимы головного мозга, зона перифокального отека обычно пропорциональна размеру опухоли.
Микроскопическая картина
Обычно хорошо отграничены, за исключением метастазов меланомы. Гистологическая картина будет зависеть от первичной опухоли.
Рентгенологические признаки
Существуют различные варианты проявлений опухолей, но при этом могут быть выявлены общие принципы. Следует также отметить, что хотя считается, что метастатическое поражение головного мозга множественное, примерно в 50% случаев на момент постановки диагноза выявляется только одиночный метастаз[4].
Известно, что некоторые злокачественные опухоли более склонны к кровоизлияниям, важно запомнить эту черту. Метастазы в ЦНС с кровоизлиянием могут быть вызваны: меланомой, почечно-клеточным раком, хориокарциномой, раком щитовидной железы, раком легких или молочной железы.
КТ
На нативных изображениях объемное образование может иметь изоденсивную, гиподенсивную или гиперденсивную плотность, окруженное зоной вазогенного отека.
После введения контрастного вещества, изменение плотности в результате накопления препарата, в зависимости от типа кровоснабжения, может быть гомогенно интенсивным, точечным, по типу кольца.
МРТ
- T1
- изо или гипоинтенсивный
- при наличии геморрагического компонента может иметь в свовей структуре зоны с высоким сигналом
- метастазы меланомы также гиперинтенсивны из-за парамагнитных свойств меланина
- Паттерн накопления может быть однородным, точечным или по типу кольца, но, как правило, интенсивный. Отсроченные последовательности может помочь выявить дополнительные очаги, поэтому МРТ с контрастным усилением в настоящее время является стандартом для обнаружения мелких метастазов.
- гиперинтенсивный
- продукты распада гемоглобина могут изменять сигнал
- пик холина (отсутствует в зоне перифокального отека)
- пик липидов - отражает некроз в опухоли
- снижение пика Н-ацетил аспартата (NAA)
Ядерная медицина
ПЭТ С 18F-ФДГ
Считается лучшим методом визуализации метастазов. Однако он может обнаружить только очаги около 1,5 см в диаметре, поэтому МРТ с контрастным усилением остается золотым стандартом, для визуализации небольших метастазов. Метастазы опухолей легких, молочной железы, толстой кишки, головы и шеи, меланомы и щитовидной железы, характеризуются повышенным метаболизмом. Муцинозная аденокарцинома и почечно-клеточный рак, как правило, гипометаболические, а глиомы и лимфомы характеризуются вариабельным метаболизмом. Снижение метаболизма указывает на некроз.
ПЭТ КТ
Может преодолеть некоторые недостатки, предыдущего метода так как обладает более высокой чувствительностью. Тем не менее, золотым стандартом в диагностике МРТ остается7.Метастазы в головной мозг: КТ, МРТ и ПЭТ-КТ диагностика
Метастазы в головной мозг (по данным Б. В. Гайдара, Т. Е. Рамешвили и др.) составляют до 40% всех опухолей, возникающих внутри полости черепа.
ИСТОЧНИК МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
В головной мозг обычно распространяются злокачественные новообразования почек, легких, молочной железы, щитовидной железы, реже — новообразования мочевого пузыря, яичников и простаты. Самая частая ситуация — рак легкого с метастазами в головной мозг. Также склонность к распространению в полость черепа имеют меланомы, практически никогда не метастазируют саркомы. Примерно в 7,8% случаев определить первичную опухоль не представляется возможным.
Частота метастазирования различных опухолей в головной мозг (Б. В. Гайдар, Т. Е. Рамешвили)
Локализация опухоли Частота метастазирования Аденокарцинома бронха 50% Рак молочной железы 15% Меланома 10,5% Опухоли органов брюшной полости и таза 9,5% ЛОКАЛИЗАЦИЯ МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Существуют разные типы расположения вторичных опухолей в полости черепа. Эти типы зависят от того, какие именно структуры поражены. Опухоли метастазируют:
1) В кости черепа
2) В твердую мозговую оболочку. Такой тип распределения вторичных опухолей характерен больше всего для аденокарциномы предстательной железы, светлоклеточного рака почки, меланомы.
3) В мягкую оболочку мозга (синонимы: карциноматозный менингит, карциноматоз мягкой оболочки мозга). Опухоли, чаще всего метастазирующие в мягкую мозговую оболочку: аденокарцинома бронха, молочной железы, желудка
4) Метастазы собственно в головной мозг, в паренхиму головного мозга.
- 80% всех вторичных опухолей локализуются в полушариях мозга
- 15% в мозжечке
- 5% в мозговом стволе
МЕХАНИЗМ РАСПРОСТРАНЕНИЯ ОПУХОЛЕЙ В МОЗГ
Существуют несколько путей распространения раковых клеток по организму. Чаще всего распространение опухоли происходит гематогенным путем (через артериальные кровеносные сосуды). Обычно вторичные опухоли происходят из внутрилегочных узлов (причем, это может быть и первичный рак, и метастаз в легкое). Реже происходит распространение опухолей позвоночника через венозную систему позвонков.
Большое значение в распространении опухолевого поражения имеет спинномозговая жидкость (ликворный путь). Таким образом метастазируют первичные опухоли спинного и головного мозга (медуллобластома, глиболастома, пинеобластома). Возможно также контактное распространение метастатической опухоли по мозговым оболочкам. В некоторых случаях встречается и лимфогенный путь распространения.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Симптомы при метастазах в головном мозге может быть аналогичны таковым при первичных опухолях, выраженность симптоматики зависит от размера, локализации и количества метастазов, а также от типа их роста, сдавления окружающих мозговых структур, выраженности отека мозговой ткани и т. д.
Наиболее частые симптомы метастазов в головной мозг:
- Парезы и параличи
- Нарушение речи
- Нарушения сознания (помрачнение или отсутствие)
- Судороги (генерализованные или локальные)
- Нарушение психических функций
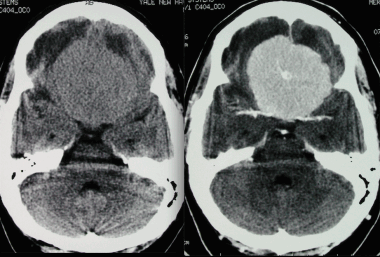
КТ-ПРИЗНАКИ МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Как выглядят метастазы в головной мозг на компьютерной томографии (КТ)? Практически во всех случаях выявляется единичное (реже) либо множественные (чаще) объемные образования, которые отвечают следующим параметрам:
- Форма неправильная или сферическая
- Структура неоднородная, в центре очага может обнаруживаться область низкой плотности, обусловленная некрозом и распадом центральной части опухоли. По периферии — более плотный «ободок», который отражает активную часть опухоли, имеющую кровеносные сосуды и обладающую способностью к росту. Этот «ободок» окружен зоной низкой плотности, отражающей отек ткани мозга. Ширина данной зоны может быть различной — от нескольких мм до нескольких десятков см. Относительно однородная структура без наличия участка низкой плотности в центре и без перифокального отека. Такая структура метастаза свидетельствует о его относительной «доброкачественности»
- Отношение к прилежащим мозговым структурам. Очаги могут оказывать объемное воздействие различной степени выраженности на прилежащие отделы мозга, вызывая их смещение. Например, объемное образование в височной доле чаще всего приводит к выбуханию гиппокампа под намет мозжечка (височно-тенториальная дислокация), объемное образование мозжечка может воздействовать на мозговой ствол, приводя к его сдавлению, и т. д. Смерть при метастазах в мозг может наступить в результате сдавления мозгового ствола и нарушения дыхания и сердечной деятельности. В зависимости от локализации, вторичные очаги могут приводить к сдавлению церебральной ликворной системы, приводя к развитию окклюзионной гидроцефалии (резкому расширению центральных ликворных пространств на фоне повышения внутримозгового давления при окклюзии путей оттока ликвора из полости черепа)
- Тип роста. Метастазы могут обладать инфильтративным типом роста (расти, разрушая окружающие ткани) и экспансивным типом (расти, раздвигая окружающие ткани). В первом случае они чаще всего дают осложнения в виде кровоизлияния, то во втором обычно обуславливают возникновение дислокаций.
- Параметры контрастного усиления. Типичные вторичные опухоли в головном мозге увеличивают свою плотность в периферических отделах при внутривенном введении контраста, принимая вид «кольца», «полукольца», «спирали». Гораздо реже наблюдается равномерное контрастное усиление очага. Обычно центральная зона опухоли не усиливается, как и область перифокального отека.
![image001]()
![image003]()
![image005]()
![image007]()
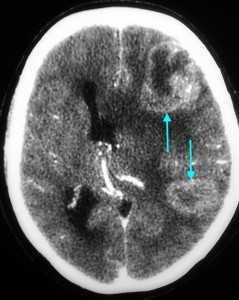
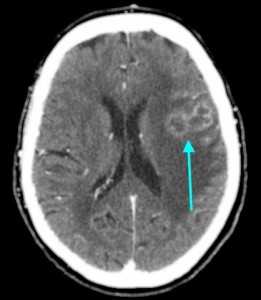
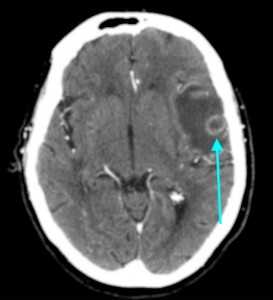
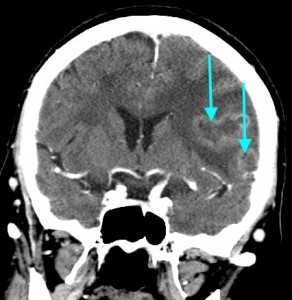
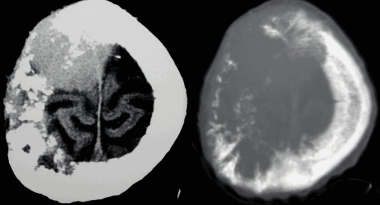
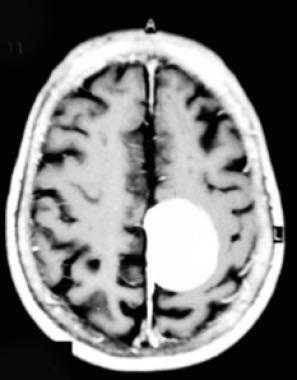
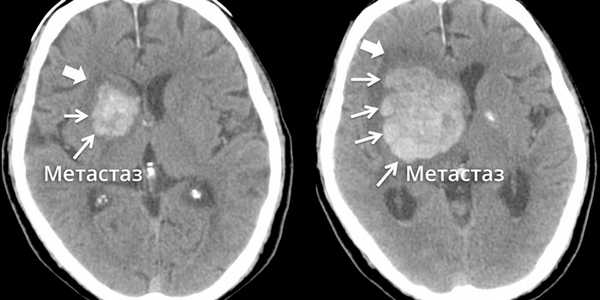
Метастазы головного мозга, фото. На КТ с контрастным усилением у пожилой пациентки (в верхнем ряду слева) с жалобами на головные боли выявлены множественные объемные образования в левом полушарии мозга, интенсивно накапливающие контрастное вещество. Образования имеют характерную форму в виде «кольца». На изображениях в нижнем ряду и вверху справа определяются множественные очаги в головном мозге: отчетливо видны округлые образования с более плотным «ободком» по периферии, располагающиеся в левой теменной доле.
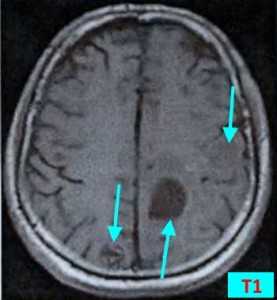
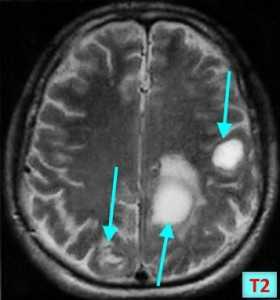
МРТ-признаки метастазов в мозг
МРТ — более чувствительный и специфичный метод в выявлении метастазов ЦНС по сравнению с компьютерной томографией. Вторичные опухоли имеют ряд общих черт при МР-исследовании.
Т1 ВИ (без контрастного усиления)
- Изоинтенсивный либо умеренно гипоинтенсивный сигнал по отношению к белому веществу мозга от активной части опухоли
- Гипоинтенсивный сигнал от центральной зоны (некроза и распада)
Т2 ВИ
- Гиперинтенсивный сигнал от центрального участка метастаза
- Повышение интенсивности сигнала от отечных тканей мозга, окружающих вторичную опухоль, вследствие чего метастазы становятся более четкими на изображениях
МРТ с контрастным усилением
- Выраженное увеличение интенсивности сигнала
- Усиление сигнала по периферии в виде «кольца» или «короны»
- Помогает дифференцировать кровоизлияиния в метастаз от геморрагического инсульта (выраженное усиление сигнала на Т1 ВИ)
![image009]()
![image011]()
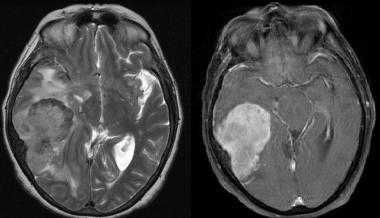
Метастазы головного мозга на МРТ. Фото. Определяются множественные метастазы в мозг при раке легкого: слева в режиме Т1-ВИ в виде гипоинтенсивных образований, справа — в режиме Т2-ВИ виде множественных участков повышенного сигнала, окруженных зоной перифокального отека. У пациента подтверждена первичная опухоль легкого.
Отдельно необходимо рассмотреть МР-признаки метастазов меланомы в головной мозг, которые обладают сигнальными характеристиками, отличающимися от других опухолей вследствие наличия меланина в структуре. Метастазы безамилоидной меланомы выглядят на МРТ аналогично метастазам других опухолей, описанным выше. На Т1-ВИ они имеют резко гиперинтенсивный (высокий, яркий) сигнал, а наТ2-ВИ — изо- либо гипоинтенсивный (пониженный) сигнал.
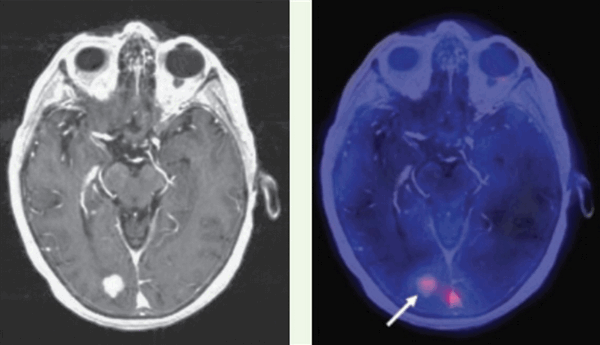
Позитронно-эмиссионная томография (ПЭТ) в диагностике вторичных опухолей ЦНС
Типичная картина вторичных очагов в головной мозг при ПЭТ — наличие зон повышенного захвата радиофармпрепарата (ФДГ — фтордезоксиглюкоза, либо препаратов меченых аминокислот, таких как метионин) с наличием очагов некроза, протяженных зон отека со сниженным захватом ФДГ.
![метастазы в мозг ПЭТ]()
Как выглядят метастазы на ПЭТ-КТ? Здесь виден опухолевый очаг в правой затылочной доле, значительно накапливающий РФП (меченный радиоактивным фтором метионин). ПЭТ-КТ — метод, признанный «золотым стандартом» не только в выявлении метастазов в мозг, но и позволяющий достоверно отличить их от других образований (кисты, абсцессы, гематомы, каверномы и т.п.). От тщательного анализа ПЭТ зависит результат диагностики.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МЕТАСТАЗОВ В ГОЛОВНОЙ МОЗГ
Одиночные метастазы необходимо отличать от абсцесса, паразитарной кисты, первичной опухоли мозга, лакунарного ишемического инсульта, геморрагического инсульта, рассеянного склероза при обострении процесса. С этой целью необходимо принимать во внимание анамнез заболевания, наличие первичной опухоли другого органа, а также данные методов лучевой диагностики. На первый план выходит не только качество аппаратуры, но профессионализм рентгенолога, оценивающего снимки. Иногда отличить метастазы мозга от других образований бывает сложно, поэтому приходится прибегать к помощи Второго мнения.
ПРОГНОЗ И ПРОДОЛЖИТЕЛЬНОСТЬ ЖИЗНИ У ПАЦИЕНТОВ С МЕТАСТАЗАМИ В ГОЛОВНОЙ МОЗГ
В целом, прогноз при выявлении метастазов в головной мозг является неблагоприятным. Тот факт, сколько живут пациенты с метастазами в головном мозге, во многом зависит от наличия острой симптоматики, обусловленной следующими моментами:
- Сдавление, дислокации и вклинения структур головного мозга
- Вторичный ишемический инсульт либо кровоизлияние
- Перекрытие путей оттока ликвора и развитие внутричерепной гипертензии
- Прорастание в оболочки мозга и кости
- Прорастание опухоли в сосуды мозга
При наличии хотя бы одного из состояний, перечисленных выше, возникает значительный риск для жизни пациента. Наоборот, при отсутствии осложнений, продолжительность жизни даже при наличии метастазов в мозге может быть достаточно длительной и достигать нескольких лет.
МЕТАСТАЗЫ ГОЛОВНОГО МОЗГА — ЛЕЧЕНИЕ
Как лечить метастазы в головной мозг?
1) Хирургическое лечение — удаления образования из ткани мозга может быть показано в случае одиночной опухоли. Решение о том, прибегать или нет к такому лечению, принимает только нейрохирург.
2) Химиотерапия. Адекватно подобранное химиолечение способно значительно увеличить продолжиьтельность жизни даже при отсутствии радикального удаления опухоли. Тип выбранного препарата зависит от гистологического типа первичной опухоли и подбирается химиотерапевтом.
3) Облучение головного мозга при метастазах дает хорошие результаты при наличии хорошей аппаратуры и отсутствии противопоказаний. Вариантами лучевой терапии являются кибернож и гамма-нож. Фактически, здесь речь идет о лучевой хирургии: направленный пучок излучения разрушает патологическую ткань. Показания к этому методу определяются совместно лучевым терапевтом и нейрохирургом.
ВТОРОЕ МНЕНИЕ
Повторная расшифровка результатов КТ или МРТ при метастазах имеет смысл при сомнениях в диагнозе, при необходимости экспертной оценки, при выборе специализированного лечения. Консультирование снимков специализированными рентгенологами в сложных или онкологических случаях стало частью дорогостоящего лечения за рубежом. В России действует Национальная телерадиологическая сеть — служба удаленных консультаций ведущих диагностов, с помощью которой можно получить альтернативное заключение по исследованию (КТ, МРТ или ПЭТ).
Василий Вишняков, врач-радиолог
Читайте также:
- Обзор операций для лечения ГЭРБ (гастроэзофагеальной рефлюксной болезни)
- Изменение громкости систолического митрального шума. Шум сердца при митральном пороке в различных позах
- УЗИ, МРТ при spina bifida у плода
- Техника цементировки коронок зубов. Рекомендации
- Физиологические показатели работника в сельском хозяйстве. Динамика