УЗИ, МРТ при spina bifida у плода
Добавил пользователь Дмитрий К. Обновлено: 01.02.2026
Статья - Спина бифида (расщепление позвоночника) - расскажет Вам о причинах возникновения болезни, ее лечении, симптомах. Узнайте, как правильно диагностировать Спина бифида (расщепление позвоночника) | Центр Дикуля
Спина бифида (расщепление позвоночника) - это сложный врожденный дефект развития спинного мозга и и позвоночника. Это - тип открытого дефекта нервной трубки в котором есть аномалия развития задних частей позвоночника, спинного мозга, окружающих нервов и/или заполненного жидкостью мешка, который окружает спинной мозг.
Расщепление позвоночника (спина бифида) - неизлечимое, пожизненное состояние, оказывающее влияние на нервно-мышечные и опорно-двигательные системы.
Этот дефект бывает различным в зависимости от типов и колеблется от средней до тяжелой формы.
Детям с таким дефектом по мере роста организма могут понадобиться корсеты, при тяжелых формах инвалидная коляска.
Лечение в основном направлено на притормаживание деформации и сохранение двигательной активности.
Дефект может встречаться по всей длине позвоночника и может проявляться выпиранием части спинного мозга и окружающих тканей наружу, а не во внутрь. Приблизительно 85 процентов дефектов встречаются в пояснице и 15 процентов в шее и в грудном отделе. Хирургически можно восстановить целостность позвоночного столба, но повреждения нервов восстановить не удается и если они выраженные, то у пациентов бывают различной степени парезы нижних конечностей. Чем выше на позвоночном столбе дефект, тем более тяжелые повреждение нервов и двигательные нарушения (парезы и параличы).
Согласно исследованиям эта аномалия развития встречается в 7 случаях на 10000 новорожденных. Существует несколько типов спина бифида, которые имеют различную степень тяжести.
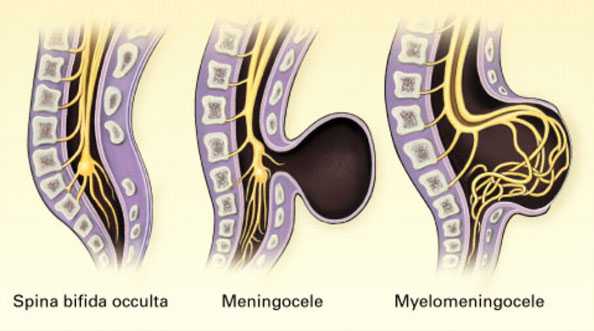
- Скрытое расщепление позвоночника (spina bifida occulta) - самая умеренная форма, при которой нет явных признаков мальформации и изменения кожных покровов.При этой форме происходит изменение как минимум одного позвонка, но нервы и спинной мозг не выбухают. У ребенка при рождении может быть пятно или впадина в области аномалии. И, как правило, у ребенка не будет симптомов. При этой форме аномалии (также как и при других) может быть аномалия развития спинного мозга, характеризующаяся прикреплением спинного мозга к позвоночнику до конца поясничного отдела, когда в норме спинной мозг заканчивается на уровне первых поясничных позвонков и свободно провисает без прикрепления к позвоночнику.
- Менингоцеле (meningocele) умеренной тяжести аномалия (причем наиболее часто встречающаяся), при которой спинномозговой канал не закрыт должным образом и мягкие мозговые оболочки (мембраны, которые покрывают спинной мозг) выбухают за пределы костных структур позвоночного канала, но сам спинной мозг остается интактным. Кистозная масса покрыта кожей. У большинства детей с менингоцеле сохраняется нормальная функция конечностей,но могут быть частичные парезы или нарушения мочевого пузыря или кишечника. При этой аномалии часто идет недоразвитие спинномозгового тяжа. Почти всем пациентам с такой аномалией необходимо оперативное лечение для того,чтобы закрыть дефект и высвободить спинной мозг.
- Липоменингоцеле - аномалия, при которой жировая ткань прикреплена к спинному мозгу и оказывает на него давление. У детей с такой формой аномалии может не быть серьезных повреждений нервов, но возможны нарушения функции мочевого пузыря и кишечника. В этих случаях тоже нередко применяется оперативное лечение.
- Миеломенингоцеле (myelomeningocele): наиболее тяжелая распространенная форма и ассоциированная с представлением о spina bifida. Спинальный канал не закрыт, и выбухающая масса состоит из мягких мозговых оболочек, патологически измененного спинного мозга и нервов. Кроме того, в этой области кожа тоже недоразвита. У детей с этой формой расщепления спинного мозга полностью или частично наблюдаются парезы ниже дефекта и нарушения функции органов малого таза. Кроме того наблюдаются повреждения нервов и другие патологии.
Симптомы
Cимптомы расщепления позвоночника значительно разнятся, в зависимости от формы и степени тяжести у конкретного ребенка. Например, при рождении:
- При скрытом расщеплении (spina bifida occulta) может не быть никаких очевидных признаков или симптомов — только маленькое пятно, впадина или родимое пятно.
- При менингоцеле (meningocele) будет мешкообразное выпячивание, которое будет располагаться на спине в области позвоночника.
- При миеломенингоцеле (myelomeningocele) тоже будет выпячивание, но с измененными кожными покровами, будет выделение нервов и спинного мозга.
При тяжелом расщеплении позвоночника при локализации в поясничном отделе позвоночника могут быть следующие симптомы: паралич нижних конечностей, нарушение функции мочевого пузыря, кишечника. Кроме того, у таких пациентов, как правило, могут быть и другие аномалии развития :
- Гидроцефалия встречается в 75 процентах случаев миеломенингоцеле и это состояние требует оперативного эндоскопического лечения для того, чтобы восстановить нормальный ток ликворной жидкости или же наложение шунта для оттока избыточной жидкости из головного мозга.
- Аномалия Киари (смещение мозга в верхний шейный позвонок) может вызвать давление на ствол мозга, что может проявляться нарушением речи, глотания и моторными нарушениями в конечностях.
- Недоразвитие спинного мозга Ортопедические проблемы включая сколиоз, кифоз, дисплазию тазобедренных суставов (врожденный вывих), сочетанные деформации, косолапость и т.д.
- Преждевременное половое развитие (особенно у девочек со spina bifida и гидроцефалией).
- депрессия и другие невротические состояния
- ожирение
- дерматологические проблемы
- аномалии развития мочевыводящих путей.
- заболевания сердца
- проблемы со зрением
Диагностика
Диагностические мероприятия могут быть выполнены во время беременности, чтобы оценить плод на наличие расщепления позвоночника. Они включают:
- Амниоцентез (amniocentesis): процедура, при которой длинную, тонкую иглу вводят через брюшную полость матери в амниотический мешок, чтобы сделать забор небольшого количества амниотической жидкости для экспертизы. Жидкость анализируется для того, чтобы определить наличие или отсутствие открытого дефекта нервной трубки. Хотя анализ очень надежный, но он не позволяет диагностировать маленькие или закрытые дефекты.
- Пренатальное УЗИ : эта методика, как абсолютно безвредная, позволяет неивазивно оценить состояние и визуализировать внутренние органы, сосуды, ткани плода. Подчас удается диагностировать не только spina bifida,но и другие аномалии.
- анализы крови: рекомендуется проводить анализы крови между 15 и 20 неделями беременности для всех женщин, у которых ранее не было ребенка с открытым дефектом нервной трубки и у кого нет в семейной истории такого заболевания. Анализ крови на альфа-фетопротеин и другие биохимические показатели позволяют определить насколько высок риск развития аномалии позвоночника.
- При рождении тяжелые случаи расщепления позвоночника очевидны наличием заполненной жидкостью мешком, выбухающем на спине новорожденного. Визуальными индикаторами не тяжелых форм (расщепление позвоночника occulta) могут являться волосатое пятно на коже или впадина вдоль позвоночника. Необычная слабость или недостаточная координации движений в нижних конечностях также предполагают наличие расщепления позвоночника. У детей и взрослых нередко эта аномалия диагностируется при рутинных исследованиях или при необходимости дифференцировать неврологические симптомы с помощью инструментальных методов исследования (МРТ, КТ, рентгенография).
Причины
Во время беременности мозг человека и позвоночный столб начинают формироваться как плоская пластина клеток, которая сворачивается в трубку, названную нервной трубкой. Если вся или часть нервной трубки не в состоянии закрыться, то открытый участок называют открытый дефект нервной трубки. Открытая нервная трубка бывает открыта в 80 процентах случаев, и покрыта костью или кожей в 20 процентах случаев.Причина расщепления позвоночника (spina bifida и другие дефекты) остается неизвестной, но вероятнее всего является следствием комбинации генетических, пищевых и факторов окружающей среды, такими как:
- дефицит фолиевой кислоты (витамин B) в пище матери во время беременности (прием достаточного количества фолиевой кислоты во время беременности может уменьшить риск развития этой аномалии).
- неконтролируемый диабет у матери
- Некоторые медикаменты (антибиотики, противосудорожные).
- Генетический фактор, как правило, имеет значение лишь в 10 процентах случаев.
- Возраст матери
- Какие роды по счету (первенцы больше подвержены риску).
- Социально-экономический статус (дети, родившиеся в более низких социально-экономические семьях, находятся в более высокой группе риска).
- этническое происхождение
- ожирение или чрезмерное потребление алкоголя беременной женщиной
- При воздействие на беременную гипертермии в ранних сроках (сауна, джакузи).
Лечение
Лечение spina bifida возможно сразу после рождения. Если этот дефект диагностирован пренатально, то рекомендуется кесарево сечение для того, чтобы уменьшить возможное повреждение спинного мозга во время прохождения плодом родовых путей. Новорожденным с менингоцеле или миеломенинигоцеле рекомендуется провести оперативное лечение в течение 24 часов после рождения. При такой операции закрывается костный дефект и удается сохранить функцию неповрежденной части спинного мозга. К сожалению, хирургическое лечение не может восстановить функции поврежденных нервов так, как они носят необратимый характер.
В настоящее время существуют клиники, которые проводят пренатальные операции по закрытию дефекта, но методики пока не нашли широкого применения. Основной же задачей лечения как не тяжелой формы, так и в послеоперационном периоде, является сохранение функций как опорно-двигательного аппарата, так и функции мочевого пузыря и кишечника. При необходимости применяются ортезы, лечебная гимнастика, физиотерапия.
В тех случаях, когда spina bifida обнаруживается случайно при рентгенологическом (МРТ, КТ) исследование необходимо принять меры по уменьшению риска повреждения спинного мозга в том участке позвоночника где есть этот дефект.
Оперативное лечение у взрослых применяется только при наличии осложнений. В основном же лечение у взрослых направлено только на профилактику возможных осложнений (ЛФК, физиотерапия, ношение корсета).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Spina bifida (Синдром Арнольда-Киари II типа). Как диагностировать его в 13 нед 1 день. (По шаговый инструктаж для начинающих)
Незаращение дужки позвонка (лат. Spina bifida, англ. split spine) — порок развития позвоночника, представляющий собой неполное закрытие нервной трубки в не полностью сформированном спинном мозге.
Синдром Арнольда-Киари II типа - это сочетание вклинения мозжечка в большое затылочное отверстие со Spina bifida. Вклинение мозжечка в большое затылочное отверстие, по сути, является последствием Spina bifida , когда патологические спайки в области Spina bifida втягивают продолговатый мозг, мозжечок в большое затылочное отверстие. Это обусловлено тем,что позвоночный столб и спинной мозг растут не пропорционально, позвоночник растет быстрее.
Хочу отметить, что не всегда Spina bifida сопровождается с вклинением мозжечка в большое затылочное отверстие, т.е. Spina bifida может встречаться изолированно без изменений в головном мозге.
Представляю Вашему вниманию клинический случай синдрома Арнольда-Киари II типа, диагностированный в 13 нед 1 день (КТР 70,4 мм). По шаговый инструктаж как диагностировать Spina bifida с вклинением мозжечка, продолговатого мозга в большое затылочное отверстие в первом скрининге.
Дополнительные материалы
В аксиальном срезе головки привлекает к себе внимания то, что сосудистые сплетения расположены ближе к затылочной кости, чем к лобным костям. Расстояние между лобными костями и передним контуром сосудистых сплетений увеличено (указано стрелками)
В аксиальном срезе головки четверохолмие (обведено пунктиром) также расположено ближе к затылочным костям. Ножки мозга удлинены. 1-ножки мозга. 2-таламусы
В аксиальном срезе головки определяется мозжечок (обведен пунктиром) огибающий ножки мозга, изогнутый, в виде "банана";. К сведению мозжечок определяется с 12 нед беременности. Стрелкой указано то, что отсутствует расстояние между мозжечком и затылочной костью, т.е. отсутствует большая цистерна.
В срединном сагитальном срезе головки определяется симптом "осьминога" (обведен пунктиром). В нашем наблюдении определяется одна ножка осьминога - это ствол мозга. Отсутствуют 2 остальных ножек - 4-й желудочек и большая цистерна.
Сравним с нормальным изображением "осьминога"; (Андреева Е.Н. Новый ультразвуковой признак в оценке срединных структур головного мозга плода в 11-14 недель беременности в норме)
На продольных срезах позвоночника на уровне Th 11 - L3 определяется дефект позвоночника (Указан пунктиром) (Согласна, что она еле заметна, но учтите, что срок беременности еще всего 13 нед!)
Хорошо определяется изгиб в виде "горба" ниже дефекта, в поясничном отделе позвоночника. Пунктирной линией показан ход позвоночного столба.
Поперечные срезы позвоночника не так информативны, как в более большом сроке. Так как еще центры окостенения не так хорошо выражены из-за маленького срока. Четко уловить признак расхождения задних центров окостенения в поперечных срезах не удалось.
Новый ультразвуковой признак в оценке срединных структур головного мозга плода в 11-14 недель беременности в норме
Московский областной НИИ акушерства и гинекологии, Москва.
Российская медицинская академия постдипломного образования, кафедра генетики, Москва.
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Введение
Пренатальная диагностика открытых расщелин позвоночника на протяжении многих лет была уделом ультразвукового исследования во II и III триместрах беременности. Всем известны ультразвуковые признаки, описанные K. Nicolaides и соавт. [1] в 1986 году: мозжечок "банан", голова "лимон", визуализация которых облегчает поиск расщелин позвоночника. Очевидно, что эти признаки являются маркерами не расщелины позвоночника, как таковой, а синдрома Арнольда-Киари (смещение мозжечка в большое затылочное отверстие), который сопровождает открытую spina bifida в 98% случаев во II триместре беременности и является следствием утечки спинномозговой жидкости в околоплодные воды и гипотонии субарахноидального пространства. Однако было также доказано, что с увеличением срока беременности прогностическая ценность этих маркеров для диагностики патологии позвоночника уменьшается. Признак "лимона" можно визуализировать до срока гестации 24 недель у 98% плодов с расщелиной позвоночника, после 24 недель этот признак определяется лишь у 13%. Признак "банана" диагностируется после 24 недель не чаще, чем у 81% плодов [2]. Предпринимались попытки "перенести" эти признаки на срок 11-14 недель, однако ни один из 29 случаев открытой расщелины позвоночника не был выявлен при сканировании почти 62 тыс. беременных в этом сроке гестации [3].
В последние годы появились публикации, посвященные возможности диагностики открытой расщелины позвоночника в I триместре беременности. Так, в 2009 г. R. Chaoui и соавт. [4] было предложено оценивать интракраниальное пространство, которое измеряется в среднесагиттальном скане и представляет собой не что иное, как IV желудочек мозга. Этот необходимый скан выводится в обязатель ном порядке для корректного измерения толщины воротникового пространства и оценки носовых костей плода в срок 11-14 недель беременности. Были созданы процентильные таблицы зависимости размера интракраниального пространства от копчико-теменного размера (КТР) плода. Для врачей практического здравоохранения, занимающихся скринингом I триместра беременности важно знать, что это среднее значение диаметра интракраниального пространства при КТР 45 мм должно быть более 1,5 мм, а при КТР 84 мм - более 2,5 мм. Исследования показали, что интракраниальное пространство при наличии у плода открытой расщелины позвоночника уменьшается [4, 5].
Правильная интерпретация увиденного позволяет заподозрить не только пороки развития позвоночника, но и оценить структуру задней черепной ямки для диагностики патологии мозжечка, что открывает огромные перспективы для ранней диагностики синдрома Денди-Уокера, кисты кармана Блэйка, гипоплазии мозжечка, арахноидальных кист, что раньше никогда в I триместре не проводилось и считалось невозможным [6]. Также для диагностики патологии задней черепной ямки и расщелин позвоночника в I триместре было предложено изучение как сагиттальной, так и аксиальной плоскости сканирования головного мозга плода. Было доказано, что при различных патологических состояниях соотношение размеров таких структур, как ствол мозга, IV желудочек и большая цистерна меняется, предложено измерение и применение некоторых оценочных коэффициентов [7]. Неоднократно предпринимались попытки исследования головного мозга в ранние сроки при помощи новых технологий объемной визуализации 3D/4D. Было введено понятие "соноэмбриология" головного мозга плода [8, 9].
Все измерения и оценку структур среднего и заднего мозга провести несложно, нужно лишь знать закономерности их взаиморасположения, так называемую, ультразвуковую анатомию этой зоны и уметь правильно выводить среднесагиттальный скан.
Ультразвуковая анатомия среднесагиттального скана головного мозга плода
Одним из критериев среднесагиттального корректного скана головного мозга плода в срок 11-14 недель беременности является отсутствие визуализации сосудистого сплетения и скуловой кости верхней челюсти, наличие визуализации кости носа и небного отростка верхней челюсти (рис. 1). Обязательным является наличие на скане диэнцефалона-таламуса (Thalamus), который продолжается в ствол мозга (brain stem), а также чуть ниже в средний мозг (midbrain), с продолжением в интракраниальное пространство, представляющее собой IV желудочек мозга, в котором можно визуализировать гиперэхогенное сосудистое сплетение. Между стенкой IV желудочка и затылочной костью видна анэхогенная большая цистерна головного мозга (cisterna magna). Между затылочной костью и кожей визуализируется воротниковое пространство. Для полноценной оценки структур среднего и заднего мозга необходимо оценить их наличие, размер, взаимоотношение, так как при патологии головного мозга и позвоночника эти критерии меняются.
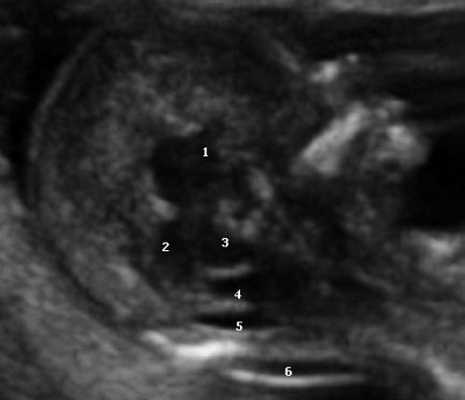
Рис. 1. Ультразвуковая соноэмбриология структур головного мозга в среднесагиттальном скане в 13 недель беременности.
1 - диэнцефалон;
2 - средний мозг;
3 - ствол мозга;
4 - интракраниальное пространство, или IV желудочек;
5 - большая цистерна;
6 - воротниковое пространство.
Особенностями визуализации этих структур является их гипо/анэхогенность. Так, при сроках 11-14 недель беременности таламус, ствол мозга, средний мозг выглядят практически анэхогенными. Итак, нормальная ультразвуковая анатомия этих структур головного мозга плода имеет следующие особенности: ствол и IV желудочек выглядят как анэхогенные продолговатые структуры, имеющие непосредственную близость (как бы выходящие) из диэнцефалона и среднего мозга. Все выше перечисленные анатомические структуры могут быть измерены и должно быть оценено их взаиморасположение (рис. 2, а).
а) На эхограмме:
1 - ствол мозга;
2 - интракраниальное пространство, или IV желудочек;
3 - большая цистерна головного мозга;
4 - воротниковое пространство.
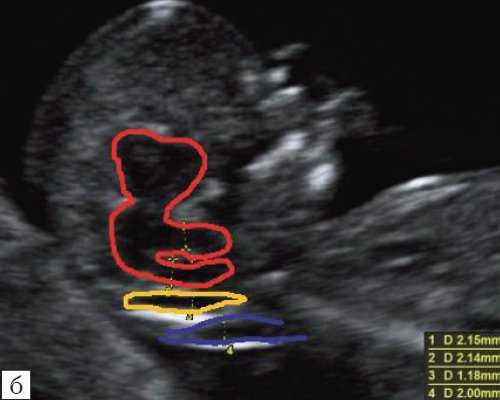
б) Вид "осьминожки":
- красный цвет - диэнцефалон (таламус), со стволом мозга (верхняя ножка) и IV желудочком (нижняя ножка);
- желтый цвет - большая цистерна головного мозга;
- синий цвет - воротниковое пространство.
Новый ультразвуковой маркер в изучении нормальной ультразвуковой анатомии головного мозга плода в срок 11-14 недель беременности
Особенности визуализации изложенных выше структур в данном сроке позволили нам выделить и назвать новый ультразвуковой маркер нормальной ультразвуковой анатомии мозга плода. Структуры головного мозга плода в этой области схожи с осьминогом, у которого есть голова и две приблизительно равновеликие по диаметру ножки, представляющие собой ствол мозга и IV желудочек. Ниже ножек "осьминожки" визуализируется 2 "подушки осьминожки" - это два анэхогенных пространства - большая цистерна и воротниковое пространство (рис. 2, б).
Так как речь идет о сроках первого скрининга, т.е. раннего осмотра, новый ультразвуковой маркер мы назвали "осьминожкой" (рис. 3).
а) Стрелками указана голова "осьминожки" - диэнцефалон (таламус).
б) Красный цвет - диэнцефалон (таламус), со стволом мозга (верхняя ножка) и IV желудочком (нижняя ножка); желтый цвет - большая цистерна головного мозга; синий цвет - воротниковое пространство.
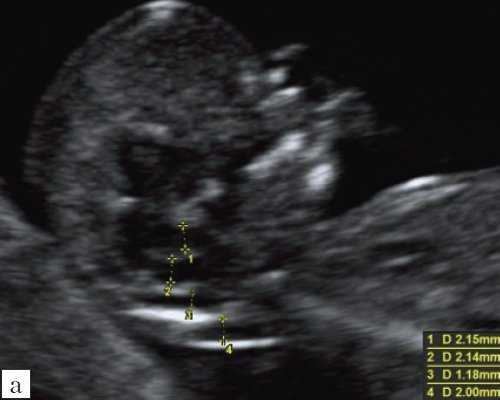
Как сказано выше, имеет значение и измерение ножек "осьминожки", так среднее значение диаметра нижней ножки, т.е. IV желудочка в зависимости от КТР в срок 11-14 недель варьирует от 1,5 до 2,5 мм (рис. 4).
Рис. 4. Измерение и взаимоотношение ножек "осьминожки" - ствола мозга и IV желудочка у плода, беременность 12 недель.
Измерение ножек "осьминожки".
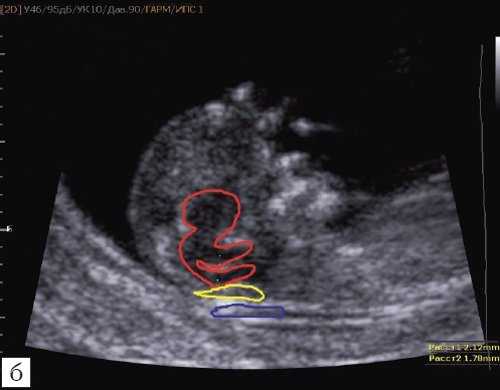
Красный цвет - диэнцефалон (таламус), со стволом мозга (верхняя ножка) и IV желудочком (нижняя ножка); желтый цвет - большая цистерна головного мозга; синий цвет - воротниковое пространство.
Новый ультразвуковой маркер при патологии в сроки 11-14 недель беременности
Открытая расщелина позвоночника (spina bifida)
При наличии у плода открытой расщелины позвоночника, в большинстве случаев развивается синдром Арнольда-Киари 2-го типа, проявляющийся смещением мозжечка в большое затылочной отверстие вследствие утечки спинномозговой жидкости в околоплодные воды.
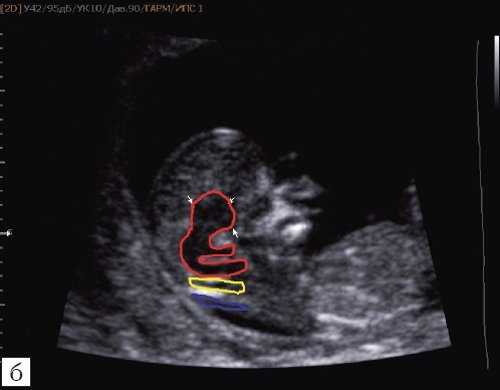
При изучении среднесагиттального скана будет отсутствовать визуализация IV желудочка и большой цистерны, а размер среднего мозга будет увеличен. Изучая "осьминожку", можно увидеть лишь одну верхнюю ножку, большого размера (увеличенный ствол мозга), а нижняя ножка (IV желудочек) - отсутствует. Также не визуализируется большая цистерна (одна из "подушек", на которой лежит "осьминожка") (рис. 5).
Отсутствие визуализации IV желудочка, большой цистерны.
Красный цвет - одноногая "осьминожка"; синий цвет - воротниковое пространство.
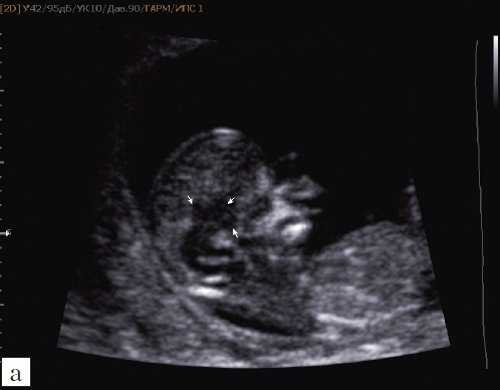
При изучении стандартных ультразвуковых сканов (рис. 6-8) было подтверждено наличие синдрома Арнольда-Киари, вентрикуломегалии, открытой расщелины позвоночника - рахисхиза без кистозного компонента в поясничном отделе у плода в 12,4 недель беременности.
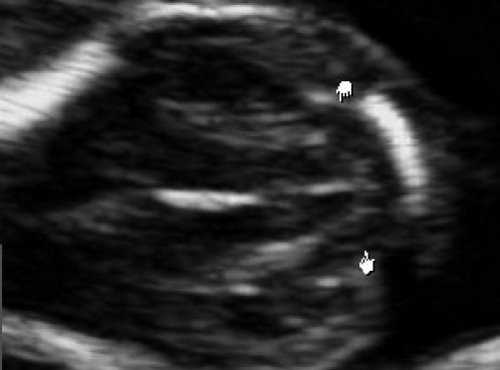
Рис. 6. Проявление синдрома Арнольда-Киари - смещение мозжечка, признак "банана" у плода со spina bifida, беременность 12,4 недель.
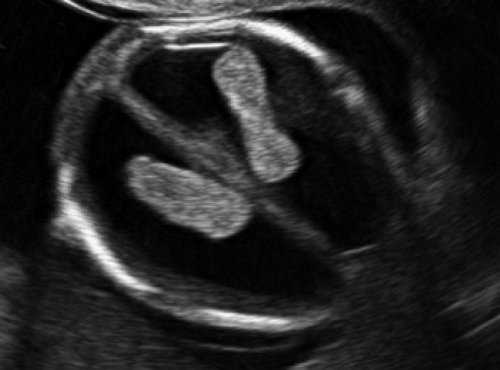
Рис. 7. Вентрикуломегалия у плода со spina bifida, беременность 12,4 недель.
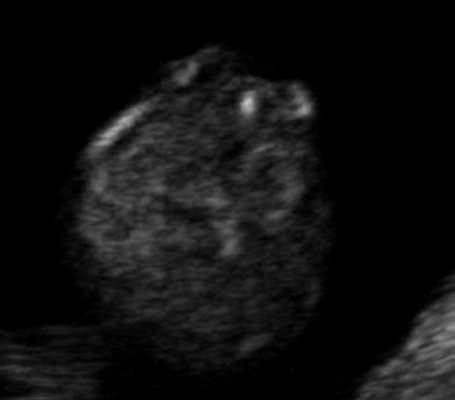
Рис. 8. Рахисхиз в поясничном отделе позвоночника плода, беременность 12,4 недель.
Патология задней черепной ямки
До настоящего времени исследования и выявления патологии задней черепной ямки плода проводились во II триместре беременности. Однако сдвиг области интереса исследователей всего мира на срок ранней диагностики любой врожденной патологии плода, появление современных ультразвуковых технологий объемной визуализации головного мозга в I триместре открывают новые перспективы раннего выявления патологии в этой области. Такие пороки, как аномалия Денди-Уокера, киста кармана Блэйка, гипоплазия червя мозжечка, арахноидальные кисты уже описаны и опубликованы в единичных исследованиях ведущих пренатальных клиник мира.
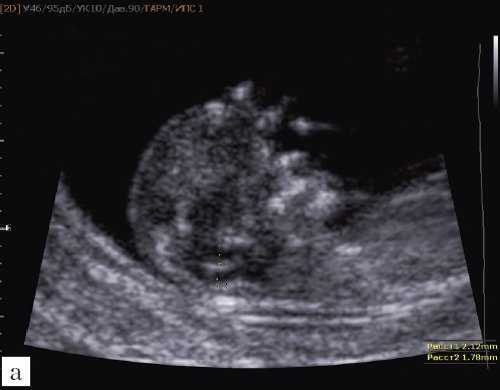
Самый тяжелый и инвалидизирующий порок в области задней черепной ямки - аномалия Денди-Уокера, характеризующаяся наличием кистозного образования в области большой цистерны с аплазией червя мозжечка. Наш опыт показывает, что в I триместре в срок 12 недель при осмотре аксиального среза головы плода можно визуализировать кистозное образование в области задней черепной ямки, однако провести дифференциальный диагноз между различными патологиями этой области, имеющими разный прогноз, по этому скану невозможно (рис. 9).
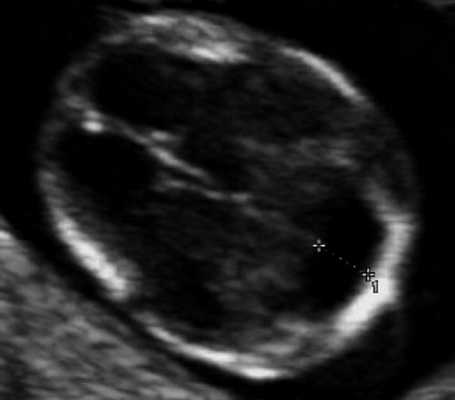
Рис. 9. Аксиальный срез головы плода, киста задней черепной ямки, беременность 12 недель.
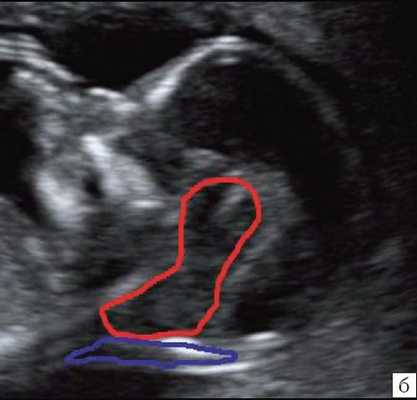
В то же время в среднесагиттальном скане была найдена расширенная большая цистерна, которая "сливалась" с IV желудочком, из-за отсутствия червя мозжечка. При осмотре "осьминожки" отсутствовала полноценная нижняя ножка, ввиду слияния ее с кистой в области большой цистерны (рис. 10).
Рис. 10. Аномалия Денди-Уокера, беременность 12 недель. Среднесагиттальный скан. Киста в области большой цистерны, сливающаяся с IV желудочком.
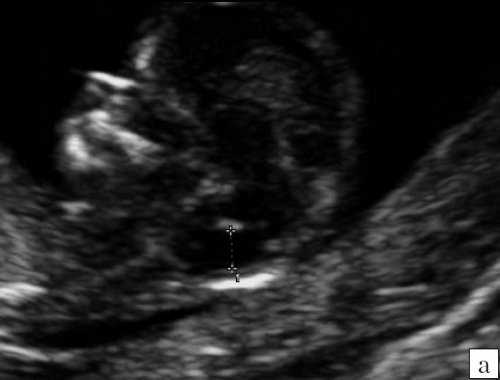
Визуализируется сосудистое сплетение IV желудочка на границе слияния.
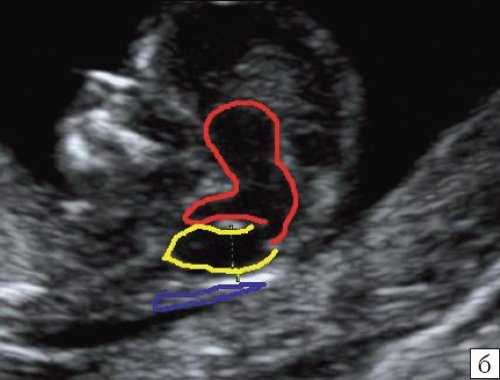
Красный цвет - деформированная "осьминожка"; желтый цвет - киста в области большой цистерны; синий цвет - воротниковое пространство.
Надеемся, что предложенный новый ультразвуковый признак оценки срединных структур головного мозга плода поможет врачам в их ежедневной практике.
Литература
- Nicolaides K.H., Campbell S., Gabbe S.G., Guidetti R. Ultrasound screening for spina bifida: cranial and cerebellar signs // Lancet. 1986. V. 2. P. 72-74.
- Van den Hof M.C., Nicolaides K.H., Campbell J., Campbell S. Evaluation of the lemon and banana signs in one hundred and thirty fetuses with open spina bifida // Am J Obstet Gynecol. 1990. V. 62. P. 322-327.
- Sebire N.J., Noble P.L., Thorpe-Beeston J.G. et al. Presence of the ‘lemon` sign in fetuses with spina bifida at the 10-14-week scan // Ultrasound Obstet Gynecol. 1997. V. 10. P. 403-405
- Chaoui R., Benoit B., Mitkowska-Wozniak H. et al. Assessment of intracranial translucency (IT) in the detection of spina bifida at the 11- to 13-week scan // Ultrasound Obstet Gynecol. 2009. V. 34. P. 249-252.
- Lachmann R., Chaoui R., Moratalla J., Picciarelli G., Nicolaides K.H. Posterior brain in fetuses with spina bifida at 11-13 weeks // Prenat Diagn. 2011. V. 31. P. 103-106.
- Kypros H. Nicolaides Turning the Pyramid of Prenatal Care // Fetal Diagn Ther. 2011. V. 29. P. 183-196.
- Egle D. et al. Appearance of the fetal posterior fossa at 11 + 3 to 13 + 6 Gestational weeks on transabdominal ultrasound examination // Ultrasound Obstet Gynecol. 2011. V. 38. P. 620-624.
- Kim M.S., Jeanty P., Turner C., Benoit B. Threedimensional sonographic evaluations of embryonic brain development // J Ultrasound Med. 2008. V. 27. P. 119-124.
- Blaas H.G., Eik-Nes S.H. Sonoembryology and early prenatal diagnosis of neural anomalies // Prenat Diagn. 2009. V. 29. P. 312-325.
- Cuckle J.H., Boreham J., Stirrat G. Small Biparietal Diameter of Fetuses with Spina Bifida: Implications for Antenatal Screening // British Journal of Obstetrics and Gynaecology. 1980. V. 87. P. 927-928.
Патологии позвоночника у плода, выявляемые на УЗИ
Патологии позвоночника у плода встречаются в 1 случае на 1000 беременностей. Часто нарушения касаются не только самого позвоночного столба, но и спинного мозга. В основном плод с аномалией позвоночника гибнет внутриутробно или сразу после рождения, поэтому очень важно установить проблему как можно раньше, чтобы женщина обдуманно приняла решение о прерывании беременности.
Причины возникновения внутриутробных аномалий позвоночника
В большинстве случаев аномалия возникает в поясничном отделе, реже — в шейном, и совсем нечасто — в области крестца и грудном отделе.
Причины столь сложной патологии до сих пор не ясны. Но среди факторов, провоцирующих нарушение формирования спинного мозга, совершенно определенно можно выделить:
- TORCH-инфекцию;
- токсическое воздействие лекарств;
- сложные условия работы;
- употребление наркотиков и алкоголя;
- многолетний стаж курения.
Когда можно обнаружить патологии позвоночника у плода
Расщепление нервной трубки происходит в период с 19 по 30 день гестации (дня последней менструации у беременной). Аномалию позвоночника можно выявить уже на первом скрининге, который проводится на 11-й неделе беременности. Второй скрининг обычно подтверждает результаты 1-го скрининга и выявляет новые нарушения.
Миеломенингоцеле
75% всех случаев аномалий позвоночника у плода занимает миеломенингоцеле (spina bifida cystica). Патология выражается в выпячивании спинного мозга за пределы позвоночной дужки. Иногда мозговая ткань защищена кожей, но чаще выходит наружу вместе с нервными отростками. В последнем случае плод рождается с параличом нижних конечностей, проблемами с кишечником и мочевым пузырём. В 90% случаев у плода диагностируется гидроцефалия (водянка головного мозга).
Характерные признаки миеломенингоцеле на УЗИ:
- на задней поверхности позвоночника визуализируется жидкость;
- через позвоночную щели видно образование с жидкостью внутри;
- черепная ямка имеет меньшие размеры;
- ткани мозжечка смещены;
- выражено искривление позвоночника;
- размеры плода меньше нормы;
- диагностируется гидроцефалия из-за низкого расположения спинного мозга и блокировки спинномозговой жидкости.
При подозрении на патологию женщина сдаёт кровь на специфические ферменты. У неё повышен уровень альфа-фетопротеина, как и при других аномалиях плода. Затем беременную отправляют на 4D сканирование, во время которого можно увидеть объёмное изображение плода. Однако это становится возможным только с 20-й недели беременности.
Миеломенингоцеле — тяжёлая форма расщепления позвоночника, поэтому при подтверждении диагноза на УЗИ женщине рекомендуют сделать аборт. Даже если малыш родится живым, он не сможет ходить, у него будут проблемы с внутренними органами.
Операция по перемещению вышедшего за пределы позвоночного столба спинного мозга со спинномозговыми нервами проводится в течение 48 часов с момента рождения. Выпячивающаяся капсула помещается обратно в позвоночный канал, сверху нашиваются мышцы и кожа.
Такие дети нуждаются в особом лечении, которое существенно не улучшит их качество жизни. Очень низкий процент детей в будущем смогут ходить, но большинство будет нуждаться в инвалидной коляске, потому что нервные окончания повреждаются и не позволяют спинному мозгу нормально функционировать.
Синдром Клиппеля-Фейля
Синдром Клиппеля-Фейля встречается очень редко, в 1 случае из 120 000 беременностей, и имеет особенность передаваться по наследству.
Патология заключается в аномальном строении шейного отдела позвоночника, при котором позвонки сращиваются между собой. Шея практически отсутствует и, в зависимости от разновидности синдрома, патология имеет и другие нарушения. Наиболее опасна разновидность KFS3, при которой сращены не только шейные позвонки, но и грудные, а также поясничные. Из-за незаращения дужек позвоночника образуются дополнительные рёбра.
Помимо этого у плода визуализируются лишние пальцы, их недоразвитие или сращивание, гипоплазия почек, заращение мочеиспускательного канала, заболевания сердечно-сосудистой системы, отсутствует лёгкое, сбои в работе ЦНС. При любой форме синдрома у плода формируется искривление позвоночника (сколиоз).
Причина патологии — мутация гена GDF6. Выявляется аномалия не раньше 20-й недели беременности. При ультразвуковом исследовании на экране УЗИ заметно следующее:
- укорочение шеи;
- плод не поворачивает голову;
- низкая линия роста волос на затылке;
- асимметрия лица;
- отсутствие одного лёгкого;
- гипоплазия почки;
- срастание или недоразвитие пальцев на руке;
- лишние количество пальцев;
- сращение позвонков в различных отделах позвоночника.
Первые две разновидности синдрома Клиппеля-Фейля поддаются коррекции. Ребёнку проводят операцию, затем он проходит сложную восстановительную терапию. На сегодняшний день полностью восстановить позвоночник не удастся, однако человек сможет жить обычной жизнью, потому что умственные способности не затрагиваются.
При третьей форме патологии женщине предложат прерывать беременность, потому что при срастании позвонков ущемляются нервные корешки, из-за чего развиваются различные заболевания внутренних органов. Дети с формой KFS3 требуют особый уход за собой и всё-равно умирают в раннем возрасте.
Spina bifida
Spina bifida или неполное закрытие позвоночного канала, возникающее на ранних сроках беременности в связи с неправильным формированием нервной рубки. Помимо проблем с позвоночником, при Spina bifida имеется недоразвитие спинного мозга. 95% детей с такой патологией рождается у совершено здоровых молодых родителей.
Самой лёгкой формой патологии является Spina bifida occulta — небольшая щель в позвоночном столбе, не сопровождающаяся выпячиванием наружу спинного мозга и повреждением нервных корешков. Дефект внешне практически не заметен, и со стороны сложно сказать, что есть какая-то проблема.
Иногда у новорождённого наблюдаются проблемы с кишечником и мочевым пузырём, имеется сколиоз и слабый тонус ног. Единственным способом диагностики патологии является рентгенография. На скрининговом УЗИ она практически не видна, только при 4D УЗИ можно увидеть неполное сращение дужек позвоночного столба на поздних сроках беременности. Аномалия не требует коррекции, и прерывать беременность женщине не надо.
Кистозная гигрома шеи
Гигрома на шее у плода (лимфангиома) — это доброкачественная опухоль, которая образуется в результате нарушения формирования лимфасистемы в области шейных позвонков в период эмбрионального развития. Если нарушается лимфаток в месте соединения яремного мешка с яремной веной, образуется киста или несколько кист, заполненных фиброзно-серозной жидкостью. Опухоль локализуется возле шейных позвонков, влияя на развитии плода.
Патологию на УЗИ можно увидеть уже на 1-м скрининге на срок 11-12 недель. Главным показателем будет увеличение толщины воротникового пространства. Гигрома шеи у плода возникает как в результате хромосомных нарушений, так и под влиянием внешних причин — механической внутриутробной травмы, курение и употребление алкоголя матерью, перенесённые во время беременности инфекции.
На 2-м скрининге гигрома визуализируется как ассиметричное новообразование с плотной оболочкой, иногда имеющее перегородки внутри, расположенное в проекции шейного отдела позвоночника. Сама по себе опухоль не представляет угрозы для жизни плода.
Если этого не произойдёт, то у малыша после рождения вероятно наличие следующих отклонений:
- парез лицевого нерва — обездвиживание мускулатуры лица по причине длительного сдавливания гигромой нервного волокна;
- деформация позвоночника (чаще всего встречается кривошея — искривление шейного отдела из-за воспалительного процесса в шейных мышцах вследствие перенапряжения постоянного давления опухоли);
- деформация затылочной кости и челюсти;
- нарушение глотательной функции;
- обструкция дыхательных путей (непроходимость дыхательного канала из-за перекрытия трахеи гигромой).
Лечится гигрома консервативно после рождения ребёнка. Если причиной патологии не являются хромосомные нарушения, прогноз для малыша благоприятен.
Выводы
Чтобы исключить любые патологии позвоночника у плода, нужно уже на ранних сроках проходить скрининг с помощью хорошего УЗИ-аппарата. Аномалии позвоночника видны даже при первом обследовании, что позволяет, в случае тяжелых нарушений, своевременно прервать беременность.
Гидроцефалия - серьёзная патология плода, обнаруживаемая на УЗИ
Гидроцефалия плода - увеличение объема жидкости в головном и спинном мозге ребенка, сопровождающиеся увеличением размера головы. У таких детей часто наблюдаются проблемы с умственным и физическим развитием. Гидроцефалия, как и другие патологии плода , выявляются на скрининговом УЗИ при беременности , однако детей, рожденных с этим диагнозом все-равно много.
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Прием по результатам анализов — 500 руб. (по желанию)
Почему формируется гидроцефалия у плода
Внутри мозгового вещества, находятся камеры, называемые желудочками. В них находится спинномозговая жидкость (ликвор), которая, стекая вниз, циркулирует вокруг головного и спинного мозга. Назначение жидкости - действовать как подушка для мозга, защищая его от повреждений. Но иногда ликвор образуется в избыточном количестве или плохо оттекает от мозговых структур. У такого ребенка формируется гидроцефалия (водянка мозга).

Болезнь может возникать из-за мутаций, появившихся в процессе оплодотворения, или неблагоприятной наследственности. Но часто она вызвана инфицированием женщины в период беременности TORCH- инфекциями - краснухой , токсоплазмозом , герпесом , цитомегаловирусной инфекцией . Иногда аномалию развития может вызвать банальный грипп, перенесенный в начале беременности, когда органы будущего малыша только формируются.
Иногда гидроцефалия вызывается внутриутробным кислородным голоданием плода. Такое состояние наблюдается у женщин с постоянной угрозой выкидыша , матка которых всю беременность находится в тонусе.
Эти состояния влияют на весь организм малыша, и у 50-80% процентов младенцев с гидроцефалией обнаруживаются другие дефекты развития .
Поэтому беременным, перенёсшим вирусную инфекцию, или страдающим постоянным повышенным тонусом матки, нужно проходить межскрининговое УЗИ дополнительно к обязательным скринингам, чтобы увидеть, как развивается ребенок.
У таких детей обнаруживаются:
- Аномалия Киари , при которой структуры головного мозга выступают за его пределы, «вываливаясь» через затылочное отверстие. Патология, кроме гидроцефалии, сопровождается параличом ног и другими двигательными расстройствами;
- Дефекты позвоночника (spina bifida, спинномозговая грыжа), при которой из спины ребенка выпирает грыжевой мешок, содержащий ликвор и участки спинного мозга с оболочками и нервами. У 85% таких детей развивается гидроцефалия;
- Кисты головного мозга — опухолевидные образования в мозге, наполненные жидкостью и сдавливающие мозговое вещество;
- Неправильное развитие мозговых вен , сопровождающееся выпячиванием их стенок - аневризмами. Такие дети мучаются и от сильных головных болей и часто умирают от обширного мозгового кровоизлияния, вызванного разрывом аневризм.
- Слепота и косоглазие , вызванные сдавлением глазного нерва лишней жидкостью, приводящих к нарушениям его функции и даже атрофии.
УЗ-диагностика гидроцефалии
Основной симптом болезни - увеличение размеров головы, вызванное увеличением давления жидкости на мягкие кости младенца. На первом и последующих скринингах видно, что голова плода слишком крупная.
При постановке диагноза врач сравнивает размеры головы плода с нормальными. Для этого измеряются размеры головки:
- Бипариетальный (БПР) - расстояние между висками по линии надбровных дуг;
- Лобно-затылочный (ЛЗР) — расстояние между лбом и затылком.
Увеличение обоих показателей свидетельствует о возможной гидроцефалии. Чем больше они отклоняются от нормы, тем тяжелее патология. Данные таблиц считаются приблизительными, поскольку зависят от размера плода
Срок в неделях
Поэтому для выявления гидроцефалии гинеколог одновременно измеряет все остальные размеры ребенка. Если они тоже больше нормы, то малыш просто крупный. При водянке мозга развитие плода часто страдает, поэтому его тело и конечности бывают даже меньше, чем нужно.
Замеры позволяют дифференцировать гидроцефалию от врожденного увеличения размера мозговых желудочков. Поскольку повышенного мозгового давления у таких детей нет, размер головы может быть нормальным. Иногда он даже меньше нормы.
При гидроцефалии желудочки переполнены ликвором, поэтому деформированы и увеличены. Размер их боковых стенок, составляющий в норме 7,5 мм, увеличивается до 1 см. Высота желудочков возрастает на 0,2-0,3 мм. Нередко наблюдается неправильное развитие других отделов спинного и головного мозга - большой цистерны и межполушарной щели. На более поздних сроках заметно, что мозговые извилины малыша уплощены, борозды сглажены, неправильно сформированы сосуды и оболочки.
Можно ли вылечить гидроцефалию
Современные методы позволяет нормализовать отток спинномозговой жидкости из переполненного головного или спинного мозга путем установки шунтов - трубочек, отводящим ликвор. Иногда при слабовыраженной форме заболевания этого бывает достаточно, чтобы сохранить интеллект ребенка. Однако такой малыш должен будет находиться на домашнем обучении, т.к. небольшая травма головы, которую он легко получить в школе, может стать фатальной. Дошкольные учреждения такие дети тоже не посещают.
Но при тяжелых формах болезни, проявляющихся значительным увеличением размера головы, особенно сочетающихся с другими пороками развития, физическое и умственное развитие ребенка неминуемо страдают.
Рост головы после рождения прогрессирует, и она становится очень большой с выпирающими наружными подкожными венами. Такие дети часто имеют глубокую инвалидность и даже не могут обслуживать себя.
Опаснее всего ситуация, когда уже внутриутробно ребенок получает сильные повреждения мозга, вызванные повышенным внутримозговым делением. Дети часто страдают нарушениями зрения, слуха, ДЦП, судорожными припадками, эпилепсией приступами неукротимой головной боли, сопровождающейся рвотой. Большинство малышей, кроме страдающих легкой формой гидроцефалии и вовремя получивших лечение, умирают в возрасте до 10 лет.
Безусловно, вопрос, оставлять или нет ребенка с гидроцефалией, зависит от степени проявления патологии, поэтому врач во время УЗИ плода расскажет, какие проблемы могут возникнуть и есть ли шанс на лечение и реабилитацию.
В дальнейшем все зависит от принципов и материальных возможностей семьи, ведь лечение и восстановлении такого ребенка — дорогостоящее и не всегда перспективное дело. Если врач настаивает на прерывании беременности , лучше с ним согласиться.
Нередки случаи, когда рождение такого ребенка разрушило семью. В результате к 6-10 годам больной ребенок все равно погибал, но при этом страдали другие дети, лишённые заботы и внимания родителей, всецело занятых уходом за малышом с высокой степенью инвалидности.
Где сделать УЗИ плода на гидроцефалию в СПБ
Экспертное УЗИ плода делают в специальных клиниках. В Санкт-Петербурге пройти такое обследование можно в медцентре Диана на Заневском, 10.
Читайте также:
