Методика экстубации новорожденного ребенка
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Основу жизнеобеспечения новорожденного и его адаптации к постнальному состоянию является современное и достаточное функционирование системы газообмена в самом широком смысле слова - это и адекватное дыхание, легочный газообмен, гемоциркуляция, полноценное тканевое дыхание. Вся система должна включиться практически одномоментно в течение первой минуты после рождения ребенка. В этот период происходит первый вдох, вытеснение фетальной жидкости из дыхательных путей, формирование альвеол и их «расправление» за счет синтеза сурфактанта, дыхательный газообмен. Одномоментно сердце также изменяет свое функционирование и функционально превращается из трехкамерного (плод преимущественно получает смешанную частично артериализированную кровь) в четырехкамерное и формируется полноценный кровоток через легкие.
Все это способствует тому, что кровь, насыщенная кислородом, разносится ко всем тканям, ребенок становится розовым, клетки получают питание, малыш начинает свою самостоятельную жизнь!
Именно в связи с тем, что начало «работы» органов дыхания впрямую связано с родовым актом, отделением плода от матери, любое неблагоприятное воздействие, которое переживает плод прежде всего нарушает адаптацию именно дыхательной системы. Чаще всего процесс этот обратим, но весь этот период существование ребенка будет зависеть от достаточности дыхательной поддержки, которое оказывают малышу врачи-неонатологи.
Одним из основных методов дыхательной поддержки является искусственная вентиляция легких. Этот метод основан на активном нагнетании кислорода в легкое под давлением и создание условий для пассивного выдоха, что и определяет достаточный газообмен при создании достаточного давления на вдохе и выдохе, концентрации кислорода и его потока. Методики искусственной вентиляции могут быть различными и определяются опытом, умением, знанием врача и возможностью аппаратуры.
Основным принципом ИВЛ является правильная установка дыхательной трубки - это касается ее размеров, длины, частоты санаций и т.д. Немаловажное значение имеет материал из которого делаются трубки - они должны быть рентгеноконтрастны, пластичны, оказывать минимальное давление на ткани. Этим вопросам не раз посвящались целые лекции. Метод ИВЛ подразумевает, что ребенок получает кислород пассивно, за счет давления определяемого аппаратом.
Высокие концентрации кислорода, которые требуются ребенку для достаточного газообмена, высокое давление на вдохе - все это оказывает серьезное повреждающее действие на ткань легкого, приводя в конечном итоге к хроническому воспалению и развитию фиброза. Поэтому всегда желательно как можно быстрее перевести ребенка на самостоятельное дыхание. Естественно, что при этом ребенок сразу не может дышать воздухом - этой концентрации кислорода длительно оказывается недостаточно для полноценного тканевого дыхания. Таким образом, требуются приспособления, в которых можно создать достаточную концентрацию кислорода, но при возможности активного дыхания.
Первоначально, это были почти самодельные так называемые «кислородные маски», которые представляли собой кислородные трубки с вставленными в них маленькими самодельными масочками.
Старались приблизить эту систему как можно ближе к носику ребенка. Примерная концентрация кислорода, которую можно было создать даже при 100% кислорода в общей системе, не превышала 20-30%. Соответственно, сразу же после ИВЛ, где использовались концентрации кислорода не менее 60%, такого уровня кислорода было недостаточно для газообмена больных младенцев, и у детей быстро нарастала гипоксия и декомпенсация, что повторно требовало проведения ИВЛ и резко ухудшало клиническое состояние малыша.
Таким образом, использование кислородных шлангов можно только в том случае, когда истинная потребность в дополнительном кислороде очень небольшая. Обычно это бывает в период выздоровления, только после больших нагрузок.
В настоящее время наиболее часто используются «кислородные палатки». Эти приспособления имеют ряд больших преимуществ перед всеми остальными технологиями, но и недостатки, которые и определили необходимость в разработки новых технологий.
Прежде всего, принципиально в кислородной палатке можно создать концентрацию кислорода почти 60%, т.е. необходимую ребенку. Однако, для этого, должны быть закрыты все отверстия «палатки» так, чтобы минимально происходила утечка кислорода и смешивание с воздухом. Это приводит к тому что основное преимущество палатки - ребенка хорошо видно и он может легко двигать головкой, нивелируется, так как в обычной практике «палатку» закрывают пеленкой, что ухудшает и видимость и возможность движений.
Кроме того, используя «палатку», ребенка невозможно взять на руки, покормить, провести исследования и манипуляции. При всех этих ситуациях медицинский работник или ухаживающий персонал вынуждены нарушать целостность «кислородной системы», что снижает концентрацию кислорода. Таким образом, в момент наибольших нагрузок на ребенка необходимая для него концентрация кислорода не увеличивается, а наоборот уменьшается, что может привести к повторным эпизодам гипоксии и декомпенсации.
Если признать, что при уходе за больным новорожденным, залогом благоприятного исхода, является основополагающее положение о том - что это прежде всего ребенок, которому больно и страшно, что его необходимо утешать, брать на руки и выказывать свою любовь, то и приспособления для дотации кислорода у выздоравливающего ребенка должны позволять сделать все это.
К таким приспособлениям относятся «кислородные маски» и «кислородные усы».
Кислородные маски - это приспособления, в которых можно создать концентацию кислорода на вдохе до 80%. Главным при этом является правильное положение маски. Маска должна соответствовать по размеру. При одевании маски необходимо пользоваться правилами, которые применяются при проведении ИВЛ маской Амбу.
Другими словами маска должна плотно прилегать к щекам, проходя по нижнему краю подбородка, спинке носа и не давить на глаза.
Маска должна быть пластичной. Всеми этими качествами обладает кислородная маска фирмы .
Существующие проблемы при использовании маски:
Затруднение кормления. Если ребенок получает «зондовое питание», то его наличие уменьшает степень прилегания маски к щеке. Однако, надо отметить, что потеря кислорода при этом минимальна, не более 5% от заданной концентрации.
Отмечается определенное давление на кожу и подлежащие ткани и от маски и от удерживающих резинок, что может вызвать ссадины и мацерации, особенно при длительном стоянии. Кожу лучше перед этим смазывать кремом или маслом, что улучшает защитные свойства и уменьшает трение.
Маска «мешает» ребенку. По мере улучшения состояния малыша, он начинает беспокоиться в «кислородной маске», плачет, у него могут на этом фоне развится сосудистые спазмы и вторичная гипоксемия, даже при высоком уровне кислорода. Кроме того, двигаясь ребенок «сдвигает» маску, что требует более тугого ее прижатия. А это в свою очередь еще в большей мере может повредить кожу.
Таким образом, применение кислородной маски наиболее целесообразно сразу после экстубации ребенка и переводе его на самостоятельное дыхание. При улучшении состояния целесообразно использовать другие приспособления.
Кислородные маски, также, незаменимы при проведении ингаляционного лечения.
Ингаляционный метод введения лекарств является высоэффективной методикой, которая позволяет создать высокую терапевтическую концентрацию прямо в пораженном органе.
Как указывалось выше, высокие концентрации кислорода, которые являются необходимыми для создания достаточного газообмена могут изменять структуру легочной ткани, в частности мелких и средних бронхов (эффект «обжигания кислородом»). При этом возникает отек, гиперпродукция слизи, которые «закупоривают» просвет и затрудняют газообмен. Очень быстро к асептическому воспалению присоединяется бактериальное и состояние ребенка значительно ухудшается. В этом случае целесообразно вводить антибиотики, бронхолитики, муколитики, гормоны непосредственно в легкое.
При этом принципиально важно, чтобы лекарственные средства не оседали в трахее и крупных бронхах, а достигали самых мелких бронхеол. Это достигается высокой дисперсностью препарата. Для дисперсии используются специальные приспособления - небулайзеры.
Фирма разработала специальные неонатальные небулайзеры, где с одной стороны создается высокая дисперсия, с другой стороны можно использовать очень малые объемы, необходимые для новорожденных.
При использовании небулайзера необходимо применение маски с плотным прилеганием, для того, чтобы избежать потери лекарственного средства. Препарат в нужном количестве наливается в колбу небулайзера, доводится физраствором до необходимого объема (минимальный объем - 1 мл) и подключается к источнику кислорода. Ребенок активно вдыхает препарат. Длительность сеанса составляет примерно 5-10 минут. Состояние ребенка при этом не меняется, так как он продолжает получать дополнительный кислород. Учитывая, что небулайзер сделан из прозрачного материала, то медицинский работник легко видит, что идет ингаляция - «туманное облако». Кроме того, после того, как препарат полностью израсходован возникает характерный звук, обозначающий конец ингаляции.
После этого, целесообразно заменить небулайзер на «кислородный мешок» и в течение нескольких минут провести усиленную кислородотерапию.
«Кислородные усы» в настоящее время на Западе получили широкое распространение и все больше заменяют «кислородные палатки». «Усы» позволяют с одной стороны создавать достаточную свободу общения с ребенком - его можно кормить, брать на руки, проводить любые исследования и манипуляции и даже немного гулять, так как длина кислородных шлангов может достигать 15 метров! При этом при увеличении нагрузки можно увеличивать концентрацию кислорода.
Однако, при использовании «усов» необходимо знать некоторые условия, которые делают их применение удобным как для малыша, так и для ухаживающих.
Прежде всего, чем раньше ребенок переводится на «усы» тем легче он привыкает к ним, по аналогии с зондом. В большинстве случаев, дети, которые получают зондовое питание, так привыкают к его наличию, что практически не реагируют на него. Чем позже ребенок переводится на «усы» тем труднее ему привыкнуть к раздражающему действию потока кислорода.
Поток кислорода не должен превышать 1- 1,5 л/мин, так как при более сильном потоке отмечается раздражение. Сами усы должны удобно располагаться в ноздре ребенка, но не «утыкаться» в боковые поверхности. При концентрации кислорода более 60% возникает сухость слизистой носовых ходов, что требует промывания их (физраствором или раствором «Салина»). Категорически нельзя использовать масло, так как это может вызвать ожог слизистой!
Наиболее сложно осуществить крепление «усов». Удобно закрепить их на затылке, однако, при этом ребенок не может лежать. Закрепление «усов» по подбородком, также, затруднено, так как у маленьких, недоношенных детей, ушные раковины имеют достаточно мягкий хрящевой остов, который не удерживает крепление.
Однако, если ребенок находится в вертикальном положении, в периоде обучения родителей к уходу за ним, использование «усов» является практически незаменимым.
Учитывая, что на Западе, кислородозависимые дети выписываются домой достаточно рано, то наличие таких приспособлений дома, позволяет осуществлять за ними весь необходимый уход, а также постепенно осуществлять переход на обычное дыхание воздухом.
Все вышеперечисленные средства только приходят на наш рынок, хотя уже длительное время используются за рубежом с большим успехом. Для того, чтобы они вошли в нашу жизнь и заняли свое место в комплексе лечения больных новорожденных детей, необходимо четкое понимание в каких случаях они наиболее эффективны, какие есть особенности их применения, возможные побочные явления и как их можно наиболее рационально избежать.
Искусственная вентиляция легких. Критерии возможности экстубации. Ориентировочный алгоритм экстубации новорожденных и детей раннего детского возраста
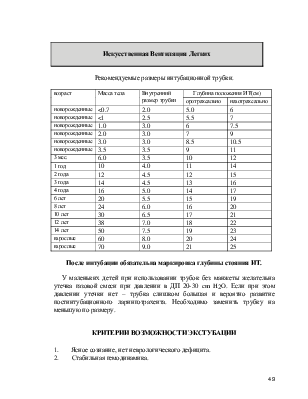
У маленьких детей при использовании трубок без манжеты желательна утечка газовой смеси при давлении в ДП 20-30 cm H2O. Если при этом давлении утечки нет - трубка слишком большая и вероятно развитие постинтубационного ларинготрахеита. Необходимо заменить трубку на меньшую по размеру.
КРИТЕРИИ ВОЗМОЖНОСТИ ЭКСТУБАЦИИ
1. Ясное сознание, нет неврологического дефицита.
2. Стабильная гемодинамика.
3. нет грубых изменений на рентгенограмме (паренхимальной патологии, жидкости и пр.)
4. Адекватные газы крови в режиме CMV (PaO2 >120 при FiO2 2/FiO2>260 у пациентов без цианоза).
5. нет кровотечения
(длительно вентилировавшиеся)
7. нет признаков сепсиса или инфекции гр.клетки.
8. адекватное питание
9. переносит «тренировку» без необходимости избыточной седации и работа дыхания при этом не слишком велика.
Отлучение пациентов от режима CPAP может занять несколько дней, если легочный комплайенс снижен.
Пациент должен быть способен адекватно дышать в режиме CPAP до экстубации. В не осложненных случаях достаточно несколько минут. Если отлучение от ИВЛ занимает несколько дней или недель, лучше отложить экстубацию до следующего дня после перехода в режим CPAP (возможно дать пациенту отдых в режиме IMV на ночь).
Экстубация выполняется опытным специалистом. Все необходимое для реинтубации должно иметься под рукой экстубатора.
Дети с синдромом Дауна склонны к развитию ларинготрахеита. Обычно дается 0.25 мг/кг дексазона за 1час до экстубации.
Лечение стридора
2. назальное CPAP
3. Дексазон 0.25 мг/кг в/в
4. ингаляция адреналина: (через небулайзер 1 мл/20-50 мл в ингалятор)
5. умеренная седация.
6. антигистаминные препараты в возрастной дозировке + эуфиллин.
ОКСИГЕНОТЕРАПИЯ
1) новорожденные и дети рутинно должны получать назальное CPAP = 5 cmH2O FiO2=0,4-0,6 после экстубации в течение 12-24 час (постоянно открытый жел.зонд для предотвращения перераздувания желудка).
2) После прекращения NCPAP - головная кислородная палатка с минимальным газотоком 10 л/мин.
3) При подаче кислорода через назальный катетер - поток 150 мл/кг, максимум 2 л/мин (для пациентов более 20кг), FiO2=0,5. Катетер устанавливается на глубину = дистанции от крыла носа до передней поверхности ипсилатерального уха.
Высокочастотная ИВЛ (HFV)
У педиатрических и новорожденных существуют многочисленные показания к использованию ВЧ ИВЛ: болезнь гиалиновых мембран, аспирация мекония, ОРДС-синдром и пр. Не используется при повышенном объеме легких (гиперинфляция может быть осложнением ВЧ ИВЛ). Оксигенаци напрямую зависит от FiO2, и среднего давления в ДП, Вентиляция зависит от амплитуды и частоты.
1. Обычно используют частоту - 5 - 10Hz /с.
2. СРЕДНЕЕ давление в дыхательных путях в начале на 3 - 5 см.Н2О ст. Выше, чем исполозовалось до того.
3. FiO2 - индивидуально подбирается
4. Амплитуда должна быть достаточной для появления движения гр.клетки. .
5. Время вдоха - 33%.
6. Начальный газоток - 10 л/мин у новорожденных и до 40 у взрослых.
Когда FiO2 £ 0.4 и MAP £ 12 см.Н2О ст, пациент может быть возвращен в обычный режим.
Ориентировочный алгоритм экстубации новорожденных и детей раннего детского возраста.
Режим SIPPV или SIMV или PSV с максимальной чувствительностью триггера собственных вдохов пациента.
наблюдение не менее 2 часов с контролем газов крови.
Головная кислородная коробка. Минимальный газоток 30-40% кислород 2-3 л\кг\мин
Назальное CPAP = 5 mBar (смН20 ст.) 6-12 часов.
FiO2=0.4-0.6 (если требуется более высокое FiO2 - реинтубация)
Пациент подключается к контуру с дыхательным мешком и оценивается его способность к самостоятельному дыханию по раздуванию мешка.
1) постепенное уменьшение FiO2
2) постепенное снижение давления вдоха Pin и уровня РЕЕР
3) уменьшение частоты аппаратных дыханий до 20 в минуту (дальнейшее снижение частоты ниже этого уровня не применяется!).
Вакуум-экстракция плода в родах: операция во спасение
Какая будущая мама не мечтает о том, чтобы роды прошли легко и без осложнений, а малыш родился здоровым! Но в реальности в родах случаются разные ситуации, которые заранее предугадать невозможно. Иногда второй период родов, который называется потужным, затягивается, и малыш все никак не может родиться. В ряде случаев появляются признаки того, что ребёнок начинает страдать, еще не родившись. В таких ситуациях могут помочь оперативные пособия в родах, одним из которых является вакуум-экстракция плода. Имеет ли этот метод отрицательные последствия для новорожденных? Нашу сегодняшнюю статью мы полностью посвящаем этой теме.
Что такое вакуум-экстракция плода в родах?
Вакуум-экстракцией плода в родах называется оперативное вмешательство с помощью специального прибора, который помогает извлечь малыша из родовых путей за его головку. Называется этот прибор— вакуум-экстрактор. В его состав входит манометр, электронасос и набор аппликаторов (чашечек) на голову плода.
Сам прибор был разработан более 60 лет назад. Принцип его работы следующий: создать отрицательное давление между головой малыша и наложенной на нее чашечкой прибора, чтобы продвинуть головку по родовому каналу к выходу.
По каким показаниям проводят операцию?
Вакуум-экстракция во время родов проводится нечасто, потому что для ее проведения нужны строгие показания. Ниже перечислены те показания, которые встречаются чаще всего:
- Слабая родовая деятельность в потужном периоде (слабые потуги), которая не поддается воздействию лекарств. В результате затягивается второй период родов.
- Появление признаков начавшейся острой гипоксии (нехватки кислорода) малыша в родах.
Для того чтобы можно было использовать в потужном периоде вакуум-экстрактор, необходимо, чтобы маточный зев был полностью открыт, плод был живой, а его головка уже находилась в полости малого таза. Кроме того, операция проводится при активном участии самой матери, потому что ей необходимо тужиться в тот момент, когда врач подтягивает головку малыша с помощью ваккум-экстрактора. Если женщина не может тужиться, то можно использовать только наложение акушерских щипцов.
Есть ли противопоказания для вакуум-экстракции?

Данное пособие не проводится в родах у тех женщин, которым противопоказано тужиться (в некоторых случаях тяжелого гестоза и ряда болезней). Таким будущим матерям показано плановое или экстренное кесарево сечение.
Также нельзя проводить операцию, если есть несоответствие размеров головки ребёнка и размеров таза матери, при преждевременных родах.
Еще одно противопоказание для проведения вакуум-экстракции — неправильное положение головки плода, в том числе, когда она не прижата подбородком к груди, а находится в разгибательном положении.
Некоторые нюансы техники операции
После того, как врачи, сопровождающие женщину на родах, примут решение, что необходимо малышу помочь родиться и использовать для этого вакуум-экстрактор, необходимо еще раз провести влагалищный осмотр и опорожнить мочевой пузырь. Проведение обезболивания женщине не требуется, она должна хорошо ощущать потуги. Исключение составляют только те случаи, когда эпидуральная анальгезия была проведена заранее по имеющимся показаниям.
При проведении ваккум-экстракции женщина лежит на спине с широко разведенными ногами, которые согнуты в коленях и тазобедренных суставах, то есть, так же как и при обычных потугах. Врач вводит во влагалище чашечку вакуум-экстрактора и фиксирует ее в определенном месте на головке плода. Затем с помощью электронасоса создается отрицательное давление между головкой малыша и чашечкой, величина давления отслеживается на манометре.
Как только давление достигнет нужной величины, врач, держась на рукоятку чашечки, потягивает наружу головку ребёнка. Мама в этот момент тужится, то есть, очень важна синхронность действия и врача, и матери. Движение руки врача должны быть такими, чтобы головка двигалась в нужном направлении по изгибам родового канала. В перерывах между схватками тракции (потягивания) головки не проводятся.
После того, как родятся теменные бугры у малыша, врач осторожно снимает с головки чашечку аппарата. Далее женщина сама рожает головку малыша, акушерка или врач немного помогают ей руками. Вся процедура проводится очень аккуратно, чтобы минимизировать риск нежелательных последствий ваккум-экстракции.
Если во время процедуры чашечка соскользнет с головки малыша, то ее можно будет наложить еще раз, но только один раз. При повторении ситуации или же при отсутствии эффекта от процедуры приходится прибегать к наложению щипцов. К счастью, такое случается нечасто.
Состояние детей после вакуум-экстракции: все ли хорошо?

Природой заложено так, что ребёнок должен рождаться сам, без каких-либо пособий и посторонней помощи. И врачи, и матери невольно задумываются о том, не оказывает ли вакуум-экстракция отрицательного влияния на здоровье малыша? Да, неблагоприятные последствия процедуры бывают, но стоит учесть следующее: во-первых, процедура проводится только по строгим показаниям, во-вторых, риск неблагоприятного исхода родов без использования вакуум-экстракции порой гораздо выше (когда речь идет об острой гипоксии плода во втором периоде родов).
О том, здоровыми ли рождаются малыши, перенесшие в родах вакуум-экстракцию, мы поговорим с врачом-неонатологом.

— Екатерина Владимировна, расскажите, пожалуйста, оказывает ли какое-либо негативное влияние на здоровье детей вакуум-экстракция в родах? Ведь изначально врачи идут на эту операцию, чтобы спасти ребёнку жизнь и сохранить его здоровье?
— На самом деле, операция вакуум-экстракции плода в родах применяется в тех ситуациях, когда есть угроза жизни и здоровью малыша, кесарево сечение делать уже поздно, а момент, когда можно наложить акушерские щипцы, еще не наступил. Состояние здоровья детей, которые родились путем кесарева сечения, или при рождении которых было использовано наложение акушерских щипцов, изучено достаточно хорошо. А вот о течении периода новорожденности малышей, перенесших в родах вакуум-экстракцию, в литературе очень мало данных. Также нет сведений о том, каково здоровье этих детей (неврологический исход) в дальнейшем.
Шесть лет назад мы с коллегами провели анализ историй родов детей, перенесших вакуум-экстракцию в родах, а также проследили за «дальнейшей судьбой» примерно трети малышей, обследованных на первом этапе. Работа была проведена на базе одного из родильных домов города Архангельска. На первом этапе работы (роддом) было изучено 100 историй развития новорожденных. На втором этапе (поликлиника) мы смогли детально проследить состояние здоровья 35 малышей до годовалого возраста.
— Что вы можете сказать о здоровье младенцев на этапе родильного дома, опираясь на результаты вашей работы?
Мы получили следующие данные:
Каждый второй ребёнок, перенесший вакуум-экстракцию в родах, требует оказания первичной или реанимационной помощи сразу после рождения. Однако нельзя сказать, что это является результатом самой процедуры вакуум-экстракции. Все-таки, вмешательство проводилось в большей степени в тех случаях, когда были признаки гипоксии плода в родах, то есть ребёнок уже страдал.
Различные нарушения мышечного тонуса и рефлексов — это основная неврологическая патология детей, отмеченная на этапе родильного дома. Так, при рождении около 90% младенцев имеют нарушения мышечного тонуса, и у 21% детей есть нарушения рефлексов. К выписке эти цифры становятся более позитивными: 75% и 5% соответственно.
Более половины новорожденных после вакуум-экстракции имеют кровоизлияния различной локализации и разной степени выраженности. К ним относятся кровоизлияние под надкостницу костей черепа (кефалогематома), кровоизлияния под мышечный шлем головы, в кожу головы и в кожу лица.
— Екатерина Владимировна, много ли детей, перенесших в родах ваккум-экстракцию, выписывается домой?
—Домой выписывается из родильного дома большинство, но 16% детей потребовали перевода в отделение патологии новорожденных, 2% малышей — в отделение реанимации новорожденных для дальнейшего обследования и лечения. Только лишь у десятой части малышей, выписанных домой, при выписке нет никакого диагноза, то есть, они отправились домой практически здоровыми.
— Улучшается ли состояние здоровья малышей к концу первого года жизни по данным вашей работы?
—К сожалению, мы смогли проследить не за всеми детьми по разным причинам. Из 100 детей первого этапа на втором этапе работы оказалось только 35. Вот что мы получили: к своему первому дню рождения большинство детей, перенесших вакуум экстракцию в родах, снимаются с диспансерного учета невролога и ортопеда. Но трое детей из 35 к годовалому возрасту все же состояли на учете невролога с довольно-таки серьезными диагнозами.
— Благодарим за беседу!

Данный тест рассчитан ТОЛЬКО ДЛЯ ЖЕНЩИН. Как вы чувствуете себя физически? Давайте проверим это тестом, предложенным португальскими специалистами. Он поможет Вам определить уровень Вашего самочувствия.
Интубация у новорожденных: опасность или жизненная необходимость?
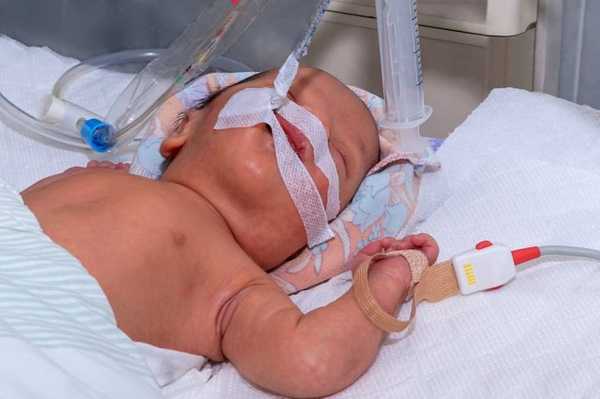
Одной из наиболее часто выполняемых манипуляций в родильном зале и в отделении интенсивной терапии новорожденных является интубация трахеи. Что это такое? Кому из маленьких пациентов показана интубация? Бывают ли осложнения от данной процедуры?
Что такое интубация трахеи?
Это процедура введения специальной пластиковой трубки в трахею пациента для обеспечения проходимости дыхательных путей. Потребность в процедуре может возникнуть как непосредственно после рождения ребёнка (как часть реанимационных мероприятий), так и отсроченно.
В большинстве случаев интубацию трахеи проводят реаниматологи и неонатологи. Помогают им в проведении процедуры медицинские сестры. Кроме того, методике интубации обучается весь медицинский персонал, который присутствует на родах. То есть, это не только детский врач, но и акушер-гинеколог, а также акушерка. Им крайне редко приходится самостоятельно проводить интубацию трахеи новорожденным детям, так как на родах всегда должен присутствовать неонатолог.
Однако иногда в жизни случаются такие ситуации, когда неонатолога может не оказаться рядом в нужный момент, в то время как реанимационную помощь только что родившемуся малышу необходимо оказать немедленно.
Каждый врач знает, как точно подобрать размер интубационной трубки, на какую глубину ее ввести и как проверить правильность ее постановки. Кроме того, имеет значение положение тела младенца, степень разгибания его головы, состояние сознания.
Немного из истории реанимации новорожденных
Не всегда бывает так, что ребёнок, только что появившийся на свет, сразу же активно кричит и дышит. Случается, малышам требуется реанимационная помощь с первых минут жизни. И то, насколько правильно это помощь будет оказана, очень сильно влияет на здоровье человека в будущем.

Известно, что многие люди, оставившие значимый след в истории, родились бездыханными: Вольтер, Гете, Пабло Пикассо, Рузвельт и другие. Им оказывалась реанимационная помощь при рождении.
Можно лишь представить, насколько примитивно тогда оказывалась подобная помощь, и скольких ярких личностей человечество лишилось из-за того, что их не смогли вовремя спасти!
И все же врачи понимали, что необходимо правильно оказывать реанимационную помощь новорожденным детям, чтобы спасти их жизнь. Впервые интубацию трахеи новорожденному ребёнку провел акушер из Шотландии Джеймс Бланделл (1790-1878).
Он использовал «серебряную трахеальную трубку», у которой был закругленный дистальный конец с двумя отверстиями по бокам. Доктор вводил в ротовую полость бездыханного младенца палец, нащупывал им надгортанник, затем заводил в трахею трубку и вдыхал в нее воздух с частотой приблизительно 30 раз в минуту.
Сейчас в нашем распоряжении есть современные интубационные трубки из безопасного пластика, которые вводятся в трахею с помощью специального прибора - ларингоскопа. Причем проводится интубация трахеи новорожденным детям не только при первичной реанимации, но и в других случаях.
Какие бывают показания для проведения интубации трахеи у новорожденных?
Существует множество клинических ситуаций, при которых может потребоваться введение в трахею интубационной трубки. Перечислим некоторые из них.
- Санация (очистка) дыхательных путей, когда они чем-либо «забиты»: при мекониальной аспирации, при аспирации рвотных масс, околоплодными водами и др.
- Проведение диагностической ларингоскопии - непосредственного осмотра гортани.
- Проведение искусственной вентиляции легких при проведении операций и при различных заболеваниях: врожденные инфекции, пневмония, неврологические заболевания и др.
- Введение лекарственных средств: например, адреналин при реанимационных мероприятиях, сурфактант у недоношенных младенцев и т. д.
- Обеспечение проходимости дыхательных путей при некоторых хирургических заболеваниях: диафрагмальная грыжа, свищ между трахеей и пищеводом, пороки развития дыхательных путей.
Болезненная ли это процедура?
Да, интубация новорожденного это довольно-таки болезненная манипуляция: она вызывает неприятные ощущения, стресс, сопровождается высоким риском гемодинамических нарушений.
Поэтому в том случае, когда она проводится не экстренно или полуэкстренно (есть возможность подождать несколько минут), необходимо провести обезболивание. Обычно для этого в вену вводятся седативные лекарственные препараты, а также миорелаксанты.
Если же интубация проводится экстренно, как часть реанимационных мероприятий, то медикаментозное обезболивание не проводится.
Какие разновидности интубации трахеи существуют?
Многие родители считают, что интубационную трубку в трахею можно завести только через рот, что называется оральной интубацией. Однако есть еще и назальная интубация, когда трубка вводится в дыхательные пути через нос. Какой способ лучше?
Доказано, что после назальной интубации чаще отмечается увеличение работы дыхания (ребёнку требуется больше усилий, чтобы правильно дышать) и чаще возникают ателектазы (спадение доли легкого). Также стояние пластиковой трубки в носу может приводить к повреждению хрящей носа.
Но и после оральной интубации тоже бывают отсроченные неблагоприятные последствия в виде нарушения прикуса из-за образования желобка на небе.
Выбор метода интубации трахеи проводится индивидуально. Учитываются и особенности ребёнка, и опыт врача, и предпочтения каждого конкретного лечебного учреждения.
Бывают ли осложнения после интубации трахеи?
Некоторые осложнения процедуры мы описали выше, но описаны и другие неблагоприятные последствия интубации трахеи. К ним относятся травмы гортани, надгортанника, языка, десен, трахеи и пищевода.
Интубационная трубка может закупориться слизью или мокротой, что привет к возникновению острых дыхательных нарушений, к гипоксии.
Иногда после интубации возникает нарушение ритма сердца. Кроме того, все инвазивные манипуляции сопровождаются более высоким риском инфицирования.
Эти осложнения описаны в литературе и время от времени случаются в клинической практике. Однако стоит отметить, что современные подходы к реанимации новорожденных стали более физиологичными.
Врачи делают все возможное, чтобы сократить длительность вентиляционной поддержки у младенцев (и как следствие, быстрее убрать интубационную трубку из трахеи). Медицинский персонал отделений реанимации и интенсивной терапии обладает колоссальным опытом интубации и других сложных процедур, регулярно отрабатывает полученные навыки на практике, совершенствуя их на курсах повышения квалификации. Поэтому врачи делают все возможное для того, чтобы каждый маленький пациент чувствовал себя максимально комфортно и быстрее поправился.
Метод «кенгуру» в выхаживании недоношенных детей

Рождение недоношенного ребёнка является большим стрессом для семьи. Иногда преждевременная родовая деятельность начинается неожиданно. В некоторых случаях приходится искусственно вызывать роды раньше срока или проводить операцию кесарева сечения. Показаниями к этому являются определенные осложнения беременности. В любом случае на семью обрушивается масса негативных переживаний: чувство вины за происходящее, боль, страх за малыша, чувство неуверенности в своих силах, ощущение безысходности от сложившейся ситуации.
Чем меньше срок гестации, на котором родился ребёнок, тем больше времени он будет вынужден провести вне стен дома: в неонатальной реанимации или в отделении выхаживания недоношенных. Не во всех стационарах мамам разрешено лежать вместе со своими детьми. Иногда они навещают своих малышей только 1-2 раза в день. Такое разобщение с ребёнком еще больше усугубляет тревожность матерей за их состояние. Поэтому в выхаживании недоношенных детей очень важно создавать атмосферу единения мамы и малыша, даже на несколько часов, что позволит улучшить их психоэмоциональную связь, а также общее состояние здоровья крохи. MedAboutMe расскажет, что такое метод «кенгуру» в условиях выхаживания недоношенных малышей, и как он применяется.
Что такое метод «кенгуру»?
Что мы взяли от природы?

Почему же такое интересное название — метод «кенгуру»? Давайте обратимся к природе. Самка кенгуру вынашивает своего малыша совсем недолго, всего 30-40 дней. Затем он появляется на свет совсем крошечным, 2-3 см в длину. Он не может жить отдельно от матери и очень от нее зависим. Сразу после родов детеныш кенгуру сам забирается в сумку на животе матери и проводит в ней около семи месяцев. Там он находится в тепле и защищенности, питается материнским молоком и растет. Только став достаточно большим и самостоятельным, кенгуренок покидает свой уютный дом и начинает жить своей жизнью.
Немного из истории
Интересно то, как появился этот метод выхаживания недоношенных в современной медицине. 37 лет назад в Колумбии доктор Эдгар Рэй и его напарник Гектор Мартинец впервые применили метод выхаживания недоношенных на материнской груди в условиях нехватки инкубаторов для детей. Мама дарила ребёнку тепло своего тела, что было просто необходимо для недоношенной крохи. Результаты этого опыта потрясли всех: дети быстрее набирали вес, поправлялись, у них становилось меньше проблем с дыханием и кормлением.
В дальнейшем такие новшества в выхаживании недоношенных стали применять в других странах, где было непросто со специализированным оборудованием (бедные страны Африки и Азии). Кроме того, это пригодилось в лагерях для беженцев и в военных госпиталях. Несмотря на сложность условий выхаживания, получалось выходить даже глубоко недоношенных младенцев (вес менее 1000 г). Причину таких успехов отметили благодаря методу «кенгуру».
Постепенно весь мир, включая развитые страны, стал использовать метод «кенгуру» на практике. На сегодняшний день наработан достаточный опыт применения этого метода, проведены исследования с ошеломляющими результатами и достигнуты отличные успехи в выхаживании тысяч недоношенных младенцев.
Как проводится метод «кенгуру»?

В стационарах, где выхаживаются недоношенные дети, персонал больницы создает необходимые условия для применения метода «кенгуру». Удобнее всего, если для этого выделены специальные часы по режиму работы отделения. Основные назначения и манипуляции должны быть выполнены к этому времени, чтобы присутствующие в отделении родители не отвлекали врачей и медсестер. Они же, в свою очередь, стараются не трогать ребёнка лишний раз и не отвлекать его от общения с родителями.
Чаще всего метод «кенгуру» проводят с мамой, хотя нет никаких противопоказаний, чтобы делать это с папой (за исключением наличия острых заболеваний у него, которые могут передаваться окружающим). Родитель усаживается на стул или специальное кресло и занимает комфортную позу. Затем медицинская сестра укладывает обнаженного ребёнка (только в подгузнике, носочках и шапочке) на грудь мамы или папы. Обычно укладывают ребёнка животом вниз (поза «лягушки») или на бочок. Сверху их укутывают одеялом и оставляют на некоторое время. Это может быть несколько минут или даже часов, что зависит от состояния малыша и установленных правил в отделении.
Все это время за ребёнком наблюдает медицинская сестра. Сделать это не сложно, потому что на коже ребёнка установлены специальные датчики, которые фиксируют его частоту сердечных сокращений (ЧСС) и степень насыщения крови кислородом. При отклонении важных показателей от нормы аппаратура издаст звуковой сигнал, чем известит медперсонал об опасности. Можно будет прекратить проведение данной процедуры и оказать помощь ребёнку при необходимости.
Мама и папа во время проведения телесного контакта с ребёнком могут осторожно гладить его по голове и спинке, петь ему песенки, рассказывать сказки, мечтать и даже рассказывать то, как они будут жить все вместе дома, когда малыш поправится. Мысли материальны, поэтому очень важно настроиться на хороший лад и проговаривать постоянно свои желания.
Что дает метод «кенгуру» для малыша?
Чем же так хорош метод «кенгуру»? Что дает он для малыша?
- Малыш постепенно знакомится с внешним миром, выходя из пространства кувеза (инкубатора). Знакомство с ним происходит рядом с родными людьми, которые любят его и ждут скорейшего выздоровления.
- Кожа и слизистые оболочки ребёнка заселяются микрофлорой родителей, что служит отличной борьбой с внутрибольничными инфекциями. Ошибочно считать, что родителям не стоит прикасаться к недоношенному ребёнку в больнице, чтобы «не занести ему грязь». Именно их флора самая родная и полезная для ребёнка.
- Малыш согревается самым естественным теплом — теплом тела матери и отца. У него быстрее сформируется и произойдет созревание системы терморегуляции.
- Ребёнок слышит стук сердца матери или отца, ощущает их ритмичное дыхание. Это очень полезно для недоношенных детей. Особенно для тех детей, у которых часто возникают остановки дыхания и замедление сердечного ритма в связи с незрелостью их нервной системы.
- Малыш вдыхает родной запах, слышит знакомые голоса, прикасается кончиками пальцев к телу мамы или папы, у него развивается ощущение пространственного положения тела. То есть, мягко стимулируются все органы чувств. Формируется чувство привязанности к матери и отцу.
- Дети, которых выхаживают методом «кенгуру», быстрее набирают вес, охотнее едят и лучше удерживают кормление. Сначала можно кормить ребёнка сцеженным материнским молоком через зонд, затем начать прикладывать его к груди. Чем больше времени ребёнок будет проводить с матерью, тем быстрее наладится грудное кормление.
- Уменьшается восприятие ребёнком боли при болезненных манипуляциях и вмешательствах.
- Снижаются страшные цифры младенческой смертности и заболеваемости детей, а также число осложнений от их болезней. Это позволяет раньше выписывать домой недоношенных крох.
И для родителей есть польза от метода «кенгуру»?

- Применение метода «кенгуру» дает женщине возможность психологически «доносить» этого ребёнка и плавно «завершить» свою беременность, которая оборвалась так быстро.
- Длительный телесный контакт с младенцем стимулирует лактацию у матери. Это очень важно для крохи. Ведь сохранить лактацию, оказавшись в такой жизненной ситуации, очень сложно: нет грудного вскармливания по требованию, которое естественным образом увеличивает запасы грудного молока.
- Развивающийся рефлекс окситоцина способствует более быстрому сокращению матки.
- Устанавливается привязанность к ребёнку, которая не сразу может установиться после преждевременных родов.
- Женщина перестает чувствовать себя виноватой, ведь теперь на это просто нет времени. Нужно думать о том, как помочь малышу, сосредоточиться на его выхаживании.
Кому можно проводить метод «кенгуру»?
Метод «кенгуру» можно применять со всеми новорожденными детьми, даже доношенными. Этому можно научиться в стационаре и продолжить делать дома, используя, к примеру, слинг. Самое главное в использовании метода «кенгуру» — стабильность состояния ребёнка. Он даже может находиться на искусственной вентиляции легких, получать внутривенные вливания или зондовое кормление и не отрываться от столь важных процедур.
Есть ли противопоказания?

Готовность ребёнка к проведению метода «кенгуру» оценивается комплексно. Если состояние его нестабильное или оно ухудшается после кожного контакта с родителями, то стоит отложить применение этого метода на более благоприятный период. Не рекомендуется применять метод «кенгуру» при выраженной кислородной зависимости, наличии сложно зафиксированных венозных катетеров (есть риск их повредить или выдернуть), при тяжелых инфекционных заболеваниях, при внутрижелудочковых кровоизлияниях 3-4 степени и некоторых других болезнях и состояниях.
Вопрос возможности применения метода «кенгуру» решается индивидуально в отношении каждого ребёнка. Даже если сейчас его состояние не позволяет проводить телесный контакт с родителями, то по прошествии короткого времени ситуация может измениться в другую сторону.

Склонен ли ваш ребёнок к аллергическим заболеваниям и что является аллергеном? Пройдите тест и узнайте чего стоит ребёнку избегать и какие меры предпринять.
Читайте также:
- Болезни нарушения питания
- Укладка при рентгенограмме органов грудной клетки (ОГК) лежа на спине (передне-задней проекции)
- Четвертый период острой лучевой болезни. Метаболизм при острой лучевой болезни
- Узловая меланома
- Рентгенологические признаки поражения язычковых сегментов. Ателектаз язычка легкого
