Методика медиастинотомии. Выбор доступа при медиастинитах
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Составители: к.м.н., ассистент кафедры госпитальной хирургии С.В. Сысоев; заведующий кафедрой госпитальной хирургии, д.м.н., доцент Б.Б. Капустин; к.м.н., ассистент кафедры госпитальной хирургии С.В. Старчиков.
В учебном пособии рассмотрены вопросы классификации, этиологии, клиники, диагностики и хирургического лечения острого медиастинита. Учебное пособие предназначено для студентов старших курсов лечебного и педиатрического факультета.
Острый медиастинит: Учебное пособие / Сост. С.В. Сысоев, Б.Б. Капустин, С.В. Старчиков. - Ижевск , 2011. - с.24.
УДК 616.27 - 002 - 036 - 11 (075.8)
Острый медиастинит - острое гнойное, ограниченное или разлитое (абсцесс, флегмона) воспаление клетчатки средостения.
Хирургическая анатомия средостения
Средостением принято называть пространство в грудной полости, расположенное центрально по отношению к легким.
С боков средостение ограничено медиастинальными листками плевры, спереди - позадигрудинной фасцией и грудиной, сзади - предпозвоночной фасцией и грудным отделом позвоночника, снизу - сухожильным центром диафрагмы. Верхняя граница представлена условной плоскостью, проходящей через вырезку грудины; фронтальной плоскостью, проведенной через корень легких и трахею, средостение условно делится на переднее и заднее.
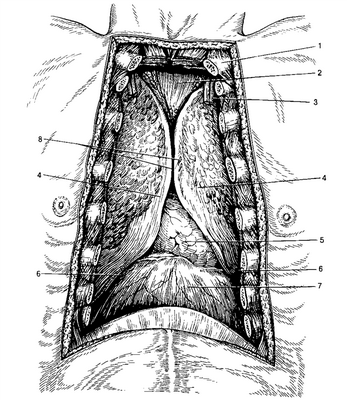
На фронтальном распиле средостение напоминает по форме песочные часы.
Рис.1. Топография переднего средостения после удаления грудины (по А.Н. Максименкову).
1 ключица; 2 область вилочковой железы; 3—внутренние сосуды груди: 4—передний край легких; 5—перикард: 6—реберно-диафрагмальный синус: 7—диафрагма: 8—передний край плевры.
Для определения локализации гнойных процессов, выбора соответствующего хирургического доступа средостение условно делится на передневерхний, передненижний, задневерхний и задненижний отделы.
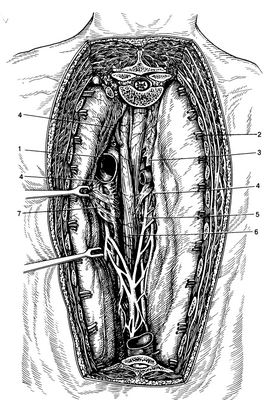
Рис. 2. Топография заднего средостения (по А.Н. Максименкову).
1 аорта: 2 межреберные сосуды; 3—непарная вена; 4—клетчатка средостения; 5—правый блуждающий нерв: б—пищевод; 7- левый блуждающий нерв.
В передневерхнем средостении располагаются вилочковая железа, верхняя полая и безымянная вены, дуга аорты, легочная артерия, трахея, бронхи, лимфоузлы, нервные сплетения. В передненижнем отделе- сердце и перикард. В заднем средостении расположены пищевод, часть дуги аорты, блуждающие нервы, симпатические узлы, грудной лимфатический проток, нижняя полая вена, парная и непарная вены.
Все промежутки, соединительно-тканные образования средостения представляют собой единое пространство. Четких границ между этими отделами нет, и гнойные процессы могут, распространятся, переходить из одного отдела в другой. Этому способствуют не только недостатки фасциальных и других органных перегородок, но и постоянное движение органов средостения - сокращения сердца, пульсация сосудов, перистальтика пищевода, смещение трахеи и крупных бронхов при кашле и т.д. Но в это же время следует учитывать и клинический опыт: гнойные процессы в средостении распространяются, как правило, в вертикальной плоскости, как бы спускаясь сверху вниз, соответственно в переднем или заднем средостении. Крайне редко гнойный процесс переходит из заднего средостения в переднее и наоборот. В связи с этим деление на клетчатку переднего и заднего средостения следует считать анатомическим понятием.
Этиология и патогенез.
Причины острого медиастинита: открытые повреждения; закрытая травма (нагноение гематомы); перфорация пищевода; осложнения операций на пищеводе, трахее, крупных бронхах, медиастиноскопии, пневмомедиастинографии; контактное распространение инфекции; метастатическое распространение инфекции.
По происхождению различают первичные (травматические) и вторичные медиастиниты. Первичные медиастиниты возникают при ранениях и закрытых повреждениях средостения и его органов, а также после операционных и эндоскопических вмешательств на них.
Острый первичный медиастинит при ранениях средостения встречается нечасто. Это объясняется, главным образом, сравнительно небольшим числом пострадавших с открытыми повреждениями средостения, которых успевают доставить в лечебные учреждения. Большинство из них быстро погибает на месте происшествия из-за тяжелых сочетанных повреждений и массивной кровопотери.
Возникновение и тяжесть инфекционного процесса в средостении обычно связано с видом оружия и ранящего снаряда, характером ранения (сквозное, слепое), наличием или отсутствием повреждений внутренних органов. Прогрессированию хирургической инфекции способствует высокий уровень бактериальной обсемененности, вирулентности микрофлоры, образующиеся в результате травмы медиастинальная гематома и травматический некроз клетчатки средостения. Важное значение в развитии гнойного осложнения имеет исходное состояние организма в момент ранения и снижение его защитных сил в ответ на острую кровопотерю и тяжелый травматический шок.
Гнойный медиастинит может быть по причинам развития: раневым; перфоративным; послеоперационным.
Заболевание чаще возникает в результате проникновения микрофлоры в средостение из просвета поврежденных пищевода, трахеи или бронхов. Причины перфораций пищевода: бужирование при рубцовых сужениях; инородное тело; эзофагоскопия (при эзофагоскопии в 0,25% случаев - перфорации); ранения; тупая травма груди; химические агенты, чаще щелочи; воспаление лимфоузлов средостения; спонтанный разрыв; аневризма аорты.
Причиной инфекции могут быть слепые, как правило, осколочные ранения, даже без нарушения целости полых органов. Занесенные, таким образом, в рану металлические осколки и обрывки одежды нередко вызывают значительное микробное загрязнение раны. Инфицированные инородные тела, располагаясь в рыхлой медиастинальной клетчатке, способны вызывать некрозы с расплавлением окружающих тканей и развитием флегмон или абсцессов средостения. Воспалительный процесс, возникающий при огнестрельных ранениях, в связи с тяжестью травмы чаще бывает диффузным и захватывает все задние или передние отделы средостения. Иногда развивается тотальный медиастинит.
В мирное время первичные медиастиниты могут возникнуть при повреждениях пищевода и трахеи (инструментальных и инородными телами), открытых переломах грудины, в результате нагноения гематом при закрытых травмах груди. Нередко причиной медиастинита являются осложнения оперативных вмешательств на органах средостения: несостоятельность швов или некроз желудочного или кишечного трансплантата при пластике пищевода, несостоятельность швов трахеи и бронхов, нагноение послеоперационной раны или гематомы средостения и др.
При заболеваниях полости рта и зева возможны как непосредственный переход инфекции, так и метастатический путь. Причиной медиастинитов могут стать заглоточные абсцессы, ангина Людовика, флегмонозные паротиты, гнойные заболевания челюстей.
Вторичные медиастиниты встречаются в 2-3 раза чаще, чем первичные, и могут возникать при проникновении в средостение инфекции контактным, гематогенным и лимфогенным путями. Они могут быть осложнениями гнойных и гнилостных воспалений клетчатки шеи, дивертикулов и других нагноений стенок пищевода, распадающегося рака пищевода, остеомиелитов костного каркаса грудной клетки, воспалительных процессов кист и лимфатических узлов средостения, нагноений легких и плевры, иногда абсцессы и флегмоны средостения могут диагностировать как проявление септикопиемии при наличии первичного септического очага различной локализации.
К развитию вторичных острых медиастинитов могут приводить инфекционные осложнения ранений легких, плевры с формированием гнойных процессов контактным или метастатическим путем.
Способствующим фактором в таких случаях является скопление крови в средостении в результате травмы. К образованию воспалительных очагов в средостении часто приводят и ранения шеи с повреждением пищевода гортани или трахеи.
Условия для развития инфекционного процесса на шее с последующим его переходом на клетчатку средостения, в силу анатомических особенностей этой области, чрезвычайно благоприятные.
Иногда источник медиастинита остается не выявленным (так называемые криптогенные медиастиниты).
В основе патогенеза абсцессов и флегмон средостения находятся особенности взаимодействия макро- и микроорганизма. Далеко не всегда микробное обсеменение клетчатки средостения (в частности, при расширенных резекциях легких, резекции и пластике пищевода) приводят к развитию в ней нагноительных процессов.
Возникновению гнойного медиастинита способствуют снижение защитных и репаративных способностей организма в результате травмы, оперативного вмешательства, кровопотери, наличия гнойной интоксикации, травматизации и некроза клетчатки средостения, скопления в ней крови, наличия источника постоянного инфицирования. С формированием в средостении гнойника патогенетические особенности заболевания обусловлены развитием компрессии органов груди, а также явлениями быстро нарастающего эндотоксикоза.
Медиастинотомия
Медиастинотомия предпринимается с целью стабилизации медиастинального давления и дренирования гнойных процессов. Внезапное повышение давления вызывает возникновение медиастинальной эмфиземы, которая является следствием повреждения крупных воздухоносных путей или пищевода. Повышение медиастинального давления может быть следствием закрытого повреждения грудной клетки, при котором происходит интерстициальный надрыв легкого или надрыв буллы легкого, связанной с плевромедиастинальным сращением. Гнойный медиастинит и медиастинальный абсцесс образуются чаще всего в связи с перфорацией пищевода (спонтанно, вследствие травмы, ятрогенного повреждения).
Подозрение на перфорацию пищевода может возникнуть после инструментального исследования, когда появляется острая сильная боль, подкожная эмфизема и высокая температура. Для уточнения диагноза проводится рентгенологическое исследование, при котором больному дают выпить стерильный водный раствор контрастного вещества. Большинство артефициальных и причиненных инородными телами повреждений возникает в пределах верхнего и среднего физиологических сужений пищевода, т.е. в шейной части, а также на уровне бифуркации трахеи, реже повреждение происходит в пределах нижнего сужения над диафрагмой.
Гнойный медиастинит может быть также вызван эзофагитом, дивертикулитом и язвенной формой карциномы пищевода. В прежние времена при туберкулезном спондилите нередко холодный абсцесс опускался в заднее нижнее средостение.
Для разгрузочного дренирования средостения принято два доступа: шейная и паравертебральная медиастинотомия. В виде исключения производится и парастернальная медиастинотомия. Может возникнуть и необходимость трансплеврального раскрытия средостения.
Шейная медиастинотомия
Из шейного доступа можно хорош) дренировать часть средостения до бифуркации трахеи. Этот отдел пищевода в первую очередь страдает от ятрогенных повреждений; при этом предпринимается шейная медиастинотомия. Поврежденная сторона определяется по выделению контрастного вещества. Если это выделение происходит справа, то производят правостороннее вмешательство. Чаще, однако, приходится вмешиваться слева.
Оперативное вмешательство производят под интубационным наркозом. Под плечи больного подкладывают подушку и голову резко отклоняют в противоположную вмешательству сторону. Разрез длиною 6—8 см проводят от вырезки грудины вдоль края грудино-ключично-сосцевидной мышцы. После пересечения платизмы перевязывают ветви наружной яремной вены, пересекающие линию разреза. Освободив край грудино-ключично-сосцевидной мышцы, его отводят крючком латерально. Грудино-подъязычную мышцу вторым крючком отводят в медиальном направлении. Препарируя тупым путем между двумя вышеназванными мышцами, достигают щитовидной железы, которую затем отводят в верхнем и медиальном направлении. Ощупывая трахею, отводят тупым путем общую сонную артерию и внутреннюю яремную вену. При этом трахея отводится в медиальном направлении, а сосуды оттесняют тупыми крючками латерально. Получают доступ к области позади трахеи, где находится пищевод. Пальцем вдоль пищевода тупо проникают в средостение, пока не будет обнаружено место, где выделяется воздух или накапливается отделяемое. Отделяемое отсасывается, а в проведенный пальцем канал вводят дренажную трубку. Вокруг дренажа рана сшивается, затем дренаж фиксируется к коже.
Если разгрузочное дренирование проводится не из-за повреждения пищевода, а при медиастинальной эмфиземе, то разрез длиною 5—6 см производят над вырезкой грудины в поперечном направлении. Дальнейшие действия такие же, как при медиастиноскопии.
Паравертебральная медиастинотомия
Этот оперативный доступ выбирают в тех случаях, когда ограниченный абсцесс локализуется в области заднего или, точнее, задне-нижнего средостения. Больного помещают на операционном столе с рентгеновской установкой в положении на животе, с подложенной под грудину подушкой. Затем производят рентгеноскопию, находят тень абсцесса и отмечают проекцию полости абсцесса на коже. Для предотвращения возможности повреждения аорты доступ осуществляется справа от позвоночного столба. Отступя на 5 см латеральнее от остистого отростка, производят продольный разрез, через этот разрез резецируют участки двух ребер от места их соединения с соответствующими поперечными отростками позвонков. Резецируемый участок ребер берется таких размеров, чтобы было достаточно места для введения указательного пальца. После резекции ребер указательным пальцем проходят рядом с телами позвонков до полости абсцесса. Пункционной иглой уточняют расположение абсцесса. В тех случаях, когда стенка полости оказывается толстой, скальпелем по ходу пункционной иглы достаточно широко вскрывают полость абсцесса. Вскрытая полость абсцесса тампонируется полоской марлевого тампона. Операционная рана оставляется открытой.
Этот классический метод паравертебральной медиастинотомии применяют в настоящее время довольно редко. Чаще всего после тщательного уточнения места нахождения абсцесса при помощи троакара, интеркостально введенного в полость абсцесса, вводят дренаж для отсасывания. Эта методика дает тот же результат, что и оперативное вскрытие абсцесса, однако она значительно проще.
Атипично расположенный абсцесс переднего средостения можно дренировать спереди парастернально. Для этого в настоящее время применяют также введение через пункционное отверстие интеркостального дренажа для отсасывания.
При распространенной медиастинальной гематоме с инфицированием тканей средостения производят торакотомию, вскрывают медиастинальную плевру, удаляют гематому и отсасывают воспалительный экссудат. Широко раскрытое средостение дренируется со стороны плевральной полости.
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одной из процедур торакальной хирургии является медиастинотомия (лат. mediastinum - средостение + греч. tome - сечение), которая заключается в открытии прямого доступа к анатомическим структурам, расположенным в центральных отделах грудной полости.
Показания
Прямой доступ предполагает разрез (хирургический надрез, рассечение тканей), и медиастинотомия - это выполнение такого рассечения в верхней части грудной клетки, в результате чего образуется небольшое отверстие, ведущее в средостение.
Основные показания к проведению данной хирургической процедуры связаны с диагностикой. Во-первых, это необходимость визуализации патологических образований и лимфатических узлов с помощью вводимого в медиастинальное пространство эндоскопа или пальпаторного исследования врачом. И такую процедуру называют медиастиноскопией. [1]
Во-вторых, это проведение гистологического (морфологического) исследования тканей - биопсии, для которой необходимо взять ее образец (биоптат). Только биопсия дает возможность определить характер новообразований средостения, а ее проведение методом трансторакальной аспирации далеко не всегда бывает удачным. [2]
Таким образом, медиастинотомия бывает необходима для гистологического подтверждения диагноза или выявления подозреваемых заболеваний и предполагаемых патологических состояний, включая:
- рак легких - с уточнением стадии, степени метастазов в лимфатические узлы и резектабельности опухоли (в соответствии с общепринятой номенклатурой поражения лимфоузлов - картой стадирования MD-ATS);
- локализованные в средостении лимфомы (лимфобластная, Т-клеточная, Ходжкина);
- бронхогенную карциному; (которое может свидетельствовать о злокачественном новообразовании); ;
- расширение средостения неясной этиологии;
- гнойный медиастинит;
- гиперплазию и опухоль тимуса (вилочковой железы);
- нейрогенные опухоли, локализующиеся в паравертебральной (околопозвоночной) борозде.
Кроме того, медиастинотомическим доступом производится резекция пораженных лимфоузлов, а также лечение (путем удаления нагноения и дренирования) абсцесса средостения и инфекций заглоточного пространства, которые часто распространяются в средостение - в его передний и задний отделы. [3]
Через медиастинотомию в области шеи проводится удаление вилочковой железы -трансцервикальная тимэктомия, а передняя медиастинотомия применяется для установки электродов кардиостимулятора.
Медиастинит
Медиастинит - воспалительный процесс в органах средостения, который часто приводит к сдавлению сосудов, нервов. В клинике все воспалительные процессы, которые в клинической практике наиболее часто обусловливают медиастинальный синдром, включая и травматические повреждения, трактуются термином «медиастинит».
Отсутствие фасциальных барьеров, постоянные объёмные и пространственные движения рыхлой клетчатки, обусловленные пульсацией сердца и сосудов, дыхательными движениями и перистальтикой пищевода, создают идеальные условия для генерализации воспалительного процесса.
В соответствии с анатомическим строением средостения различают передний и задний медиастинит, каждый из которых по уровню может быть верхним, срединным, нижним и тотальным. По клиническому течению различают острый и хронический медиастинит.
Асептический (фиброзный) медиастинит встречается крайне редко, преимущественно воспаление вызывается микрофлорой (неспецифической или специфической). Пути проникновения микрофлоры в средостение различные: чаще всего причиной служит травма пищевода (химические ожоги, разрывы, повреждения дивертикула и др.), трахеи и бронхов.
Реже распространение идет по фасциальным листкам с шеи или из прилежащих тканей (бифуркационные лимфоузлы трахеи, из плевральной полости, ребер, грудины). Крайне редко отмечается одонтогенный занос инфекции.
Код по МКБ-10
J85.3 Абсцесс средостения
Что вызывает медиастинит?
Две наиболее частые причины медиастинита - разрыв пищевода и срединная стернотомия.
Разрыв пищевода может являться осложнением эзофагоскопии, установки зонда Сенгстакена-Блэкмора или шланга Миннесоты (при кровотечениях из варикозно расширенных вен пищевода и желудка). Она также может развиваться при рвоте (синдром Берхаава).
Срединная стернотомия осложняется медиастинитом приблизительно в 1 % случаев.
Хронический фиброзирующий медиастинит обычно развивается вследствие туберкулеза или гистоплазмоза, но возможен также при саркоидозе, силикозе или грибковых инфекциях. Характерен интенсивный фиброзный процесс, приводящий к сдавливанию структур средостения, что может стать причиной синдрома верхней полой вены, стеноза трахеи или обструкции легочных артерий или вен.
Причина первичного заднего медиастинита в 67-80% наблюдений - механическое повреждение грудного отдела пищевода инструментами, инородными телами. Инструментальные (ятрогенные) повреждения пищевода возникают при фиброэзофагоскопии, бужировании стриктур пищевода, кардиодилатации, проведении зонда. В 1-2% наблюдений задний гнойный медиастинит возникает вследствие некроза стенки пищевода при его химических ожогах. Особое место в этиологии заднего гнойного медиастинита занимают так называемые спонтанные разрывы пищевода (синдром Бурхаве), когда в результате рвотных движений или незначительной физической нагрузки возникает продольный разрыв левой стенки пищевода в наддиафрагмальном отделе. Эта форма разрывов пищевода трудна для ранней диагностики. Медиастинит протекает наиболее тяжело. Заброс содержимого желудка в плевральную полость быстро приводит к развитию эмпиемы плевры, сепсиса. Летальность достигает 60-90%.
В хирургической практике чаще всего выявляют вторичный задний медиастинит - результат распространения гнойного процесса из клетчаточных пространств шеи. Причина гнойного воспаления в области шеи - химические и механические повреждения глотки и шейного отдела пищевода (помимо изложенных выше инструментальных манипуляций, разрывы глотки и шейного отдела пищевода могут быть при попытках эндотрахеальной интубации).
В этиологии вторичного заднего медиастинита существенную роль играют следующие заболевания:
- шейная аденофлегмона,
- одонтогенная флегмона дна полости рта и подчелюстных пространств,
- тонзиллогенная флегмона окологлоточного пространства,
- заглоточный абсцесс.
Распространение перечисленных гнойных процессов происходит по сосудистофасциальным образованиям как в заднее средостение (70-75%), так и в переднее (25-30%).
В последние годы частота возникновения вторичного медиастинита одонтогенного происхождения возросла с 0,16 до 1,73%, тонзиллогенного происхождения - с 0,4 до 2,0% всех наблюдений гнойного поражения клеточных пространств шеи.
Ведущую роль в развитии вторичного заднего гнойного медиастинита играют неклостридиальные анаэробы, населяющие десневые карманы, крипты миндалин и полость рта.
Первичный передний медиастинит возникает при инфицировании переднего средостения после стернотомии у больных с кардиохирургическими или онкологическими заболеваниями и реже - при закрытой травме грудины в результате нагноения переломов груди или гематомы средостения.
Частота возникновения гнойного медиастинита после трансстернального доступа к органам средостения не превышает 1%, а летальность колеблется от 10 до 47%. Возбудители гнойного процесса грамположительные кокки (75-80% случаев), золотистый или эпидермальный стафилококк.
Вторичный передний медиастинит развивается при распространении одонтогенной, тонзиллогенной флегмоны шеи или нагноения мягких тканей передней грудной стенки на переднее средостение (чаще всего через стернотомическую рану). Предрасполагающие факторы - нестабильность грудины с нагноением поверхностных слоев раны. Важную роль играет скопление в переднем средостении раневого отделяемого при неадекватном дренировании. Факторы риска развития переднего медиастинита после кардиохирургических операций:
- ожирение,
- сахарный диабет,
- продолжительное хирургическое вмешательство под искусственным кровообращением,
- использование двустороннего маммарокоронарного шунтирования (при использовании обеих внутригрудных артерий грудина теряет более 90% своего кровоснабжения).
Как развивается медиастинит?
Клетчатка средостения в течение 4-6 ч после ее инфицирования реагирует обширным отеком. Это следует квалифицировать как серозный медиастинит. Отек, распространяясь на шею, в область подсвязочного пространства, надгортанника и черпаловидных хрящей, приводит к осиплости голоса, нарушению дыхания и акта глотания. Это создает определенные трудности не только при проведении назогастрального зонда, но и при эндотрахеальной интубации. Отек клетчатки средостения приводит к нарастающей боли в межлопаточной области и за грудиной, частому поверхностному дыханию и гипоксии. Действуя на интерорецепторы дуги аорты и корней легких, отёк клетчатки вызывает затруднение притока крови к правым отделам сердца, повышение ЦВД, снижение ударного объема и пульсового АД, тахикардию. На фоне субфебрильной температуры тела отмечают гиперлейкоцитоз со сдвигом лейкоцитарной формулы влево, компенсированный метаболический ацидоз. Содержание белка, углеводов и электролитов в плазме крови существенно не меняется. При кокковой микрофлоре (передний послеоперационный медиастинит), при перфорации пищевода, при наличии рубцовых изменений клетчатки средостения после ранее перенесённого послеожогового эзофагита стадия серозного воспаления может длиться несколько суток. Однако при распространении гнойного процесса со стороны шеи на неизмененную клетчатку заднего средостения уже через 6-8 ч появляются морфологические признаки флегмонозного воспаления.
Степень распространенности гнойного медиастинита и степень гнойной интоксикации зависят не только от величины дефекта в стенке пищевода, но и от величины так называемого ложного хода в средостении, проделанного инструментом при ятрогенном повреждении пищевода.
- Основные звенья эндогенной интоксикации при медиастините:
- массивное поступление в кровь и лимфу бактериальных токсинов непосредственно из гнойного очага,
- воздействие на органы и ткани микробных эндотоксинов и биологических активных веществ, вызывающих резкие нарушения микроциркуляции,
- грубые нарушения метаболизма, приводящие к функциональной несостоятельности органов естественной детоксикации (печень, почки), а затем к ПОН.
Для гнойного медиастинита в фазе генерализации процесса характерны развитие декомпенсированного метаболического ацидоза и подавление всех звеньев иммунитета. Грубые нарушения центральной гемодинамики сопровождают ОРДС и прогрессирование дыхательной недостаточности.
146. Методы дренирования средостения при гнойных медиастинитах.
При отсутствии эффекта, ухудшении состояния больного, появлении признаков перехода воспаления в гнойно-деструктивную фазу показано хирургическое лечение. Если у больного сразу диагностирован гнойный медиастинит (абсцесс, флегмона средостения), показана экстренная операция — вскрытие гнойника, санация, дренирование средостения. Тяжелое общее состояние больного гнойным медиастинитом, интоксикация, полиорганная недостаточность не только не служат противопоказанием к операции, а наоборот, делают ее экстренной, так как нет другой возможности устранить гнойный процесс в средостении. Цель хирургического вмешательства при гнойных медиастинитах — вскрытие гнойника кратчайшим путем, удаление гноя и обеспечение адекватного дренирования. При гнойном медиастините применяют проточно-аспирационный метод дренирования с использованием двухпросветных трубок или нескольких дренажей. Выбор хирургического доступа при гнойных медиастинитах определяется локализацией патологического процесса.
В зависимости от этого применяют следующие доступы: • надгрудинный предплевральный при верхнепередних медиастинитах; • шейная боковая медиастинотомия при локализации гнойника в верхнебоковых отделах средостения (при ранении пищевода, распространении книзу заглоточных абсцессов); • внеплевральная задняя медиастинотомия по Насилову (лишь при некоторых ограниченных задних медиастинитах, остеомиелите грудных позвонков, осложнившихся медиастинитом); • нижняя трансабдоминальная медиастинотомия при задних нижних медиастинитах; • торакотомный чресплевральный доступ при медиастино-плевритах, при сочетании гнойного медиастинита и гнойного плеврита. Подобные состояния могут возникать после операций на пищеводе и кардии, когда одновременное инфицирование средостения и плевральной полости приводит к развитию гнойного медиастинита и эмпиемы плевры, или при прорыве абсцесса средостения в плевральную полость.
Надгрудинная медиастинотомия
При нижнем переднем медиастините для вскрытия гнойника и дренирования средостения применяют или срединный разрез вдоль мечевидного отростка длиной 6—7 см, или поперечный разрез на уровне средины или вершины мечевидного отростка. Если мечевидный отросток затрудняет доступ, его резецируют. Рассекают диафрагму у места прикрепления ее к грудине и через образовавшееся отверстие проникают пальцем в переднее средостение, ориентируясь на заднюю поверхность грудины. Гной удаляют, полость промывают и дренируют для проточно-аспирационной санации. Рану зашивают. При тотальном переднем медиастините или распространенной ретростернальной флегмоне проводят пальцевую ревизию и сквозное дренирование переднего средостения из над- и подгрудинного доступов.
В послеоперационном периоде больного укладывают в положение Тренделенбурга для лучшего оттока гноя, через дренажные трубки периодически промывают полость гнойника раствором антисептика (фурагина калиевая соль, хлоргексидин, диоксидин). Чтобы быстрее очистить полость гнойника от некротических тканей, применяют протеолитические ферменты. Шейная боковая медиастинотомия. Больного укладывают на спину с валиком под плечами и головой, повернутой в противоположную сторону. Операцию можно выполнить под местной инфильтрационной анестезией 0,5 % раствором новокаина. Инфильтрируют кожу, подкожную клетчатку, футляр кивательной мышцы и вводят раствор новокаина в область сосудистого пучка шеи кнутри от грудино-ключично-сосцевидной мышцы. Разрез кожи длиной 10-12 см производят по переднему краю грудино-ключично-сосцевидной мышцы, от ее середины до вырезки грудины. Рассекают подкожную мышцу шеи, фасцию, влагалище грудино-ключично-сосцевидной мышцы и вместе с сосудистым пучком ее отводят кнаружи; грудино-подъязычную, грудино-шитовидную мышцы, щитовидную железу и трахею отводят кнутри. Расслаивают пальцем клетчатку, обнажают пищевод и, продвигаясь по нему тупым путем, проникают в средостение, вскрывают гнойник. Если расслаивать клетчатку по ходу сосудистого пучка кпереди от трахеи, то из этого доступа можно проникнуть в загрудинное пространство — в передневерхнее средостение. Чтобы избежать повреждения листков плевры при вскрытии абсцесса переднего средостения шейным доступом, палец или инструмент следует проводить по ходу сосудистого пучка и внутренней головки грудино-ключично-сосцевидной мышцы по направлению к задней поверхности рукоятки грудины или по поверхности пищевода при флегмонах околопищеводного пространства. Полость гнойника осушают, аспирируя гной, и дренируют хлорвиниловыми трубками, которые выводят через отдельный разрез. После операции больному придают положение Тренделенбурга, полость гнойника промывают через дренажи растворами протеолитических ферментов, антисептиков в сочетании с активной аспирацией. Шейная медиастинотомия показана при локализации гнойно-воспалительных процессов не ниже IV грудного позвонка, в противном случае она не обеспечивает условий адекватного дренирования. При низких передних медиастинитах, когда гнойный процесс локализован ниже рукоятки грудины в предперикардиальном пространстве, шейная медиастинотомия не обеспечивает необходимых условий для удаления гноя и дренирования гнойного очага. В таких случаях используют парастернальный доступ, поскольку и чрезгрудинный доступ не обеспечивает условий дренирования и чреват опасностью обширного инфицирования грудной стенки и образования остеомиелита грудины.
Парастернальный доступ по Maddung
Разрез проводят параллельно краю грудины, рассекают кожу, подкожную клетчатку, большую грудную мышцу. Рассекают и отслаивают надхрящницу III, IV, V ребер и резецируют хрящи на протяжении 2-3 см. Вдоль кожного разреза рассекают межреберные мышцы, лигируют внутреннюю грудную артерию. Осторожно отслаивают ткани в латеральную сторону, острым крючком поднимают грудину и пальцем или инструментом проникают тупым путем в загрудинное предперикардиальное пространство. Удаляют гной, полость гнойника дренируют полиэтиленовыми трубками для введения антисептиков и аспирации гнойного содержимого.
Внеплевральная задняя медиастинотомия по Насилову
Операцию выполняют под эндотрахеальным наркозом. Больного укладывают на живот. Разрез кожи и подкожной клетчатки длиной около 15 см производят в виде створки, обращенной основанием к позвоночнику.
Рассекают фасцию спины, длиннейшую мышцу спины расслаивают и поднадкостнично резецируют 3—5 ребер на протяжении 5—7 см. Ребра резецируют как можно ближе к позвонкам. Вдоль разреза рассекают надкостницу, межреберные мышцы, нервы и сосуды и осторожно отделяют пальцем реберную плевру и отодвигают плевральный мешок кнаружи. Проникают в заднее средостение между мешком плевры, отслоенным кнаружи, и телами позвонков с внутренней стороны. Тупым путем вскрывают гнойник, удаляют гной и вводят дренажные трубки, которые выводят наружу через отдельные разрезы. Основную рану зашивают.
В послеоперационном периоде полость гнойника промывают растворами антисептиков, протеолитических ферментов, для улучшения оттока гноя применяют постуральный дренаж: больного укладывают на бок, где выведены дренажные трубки. Можно применить активную аспирацию, подключив дренажную трубку к вакуумной системе, или наладить промывное дренирование. Метод Насилова применяют при ограниченных задних медиастинитах, которые встречаются редко. При локализации процесса в верхнем отделе средостения применяют левосторонний доступ, в нижнем — правосторонний. Метод Насилова несколько видоизменил Гейденгейн, который предложил резецировать, кроме ребер, поперечные отростки позвонков. Такое дополнение операции улучшает доступ и условия дренирования, так как создает более прямой путь для подведения дренажей. Кроме того, это облегчает мобилизацию плеврального мешка и снижает опасность повреждения его.
Нижняя трансабдоминальная медиастинотомия
Операцию выполняют под эндотрахеальным наркозом. Больного укладывают на спину. Верхнесрединным лапаротомным разрезом вскрывают брюшную полость, пересекают треугольную связку печени, левую долю печени отводят книзу и вправо, обнажают пищеводное отверстие диафрагмы. Для этого удобно пользоваться специальными длинными крючками. Брюшную полость изолируют салфетками. Диафрагмальную вену прошивают двумя лигатурами и пересекают, рассекают диафрагму на расстоянии 3-5 см кпереди от пищеводного отверстия. Пальцем, введенным в разрез, или тупым инструментом отодвигают перикард и листки плевры, расслаивают средостение, вскрывают гнойник.
Наконечник электроотсоса следует предварительно подвести к месту расслоения клетчатки, чтобы сразу начать удаление гноя, как только он начнет выделяться из средостения. Аспирируют гной, обрывки тканей, сгустки фибрина. Операцию заканчивают подведением дренажной трубки и марлевых тампонов, которые выводят через разрез брюшной стенки. Для уменьшения опасности инфицирования брюшной полости к месту введения тампонов и дренажей в средостение через диафрагмальное отверстие подводят большой сальник: откидывают его кверху и фиксируют несколькими швами к диафрагме.
Читайте также:
- Дифференциация дермоидов и тератом у детей. Нейробластомы
- Синдром Штиды-Пеллегрини (Stieda-Pellegrini)
- Симптомы осложнения отита в виде лабиринтита и его лечение
- Специфические осложнения бронхологических исследований. Прогрессирование туберкулеза после бронхологических исследований
- Бета-адреноблокаторы в анестезиологии. Показания и механизмы действия
