Облитерирующий тромбангиит - причины, симптомы, диагностика и лечение
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
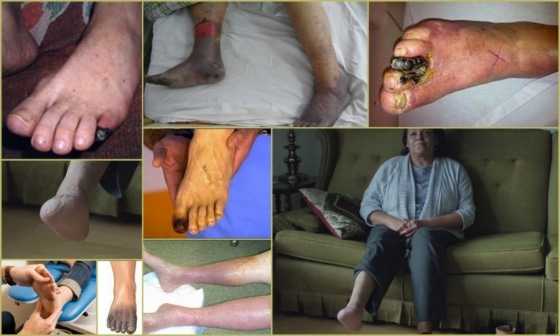
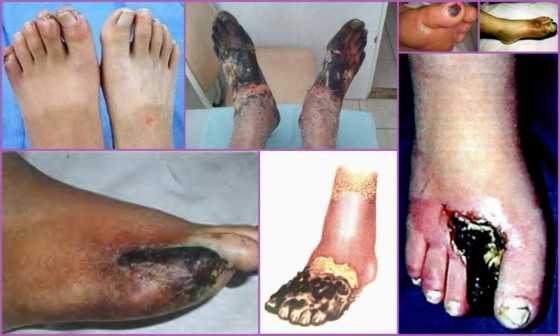
Диагностические методы при облитерирующем тромбангиите Облитерирующий тромбангиит на разных стадиях Причины развития облитерирующего тромбангиита Облитерирующий тромбангиит - внешние проявления патологии
Облитерирующий тромбангиит - заболевание, характеризующееся воспалением с образованием тромбов преимущественно на мелких и средних артериях и венах конечностей. Патология характеризуется расстройством кровообращения, нарушением чувствительности в ногах, а в тяжёлых случаях - развитием гангрены. Среди клиницистов известна как болезнь Бюргера, протекает с периодами обострения и небольшого улучшения состояния больного, требует консервативного лечения, если течение злокачественное - требуется ампутация стопы.
Этиология
Заболеванию облитерирующим тромбангиитом подвержены преимущественно мужчины среднего возраста, но патология встречается и среди юношей. Несмотря на поражение сильного пола, наблюдаются клинические случаи, когда тромбангиит Бюргера развивается и у женщин.
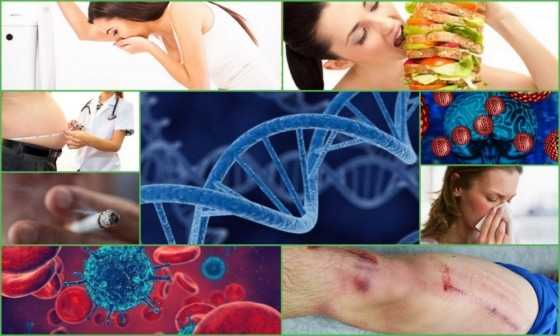
Точных причин развития заболевания не установлено, согласно современным предположениям учёных существует несколько гипотез развития облитерирующего тромбангиита.
Предполагаемые причины болезни:
- Инфекция - согласно данному предположению некоторые микроорганизмы запускают сложную цепочку патогенеза, которая способствует развитию заболевания;
- Нейроэндокринные расстройства - при нарушении работы коры надпочечников возникают гормональные сбои, приводящие к развитию спазма сосудов и нарушению периферического кровотока;
- Неврогенные причины - изменение функции нервных окончаний приводит к сужению просвета артерий и вен, а также к повышенному тромбообразованию;
- Расстройства иммунитета - в данном случае собственные антитела атакуют клетки крови и стенки сосудов;
- Отягощённая наследственность - согласно наблюдениям учёных существует генетическая предрасположенность к развитию облитерирующего тромбангиита;
- Курение - попадание в кровоток вредных веществ из табачного дыма способствует спазму сосудов и повышению вязкости крови;
- Неправильное питание и ожирение - повышенное потребление жиров способствует склеиванию белых кровяных телец и образованию тромбов;
- Травмы и отравления - поражение костной, соединительной или мышечной ткани может привести к развитию патологии.
Интересно!
Современная теория этиологии облитерирующего тромбангиита является инфекционно-аллергической, когда перенесённые инфекции активируют иммунитет, ошибочно атакующий сосуды и кроветворную систему.
Формы облитерирующей болезни Бюргера
Согласно области поражения клиницисты выделяют три основные разновидности патологии:
- Проксимальный тип поражения - встречается реже. В данном случае поражаются артерии и вены на уровне бедра;
- Дистальная форма - облитерация происходит на уровне голени и стопы;
- Смешанная - когда поражаются оба вида сосудов.
Клиническая картина
При облитерирующем тромбангиите наиболее часто поражаются артерии и вены мелкого и среднего калибра, расположенные преимущественно в нижних частях ног. Именно поэтому при болезни Бюргера основные симптомы сосредоточены в области голеней, стоп и пальцев ноги. Патология развивается постепенно, клиницисты разделяют её на четыре стадии, самые тяжелые проявления синдрома Бюргера характерны для последней степени.
Первая стадия
Это начальный этап болезни, на котором появляются первые признаки патологии - ишемия, характеризующаяся расстройством кровообращения. При отсутствии физической нагрузки отмечается бледность кожи и уменьшение местной температуры. При ходьбе на расстояние более 1 км появляется хромота, умеренные боли в икроножных мышцах и стопе.
Вторая стадия
Болезнь Бюргера на этой стадии характеризуется усугублением основной симптоматики. Степень поражения артерий и вен делится на две подгруппы:
- II А - пациент начинает хромать при прохождении расстояния от 200 метров до 1 км, остальные симптомы остаются без изменений;
- II Б - боль появляется беспокоит при ходьбе на незначительные расстояния, из-за плохого кровоснабжения кожа на поражённой ноге становится сухая и слабо эластичная, отмечается нарушение роста волос, ломкость ногтей. При внешнем осмотре может присутствовать гипотрофия мышц.
Третья стадия
Облитерирующий тромбангиит нижних конечностей третьей степени приводит к небольшим зонам отмирания кожи ног и подразделяется на два этапа:
- III А - пациента беспокоят боли в покое, без физической нагрузки;
- III Б - к симптомам присоединяются отёки, кожа легко повреждается, отмечаются трещины и язвы. Наблюдается истончение ноги вследствие гипотрофии мышц.
Четвёртая стадия
Последняя степень разрушения тканей стопы, подразделяется на две категории:
- IV А - отмирание пальцев, называемое гангреной. Внешне кожа пальцев тёмная, с участками язвенного поражения, пациента беспокоит сильная невыносимая боль;
- IV Б - формирование гангрены всей стопы.
Облитерирующий тромбангиит развивается постепенно, если начать своевременную терапию - можно добиться состояния стойкой ремиссии и избежать негативных последствий.
Интересно!
Согласно МКБ 10 болезни Бюргера присвоен шифр I 73.1.
Чем опасно заболевание и какой прогноз
Если не начать лечение, развивается стойкое нарушение кровоснабжения, отмирание мягких тканей, приводящее к гангрене. При своевременно начатой терапии прогноз для больного благоприятный - на поддерживающем лечении пациент с патологией Бюргера может прожить всю жизнь без нарушения работоспособности.
Диагностика
Для выявления болезни Бюргера очень важным является внешний осмотр пораженных конечностей. Доктор производит пальпацию, определяет изменения температуры кожи, затем проводит несколько функциональных проб для определения степени прогрессирования болезни.
Помимо осмотра пациента в диагностике облитерирующего тромбангиита ключевую роль играют следующие методы:
- Анализы крови показывают признаки воспаления и нарушения вязкости;
- Термография кожи необходима для выявления зоны плохого кровообращения;
- Для оценки состояния сосудов показана контрастная рентгенография, сцинтиграфия, реовазография.
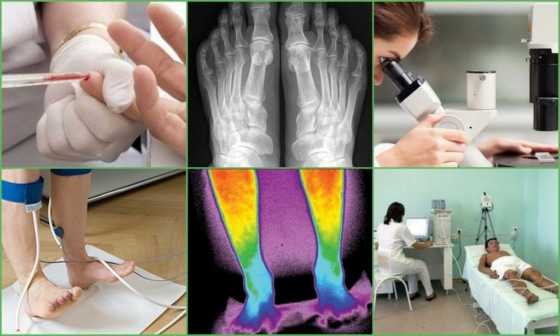
Лечение
Выбор терапии во многом зависит от степени нарушения кровообращения - при отсутствии выраженных осложнений показано консервативное лечение, а при его неэффективности - операция.
Лечение болезни Бюргера на ранних стадиях
В 1 стадии облитерирующего тромбангиита показана медикаментозная терапия, необходимая для купирования боли, снятия спазма сосудов и улучшение кровообращения.
С этой целью используют:
- Нестероидные анальгетики (Найз, Диклофенак);
- Ангиоспазмолитики (Никотиновая кислота, Алпростадил);
- Препараты для уменьшения вязкости крови (Ацетилсалициловая кислота, Дипиридамол);
- Витамины.
Для укрепления сосудов назначают физиотерапевтические методы в виде прогревающих процедур, магнитотерапии, ударно-волновой терапии и т.д. В периоды ремиссии оптимальным будет проведение массажа для улучшения кровотока и восстановления тонуса мышц.
Мнение специалиста!
Для лечения болезни Бюргера на ранних стадиях после устранения симптомов оптимально проведение гимнастики в виде умеренной ходьбы на беговой дорожке. Это укрепляет стенки сосудов, восстанавливает мышцы.
Лечение облитерирующего тромбангиита Бюргера на 3-4 стадии
На более поздних стадиях решение о назначении лечения принимает врач. Оперативное вмешательство показано при неэффективности медикаментозной терапии и укрепляющих процедур, а также при наличии серьёзных осложнений. Радикальной операцией является ампутация стопы, но она показана только при гангрене. Если сохранена жизнеспособность тканей, актуально проведение операции на сосудах с устранением тромба.
Облитерирующий тромбангиит или болезнь Бюргера - опасная патология, приводящая к постепенному расстройству кровообращения в конечностях. Заболевание развивается постепенно, при первых проявлениях необходимо срочно обратиться за профессиональной медицинской помощью - такой подход избавит пациента от проведения операции.
Посттромботическая болезнь (посттромбофлебитический синдром) - симптомы и лечение
Что такое посттромботическая болезнь (посттромбофлебитический синдром)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мурасова Тимура Мансафовича, сосудистого хирурга со стажем в 8 лет.
Над статьей доктора Мурасова Тимура Мансафовича работали литературный редактор Вера Васина , научный редактор Динар Сафин и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Посттромботическая болезнь, или посттромбофлебитический синдром (Post-thrombotic syndrome) — это поражение глубоких вен ног, которое возникает после тромбоза [1] . При заболевании отекают и болят ноги, появляются венозные язвы.

К развитию тромбоза приводят хронические заболевания вен, которые очень распространены: при обследовании людей старше 18 лет признаки этих патологий выявляют примерно у 70 %. Среди них у 34 % есть сосудистые сеточки или звёздочки, у 29 % — проявления варикозной болезни, у 1,4 % — посттромботическая болезнь нижних конечностей [1] [5] .
Посттромботическая болезнь чаще возникает у женщин в возрасте от 16 до 60 лет.
Факторы риска хронических заболеваний вен:
- регулярный подъём тяжестей и тепловые нагрузки (например, посещение бани и сауны);
- длительное неподвижное положение тела (в том числе при многочасовых перелётах и переездах);
- беременность и менопауза;
- приём гормональных препаратов (эстрогенов и гестагенов, включая пероральные контрацептивы); ;
- наследственность;
- тромбофилия [1][5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы посттромботической болезни
Типичные симптомы посттромботической болезни:
- чувство тяжести в икрах;
- ощущение распирания и боль в икрах и стопах, иногда в бёдрах;
- постоянные или периодические отёки ног, усиливающиеся в течение дня;
- ноющая боль в икроножных мышцах без чёткой локализации;
- неинтенсивная боль по ходу варикозно изменённых вен;
- быстрая утомляемость ног при статических и динамических нагрузках.
Иногда при ходьбе возникает или усиливается боль в икрах, такое состояние называют венозной хромотой [7] .
При выраженной посттромботической болезни темнеет кожа, а затем появляются венозные язвы.

Проявления болезни усиливаются при длительном сидении, стоянии и интенсивных нагрузках, а также в жаркую погоду и во время менструаций.
Симптомы ослабевают после ходьбы, отдыха лёжа, при поднятии ног чуть выше уровня тела и ношении компрессионного трикотажа [8] .
Менее типичные симптомы:
- неприятный зуд, жжение и покалывание в ногах;
- судороги в икроножных мышцах по ночам (синдром беспокойных ног).
Патогенез посттромботической болезни
Патогенез посттромботической болезни до конца не изучен. Ключевую роль в её развитии играет застой крови и повышенное давление в венах. Такие нарушения возникают из-за закупорки венозного русла, повреждения венозных клапанов и обратного тока крови.
После эпизода тромбоза глубоких вен тромботические массы постепенно рассасываются: плотный тромб становится похож на швейцарский сыр с дырочками. Это происходит из-за химических реакций в клетках, перестройки тромботических масс и образования новых мелких сосудов.
Но поскольку тромботические массы рассасываются не полностью, нарушается работа венозных клапанов. В результате возникает вторичная клапанная недостаточность. В нормальном состоянии клапаны работают как створки, не давая крови течь в обратном направлении. При клапанной недостаточности часть крови оттекает в уже перегруженную ногу, из-за чего возрастает давление в сосудах и усиливаются отёки после ходьбы.

Ещё одним фактором патогенеза посттромботической болезни является острое и хроническое воспаление венозной стенки. При таком воспалении в стенках вен возникают структурные и биохимические изменения. Эти процессы приводят к потемнению кожи, вторичному расширению подкожных вен, появлению сеточек, звёздочек, отёков и венозных язв [1] [6] .
Классификация и стадии развития посттромботической болезни
Применяются различные классификации посттромботической болезни, чаще всего — система Г. Пратта в модификации М. И. Кузина (1966 г.).
Согласно этой классификации, выделяют четыре формы посттромботической болезни:
- отёчно-болевую;
- варикозную;
- язвенную;
- смешанную.
В последнее время дополнительно используют классификацию по CEAP, шкалы Villalta и VCSS. Шкала Villalta основана на оценке клинических проявлений и чаще применяется в исследованиях [1] .
Классификация CEAP включает следующие признаки: клинические симптомы (С), этиология, т. е. происхождение болезни (Е), анатомия (А), патофизиология (Р). Эту классификацию используют как при варикозе, так и при посттромботической болезни. Она позволяет более полно описать диагноз, благодаря чему врач в дальнейшем сразу понимает, какие симптомы у пациента были раньше.
Клинические симптомы (С):
- C0 — отсутствие внешних признаков венозной патологии;
- C1 — телеангиэктазии (звёздочки, сеточки, паутинки) или ретикулярные вены;
- C2 — варикозно расширенные вены;
- C3 — отёк;
- C4 — изменения кожи (пигментация, экзема, липодерматосклероз — уплотнение кожи);
- C5 — зажившая венозная язва (трофическая);
- C6 — открытая венозная язва.
- Ep — первичное заболевание;
- Es — вторичное заболевание;
- Ec — врождённое заболевание;
- En — болезнь с неустановленной причиной.
Затронутые вены (А):
- As — подкожные вены;
- Ad — глубокие вены;
- Ap — перфорантные вены (соединяющие поверхностные и глубокие вены);
- An — венозная система не изменена.
- Pr — рефлюкс (обратный ток крови по венам);
- Po — обструкция (закупорка вены);
- Pr,o — рефлюкс и обструкция;
- Pn — венозная патология не обнаружена.
Также дополнительно выделяют объём диагностики (L):
- LI — клинический осмотр ± ультразвуковая допплерография;
- LII — клинический осмотр + УЗАС (ультразвуковое ангиосканирование вен) ± плетизмография;
- LIII — клинический осмотр + УЗАС + один из методов: флебография, флеботонометрия, спиральная компьютерная или магнитно-резонансная томография.
Классификация VCSS основана на 30-балльной системе, в которой учитываются выраженность отёков, размеры и количество язв, использование компрессии и другие факторы. Эта классификация позволяет по внешним признакам оценить тяжесть венозной патологии в динамике.
Осложнения посттромботической болезни
Посттромботическая болезнь уже сама является осложнением тромбоза глубоких вен и своих осложнений не имеет. К ним только косвенно можно отнести усиление венозной недостаточности, повышенный риск повторного тромбоза, развитие трофических язв и кровотечение из вен, повреждённых язвой [1] [9] .

Диагностика посттромботической болезни
Диагноз ставится на основе осмотра и данных анамнеза, указывающих на перенесённый тромбоз глубоких вен ног. Также может проводиться инструментальная диагностика.
Сбор анамнеза и осмотр
При диагностике важно тщательно собрать анамнез, указав эпизоды тромбоза. Посттромботическая болезнь — это хроническое заболевание: такой диагноз можно поставить, только если боль или отёки сохраняются три и более месяцев.
Во время осмотра врач обращает внимание на варикозно расширенные подкожные вены ног, звёздочки, сеточки и паутинки, выраженность отёков, изменение цвета и структуры кожи, наличие, характер и обширность язв.
Признаки посттромботической болезни:
- Отёк и варикозно расширенные вены чаще расположены на одной ноге, но могут быть и сразу на обеих.
- Варикозные вены появляются на ноге, передней брюшной стенке и в области лона. Также развиваются трофические изменения кожи и подкожно-жировой клетчатки поражённой ноги.
После тромбоза подвздошно-бедренного сегмента вен из-за отёка увеличивается объём бедра и отдела голени, расположенного ближе к туловищу. После тромбоза подколенной и берцовых вен бедро не увеличивается. Отёк при посттромботической болезни любой локализации может сохраняться после ночного отдыха [1] [7] .
Инструментальная диагностика
Основной и самый доступный метод инструментальной диагностики — это ультразвуковое дуплексное сканирование вен нижних конечностей (УЗДС) [6] .

- при закупорке просвет вены не окрашивается;
- при неполном рассасывании тромбов в просвете вены видны белые участки (когда свежий сгусток крови начинает рассасываться и тромб частично превращается в соединительную ткань, то на УЗДС заметны белые участки, что указывает на старые тромботические массы);
- при полном рассасывании тромба утолщается венозная стенка;
- присутствует патологический обратный ток крови по венам;
- в режиме цветного дуплексного картирования вена может мозаично окрашиваться;
- двухфазный кровоток по глубоким и поверхностным венам отсутствует (в норме направление кровотока связано с дыханием);
- ускоренный кровоток по поверхностным венам.
При подозрениях на тромботические массы в подвздошно-бедренном сегменте врач может назначить КТ- или МР-флебографию, так как при таком расположении верхнюю границу тромба не всегда можно увидеть на УЗИ.
В последнее время начали применять внутрисосудистое ультразвуковое исследование (ВСУЗИ). В части случаев по результатам этого обследования принимают решение о расширении и стентировании вен. К сожалению, ВСУЗИ пока редко выполняют где-то, кроме Москвы и Санкт-Петербурга.
Лабораторная диагностика
Для диагностики посттромботической болезни лабораторные анализы (общие анализы крови и мочи, биохимический анализ крови и коагулограмма) значения не имеют. У людей моложе 40 лет их назначают для диагностики тромбофилий — дефектов свёртывающей системы [1] .
Дифференциальная диагностика
Посттромботическую болезнь следует отличать:
- от острого или подострого тромбоза глубоких вен, лимфостаза, атеросклероза сосудов и варикозной болезни ног;
- болезней кожи и подкожно-жировой клетчатки (склеродермии, дерматита и нейродермии); и васкулита; ; на фоне инфекции;
- флегмоны [1][7] .
Лечение посттромботической болезни
Выделяют два основных пути лечения посттромботической болезни: консервативный и хирургический.
Консервативное лечение
Предотвратить развитие или замедлить течение болезни можно с помощью компрессии и лекарственных препаратов.
Эластичная компрессия уменьшает неприятные ощущения и отёк ноги, замедляет развитие болезни и предотвращает появление осложнений. Если носить компрессионный трикотаж в течение первого месяца после выявления тромбоза глубоких вен, то можно снизить выраженность посттромботической болезни в будущем [10] .
Компрессионный трикотаж и эластичные бинты позволяют:
- повысить давление в тканях;
- уменьшить патологический обратный ток крови в венах;
- улучшить работу мышечно-венозной помпы;
- ускорить ток крови в венах;
- уменьшить венозный объём (объём крови, временно не участвующей в циркуляции );
- улучшить микроциркуляцию и дренаж лимфы.
Эластичное бинтование могут проводить люди, которые владеют специальной техникой наложения многослойного компрессионного бандажа [1] .

Медицинские эластичные компрессионные изделия (МЭКИ) лучше надевать утром, до начала дневной активности. Желательно носить их весь день, но в зависимости от самочувствия можно снять раньше: иногда пациенту очень дискомфортно долго носить трикотаж.
Менять МЭКИ на новые нужно через 4—6 месяцев ежедневного использования, так как они растягиваются и уже не так хорошо сдавливают ткани ноги [1] . При посттромботической болезни МЭКИ нужно носить всю жизнь.
Преимущества компрессионного трикотажа по сравнению с традиционным бинтованием:
- степень компрессии не зависит от навыков пациента или врача;
- позволяет сохранять водный и температурный баланс кожи;
- лучше выглядит;
- легче подобрать оптимальное давление;
- выше прочность и дольше сохраняется исходная степень компрессии [1][8][9] .

Согласно стандарту CEN, выделяют пять классов компрессии, один из них является профилактическим. По-другому такой класс компрессии называют нулевым.
Противопоказания для компрессии:
- III-IV класса;
- состояние после шунтирующих операций на артериях ног (точные сроки определяет лечащий врач или сосудистый хирург);
- систолическое давление на уровне лодыжки меньше 70 мм рт. ст.;
- тяжёлая периферическая нейропатия;
- дерматит;
- аллергия на компоненты МЭКИ;
- истончённая кожа над костными деформациями.
Одновременно с ношением МЭКИ обязательно проводится фармакотерапия. Единственное противопоказание для приёма лекарств — это аллергия на компоненты препаратов.
Для лечения хронических заболеваний вен применяют флеботропные лекарственные средства (веноактивные препараты, флебопротекторы, венотоники) — это разнородная группа биологически активных веществ, которые получают из растительного сырья или химических веществ. Их объединяет способность повышать венозный тонус и уменьшать выраженность симптомов, характерных для заболеваний вен.
Классификация основных флеботропных лекарственных препаратов:
- γ-бензопироны (флавоноиды):
- микронизированная очищенная фракция флавоноидов (МОФФ, например Детралекс);
- Рутин и гидроксиэтилрутозид (ГЭР, например Троксевазин).
- Сапонины:
- диосмин немикронизированный, полусинтетический (Вазокет);
- экстракт семян конского каштана, эсцин;
- экстракт иглицы.
- Другие растительные экстракты:
- проантоцианидины (олигомеры);
- экстракт гинкго двудольного + Гептаминол + ГЭР.
- Синтетические препараты (кальция добезилат).
Предотвратить развитие посттромботической болезни и повторные тромбозы можно с помощью Сулодексида. Его назначают после завершения планового лечения антикоагулянтами — препаратами, которые препятствуют образованию тромбов [1] [11] .
Местная терапия мазями и гелями. Мази помогают уменьшить боль в локальных участках, например после тромбофлебита или при болезненном варикозе. Благодаря испарению летучих компонентов и массажу при втирании препарата, эффект наступает быстро, но так же быстро проходит, и мазь приходится наносить повторно [1] .
Мази можно применять до 3-4 раз в сутки. Если жалоб нет, то обрабатывать вены для профилактики не нужно.
Трофическую венозную язву рекомендуется промывать струёй стерильного, подогретого до 37 °С физиологического раствора. Следует избегать применения концентрированных антисептиков (йода, перекиси водорода и др.), поскольку они повреждают молодую соединительную ткань, которая образуется при заживлении ран.
Хирургическое лечение
Хирургическое лечение позволяет ускорить заживление трофических язв и предотвратить их повторное появление, но не избавляет от симптомов полностью.
Операция показана, если консервативное лечение не помогает и возникают или увеличиваются трофические язвы.
Все хирургические вмешательства при посттромботической болезни можно разделить на три вида:
- шунтирующие операции — создание обходного пути для восстановления кровотока вне закупоренного участка;
- восстановление проходимости глубоких вен — эндоваскулярная, т. е. проводимая на сосудах, баллонная пластика со стентированием вен;
- создание новых клапанов в венах — из собственных клапанов других вен или искусственных материалов.
Эффект от этих операций плохо прогнозируем, данных по ним мало, поэтому оценить их действенность и безопасность невозможно [1] .
В дальнейшем, чтобы закрыть обширные дефекты кожи при трофических язвах, может быть проведена кожная пластика.
Послеоперационные рекомендации
После хирургического лечения следует соблюдать стандартные рекомендации при посттромботической болезни:
- не поднимать тяжести;
- не стоять подолгу без движений;
- избегать перегрева.
Также после операции необходимо аккуратно обрабатывать рану и/или язву и наблюдаться у хирурга по месту жительства. В некоторых случаях показан приём антикоагулянтов или антиагрегантов. Эти препараты предотвращают образование тромбов: антикоагулянты влияют на свёртывание крови, а антиагреганты не дают тромбоцитам склеиваться.
Прогноз. Профилактика
Прогноз зависит от уровня и объёма поражённых вен. Чем больше вен закупорено, тем тяжелее протекает заболевание. Как правило, полностью вылечить посттромботическую болезнь нельзя, но можно добиться стойкой ремиссии. Для этого нужно соблюдать все рекомендации врача: принимать лекарства и носить компрессионный трикотаж.
Иногда при стойких нарушениях здоровья и отсутствии положительного эффекта от лечения можно оформить инвалидность [1] . К таким случаям относятся обширные язвы и сильные отёки на ногах, мешающие двигаться.
При хронических заболеваниях вен противопоказано:
- заниматься тяжёлыми или средним по тяжести физическим трудом (например, нельзя работать шахтёром, грузчиком, кузнецом, лесорубом, водителем тяжёлой техники, садовником и т. д.);
- подолгу неподвижно стоять или сидеть;
- работать при высоких или низких температурах, при высокой влажности и в условиях вибрации;
- работать в пищевой промышленности, общепите и детских учреждениях при наличии язвы [1] .
Для профилактики посттромботической болезни рекомендуется:
Облитерирующий тромбангиит ( Болезнь Винивартера-Бюргера )
Облитерирующий тромбангиит (болезнь Винивартера-Бюргера) - системный хронический процесс с преимущественным окклюзирующим поражением периферических мелких и средних артерий и вен. Течение облитерирующего тромбангиита волнообразное, клиника характеризуется ишемическими поражениями нижних конечностей - усталостью и онемением в ногах, парестезией, болью, судорогами, трофическими расстройствами (язвами стоп, некрозами, гангреной). Диагностика включает иммунологическое, термографическое, допплерометрическое, ангиографическое исследования. С учетом стадии болезни Винивартера-Бюргера проводится консервативное или хирургическое лечение вплоть до ампутации стопы.

Общие сведения
Патогенетический механизм облитерирующего тромбангиита заключается в воспалительном поражении сосудов конечностей, реже - коронарных, церебральных и висцеральных артерий. Облитерирующий тромбангиит встречается преимущественно среди мужчин до 40 лет и старше, а также среди подростков. Этиологическими факторами служат инфекции, переохлаждение, неоднократные травмы, психо-эмоциональные перегрузки, курение, интоксикации, аллергии и т. д., приводящие к повреждениям сосудистой стенки и иммунному дисбалансу.

Классификация
Локализация патологических изменений позволяет выделять периферический, висцеральный и смешанный тип облитерирующего тромбангиита. Для периферического типа характерно преимущественное поражение сосудов конечностей; при висцеральном и смешанном типах к клинике поражения периферических сосудов присоединяются коронарные симптомы, тромбозы сосудов брыжейки и т. д.
Развитие облитерирующего тромбангиита может быть медленно прогрессирующим со светлыми промежутками, достигающими нескольких лет, и стремительно прогрессирующим, рано приводящим к гангрене конечностей.
Клиническое течение облитерирующего тромбангиита характеризуется тремя стадиями - ангиоспастической, ангиотромботической, ангиосклеротической (гангренозной).
Симптомы облитерирующего тромбангиита
Поражение периферических артериальных путей при облитерирующем тромбангиите носит двусторонний характер с заинтересованностью обеих верхних либо нижних конечностей от дистальных до проксимальных отделов. Облитерирующий тромбангиит отличается триадой признаков: перемежающейся хромотой, синдромом Рейно и поверхностным мигрирующим тромбофлебитом дистальных участков конечностей.
Клинические проявления перемежающейся хромоты включают боли в стопе и икроножных мышцах во время ходьбы; при поражении верхних конечностей в процессе выполнения действий руками боли возникают в кистях и предплечьях. Отмечается бледность и цианотичность пальцев, повышение чувствительности стоп и кистей к холоду, появление кровоизлияний и болезненных узелков на коже подушечек пальцев. Тяжелые ишемические поражения конечностей при облитерирующем тромбангиите проявляются болями в покое, отсутствием пульсации на артериях стопы и рук, изъязвлениями, трофическими нарушениями и гангреной пальцев вплоть до самоампутации некротизированных зон.
Вовлеченность венечных артерий выражается развитием стенокардии и инфаркта миокарда. При поражении брыжеечных артерий возникают резкие боли в животе, кровотечения из пищеварительного тракта, язвы и некрозы стенки кишки. При заинтересованности сосудов мозга возможно развитие инсульта, ишемического неврита зрительных нервов. Тромбозы почечных артерий ведут к инфарктным изменениям паренхимы почки.
Обострения облитерирующего тромбангиита провоцируются холодом и частым курением, возможно развитие вторичного инфицирования мягких тканей конечностей.
Диагностика облитерирующего тромбангиита
В общем и биохимическом анализах крови выявляются неспецифические изменения: лейкоцитоз, рост СОЭ, увеличение фибрина, серомукоида, гаптоглобина, сиаловых кислот, γ-глобулинов. При иммунологическом исследовании определяются антигены HLA В5, А9, DR4. Коагулограмма при облитерирующем тромбангиите выявляет повышенную свертываемость крови и агрегацию тромбоцитов.
При проведении кожной термографии и теплометрии определяются зоны пониженной температуры, свидетельствующие о нарушении кровообращения в дистальных отделах конечностей. Степень микроциркуляторных нарушений уточняется в ходе радиоизотопного сканирования (сцинтиграфии), УЗДГ, реовазографии, рентгеноконтрастной ангиографии периферических сосудов. При ЭКГ обнаруживаются ишемические изменения в сердце.
Лечение облитерирующего тромбангиита
Медикаментозное лечение включает прием ангиоспазмолитических препаратов (ксантинола никотината, дротаверина, кислоты никотиновой, циннаризина, алпростадила); нестероидных анальгетиков; средств, улучшающих реологические показатели крови (пентоксифиллина, ацетилсалициловой к-ты, дипиридамола) и трофику тканей (витаминов группы В, никотиновой кислоты, аденозинмонофосфата, пирикарбата, даларгина).
Пациентам с облитерирующим тромбангиитом назначается тренировочная ходьба, фотогемотерапия (УФОК, ВЛОК), плазмаферез, гемосорбция, гипербарическая оксигенация, санаторное лечение.
При неэффективности консервативной терапии пациенту необходима консультация сосудистого хирурга. Хирургическое лечение облитерирующего тромбангиита может заключаться в проведении поясничная симпатэктомии, операции обходного шунтирования пораженных сосудов, баллонной ангиопластики или ампутации конечности.
Прогноз и профилактика облитерирующего тромбангиита
В динамике и профилактике облитерирующего тромбангиита значимую роль играет исключение провоцирующих факторов: алкоголя, курения, переохлаждений. При условии, что удается сократить частоту обострений, прогноз облитерирующего тромбангиита удовлетворительный. У пациентов, не придерживающихся рекомендаций и пренебрегающих терапией, перспективы в отношении сохранности стопы сомнительны.
Облитерирующий атеросклероз
Облитерирующий атеросклероз - это окклюзионно-стенотическое поражение артерий нижних конечностей, приводящее к недостаточности кровообращения различной степени выраженности. Облитерирующий атеросклероз проявляется зябкостью, онемением стоп, перемежающейся хромотой, болью, трофическими нарушениями. Основу диагностики облитерирующего атеросклероза составляет периферическая ангиография, ультразвуковое исследование артерий, МРА и МСКТ-ангиография. Консервативное лечение облитерирующего атеросклероза проводится анальгетиками, спазмолитиками, антиагрегантами. Хирургические методы включают протезирование, эндартерэктомию, тромбоэмболэктомию, баллонную ангиопластику, шунтирование.

Облитерирующий атеросклероз - хроническое заболевание периферических артерий, характеризующееся их окклюзионным поражением и вызывающее ишемию нижних конечностей. В кардиологии и сосудистой хирургии облитерирующий атеросклероз рассматривается как ведущая клиническая форма атеросклероза (третья по частоте после ИБС и хронической ишемии головного мозга). Облитерирующий атеросклероз нижних конечностей встречается в 3-5% случаев, преимущественно у мужчин старше 40 лет. Окклюзионно-стенотическое поражение чаще затрагивает крупные сосуды (аорту, подвздошные артерии) или артерии среднего калибра (подколенные, большеберцовые, бедренные). При облитерирующем атеросклерозе артерий верхних конечностей обычно поражается подключичная артерия.

Причины
Облитерирующий атеросклероз представляет собой проявление системного атеросклероза, поэтому его возникновение связано с теми же этиологическими и патогенетическими механизмами, которые вызывают атеросклеротические процессы любой другой локализации.
Согласно современным представлениям, атеросклеротическому поражению сосудов способствуют дислипидемия, изменение состояния сосудистой стенки, нарушение функционирования рецепторного аппарата, наследственный (генетический) фактор. Основные патологические изменения при облитерирующем атеросклерозе затрагивают интиму артерий. Вокруг очагов липоидоза разрастается и созревает соединительная ткань, что сопровождается образованием фиброзных бляшек, наслоением на них тромбоцитов и сгустков фибрина.
При нарушении кровообращения и некрозе бляшек образуются полости, заполненные тканевым детритом и атероматозными массами. Последние, отторгаясь в просвет артерии, могут попадать в дистальное кровяное русло, вызывая эмболии сосудов. Отложение солей кальция в измененных фиброзных бляшках довершает облитерирующее поражение сосудов, приводя к их непроходимости. Стенозирование артерий более чем на 70% от нормального диаметра приводят к изменению характера и скоростных показателей кровотока.
Факторами, предрасполагающими к возникновению облитерирующего атеросклероза, служат курение, употребление алкоголя, повышенный уровень холестерина крови, наследственная предрасположенность, недостаточная физическая активность, нервные перегрузки, климакс. Облитерирующий атеросклероз чаще развивается на фоне имеющихся сопутствующих заболеваний - артериальной гипертонии, сахарного диабета (диабетическая макроангиопатия), ожирения, гипотиреоза, туберкулеза, ревматизма. Местные факторы, способствующие окклюзионно-стенотическому поражению артерий, включают ранее перенесенные отморожения, травмы ног. Практически у всех больных с облитерирующим атеросклерозом обнаруживается атеросклероз сосудов сердца и головного мозга.
В течении облитерирующего атеросклероза нижних конечностей, выделяют 4 стадии:
- 1 - безболевая ходьба возможна на расстояние более 1000 м. Боли возникают только при тяжелой физической нагрузке.
- 2а - безболевая ходьба на расстояние 250-1000 м.
- 2б - безболевая ходьба на расстояние 50-250 м.
- 3 - стадия критической ишемии. Дистанция безболевой ходьбы составляет менее 50 м. Боли также возникают в покое и по ночам.
- 4 - стадия трофических расстройств. На пяточных областях и на пальцах появляются участки некрозов, которые в дальнейшем могут вызвать гангрену конечности.
С учетом локализации окклюзионно-стенотического процесса различают: облитерирующий атеросклероз аорто-подвздошного сегмента, бедренно-подколенного сегмента, подколенно-берцового сегмента, многоэтажное поражение артерий. По характеру поражения выделяют стеноз и окклюзию.
По распространенности облитерирующего атеросклероза бедренных и подколенных артерий различают V типов окклюзионно-стенотического поражения:
- I - ограниченная (сегментарная) окклюзия;
- II - распространенное поражение поверхностной бедренной артерии;
- III - распространенная окклюзия поверхностной бедренной и подколенной артерий; область трифуркации подколенной артерии проходима;
- IV - полная облитерация поверхностной бедренной и подколенной артерии, облитерация развилки подколенной артерии; проходимость глубокой бедренной артерии не нарушена;
- V - окклюзионно-стенотическое поражение бедренно-подколенного сегмента и глубокой артерии бедра.
Варианты окклюзионно-стенотического поражения подколенно-берцового сегмента при облитерирующем атеросклерозе представлены III типами:
- I - облитерация подколенной артерии в дистальной части и берцовых артерий в начальных отделах; проходимость 1, 2 или 3 артерий голени сохранна;
- II - облитерация артерий голени; дистальная часть подколенной и берцовые артерии проходимы;
- III - облитерация подколенной и берцовых артерий; отдельные сегменты артерий голени и стопы проходимы.
Симптомы облитерирующего атеросклероза
Долгое время облитерирующий атеросклероз протекает бессимптомно. В некоторых случаях его первым клиническим проявлением становится остро развившийся тромбоз или эмболия. Однако обычно окклюзионно-стенотическое поражение артерий конечностей развивается постепенно. К начальным проявлениям облитерирующего атеросклероза относят зябкость и онемение в стопах, повышенную чувствительностью ног к холоду, «ползание мурашек», жжение кожи. Вскоре появляются боли в икроножных мышцах при ходьбе на длинные дистанции, что свидетельствует о сужении сосудов и снижении кровенаполнения тканей. После кратковременной остановки или отдыха боли стихают, позволяя больному возобновить движение.
Перемежающаяся хромота или синдром периферической ишемии - наиболее постоянный и ранний признак облитерирующего атеросклероза. Вначале боли вынуждают пациента останавливаться только при ходьбе на значительные дистанции (1000 м и более), а затем все чаще, через каждые 100-50 м. Усиление перемежающейся хромоты отмечается при подъеме в гору или лестницу. При синдроме Лериша - атеросклеротических изменениях аорто-подвздошного сегмента боль локализуется в мышцах ягодиц, бедер, поясничной области. У 50 % больных окклюзия аорто-подвздошного сегмента проявляется импотенцией.
Ишемия тканей при облитерирующем атеросклерозе сопровождается изменением окраски кожи нижних конечностей: вначале заболевания кожа становится бледной или цвета слоновой кости; в поздних стадиях облитерирующего атеросклероза стопы и пальцы приобретают багрово-синюшную окраску. Отмечается атрофия подкожной клетчатки, выпадение волос на голени и бедрах, гиперкератоз, гипертрофия и слоистость ногтевых пластин. Признаками угрожающей гангрены служит появление незаживающих трофических язв в области нижней трети голени или стопы. Малейшие повреждения (ушибы, царапины, потертости, мозоли) ишемизированной конечности могут повлечь за собой развитие некрозов кожи и гангрены.
В целом, сценарий течения облитерирующего атеросклероза может развиваться по трем вариантам. При острой форме облитерирующего атеросклероза (14%) быстро нарастает обтурация участка артерии, бурно и стремительно развиваются трофические нарушения вплоть до гангрены. Больные нуждаются в срочной госпитализации и ампутации конечности. Приблизительно у 44% пациентов клиника облитерирующего атеросклероза развивается подостро и протекает с рецидивирующими сезонными обострениями. В этом случае проводится курсовое стационарное и поликлиническое лечение, которое позволяет замедлить прогрессирование облитерирующего атеросклероза. Относительно благоприятно протекает хроническая форма облитерирующего атеросклероза (42%): за счет хорошо сохранной проходимости магистральных сосудов и развитой коллатеральной сети длительно отсутствуют трофические нарушения. При данном клиническом варианте амбулаторное лечение дает хороший терапевтический эффект.
В алгоритм диагностического обследования пациента с подозрением на облитерирующий атеросклероз входит консультация сосудистого хирурга, определение пульсации артерий конечностей, измерение АД с вычислением лодыжечно-плечевого индекса, УЗДГ (дуплексное сканирование) периферических артерий, периферическая артериография, МСКТ-ангиография и МР-ангиография.
При облитерирующем атеросклерозе пульсация ниже места окклюзии ослаблена или отсутствует, над стенозированными артериями выслушивается систолический шум. Пораженная конечность обычно холодная на ощупь, бледнее противоположной, с выраженными признаками мышечной атрофии, в тяжелых случаях - с трофическими нарушениями.
УЗДГ и ДС позволяет определить проходимость артерий и уровень окклюзии, оценить степень кровоснабжения в дистальных отделах пораженной конечности. С помощью периферической ангиографии при облитерирующем атеросклерозе устанавливается протяженность и степень окклюзионно-стенотического поражения, характер развития коллатерального кровообращения, состояние дистального артериального русла. Томографическое исследование в сосудистом режиме (МСКТ- или МР-ангиография) подтверждают результаты рентгеноконтрастной ангиографии.
Дифференциальная диагностика облитерирующего атеросклероза проводится с облитерирующим эндартериитом, облитерирующим тромбангиитом, болезнью и синдромом Рейно, невритом седалищного нерва, склерозом Монкеберга.
Лечение облитерирующего атеросклероза
При выборе методов лечения облитерирующего атеросклероза руководствуются распространенностью, стадией и характером течения заболевания. При этом может применяться медикаментозное, физиотерапевтическое, санаторное, а также ангиохирургическое лечение.
Для торможения прогрессирования атеросклеротических изменений артерий необходимо устранение факторов риска - коррекция артериальной гипертензии, нарушений углеводного и липидного обмена, отказ от курения. От соблюдения данных мер во многом зависит эффективность сосудистой терапии облитерирующего атеросклероза.
Консервативная терапия
Медикаментозное лечение облитерирующего атеросклероза проводится препаратами, уменьшающими агрегацию эритроцитов (инфузии реополиглюкина, декстрана, пентоксифиллина), антитромботическими препаратами (ацетилсалициловая к-та), спазмолитиками (папаверин, ксантинола никотинат, дротаверин), витаминами. Для купирования болевого синдрома используются анальгетики, паранефральные и паравертебральные блокады. При острой окклюзии (тромбозе или эмболии) показано введение антикоагулянтов (подкожное и внутривенное введение гепарина) и тромболитиков (внутривенное введение стрептокиназы, урокиназы).
Из немедикаментозных методов в лечении облитерирующего атеросклероза находит применение:
- гипербарическая оксигенация;
- физиотерапевтические (электрофорез, УВЧ, магнитотерапия, интерференцтерапия);
- бальнеологические процедуры (сероводородные, хвойные, радоновые, жемчужные ванны; грязевые аппликации);
- озонотерапия,
- ВЛОК.
При образовании трофических язв проводятся перевязки с препаратами местного действия, лазерная обработка, по показаниям - кожно-пластическое закрытие дефекта.
Хирургическое лечение
Хирургическое лечение облитерирующего атеросклероза 2-3 стадии может проводиться путем эндоваскулярных или открытых вмешательств. К методам реваскуляризации нижних конечностей следует отнести:
- дилатацию/стентирование пораженных артерий,
- эндартерэктомию,
- тромбоэмболэктомию,
- шунтирующие операции (аорто-бедренное, аорто-подвздошно-бедренное, подвздошно-бедренное, бедренно-бедренное, подмышечно-бедренное, подключично-бедренное, бедренно-берцовое, бедренно-подколенное, подколенно-стопное шунтирование),
- протезирование (замещение) пораженного сосуда синтетическим протезом или аутовеной,
- профундопластику,
- артериализацию вен стопы.
Паллиативные вмешательства при облитерирующем атеросклерозе проводятся при невозможности радикального хирургического лечения и направлены на усиление коллатерального кровообращения в пораженной конечности. В их число входят поясничная симпатэктомия, реваскуляризирующая остеотрепанация, периартериальная симпатэктомия и др. При 4 стадии облитерирующего атеросклероза наиболее часто показана ампутация конечности до оптимального уровня, учитывающего границы ишемических расстройств.
Прогноз и профилактика
Облитерирующий атеросклероз - серьезное заболевание, занимающее 3-е место в структуре смертности от сердечно-сосудистой патологии. При облитерирующем атеросклерозе велика опасность развития гангрены, требующей выполнения высокой ампутации конечности. Прогноз облитерирующего заболевания конечностей во многом определяется наличием других форм атеросклероза - церебрального, коронарного. Течение облитерирующего атеросклероза, как правило, неблагоприятно у лиц с сахарным диабетом.
Общие меры профилактики включают устранение факторов риска атеросклероза (гиперхолестеринемии, ожирения, курения, гиподинамии и др.). Чрезвычайно важно предупреждение травм стопы, гигиенический и профилактический уход за ногами, ношение удобной обуви. Систематические курсы консервативной терапии облитерирующего атеросклероза, а также своевременно проведенная реконструктивная операция позволяют сохранить конечность и заметно повысить качество жизни больных.
Облитерирующий эндартериит
Облитерирующий эндартериит - прогрессирующее поражение периферических артерий, сопровождающееся их стенозом и облитерацией с развитием тяжелой ишемии конечностей. Клиническое течение облитерирующего эндартериита характеризуется перемежающейся хромотой, болью в конечности, трофическими расстройствами (трещинами, сухостью кожи и ногтей, язвами); некрозом и гангреной конечности. Диагностика облитерирующего эндартериита основывается на физикальных данных, результатах ультразвуковой допплерографии, реовазографии и периферической артериографии, капилляроскопии. Консервативное лечение облитерирующего эндартериита включает медикаментозные и физиотерапевтические курсы; хирургическая тактика предусматривает проведение симпатэктомий, тромбэндартерэктомии, протезирования артерии, шунтирования и пр.
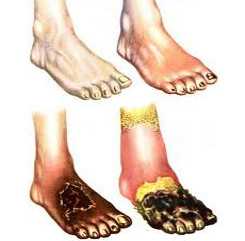
Облитерирующий эндартериит - хроническое заболевание периферических сосудов, в основе которого лежит облитерация мелких артерий, что сопровождается выраженными расстройствами кровообращения дистальных отделов нижних конечностей. Облитерирующим эндартериитом болеют практически исключительно лица мужского пола: соотношение мужчин и женщин составляет 99:1. Облитерирующий эндартериит является одной из самых частых причин ампутаций конечностей у молодых трудоспособных мужчин.
Облитерирующий эндартериит иногда ошибочно отождествляется с облитерирующим атеросклерозом. Несмотря на схожесть симптоматики, эти два заболевания имеют различные этиопатогенетичесике механизмы. Облитерирующий эндартериит обычно встречается среди лиц молодого возраста (20-40 лет), затрагивает дистальные артериальные сосуды (преимущественно голеней и стоп). Облитерирующий атеросклероз, являясь проявлением системного атеросклероза, диагностируется в более старшем возрасте, носит распространенный характер и в основном поражает крупные артериальные сосуды.
В сосудистой хирургии и кардиологии вопрос о причинах облитерирующего эндартериита остается спорным. Рассматривается роль инфекционно-токсических, аллергических, гормональных, нервных, аутоиммунных факторов, влияние патологии свертывающей системы крови. Вероятно, этиология облитерирующего эндартериита мультифакторна.
Известно, что к длительному спастическому состоянию периферических сосудов предрасполагает курение, хронические интоксикации, охлаждения и отморожения конечностей, нарушения периферической иннервации вследствие хронического неврита седалищного нерва, ранений конечности и т. д. По некоторым данным, развитию облитерирующего эндартериита способствует заболевание сыпным тифом, сифилисом, эпидермофитией стоп.
Немалое значение в этиологии облитерирующего эндартериита отводится нервно-психическим факторам, нарушению гормональной функции надпочечников и половых желез, провоцирующим вазоспастические реакции. В пользу аутоиммунного механизма облитерирующего эндартериита свидетельствует появление антител к эндотелию сосудов, повышение ЦИК, снижение числа лимфоцитов.
Патогенез
Вначале развития облитерирующего эндартериита преобладает сосудистый спазм, который при длительном существовании сопровождается органическими изменениями стенок сосудов: утолщением их внутренней оболочки, пристеночным тромбозом. Вследствие продолжительного спазма возникают трофические нарушения и дегенеративные изменения сосудистой стенки, приводящие к сужению просвета артерий, а иногда к их полной облитерации. Протяженность облитерированного участка сосуда может составлять от 2 до 20 см.
Коллатеральная сеть, развивающаяся в обход участка окклюзии, вначале не обеспечивает функциональные потребности тканей только при нагрузке (относительная недостаточность кровообращения); в дальнейшем же развивается абсолютная недостаточность периферического кровообращения - перемежающаяся хромота и сильные боли возникают не только во время ходьбы, но и в состоянии покоя. На фоне облитерирующего эндартериита развивается вторичный ишемический неврит.
В соответствии с патофизиологическими изменениями выделяют 4 фазы развития облитерирующего эндартериита:
- 1 фаза - развиваются дистрофические изменения нервно-сосудистых окончаний. Клинические проявления отсутствуют, нарушения трофики компенсируются коллатеральным кровообращением.
- 2 фаза - спазм сосудов, сопровождающийся недостаточностью коллатерального кровообращения. Клинически данная фаза облитерирующего эндартериита проявляется болями, утомляемостью, похолоданием ног, перемежающейся хромотой.
- 3 фаза - развитие соединительной ткани в интиме и других слоях сосудистой стенки. Возникают трофические нарушения, ослабление пульсации на артериях, боли в покое.
- 4 фаза - артериальные сосуды полностью облитерированы или тромбированы. Развивается некроз и гангрена конечности.
Облитерирующий эндартериит может протекать в двух клинических формах - ограниченной и генерализованной. В первом случае поражаются только артерии нижних конечностей (одной или обеих); патологические изменения прогрессируют медленно. При генерализованной форме поражаются не только сосуды конечностей, но висцеральные ветви брюшной аорты, ветви дуги аорты, церебральные и коронарные артерии.
На основании выраженности болевой реакции различают IV стадии ишемии нижних конечностей при облитерирующем эндартериите:
- I - болевой синдром в ногах возникает при ходьбе на дистанцию 1 км;
- IIА - до возникновения болей в икроножных мышцах пациент может пройти расстояние свыше 200 м;
- IIБ - до появления болей пациент может пройти расстояние менее 200 м;
- III - болевой синдром выражен при ходьбе до 25 м и в покое;
- IV - образуются язвенно-некротические дефекты на нижних конечностях.
Симптомы облитерирующего эндартериита
Течение облитерирующего эндартериита проходит 4 стадии: ишемическую, трофических расстройств, язвенно-некротическую, гангренозную. Ишемический симптомокомплекс характеризуется появлением ощущения усталости, зябкости ног, парестезий, онемения пальцев, судорог в икроножных мышцах и стопах. Иногда облитерирующий эндартериит начинается с явлений мигрирующего тромбофлебита (облитерирующий тромбангиит, болезнь Бюргера), протекающего с образованием тромбов в подкожных венах голени и стопы.
На второй стадии облитерирующего эндартериита все перечисленные явления усиливаются, появляются боли в конечностях во время ходьбы - перемежающаяся хромота, которая вынуждает больного делать частые остановки для отдыха. Болевые ощущения сосредоточены в мышцах голени, в области подошв или пальцев ног. Кожа ног становится «мраморной» или синюшной, сухой; отмечается замедление роста ногтей и их деформация; отмечается выпадение волос на ногах. Пульсация на артериях стоп определяется с трудом или отсутствует на одной ноге.
Язвенно-некротической стадии облитерирующего эндартериита соответствуют боли в покое (особенно в ночное время), атрофия мышц ног, отечность кожи, образование трофических язв на стопах и пальцах. К язвенному процессу часто присоединяются лимфангит, тромбофлебит. Пульсация артерий на стопах не определяется.
На последней стадии облитерирующего эндартериита развивается сухая или влажная гангрена нижних конечностей. Начало гангрены обычно связано с действием внешних факторов (ранений, порезов кожи) или с имеющейся язвой. Чаще поражаются стопа и пальцы, реже гангрена распространяется на ткани голени. Развивающийся при гангрене синдром токсемии заставляет прибегать к ампутации конечности.
Для диагностики облитерирующего эндартериита используется ряд функциональных проб (Гольдфлама, Шамовой, Самюэлса, термометрическая проба и др.), исследуются характерные симптомы (симптом плантарной ишемии Опеля, симптом прижатия пальца, коленный феномен Панченко), позволяющие выявить недостаточность артериального кровоснабжения конечности.
Установлению диагноза облитерирующего эндартериита помогают УЗДГ сосудов нижних конечностей, реовазография, термография, капилляроскопия, осциллография, ангиография нижних конечностей. С целью выявления сосудистого спазма проводятся функциональные пробы — паранефральная блокада или паравертебральная блокада поясничных ганглиев.
Реограмма характеризуется снижением амплитуды, сглаженностью контуров волны в отведениях с голени и стопы, исчезновением дополнительных волн. Данные ультразвуковых исследований (допплерографии, дуплексного сканирования) у больных с облитерирующим эндартериитом свидетельствуют о снижении скорости кровотока и позволяют уточнить уровень облитерации сосуда. Термографическое исследование выявляет снижение интенсивности ИК-излучения в пораженных отделах конечности.
Периферическая артериография при облитерирующем эндартериите обычно выявляет сужение или окклюзию подколенной артерии и артерий голени при нормальной проходимости аорто-подвздошно-бедренного сегмента; наличие сети мелких коллатералей. Облитерирующий эндартериит дифференцируют от облитерирующего атеросклероза, варикозного расширения вен, диабетической макроангиопатии, дискогенной миелопатии, болей в ногах, обусловленных артрозом и артритом, миозитом, плоскостопием, радикулитом.
Лечение облитерирующего эндартериита
На ранних стадиях облитерирующего эндартериита проводится консервативная терапия, направленная на снятие спазма сосудистой стенки, купирование воспалительного процесса, предотвращение тромбоза и улучшение микроциркуляции:
- В курсах комплексной медикаментозной терапии используются спазмолитики (дротаверин, никотиновая кислота), противовоспалительные средства (антибиотики, антипиретики, кортикостероиды), витамины (В, Е, С), антикоагулянты ( фениндион, гепарин), антиагреганты (пентоксифиллин, дипиридамол) и др. Применяются внутриартериальные инфузии вазапростана или алпростадила.
- При облитерирующем эндартериите эффективно физиотерапевтическое и бальнеологическое лечение (УВЧ, диадинамические токи, электрофорез, диатермия, озокеритовые аппликации, сероводородные, радоновые, хвойныеобщие ванны, местные ножные ванны), гипербарическая оксигенация.
- Обязательным условием эффективного лечения облитерирующего эндартериита является полный отказ от курения.
Операция показана при язвенно-некротической стадии облитерирующего эндартериита, болях в покое, выраженной перемежающейся хромоте при IIБ степени. Все вмешательства при облитерирующем эндартериите делятся на две группы: паллиативные (улучшающие функцию коллатералей) и реконструктивные (восстанавливающие нарушенное кровообращение). К группе паллиативных операций относятся различные виды симпатэктомий:
- периартериальная симпатэктомия;
- поясничная симпатэктомия;
- грудная симпатэктомия (при поражении сосудов верхних конечностей).
Реконструктивные операции при облитерирующем эндартериите могут включать шунтирование или протезирование артерии, тромбэмболэктомию, дилатацию или стентирование периферической артерии, однако выполняются редко, только при обтурации небольшого участка сосуда.
Наличие гангрены является показанием к ампутации сегмента конечности (ампутации пальцев стопы, ампутации стопы, ампутации голени). Изолированные некрозы пальцев с четкой демаркационной линией позволяют ограничиться экзартикуляцией фаланг или некрэктомией.
Сценарий развития облитерирующего эндартериита зависит от соблюдения профилактических мероприятий - устранения провоцирующих факторов, избегания травм конечностей, регулярности проведения курсов медикаментозной терапии, диспансерного наблюдения сосудистого хирурга.
При благоприятном течении удается длительно поддерживать ремиссию и избежать прогрессирования облитерирующего эндартериита. В противном случае неизбежным исходом заболевания будут являться гангрена и потеря конечности.
Читайте также:
