Одонтома: причины, симптомы и лечение
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Одонтома - это доброкачественная опухоль из элементов зубных тканей, которая развивается в костях челюстей. Симптомы одонтомы зависят от места локализации опухоли, ее размеров и выраженности воспалительных явлений в окружающих тканях. Чаще всего одонтома развивается безболезненно и характеризуется медленным ростом. Такая опухоль выявляется врачом-стоматологом случайно при рентгенографии или при удалении зуба. В некоторых случаях одонтома прорастает в костную ткань, и тогда в полости рта образуется язва, нередко сопровождающаяся формированием гнойных свищей. Рентгенологические и гистологические методы исследования позволяют дифференцировать опухоль. Лечение одонтом - хирургическое.

Общие сведения
Одонтома - это одонтогенное образование, которое является результатом аномалии развития тканей зубов. С греческого языка одонтома переводится как «опухоль, состоящая из зубов». Уже из этого определения становится ясно, что эта опухоль органоспецифическая и развивается только в челюстных костях. Чаще всего одонтома поражает кость в области премоляров и моляров, как на верхней, так и на нижней челюсти. Максимальный рост опухоли наблюдается либо в возрасте от 6 до 11 лет, что связано с периодом прорезывания постоянных зубов, либо позднее - на этапе прорезывания третьих моляров. Наиболее часто опухоль выявляется в молодом возрасте (до 20 лет) с равной вероятностью у лиц обоих полов. Её рост прекращается с окончанием формирования зубного зачатка, поэтому у взрослых опухоль обнаруживается случайно при рентгенологическом исследовании или при развитии воспалительного процесса в тканях новообразования. Одонтома составляет около 22% от всех одонтогенных опухолей и является одним из самых частых заболеваний этой группы. Ранняя диагностика и лечение одонтомы способствует предотвращению развития осложнений.

Причины одонтомы
Существует две теории возникновения одонтом. Одни стоматологи считают, что одонтома - это порок развития одного или нескольких зачатков зубов, которые состоят из эпителиальных или мезенхимальных тканей, представляющий собой смешанную одонтогенную опухоль. Другие полагают, что этот вид опухолей является исключительно тканевой аномалией развития, потому что эпителиальные и мезенхимальные клетки могут встречаться и в здоровых тканях. Большую роль в развитии одонтом отводят общим факторам - генетической предрасположенности, а также местным причинам - наличию инфекции в тканях полости рта, травмам.
Морфологическая основа опухоли, по данным разных авторов, различается; в основном выделяют клетки Маляссе, ткань зубной пластинки, слизистую оболочку полости рта и все ткани зуба (нормальных и сверхкомплектных зубов). При гистологическом исследовании опухоли часто можно увидеть части тканей зуба: пульпу, дентин, эмаль, цемент, расположенные в хаотичном порядке. Иногда между тканями зуба находятся прослойки соединительной ткани. Также одонтома может быть представлена однородной тканью зуба. Таким образом, важным фактором в этиологии одонтом является высокая одонтобластическая активность, отвечающая за развитие зачатков зубов.
Классификация одонтом
На сновании гистологического строения в стоматологии различают мягкие одонтомы, твердые, простые, кистозные и сложные. Разделение одонтом по клинико-морфологическим признакам играет важную роль в диагностике опухолей челюстно-лицевой области. Мягкая одонтома - это начальная стадия развития твердой. Гистологически мягкая одонтома выполнена эпителиальными разрастаниями и нежно-волокнистой соединительной тканью в виде тяжей. Такой вид новообразования наиболее часто встречается у детей раннего возраста на этапе формирования зачатков зубов.
Твердые одонтомы также наблюдаются чаще всего в раннем возрасте. Эти новообразования обызвествленные и чаще всего локализуются в области ветви или угла нижней челюсти или в области центральных зубов верхней челюсти. В состав этой опухоли могут входить разные части зуба: эмаль, дентин, цемент, периодонт, пульпа. Эти ткани могут находиться на разной стадии развития и обызвествление. Твердая одонтома покрыта плотной капсулой.
Простая твердая одонтома включает части одного зачатка, сложная одонтома представлена сочетанием различных тканей зуба, а кистозная - это фолликулярная киста, в полости которой находятся части зубного зачатка. Также существует классификация по гистопатологическим признакам ВОЗ (2005), при этом новообразования разделяются на составные и сложные. Сложные одонтомы могут включать несколько частей зуба, а составные заполнены зубоподобными образованиями.
Симптомы одонтомы
Симптомы одонтомы отличаются в зависимости от типа опухоли. Так, течение мягкой одонтомы клинически напоминает амелобластому, однако одонтома наблюдается чаще в раннем возрасте. Рост опухоли медленный, но он ограничен, и его прекращение связано с окончанием формирования зубов. Непрерывный рост встречается только у твердой сложной одонтомы. В результате увеличения размера опухоли кость вздувается и увеличивается, затем происходит разрушение кортикальной пластинки, и новообразование проникает в надкостницу, а затем в мягкие ткани. При сильном истончении костной ткани может определяться такой симптом как «пергаментный хруст». Выбухающая ткань имеет темный цвет и мягкоэластичную структуру, при пальпации может появляться кровоточивость. Со временем опухоль может изъязвляться.
Клиника твердой одонтомы зависит от локализации опухоли. Новообразование характеризуется экспансивным ростом, однако остается безболезненным. Первым признаком служит появление опухоли с неровной, бугристой поверхностью. Постепенно одонтома повреждает костную ткань, надкостницу и слизистую оболочку. Нередко возникает декубитальная язва с дном из тканей зуба. Такие опухоли могут часто инфицироваться, что приводит к появлению очага хронического воспаления в мягких тканях, которые окружают новообразование. Развитие инфекции в мягких тканях протекает с обострениями, поэтому часто появляются свищи с отделением гноя. Регионарный лимфаденит сопровождает воспалительные явления в области одонтомы. Твердые одонтомы могут сдвигать и повреждать сформированные зубы и зачатки.
Диагностика и лечение одонтомы
Для диагностики одонтомы, в первую очередь, используются данные клинического осмотра пациента. Для уточнения диагноза обязательно проводится рентгенологическое исследование (ортопантомограмма, КТ челюсти), на котором выявляется ограниченная гомогенная тень. Также используется гистологическое исследование для исключения озлокачествления опухоли. Дифференциальную диагностику проводят с другими опухолями характерными для данной области челюстно-лицевой системы (например, амелобластомой), а также с хроническим остеомиелитом.
Лечение этих новообразований только хирургическое и проводится в стационаре челюстно-лицевыми хирургами. Тщательно удаляется опухоль с капсулой, ложе выскабливается. Образовавшаяся полость постепенно заполняется костным веществом. Нерадикальное хирургическое лечение может являться причиной рецидивов одонтом. При одонтомах больших размеров чаще всего производят резекцию челюсти. В том случае, если отсутствует хроническое воспаление, произошло полное обызвествление одонтомы, и отсутствуют признаки функциональных нарушений, то такая опухоль не удаляется. После удаления опухоли очень важно дальнейшее рациональное протезирование и наблюдение за пациентом.
Раннее выявление опухолей - одна из основных задач современной стоматологии и медицины в целом. При своевременном оказании помощи прогноз благоприятный. Одонтомы - это доброкачественные опухоли, но приблизительно в 4% случаев возможно озлокачествление, чаще всего мягкой одонтомы. Основой профилактики является регулярное посещение врача-стоматолога, санация очагов хронической инфекции, диспансеризация.
Опухоли челюстей
Опухоли челюстей - новообразования челюстных костей, исходящие непосредственно из костной ткани или структур одонтогенного аппарата. Опухоли челюстей могут проявлять себя клинически болевым синдромом, деформацией кости, асимметрией лица, смещением и подвижностью зубов, нарушением функции ВНЧС и глотания, нередко - прорастанием в полость носа, верхнечелюстную пазуху, орбиту и т. д. Диагностика опухолей челюстей предполагает рентгенологическое обследование, КТ, сцинтиграфию; при необходимости консультации окулиста, отоларинголога, риноскопию. Лечение доброкачественных опухолей челюстей - только хирургическое (выскабливание, резекция фрагмента челюсти, удаление зубов); злокачественных - комбинированное (лучевая терапия и операция).
МКБ-10


Опухоли челюстей - остеогенные и неостеогенные, доброкачественные и злокачественные новообразования челюстных костей. На долю опухолей челюстно-лицевой области приходится около 15% всех заболеваний в стоматологии. Опухоли челюстей могут возникать в любом возрасте, в т. ч. довольно часто они встречаются у детей. Опухоли челюстей разнообразны по своему гистогенезу и могут развиваться из костной и соединительной ткани, костного мозга, тканей зубного зачатка, околочелюстных мягких тканей.
По мере своего роста опухоли челюстей вызывают значительные функциональные нарушения и эстетические дефекты. Лечение опухолей челюстей представляет собой технически непростую задачу, требующую объединения усилий специалистов в области челюстно-лицевой хирургии, отоларингологии, офтальмологии, нейрохирургии.

Причины
Вопрос о причинности возникновения опухолей челюстей находится в процессе изучения. На сегодняшний день доказана связь опухолевого процесса со следующими состояниями:
- одномоментной или хронической травмой (ушибом челюсти, повреждением слизистой оболочки полости рта разрушенными кариесом зубами, зубным камнем, краями пломб, некорректно подогнанными коронками и протезами и пр.)
- длительно текущими воспалительными процессами (хроническим периодонтитом, остеомиелитом челюсти, актиномикозом, синуситами и т. д.)
- не исключается вероятность развития опухолей челюсти на фоне инородных тел верхнечелюстной пазухи: пломбировочного материала, корней зубов и пр.
- воздействием неблагоприятных физических и химических факторов (ионизирующего излучения, радиойодтерапии, курения и пр.).
Вторичные злокачественные опухоли челюстей могут являться метастазами рака молочной железы, предстательной железы, щитовидной железы, почки, результатом местного распространения рака языка и др. Рак челюсти может развиваться на фоне предраковых процессов - лейкоплакии полости рта, доброкачественных опухолей полости рта (папиллом), лейкокератоза и т. п.
Классификация
Среди опухолей челюстей различают одонтогенные (органоспецифические) новообразования, связанные с зубообразующими тканями, и неодонтогенные (органонеспецифические), связанные с костью. Одонтогенные опухоли челюстей, в свою очередь, могут быть доброкачественными и злокачественными; эпителиальными, мезенхимальными и смешанными (эпителиально-мезенхимальными).
- Доброкачественные одонтогенные опухоли челюстей представлены амелобластомой, обызвествленной (кальцифицирующейся) эпителиальной одонтогенной опухолью, дентиномой, аденоамелобластомой, амелобластической фибромой, одонтомой, одонтогенной фибромой, миксомой, цементомой, меланоамелобластомой и др.
- Злокачественные одонтогенные опухоли челюстей включают одонтогенный рак и одонтогенную саркому. К остеогенным опухолям челюстей относятся костеобразующие (остеомы, остеобластомы), хрящеобразующие (хондромы), соединительнотканные (фибромы), сосудистые (гемангиомы), костно-мозговые, гладкомышечные и др.
Симптомы опухолей челюстей
Доброкачественные одонтогенные опухоли челюстей
Амелобластома - наиболее частая одонтогенная опухоль челюстей, склонная к инвазивному, местно-деструирующему росту. Поражает преимущественно нижнюю челюсть в области ее тела, угла или ветви. Развивается внутрикостно, может прорастать в мягкие ткани дна полости рта и десны. Чаще проявляется в возрасте 20-40 лет.
В начальном периоде амелобластома протекает бессимптомно, однако по мере увеличения размеров опухоли возникает деформация челюсти, асимметрия лица. Зубы в области поражения часто становятся подвижными и смещаются, может отмечаться зубная боль. Опухоль верхней челюсти может прорастать в полость носа, гайморову пазуху, орбиту; деформировать твердое нёбо и альвеолярный отросток. Нередки случаи нагноения, рецидивирования и малигнизации амелобластомы. Клиническое течение таких опухолей челюсти, как амелобластическая фиброма и одонтоамелобластома, напоминает амелобластому.
Одонтома чаще возникает у детей в возрасте до 15 лет. Обычно опухоли имеют небольшие размеры, протекают бессимптомно, однако могут вызывать задержку прорезывания постоянных зубов, диастемы и тремы. Опухоли большой величины могут приводить к деформации челюсти, образованию свищей.
Одонтогенная фиброма развивается из соединительной ткани зубного зачатка; чаще возникает в детском возрасте. Рост опухоли медленный; локализация - на верхней или нижней челюсти. Одонтогенная фиброма обычно бессимптомна; в некоторых случаях могут отмечаться ноющие боли, ретенция зубов, воспалительные явления в области опухоли.
Цементома - доброкачественная опухоль челюсти, практически всегда спаянная с корнем зуба. Чаще развивается в области премоляров или моляров нижней челюсти. Протекает бессимптомно или с нерезко выраженной болезненностью при пальпации. Изредка встречается множественная гигантская цементома, которая может являться наследственным заболеванием.
Доброкачественные неодонтогенные опухоли челюстей
Остеома может иметь внутрикостный или поверхностный (экзофитный) рост. Опухоль может распространяться в верхнечелюстную пазуху, полость носа, глазницу; препятствовать припасовке зубных протезов. Остеомы нижнечелюстной локализации вызывают боль, асимметрию нижней части лица, нарушение подвижности челюсти; верхнечелюстной локализации - нарушения носового дыхания, экзофтальм, диплопию и другие нарушения.
Остеоид-остеома сопровождается интенсивным болевым синдромом, обостряющимся по ночам, во время приема пищи; асимметрией лица. При осмотре полости рта определяется выбухание кости (чаще в области премоляров и моляров нижней челюсти), гиперемия слизистой оболочки.
Остеобластокластома (гигантоклеточная опухоль челюсти) преимущественно встречается в молодом возрасте (до 20 лет). Развитие клинической картины характеризуется нарастанием боли в челюсти, асимметрии лица и подвижности зубов. Ткани над опухолью изъязвляются; образуются свищи; отмечается повышение температуры тела. Истончение кортикального слоя приводит к возникновению патологических переломов нижней челюсти.
Гемангиома челюсти сравнительно редко бывает изолированной и в большинстве случаев сочетается с гемангиомой мягких тканей лица и полости рта. Сосудистые опухоли челюстей проявляются повышенной кровоточивостью десен, кровотечениями из корневых каналов при лечении пульпита или периодонтита, из лунки при удалении зуба и пр. При осмотре может выявляться флюктуация, расшатанность зубов, синюшность слизистой оболочки.
Злокачественные опухоли челюстей
Злокачественные опухоли челюстей встречаются в 3-4 раза реже доброкачественных. При раке челюсти рано возникают боли, имеющие иррадиирующий характер, подвижность и выпадение зубов, возможны патологические переломы челюсти. Злокачественные опухоли челюстей разрушают костную ткань; прорастают околоушные и поднижнечелюстные железы, жевательные мышцы; метастазируют в шейные и поднижнечелюстные лимфоузлы.
Карцинома верхней челюсти может прорастать в глазницу, полость носа или решетчатый лабиринт. В этом случае отмечаются рецидивирующие носовые кровотечения, односторонний гнойный ринит, затруднение носового дыхания, головные боли, слезотечение, экзофтальм, диплопия, хемоз. При вовлечении ветвей тройничного нерва беспокоят оталгии.
Злокачественные опухоли нижней челюсти рано инфильтрируют мягкие ткани дна полости рта и щек, изъязвляются, кровоточат. Вследствие контрактур крыловидной и жевательной мышц затрудняется смыкание и размыкание зубов. Остеогенные саркомы отличаются стремительным ростом, быстро прогрессирующей инфильтрацией мягких тканей, асимметрией лица, нестерпимой болью, ранним метастазированием в легкие и другие органы.
Диагностика
В большинстве случаев опухоли челюстей диагностируются уже в поздних стадиях, что объясняется неспецифичностью симптоматики или бессимптомным течением, низкой онкологической настороженностью населения и специалистов (стоматологов, отоларингологов и др.). В выявлении опухолей челюстей могут помочь тщательный сбор анамнеза, визуальное и пальпаторное исследование мягких тканей лица и полости рта. Обязательным этапом диагностики является:
- Рентгенологическое обследование. Рентгенография и КТ челюстей, рентгенография и КТ придаточных пазух носа. Определенную диагностическую ценность может представлять сцинтиграфия, термография.
- Биопсия. При обнаружении увеличенных шейных или подчелюстных лимфоузлов выполняется пункционная биопсия лимфатического узла.
- Консультации смежных специалистов. При подозрении на злокачественную опухоль челюсти необходима консультация отоларинголога с проведением риноскопии и фарингоскопии; офтальмолога с комплексным офтальмологическим обследованием.
- Диагностические операции. В ряде случаев приходится прибегать к диагностической гайморотомии или диагностической пункции околоносовой пазухи с последующим цитологическим исследованием промывных вод. Окончательная гистологическая верификация осуществляется с помощью морфологического исследования биоптата.

Лечение опухолей челюстей
Лечение большей части доброкачественных опухолей челюстей - хирургическое. Наиболее оптимальным является удаление новообразования с резекцией челюстной кости в пределах здоровых границ; такой объем вмешательства позволяет предотвратить рецидивы и возможную малигнизацию опухоли. Зубы, прилегающие к опухоли, также часто подлежат экстракции. Возможно удаление некоторых доброкачественных опухолей челюстей, не склонных к рецидивированию, щадящим методом с помощью кюретажа.
При злокачественных опухолях челюстей используется комбинированный метод лечения: гамма-терапия с последующим хирургическим лечением (резекцией или экзартикуляцией челюсти, лимфаденэктомией, экзентерацией глазницы, операцией на околоносовых пазухах и пр.). В запущенных случаях назначается паллиативная лучевая терапия или химиотерапевтическое лечение.
В послеоперационном периоде, особенно после обширных резекций, больным может потребоваться ортопедическое лечение с помощью специальных шин, реконструктивные операции (костная пластика), длительная функциональная реабилитация для восстановления функций жевания, глотания, речи.
Прогноз
При своевременном и радикальном лечении доброкачественных одонтогенных и неодонтогенных опухолей челюстей прогноз для жизни хороший. В случае нерадикально выполненной операции или неправильной оценки характера опухоли есть вероятность рецидива или малигнизации. Течение злокачественных опухолей челюстей крайне неблагоприятное. При раке и саркоме челюсти пятилетняя выживаемость пациентов после комбинированного лечения составляет менее 20%.
Одонтома - симптомы и лечение
Что такое одонтома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чаманяна Роберта Михайловича, стоматолога со стажем в 12 лет.
Над статьей доктора Чаманяна Роберта Михайловича работали литературный редактор Елизавета Цыганок , научный редактор Елена Страндстрем и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Одонтома (Odontoma) — это доброкачественная опухоль челюстных костей, образованная из зубных тканей, которая растёт быстро и безболезненно.
![Одонтома [21]](https://probolezny.ru/media/bolezny/odontoma/odontoma-21_s.jpg)
Согласно определению Всемирной организации здравоохранения (ВОЗ), одонтома не является частью зуба, но состоит из тех же тканей: эмали, дентина, цемента и пульпы. В зависимости от типа одонтомы ткани могут располагаться хаотично или упорядоченно, напоминая структуру настоящего зуба [1] .
Распространённость одонтомы
Среди одонтогенных опухолей, которые развиваются из зубных тканей, одонтома встречается чаще всего. Средний возраст выявления составляет 14,8 лет, но обычно одонтому находят у пациентов от 10 до 20 лет. У мужчин встречается чаще, чем у женщин (59 % против 41 %). На верхней челюсти сложные одонтомы развиваются в 67 % случаев, а на нижней — в 33 % [2] [3] .
Причины развития одонтомы
Причины развития таких опухолей остаются неизвестными, однако проведённые исследования позволили выявить следующие факторы риска:
- локальные травмы;
- воспаление и/или инфекция полости рта (например, остеомиелит челюсти);
- увеличение количества зрелых амелобластов (клеток, из которых формируется эмаль зубов);
- клеточные остатки зубных пластинок;
- наследственные аномалии (например, синдром Гарднера или синдром Германа);
- гиперактивность одонтобластов (клеток пульпы, ответственных за образование дентина);
- изменения в участке ДНК, который контролирует развитие зубов, что зачастую задерживает смену молочных зубов на постоянные;
- химиолучевая терапия [4][5][6] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Большинство одонтом протекают бессимптомно, однако к линическая картина зависит от типа новообразования. Мягкая одонтома растёт медленно и только пока формируются зубы. Твёрдая одонтома развивается непрерывно.
Основные симптомы мягкой одонтомы:
- кость челюсти увеличивается в размерах и вздувается;
- иногда новообразование разрушает кортикальную пластинку и развивается уже в надкостнице, проникая в мягкие ткани, при этом процесс протекает бессимптомно;
- поражённая ткань кости темнеет, её структура становится мягкой;
- при надавливании на зону поражения может пойти кровь.
![Мягкая одонтома [22]](https://probolezny.ru/media/bolezny/odontoma/myagkaya-odontoma-22_s.jpg)
Основные симптомы твёрдой одонтомы:
- быстрый рост;
- появление на кости опухоли с бугристой поверхностью;
- образование язвы, дно которой выстилает зубная ткань;
- сдвижение и повреждение зачатков или самих зубов при развитии твёрдой одонтомы.
![Твёрдая одонтома [23]](https://probolezny.ru/media/bolezny/odontoma/tvyordaya-odontoma-23_s.jpg)
Патогенез одонтомы
Сейчас у учёных нет исчерпывающих сведений, которые бы объясняли механизмы развития болезни от появления до первых видимых симптомов. В большинстве случаев одонтома развивается в зоне клыков и резцов верхней челюсти, второе место по распространённости занимает нижне-передняя область нижней челюсти, третье — нижне-задняя область нижней челюсти [7] [8] .
Имеющиеся результаты исследований позволяют лишь выделить три стадии развития однотом в зависимости от объёма отложений кальция (степени кальцификации):
- I стадия — начальная, зубные ткани не кальцифицированы, пропускают рентгеновские лучи, т. е. рентгенопрозрачны;
- II стадия — промежуточная, характеризуется частичной кальцификацией;
- III стадия — конечная, одонтому можно увидеть с помощью рентгена, на снимке она окружена рентгенопрозрачным (тёмным) ореолом [9][10] .
Классификация и стадии развития одонтомы
Первую классификацию одонтом предложил Б. Брокас в 1866 году [11] . После неё появилось много других классификаций, но наиболее популярной и часто используемой является классификация, составленная представителями ВОЗ. В её основе лежит тип новообразований, который состоит из дентина и эмали и часто выглядит нормально. Всего классификация включает в себя 4 типа опухолей:
- амелобластическую фиброодонтому — состоит из кальцифицированной зубной и зубной сосочковой ткани, которая напоминает фиброму, считается незрелым предшественником сложной одонтомы;
- одонто-амелобластому — очень редкое новообразование, которое по структуре и клиническим проявлениям напоминает амелобластому, но содержит эмаль и дентин;
- сложную одонтому — беспорядочную массу зубных тканей с отложениями солей кальция;
- составную одонтому — упорядоченное скопление зубоподобных структур, которое состоит из всех зубных тканей [12] .
Врачи также разделяют одонтомы по макроскопическим, рентгенологическим и микроскопическим признакам:
- составные — все ткани зуба в новообразовании упорядочены, у пациента находят несколько аномальных миниатюрных зубов, иногда окружённых фиброзным мешочком, которые состоят из эмали, дентина, цемента и пульпы.
- сложные — образованы из беспорядочной массы кальцифицированной эмали и дентина [15] .
На основе содержания новообразований одонтомы также делятся на три типа:
- эпителиальные — преимущественно состоят из эпителия;
- композитные — состоят из мезодермы и эпителия;
- соединительнотканные — состоят из соединительной ткани [13] .
В зависимости от расположения в челюсти выделяют следующие типы:
- внутрикостные — возникают внутри кости и могут прорываться в ротовую полость;
- внекостные, или периферические, — возникают в мягких тканях, покрывающих части челюстей, которые несут зубы, такие одонтомы имеют тенденцию к расслаиванию [14] .
Осложнения одонтомы
Если вовремя не найти одонтому и не начать её лечить, опухоль может сдавить нервные окончания и зубные корни, что приводит к острой боли. Из-за роста новообразований во рту появляются места, которые трудно очистить зубной щёткой и другими способами. Это повышает риск развития кариеса и воспалений, особенно дёсен.
Иногда развитие одонтомы приводит к неправильному развитию и формированию зубного ряда, что заметно мешает пациенту в повседневной жизни. Например, ему приходится менять пищевые привычки (выбирать жидкую и мягкую пищу, которая не будет причинять дискомфорт при жевании), также пациент чувствует себя неуверенно из-за внешнего дефекта.
Наряду со сверхкомплектными зубами одонтома является основной причиной патологии, при которой не могут прорезаться постоянные резцы, так как опухоль преграждает им путь [19] . Поэтому при выявлении первых признаков болезни необходимо сразу обратиться к стоматологу для дальнейшей диагностики и лечения [7] .
Диагностика одонтомы
Обычно одонтомы находят на плановых профилактических приёмах у стоматолога или в ходе рентгенологических исследований при диагностике других болезней. Растущую одонтому можно обнаружить с помощью обычной рентгенографии, но её тяжело опознать без отложений кальция, т. е. на начальной стадии развития опухоли.
Определить тип одонтомы только на основе визуального осмотра практически невозможно, так как новообразование обычно находится в костных структурах и никак не проявляется внешне, например объём кости остаётся прежним. Даже в редких случаях, когда опухоль прорывается в полость рта и может быть исследована визуально и вручную, сложно определить тип новообразования, так как сложная и составная одонтомы выглядят одинаково [16] . Поэтому при диагностике всегда используют инструментальные методы исследования.
Инструментальная диагностика
В случае сложной одонтомы на рентгенографическом изображении сравнительно хорошо видно организованные деформированные зубы или зубоподобные структуры, похожие на рентгенопрозрачные кисты. Сама одонтома выглядит как образование неправильной овальной формы. Обычно она окружена чётко очерченной тонкой рентгенопрозрачной зоной.
![Сложная одонтома [24]](https://probolezny.ru/media/bolezny/odontoma/slozhnaya-odontoma-24_s.jpg)
Составная одонтома выглядит как многочисленная группа маленьких деформированных зубов или зубоподобных структур. Рентгенография не всегда показывает детальные различия, поэтому изображение составной одонтомы может быть похоже на снимок сложного новообразования. Это затрудняет дифференциацию между двумя типами опухоли, от которой зависит тактика лечения и прогноз [17] .
Чтобы установить точный диагноз, врачи используют дополнительные диагностические методы, в том числе гистологическое исследование. Однако даже оно не всегда даёт максимальную точность при определении типа одонтомы.
![Составная одонтома [25]](https://probolezny.ru/media/bolezny/odontoma/sostavnaya-odontoma-25_s.jpg)
В этом случае наиболее эффективным методом диагностики является микрорентгенография. Она помогает различить гистологические структуры на основе их рентгеноконтрастности и/или рентгенопрозрачности. При этом снимки с большим увеличением, которые демонстрируют даже самые мелкие дентинные канальцы, по своей точности сопоставимы с гистологическими изображениями. Но, ксожалению, несмотря на эффективность метода на данный момент он доступен не всем пациентам [1] .
Дифференциальная диагностика
Одонтому часто путают с фиброзно-костными поражениями, кальцифицирующими кистозными опухолями, образованным из зубной ткани, хроническим остеомиелитом и фиброзной дисплазией, при которой здоровая челюстная кость заменяется соединительной тканью. Дифференциальную диагностику также необходимо проводить с амелобластной фибромой, амелобластной фиброодонтомой и одонтоамелобластомой.
Если одонтома располагается в области зубных корней, врач дифференцирует её с очаговым остаточным воспалением кости (оститом), цементомой, кальцифицирующей эпителиальной и аденоматоидной одонтогенной опухолью, сверхкомплектным зубом, цементированием фибромы или доброкачественной остеобластомой.
Предположительную одонтому в зоне зубной коронки различают с аденоматоидной и кальцифицирующей эпителиальной одонтогенной опухолью, амелобластной фибродентиномой или одонтоамелобластомой.
При расположении в верхнечелюстной пазухе одонтому можно спутать с синуситом, периапикальной инфекцией с полипами в верхнечелюстной пазухе (антральными полипами), антральным микозом, смещением корня или зуба, инородным телом, периферической остеомой, доброкачественным разрастанием зародышевых клеток, инвертированной папилломой, антральной карциномой или саркомой [3] [9] [17] .
Отличить одонтому от всех перечисленных заболеваний можно только на основании структуры новообразования.
Лечение одонтомы
Одонтома развивается только в пределах кости и надкостницы челюсти и не поражает другие ткани. Однако чтобы избежать проблем с прорезыванием постоянных зубов и дальнейших осложнений, например кистозных изменений или разрушения челюстных костей, одонтому необходимо вовремя лечить.
Основной метод лечения — хирургическое удаление новообразования. Так как одонтому окружает ткань, её удаление представляет собой простую хирургическую процедуру, похожую на удаление зуба. Аккуратная, правильно проведённая операция поможет избавиться от опухоли с минимальным риском осложнений и рецидивов, что особенно актуально при незрелых сложных одонтомах.
Согласно статистике, одонтомы легко удаляются, при этом костная перегородка снижает риск повреждения соседних зубов. Однако встречаются случаи, когда одонтома прорастает в соседний зуб или зубы, которые при лечении повреждаются, но впоследствии их можно легко восстановить [6] [18] .
Реабилитация после операции протекает по-разному, поэтому общих правил о том, что разрешается делать, а чего делать нельзя, не существует. Врач даёт индивидуальные рекомендации в зависимости от типа одонтомы, тактики лечения и особенностей пациента.
Прогноз. Профилактика
При своевременном корректном лечении поражённая область постепенно восстанавливается. В редких случаях новообразования появляются повторно. К сожалению, сейчас нет точной статистики по соотношению исходов и прогнозов одонтом. В литературных источниках упоминаются отдельные клинические случаи с тем или иным исходом, но этого недостаточно для составления достоверной статистики.
Отсутствие лечения влечёт за собой развитие осложнений: ретинированные зубы, заложенность носа, отодентальный синдром (увеличение зубов в сочетании с тугоухостью). Однако более подробных сведений относительно этих осложнений и исследований, посвящённых разбору тех или иных случаев, не существует.
В исключительных случаях, при отсутствии лечения, одонтома может спонтанно прорезаться в мягкие ткани. Это сопровождается острой болью, воспалением прилегающих мягких тканей или инфекцией, связанной с нагноением. Прорезавшаяся одонтома может вызвать кариес и абсцесс.
Профилактика одонтомы
Наиболее эффективной мерой профилактики является ранняя диагностика: тщательный осмотр у стоматолога, а также рентгенографическое обследование пациентов с признаками задержки прорезывания, отсутствия или временного смещения зубов, вне зависимости от наличия травмы в истории болезни. Особенно это актуально для детей и подростков.
Ранняя диагностика помогает избежать более сложного и дорогого лечения, обеспечивает лучший прогноз, минимизирует риск развития рецидивов, позволяет избежать смещения или удаления пульпы соседнего зуба [20] .
Одонтогенная инфекция
Одонтогенная инфекция - это любой вторичный инфекционный процесс, источником которого служит воспаление околозубных тканей. Включает такие нозологии как одонтогенный периостит, остеомиелит, синусит, флегмоны головы и шеи, лимфаденит и др. Проявляется общей (интоксикация, лихорадка) и местной симптоматикой (боль, припухлость пораженной области, гнойные выделения, затруднение жевания и глотания). Патология диагностируется на основании стоматологического осмотра, рентгенологических данных, УЗИ, КТ, микробиологических посевов. Лечение - санация полости рта, антибиотикотерапия, дезинтоксикация, вскрытие и дренирование гнойных очагов.



Одонтогенные инфекции (ОИ) - это острые или хронические гнойно-воспалительные заболевания, причиной которых становятся патологические процессы в тканях зуба (периодонте). Из стоматогенного очага микроорганизмы могут распространяться не только на близлежащие структуры (надкостницу, челюстную кость, придаточные пазухи), но и на органы и ткани, удаленные от источника инфекции (шею, средостение, оболочки головного мозга). Частота острых одонтогенных процессов среди инфекционных поражений ЧЛО достигает 69,5%. Одонтогенные инфекции являются предметом изучения клинической стоматологии, ЧЛХ, отоларингологии.

Микробная флора, вызывающая одонтогенную инфекцию, чаще представлена кокками (β-гемолитическим стрептококком, пептострептококком, золотистым стафилококком, превотеллами, фузобактериями). Также из очагов инфекции могут высеваться бактероиды, актиномицеты, спирохеты, протей, клостридии, кандиды. Микробный пейзаж при одонтогенных инфекциях обычно носит смешанный характер.
Источниками ОИ выступают различные локальные патологические процессы в полости рта. Чаще всего ими становятся дефекты твердых зубных тканей и периодонта:
- глубокий кариес;
- абсцессы полости рта: пульпарный (гнойный пульпит), пародонтальный, периапикальный;
- хронический гангренозный пульпит;
- острый апикальный или хронический периодонтит;
- нагноившаяся киста зуба, одонтома;
- перикоронарит;
- альвеолит.
Иногда спровоцировать манифестацию одонтогенной инфекции могут стоматологические манипуляции: эндодонтическое лечение, травматичное удаление зуба, синус-лифтинг, дентальная имплантация. При неправильном проведении эти процедуры способствуют перфорации верхнечелюстной пазухи, попаданию в синусы инородных предметов (осколков зубов, пломбировочных материалов), образованию незаживающих ороантральных свищей, поддерживающих инфекционный процесс.
Факторы риска
Пусковыми факторами, приводящими к развитию одонтогенных патологических процессов, могут являться переохлаждение, переутомление, стрессы, кровопотеря, инсоляция. ОИ чаще развиваются у пациентов с отягощенным соматическим фоном. Наибольшее значение имеют следующие сопутствующие патологии:
- сахарный диабет;
- ХНЗЛ;
- инфекции (грипп, туберкулез, гепатит, ВИЧ);
- онкологические заболевания;
- химические зависимости (алкогольная, наркотическая, токсическая).

Патогенез
На развитие одонтогенной инфекции влияют вирулентность и количество микроорганизмов в первичном очаге, а также состояние макроорганизма. Распространение инфекционных патогенов из первичного стоматогенного очага в большинстве случаев происходит контактным путем. При определенных условиях (высокая степень патогенности, снижение местной и общей резистентности) возбудители проникают в лимфатическое и кровеносное русло, мигрируют по организму.
В области инфекционного очага в полости рта создаются условия для беспрепятственного размножения микроорганизмов (венозный застой, отек, ишемия тканей). Через верхушку корня зуба патогены могут выходить за пределы очага через межмышечное, поднадкостничное, клетчаточное пространство. Так возникают одонтогенные периоститы, оститы, гаймориты, остеомиелиты.
Кроме этого, микробные токсины вызывают усиление сосудистой проницаемости, что в условиях хорошей васкуляризации околочелюстных тканей облегчает проникновение бактериальных агентов в сосудистое русло. Таким путем формируются околочелюстные абсцессы и флегмоны. Оседание микроорганизмов в лимфатических узлах при нарушении барьерной функции последних сопровождается развитием регионарного лимфаденита.
Симптомы одонтогенной инфекции
Одонтогенный периостит
В зависимости от клинического течения периостит может быть острым (серозным, гнойным) либо хроническим (простым, гиперпластическим). В области пораженного зуба - вероятного источника инфекции - ощущается боль, иррадиирущая в ухо, висок. Нередко визуально заметна припухлость щеки, асимметрия лица за счет одностороннего отека мягких тканей. Затруднено открывание рта.
При одонтогенном периостите страдает общее самочувствие: беспокоит слабость, фебрильная температура, головная боль, нарушение сна и приема пищи. Регионарные лимфоузлы увеличены и болезненны.
Одонтогенный остеомиелит
Чаще диагностируется у мужчин в возрастной группе 20-40 лет, в 68% случаев поражает нижнюю челюсть. На фоне резко выраженного интоксикационного синдрома беспокоит интенсивная локальная боль в зубе или разлитая боль во всей челюсти, которая распространяется на соответствующую половину головы. Конфигурация лица изменена за счет припухлости на стороне воспаления.
Отмечаются трудности при открывании рта, боль при пережевывании и глотании пищи, нарушение речевой функции, парестезии верхней или нижней губы. Может ощущаться гнилостный запах изо рта. Температурная кривая при одонтогенном остеомиелите колеблется от 37,5 до 39-40°С.
Одонтогенный синусит
На долю одонтогенного гайморита приходится от 10 до 30% случаев всех инфекций верхнечелюстных пазух. Острый синусит манифестирует с головной боли, температурной реакции, ощущения давления в проекции соответствующей пазухи. Нарастает отечность полости носа, затрудняется дыхание, снижается обоняние. Через некоторое время из пазухи начинает отделяться слизисто-гнойный или гнойный секрет. Мягкие ткани подглазничной области и щеки выглядят припухшими.
Одонтогенные абсцессы и флегмоны
Около 57% гнойных инфекций мягких тканей головы и шеи имеют стоматогенную этиологию. Одонтогенные абсцессы обычно локализуются в подглазничной, щечной, подчелюстной, околоушной области. Сопровождаются появлением припухлости в области лица или шеи, гиперемией кожи над гнойником. При поверхностном абсцессе ощущается симптом флюктуации. Отмечается локальная боль и пульсация в проекции гнойника. Признаки интоксикации выражены умеренно.
По локализации выделяют одонтогенные флегмоны дна полости рта, подчелюстного, подподбородочного, окологлоточного пространства, области шеи. Возникает припухлость мягких тканей без четких границ с наличием плотного болезненного инфильтрата. Боль самопроизвольная, разлитая, присутствует постоянно. В зависимости от локализации флегмоны нарушается жевание, глотание, дыхание, речь. Характерно выраженное ухудшение общего самочувствия, фебрильная лихорадка, ознобы.
Одонтогенный лимфаденит
Обычно развивается в области подчелюстных или шейных лимфоузлов. Характеризуется их локальной припухлостью, болезненностью, плотной консистенцией. Возникает асимметрия лица. При абсцедировании лимфоузлов повышается температура тела, появляется озноб, недомогание. При пальпации гнойного очага ощущается флюктуация.
Осложнения
Одонтогенные инфекции могут становиться источником тяжелых септических заболеваний. При нагноении лимфоузлов развивается аденофлегмона, а при хронизации воспаления - подкожная одонтогенная гранулема. Инфекции верхней челюсти чреваты формированием флегмоны глазницы, которая может привести к панофтальмиту и слепоте. Инфекционные процессы в области нижней челюсти выступают причиной гнойного медиастинита.
Крайне опасными по своим последствиям являются одонтогенные внутричерепные осложнения: абсцесс мозга, менингит, тромбоз пещеристого синуса. Из кардиальных осложнений наиболее часто развивается бактериальный эндокардит. Любой очаг ОИ может послужить источником одонтогенного сепсиса.
Одонтогенные инфекции диагностируются на основании выявления их связи с заболеваниями зубов (запущенный кариес, пульпит, периодонтит) или стоматологическими манипуляциями/операциями. Пациенты нуждаются в консультации стоматолога-терапевта, стоматолога-хирурга, челюстно-лицевого хирурга, врача-отоларинголога. В зависимости от клинической картины одонтогенной инфекции выполняется:
- Стоматологический осмотр. В полости рта удается обнаружить первичный очаг, повлекший за собой прогрессирование гнойного воспаления. Это может быть сильно разрушенный зуб, воспаленная лунка, воспалительный инфильтрат с флюктуацией или без, свищ на десне с гнойным отделяемым и т.д. При этом пальпация и перкуссия области поражения болезненна, десна отечна, гиперемирована (иногда цианотична), зубы подвижны.
- Рентген. Для оценки местных изменений зубных и костных тканей выполняется ОПТГ, рентгенография челюсти, придаточных синусов, мягких тканей шейной области. При планировании оперативного вмешательства рентгеновская диагностика дополняется КТ и МРТ соответствующих областей.
- ЛОР-осмотр. Наряду с рентгеновской визуализацией выполняется эндоскопическое обследование: риноскопия, эндоскопия носа, синусоскопия. При необходимости прибегают к диагностической пункции верхнечелюстной пазухи.
- Сонография. При развитии гнойного лимфаденита, флегмон, медиастинита осуществляют УЗИ лимфоузлов, околоносовых пазух, мягких тканей, средостения. Для исключения поражения сердца выполняют ЭхоКГ.
- Лабораторные анализы. При любых одонтогенных инфекциях исследуется общий анализ крови, маркеры воспаления (прокальцитонин, СРБ, фибриноген и др.). Производится забор и бакпосев материала из инфекционного очага, посев крови на гемокультуру.
При подозрении на одонтогенное инфицирование мягких тканей необходимо исключить неодонтогенные патологические процессы: рожистое воспаление, фурункулы и карбункулы, сиаладенит, аденофлегмоны и лимфадениты иной этиологии. Остеомиелиты челюстей дифференцируют посттравматическими, гематогенными формами заболевания. Также исключают синуситы риногенного, травматического, аллергического генеза.

Лечение одонтогенных инфекций
Хирургическое лечение
Лечение любых форм ОИ необходимо начинать с устранения первичного патологического очага. При этом может выполняться лечение пульпита или периодонтита, удаление зуба или импланта, вскрытие абсцесса, резекция верхушки корня. В дальнейшем проводится активное лечение вторичной патологии. При необходимости осуществляется госпитализация пациента в отделение челюстно-лицевой хирургии.
Консервативная терапия
Параллельно с хирургическими мероприятиями назначают массивную антибиотикотерапию с учетом выделенной микрофлоры, по показаниям вводят антимикотические препараты. Не утратили своей актуальности при одонтогенных инфекциях сульфаниламиды, нитрофураны. Проводят дезинтоксикационную, десенсибилизирующую терапию, витаминотерапию. В рамках иммунокоррекции вводят нативную и гипериммунную плазму, гамма-глобулин, осуществляют аутогемотерапию.
Прогноз и профилактика
Своевременное комплексное лечение предопределяет благоприятный исход одонтогенной инфекции. Генерализация гнойно-воспалительного процесса чревата формированием тяжелейших по своим последствиям осложнений. Существенное влияние на прогноз оказывает противоинфекционная резистентность организма, общее состояние здоровья. Профилактика одонтогенных инфекций заключается в регулярном санировании полости рта, ликвидации очагов стоматогенной инфекции, выполнении стоматологических манипуляций в строгом соответствии с протоколом.
1. Одонтогенная инфекция: существующие проблемы/ Матчин А.А.// Оренбургский медицинский вестник. - 2015.
2. Одонтогенные инфекции головы и шеи/ М. Тримарки, А. Галли, П. Каппаре и др.// Journal of Osseointegration. - 2019;11(1).
3. Совершенствование диагностики тяжелых осложнений острой одонтогенной инфекции/ Харитонов Ю.М., Громов А.Л.// Актуальные проблемы медицины. - 2011.
4. Клинико-функциональная характеристика пациентов с острыми одонтогенными воспалительными заболеваниями/ Романенко И.С., Конев С.С., Гандылян К.С., Караков К.Г., Карпова Е.Н., Апагуни А.Э.// Современные проблемы науки и образования. - 2015. - №4.
Периодонтит - симптомы и лечение
Что такое периодонтит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова Владимира Игоревича, стоматолога со стажем в 17 лет.
Над статьей доктора Козлова Владимира Игоревича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Периодонтит — это заболевание, вызванное бактериями, травмой или лекарственными препаратами, в результате которого происходит воспаление комплекса соединительной ткани (периодонта), расположенной между цементом зуба и зубной альвеолой. [9] [20]
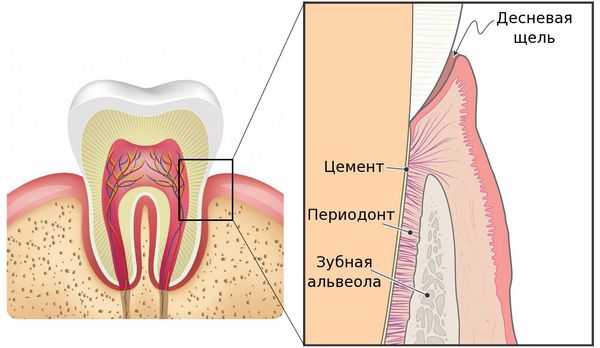
В общей структуре стоматологических заболеваний периодонтит встречается во всех возрастных группах пациентов и составляет 25-30% от общего числа обращений в стоматологические учреждения. [3]
В зависимости от причин возникновения выделяют три типа периодонтита:
- Травматический периодонтит — может развиться как при однократном сильном механическом воздействии (ушиб, удар, попадание косточки), так и при неоднократных небольших механических повреждениях (например, при постоянном откусывании нитей швеёй).
- Медикаментозный периодонтит — возникает в результате выхода сильнодействующих препаратов из корневого канала в ткани периодонта (например, когда в зубе было оставлено лекарство, а следующий приём состоялся позже, чем это было показано по инструкции безопасного периода нахождения препарата в канале). [11]
Пути инфицирования тканей периодонта:
- внутризубной — выход токсинов и бактерий через систему корневого канала после инфицирования пульпы и её некротизации в ткани периодонта;
- внезубной — переход воспаления из окружающих тканей (остеомиелит, остит, гайморит, пародонтит и т. д.).
Крайне редко возможно инфицирование тканей периодонта гематогенным (через кровь) и лимфогенными путями.
Симптомы периодонтита
Проявления заболевания напрямую зависят от его формы.
Хронические формы периодонтита в большинстве случаев протекают бессимптомно и выявляются во время рентгенологического исследования либо при обострении.
Признаки острого периодонтита и обострения его хронической формы:
- боль в зубе (причём чаще всего можно точно указать, какой именно зуб болит) — в начале заболевания боль слабо выраженная, ноющая, но позднее она становится более интенсивной, рвущей и пульсирующей;
- боль при жевании и прикосновении к зубу;
- чувство "выросшего зуба" — ощущение, что зуб стал длиннее других и первым смыкается с зубами-антагонистами;
- наличие большой кариозной полости в больном зубе или его предшествующее лечение по поводу глубокого кариеса или пульпита;
- иногда возникает отёк мягких тканей в области поражённого зуба — связано с выходом воспалительного экссудата (жидкости) из очага, находящегося в периодонте, в поднадкостничное пространство или мягкие ткани;
- открытие свищевого хода, чаще всего располагающегося на десне в проекции корня поражённого зуба (может возникнуть при обострении хронического периодонтита);
- отсутствие реакции больного зуба на холодное, горячее, сладкое или кислое;
- возможная подвижность зуба, связанная с инфильтрацией периодонта.
Патогенез периодонтита
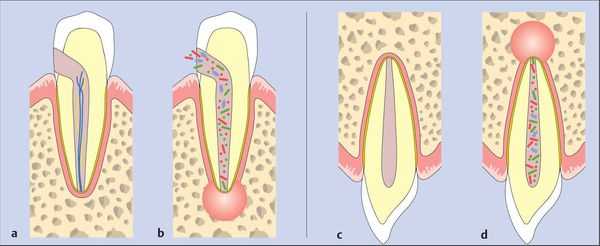
Острый верхушечный периодонтит
После повреждения периодонта по одной из указанных выше причин возникает кратковременный интенсивный тканевый ответ. Этот процесс сопровождается клиническими симптомами острого периодонтита. [7]
Ответ ткани, как правило, ограничен периодонтальной связкой. Он приводит к типичным нервно-сосудистым реакциям воспаления, которые проявляются гиперемией (переполнением кровью), застоем сосудов, отёком периодонтальной связки и экстравазацией (вытеканием в ткани) нейтрофилов. Поскольку целостность кости, цемента и дентина ещё не нарушена, периапикальные изменения на этом этапе не обнаруживаются при рентгенологическом исследовании.
Если воспаление было вызвано неинфекционными раздражителями, то поражение может исчезнуть, а структура апикального периодонта восстанавливается. [13] [14]
Когда происходит инфицирование, нейтрофилы не только борются с микроорганизмами, но также выделяют лейкотриены и простагландины. Первые привлекают больше нейтрофилов и макрофагов в область поражения, а вторые активируют остеокласты — клетки, участвующие в разрушении костной ткани. Так, через несколько дней кость, окружающая периодонт, может резорбироваться (раствориться), тогда в области верхушки корня рентгенологически обнаруживается расширение периодонтальной щели. [15]
Нейтрофилы погибают в месте воспаления и высвобождают из своих гранул ферменты, которые вызывают разрушение внеклеточных матриксов и клеток. Такое "расщепление" тканей предотвращает распространение инфекции в другие части тела и обеспечивает пространство для проникновения защитных клеток.
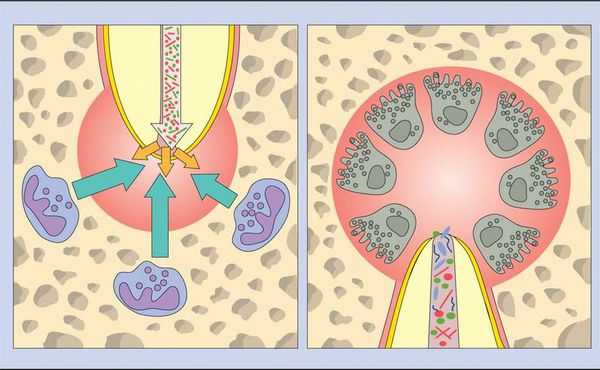
Во время острой фазы макрофаги также появляются в периодонте. Они продуцируют провоспалительные и хемотаксические (аллергические) цитокины. Эти молекулы усиливают местный сосудистый ответ, разрушение кости и деградацию внеклеточных матриц, а также могут заставить гепатоциты повысить выработку белков острой фазы.
Острый первичный периодонтит имеет несколько возможных исходов:
- самопроизвольное заживление;
- дальнейшее усиление и распространение в кости (альвеолярный абсцесс);
- выход наружу (образование свищей или синусового тракта);
- хронизация процесса. [19]
Хронический периодонтит
Длительное присутствие микробных раздражителей приводит к сдвигу в сторону макрофагов, лимфоцитов (Т-клеток) и плазматических клеток, которые инкапсулировуются в коллагеновой соединительной ткани.
Провоспалительные цитокины (клетки иммунной системы) являются мощными стимуляторами лимфоцитов. Активированные Т-клетки продуцируют множество цитокинов, которые снижают выработку провоспалительных цитокинов, что приводит к подавлению процесса разрушения кости. Напротив, полученные из Т-клеток цитокины могут одновременно усиливать выработку факторов роста соединительной ткани, что оказывает стимулирующее и пролиферативное воздействие на фибробласты и микроциркуляторное русло.
Возможность подавления деструктивного процесса объясняет отсутствие или замедленную резорбцию кости и восстановление коллагеновой соединительной ткани во время хронической фазы заболевания. Следовательно, хронические поражения могут оставаться бессимптомными в течение длительного времени без существенных изменений на рентгенограмме. [21]
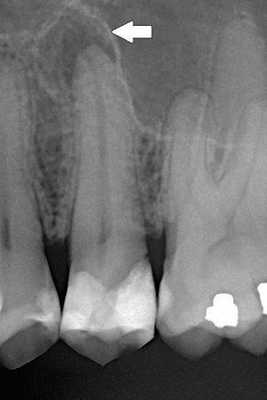
Равновесие, существующее в периодонте, может быть нарушено одним или несколькими факторами, например, микроорганизмами, «размещёнными» внутри корневого канала. Они продвигаются в периодонт, и поражение самопроизвольно становится острым с повторным появлением симптомов.
В результате во время этих острых эпизодов микроорганизмы могут быть обнаружены в костной ткани, окружающей периодонт, с быстрым увеличением рентгенологических проявлений. Эта рентгенографическая картина обусловлена разрушением апикальной кости, которое происходит быстро во время острых фаз и относительно неактивно на протяжении хронического периода. Следовательно, прогрессирование заболевания не является непрерывным, а происходит прерывистыми скачками после периодов "стабильности".
Цитологические исследования показывают, что около 45% всех хронических периодонтитов эпителизированы. Когда эпителиальные клетки начинают разрастаться, они могут делать это во всех направлениях случайным образом, образуя неправильную эпителиальную массу, в которую попадают сосудистая и инфильтрированная соединительная ткань. При некоторых поражениях эпителий может врастать во вход корневого канала, образуя пломбоподобное уплотнение на апикальном отверстии.
Классификация и стадии развития периодонтита
Классификация периодонтитов главным образом отображает причину воспаления, и что именно происходит в тканях пародонта. Самой распространённой классификацией, используемой на практике, является классификация И.Г. Лукомского: [17]
- Острый верхушечный (апикальный) периодонтит:
- серозный;
- гнойный.
- Хронический верхушечный (апикальный) периодонтит:
- фиброзный;
- гранулирующий;
- гранулематозный.
- Обострение хронического периодонтита.
Также при постановке диагноза используется классификация по МКБ-10:
K04.4 Острый апикальный периодонтит пульпарного происхождения:
K04.5 Хронический апикальный периодонтит:
- апикальная или периапикальная гранулема;
- апикальный периодонтит БДУ.
K04.6 Периапикальный абсцесс с полостью:
- зубной (дентальный) абсцесс с полостью;
- дентоальвеолярный абсцесс с полостью.
K04.7 Периапикальный абсцесс без полости:
- зубной (дентальный) абсцесс БДУ;
- дентоальвеолярный абсцесс БДУ;
- периaпикальный абсцесс БДУ.
K04.8 Корневая киста:
- апикальная (периодонтальная) киста;
- периaпикaльная киста;
- остаточная корневая киста.
Осложнения периодонтита
Осложнения периодонтита зависят от причинного зуба, локализации воспалительного очага, формы и стадии заболевания. Условно можно разделить все осложнения на несколько групп. [8]
Осложнения, вызванные распространением инфекции из периодонтального очага:
- Одонтогенный периостит — распространение воспалительного процесса на надкостницу альвеолярного отростка и тела челюсти из периодонтального (одонтогенного) очага.
- Одонтогенный абсцесс — формирование ограниченного полостного гнойного очага, возникающего в результате гнойного расплавления подслизистой, подкожной, межмышечной, межфасциальной клетчатки, лимфоузлов, мышечной ткани или кости. Формирование абсцессов преимущественно происходит в околочелюстных мягких тканях.
- Одонтогенная флегмона — формирование разлитого гнойного воспаления клетчатки, расположенной под кожей, слизистой оболочкой, между мышцами и фасциями.
- Одонтогенный гайморит — формирование воспаления в гайморовой пазухе, вызванное распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный лимфаденит — формирование воспаления в регионарных лимфатических узлах, вызванного распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный остеомиелит — гнойное воспаление челюстной кости (одновременно всех её структурных компонентов) с развитием участков остеонекроза.
Осложнение, вызванное деструктивными изменениями в перерадикулярной кости:
- Вторичная адентия — потеря одного или нескольких зубов, причиной которой служит разрушение костной ткани, окружающей корень зуба, препятствующее дальнейшему функционированию такого зуба.
Осложнение, вызванное формированием свищевого хода:
- Кожные свищи — образование свищевого хода, открывающегося на поверхность кожи.

Диагностика периодонтита
Диагностика периодонтита проводится на основании жалоб пациента, анамнеза заболевания, оценки общесоматического статуса, осмотра головы и шеи, полости рта, зуба, его перкуссии, зондирования и термопробы, электроодонтодиагностики (ЭОМ) и рентгенологического исследования. [10]
ЭОМ — это метод стоматологического исследования, основанный на определении порогового возбуждения болевых и тактильных рецепторов пульпы зуба при прохождении через неё электрического тока.
Диагностические признаки острого периодонтита:
Диагностические признаки хронического периодонтита:
Диагностические признаки обострения хронического периодонтита
Чаще всего клиническая картина соответствует острому периодонтиту, за исключением того, что всегда рентгенологически выявляются изменения в тканях периодонта, характерные для той или иной формы периодонтита. [12]
Лечение периодонтита
Лечение периодонтита направлено на устранение причин, механизмов и проявлений заболевания. Методы лечения бывают терапевтическими, хирургическими и комбинированными.
Терапевтическое лечение
Данный метод лечения нацелен на устранение патогенной микрофлоры, находящейся в эндодонте — комплексе поражённых тканей, включающем пульпу и дентин, которые связаны между собой морфологически и функционально. Поэтому иначе такое лечение называют эндодонтическим. [16]
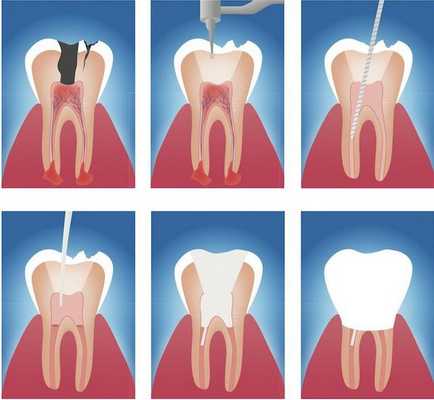
Этапы эндодонтического лечения:
- адекватное обезболивание;
- изоляция зуба или нескольких зубов, в которых будут проводится манипуляции, от полости рта;
- создание эндодонтического доступа (иссечение твёрдых тканей зуба или пломбировочного материала, закрывающих доступ в систему корневого канала;
- прохождение и определение длинны корневого канала (это длинна от устья до верхушки корня);
- создание корневого канала определённого диаметра и формы;
- введение в корневой канал лекарственных препаратов;
- пломбирование корневого канала;
- восстановление анатомии и функции зуба с помощью пломбировочного материала или ортопедической конструкции.
К оперативному лечению прибегают только в случаях неэффективности или невозможности терапевтического лечения.
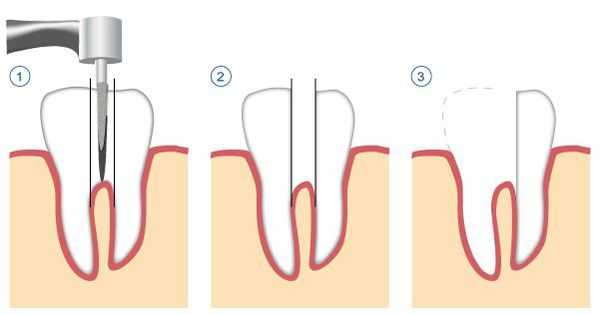
К хирургическим методам лечения относятся:
- удаление части корня зуба (резекция) — позволяет сохранить зуб, даже если у верхушки корня присуствовала киста;

- удаление зуба целиком, с последующим замещением утраченного зуба.
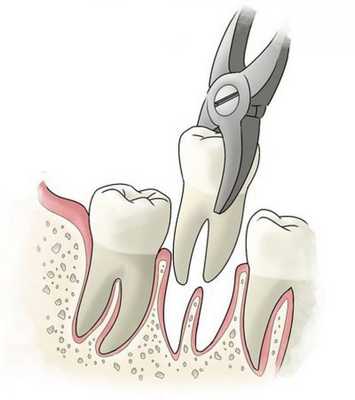
Течение и прогноз периодонтита, безусловно, зависят от своевременности обращения к стоматологу и качества проведенного им лечения. При эффективном лечении каналов происходит восстановление участка разрушенной кости, и зуб сохраняет свои функциональные свойства. При несвоевременном обращении пациента или безуспешном лечении высока вероятность потери зуба, а осложнения хронического периодонтита могут представлять серьёзную угрозу здоровью и жизни.
Для профилактики периодонтита необходимо тщательно ухаживать за полостью рта, регулярно проводить осмотры у врача-стоматолога и своевременно лечить одонтогенные очаги инфекции, такие как кариес и пульпит. [2] [5] [6]
Читайте также:
- Пример сторожевых сосудов меланомы цилиарного тела
- Влияние атропина, амилнитрита на сердечные шумы. Шумы сердца на фоне хлорида кальция
- Схемы химиотерапии метастазов рака толстой кишки (колоректального рака)
- Анатомия языка. Строение языка. Патология языка.
- УЗИ, КТ при ксантогранулематозном холецистите
