Онкопульмонология. Операции и хирургия рака легкого
Добавил пользователь Alex Обновлено: 28.01.2026
Рак легкого - самая распространенная онкопатология у мужчин в России. Среди причин смертности от онкопатологий у мужчин и женщин она занимает первое место. Ежегодно в России диагностируется почти 60 тысяч новых случаев этого заболевания. Рак легкого относится к злокачественным опухолям, с которыми сложно бороться, он нередко диагностируется на поздних стадиях и характеризуется низкими показателями выживаемости. От этих злокачественных опухолей каждый год умирает больше людей, чем совокупно от рака толстой кишки, молочной железы и простаты.
При этом существует эффективный способ профилактики рака легкого. В 85-90% случаев развитие заболевания связано с активным или пассивным курением. Риск существенно снижается после отказа от вредной привычки.
В настоящее время существует довольно много методов лечения рака легкого, начиная различными хирургическими вмешательствами и заканчивая противоопухолевыми препаратами новейших поколений. Тактика лечения зависит от гистологического типа, стадии злокачественной опухоли, возраста, состояния здоровья пациента и ряда других факторов.
В зависимости от того, как опухолевая ткань выглядит под микроскопом, выделяют два основных гистологических типа рака легкого:
- Немелкоклеточный (НМРЛ) - наиболее распространенный. На него приходится 80-85% всех случаев. Чаще всего болеют курильщики или люди, которые являлись ими ранее.
- Мелкоклеточный (МРЛ) - встречается в 10-15% случаев. Эти злокачественные опухоли быстро растут и распространяются в организме.
При НМРЛ на ранних стадиях основным методом лечения является оперативное удаление опухоли. Мелкоклеточный рак на момент диагностики зачастую успевает сильно распространиться в организме, и выполнить радикальную операцию не удается. Но за счет быстрого роста такие злокачественные опухоли обладают высокой чувствительностью к химиотерапии и лучевой терапии.
При НМРЛ выделяют пять стадий, которые в очень упрощенном варианте характеризуются следующими признаками:
- Стадия 0. «Рак на месте» (in situ) - наиболее ранняя стадия. Злокачественная опухоль находится в поверхностном слое слизистой оболочки, покрывающей дыхательные пути. Пока еще нет инвазии - вторжения злокачественного новообразования в окружающие ткани.
- Стадия I. Злокачественная опухоль диаметром менее 4 см. Может распространяться в главные бронхи, плевру (серозную оболочку, покрывающую легкое), частично закупоривать дыхательные пути.
- Стадии II и III. Более крупная злокачественная опухоль, которая может распространяться в регионарные лимфоузлы, соседние структуры.
- Стадия IV. Рак, который распространяется в другое легкое, либо злокачественные клетки в плевральном, перикардиальном выпоте (жидкости вокруг легких, в околосердечной сумке), либо отдаленные метастазы в органах за пределами грудной клетки.
При мелкоклеточном раке легкого используется та же система стадирования, но ее применяют редко. Чаще выделяют две стадии:
- Ограниченная стадия - когда злокачественная опухоль находится только в одном легком и в лимфатических узлах внутри грудной клетки на одной стороне. Такая ситуация встречается лишь у одного пациента из трех.
- Обширная стадия - злокачественная опухоль, которая успела распространиться в организме сильнее, чем на предыдущей стадии.
Хирургия
Объем хирургического вмешательства зависит от размеров, локализации злокачественной опухоли и состояния легочной функции. Хирург старается удалить как можно большее количество тканей в разумных пределах, чтобы обеспечить достаточную степень радикализма и не допустить рецидива.
Виды радикальных операций при раке легкого:
- Лобэктомия - удаление доли легкого. Правое легкое состоит из трех долей, левое - из двух. Этот тип операции наиболее предпочтителен.
- Пневмонэктомия - удаление всего легкого. Как правило, такие операции требуются, когда злокачественная опухоль находится близко к центру грудной клетки.
- Сегментэктомия или клиновидная резекция - операция, во время которой удаляют часть доли легкого. Ее выполняют при сниженной функции легких, когда ясно, что после лобэктомии оставшаяся легочная ткань не сможет справляться со своей работой.
- Резекция рукава бронха - операция, которая в некоторых случаях может быть выполнена вместо пневмонэктомии при недостаточной функции легких. Удаляют участок бронха, пораженный злокачественной опухолью, после чего сшивают оставшиеся концы.
Все хирургические вмешательства при раке легкого сложны и сопровождаются риском опасных осложнений. Поэтому их должны выполнять хирурги, которые имеют большой опыт проведения таких операций. В международной клинике Медика24 работают ведущие врачи, вмешательства на легких выполняются в операционных, оснащенных новейшим оборудованием.
Операции при раке легких проводятся путем торакотомии - через разрез грудной стенки. Также в настоящее время существует малоинвазивная методика - видео-ассистированная торакоскопическая хирургия (VATS). Вмешательство выполняют через несколько проколов в грудной стенке с помощью специальных инструментов, на конце одного из которых находится видеокамера, транслирующая изображение на экран. Операции по технологии VATS менее травматичны по сравнению с торакотомией, сопровождаются более низкими рисками, после них короче восстановительный период. Однако, такие вмешательства могут выполнять только хирурги, прошедшие соответствующее обучение, требуется специальное оборудование. В международной клинике Медика24 данная методика успешно применяется.
В некоторых онкологических клиниках применяется робот-ассистированная торакальная хирургия (RATS). Все манипуляции выполняют «руки» робота, а врач управляет ими через пульт. Считается, что RATS обеспечивает более высокую маневренность и точность, но в конечном итоге, вне зависимости от вида операции, успех определяется уровнем мастерства хирурга.
Если у пациента выявлен операбельный рак легкого и один метастатический очаг в головном мозге, то его также можно попробовать удалить. Если же метастазов уже много, то радикальная операция становится невозможна.
При мелкоклеточном раке легкого только у одного из 20 пациентов выявляется злокачественная опухоль, которую можно удалить. В остальных случаях рак на момент установления диагноза уже успевает сильно распространиться, и основными методами лечения становятся лучевая терапия, химиотерапия.

Радиочастотная аблация
У некоторых пациентов с небольшими злокачественными опухолями, расположенными близко к наружной поверхности легкого, может быть выполнена радиочастотная аблация. В опухолевый очаг через кожу под контролем компьютерной томографии вводят иглу и подают на нее электрический ток. В результате происходит сильное нагревание ткани, и раковые клетки погибают. Радиочастотная аблация особенно хорошо подходит для больных с немелкоклеточным раком легкого на ранней стадии, которым противопоказана операция.
Лучевая терапия
Современные аппараты позволяют с высокой точностью облучать злокачественные опухоли, практически не затрагивая здоровые ткани. При немелкоклеточном раке легкого применяют разные виды лучевой терапии:
При мелкоклеточном раке легкого лучевая терапия является одним из основных методов лечения. Ее применяют как самостоятельно, так и в сочетании с химиотерапией. МРЛ часто распространяется в головном мозг, поэтому, даже если обнаружена операбельная опухоль на ранней стадии, большинству пациентов показано профилактическое облучение головы.
Химиотерапия
При НМРЛ, в зависимости от стадии злокачественной опухоли и ряда других факторов, химиотерапия может применяться по-разному:
- Перед операцией - чтобы уменьшить опухоль и сократить объем хирургического вмешательства.
- После операции - чтобы уничтожить оставшиеся в организме опухолевые клетки. В некоторых случаях, как до, так и после хирургического лечения, курс химиопрепаратов сочетают с лучевой терапией.
- При раке легкого, распространившемся в окружающие ткани и лимфатические узлы, химиотерапия может применяться в качестве основного метода лечения вместе с лучевой терапией, если пациенту противопоказана операция.
- При раке IV стадии с метастазами химиотерапия становится основным методом лечения. В данном случае ее цель - не уничтожить опухолевые очаги полностью, а замедлить прогрессирование болезни и продлить жизнь пациента.
При НМРЛ на ранней стадии, когда химиотерапия дополняет операцию, обычно назначают комбинации из двух разных химиопрепаратов. При поздних стадиях зачастую назначают только один препарат, так как эти больные ослаблены, они хуже переносят лечение, у них выше риск серьезных побочных эффектов.
При мелкоклеточном раке легкого на ранних стадиях, как правило, проводят химиолучевую терапию. При запущенных злокачественных опухолях чаще всего комбинируют химиопрепараты и иммунопрепараты, иногда назначают лучевую терапию.
Таргетная терапия
Трагетные препараты - современная группа противоопухолевых средств, которые блокируют определенные молекулы, играющие важную роль в жизнедеятельности раковых клеток, активирующие их размножение и рост новых кровеносных сосудов. Существует довольно много групп таргетных препаратов для лечения немелкоклеточного рака легкого: ингибиторы EGFR, ALK, ROS1, BRAF, RET, MET, NTRK. Зачастую они эффективнее обычных химиопрепаратов и вызывают меньше побочных эффектов. Таргетную терапию применяют при поздних стадиях НМРЛ, самостоятельно или в сочетании с химиотерапией.
Иммунотерапия
Иммунопрепараты (ингибиторы контрольных точек) - инновационные противоопухолевые средства. Контрольные точки - это молекулы, которые в норме ограничивают активность иммунной системы, не дают ей атаковать нормальные ткани организма. Злокачественные опухоли используют их, чтобы защититься от иммунной агрессии. Ингибиторы контрольных точек блокируют эти молекулы, благодаря чему иммунная система снова активируется и начинает уничтожать раковые клетки.
Иммунопрепараты применяются при поздних стадиях как немелкоклеточного, так и мелкоклеточного рака легких. Доказано, что они помогают повысить показатели выживаемости среди пациентов.
Паллиативная терапия при запущенном раке легкого
Цель паллиативной терапии - не борьба с онкологическим заболеванием, а улучшение состояния пациента, купирование мучительных симптомов, лечение осложнений. Это направление в лечении рака легкого особенно важно на поздних стадиях:
- Устранение плеврального выпота. Плевральный выпот - это жидкость, которая скапливается вокруг легкого между листками плевры - серозной оболочки, которая покрывает легкие и выстилает стенки грудной полости. Жидкость мешает легким полноценно расправляться, и это приводит к дыхательной недостаточности. Выпот удаляют с помощью иглы, введенной через кожу, эта процедура называется плевроцентезом. В дальнейшем может быть выполнен плевродез. Врач вводит в плевральную полость вещество, которое приводит к склеиванию листков плевры и предотвращению дальнейшего накопления жидкости.
- Устранение перикардиального выпота. Этим термином называют жидкость, которая скапливается в околосердечной сумке. Ее также можно вывести с помощью иглы. Также выполняют хирургические вмешательства, во время которых создают путь для оттока жидкости.
- Устранение опухолевой обструкции дыхательных путей. Если опухоль блокирует просвет дыхательных путей, то это приводит к нарушению дыхания, пневмониям. Устранить проблему можно разными способами. Например, в этом помогает лучевая терапия. Можно установить в заблокированный участок стент - трубку с сетчатой стенкой, которая обеспечит свободное прохождение воздуха. Эту процедуру выполняют во время бронхоскопии. Для разрушения опухолевой ткани прибегают к лазерной хирургии, фотодинамической терапии (ФДТ). Во время ФДТ пациенту вводят специальный препарат - фотосенсибилизатор, - который накапливается в раковых клетках. Затем на опухолевую ткань воздействуют светом, фотосенсибилизатор активируется, и злокачественные клетки погибают.
- Купирование боли. Чтобы эффективно держать под контролем болевой синдром, в международной клинике Медика24 применяются наиболее современные препараты, в том числе наркотические анальгетики.
В международной клинике Медика24 доступны все современные методы лечения рака легких. Наши врачи обладают большим опытом выполнения хирургических вмешательств на органах грудной клетки, в том числе с применением видеоассистированной торакоскопической хирургии (VATS), мы применяем противоопухолевые препараты новейших поколений, работаем по международным протоколам. В нашей клинике можно получить эффективное лечение при любой стадии рака легкого, в соответствии с особенностями течения заболевания у конкретного пациента.
Операции при раке легкого
Радикальное удаление злокачественной опухоли — основной вид лечения рака легких на ранних стадиях. Выбирая тактику лечения и рассматривая возможность хирургического вмешательства, должен учитывать три главных фактора: гистологический тип злокачественной опухоли, ее стадию и общее состояние здоровья пациента (позволяет ли оно перенести операцию).

Чаще всего радикальные операции выполняют при немелкоклеточном раке легкого (НМРЛ), который составляет 85% от всех случаев, на стадиях I и II. При стадии IIIA хирургическое лечение также может быть возможно, при этом решение о тактике лечения должен принимать врачебный консилиум, в который входят онколог, радиотерапевт, химиотерапевт, торакальный хирург. При НМРЛ стадиях IIIB и IV радикальные вмешательства невозможны, таким пациентам показана лучевая терапия, системная терапия противоопухолевыми препаратами, выполняют паллиативные операции. Однако в некоторых случаях при стадии IV встречаются резектабельные опухоли с единичным метастазом, который также можно удалить с помощью операции или стереотаксической радиохирургии (, ).
При мелкоклеточном раке легкого, на который приходится 15% случаев, радикальные операции возможны лишь в редких случаях, примерно у одного из 20 пациентов, если опухоль не успела распространиться в лимфатические узлы и окружающие ткани.

В международной клинике Медика24 пациенты со злокачественными новообразованиями легких могут пройти обследование на оборудовании последних поколений от ведущих мировых производителей, получить консультацию у высококвалифицированных клинических онкологов, торакальных хирургов. Врач внимательно оценит результаты обследования и решит, возможна ли радикальная операция в конкретном случае, определит оптимальный объем хирургического вмешательства. Все сложные случаи в нашей клинике обсуждаются на врачебном консилиуме с участием разных специалистов.
По данным Министерства Здравоохранения РФ и Ассоциации онкологов России, только у 10-20% пациентов на момент установления диагноза рака легких удается выполнить радикальную операцию.
Наши врачи вам помогут
Виды хирургических вмешательств при раке легкого
Объем хирургического вмешательства зависит от размеров злокачественной опухоли и ее локализации в легком:
- В большинстве случаев показано удаление всего легкого (пневмонэктомия), его доли (лобэктомия) или двух долей (билобэктомия). Хирурги всегда стремятся придерживаться как можно большего объема операции, потому что это помогает снизить риск рецидива. Но при этом также важно учитывать функциональные возможности оставляемой легочной ткани.
- Если опухоль находится в периферической части легкого, вдали от его корня, имеет размер менее 1,5 см, и у больного снижены показатели функций дыхательной, системы, чаще всего удаляют только сегмент легкого (сегментэктомия, или клиновидная резекция) или выполняют атипичную резекцию. Перед тем как принимать такое решение, врач должен тщательно всё взвесить, так как удаление части легкого меньше доли сопровождается более высоким риском рецидива.
Любая из этих операций обязательно сопровождается удалением регионарных лимфатических узлов с окружающей клетчаткой, так как в них могут находиться микроскопические опухолевые очаги.
Раньше операции на легких в основном выполняли открытым способом через разрез — с помощью торакотомии. В настоящее время доказано, что при эндоскопических операциях через проколы — торакоскопии — результаты ничуть не хуже, и не повышается риск рецидива. В международной клинике Медика24 применяется современное оборудование для видеоассистированных торакоскопических вмешательств на легких (VATS). Этот метод является довольно сложным, требует от торакального хирурга соответствующего уровня мастерства. В клинике Медицина работают ведущие , отлично владеющие VATS.
Во время торакоскопической операции на грудной клетке делают небольшие надрезы (1-3 см), через них вводят инструмент с видеокамерой (торакоскоп) и специальные хирургические инструменты. Врач проводит операцию и наблюдает за ее ходом на экране, куда передается изображение с камеры торакоскопа.

Преимущества VATS в международной клинике Медика24 перед классической открытой операцией (торакотомией)
Резекция легких методом VATS начала практиковаться более 20 лет назад. С тех пор проведено много исследований, которые показали, что эта хирургическая техника обладает рядом преимуществ перед торакотомией:
- Более низкий риск осложнений. При открытой операции он достигает 58%, при торакоскопической — от 6 до 34%, в зависимости от оборудования и уровня мастерства хирурга.
- Более короткий срок госпитализации и реабилитационного периода. После VATS пациент может быстрее покинуть стационар и вернуться к привычной жизни.
- Результаты VATS зачастую лучше, чем после открытого вмешательства, при этом не повышается риск рецидива.
- Пациентов меньше беспокоят боли в послеоперационном периоде.
- Во время торакоскопической операции меньше травматизация тканей, лучше косметический результат — на коже остаются совсем небольшие рубцы.
Подготовка к операции
Перед удалением злокачественной опухоли легкого пациенту назначают предоперационное обследование, которое включает функциональные дыхательные пробы, рентгенографию и компьютерную томографию грудной клетки, , электрокардиографию, общий и биохимический анализы крови.
Обязательная составляющая подготовки к операции — отказ от курения и регулярные дыхательные упражнения. Если пациент постоянно принимает лекарственные препараты, некоторые из них, например, антикоагулянты, на время отменяют.
Послеоперационный период
Обычно срок госпитализации после торакоскопической операции составляет 3-4 дня. В послеоперационном периоде могут быть назначены обезболивающие препараты, антибиотики. Пациента помещают в палату интенсивной терапии, где его состояние тщательно контролируют с помощью различных датчиков. Может быть назначена оксигенотерапия или ИВЛ. На некоторое время в грудной клетке остается дренаж — специальная трубка для оттока жидкости.
После выписки из стационара, если послеоперационный период протекает без осложнений, пациент может вернуться к привычной жизни в течение недели. Интенсивные физические нагрузки противопоказаны в течение года. При выписке каждый пациент получает от врачей международной клиники Медика24 подробные рекомендации.
Удаление злокачественных опухолей легкого
Операции при злокачественных опухолях легких — сложные хирургические вмешательства, которые сопровождаются риском серьезных осложнений и требуют длительного восстановительного периода. Их могут выполнять только торакальные , имеющие соответствующий опыт, в клиниках, где есть операционные, оборудованные соответствующим образом. Существуют малоинвазивные техники, которые позволяют снизить риски и сократить восстановительный период.
В международной клинике Медика24 для этого есть все необходимое. В наших операционных установлена современная аппаратура экспертного класса от ведущих мировых производителей. У нас работают ведущие врачи, которые могут правильно оценить состояние пациента, определить оптимальный объем хирургического вмешательства, правильно подготовить к нему больного. Они выполняют операции любой степени сложности, в том числе малоинвазивные, торакоскопические.
Радикальные операции являются основным методом лечения при ранних стадиях немелкоклеточного рака легкого (НМРЛ) — это наиболее распространенная форма заболевания, на нее приходится 85% случаев. При мелкоклеточном раке легкого (МРЛ), на который приходятся оставшиеся 15%, показания к хирургическому вмешательству намного более ограничены. Такие злокачественные опухоли на момент установления диагноза обычно уже успевают сильно распространиться в организме и являются неоперабельными. Мелкие единичные новообразования, которые можно удалить, встречаются менее чем у одного из 20 пациентов.
Как пациента готовят к операции по поводу рака легкого?
Перед хирургическим вмешательством больной проходит всестороннее обследование, которое помогает оценить размер, локализацию, количество опухолевых очагов, стадию заболевания, выявить очаги в регионарных лимфатических узлах и отдаленные метастазы. Это помогает разобраться, возможна ли радикальная операция в данном случае, и какой вариант хирургического вмешательства оптимален. Применяют такие методы диагностики, как компьютерная томография, томография, , цитологическое исследование мокроты, биопсия ткани легкого. Могут быть назначены эндоскопические исследования: бронхоскопия, эзофагоскопия (исследование пищевода), эндоУЗИ. Чтобы оценить состояние внутригрудных лимфатических узлов, выполняют медиастиноскопию. Торакоскопия позволяет провести биопсию, оценить состояние плевры.
Также в предоперационное обследование входят:
- Функциональные легочные тесты. Они помогают оценить дыхательную функцию, выяснить, сможет ли ее обеспечить оставшаяся легочная ткань.
- Оценка состояния системы и других внутренних органов.
- Стандартное предоперационное обследование, которое включает общий и биохимический анализы крови, общий анализ мочи, исследование свертываемости, группы крови, , тесты на инфекции (ВИЧ, сифилис, вирусные гепатиты).
Хирург должен выяснить, какими сопутствующими заболеваниями страдает пациент, какие лекарственные препараты он постоянно принимает, есть ли у него аллергические реакции на лекарства.
Предварительно врач объясняет пациенту, какой вид операции планируется, с какой целью, каковы возможные риски, какие могут быть осложнения, последствия. Получив от доктора всю необходимую информацию, пациент или его законный представитель должен подписать информированное письменное согласие.
Как показывает статистика, удаление злокачественных опухолей легких возможно лишь примерно у 30% пациентов. У остальных противопоказаниями к радикальной операции становятся:
- прорастание злокачественной опухоли в соседние органы, в результате чего ее невозможно удалить полностью;
- злокачественная опухоль в пределах легкого, которая неоперабельная размеров, особенностей локализации;
- множественные метастазы;
- выраженная дыхательная, недостаточность;
- тяжелые поражения внутренних органов.
Разновидности операций по удалению злокачественных опухолей легких
Все хирургические вмешательства при злокачественных опухолях легких выполняются под общей анестезией. Объем операций бывает разным, в зависимости от размера, локализации злокачественного новообразования, функционального состояния легких. Обычно хирурги стремятся выполнить вмешательство в максимально возможном объеме, так как за счет этого удается с максимальной вероятностью удалить всю опухолевую ткань и добиться минимального риска рецидива.
- — предпочтительное и наиболее распространенное хирургическое вмешательство при раке легкого. Во время него удаляют долю органа. Анатомически правое легкое состоит из трех долей, левое — из двух долей, разделенных бороздами.
- Пневмонэктомия (пульмонэктомия) — удаление всего легкого. Такое вмешательство может быть показано при центральном раке легкого. — удаление сегмента легкого. Эту операцию также называют клиновидной резекцией, во время нее удаляют часть доли. Таким хирургическим вмешательствам отдают предпочтение, когда нужно максимально сохранить легочную ткань, если есть риск того, что она не сможет полноценно справляться со своей функцией после удаления целой доли.
- Рукавная лобэктомия является альтернативой пневмонэктомии, когда злокачественная опухоль находится в главном или долевом бронхе. Хирург пересекает бронх выше и ниже пораженного участка и удаляет его. Затем соединяют оставшиеся концы.
Во время всех этих операций, помимо легочной ткани, удаляют близлежащие лимфатические узлы, так как в них тоже могут находиться раковые клетки.
Случай успешного радикального хирургического лечения ложно местно-распространённого рака лёгкого

Несмотря на достижения современных медицинских технологий в торакальной онкологии, рак лёгкого остаётся одной из основных причин смертности населения. Алгоритм и тактика лечения пациентов со злокачественными опухолями лёгких определяются на основании клинической стадии заболевания. Стадия устанавливается по результатами диагностических исследований: компьютерной (КТ) и позитронно-эмиссионной томографии (ПЭТ-КТ), радиоизотопных исследований и бронхоскопии.
Достаточно часто (13-30 %) течение рака лёгкого осложняется вторичным параканкрозным (расположенным вокруг опухоли ) воспалением, которое затрудняет своевременную диагностику и адекватное стадирование рака лёгкого. Нередко это приводит к гипердиагностике, то есть ошибочному медицинскому заключению о наличии у пациента осложнений, которые на самом деле отсутствуют. Применимо к раку лёгких, гипердиагностика возможна по характеристикам первичной опухоли и поражению лимфатических узлов (категории "T" и "N" в классификации TNM), что отодвигает хирургические методы лечения на второй план или вовсе исключает их из возможных опций лечения рака лёгкого.
Приводим клиническое наблюдение пациента с ложно местно-распространённой злокачественной опухолью лёгкого. Учёт характера новообразования в этом случае позволил провести пациенту успешное хирургическое лечение первым этапом.
31.07.2020 мужчина 57 лет обратился в Клиническую больницу № 2 АО ГК МЕДСИ с данными компьютерной томографии, где выявлено центральное новообразование в корне нижней доли левого лёгкого.
Жалобы
Пациент предъявлял жалобы на боль в груди (в проекции грудины и нижне-грудного отдела позвоночника), эпизоды повышения температуры тела до субфебрильных значений (до 38 °C) и постоянный кашель с выделением небольшого количества светлой мокроты.
Сначала болезненные ощущения трактовались как проявления гастроэзофагеальной рефлюксной болезни (ГЭРБ). Пациент получал лекарственную терапию, но без существенного эффекта.
Анамнез
У пациента длительный анамнез курения — 40 пачколет (т. е., 1 пачка в день в течение 40 лет или 2 пачки в день в течение 20 лет и т .д.). Считает себя больным с апреля 2020 года, когда появилась боль в груди и кашель. С этими симптомами больной обратился к терапевту в поликлинику по месту жительства. Жалобы были расценены как проявления гастро-эзофагеальной рефлюксной болезни (ГЭРБ). По результатам гастроскопии диагностированы признаки хронического гастрита и косвенные признаки ГЭРБ. Назначенное лечение не дало эффекта.
При дальнейшем дообследовании, по данным рентгенографии и компьютерной томографии органов грудной клетки выявлено новообразование в нижней доле левого лёгкого. После этого пациент был направлен на консультацию к торакальному онкологу.
- (терапия метформином и гликлазидом);
- мультифокальный атеросклероз с преимущественным поражением сосудов головного мозга. 27.12.2019 зафиксирована транзиторная ишемическая атака (острое кратковременное нарушение кровообращения головного мозга).
Обследование
При осмотре и физикальном обследовании обращало на себя внимание наличие экспираторных (при выдохе) свистящих хрипов по всем лёгочным полям (больше слева) и ослабление дыхания в нижних отделах слева.
Периферические лимфатические узлы шеи, подмышечных, над- и подключичных областей не увеличены в размерах или не пальпируются (не прощупываются).
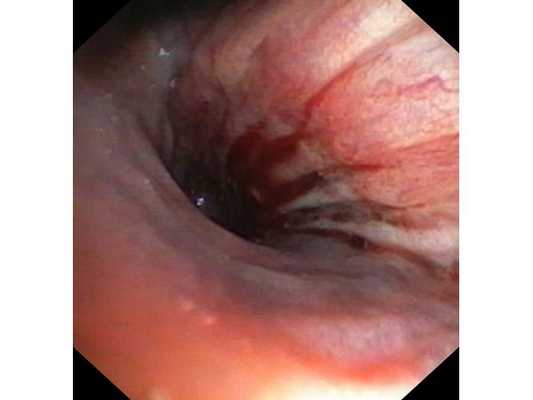
Первым этапом пациенту была проведена фибробронхоскопия, по данным которой выявлено, что устье нижнедолевого бронха слева сужено за счёт подслизистого и перибронхиального распространения опухоли.
Выполнена многократная биопсия из устья нижнедолевого бронха слева. По данным гистологического исследования материала эндоскопической биопсии верифицирован диагноз немелкоклеточного рака лёгкого.
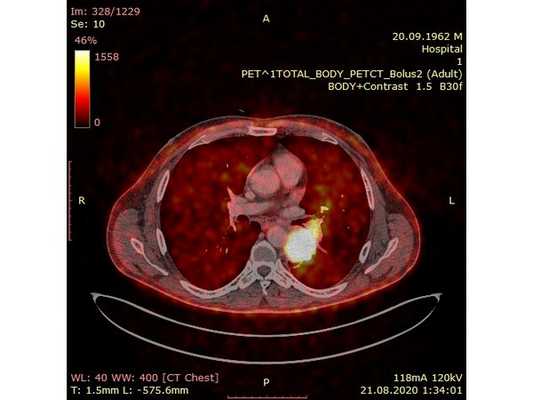
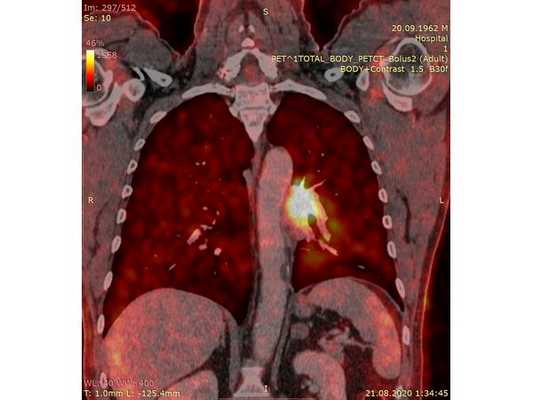
Чтобы провести первичное стадирование опухоли, пациенту проведена позитронно-эмиссионная томография в сочетании с компьютерной томографией (ПЭТ-КТ). По данным исследования, выявлена метаболически активная опухоль в корне левого лёгкого с бугристыми контурами размерами 41 х 43 мм. В толще опухоли проходят нижнедолевой бронх и бронх 6-го сегмента левого лёгкого, просветы бронхов значительно сужены. Нижняя доля левого лёгкого уменьшена в размерах за счёт того, что сегменты 6, 9 и 10 субтотально (частично) инфильтрированы и безвоздушны. Лимфатические узлы корня лёгкого и средостения не увеличены в размерах и не накапливают радиофармпрепарат (РФП), который был введён пациенту перед обследованием внутривенно. Других очаговых образований и очагов гиперметаболизма в организме не обнаружено.
При этом отмечено, что опухоль распространяется в средостение по нижней стенке левого главного бронха и широко прилежит к нижнегрудному отделу аорты (по заключению специалиста ПЭТ-КТ — имеется инвазия опухоли в ткани средостения и возможное врастание в стенку аорты). При самостоятельном пересмотре изображений отмечено, что "опухолевая" ткань, которая распространяется по нижней стенке левого главного бронха в средостение, не накапливает РФП (т. е. не является злокачественной), а стенка аорты в области "инвазии" опухоли имеет ровный чёткий контур и адвентициальную границу, что также свидетельствует об отсутствии онкологического процесса в этой области.
- эхокардиография;
- ультразвуковая допплерография (УЗДГ) артерий и вен нижних конечностей и брахиоцефальных артерий;
- спирометрия (измерение объёмных и скоростных показателей дыхания с целью диагностики и оценки функционального состояния лёгких).
По результатам исследований не выявлено существенных патологий, которые могли бы ограничить возможности хирургического вмешательства на лёгких.
На период обследования пациенту была рекомендована противовоспалительная (НПВС) и ингаляционная терапия, на фоне чего пациент отметил уменьшение болевого синдрома и выраженности кашля.
Диагноз
Основное заболевание: Центральный немелкоклеточный рак нижней доли левого лёгкого, сT2bN0M0, IIА стадия. (T2b — опухоль более 5 см, но менее 7 см в наибольшем измерении; N0 — нет метастазов в региональных лимфатических узлах; M0 — нет отдалённых метастазов).
- Сахарный диабет 2 типа, субкомпенсированный (среднетяжёлое течение болезни).
- Мультифокальный атеросклероз с преимущественным поражением сосудов головного мозга (транзиторная ишемическая атака от 27.12.2019). Код МКБ-10 — E11.9.
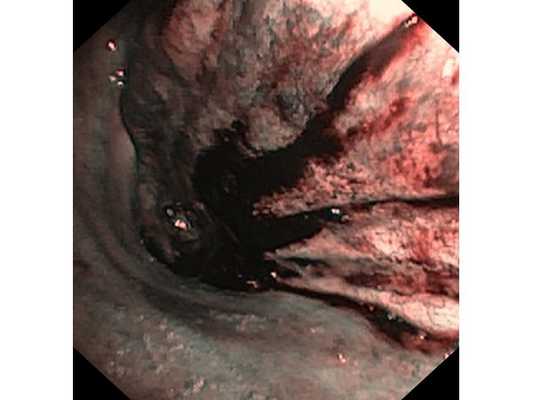
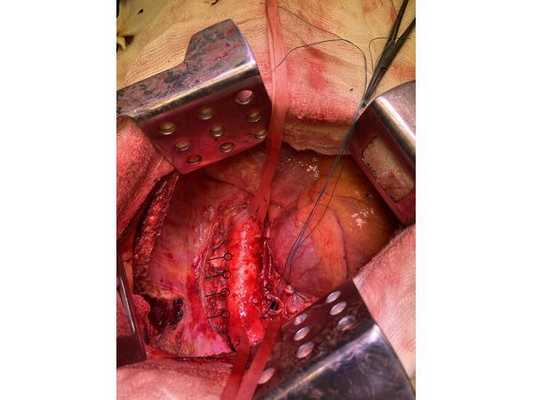
Интраоперационное фото: клипированные межрёберные артерии; аорта на тесёмочных держалках по краям зоны резекции адвентиции; культя главного бронха с провизорными швами при ушивании по Оверхольту
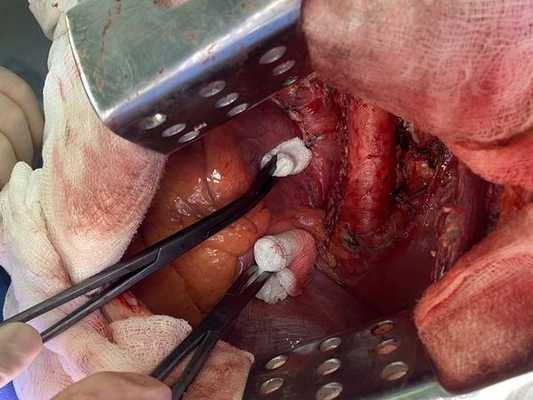
Лечение
Проведён онкологический консилиум (Клиническая больница № 2 АО ГК МЕДСИ). Решением консилиума рекомендовано первым этапом провести хирургическое лечение в объёме нижней лобэктомии (удаления доли органа) с циркулярной резекцией левого главного бронха (удалением сегмента бронха с восстановлением целостности бронхиального дерева) или пневмонэктомии слева (полного удаления лёгкого) после интраоперационной ревизии с систематической медиастинальной лимфодиссекцией (иссечением лимфатических узлов).
- боковая торакотомия (вскрытие грудной клетки) слева;
- пневмонэктомия с резекцией адвентиции (наружной оболочки) аорты, париетальной и медиастинальной плевры и мышечной стенки пищевода;
- медиастинальная лимфаденэктомия.
1. В положении на правом боку с раздельной вентиляцией лёгких выполнена боковая торакотомия слева. При ревизии:
- в плевральной полости выпота (скопления жидкости) нет;
- имеются единичные сращения в области верхней доли и 6 сегмента — разделены при помощи электрокоагуляции;
- очагового поражения париетальной и висцеральной плевры нет.
- в нижней доле имеется плотная большая опухоль, подрастающая к грудной аорте и врастающая в медиастинальную плевру и средостение;
- сосуды корня лёгкого в опухолевый процесс не вовлечены;
- определяются множественные неувеличенные в размерах лимфатические узлы.
Учитывая данные интраоперационной ревизии, диагноз скорректирован: центральный местно-распространённый немелкоклеточный рак нижней доли левого лёгкого с врастанием в адвентицию аорты и ткани средостения — cT4NxM0. Принято решение о выполнении пневмонэктомии (полного удаления лёгкого).
2. Выделены и взяты на держалки верхняя и нижняя лёгочные вены, выделен ствол лёгочной артерии, который также взят на держалку. Выполнено пробное пережатие лёгочной артерии — нарушений гемодинамики (движения крови по сосудам) и гемоксигенации (насыщения крови кислородом) нет.
3. Последовательно прошиты сшивающими аппаратами и пересечены нижняя и верхняя лёгочные вены и ствол лёгочной артерии. Выявлено, что опухоль подрастает к мышечной стенке пищевода, выполнена краевая резекция мышечной стенки пищевода на протяжении 2 см.
4. Острым путём отсечён левый главный бронх, при этом обнаружено, что опухоль распространяется перибронхиально. Культя левого главного бронха реампутирована (ампутирована повторно) в пределах визуально здоровой ткани стенки бронха, до 1,5-2 см от карины трахеи (гребня хряща между разделением двух главных бронхов). Центральная часть культи левого главного бронха ушита по Оверхольту.
5. Отступив по грудной стенке от края врастания опухоли в аорты на 2 см, рассечена и отсепарована (отделена хирургически) париетальная плевра и адвентиция аорты. Аорта мобилизована по типу "ручки чемодана" и взята на тесёмочные держалки выше и ниже места врастания опухоли.
6. Скелетизируя грудную стенку и аорту, с перевязкой левых межрёберных артерий, на участке рёбер 4, 5, 6 и 7 выполнена полуциркулярная резекция адвентиции аорты, мягких тканей грудной стенки с париетальной плеврой и тканей средостения.
7. Пневмонэктомия. Проверка аэростаза (герметичности) под уровнем жидкости — просачивания воздуха в области культи бронха нет.
8. Выполнена лимфодиссекция из области лёгочной связки, области бифуркации трахеи (места её разделения на главные бронхи), аортального окна, левого трахеобронхаильного угла и нижних паратрахеальных лимфатических узлов слева. Проверка гемостаза — сухо.
10. В плевральную полость заведён толстый силиконовый дренаж. Послойное ушивание раны, рёбра сведены тремя перикостальными швами. Наложена асептическая повязка.
- дренаж из плевральной полости удалён на первый послеоперационный день;
- из отделения реанимации и интенсивной терапии (ОРИТ) пациент переведён в госпитальное отделение с целью активизации.
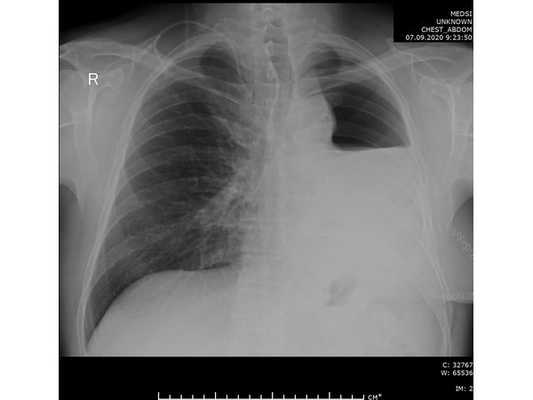
Проведена профилактическая стандартная антибактериальная терапия в течение пяти суток. По данным контрольной рентгенографии, отмечено смещение средостения в оперированную сторону.
- умеренно-дифференцированная аденокарцинома лёгкого (G2) с очаговой периневральной и лимфо-васкулярной инвазией (Pn1, LV1), выраженной фибропластической реакцией стромы, умеренной воспалительной инфильтрацией, фокусами некрозов.
- Размер опухоли — 6,0 х 4,5 х 3,5 см — pT2b.
- В 40 исследованных лимфатических узлах (4 группа — 5 шт., 5 группа — 4 шт., 7 группа — 10 шт., 9 группа — 1 шт., 10 группа — 2 шт., 11 группа и внутрилегочные — 18 шт.) метастазов опухоли не обнаружено — pN0.
- Края резекции без опухоли — R0.
- Область "подрастания" опухоли к адвентиции аорты и врастания опухоли в средостения была представлена фиброзной тканью с воспалительной инфильтрацией стромы.
Еженедельный амбулаторный контроль состояния пациента в течение трёх недель констатировал неосложнённый поздний послеоперационный период.
Проведён повторный онкологический консилиум Клинической больницы № 2 АО ГК МЕДСИ по результату первого этапа лечения: учитывая размеры опухоли, периневральную и лимфо-васкулярную инфильтрацию, степень дифференцировки опухоли и возраст пациента, рекомендовано проведение химиотерапии в адъювантном режиме по схеме Пеметрексед + Карбоплатин (4 курса). Первый курс химиотерапии проведён в штатном режиме на 28 послеоперационный день.
Заключение
Таким образом, принимая во внимание данные предоперационного обследования и заключение специалистов лучевой диагностики, можно было ложно определить "нехирургическую" стадию рака лёгкого и констатировать полную невозможность радикального хирургического лечения (инвазия в стенку аорты). Однако прицельный пересмотр данных ПЭТ-КТ и учёт клинической картины воспалительного синдрома ( температура тела до 38 °С ; кашель, купированный на фоне ингаляционной терапии; болевой синдром, купированный приёмом НПВС) позволили принять решение о возможности хирургического лечения. Интраоперационная ревизия на мгновение пошатнула уверенность в правильности стадирования онкологического процесса, однако патологоанатомическое исследование полностью подтвердило предоперационную трактовку клинической ситуации.
Данное клиническое наблюдение свидетельствует о важности учёта параканкрозного воспаления при раке лёгких, которое может вносить существенный вклад в ложную трактовку стадии заболевания. Каждый пациент с злокачественной опухолью лёгкого требует индивидуального подхода и оценки рисков и возможностей радикального хирургического лечения.
Рак легкого - это злокачественная опухоль основного органа системы дыхания, способная прорастать в окружающие ее ткани, разрушать их и создавать метастазы - дополнительные очаги заболевания в других органах.
Борьба с ней - задача крайне сложная, поскольку ее клетки быстро развиваются, бесконтрольно размножаются и перемещаются по телу по сосудам кровеносной и лимфатической Лимфатическая система дополняет сердечно-сосудистую. Циркулирующая в ней лимфа - межклеточная жидкость - омывает все клетки организма и доставляет в них необходимые вещества, забирая отходы. В лимфатических узлах, выполняющих роль «фильтров», опасные вещества обезвреживаются и выводятся из тела. систем.
На сегодняшний день существует множество методов, позволяющих уничтожать, сдерживать рост или уменьшать опасные новообразования, но единственным способом их полного удаления из организма остается хирургия.
Кому назначается операция при раке легких?
Хирургия редко используется как основное лечение мелкоклеточных опухолей, составляющих от 15% до 20% всех случаев рака легких. Такой подход объясняется их очень быстрым развитием - в большинстве случаев к моменту выявления они успевают поразить большое количество тканей организма, что крайне затрудняет борьбу с ними. Менее чем у 1 из 20 больных они обнаруживаются как единичный очаг, не распространивший свои клетки в лимфатические узлы Лимфатические узлы - это крошечные органы лимфатической системы, которые выявляют и обезвреживают опасные для организма вещества. или другие органы.
Пациентам с подобным диагнозом на начальных этапах может быть назначена операция с последующим проведением химиотерапии - приемом лекарств, уничтожающих измененные клетки. Кроме того, их проводят не только с целью полного удаления онкологии, но и как часть паллиативной терапии, задачей которой является облегчение симптомов и улучшение качества жизни человека.
В случае немелкоклеточных опухолей перспективы более оптимистичны - обычно на ранних стадиях такие новообразования можно полностью вылечить с помощью хирургии.
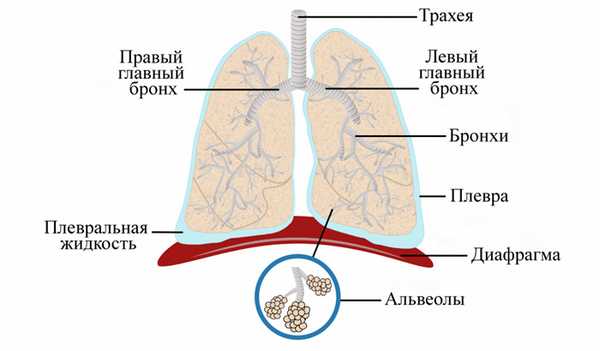
Что такое легкое и зачем оно нужно?
В здоровом организме человека есть два таких мягких, эластичных губчатых органа. Правое легкое состоит из 3 основных частей - долей, а менее крупное, расположенное рядом с сердцем левое - из двух.
Как мы дышим?
Воздух попадает в рот или нос, а затем в трахею, которая раздваивается на бронхи, разделяющиеся и образующие небольшие ветви - бронхиолы. На их конце расположены альвеолы - крошечные мешочки, которые поглощают - передают в кровь кислород и удаляют из нее углекислый газ во время выдоха.
Оба органа окружает тонкая защитная пленка - плевра, помогающая им скользить вперед и назад по грудной стенке во время расширения и сжатия.
Под ними находится диафрагма - тонкая, похожая на купол мышца, отделяющая грудную клетку от брюшной полости, которая содержит в себе основные жизненно важные органы, такие как кишечник, печень, почки, селезенка и другие. При дыхании она движется вверх и вниз, что позволяет легким увеличиваться и уменьшаться в объеме, набирая и выпуская воздух.
Можно ли удалить легкое?
Большинство людей могут обойтись только одним легким, если второе здорово, не повреждено, обеспечивает поступление достаточного количества кислорода и справляется с выведением углекислого газа.
Дыхательная система играет очень важную роль, а ее неправильная работа может повлиять на качество жизни человека. Именно поэтому врачи стараются сохранять максимум тканей, а изымать минимум - только небольшую область, или сегмент. К сожалению, такого вмешательства не всегда оказывается достаточно. При серьезных травмах, туберкулезе, тяжелой форме грибковых инфекций, некоторых заболеваниях, а также раке и его метастазах может потребоваться полное удаление легкого.
До проведения хирургического вмешательства необходимо пройти подготовку:
Полное обследование, в ходе которого врачи оценивают состояние здоровья пациента, размер и контуры опухоли, количество пострадавших от заболевания тканей и выявляют метастазы - дополнительные онкологические новообразования в различных органах. Оно включает в себя сдачу анализов и выполнение целого комплекса диагностических процедур:
- анализы крови и мочи, позволяющие выявлять инфекции и сбои в работе внутренних органов;
- биопсия - забор тканей опухоли для изучения свойств ее клеток;
- эзофагоскопия - оценка состояния пищевода;
- бронхоскопия - осмотр бронхов Бронхи - это ответвления трахеи, по которым воздух проходит в легкие. ;
- торакоскопия - исследование органов дыхания через небольшие разрезы на груди и спине;
- КТ или МРТ, в ходе которых доктор получает четкое изображение внутренних органов, определяет размеры опухоли, ее точное местоположение и контуры;
- цитология мокроты - выявление раковых клеток в производимой дыхательными путями слизи;
- медиастиноскопия - изучение состояния лимфатических узлов;
- оценка состояния сердечно-сосудистой системы и других жизненно важных органов;
- функциональные легочные тесты, позволяющие определять качество работы органов дыхания и возможности обеспечения тела кислородом оставшимися после операции тканями;
- при необходимости доктор назначает и другие процедуры.
- О нарушениях свертываемости крови.
- Наличии всех известных пациенту заболеваний.
- Аллергии на йод, латекс и другие вещества, включая анестетики - обезболивающие средства.
- О беременности, в том числе возможной.
- Приеме препаратов, в том числе витаминов и добавок, а также разжижающих кровь лекарств, таких как аспирин.
До начала операции врач рассказывает о планируемом вмешательстве, его ходе, целях, возможных рисках, последствиях и осложнениях. После чего пациент или его законный представитель подписывает документ - информированное добровольное согласие на медицинское вмешательство.
Операции для лечения рака легких
Врачи применяют несколько методов хирургического лечения рака, каждый из которых требует госпитализации в клинику. Выбор типа вмешательства зависит от расположения опухоли, ее размеров, повреждения расположенных рядом с ней тканей и лимфатических узлов - «фильтров» нашего организма, которые задерживают и обезвреживают опасные вещества. Часто специалисты предпочитают делать более обширные операции для изъятия максимального количества измененных клеток, поскольку такой подход повышает шансы на полное выздоровление.
Все подобные процедуры проводятся под общей анестезией - с использованием препарата, погружающего пациента в глубокий сон с потерей сознания, и обычно выполняются через большой разрез между ребрами со стороны грудной клетки или спины.
В их ходе удаляются не только пораженные ткани легкого, но и ближайшие лимфатические узлы. Такое вмешательство необходимо для выявления поражения их измененными клетками и распространения онкологии за пределы тканей дыхательной системы.
В зависимости от типа и размеров опухоли для лечения рака применяются:
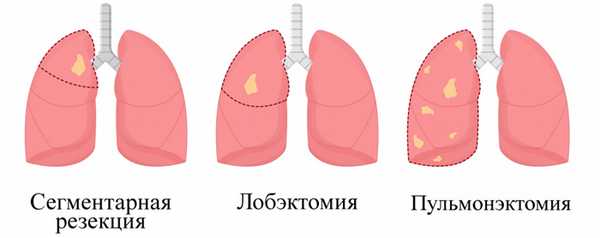
Лобэктомия - удаление одной содержащей опасное новообразование доли.
Билобэктомия - изъятие двух долей правого легкого.
Сегментарная резекция - в ее ходе хирург вырезает только пораженный сегмент - небольшую часть доли. Данная процедура подходит для пациентов, чья дыхательная система не справится со своей функцией при удалении всей доли.
Пульмонэктомия - полное удаление легкого. Операция может потребоваться при расположении опухоли рядом с центром грудной клетки.
Рукавная лобэктомия - изъятие крупного очага онкологии, находящегося в главном или долевом бронхе. При ее проведении врач удаляет поврежденную часть дыхательного пути и сшивает оставшиеся ткани, находящиеся выше и ниже пострадавшего участка. Этот тип вмешательства может быть назначен как альтернатива пульмонэктомии, позволяющая сохранять максимум функций легких.
Видеоассистированная торакоскопическая хирургия - VATS
VATS - это малоинвазивная процедура для лечения ранней стадии рака, в ходе которой повреждается минимальное количество тканей.
Традиционные операции проводятся через крупный разрез, а видеоассистированные - через несколько маленьких проколов в грудной клетке. В них вводятся специальные инструменты и торакоскоп - прибор с источником света и камерой, которая выводит четкое изображение на монитор. Хирург контролирует свои движения и управляет ими, ориентируясь на данные видео, транслируемого в режиме реального времени.
Роботизированная торакоскопическая хирургия - RATS
RATS - это малоинвазивное лечение небольших опухолей с помощью роботизированной системы. При ее выполнении специалист сидит за пультом в операционной и управляет действиями манипуляторов, удаляющих новообразования через маленькие проколы в груди пациента.
Процедура обеспечивает даже большую маневренность и точность при перемещении инструментов, чем VATS.
VATS и RATS - сложные операции, результат проведения которых полностью зависит от мастерства хирурга. У них есть несколько важных преимуществ перед традиционными вмешательствами: они позволяют минимально травмировать ткани, сокращать время выздоровления, сроки нахождения в клинике, уменьшают потери крови и болевые ощущения. Кроме того, после них не остается крупных шрамов и рубцов на коже.

Как проходит традиционная операция по удалению опухоли легких?
Подготовленного пациента привозят в операционную, где ему вводят анестезию - препарат, который позволяет не чувствовать боли и погружает в состояние, похожее на глубокий сон.
Затем в его горло вставляется трубка, подключаемая к аппарату искусственного дыхания, а к телу прикрепляются датчики, измеряющие частоту сердечных сокращений, кровяного давления и другие данные. В мочевой пузырь вводится катетер - мягкая гибкая трубка, отводящая мочу.
Кожа в оперируемой области обрабатывается обеззараживающим средством, после чего на передней части груди выполняется разрез, идущий вдоль ребра, и заканчивающийся на спине. Специальный инструмент раздвигает ребра, после чего удаляется доля, ее небольшой фрагмент - сегмент, или все легкое.
В грудную клетку помещается одна или несколько трубок, необходимых для удаления воздуха или жидкости, образующейся при заживлении.
Рана зашивается или закрывается скобами, на нее накладывается повязка, а за пациентом продолжается тщательное наблюдение до того момента, пока он не придет в себя, а все показатели работы его организма не вернутся в норму.
Операции для улучшения качества жизни при раке легких
Хирургия применяется не только для полного удаления рака из организма, но и как часть паллиативного лечения на запущенных стадиях заболевания, задачей которого является облегчение симптомов и улучшение качества жизни.
Например, при появлении плеврального выпота - скоплении жидкости в груди за пределами легких, у пациента затрудняется дыхание.
В таких случаях могут быть назначены:
- Плевроцентез, или торакоцентез - ведение полой иглы в пространство между ребрами для слива жидкости.
- Плевродез - процедура, предотвращающая ее повторное образование. В ее ходе на коже делается небольшой разрез, через который удаляется жидкость, после чего внутрь подается вещество, заставляющее слизистую оболочку легкого и стенку грудной клетки слипаться. Такое вмешательство герметизирует пространство и ограничиввает дальнейшее накопление выпота.
- В части ситуаций удается обойтись введением катетера - тонкой гибкой трубки, которая водится через маленький прокол и выводит жидкость в специальную емкость.
У части пациентов образуется перикардиальный выпот - скопление жидкости в пространстве между сердцем и окружающей его оболочкой, что приводит к нарушению работы главного «насоса», перекачивающего кровь по телу. В таких случаях могут быть проведены:
- Перикардиоцентез - изъятие выпота с помощью иглы, вводимой под контролем УЗИ.
- Создание перикардиального окна - проведение операции по удалению части перикарда - сердечной оболочки. В ее ходе создается отверстие, которое позволяет жидкости не накапливаться, а стекать в грудную клетку или живот.
Удаление метастазов при раке легких
В отличие от обычных, нормальных клеток, раковые умеют перемещаться по организму. Они попадают в сосуды кровеносной и лимфатической Лимфатическая система дополняет сердечно-сосудистую. Циркулирующая в ней лимфа - межклеточная жидкость - омывает все клетки организма и доставляет в них необходимые вещества, забирая отходы. В лимфатических узлах, выполняющих роль «фильтров», опасные вещества обезвреживаются и выводятся из тела. систем, с их помощью распространяются в различные области, закрепляются в них и создают метастазы - дополнительные опухоли. Как правило, их возникает несколько, они повреждают большое количество тканей, и даже самый опытный врач не может удалить все пораженные участки.
Обычно операция имеет смысл только в том случае, если подобный очаг один, он располагается в мозге, его можно изъять без повреждения жизненно важных отделов органа, а основное новообразование в легком - полностью вылечить хирургически или с помощью лучевой и химиотерапии.

Где делают операции по удалению опухолей легких?
Удаление раковой опухоли легких или метастазов - сложное вмешательство, которое может выполняться только опытными хирургами в специализированных клиниках, государственных или частных.
В крупных бюджетных медицинских организациях есть все возможности для проведения подобных операций, но сроки их выполнения и условия пребывания в больнице нередко оставляют желать лучшего.
Тем, кто не хочет терять драгоценное время и дни своей жизни на ожидание, мы предлагаем пройти лечение в онкологическом центре «Лапино-2».
У нас есть все необходимые врачи - настоящие профессионалы своего дела с огромным стажем в области диагностики и борьбы с раком, самое современное оборудование и собственная лаборатория, сокращающая сроки получения результатов исследований до минимума.
Мы не создаем очереди, быстро выполняем все процедуры и проводим не только хирургическое, но и другое лечение онкологии, включая химио-, иммуно- и таргетную терапию с использованием оригинальных препаратов, дающих предсказуемый результат.
Наши специалисты в совершенстве владеют самыми передовыми инновационными техниками и выполняет любые вмешательства, а персонал делает все, чтобы нахождение в Центре было максимально комфортным для каждого посетителя.
Выписка после операции при раке легких
После того, как самочувствие пациента стабилизируется и позволяет проводить выписку, врачи уточняют сроки ближайшего приема и отправляют его домой. Как правило, это происходит на 5-10 сутки после вмешательства.
Сроки реабилитации зависят от типа перенесенной операции и количества удаленных тканей. Например, на возвращение к привычному образу жизни и полное выздоровление после пульмонэктомии может потребоваться от нескольких недель до месяца.
Что нужно делать после возвращения из клиники?
- Вставать и ходить как минимум несколько раз в день - движение крайне важно для восстановления и налаживания правильной работы дыхательной системы.
- Не поднимать ничего тяжелого на протяжении нескольких недель.
- Следовать всем инструкциям врача по приему препаратов, диете, уходу за ранами и дренажом - мягкой трубкой, через которую выходит образующаяся во время заживления жидкость.
- Выполнять назначенные дыхательные упражнения.
- Немедленно звонить врачу при: затруднении дыхания, повышении температуры, отеках - скоплении жидкости в некоторых областях тела, одышке - ощущении нехватки воздуха, тошноте или рвоте, а также кашле с отделением мокроты или без нее.
- Связываться с доктором при появлении любых вопросов - о симптомах, самочувствии и приеме любых лекарств, в том числе витаминов и добавок.
Обращаться за неотложной медицинской помощью необходимо при:
- Появлении кашля с кровью или коричневой мокроты.
- Головокружениях, обмороках или предобморочных состояниях.
- Нарушении частоты сердцебиения.
- Сильной боли в области грудной клетки.
- Опухании, покраснении, боли или повышенной чувствительности в ноге.
- При открытии раны, покраснении, опухании или выделении из нее гноя.
Риски и побочные эффекты операции на легких при раке
Операция по удалению раковой опухоли легких - серьезное вмешательство, которое может привести к развитию серьезных побочных эффектов. Количество и тяжесть таких последствий зависят в том числе от объема удаляемых тканей и общего состояния здоровья человека.
В течение первых нескольких дней после ее проведения пациент может ощущать не только дискомфорт, но и боль - в груди, руке, в области разреза или дренажной трубки, которая выводит жидкость, образующуюся во время заживления раны.
К рискам и возможным побочным эффектам хирургических процедур при онкологии дыхательных путей относят:
Читайте также:
