Ощупывание измененной поджелудочной железы. Техника пальпации измененной поджелудочной железы
Добавил пользователь Валентин П. Обновлено: 12.01.2026
Актуальность вопроса. Выраженный абдоминальный болевой синдром, плохо купирующийся ненаркотическими анальгетиками, низкая эффективность консервативного лечения, необходимость длительного приема лекарственных препаратов, снижение качества жизни определяют
Актуальность вопроса. Выраженный абдоминальный болевой синдром, плохо купирующийся ненаркотическими анальгетиками, низкая эффективность консервативного лечения, необходимость длительного приема лекарственных препаратов, снижение качества жизни определяют актуальность хирургического лечения больных хроническим панкреатитом (ХП).
Так как при ХП воспалительно-дегенеративные изменения распространяются на все отделы поджелудочной железы (ПЖ), то использование резекционных методик ограничено, а иногда и нецелесообразно [4]. Заслуживают внимания вмешательства на вегетативной нервной системе с пересечением путей проведения болевых импульсов от ПЖ, что может способствовать устранению боли, снижению частоты рецидива панкреатита, улучшению функции ПЖ [1, 2]. Варианты ваготомии, сопровождающиеся пересечением заднего ствола блуждающего нерва, обеспечивают прекращение вагусной иннервации ПЖ, снижение ее секреторной активности, уменьшение болевой афферентации.
Несоответствие травматичности традиционного лапаротомного доступа и основного этапа операций на вегетативной нервной системе при болевой форме ХП сдерживает широкое их внедрение в клиническую практику [3, 4, 5]. Выполнение внутренних дренирующих операций при кистозной форме ХП, как правило, осуществляется из лапаротомного доступа [6].
Цель исследования: улучшить результаты оперативного лечения пациентов с болевой формой ХП без признаков внутрипротоковой гипертензии путем выполнения видеоэндохирургических оперативных вмешательств на вегетативной нервной системе, а при кистозной форме ХП — внутренних дренирующих операций с видеоассистенцией.
Материалы и методы исследования. Работа основана на анализе 29 больных ХП, которые были оперированы с использованием видеоэндохирургических технологий. Из них 19 пациентов были с болевой формой и 10 пациентов с кистозной формой ХП.
Соотношение мужчин и женщин было 1:1,6. Как правило, пациенты были наиболее работоспособного возраста (табл. 1).
Для выяснения причины развития ХП, подтверждения клинического диагноза, изучения состояния паренхимы и протоковой системы ПЖ проведено комплексное обследование, включающее ультразвуковое исследование (УЗИ) и компьютерную томографию (КТ) печени, желчного пузыря, ПЖ, фиброэзофагогастродуоденоскопию с осмотром большого дуоденального сосочка и биопсией его слизистой оболочки при наличии макроскопических изменений, эндоскопическую ретроградную холангиопанкреатографию, рентгеноскопию желудка и двенадцатиперстной кишки. Для изучения состояния моторно-эвакуаторной функции желудка и двенадцатиперстной кишки проводилась гастродуоденоманометрия и дуоденодебитоманометрия.
УЗИ и КТ у 18 пациентов с болевой формой ХП выявляли повышение плотности ПЖ. Умеренное расширение Вирсунгова протока, наличие мелких кальцинатов в паренхиме головки железы было у одного больного. При эндоскопической ретроградной холангиопанкреатографии у 7 пациентов выявлено неполное контрастирование или отсутствие контрастирования главного панкреатического протока. Результаты гастродуоденоманометрии и дуоденодебитоманометрии указывали на сохранение моторной функции желудка и двенадцатиперстной кишки. У троих пациентов выявлен дуоденогастральный рефлюкс 1-й степени. У 10 пациентов с кистозной формой ХП по данным УЗИ и КТ размеры кист составляли от 4,7 см до 16,0 см. У 3 пациентов кисты располагались в области головки, у 3 — тела, у 4 — хвоста ПЖ. Нагноившаяся постнекротическая киста была у двух больных. У одного пациента — быстрорастущая несформированная псевдокиста.
Пациентам с болевой формой ХП без признаков внутрипротоковой гипертензии в клинике выполнены оперативные вмешательства на вегетативной нервной системе, направленные на денервацию ПЖ или снижение ее секреторной активности для уменьшения вероятности рецидива заболевания (табл. 2).
Видеолапароскопическая маргинальная невротомия ПЖ при отсутствии выраженных воспалительных изменений в парапанкреатической клетчатке выполнена 11 пациентам. Для этого брюшную полость пунктировали пятью троакарами. 10-миллиметровый троакар в параумбиликальной области вводили для видеолапароскопа с 300 оптикой. 10-миллиметровый троакар для работы оператора устанавливали в правом подреберье по среднеключичной линии. 5-миллиметровые лапаропорты для ассистенции располагали под мечевидным отростком, в левом подреберье и мезогастрии слева.
Доступ в сальниковую сумку осуществляли через желудочно-ободочную связку (рис. 1) или, значительно реже, через малый сальник. С использованием монополярной диатермокоагуляции производили рассечение брюшины по верхнему и нижнему краю ПЖ с выделением ее из окружающей парапанкреатической клетчатки.
Это приводило к пересечению подходящих к ПЖ нервных стволиков, образующих вокруг ПЖ нервные сплетения. Невротомия производилась по верхнему, нижнему краю ПЖ, ее задней поверхности на протяжении от головки до хвоста без коагуляции и клипирования основных сосудов, питающих железу. Таким образом, сосудистая трофика органа сохранялась за счет «сосудистых ножек» в области головки и хвоста ПЖ (рис. 2).
У четырех больных маргинальная невротомия дополнена периартериальной симпатотомией чревного ствола и селезеночной артерии. Операция завершалась дренированием сальниковой сумки. Из наиболее измененных участков ПЖ выполнялась биопсия.
У 4 больных с воспалительной инфильтрацией тканей вокруг ПЖ, затрудняющих ее мобилизацию, выполняли один из вариантов желудочной ваготомии для снижения секреторной активности ПЖ.
При наличии стойкого болевого синдрома у пациентов, ранее оперированных по поводу панкреонекроза из-за выраженного спаечного процесса в брюшной полости, производили правостороннюю видеоторакоскопическую симпатэктомию. Для выполнения видеоторакоскопической резекции симпатического ствола в положении больного на левом боку правую плевральную полость пунктировали четырьмя трокарами.
Симпатический ствол выделяли от ThV до ThХ с помощью эндокрючка (рис. 3, 4). В пределах мобилизации ствол резецировали с последующей его гистологической верификацией. Плевральную полость дренировали во II и VIII межреберьях.
С кистами ПЖ оперировано 10 пациентов. Ведущим в клинике данного заболевания был болевой синдром. Боли локализовались в эпигастральной области или левом подреберье с иррадиацией в левую или правую поясничную область.
При нагноении кисты ПЖ выполняли ее видеолапароскопическое наружное дренирование, при отсутствии признаков нагноения производилось видеоассистированное внутреннее дренирование кисты.
При видеоэндоскопическом наружном дренировании несформированных псевдокист ПЖ видеолапароскопически вскрывали просвет кисты с аспирацией ее содержимого, производилась цистоскопия, некрсеквестрэктомия, санация полости кисты (рис. 5, 6, 7).
Затем в просвет кисты устанавливали дренажи. Одному пациенту с несформированной быстрорастущей кистой ПЖ выполнили видеолапароскопическое наружное дренирование кисты. Это была полностью видеолапароскопическая операция. Киста пунктировалась толстой сердечной иглой. Дренажная трубка (микроирригатор) устанавливалась в полость кисты через просвет этой иглы (рис. 8).
Дренаж фиксировали к тканям интракорпоральным швом (рис. 9).
У пациентов со сформированными постнекротическими кистами ПЖ выполняли видеоассистированную панкреатоцистоэнтеростомию на выключенной по Ру петле тонкой кишки. Видеоэндоскопически кисту выделяли, подводили к ней петлю тощей кишки, а затем выполняли минилапаротомию длиной 4-5 см непосредственно над кистой ПЖ для формирования соустья. Одной пациентке выполнена цистогастростомия.
Результаты исследования. Отдаленные результаты хирургического лечения пациентов с болевой формой ХП изучены в сроки от 6 месяцев до 5 лет. Отличные и хорошие результаты получены у большинства больных (82,6%).
После миниинвазивных операций на вегетативной нервной системе ПЖ у этих пациентов наступило значительное уменьшение или полное купирование абдоминального болевого синдрома. Удовлетворительный результат получен у двоих пациентов. Одному больному после видеолапароскопической поддиафрагмальной стволовой ваготомии с видеоассистированной пилоропластикой выполнена гастродуоденостомия в связи с развившимся в послеоперационном периоде гастростазом.
Неудовлетворительный результат был у троих больных. После видеолапароскопической расширенной селективной проксимальной ваготомии (одна больная) и после неполной видеолапароскопической маргинальной невротомии ПЖ (двое пациентов) не удалось добиться уменьшения интенсивности абдоминальной боли. Причина неполного выполнения маргинальной невротомии в сохраняющихся инфильтративных изменениях парапанкреатической клетчатки и ткани ПЖ, сложности дифференцировки тканей и их повышенной кровоточивости. Этим пациентам в последующем выполнялась видеоторакоскопическая правосторонняя резекция симпатического ствола.
У пациентов с кистами ПЖ, оперированных с использованием миниинвазивных технологий за счет менее травматичного доступа, в послеоперационном периоде отмечался слабовыраженный болевой синдром, ранняя их активизация и, как следствие, снижение потребности в назначении ненаркотических и наркотических анальгетиков, снижение числа койко-дней, проведенных пациентом в стационаре после операции.
Выводы:
Видеоэндоскопические операции на вегетативной нервной системе ПЖ позволяют купировать или существенно уменьшить интенсивность абдоминального болевого синдрома у больных ХП без признаков внутрипротоковой гипертензии.
Видеоэндоскопические операции при осложненных и неосложненных кистах ПЖ являются операцией выбора и обладают всеми преимуществами малоинвазивных вмешательств.
Литература
Маев И. В., Казюлин А. Н., Дичева Д. Т., Кучерявый Ю. А., Пирогова А. Н., Данилин М. С. Хронический панкреатит. ВУНМЦ.: Медицина, 2003, с. 3.
Григорьев П. Я, Яковенко Э. П. Абдоминальные боли: этиология, патогенез, диагностика, врачебная тактика // Практикующий врач. 2002. № 1, с. 39-41.
Е. С. Сусоева
Алтайский государственный медицинский университет, Барнаул
65Методика пальпации поджелудочной железы. Симптомы, указывающие на заболевание поджелудочной железы.
При поверхностной пальпации живота больного острым панкреатитом отмечаются болезненность и напряжение мышц брюшного пресса в эпигастральной области, иногда в области левого подреберья или в месте проекции поджелудочной железы на брюшную стенку (симптом Керте).
Пальпация поджелудочной железы представляется крайне трудной ввиду глубокого залегания и мягкой консистенции органа. Только исхудание больного, расслабление брюшного пресса и опущение внутренностей позволяют прощупать нормальную железу в 4—5% случаев у женщин и в 1—2% случаев у мужчин; несколько чаще прощупать поджелудочную железу удается лишь при значительном увеличении ее и уплотнении (при ее циррозе, новообразовании или кисте).
Пытаться пропальпировать поджелудочную железу целесообразно утром натощак после приема слабительного и при пустом желудке.
Предварительно следует прощупать большую кривизну желудка, определить положение привратника и прощупать правое колено поперечной ободочной кишки.
Желательно пальпаторно найти нижнюю горизонтальную часть двенадцатиперстной кишки. Тогда определяется место, где нужно искать путем ощупывания головку поджелудочной железы; головку поджелудочной железы прощупать все-таки легче, чем тело и хвост ее, ввиду большей величины и более частого уплотнения. Прощупывание производят по правилам глубокой скользящей пальпации, обычно выше правой части большой кривизны желудка, применяя четыре приема пальпации по Образцову—Стражеско.
Правую руку устанавливают горизонтально на 2—3 см выше предварительно найденной нижней границы желудка. Кожу оттягивают кверху, после чего правая рука при каждом выдохе больного погружается в глубь брюшной полости. Достигнув задней стенки ее, рука скользит в направлении сверху вниз.
В норме поджелудочная железа имеет вид поперечно расположенного мягкого цилиндра диаметром около 1,5—3 см, неподвижного и безболезненного. При хроническом панкреатите и опухоли поджелудочной железы ее иногда удается прощупать в виде плотного, неровного и слегка болезненного тяжа. Делать заключение о прощупываемости поджелудочной железы следует крайне осторожно: можно легко принять за поджелудочную железу часть желудка, поперечной ободочной кишки, пакет лимфатических узлов и др.
66Перкуссия и пальпация печени. Методика. Размеры.
верхней границы абсолютной тупости печени применяют тихую перкуссию. Перкутируют сверху вниз, по вертикальным линиям, как при определении нижних границ правого легкого. ясным==тупым от печени.
- по правой окологрудинной линии у верхнего края VI ребра,
-по правой среднеключичной линии на VI ребре
-по правой передней подмышечной линии на VII ребре, т
нижней границы абсолютной тупости печени следует применять тишайшую перкуссию,
тимпанического -== абсолютно тупой.
правая средне ключичная линия, правая окологруди иная линия, передняя срединная линия
левой границы абсолютной тупости печени палец-плессиметр устанавливают перпендикулярно краю левой реберной дуги на уровне VIII—IX ребер и перкутируют вправо под краем реберной дуги до места перехода тимпанического звука (в области пространства Траубе) в тупой.
В норме нижняя граница абсолютной тупости печени
-правой передней подмышечной линии на X ребре,
-по среднеключичной линии по нижнему краю правой реберной дуги,
- по правой окологрудинной линии на 2 см ниже нижнего края правой реберной дуги,
- по передней срединной линии на 3—6 см от нижнего края мечевидного отростка , слева не заходит за левую окологрудииную линию.
высоту и размеры печеночной тупости. Для этого по вертикальным линиям измеряют расстояние между двумя соответствующими точками верхней и нижней границ абсолютной тупости печени. Эта высота в норме по правой передней подмышечной линии равна 10—12 см, по правой среднеключичной линии — 9—11 см, а по правой окологрудинной — 8—11 см.
Сзади определить перкуторно зону тупости печени трудно , но иногда удается в виде полосы шириной 4—6 см.
Перкуссия печени по Курлову.
три ее размера: первый размер — по правой среднеключичной линии от верхней до нижней границы абсолютной тупости печени (в норме 9—11 см), второй размер — по передней срединной линии — от условной верхней границы печени, отмеченной на том же уровне, что и верхняя граница печени по правой среднеключичной линии, до нижней (в норме 7—9 см), третий размер — от условной верхней границы печени по передней срединной линии до границы левой доли печени по краю реберной дуги (в норме 6—8 см).
Пальпацию печени проводят по методу Образцова—Стражеско.
Исследующий садится справа рядом с кроватью на стул или на табурет лицом к исследуемому, кладет ладонь и четыре пальца левой руки на правую поясничную область, а большим пальцем левой руки надавливает сбоку и спереди на реберную дугу, что способствует приближению печени к пальпирующей правой руке и, затрудняя расширение грудной клетки во время вдоха, помогает усилению экскурсий правого купола диафрагмы.
Ладонь правой руки кладут плашмя, слегка согнув пальцы, на живот больного непосредственно под реберной дугой по среднеключичной линии и слегка надавливают кончиками пальцев на брюшную стенку После такой установки рук исследуемому предлагают сделать глубокий вдох; печень, опускаясь, сначала подходит к пальцам, затем их обходит и выскальзывает из-под пальцев, т. е. прощупывается. Рука исследующего все время остается неподвижной, прием повторяют несколько раз. Положение края печени может быть различным в зависимости от разнообразных обстоятельств, поэтому, чтобы знать, где располагать пальцы правой руки, полезно предварительно определить положение нижнего края печени путем перкуссии.
По В. П. Образцову, нормальная печень прощупывается в 88% случаев. Пальпаторные ощущения, получаемые от нижнего края печени, позволяют определить его физические свойства (мягкий, плотный, неровный, острый, закругленный, чувствительный и др.). Край неизмененной печени, прощупываемый в конце глубокого вдоха, на 1—2 см ниже реберной дуги, мягкий, острый, легко подворачивающийся и нечувствительный.
Нижний край нормальной печени обычно прощупывается по правой среднеключичной линии; справа от нее печень прощупать не удается, так как она скрыта под реберной дугой, а слева нередко пальпация затруднена из-за выраженности брюшных мышц. При увеличении и уплотнении печени ее удается прощупать по всем линиям. Больных со вздутием живота целесообразно исследовать натощак для облегчения пальпации. При скоплении жидкости в брюшной полости (асцит) пальпировать печень в горизонтальном положении больного не всегда удается. В этих случаях пользуются указанной методикой, но пальпацию производят в вертикальном положении или в положении больного на левом боку. При скоплении очень большого количества жидкости ее предварительно выпускают с помощью парацентеза.
Поджелудочная железа — как понять, что не так
Поджелудочная железа - орган пищеварительной системы, вырабатывающий пищеварительные ферменты и гормоны, регулирующие белковый, углеводный и жировой обмен. Она расположена в нижнем отделе брюшной полости, за желудком, возле двенадцатиперстной кишки, на уровне І-ІІ поясничных позвонков. Длина органа до 22 см, вес - 70-80 г. Она покрыта тонкой соединительной капсулой, основное вещество под ней разделено на сегменты, между ними есть соединительные тяжи с выводными протоками, сосудами, нервами. Для вывода произведенных пищеварительных ферментов и других веществ имеет главный и добавочный проток.
Если нормальное функционирование поджелудочной железы нарушается, в ней развивается воспалительный процесс. Группа заболеваний, для которых характерно воспаление в тканях этого органа, нарушение его работы называется панкреатитом. Воспаление поджелудочной железы - опасное заболевание, сопровождающееся сильной болью, нарушением работы пищеварительной и эндокринной системы. Если человек своевременно не получает медицинской помощи, возможно развитие осложнений, вплоть до летального исхода.
Как лечить воспаление поджелудочной железы
Обнаружив у себя симптомы заболевания поджелудочной железы, обращайтесь к врачу. Он выявит причины заболевания и назначит медикаментозное лечение, диету. Если воспалительный процесс вызван закупоркой выводных протоков, для спасения жизни пациента может потребоваться срочное оперативное вмешательство.
Пациентов с острой формой панкреатита госпитализируют в стационар, где врачи постоянно контролируют их состояние, изменение показателей в общем и биохимическом анализах крови, анализах мочи.
Чтобы организм человека победил заболевание, недостаточно медикаментозного лечения. Для успешного выздоровления, или снятия приступов при хроническом течении заболевания нужен холод, голод и покой. Пациенту полезен постельный режим. В первые три дня рекомендуется полный отказ от пищи, питательные вещества вводятся внутривенно. Для снятия болевых симптомов на живот кладется холодный компресс.
Причины заболевания
Воспалительные процессы в поджелудочной железе могут возникать:
- из-за злоупотребления спиртными напитками - наиболее распространенная причина заболевания у мужчин;
- после травм живота, операций, когда были повреждены ткани или протоки этого органа;
- из-за неправильного питания - воспаление может развиваться, если в рационе человека преобладает фаст-фуд, жирные, острые, копченые, жареные блюда;
- при желчнокаменной болезни - у женщин она развивается в 3-5 раз чаще, чем у мужчин, и желчные конкременты могут закупоривать протоки, из-за чего нарушается отток пищеварительных ферментов и они начинают переваривать ткани железы;
- из-за нарушенного обмена веществ при ожирении, сахарной диабете, во время беременности или после родов;
- из-за длительного приема антибиотиков, кортикостероидов, гормональных препаратов;
- из-за генетической предрасположенности - у некоторых мужчин, а чаще у женщин, поджелудочная железа вырабатывает более густой секрет, он медленней выводится по протокам, и даже однократное злоупотребление спиртными напитками, жирной, жареной пищей может спровоцировать приступ панкреатита;
- после отравлений - пищевых, алкогольных, при работе с лаками, красками и вдыхании их паров, другими отравляющими веществами.
Формы панкреатита
При первом приступе врач ставит диагноз острый панкреатит. При соблюдении диеты, других врачебных назначений, приеме медикаментов, воспаление может пройти без последствий. Если человек ответственно относится к своему здоровью, правильно питается, отказывается от алкоголя, курения, следит за весом, приступ может не повторяться.
Но при систематических нарушениях, поджелудочная железа работает с повышенной нагрузкой, ее состояние ухудшается и заболевание переходит в хроническую форму. Если повторный приступ возникает менее чем через 6 месяцев после первого, ставится диагноз острый рецидивирующий панкреатит. Если приступы повторяются больше, чем 6 месяцев, диагноз - хронический панкреатит. Он имеет две фазы: обострение и ремиссия. При соблюдении диеты, применении поддерживающей терапии, ремиссия длится годами, не возникает острых приступов.
Симптомы воспаления поджелудочной железы
При остром и хроническом панкреатите появляются разные симптомы.
Острая форма
При остром приступе пациент ощущает сильную боль в подреберье. В зависимости от расположения и размера очага воспаления она может быть правосторонней, левосторонней или опоясывающей.
Другие признаки, указывающие на воспалительный процесс в поджелудочной железе:
- отрыжка с тухлым запахом, икота;
- непреходящая тошнота, неоднократная рвота;
- жидкий стул несколько раз в сутки или запор;
- повышение температуры;
- ощущение сухости во рту;
- перепады артериального давления;
- усиленное потоотделение;
- нездоровый цвет кожи, возможно появление коричневых пятен, синяков над пупком или на спине в области поясницы.
Большинство из этих признаков, кроме острой боли, наблюдаются и при алкогольной интоксикации. Болезнь у мужчин не всегда своевременно диагностируется - болевые симптомы пациенты некоторое время снимают обезболивающими препаратами и надеются на улучшение самочувствия, когда пройдет похмелье. Это может быть опасно для жизни. Если после употребления больших доз алкоголя возникает боль в пояснице, подреберье, проверьте поджелудочную железу.
Хроническая форма
Зная, как болит поджелудочная железа, можно не пропустить первые признаки развития хронического воспалительного процесса. Своевременное обращение к врачу поможет избежать осложнений, инфицирования, гормональных нарушений в организме.
Признаки боли в поджелудочной железе:
- тупая ноющая;
- ощущается в верхней части живота;
- может отдавать в грудную клетку, поясницу, нижнюю часть живота;
- усиливается после употребления спиртных напитков, жареной, копченой, острой, жирной пищи, маринадов, приступ может спровоцировать чашка кофе, выкуренная натощак сигарета;
- усиливается после стресса.
Сложно поставить диагноз только по характеру болевых симптомов. При панкреатите появляются другие признаки нарушений в работе организма. Обратитесь к врачу, если вы часто ощущаете ноющую боль в области спины или живота, кожа приобретала желтоватый оттенок, пропал аппетит, снижается вес. Аналогичные признаки у женщин могут наблюдаться во время беременности, и ошибочно принимаются за проявления токсикоза. Чтобы не пропустить опасное заболевание, с первых недель беременности женщинам нужно регулярно посещать женскую консультацию, сдавать анализы крови и мочи.
Если не лечить хронический панкреатит, воспаление может распространяться на другие органы пищеварительной системы, нарушается работа эндокринной системы, что увеличивает риск развития сахарного диабета, онкологических заболеваний.
Лечение
Панкреатит - это группа заболеваний, при которых развиваются воспалительные процессы в поджелудочной железе. Чтобы эффективно лечить его, врач должен определить характер и локализацию воспаления, причину, вызвавшую приступ. После оказания первой помощи и снятия острых болевых ощущений проводится обследование.
Диагностика
Чтобы подтвердить диагноз и оценить состояние пациента, гастроэнтеролог использует лабораторные и инструментальные методы диагностики:
- общий и биохимический анализ крови - выявляют признаки и показывает количественные характеристики воспаления, определяют уровень билирубина, ферментов;
- анализ мочи - показывает уровень ферментов;
- анализ кала на паразитов - назначается по при подозрении, что протоки поджелудочной железы закупорены паразитами;
- УЗИ - показывает размер железы, уплотнения, фиброзные участки;
- рентгенография (если есть возможность, назначается более информационное обследование эндоскопическая ретроградная холангиопанкреатография) - назначается для обнаружения камней или других тел, закупоривающих протоки;
- зондирование - характеризует внешнесекреторную функцию железы;
- МРТ или КТ - выявляют некроз тканей, границы пораженных областей.
Особенности терапии
При остром приступе пациента госпитализируют в стационар, где проводят детоксикацию, очистку кишечника, брюшины.
Для снятия острых болей применяют спазмолитические и болеутоляющие препараты, на живот кладется холодный компресс. Ограничивают двигательную активность. Чтобы снизить секрецию гормонов при снижении проходимости протоков или их закупорке, назначают Платифиллин или Атропин. Для предотвращения инфицирования и снятия воспаления применяют антибиотики. В первые дни показан полный отказ от пищи, питательные вещества вводятся внутривенно. Через 3-5 дней в рацион вводят жидкие каши, одновременно с приемом ферментов: Панкреатина, Мезим-Форте. Чтобы избавить пациента от тошноты, назначается Мотилиум или Церукал.
Профилактика новых обострений
Чтобы избежать новых обострений панкреатита, нужно правильно питаться, отказаться от алкоголя, сигарет, избегать стрессов. Есть нужно небольшими порциями 5-6 раз в день. Исключите из рациона жареные, жирные, копченые продукты, пряности, маринады. Отваривайте, запекайте или готовьте блюда на пару. Откажитесь от кофе, сладких газированных напитков. Регулярно принимайте назначенные врачом препараты, поддерживающие работу поджелудочной железы.
Боль и поджелудочная железа
Олег Самуилович Шифрин, доктор медицинских наук:
Из истории заболевания. Считает себя больным в течение трех лет, когда после еды стали возникать подобные болевые ощущения. Вначале менее интенсивные, но затем все более усиливающиеся. Из анамнеза обращало внимание, что в течение длительного времени мужчина интенсивно курил, потребляя до полутора, двух пачек сигарет в день.
Больному уже на догоспитальном этапе был поставлен диагноз хронического панкреатита. Назначались различные ферментные препараты, содержащие желчные кислоты, в сочетании с блокаторами протонной помпы. Эффекта не было. Пациента продолжали беспокоить интенсивные боли, в том числе и ночные. Добавление спазмолитиков также радикально ситуацию не улучшило.
В нашей клинике пациенту был подтвержден диагноз болевой формы хронического панкреатита. В качестве антиангинального средства назначены таблетки панкреатина, не содержащие желчные кислоты, в виде мезима 10000. На этом фоне наступило почти радикальное улучшение. Болевая симптоматика практически исчезла.
Абдоминальная боль - это важнейший кардинальный симптом начальных этапов развития хронического панкреатита. На данном слайде приведена работа конца прошлого века, в которой на основании оценки значительного количества наблюдений установлено, что абдоминальная боль беспокоит почти 90% больных хроническим панкреатитом в начальных стадиях. В то же время остальные симптомы хронического панкреатита (диарея, симптомы панкреагенного сахарного диабета, желтуха) гораздо реже беспокоят пациентов.
Но боль боли рознь. Боль при хроническом панкреатите имеет разное происхождение. Оценивать ее мы должны по-разному. С чем может быть связана абдоминальная боль при хроническом панкреатите? Прежде всего, с собственно воспалением тканей поджелудочной железы. Воспалительный экссудат сдавливает нервные окончания, закономерно вызывая боль.
Если в процессе воспаления преобладает альтерация, то биологически активные вещества повреждают гиалиновые мембраны нервных волокон и воздействуют на нервные сплетения. Абдоминальная боль в этих случаях будет даже более интенсивной.
Я привел примеры этиологии так называемой боли типа А. Боли, связанной непосредственно с воспалением тканей поджелудочной железы. Но при панкреатитах часто встречается и другая боль. Принципиально другая боль по своему характеру! Боль, связанная уже с собственно осложнением воспаления в тканях поджелудочной железы.
Эта боль может быть связана с повышением давления в протоках поджелудочной железы в связи с обтурацией их кальцинатами или со сдавлением фибротически измененной ткани поджелудочной железы.
При повышении давления в протоках поджелудочной железы происходит слущивание черепицеобразного эпителия, выстилающего их. Агрессивный панкреатический сок воздействует на нервные сплетения, содержащиеся в их стенке.
Другая причина подобного типа боли - это псевдокисты, своеобразные раны в теле поджелудочной железы, где агрессивный панкреатический сок так же воздействует на обнаженные нервные окончания.
Нередкая причина подобной боли (боли типа В): сдавление общего желчного протока увеличенной головкой поджелудочной железы или стенозирование двенадцатиперстной кишки за счет той же причины.
Кратко суммируя основные причины панкреатической боли, можно свести к следующим факторам. Повышение внутрипротокового давления и растяжение капсулы поджелудочной железы. Сдавление протоков поджелудочной железы за счет фибротически измененной ткани органа. Ишемизация тканей поджелудочной железы. Деструкция протокового эпителия.
Боль может быть связана так же и с теми изменениями, которые происходят при хроническом панкреатите в других органах. Это, прежде всего, гастродуоденальные язвы, возникающие за счет уменьшения ощелачивающей роли раствора бикарбонатов, которые вырабатывает поджелудочная железа в условиях болезни.
Возможны тромбозы селезеночной вены при развитии острого панкреатита. Наконец, при тяжелых формах острого панкреатита может возникать и плеврит, который также в отдельных случаях дает выраженную абдоминальную боль.
Боль может возникать также вследствие снижения экзокринной функции поджелудочной железы. Уменьшение выработки ферментов, уменьшение выработки раствора бикарбонатов поджелудочной железой приводит к излишней ацидификации начальных отделов двенадцатиперстной кишки, нарушению моторики и закономерному развитию такого симптома как метеоризм.
Причем пациенту иногда очень трудно различить, что его беспокоит: метеоризм или боль. Эти симптомы субъективно могут перекрещиваться между собой.
В конце прошлого века были проведены классические контролированные исследования по сравнению влияния ферментных препаратов различного типа на уровень абдоминальной боли при хроническом панкреатите. В это исследование вошли тысячи пациентов. Установлено, что традиционные таблетированные препараты панкреатина достоверно уменьшали давление в панкреатических протоках поджелудочной железы и снижали уровень абдоминальной боли.
В то же время микрогранулированные препараты панкреатина достоверно не снижали повышенный уровень давления в протоках поджелудочной железы и не уменьшали выраженность абдоминальной боли у пациентов.
Почему же это происходит? Частицы панкреатина, покрытые энтеросолюбильной оболочкой, содержащиеся в микрогранулированном препарате, попадая в верхние отдел двенадцатиперстной кишки и желудка, не могут вовремя расщепиться вследствие того, что функция выработки бикарбонатов поджелудочной железой страдает в первую очередь при экзокринной недостаточности.
Вследствие этого происходит ацидификация верхних отделов двенадцатиперстной кишки. Микрогранулы панкреатина начинают расщепляться в более глубоких отделах двенадцатиперстной кишки, где рилизинг-система уже не работает.
В то же время таблетки панкреатина, в которых частицы действующего вещества не защищены энтеросолюбильной оболочкой, начинают распадаться, начинают свою биологическую функцию уже в верхних отделах двенадцатиперстной кишки, где работает рилизинг-система.
Соответственно, по закону, по механизму обратной отрицательной связи уменьшается выработка панкреатических ферментов поджелудочной железой. Снижается давление в этом органе, в его протоках и в паренхиме. Уменьшается уровень боли.
Рассмотрим алгоритм лечения болевой формы хронического панкреатита, предложенный Американской гастроэнтерологической ассоциацией в конце прошлого века.
На первом этапе мы должны подтвердить диагноз. Боль в верхних отделах брюшной полости вызывает далеко не только панкреатит. Это может быть и язвенная болезнь, рак поджелудочной железы, многие другие заболевания, поэтому нельзя болевые ощущения, от которых страдает пациент, сводить только к хроническому панкреатиту.
Диагноз требует подтверждения (это сложный диагноз). Проведением современных ультразвуковых методов исследования, компьютерной томографии, магнитно-резонансной томографии, современных лабораторных методов мы можем и должны подтвердить данный диагноз.
В отдельных редких случаях возможно использование ЭРХПГ, но, направляя пациента на это исследование, следует помнить, что почти в 10% случаев оно отягощается развитием острого панкреатита, поэтому должно выполняться только по строгим показаниям.
Хорошо - подтвердили диагноз панкреатита. Пациенту в любом случае назначается диета с низким содержанием жиров. Пациент должен исключить алкоголь, подчеркиваю, при любой форме хронического панкреатита! Как при алкогольном, так и не при алкогольном. Пациент должен исключить курение. Это важнейший панкреатогенный фактор, значение которого, к несчастью, пока не в достаточной мере оценивается ни пациентами, ни даже врачами.
Для того чтобы лечащий врач мог должным образом оценивать состояние больного, пациенту рекомендуется ежедневное ведение дневника мониторинга своего самочувствия, в котором он оценивает уровень абдоминальной боли. При сохранении болевых ощущений пациент может и должен применять антиангинальные препараты. Например, такие как тримебутин и парацетамол.
Эти мероприятия неэффективны? Тогда пациенту назначается длительный курс таблетированных препаратов, содержащих панкреатин, причем в высоких дозах. Эти препараты можно комбинировать с ингибиторами желудочной секреции: прежде всего, с блокаторами протонной помпы. Н2-блокаторы здесь гораздо менее эффективны.
Не помогаем мы больному? У него остаются абдоминальные боли? Тогда пациенту следует предложить выбор между выжидательной тактикой и проведением оперативного лечения. Но при этом должно объяснить больному положительные возможности хирургического лечения и возможные осложнения хирургического лечения.
При наличии дилатации протоков пациент посылается на дренирующие операции. Если протоки не расширены, то проводится хирургическая денервация поджелудочной железы или даже резекция части данного органа.
Итак, основные лечебные направления при ведении пациентов с болевой формой хронического панкреатита. На первом этапе это диета, полное прекращение употребления алкоголя (я добавлю - курения). Назначение анальгетиков. Таблетированные ферментные препараты в высоких дозах. Во-первых, с целью создания функционального покоя органа и в качестве заместительной терапии.
Лечение спастических расстройств, которые закономерно возникают при хроническом панкреатите со стороны гладкомышечных органов, со стороны желчных путей, со стороны различных отделов кишечника. Целесообразно назначение тримебутина - препарата, обладающего как спазмолитическим, так и анальгетическим действием.
Нельзя забывать о проведении медикаментозной денервации поджелудочной железы. Здесь нам могут помочь хорошо всем известные циклические антидепрессанты.
Наконец, при неэффективности всех этих мероприятий пациент направляется на консультацию к эндоскописту и хирургу для решения дальнейшей тактики ведения.
В нашей клинике проведено неконтролированное сравнение влияния на боль традиционных таблеток панкреатина в виде мезима 10000 и микрогранулированного препарата, также содержащего 10000 единиц липазы. Период наблюдения - 4 недели. Группы пациентов были примерно однотипные. Они состояли из больных хроническим панкреатитом алкогольной, билиарной этиологии и смешанной этиологии.
Мы убедились в том, что таблетированный препарат панкреатина в большей степени уменьшает выраженность абдоминальной боли, нежели микрогранулированный препарат. Причем влияние на уровень метеоризма оказалось примерно одинаковым.
Важно отметить, что таблетированный препарат панкреатина реже вызывал запоры, нежели микрогранулированный препарат. Хочу подчеркнуть, что мы рассматривали пациентов с относительно сохраненной внешней секреторной функцией поджелудочной железы. У них не было грубых нарушений со стороны внешней секреторной функции в виде тяжелой диареи, мальабсорбции и так далее.
Назначение адекватных таблетированных ферментов поджелудочной железы позволяет во многом отказаться от применения антисекреторных препаратов. На данной таблице показано, что почти половине пациентов, которым мы назначали мезим 10000, удалось отказаться от применения блокаторов протонной помпы.
Отдельную группу составляют больные хроническим панкреатитом с выраженным атеросклерозом мезентериальных сосудов. На данном слайде приведен пример пожилого пациента (72-х лет) с выраженным кальцинозом мезентериальных сосудов.
Ведение этих пациентов имеет некоторые особенности. Поскольку у подобных пациентов достоверно более часто диагностируются гастродуоденальные эрозивные поражения, в качестве антиангинальных препаратов им не следует назначать НПВС, о чем говорилось в предыдущей лекции.
Этим пациентам лучше назначать такие антиангинальные препараты, как парацетамол или тримебутин. Они в гораздо меньшей степени представляют угрозу в плане развития гастродуоденальных кровотечений.
Очень важный аспект - это курение. Курение по своей значимости, очевидно, немногим уступает алкоголю в плане своего отрицательного панкреатогенного влияния. Обратите внимание: все наши старания, все наши усилия по лечению абдоминальной боли у больных курильщиков, страдающих панкреатитом, оказывались, как правило, малоэффективными.
Для того чтобы мы могли им помочь, им нужно было или бросить курить, или значительно уменьшить количество потребляемых сигарет. По крайней мере, меньше 10 в день - чтобы индекс курильщика был у них низким.
Обратите внимание на данную таблицу. Опрос проводился среди пациентов, страдающих хроническим панкреатитом, москвичей, как правило, имеющих высшее образование.
О том, что табакокурение негативно влияет на легкие, знают все. О том, что табакокурение обладает кардиотоксическим влиянием, знает большинство. О том, что курение негативно воздействует на желудок, на потенцию у мужчин, знает примерно половина. Но только 10%, только трое из тридцати больных, страдающих хроническим панкреатитом, социально активных людей, имеющих высшее образование, знали, что курение отрицательно влияет на поджелудочную железу.
Это, конечно, убийственные цифры, говорящие о низкой эффективности нашей пропаганды среди больных.
Итак, еще раз подчеркнем возможные причины неэффективности антиангинальной терапии у пациентов с хроническим панкреатитом. Это, прежде всего, неадекватные дозы препарата, когда врач знает, что мы должны назначать лекарство по одной таблетке три раза в день. Это совершенно неправильно!
Мы должны исходить из того, что клиническая картина в каждом конкретном случае индивидуальна. Пациенту нужно назначать такое количество лекарственного средства, которое ему нужно, чтобы устранить симптомы заболевания, устранить дальнейшее развитие заболевания.
Несоблюдение больным схемы лечения. Мы встречались со случаями, когда, например, пациенты принимали ферментные препараты при панкреатите через полчаса после еды. Они объясняли это тем, что они не хотят повредить желудку. Врач не объяснил на догоспитальном этапе, когда следует принимать препарат. Это казалось бы смешным, если бы не было грустным.
Неверный выбор схемы лечения. Как я уже приводил в клиническом примере, ангинальную боль при хроническом панкреатите пытаются лечить ферментными препаратами, содержащими желчные кислоты.
Неверный диагноз. Естественно, никакой лекарственный препарат (ни ферментативный, ни секреторный) не поможет при раке поджелудочной железы. В данном случае пациенту может помочь только вовремя поставленный диагноз.
Наконец, лечащему врачу следует помнить, что для оценки эффективности выбранной тактики лечения нужен достаточный срок. Как правило, не менее 2-4 недель. Только так мы сможем помочь больному хроническим панкреатитом, страдающему абдоминальной болью.
Симптомы заболеваний поджелудочной железы
Поджелудочная железа - один из основных органов желудочно-кишечного тракта. Он располагается за желудком и двенадцатиперстной кишкой. Железа небольшая - 15-20 см в длину, имеет вытянутую форму.
Орган выделяет секрецию - панкреатический сок, который содержит в себе необходимые для пищеварения ферменты. Поджелудочная железа содержит клетки, которые вырабатывают глюкагон и инсулин. Эти гормоны поступают в кровь и регулируют обмен глюкозы в организме. Инсулин влияет на человеческое тело, так как его недостаточность может спровоцировать серьезные заболевания, например, сахарный диабет.
Существует множество заболеваний, которые поражают поджелудочную железу. Чаще всего воспаление этого органа сопровождается перманентными или периодическими болями различного характера. Например, это является чуть ли не основным симптомом панкреатита.
Причины появления болезней поджелудочной железы
По данным ВОЗ, самым распространенным недугом поджелудочной железы считается именно панкреатит. Это асептическое воспаление органа, которое провоцирует распад тканей. Оно возникает вследствие скопления вырабатываемых ферментов в железе и их негативного воздействия на сам орган.
Специалисты выделяют множество причин, которые провоцируют появление болезней поджелудочной железы. Основные из них:
- Неправильное питание - злоупотребление жирной, острой пищей и фастфудом.
- Несоблюдение водного баланса - человек должен потреблять не менее 2 литров воды ежедневно.
- Наличие вредных привычек - злоупотребление спиртными напитками и курение.
- Чрезмерный стресс и нервные перегрузки.
Основные симптомы болезней поджелудочной железы
Существует ряд признаков недугов поджелудочной железы. Они отличаются в зависимости от типа болезни и формы ее течения. Однако специалисты выделяют несколько основные клинические проявления, которые указывают на развитие поражения в этом органе.
Основные симптомы заболеваний поджелудочной железы у женщин и мужчин:
- Наличие нестерпимой острой боли в области левого подреберья. Болевой синдром может переходить в лопатку, спину и грудину. Продолжительность болей варьируется от нескольких часов до нескольких дней. При вовлечении в воспалительный процесс желчного пузыря, боли распространяются и в эпигастральную область. Болевые ощущения усиливаются при пальпации, а также при воздействии на пораженную область теплом.
- Нарушение обмена веществ также является основным признаком болезней поджелудочной железы. Он развивается вследствие отмирания здоровых клеток органа. Таким образом снижается выработка пищеварительных ферментов. Из-за этого в организме пациента может начать развиваться сахарный диабет и другие гормональные заболевания.
- Тошнота, рвота и острая диарея нередко сопровождают пациентов с нарушениями поджелудочной железы. Все начинается со вздутия живота, частой отрыжки, после чего появляется метеоризм. Также возможно повышение температуры тела.
- Появление высыпаний в области груди, спины и живота. Сыпь выглядит как скопление небольших красных пятнышек. Они возникают в следствие разрыва капилляров.
- Усиление болей в животе и подреберье после приема пищи. Обычно пациенты для облегчения болевого синдрома меняют свой рацион - питаются реже. Вследствие чего происходит потеря массы тела, организм начинает утрачивать свои защитные функции. На этом фоне может развиться тяжелая форма гиповитаминоза, которая может привести к ухудшению состояния волос, ногтей и кожных покровов.
При появлении первых симптомов заболевания необходимо обратиться к специалисту. Врач проведет опрос, осмотр и диагностику. После чего будет назначена стратегия терапии. Лучше не оттягивать с походом к врачу. Тогда болезнь может спровоцировать появление серьезных осложнений. Своевременное распознавание болезни и эффективно подобранное лечение, а также сбалансированная диета способны устранить воспалительный процесс в поджелудочной железе, нормализовать ее функционирование, а также предотвратить оперативное вмешательство - один из радикальных методов хирургического лечения.
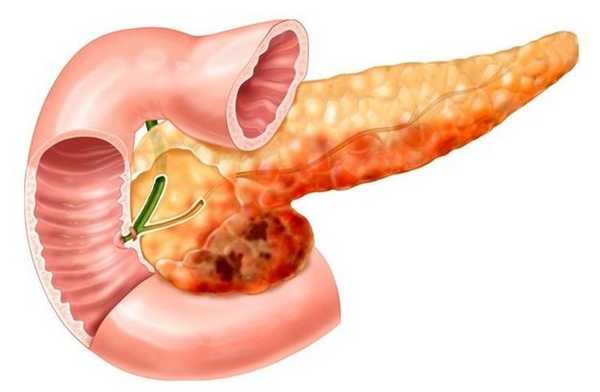
Панкреатит - заболевание поджелудочной железы: симптомы заболевания у женщин и мужчин
Панкреатит - это воспаление тканей поджелудочной железы. Недуг характеризуется нарушением оттока секреции органа. Поражение происходит вследствие повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
По данным ВОЗ, распространенность заболевание выросла в несколько раз. Основные факторы, влияющие на появление панкреатита - нарушение рациона питания и злоупотребление алкогольными напитками.
Специалисты разделяют панкреатит на две формы - острую и хроническую. Первая требует срочную госпитализацию, лечение в стационаре под наблюдением специалистов.
Основные симптомы острого панкреатита у мужчин и женщин:
- Изменение цвета кожного покрова - кожа становится тусклее и приобретает землистый цвет. В области поясницы и над пупком возникают коричневые или синие пятна. Некоторые пациенты сообщают о появлении механической желтухи.
- Ощущение острой боли в подреберье - синдром бывает опоясывающим или же локализоваться только в левой или правой стороне тела.
- Нарушение функционирования пищеварительного тракта - появление икоты, отрыжки с неприятным запахом, тошнота и непрерывные приступы рвоты, диарея и запор.
- Общее ухудшение состояния организма - обезвоживание, ощущение сухости во рту, сильная слабость, апатия. Изменение артериального давления - повышение или понижение, усиленное потоотделение, одышка, повышение температуры тела.
Признаки хронического панкреатита
Они выражены слабее. Специалисты выделяют следующий ряд симптомов при таком недуге:
- Присутствуют изменения цвета кожного покрова - желтушность.
- В запущенных формах наблюдается резкая потеря веса.
- Возможно возникновение серьезных заболеваний и нарушение пищеварения - анемия, сахарный диабет, запор или диарея.
- Ощущение боли после приема пищи. Чаще всего болевой синдром возникает после употребления жирной или жареной пищи, а также большого количества алкогольных напитков. Боль локализуется в области подреберья.
- Нарушение работы желудочно-кишечного тракта - запор, метеоризм, отрыжка, отрыжка с неприятным запахом.
На ранних стадиях обнаружить заболевание практически невозможно без вмешательства специалиста, так как хроническая форма протекает без ярко выраженных симптомов.
Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему - печень, желчный пузырь и протоки, двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Лечение панкреатита поджелудочной железы
При появлении первых симптомов заболевания необходимо обратиться к специалисту. Врач проведет опрос, осмотр и диагностику. После чего будет назначена стратегия терапии. Лучше не оттягивать с походом к врачу. Тогда болезнь может спровоцировать появление серьезных осложнений. Врач, занимающийся диагностикой и лечением панкреатита - гастроэнтеролог.
Терапия острой формы проходит в стационаре под присмотром доктора. А хроническая форма лечится на протяжении долгого времени с применением различных процедур.
Диффузные изменения поджелудочной железы: симптомы и лечение
Это признаки патогенеза органа, которые можно обнаружить лишь при помощи ультразвукового исследования.
Специалисты выделяют разнообразные причины появления такого недуга. Диффузные изменения могут развиваться на фоне нарушения кровообращения в поджелудочной железе, эндокринных и обменных заболеваниях, а также при нарушении работы желчевыводящих путей и печени.
Например, у людей пожилого возраста и пациентов с сахарным диабетом ткань органа заметно уменьшается в объеме. Его недостающее количество восполняется жировой тканью. Такие изменения в органе не считаются патологическими и не требуют терапии. По результатам ультразвукового исследования, диагноз будет звучать как, диффузное изменение поджелудочной железы при повышенной эхогенности при нормальных размерах органа.
Диффузные изменения возникают и при равномерном замещении разрушенных тканей поджелудочной железы соединительной тканью. Размеры органы могут соответствовать норме или немного меньше. Такая ситуация наблюдается при наличии хронических обменно-дистрофических нарушений или при остром панкреатите. Если диагноз острый панкреатит не подтверждается, то диффузные изменения не требуют лечения.
Симптомы диффузных изменений поджелудочной железы:
- При диффузных изменениях органа, вызванных фиброзом, яркая симптоматика отсутствует. Такая картина наблюдается лишь на первых порах развития недуга. Во время фиброзного воспаления здоровые ткани железы меняются на соединительные. Таким образом понижается выработка ферментов и гормонов, которые отвечают за обменные процессы в организме и процесс пищеварения. Начальная симптоматика заболевания схожа с симптомами панкреатита. Больной ощущает постоянную боль в левом подреберье и тошноту. Из-за недостатка ферментов появляется тошнота, поносы, рвота, резкое похудение. В дальнейшем, из-за истощения белковых резервов начинается аллергизация организма и нарушение выработки инсулина, что приводит к сахарному диабету.
- Диффузные изменения, которые были вызваны липоматозом, сопровождаются заменой тканей органа на жировую. Специалисты считают это необратимым процессом. Жировые клетки не выполняют функции пищеварительных желез. Тогда организм ощущает дефицит веществ, которые необходимы для нормальной работы всего тела. Степень выраженности, то есть симптоматика липоматоза, полностью зависит от степени диффузных изменений поджелудочной железы. Так, если заболевание имеет ограниченное распространение очага патологии, то процесс протекает бессимптомно. При бесконтрольном прогрессировании происходит сдавливание паренхимы массивным скоплением жировой ткани, что вызывает болезненные ощущения и приводит к нарушениям в работе поджелудочной железы.
Читайте также:
- Слюноотделение, тошнота у детей. Запор у ребенка
- Энергетический метаболизм бактерий. Схема идентификации неизвестной бактерии. Экзэргонические реакции.
- Сифилис верхних дыхательных путей. Вторичный сифилис рта и зева
- Отек после ринопластики. Неудачная ринопластика
- Изменение крово- и лимфообращения при параличе диафрагмы. Показания к искусственному параличу диафрагмы
