Отличительные симптомы гайморита от насморка. Гайморит у детей
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Хочу выразить огромную благодарность Луниной Анне Викторовне.
Анна Викторовна - большой профессионал! За столь короткий срок, смогла поставить дочери недостающие звуки и автоматизировать их в речи. Спасибо огромное!
Добрый день! Хочу сказать большое человеческое спасибо Вашей клинике, за чуткое отношение к пациентам и высокий профессионализм. Клиника Ребенок- одна из самых лучших детских клиник в Москве. огромное спасибо врачам за их нелегкий труд. Особенно хочу поблагодарить доктора хирурга-уролога, и просто хорошего человека, Горкина Сергея Александровича, за его внимательность, компетентность и доброжелательность. Все назначения комментирует так, чтобы было понятно и доходчиво для пациента. Желаю дальнейшего процветания и успехов Вашей клинике. спасибо что Вы есть, так держать!
Гайморит — воспалительное заболевание, являющееся разновидностью синусита. Представляет собой воспаление слизистой оболочки, которая выстилает полость гайморовых пазух носа. В раннем возрасте эти пазухи имеют микроскопические размеры и постепенно увеличиваются после достижения ребенком возраста 3-5 лет. Поэтому гайморит у детей до 3 лет не развивается.
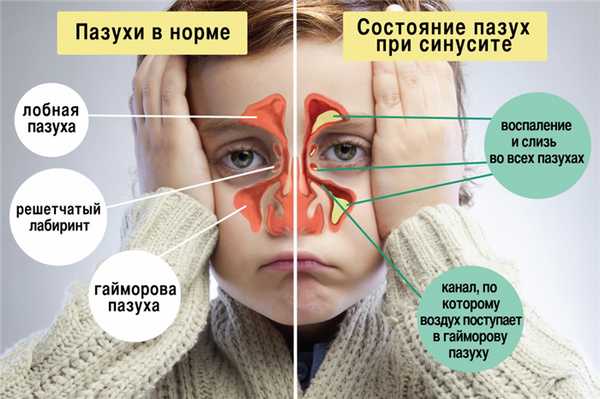
Придаточные пазухи носа (околоносовые синусы) — воздушные полости в костях черепа, сообщающиеся с носовой полостью через небольшие отверстия (соустья). Выделяют гайморовы, лобные, клиновидные и решетчатые синусы. А потому воспаление любых пазух называют синуситом.
Гайморовы пазухи также называются верхнечелюстными. Они располагаются в верхней челюсти по обеим сторонам от носа. Верхнечелюстные синусы являются самыми крупными придаточными пазухами носа.

Виды гайморита
Гайморит у детей имеет несколько классификаций. По причине, вызвавшей заболевание, выделяют следующие виды гайморита:
- Неинфекционный. Обычно это аллергическая форма болезни, развивающаяся при воздействии на слизистую оболочку верхнечелюстных пазух веществ-раздражителей.
- Инфекционный. Развивается при попадании в околоносовые пазухи возбудителей инфекций — вирусов, бактерий, грибков. В зависимости от этого выделяют также вирусную, бактериальную и грибковую форму болезни. Иногда инфекция попадает в синусы не извне, а из собственного организма. Этому способствуют воспалительные заболевания верхних коренных зубов и их корней. Патогенная флора может проникнуть через костную оболочку и вызвать воспаление слизистой пазухи. В этом случае гайморит называют одонтогенным (вызванным невылеченными стоматологическими заболеваниями).
С точки зрения практической медицины большее значение имеет классификация заболеваний по типу течения. По нему гайморит может быть:
- Острым. При правильно проводимом лечении симптомы исчезают в течение 4 недель. Признаки воспаления выражены ярко. После выздоровления они полностью исчезают.
- Подострым. Заболевание длится от 4 до 12 недель. При правильно подобранном лечении оно может пройти полностью. Возможен переход в хроническую форму.
- Хроническим. Обычно воспалительный процесс продолжается не менее 3 месяцев. Затем симптомы воспаления угасают, но не исчезают полностью. Наступает период ремиссии, во время которого может сохраняться заложенность носа, беспокоить кашель. Для хронической формы гайморита характерны периодические рецидивы болезни.
По степени тяжести выделяют легкую, среднетяжелую и тяжелую форму болезни. В зависимости от этого при гайморите симптомы у детей могут иметь различную степень выраженности:
- Самая легкая форма болезни — катаральная. Она затрагивает только верхнюю слизистую оболочку и характеризуется отсутствием патогенных микроорганизмов в отделяемой массе. Такое заболевание легко поддается лечению. Протекает в острой форме.
- Более тяжелая форма — экссудативная. Может протекать в острой и хронической форме. Характеризуется обильным образованием гноя, который скапливается в пазухах. В нем содержится патогенная микрофлора.
- Наиболее тяжелая форма — продуктивная. Сопровождается не только образованием гноя, но и изменениями слизистой оболочки. Она деформируется, истончается (при атрофии), утолщается (при гиперплазии). На ее поверхности могут формироваться патологические новообразования (полипы). Возможен некроз слизистой (отмирание ткани).
По локализации гайморит у ребенка может быть односторонним и двухсторонним. В первом случае поражается только правая или левая верхнечелюстная пазуха, во втором — воспаление начинается в обоих синусах.
Причины развития заболевания
В большинстве случаев болезнь развивается так: в организм ребенка попадает возбудитель острой респираторной инфекции (ОРВИ). В результате слизистая носовой полости и верхнечелюстных пазух отекает. Отек вызывает закупорку соустья, которая связывает синусы с полостью носа. Это нарушает вентиляцию гайморовых пазух. Формируется благоприятная среда для размножения патогенных микроорганизмов, которые попали внутрь ранее. Так начинается воспаление, которое часто сопровождается образованием и скоплением гноя в синусах.
ОРВИ — не единственная возможная причина развития гайморита у детей. Заболеванию также способствует аллергический ринит (в гайморовых пазухах скапливается жидкость, выделяющаяся в результате аллергических отеков). Часто гайморит развивается на фоне вазомоторного ринита (насморка, развивающегося на фоне нарушения кровоснабжения слизистой оболочки верхних дыхательных путей).
Гайморитом чаще страдают дети, входящие в группу риска. К факторам риска относятся:
- травмы лицевого черепа;
- искривленная носовая перегородка;
- наличие некоторых заболеваний (патологии зубов, гастроэзофагеальный рефлюкс, муковисцидоз);
- повышенная чувствительность к некоторым веществам (аллергия);
- разросшиеся воспаленные аденоиды (являются внутренним источником инфекции, нарушают дыхательную функцию);
- ослабленный иммунитет (организм плохо справляется с болезнетворными организмами, а потому ребенок часто болеет);
- частое применение сосудосуживающих препаратов без назначения врача;
- низкий уровень влажности воздуха в доме (приводит к пересыханию слизистой — сухая оболочка не препятствует инфицированию);
- переохлаждение.
Симптомы и признаки гайморита у детей
Вот какими могут быть при гайморите у ребенка симптомы:
- Головная боль в лобной части головы. Она становится сильнее при наклоне головы вперед или повороте в сторону, чихании. Часто боль отдает в глазницы, виски, зубы. Поэтому часто ребенку сложно объяснить взрослым, где у него болит.
- Заложенность носа. Из-за сильного отека дыхание нарушается. Часто дети сами говорят об этой проблеме. Но если ребенок маленький, понять, что у него не дышит нос, можно по постоянно раскрытому рту, охриплому и гнусавому голосу.
- Отек участка щеки, обращенного к носу (со стороны воспаленной пазухи). Выглядит как припухлость. Если гайморит двухсторонний, щеки отекают с обеих сторон.
- Высокая температура тела. Острый гайморит может вызвать повышение тела до +38…+39 о С. При хронической форме температуры может быть нормальной или субфебрильной (от 37 до 38 градусов). Если болезнь развивается как осложнение ОРВИ, температура может резко вырасти повторно спустя несколько дней после начала инфекции.
- Выделения из носа. Могут быть обильными или скудными, прозрачными или желтыми, зелеными, гнойными. При гнойных выделениях также может наблюдаться неприятный запах из носа.
- Частичная или полная потеря обоняния. Ребенок может перестать чувствовать или различать запахи.
- Капризность, потеря аппетита, нарушения сна. Когда маленького малыша беспокоит боль, носик не дышит, ему сложно спать, играть, кушать. Свое состояние он выражает капризами — частыми плачами, отказами от еды, игрушек.
Признаки гайморита у детей часто напоминают обычную простуду или грипп. Поэтому заболевшего ребенка нужно обязательно показать врачу. Лучше всего вызвать детского доктора на дом, чтобы он осмотрел малыша и оценил его состояние, установил наличие или отсутствие осложнений, в том числе гайморита.
Диагностика гайморита
Как определить гайморит у ребенка, знают врачи — педиатр и отоларинголог (ЛОР). Обычно диагноз ставится на основании жалоб, с которыми ребенок приходит на прием. Для гайморита характерна затянувшаяся простуда (дольше 7 суток), стойкий насморк, боль лицевой части головы. Но иногда этого недостаточно для постановки точного диагноза. Тогда врач может самостоятельно провести или назначить следующие методы диагностики:
- Физикальный осмотр. Врач ощупывает пальцами область верхнечелюстной пазухи и оценивает ее болезненность. Также он может установить увеличение шейных лимфатических узлов. При осмотре глотки может быть обнаружено слизистое или гнойное отделяемое.
- Анализ крови. Он показывает наличие воспалительного процесса в организме, который вызывает повышение следующих показателей — СОЭ, уровень лейкоцитов.
- Посев отделяемого из носоглотки на микрофлору. Исследование помогает определить возбудителя инфекции и установить его чувствительность к конкретным лекарственным веществам, что позволяет подобрать эффективный препарат для лечения болезни.
- Риноскопия. Врач вводит жесткий или гибкий эндоскоп через ноздри в носовые ходы (реже — через глотку). С его помощью он оценивает состояние слизистой, устанавливает ее отечность, воспалительные процессы.
- УЗИ околоносовых пазух (Синускан) позволяет диагностировать наличие отека, скопление экссудата в пазухах.
- Рентгенография или КТ околоносовых синусов. Назначается, если диагноз не удается поставить другими методами. Исследования помогают установить нарушения воздушности пазух, определить степень их наполненности жидкостным содержимым.
При необходимости может быть назначена консультация других специалистов — детского офтальмолога, пульмонолога, нейрохирурга.
Как лечат гайморит у детей
Как лечить гайморит у ребенка, скажет врач на основании тяжести заболевания. Если оно протекает в легкой форме, обычно достаточно проведения консервативной терапии, которая включает в себя:
- промывание носа солевыми растворами;
- прием антибактериальных препаратов (при бактериальной форме болезни);
- прием жаропонижающих средств (если температура тела превышает 38,5 градусов);
- применение сосудосуживающих назальных капель для уменьшения отека слизистой оболочки (облегчают носовое дыхание, раскрывают соустье и восстанавливают вентилирование гайморовых пазух);
- использование гормоносодержащих назальных капель на основе глюкортикостероидов (помогают уменьшить воспаление, снять отек, облегчить дыхание и ускорить выздоровление);
- прием антигистаминных и противоаллергических средств при аллергическом гайморите;
- прием муколитиков — препаратов, разжижающих слизистый секрет и способствующих его выведению из дыхательных путей.
Если установлена гнойная форма гайморита, лечение у детей может потребовать вмешательства хирурга. Он проводит под местной анестезией прокол (пункцию) верхнечелюстной пазухи. Во время процедуры врач прокалывает пазуху и с помощью специальной иглы извлекает из нее гнойное содержимое. Затем он промывает синусы раствором антисептика и в конце вводит антибактериальный препарат для уничтожения патогенной микрофлоры.

Профилактика гайморита в детском возрасте
Чтобы не допустить развития гайморита, принимайте профилактические меры. Профилактика болезни включает в себя:
- Соблюдение температурного режима. Важно одеваться по погоде, чтобы ребенку не было холодно, и он не потел. В холодную и ветреную погоду нужно надевать шапку.
- Соблюдение правил гигиены. Нужно следить за чистотой зубов, рук.
- Укрепление иммунитета. Для крепкого здоровья требуется разнообразный рацион, умеренная физическая нагрузка. Допустимо закаливание.
- Своевременное лечение стоматологических, простудных и других заболеваний.
Заключение
Каждому родителю важно знать об особенностях протекания гайморита у детей, симптомах и лечении заболевания. Это необходимо, чтобы вовремя предпринимать меры и не допускать развития осложнений. Если не лечить болезнь, инфекция может распространиться по организму и поразить мозговые оболочки, головной мозг, глазницу. Если вы обнаружили признаки гайморита у ребенка, немедленно обратитесь к врачу. Оформить запись на прием можно в клинике РебенОК. Для этого позвоните по телефону или заполните заявку на сайте.
Гайморит у детей ( Верхнечелюстной синусит )
Гайморит у детей — это одна из форм синусита, характеризующаяся воспалительным процессом в полости верхнечелюстной пазухи (ВЧП). Заболевание может протекать в острой и хронической форме. Проявляется затруднением носового дыхания, патологическим назальным или носоглоточным отделяемым, болью в проекции пазух, интоксикационным синдромом. Диагностика основана на клиническом осмотре, данных риноскопии, типичной рентгенологической картине. Лечение включает противомикробные препараты, местную и симптоматическую терапию. По показаниям проводится лечебно-диагностическая пункция ВЧП.
МКБ-10
Общие сведения
Гайморит в специальной литературе также носит название «верхнечелюстной синусит». У детей грудного возраста гайморит не встречается из-за анатомо-физиологических особенностей гайморовых пазух. Возможно развитие гайморита на втором-третьем году жизни, пик заболеваемости приходится на 6-тилетний возраст. Актуальность проблемы у детей связана с тем, что синуситы входят в пятерку причин назначения антибактериальной терапии в современной педиатрии. Воспалением околоносовых пазух осложняются 13% случаев ОРВИ. Согласно статистическим данным, около трети госпитализаций в ЛОР-стационары занимают больные с синуситами, в том числе гайморитом.
Причины
Гайморит у детей имеет инфекционную этиологию. Около 10% в структуре причин занимают бактериальные агенты, 90% ‒ вирусные. Из вирусов решающую роль играет риновирус. Наиболее значимые представители среди бактериальных патогенов:
- стрептококк pneumoniae (около 40 %);
- гемофильная палочка (25-47%);
- микст-инфекция данных возбудителей (около 7%);
- реже встречаются β-гемолитические стрептококки группы А (до 10%) и других групп, золотистый стафилококк (2%), моракселла (1%).
В последние десятилетия отмечается увеличение доли гайморитов, вызванных атипичной флорой: 10% случаев заболевания связаны с микоплазменной, хламидийной инфекцией. Хронические синуситы могут быть ассоциированы с фузобактерией, псевдомонадой. У детей с иммуносупрессией возможна грибковая природа заболевания, чаще в составе суперинфекций.
Факторы риска
Из сопутствующих факторов для манифестации заболевания наибольшее значение имеют:
- аллергены;
- муковисцидоз;
- гастроэзофагеальный рефлюкс;
- травмы лицевого черепа;
- стоматологические проблемы.
Патогенез
Первичное звено патогенеза — воспаление слизистой оболочки носа, возникшее при течении ОРВИ. За счет отека сужается и обтурируется просвет носового хода, нарушается отток экссудата. Контакт патогенной флоры со слизистой оболочкой верхних дыхательных путей удлиняется, что приводит к изменению функций ресничного эпителия: микроорганизмы не «смываются» с поверхности слизистой.
В условиях блокады нормального воздухообмена в околоносовых пазухах создаются оптимальные условия для размножения болезнетворных микроорганизмов. Происходит наслоение вторичной инфекции, нарастает интенсивность воспалительной реакции.
Классификация
Гайморит у детей классифицируется по нескольким критериям. По форме выделяется:
- катаральный;
- одонтогенный;
- гнойный;
- аллергический.
По локализации гайморит у детей может быть одно-, двухсторонним. По тяжести течения гаймориты делятся на легкие, среднетяжелые и тяжелые. С практической точки зрения наиболее актуальной является классификация по типу течения:
- Острый гайморит. Характеризуется исчезновением симптомов в течение 30 дней на фоне медикаментозной терапии.
- Хронический гайморит. Длится не менее 90 дней, плохо поддается консервативной терапии. У пациента во время ремиссии сохраняются респираторные симптомы (кашель, заложенность носовых ходов).
Симптомы гайморита у детей
Острый гайморит
Отмечается постоянная заложенность носа и ринорея — патологическое отделяемое. Выделения могут быть из одного или обоих носовых ходов, иметь слизистый, гнойный или слизисто-гнойный характер, неприятный запах. Отделяемое отходит наружу при сморкании или самотеком, либо стекает по задней стенке глотки, провоцируя кашель. В пользу гайморита свидетельствуют назальные симптомы на протяжении не менее 3-х дней подряд. При тяжелом гайморите у детей возникает отечность мягких тканей в области скул.
Хронический гайморит
Клиника хронической формы во время рецидива сходна с острой, но явления интоксикации менее выражены, лихорадка умеренная. Постоянные симптомы вне обострения — слизистая ринорея, отечность носа. Кашель более типичен в ночное время или при горизонтальном положении ребенка. Дети старшего возраста отмечают снижение обоняния и ощущение сладковатого «гнойного» запаха в носу.
Осложнения
Нелеченный гайморит грозит присоединением тяжелых местных или системных бактериальных инфекций. Со стороны ЦНС возникают внутричерепные осложнения: менингит, абсцесс мозга, арахноидит. При проникновении гноя в полость глазницы формируется абсцесс век или орбиты, флегмона, остеопериостит. Дальнейшее неконтролируемое распространение инфекции опасно развитием тяжелой пневмонии, евстахиита, сепсиса.
Диагностика
У большинства детей (60-75%) диагноз может быть выставлен на основании клинических критериев, без использования вспомогательных методов. Первичной диагностикой занимаются педиатр и детский оториноларинголог. Выясняется анамнез заболевания и жалобы: типично длительное течение ОРВИ, жалобы на «стойкий» насморк, головную, лицевую боль. Алгоритм дальнейшего обследования:
- Физикальный осмотр. При пальпации области ВЧП определяется болезненность. При осмотре зева визуализируется стекающий по глотке гнойный/слизисто-гнойный секрет. Возможно увеличение шейных лимфоузлов.
- Лабораторное обследование. В общеклиническом анализе крови выявляется повышение уровня лейкоцитов, воспалительный сдвиг формулы влево, ускоренная СОЭ. В обязательном порядке производится забор отделяемого из носоглотки для посева на микрофлору и чувствительность к антибиотикам.
- Риноскопия. При передней риноскопии в среднем носовом ходу определяется отечность, гиперемия слизистой, наличие экссудата. Отсутствие патологического секрета не исключает наличие гайморита.
- Рентгенография околоносовых пазух. Проведение исследования не должно быть рутинным, рекомендовано только при невозможности верификации гайморита по клиническим признакам. У детей до 6 лет данный метод неинформативный и нецелесообразный. На снимке при гайморите определяется нарушение воздушности синусов, горизонтальный уровень жидкости.
- КТ добавочных пазух. КТ показана при подозрении на осложнения, в случае затяжного течения, планировании хирургического лечения. Визуализируется нарушение пневматизации, наличие инфильтративных теней.
При необходимости ребенка осматривают «узкие» специалисты: нейрохирург при общемозговой симптоматике, детский офтальмолог — при симптомах вовлечения орбиты глаза, пульмонолог — при данных за пневмонию.
Лечение гайморита у детей
Консервативные методы
Госпитализации подлежат дети с тяжелым синдромом интоксикации, наличием данных за осложненное течение гайморита или местный гнойно-воспалительный процесс в носу, при неэффективности амбулаторной терапии. В остальных случаях возможно лечение дома с соблюдением полупостельного/постельного режима во время лихорадки. Обязательно ежедневное проведение туалета носа с использованием солевых растворов. Фармакотерапия включает:
Хирургические манипуляции
При наличии подтвержденного гнойного процесса в ВЧП показана лечебная пункция. После местной анестезии проводится прокол гайморовой пазухи, из полости эвакуируется содержимое. ЛОР-врач промывает пазуху антисептическим раствором до чистых вод, в конце процедуры вводит антибиотик.
В ряде случаев, при необходимости повторного промывания возможна постановка дренажного ЯМИК-катетера. Такая техника при гайморите способствует улучшению аэрации, стимулирует активное опорожнение пазухи от патологической жидкости, но проводится по строгим показаниям, так как имеет риски осложнений.
Физиотерапия
Физиолечение гайморита противопоказано в острый период. Проведение физиопроцедур у детей возможно при адекватном оттоке патологического экссудата, отсутствии лихорадки. На сегодня эффективными методиками являются волновые методики со сверхвысокочастотным током. Назначаются УВЧ, микроволновая терапия, магнитотерапия. При выраженном болевом синдроме рекомендованы техники с анестезирующим действием — амплипульс, диадинамотерапия.
Прогноз и профилактика
При своевременной диагностике и терапии прогноз при гайморите у детей благоприятен. При тяжелых системных осложнениях возможен летальный исход. Нелеченные внутриглазничные осложнения приводят к слепоте. Специфической профилактики гайморита не существует. Важна вакцинация детей от гемофильной, пневмококковой инфекции по возрасту. Неспецифическая профилактика включает лечение основного заболевания (ОРВИ, грипп, детские инфекции), общее оздоровление организма.
1. Острый верхнечелюстной синусит у детей. Клинический протокол/ Алданьярова Б.Ж.,Чекмезова О.Б., Умарова Р.А. - 2007.
2. Клиническое руководство: диагностика и лечение синусита (по материалам Американской академии педиатрии)// Педиатрическая фармакология — 2006.
4. Острый и хронический синусит: этиопатогенез и принципы лечения/ Кочетков П.А., Лопатин А.С.// Практическая пульмонология — 2005.
Синусит у детей
Синусит у детей — это острое или хроническое воспаление придаточных пазух носа. Заболевание возникает в результате инфицирования вирусами или бактериями на фоне сниженной реактивности организма, хронических ЛОР-болезней, искривления носовой перегородки. Симптомы синуситов: тупые и распирающие боли в области проекции пораженной околоносовой пазухи, слизисто-гнойные выделения из носа, повышение температуры тела. Диагностический поиск включает переднюю риноскопию, ультразвуковую и рентгенологическую визуализацию, бакпосев отделяемого. Лечение состоит из местных и системных антибиотиков, деконгестантов, манипуляций («кукушка», прокол пазухи).
В детской отоларингологии синусит — распространенное заболевание, которым в 5-13% осложняется перенесенное ОРВИ. По обращаемости в ЛОР-отделения пациенты с воспалениями околоносовых пазух составляют до 62%. У детей чаще встречаются острый гайморит или гаймороэтмоидит, что связано с маленькими размерами верхнечелюстных и решетчатой пазух и их более ранним формированием. Симптомы фронтитов и сфеноидитов возникают намного реже, что обусловлено поздним развитием лобных и клиновидного синусов.
Основной этиологический фактор синуситов у детей — попадание вирусной или бактериальной инфекции в носоглотку и ее распространение на придаточные пазухи. Среди микробной флоры преобладает 3 вида возбудителей: Streptococcus pneumoniae, Haemophilus influenzae и Moraxella catarrhalis. Вирусные синуситы возможны при инфицировании риновирусом, аденовирусом, возбудителями гриппа и парагриппа. Воспалению способствует ряд факторов:
- Аденоидные вегетации. Увеличение аденоидов сопровождается нарушением нормального носового дыхания и скоплением слизи, что создает условия, благоприятствующие размножению микробных патогенов.
- Анатомические аномалии.Искривление носовой перегородки и врожденные дефекты строения носовой полости способствуют нарушению мукоцилиарного клиренса, приводят к хроническому воспалению носоглотки. Если не проводится лечение и коррекция аномалий, развивается синусит.
- Аллергические реакции. Сенсибилизация к респираторным антигенам вызывает постоянный отек и иммунное воспаление слизистой носа. В процесс постепенно вовлекаются параназальные пазухи, к нему присоединяется вирусная или бактериальная флора.
- Иммунодефицитные состояния. У детей отмечается физиологическое недоразвитие иммунной системы, что вместе с частыми ОРВИ в младшем школьном возрасте создает высокий риск синуситов. Тяжелые и рецидивирующие патологии характерны для врожденной недостаточности клеточного или гуморального иммунитета.
- Хронические риниты. Частым провоцирующим фактором является вазомоторный ринит, симптомы которого могут проявляться в детском и подростковом возрасте. Синуситы со временем диагностируются практически у 80% детей, страдающих этим видом насморка.
Пусковой фактор синуситов — ОРВИ, которая сопровождается отечностью назальной слизистой и повышенной секрецией желез. Соустья пазух с носовой полостью перекрываются, нарушается мукоцилиарный клиренс, в синусах скапливается слизь с бактериями или вирусами. Это создает благоприятные условия для размножения патогенных микроорганизмов, начинается воспалительный процесс.
В отоларингологии используют деление синуситов по локализации процесса:
- гайморит — воспаление верхнечелюстной пазухи;
- этмоидит — решетчатого лабиринта;
- фронтит — лобной пазухи;
- сфеноидит — клиновидного синуса.
По количеству пораженных пазух выделяют моносинусит и полисинусит. По течению синусит бывает острым, подострым и хроническим.
Симптомы синусита у детей
Клинические проявления заболевания зависят от локализации поражения. При гайморите симптомы включают тяжесть с болезненностью в области щеки, постоянные головные боли, усиливающиеся при наклонах вперед. Из носа выделяется слизисто-гнойный секрет с неприятным запахом, при интенсивном высмаркивании в слизи заметны прожилки крови. Температура тела повышается до фебрильных значений, ребенок становится вялым и сонливым, отказывается от еды.
В случае присоединения этмоидита болезненность распространяется на корень носа, переносицу. При надавливании в этой зоне ребенок ощущает сильный дискомфорт. Симптомы синусита решетчатого лабиринта сочетаются с покраснением слизистой глаз, отечностью век. Количество отделяемого зачастую увеличивается, ребенку становится труднее высмаркиваться.
Для фронтита характерны интенсивные головные боль в области лба, которые усиливаются по утрам вследствие скопления большого количества секрета за ночь. Им сопутствуют дискомфорт и резь в глазах, иногда ребенок испытывает усиленное слезотечение и светобоязнь. При остром процессе выражена отечность надбровной области. Симптомы сфеноидита неспецифичны, поэтому по жалобам ребенка этот вид синусита сложно диагностировать на догоспитальном этапе.
Любой вариант воспаления параназальных синусов может протекать в хронической форме, при этом его клиническая картина отличается. Ребенка беспокоит периодическая головная боль и болезненность над пораженной пазухой. Симптомы сопровождаются густыми гнойными выделениями в периоде обострения, постоянной отечностью слизистого слоя и затруднением дыхания через нос.
Чаще всего при синуситах у детей встречаются орбитальные осложнения, которые выявляются в 3,4-6,8% случаев заболевания. Их возникновению способствуют тесные анатомические взаимоотношения орбиты и назальной полости, тонкие внутренние стенки и наличие отверстий для прохождения сосудов и нервов. Наиболее типичные осложнения: простой и гнойный периостит, субпериостальный абсцесс, гнойное воспаление век и ретробульбарной клетчатки.
Если адекватное терапия синуситов не назначена, возможно распространение воспаления на мозговые оболочки с развитием менингитов, энцефалитов. Эти состояния сопровождаются резким ухудшением самочувствия, нарушениями сознания и без своевременной помощи могут заканчиваться смертью ребенка. При сочетании бактериального процесса со сниженным иммунитетом наблюдаются септические осложнения.
Обследование ребенка детским отоларингологом начинается со сбора жалоб и анамнеза заболевания, стандартного физикального осмотра. По результатам первичной диагностики врач устанавливает наличие воспалительного процесса, его предположительную локализацию. Для уточнения диагноза и исключения осложнений проводятся современные инструментальные и лабораторные методы:
- Передняя риноскопия. При осмотре назальных ходов специалист обнаруживает скопление гнойного секрета. При гайморите и фронтите отделяемое находится в среднем носовом ходе, а при сфеноидите и этмоидите — в верхнем. Патологические изменения лучше видны после анемизации слизистой сосудосуживающими растворами.
- УЗИ околоносовых пазух. Быстрый и безболезненный для детей метод исследования верифицирует симптомы синуситов. При сонографии визуально заметны скопление экссудата в пораженном синусе, признаки кист или анатомических аномалий носовой полости.
- Рентгенография придаточных пазух. Рутинный диагностический метод показывает отечность слизистой параназальных синусов, выявляет наличие и количество воспалительного экссудата. Для повышения информативности данных исследование выполняется в носо-подбородочной проекции. «Золотым стандартом» при синуситах является КТ-диагностика.
- Микробиологическое исследование. Чтобы подобрать оптимальное лечение, производят бакпосев слизисто-гнойного отделяемого. После определения видовой принадлежности микроорганизмов показан тест на антибиотикочувствительность. Для экспресс-диагностики вирусных процессов делают серологические реакции (РИФ, ИФА).
Лечение синусита у детей
Консервативная терапия
При легкой форме синуситов лечение проводят местными препаратами, не используя системные антибиотики. Данные отечественных и зарубежных многоцентровых исследований показывают, что прием противомикробных препаратов не сокращает продолжительность болезни у детей, но может вызывать серьезные ятрогенные осложнения. При синуситах показаны следующие группы медикаментов:
- Деконгестанты. Капли и спреи суживают сосуды назальной полости, уменьшают отечность, заложенность носа и другие неприятные симптомы. Врачи предпочитают применять лекарства в аэрозольной форме, поскольку их удобнее вводить ребенку.
- Антисептики. Назначаются нетоксичные растворы по типу протаргола и колларгола, растительные отвары, обладающие антисептическим действием. Если в течение 2-3 дней улучшение не наблюдается, лечение дополняют антибактериальным спреем на основе фузафунгина.
- Бактериальные лизаты. Средства эффективны на заключительном этапе для ускорения выздоровления и профилактики рецидивов. Вещество действует местно на слизистую носовой полости, усиливает неспецифические защитные факторы и стимулирует иммунную функцию организма.
Все вышеуказанные средства входят в лечение среднетяжелых и тяжелых форм синуситов, но обязательно дополняются системной антибиотикотерапией. Препараты подбираются эмпирически с учетом этиологической структуры заболевания. В педиатрической практике рекомендованы защищенные пенициллины и макролиды, которые нетоксичны для ребенка и справляются с большинством бактериальных возбудителей.
Лечение синуситов невозможно без тщательного очищения пазух от слизи и гноя. У детей обычно используется промывание по Проетцу («кукушка»), которое разрешено с 5-летнего возраста. Несложная и безболезненная процедура назначается курсами по 5-7 сеансов. После ее проведения уменьшается тяжесть в проекции параназальных синусов, сокращается количество отделяемого гноя.
Хирургическое лечение
При неэффективности консервативных мероприятий и промывания методом «кукушки» врачи рекомендуют пункцию пазухи. Во время манипуляции отоларинголог удаляет гнойное содержимое полости синуса, очищает ее антибактериальными растворами, оставляет катетер для повторного промывания. Прокол — достаточно болезненная процедура, поэтому у детей ее стараются проводить в крайнем случае.
Если лечение синусита начато вовремя, удается полностью устранить симптомы и уничтожить инфекционного возбудителя. В большинстве случаев прогноз благоприятный. Менее оптимистичный прогноз для детей с хроническими патологиями дыхательной системы, врожденными иммунодефицитами. Профилактика синуситов включает раннее выявление и лечение ОРВИ, коррекцию искривлений носовой перегородки, витаминизированное питание и закаливание для укрепления иммунитета.
1. Местная антибактериальная терапия синуситов у детей/ Е.П. Карпова, Л.И. Усеня// В помощь врачу. — 2010.
3. Острые и рецидивирующие синуситы у детей (диагностика и лечение). Автореферат диссертации/ В.В. Шиленкова. — 2008.
Основные симптомы гайморита у взрослых и детей разных возрастов
Нередко больные воспринимают заложенность носа и насморк за обычную простуду и не принимают меры. Чтобы не допустить развитие гайморита, нужно знать основные отличия гайморита от обычного насморка и признаки воспаления гайморовых пазух.
5.00 (Проголосовало: 1)
Нередко больные воспринимают заложенность носа и насморк за обычную простуду и не принимают меры. Чтобы не допустить развитие гайморита, нужно знать основные отличия гайморита от обычного насморка и признаки воспаления гайморовых пазух.
Отличия гайморита от насморка
Прежде всего, при гайморите возникает головная боль, усиливающаяся в вечернее время, и поднимается температура. При сморкании иногда появляется головокружение.
По мере прогрессирования заболевания усиливается боль в межбровном треугольнике, переносице, ноздрях, в области лба и крыльях носа. При обычном насморке боли не бывает. Если воспалена одна пазуха, то заложенность будет с одной стороны носа.
| Симптом | Гайморит | Обычный насморк (ринит) |
| Чихание | нет | да |
| Жжение в носу | нет | да |
| Заложенность ушей | иногда | всегда |
| Обильные выделения | желтовато-зеленого цвета с примесью гноя и неприятным запахом | прозрачные |
| Отек слизистой | выраженный | слабый |
| Локализация боли | в области лица | в затылке и висках |
| Облегчение после сморкания | нет | да |
| Повышенная температура | да, от 37,5° до 39°С | нет |
Признаки гайморита у взрослых
Клиническая картина воспаления гайморовых пазух обычно состоит из нижеследующих симптомов.
Головная боль
Из-за накопления гнойного экссудата в области синусов повышается давление. Таким образом, возникает распирающая головная боль в области переносицы и периорбитальной зоне. Постепенно болевой синдром нарастает и распространяется на все лицо.
Первые 3-5 дней боль особенно чувствуется в утренние и вечерние часы, затем наблюдается круглосуточно и не купируется медикаментами. Характер боли изменяется. Он становится острым и пульсирующим. Если больной ложится, то спазм перемещается на корень носа. Если больной наклоняет голову вниз, то боль локализуется в области лба.
Выделения из носа
В процессе воспаления в околоносовых пазухах и носоглотке скапливается слизь с примесью гноя или крови разного цвета:
- Белая или прозрачная. Возникает в начале заболевания и отличается жидкой консистенцией.
- Красная. Крайне опасна. Свидетельствует о тяжелом течении и больному необходима срочная медицинская помощь.
- Желтая. Сигнализирует о присоединении бактериальной флоры. Выделения становятся густыми и приобретают неприятный запах.
- Зеленая. Характерна для острого периода болезни.
На фоне выделений попеременно закладывает оба носовых хода. Равномерное дыхание нарушается, больной дышит ртом.
Повышенная температура
Поначалу острая форма воспаления выражается незначительно. Температура колеблется в диапазоне 36,9°С-37,2°С. Постепенно она возрастает до отметки 39°С, появляется озноб.
Если гайморит хронический, то температуры может и не быть.
Местные симптомы
Постепенно клиническая картина ухудшается и появляется:
- Неприятный запах из носа и полости рта.
- Гнусавость.
- Частичная или полная потеря обоняния.
- Отечность глаз, носа, щек.
- Слезоточивость.
- Слабость, усталость, апатия, недомогание.
- Бессонница ночью и сонливость днем.
- Боль и дискомфорт в области верхней челюсти при пережевывании пищи.
Признаки гайморита у детей
Маленьким детям сложно описать свое состояние, если что-то болит, поэтому родители должны определить недуг по-другому. Если насморк не проходит в течение 5-6 дней и наблюдается нижеперечисленная картина, то это развивается гайморит (у детей старше 6 лет) или этмоидит (у детей младшего возраста).
Симптомы в возрасте трех лет
Возрастает температура свыше 38°С. Заметно, что малыш не дышит носом из-за заложенности. Постепенно выделяется слизь желтоватого или серого цвета.
Наблюдается общая слабость, ребенка сложно заинтересовать игрушками. Ребенок постоянно жалуется, капризничает, отказывается от еды, плохо спит.
Симптоматика в возрасте от трех до семи лет
Жалобы на головную боль, усталость. Держится температура около 39°С. Внешне заметна припухлость ноздрей, отек под глазами, покраснение под носом. Больной дышит ртом, шмыгает носом и плохо спит ночью из-за заложенности. Если попросить приподнять веки или брови вверх, то чувствуется боль в переносице или на области лба.
Ребенок отказывается от подвижных игр, предпочитает сон и отдых. Он жалуется на потерю обоняния и вкусовую невосприимчивость, а иногда вовсе отказывается от еды.
Если вы обнаружили признаки гайморита у себя или у ребенка, нужно незамедлительно записаться на прием к ЛОР-врачу. В «ЛОР-КЛИНИКЕ в Чертаново» специалисты с многолетним стажем работы проведут диагностику и индивидуально подберут лечебную терапию, чтобы как можно быстрее улучшить состояние. В арсенале клиники есть все необходимое оборудование для точной диагностики и проведения лечебных и физиотерапевтических процедур (УЗОЛ-терапия на аппарате КАВИТАР, лазеротерапия на аппарате ЛАСТ-ЛОР, фонофорез и фотохромотерапия).
Не теряйте драгоценное время, при первых симптомах сразу же обращайтесь к врачу. Родителям важно помнить, что у детей клиническая картина воспалительных заболеваний развивается намного быстрее, чем у взрослых, и риск развития грозных осложнений очень велик! Здоровье Ваших детей в Ваших руках!
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас.
Гайморит у детей — причины, симптомы и правильное лечение

Гайморит - воспалительный процесс верхнечелюстной пазухи. Гайморит не встречается у детей до года, редко до 3 лет. Форма протекания - острая или хроническая (длительность заболевания более 6 недель классифицируется как хроническая). Протекание хронического гайморита чередуется стадиями обострения и ремиссии.

Диагностика гайморита у детей
У большинства пациентов детского возраста постановка диагноза «гайморит» не требует сложных дополнительных методов исследования. Постановкой диагноза занимается врач-оториноларинголог.
Осмотр начинается с опроса родителей на предмет жалоб и появившихся симптомов заболевания. Доктор уточняет, как протекает заболевание, когда появились симптомы, болел ли ребенок до появления признаков гайморита, либо болеет кто-то из его окружения сейчас.
После беседы с родителями лор-врач переходит к непосредственному осмотру. Он:
- оценивает наличие отёчности на лице, веках; размер шейных лимфатических узлов;
- надавливает на область пазух - при гайморите после надавливания ощущается болезненность;
- для оценки состояния слизистой оболочки носа и обнаружения признаков воспаления пазух проводит риноскопию.
Если возникают трудности с постановкой диагноза, пациент направляется на рентгенологическое исследование либо на компьютерную томографию пазух. Альтернативой рентгену является метод синуссканирования. Он безопаснее из-за отсутствия вредного излучения и проводится даже в раннем детском возрасте.
Причины возникновения гайморита
Это заболевание может возникнуть по следующим причинам:
- искривление носовой перегородки;
- длительный насморк;
- приём лекарств (сосудосуживающие капли, антибиотики);
- инфекционные заболевания (ОРВИ);
- авитаминоз;
- механические повреждения;
- воспаление аденоидов;
- вазомоторный ринит;
- скопление жидкости вследствие аллергических отёков;
- наличие заболеваний ротовой полости.
В хроническую форму заболевание у детей переходит при частых переохлаждениях, пересыхании носоглотки, самостоятельном лечении насморка назальными препаратами.
Признаки острого гайморита у ребёнка:
Симптомы хронической формы: заложенность носа не проходит, дыхание осуществляется через рот, возможны гнойные выделения из носа желтого или зеленоватого цвета, периоды улучшения и ухудшения состояния чередуются. Ощущается озноб и общее недомогание, в зависимости от положения головы болезненные ощущения могут мигрировать - отдавать в уши или зубы, появляется отёчность возле переносицы.
Как лечить острый гайморит у ребёнка?
Ошибка постановки диагноза чревата рядом осложнений. Чтобы быстро и без осложнений вылечиться, ЛОР направляет пациента на диагностику. Основываясь на симптомах и результатах обследования, специалист определяет: форму (острая или стадия обострения при хронической) и наличие сопутствующих заболеваний. Меры для лечения определяет врач, исходя из возраста, симптомов, этиологии.
- сосудосуживающие капли;
- противовоспалительные препараты;
- муколитики;
- промывание носа;
- антибиотики и гормональные препараты;
- оперативное вмешательство.
Капли, сужающие сосуды, применяют с осторожностью, препараты вызывают быстрое привыкание.
Нестероидные противовоспалительные назначают в форме суспензии. Курс необходимо пройти до устранения симптомов. Злоупотребление НВП приводит к скоплению жидкости в верхнечелюстных пазухах, что ускоряет переход гайморита из острой в хроническую форму.
Муколитики используют для разжижения сгустившейся слизистой в синусах при обострениях хроники.
Антибиотики прописывают только при симптомах и лечении у детей заболевания бактериальной природы. Из-за меньшего перечня противопоказаний чаще назначают препараты пенициллинового ряда.
Гормональные ЛС - только при тяжёлом протекании гайморита, которое сопровождается выраженными симптомами острой аллергической отёчности.
При остром протекании гайморита, перед промыванием пазух, необходимо снять воспаление. Чтобы не усугублять отёчность, назначают НВП, не содержащие диклофенак натрия. Для детей оптимальный вариант - «Нурофен». Препарат снимает воспаление, снижает температуру, легко переносится. Промывание должно проводиться только специалистом. Основные методы: «кукушка», ЯМИК-катетер. Перед тем, как начать лечение малыша методом промывания, его психологически подготавливают.
«Кукушка» - слизь вымывают путём создания отрицательного давления в пазухах. В одну ноздрю, шприцом, вводится препарат, с другой - отсасывается шприцом. Противопоказания: возраст до 5 лет, астма, эпилепсия, психические расстройства, периодические кровотечения из носа.
Метод промывания с помощью ЯМИК-катетера - альтернатива пункции пазух. В отличие от «кукушки», полностью очищает пазухи. Метод позволяет взять слизь на посев. Доктор подбирает мягкий катетер из латекса нужного размера.
Лечение гайморита у ребенка в домашних условиях методом промывания чревато кровотечениями, вымыванием слизистых, повреждением хрящей. Малыш должен находиться под медицинским наблюдением 30 минут после процедуры.
Пункция (прокол) гайморовых пазух проводится при неэффективности неинвазивных методов промывания или невозможности их применения из-за анатомических особенностей носовой перегородки. Метод позволяет очистить синусы, взять слизь на исследование.
Если ребёнка вовремя не отвести к лор-врачу и пытаться вылечить гайморит самостоятельно, могут развиться серьёзные осложнения, которые существенно отягощают состояние больного. К возможным осложнениям гайморита у детей относят:
- переход воспаления на уши;
- конъюнктивит;
- гнойные осложнения на органы зрения (абсцесс век, абсцесс глазной орбиты, флегмона);
- вовлечение в воспалительный процесс соседних пазух;
- воспаление надкостницы;
- переход воспаления на оболочки головного мозга (например, развитие менингита);
- внутричерепные осложнения (абсцесс мозга, арахноидит);
- попадание инфекции в кровь и развитие сепсиса
Профилактика
Профилактика детского гайморита заключается в соблюдении достаточно простых правил:
- своевременно и правильно лечите ОРВИ и простудные заболевания, чтобы воспаление из носоглотки не перешло на гайморовы пазухи;
- одевайте ребёнка по погоде;
- избегайте переохлаждения;
- промывайте нос солевыми растворами после посещения общественных мест и при первых признаках острого ринита;
- посещайте в профилактических целях стоматолога, чтобы вовремя обнаружить кариес и другие заболевания полости рта;
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:
