Переливание препаратов крови новорожденным. Мониторинг новорожденных до операции
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
XII. Правила трансфузии (переливания) донорской крови и (или) ее компонентов детям
XII. Правила трансфузии (переливания) донорской кровии (или) ее компонентов детям
67. При поступлении в организацию ребенка, нуждающегося в трансфузии (переливании) донорской крови и (или) ее компонентов, первичное исследование групповой и резус-принадлежности крови ребенка проводится медицинским работником в соответствии с требованиями пункта 7 настоящих Правил.
68. В обязательном порядке у ребенка, нуждающегося в трансфузии (переливании) компонентов донорской крови и (или) ее компонентов (после первичного определения групповой и резус-принадлежности), в клинико-диагностической лаборатории проводятся: подтверждающее определение группы крови ABO и резус-принадлежности, фенотипирование по другим антигенам эритроцитов C, c, E, e, , K и k, а также выявление антиэритроцитарных антител.
Указанные исследования проводятся в соответствии со следующими требованиями:
а) определение группы крови по системе ABO проводится с использованием реагентов, содержащих антитела анти-A и анти-B. У детей старше 4 месяцев группа крови определяется, в том числе перекрестным методом, с использованием реагентов анти-A, анти-B и стандартных эритроцитов O(I), A(II) и B(III);
б) определение резус-принадлежности (антиген D) проводится с использованием реагентов, содержащих анти-D-антитела;
в) определение антигенов эритроцитов C, c, E, e, , K и k проводится с использованием реагентов, содержащих соответствующие антитела;
г) скрининг антиэритроцитарных антител проводится непрямым антиглобулиновым тестом, при котором выявляются клинически значимые антитела, с использованием панели стандартных эритроцитов, состоящей не менее чем из 3 образцов клеток, содержащих в совокупности клинически значимые антигены в соответствии с подпунктом "г" пункта 22 настоящих Правил. Не допускается применение смеси (пула) образцов эритроцитов для скрининга антиэритроцитарных аллоантител.
69. При выявлении у ребенка антиэритроцитарных антител осуществляется индивидуальный подбор доноров эритроцитсодержащих компонентов с проведением непрямого антиглобулинового теста или его модификации с аналогичной чувствительностью.
70. При необходимости экстренной трансфузии (переливания) донорской крови и (или) ее компонентов в стационарных условиях организации при отсутствии круглосуточного иммуносерологического обеспечения, ответственным за определение группы крови по системе ABO и резус-принадлежности ребенка является врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов.
71. Выполнение исследований, указанных в пункте 68 настоящих Правил, проводят иммуносерологическими методами: ручным способом (нанесение реагентов и образцов крови на плоскую поверхность или в пробирку) и с применением лабораторного оборудования (внесение реагентов и образцов крови в микропланшеты, колонки с гелем или стеклянными микросферами и другими, разрешенными к применению для данных целей на территории Российской Федерации методами исследования).
72. Для проведения трансфузии (переливания) донорской крови эритроцитсодержащих компонентов аллоиммунизированным реципиентам детского возраста применяются следующие правила:
а) при выявлении у реципиента детского возраста экстраагглютининов анти-б) при наличии у реципиента детского возраста неспецифически реагирующих антиэритроцитарных антител (панагглютининов) ему переливаются эритроцитсодержащие компоненты O(I) резус-отрицательные, не реагирующие в серологических реакциях с сывороткой реципиента;
в) для аллоиммунизированных реципиентов детского возраста индивидуальный подбор донорской крови и эритроцитсодержащих компонентов проводится в клинико-диагностической лаборатории;
г) для HLA-иммунизированных реципиентов детского возраста проводится подбор доноров тромбоцитов по системе HLA.
73. У новорожденных в день трансфузии (переливания) донорской крови и (или) ее компонентов (не ранее чем за 24 часа до трансфузии (переливания)) из вены производится забор крови не более 1,5 мл; у детей грудного возраста и старше из вены производится забор крови 1,5 - 3,0 мл в пробирку без антикоагулянта для проведения обязательных контрольных исследований и проб на совместимость. Пробирка должна быть маркирована с указанием фамилии и инициалов реципиента детского возраста (в случае новорожденных первых часов жизни указывается фамилия и инициалы матери), номера медицинской документации, отражающей состояние здоровья реципиента детского возраста, наименования отделения, групповой и резус-принадлежности, даты взятия образца крови.
74. При плановом переливании эритроцитсодержащих компонентов врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, обязан:
а) по данным медицинской документации, отражающей состояние здоровья реципиента детского возраста, и данным на этикетке контейнера сравнить фенотип донора и реципиента по антигенам эритроцитов с целью установления их совместимости. Запрещается введение пациенту антигена эритроцитов, отсутствующего в его фенотипе;
б) перепроверить группу крови реципиента детского возраста по системе ABO;
в) определить группу крови донора по системе ABO (резус-принадлежность донора устанавливается по обозначению на контейнере);
г) провести пробу на индивидуальную совместимость крови реципиента детского возраста и донора методами: на плоскости при комнатной температуре одной из трех проб (непрямая реакция Кумбса или ее аналоги, реакция конглютинации с 10% желатином или реакция конглютинации с 33% полиглюкином). Если донорская кровь или эритроцитсодержащий компонент индивидуально подобран в клинико-диагностической лаборатории, данная проба не проводится;
д) провести биологическую пробу.
75. При экстренной трансфузии (переливании) эритроцитсодержащих компонентов реципиенту детского возраста врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, обязан:
а) определить группу крови реципиента детского возраста по системе ABO и его резус-принадлежность;
б) определить группу крови донора по системе ABO (резус-принадлежность донора устанавливают по обозначению на контейнере);
в) провести пробу на индивидуальную совместимость крови донора и реципиента детского возраста методами: на плоскости при комнатной температуре одной из трех проб (непрямая реакция Кумбса или ее аналоги, реакция конглютинации с 10% желатином или реакция конглютинации с 33% полиглюкином);
г) провести биологическую пробу.
В случае невозможности определения фенотипа реципиента детского возраста по антигенам эритроцитов C, c, E, e, , K и k допускается не учитывать при переливании эритроцитсодержащих компонентов указанные антигены.
76. Биологическая проба при проведении трансфузии (переливании) донорской крови и (или) ее компонентов реципиенту детского возраста проводится в обязательном порядке.
Порядок проведения биологической пробы:
а) биологическая проба состоит в трехкратном введении донорской крови и (или) ее компонентов с последующим наблюдением за состоянием реципиента детского возраста в течение 3 - 5 минут при пережатой системе для переливания крови;
б) объем вводимой донорской крови и (или) ее компонентов для детей до 1 года составляет 1 - 2 мл, от 1 года до 10 лет - 3 - 5 мл, после 10 лет - 5 - 10 мл;
в) при отсутствии реакций и осложнений трансфузия (переливание) донорской крови и (или) ее компонентов продолжается при постоянном наблюдении врача, проводящего трансфузию (переливание) донорской крови и (или) ее компонентов.
Экстренная трансфузия (переливание) донорской крови и (или) ее компонентов реципиенту детского возраста также проводится с применением биологической пробы.
Биологическая проба, как и проба на индивидуальную совместимость, проводится в обязательном порядке в тех случаях, когда реципиенту детского возраста переливается индивидуально подобранная в лаборатории или фенотипированная донорская кровь или эритроцитсодержащие компоненты.
77. Критерием оценки трансфузии (переливания) донорской крови и эритроцитсодержащих компонентов у детей является комплексная оценка клинического состояния ребенка и данных лабораторного исследования.
Для детей до 1 года в критическом состоянии трансфузия (переливание) донорской крови и (или) эритроцитсодержащих компонентов проводится при уровне гемоглобина менее 85 г/л. Для детей старшего возраста трансфузия (переливание) донорской крови и (или) эритроцитсодержащих компонентов - при уровне гемоглобина менее 70 г/л.
78. При трансфузии (переливании) донорской крови и (или) эритроцитсодержащих компонентов новорожденным:
а) переливаются эритроцитсодержащие компоненты, обедненные лейкоцитами (эритроцитная взвесь, эритроцитная масса, отмытые эритроциты, размороженные и отмытые эритроциты);
б) трансфузия (переливание) новорожденным проводится под контролем объема перелитых компонентов донорской крови и объема взятой на исследования крови;
в) объем трансфузии (переливания) определяется из расчета 10 - 15 мл на 1 кг массы тела;
г) для трансфузии (переливания) используют эритроцитсодержащие компоненты со сроком хранения не более 10 дней с момента заготовки;
д) скорость трансфузии (переливания) донорской крови и (или) эритроцитсодержащих компонентов составляет 5 мл на 1 кг массы тела в час под обязательным контролем показателей гемодинамики, дыхания и функции почек;
е) компоненты донорской крови предварительно согревают до температуры 36 - 37 °C;
ж) при подборе компонентов донорской крови для трансфузии (переливания) учитывается, что мать является нежелательным донором свежезамороженной плазмы для новорожденного, поскольку плазма матери может содержать аллоиммунные антитела против эритроцитов новорожденного, а отец является нежелательным донором эритроцитсодержащих компонентов, поскольку против антигенов отца в крови новорожденного могут быть антитела, проникшие из кровотока матери через плаценту;
з) наиболее предпочтительным является переливание детям негативного по цитомегаловирусу эритроцитосодержащего компонента.
79. Подбор донорской крови и (или) ее компонентов при трансфузии (переливании) детям до четырех месяцев жизни при гемолитической болезни новорожденных по системе ABO или подозрении на гемолитическую болезнь новорожденных осуществляется в соответствии с таблицей, приведенной в приложении N 3 к настоящим Правилам.
В случае трансфузии (переливания) эритроцитсодержащих компонентов, отличающихся по системе ABO от группы крови ребенка, используются отмытые или размороженные эритроциты, не содержащие плазмы с агглютининами 80. Для внутриутробной трансфузии (переливания) донорской крови и (или) ее компонентов используются эритроцитсодержащие компоненты O(I) группы резус-D-отрицательные со сроком хранения не более 5 дней с момента заготовки компонента.
81. Заменные переливания крови осуществляются для коррекции анемии и гипербилирубинемии при тяжелой форме гемолитической болезни новорожденных или при гипербилирубинемии любой этиологии: ДВС-синдроме, сепсисе и других угрожающих жизни ребенка заболеваниях.
82. Для заменного переливания крови используются эритроцитсодержащие компоненты со сроком хранения не более 5 дней с момента заготовки компонента.
83. Донорская кровь и (или) ее компоненты переливаются из расчета 160 - 170 мл/кг массы тела для доношенного ребенка и 170 - 180 мл/кг для недоношенного.
84. Подбор компонентов донорской крови в зависимости от специфичности аллоантител осуществляется следующим образом:
а) при гемолитической болезни новорожденных, вызванной аллоиммунизацией к антигену D системы резус, используются одногруппные резус-отрицательные эритроцитсодержащие компоненты и одногруппная резус-отрицательная свежезамороженная плазма;
б) при несовместимости по антигенам системы ABO переливаются отмытые эритроциты или эритроцитная взвесь и свежезамороженная плазма в соответствии с таблицей, приведенной в приложении N 3 к настоящим Правилам, соответствующие резус-принадлежности и фенотипу ребенка;
в) при одновременной несовместимости по антигенам систем ABO и резус переливают отмытые эритроциты или эритроцитную взвесь O(I) группы резус-отрицательные и свежезамороженную плазму AB(IV) резус-отрицательную;
г) при гемолитической болезни новорожденных, вызванной аллоиммунизацией к другим редким антигенам эритроцитов, осуществляется индивидуальный подбор донорской крови.
85. Свежезамороженная плазма переливается реципиенту детского возраста в целях устранения дефицита плазменных факторов свертывания, при коагулопатиях, при острой массивной кровопотере (более 20% объема циркулирующей крови) и при выполнении терапевтического плазмафереза.
Не допускается переливание свежезамороженной плазмы вирус (патоген) инактивированной реципиентам детского возраста, находящимся на фототерапии.
Переливание крови при гемолитической болезни: нужно ли оно ребенку?
При гемолитической болезни, которая возможна у ребёнка при наличии конфликта с организмом матери по группе крови или резус-фактору, необходима неотложная помощь. Токсичный билирубин, производящийся в таких количествах, с которыми ферментные системы малыша просто не справятся, негативно влияет на нервную ткань и приведет к желтухе, поэтому важно как можно скорее установить верный диагноз и определить объём оказания неотложной помощи и дальнейшую тактику лечения.
Как происходит диагностика? Определение билирубина

В современных клиниках есть все условия для проведения внутриутробной и послеродовой диагностики данной патологии у ребёнка. Дородовое определение риска гемолитической болезни новорожденных (ГБН) проводят еще на начальных сроках гестации у всех женщин, относящихся к группе высокого риска. В эту категорию относятся все будущие матери с резус-отрицательным фактором, имевшими несколько абортов, выкидышей, мертворожденных плодов и переливаний крови.
У будущей матери с отрицательным резусом в течение всего срока гестации в лабораторных условиях определяют появление и уровень противорезусных антител, для чего регулярно берут кровь на анализ. В случае резкого нарастания титра можно говорить о высокой вероятности развития ГБН.
С целью уточнения или подтверждения диагноза проводят по строгим показаниям амниоцентез — забор и изучение околоплодной жидкости с определением присутствия билирубина, некоторых биохимических показателей. Косвенно признаки формирования ГБН можно заметить при ультразвуковом исследовании, в их число будет включаться:
- Утолщения в плаценте, увеличение ее объёма и отек;
- Развитие многоводия;
- Увеличенный размер и окружность животика у малыша.
Клинические симптомы, анализы крови у ребёнка
Уже после родов постановка диагноза у ребёнка будет осуществляться на выявлении клинических проявлений — формирование желтухи, анемического синдрома, увеличения размеров печени и селезенки. Крайне важны лабораторные показатели, которые необходимо учитывать комплексно в динамике. Для того, чтобы определить билирубин, забирают и исследуют кровь новорожденного. Высокие его показатели в первые дни после родов и быстрое нарастание концентрации говорит о массивном разрушении эритроцитов. Токсичный билирубин в таких количествах опасен, поэтому ребёнок помещается в отделение реанимации и ему проводятся неотложные лечебные мероприятия.
Как лечат гемолитическую болезнь: устранение желтухи

Основные требования, которые предъявляются к лечению ГБН — комплексный подход и своевременность всех проводимых мероприятий. Независимо от формы заболевания в лечении гемолитической болезни необходимо придерживаться следующих принципов:
Переливание крови как метод лечения
В число эффективных методов лечения относят обменное переливание крови, которое осуществляется в самые ранние сроки после рождения. Не исключены такие методы как гемосорбция или плазмаферез. Переливание крови позволяет избавиться из излишков билирубина и антител матери, кроме того, представляется возможным восполнить дефицит белка и эритроцитов. На сегодняшний день переливают не кровь как таковую с плазмой и форменными элементами, а отдельно плазму или ее в комплексе с эритроцитарной массой.
Если встает вопрос о переливании крови, оно будет показано:
- если концентрация непрямого билирубина поднимается выше критических цифр;
- если почасовое пребывание билирубина превышает определенные нормы;
- при выраженных явлениях анемии, когда показатель гемоглобина меньше 98 г/л крови.
Легкие формы патологии: лечение малыша

При легкой форме ГБН придерживаются консервативной методики в лечении, которые будут направлены на понижение количества билирубина у малыша — переливание белковых растворов, глюкозы, введения определенных медикаментов и прочее.
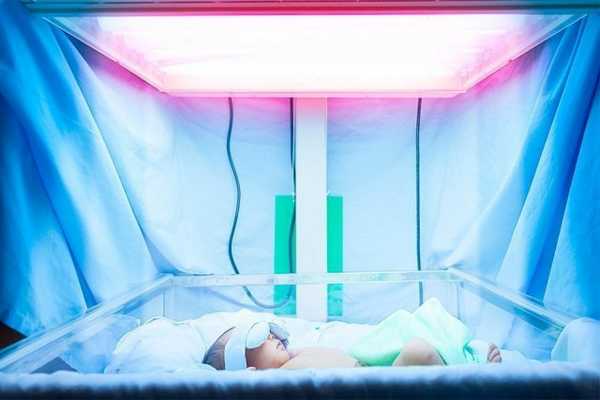
Достаточно эффективным методом лечения, который будет направлен на снижение уровня опасного билирубина — облучение малыша синим светом (метод фототерапии). Малыш помещается в специальный кувез с наличием источника облучения. В нем он проводит определенное количество времени. На сегодняшний день доказано, что вскармливание ребёнка донорским молоком из-за опасения подъема уровня билирубина не оправдано. Малыш может кормиться грудью, антитела, содержащиеся в молочке, не будут причинять вреда ребёнку. Все антитела матери погибнут при взаимодействии кислоты в желудке ребёнка.
Что делать для предотвращения патологии
Любое заболевание целесообразнее и легче предупредить, чем вылечить. Именно этого правила при риске развития ГБН необходимо строго придерживаться. Гораздо лучше и эффективнее предупредить развитие патологии, чем ее лечить, иногда безуспешно. Нельзя забывать про высокую младенческую смертность. В качестве мер профилактики, женщинам с отрицательным резус-фактором сразу после рождения первого резус-положительного малыша вводят антирезус-гамма-иммуноглобулин. Такой метод профилактики также проводится женщинам после абортов. Благодаря введению сыворотки, из крови матери будут выводиться антитела к эритроцитам плода, и, следовательно, прекратится выработка резус-антител.
Так же может быть использован метод десенсебилизации, который достигается путем подсадки лоскута кожи от мужа. Кроме того, необходимо исключить аборты, особенно при наступлении первой беременности, ведь в большинстве своем первые детки рождаются здоровыми.
Гемолитическая болезнь: желтуха, анемия у ребенка

Одно из опасных состояний в период новорожденности — это гемолитическая болезнь. Она возникает из-за развивающейся несовместимости матери и ребёнка по резус-фактору либо из-за группы крови. Реже причиной подобного состояния могут становиться некоторые иные антигены материнского организма и младенческого. В результате эритроциты плода, отвечающие за перенос кислорода в ткани, активно разрушаются антителами, которые производит материнский организм и затем они проникают через плацентарный барьер. Проявления возможны в виде выраженной желтухи и отечности, формирования анемии и гипоксии. Степень тяжести поражений зависит от формы болезни и тяжести поражения, но это состояние представляет риск для здоровья, а в некоторых ситуациях — и жизни ребёнка.
Что такое гемолитическая болезнь
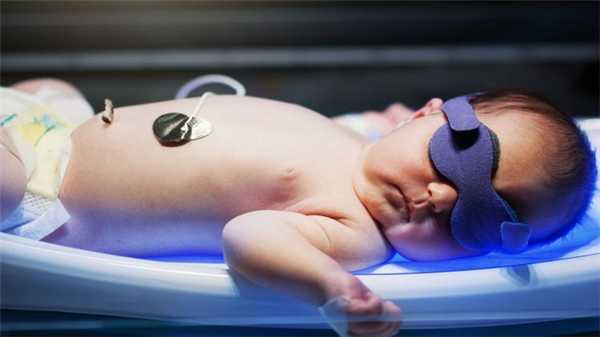
Развивающийся плод на 50% обладает отцовскими генами, и поэтому он может при некоторых условиях рассматриваться организмом матери как чужеродный объект. Такое вероятно при имеющейся групповой несовместимости — если ребёнок наследует группу крови от отца, либо по резус-фактору. В некоторых случаях причиной чрезмерного возбуждения иммунной системы становятся иные антигены. Проникновение крови плода в материнский организм при некоторых патологиях в течение беременности приводит к состоянию сенсибилизации. То есть, иммунная система матери производит антитела против эритроцитов плода, формируются предпосылки для гемолитической болезни. Проникновение антител из материнского организма к плоду при нарушении функционирования плацентарного барьера или в родах грозит гемолизом красных клеток, что формирует серьезные симптомы болезни. Чем длительнее атака антител и чем выше их концентрация, тем более опасными станут прогнозы болезни для ребёнка. Поэтому при беременности за женщиной и растущим плодом пристально наблюдают, особенно, если мать и отец имеют разный резус-фактор, а при наличии угроз могут применять специальные препараты — антирезусные глобулины.
Причины гемолиза: несовместима группа крови либо резус
Среди основных причин, приводящих к гемолитической болезни у новорожденных, врачи считают иммунологическую несовместимость между матерью и плодом. Чаще всего так бывает, когда материнская кровь не имеет особого белка резус (то есть у нее отрицательный резус-фактор), при этом плоду в наследство от отца достался положительный. Иммунная система при контакте с эритроцитами будущего крохи, имеющими данный белок, сенсибилизируется, копит антитела против данного белка. Обычно конфликт вероятен при последующих беременностях, с предыдущими родами, абортами либо выкидышами, когда копится достаточное количество готовых антител в крови.
Вторая причина — несовместимость матери с ее будущим малышом по группе крови, особенно если мать имеет первую, без специфических белков на эритроцитах, а у плода — все три остальные (с наличием А или В-агглютиногенов). Подобный тип несовместимости не такой тяжелый, как резус-конфликтный, но возможен даже при первой беременности. Из организма матери постепенно в кровь ребёнка проникают агглютинины альфа или бета, против А или В-агглютиногенов. Возможны и редкие варианты, с реакцией на белки эритроцитов, не относящиеся к группе крови либо резусным белкам.
Проявления патологии у плода и новорожденного ребёнка
При беременности у женщины возможно и бессимптомное течение, либо симптомы напоминают проявления гестоза. Для плода патология гораздо опаснее, и могут возникать поражения разного типа. Если контакт с антителами происходит рано, возможна внутриутробная гибель ребёнка во второй половине беременности. Помимо этого, для плода или новорожденного ребёнка типично три формы патологии — анемическая, с развитием отеков или же желтушная, при которых преобладают те или иные патологические симптомы. При несовместимости, формирующейся из-за разных групп крови, ребёнок страдает не так сильно, проявления не такие тяжелые, прогноз более благоприятный.
Анемия и отеки как один из ведущих признаков
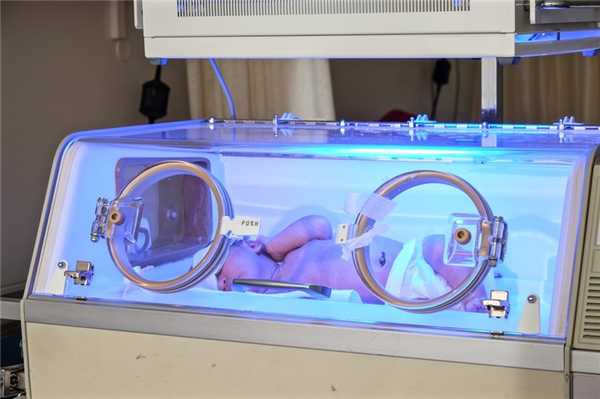
Ведущими проявлениями болезни при любой форме становятся такие поражения плода, как выраженная анемия и резкое увеличение селезенки с печенью, что влияет на обмен веществ и определяет прогноз. Самой серьезной, с высокой опасностью для жизни, будет отечная форма. На фоне данной патологии печень с селезенкой очень сильно увеличиваются, наряду с отеком остальных органов — сердца, почек, легких. Выражен отек кожи с областью подкожной клетчатки, скапливается жидкость в грудной и брюшной полости из-за дефицита белка в плазме. За счет отека вес ребёнка может быть на 50-100% больше нормального. Резко понижено количество гемоглобина в крови, из-за чего возникает гипоксия с выраженным поражением нервной системы, нередко такие дети гибнут при рождении.
Форма, при которой преобладает анемия, протекает легче всего. Для нее типична бледность кожи и увеличение печени с селезенкой, слабая динамика набора веса или его стояние из-за вялого сосания и общей астении, выражено отставание в психомоторном и физическом развитии. Степень тяжести анемии зависит от уровня антител в материнской крови, чем их больше, тем хуже прогнозы.
Форма болезни с желтухой
Частым бывает вариант патологии с наличием желтухи, формирующейся в результате гемолиза эритроцитов и повышения уровня билирубина в крови. При подобном течении ребёнок появляется на свет в положенный срок и с вполне обычными кожными покровами. Однако через несколько часов после рождения появляется желтуха, которая нарастает по своей интенсивности. Параллельно с этим происходит увеличение размеров печени с селезенкой, сердца или лимфоузлов, концентрация токсичного билирубина резко повышена. Высокий уровень билирубина обладает токсическими эффектами относительно мозга и сердца, почек. Повышение его уровня приводит к угнетению нервной системы, вялости ребёнка. Мозг при такой желтухе практически пропитывается билирубином, приобретая желтый цвет, формируется энцефалопатия. На фоне прогрессирующего гемолиза состояние ребёнка прогрессивно ухудшается, он часто срыгивает, вес не пребывает, рефлексы снижаются. Могут развиваться рвота и судороги, а при критическом уровне билирубина возможно необратимое поражение мозга. Желтуха при гемолитической болезни без оказания своевременном помощи может привести к коме и гибели младенца. Нередко формируются неврологические расстройства с выраженным и заметным отставанием в развитии.

В развитии сахарного диабета не всегда виновато питание. Насколько высок риск этого заболевания для вашего ребёнка?
Безопасность донорской крови: миф или реальность?

Были и другие случаи. Во времена, когда еще не было одноразового инструментария для забора крови, когда экономия ставилась превыше безопасности, доноры практически входили в группу риска по заражению различными инфекциями — все тем же ВИЧ и гепатитами, например. Страх перед заражением долго держался среди населения. Согласно данным опроса ВЦИОМ, проведенного всего 10 лет назад, 82% граждан испытывали страх перед донорством — именно потому, что существовал риск заражения.
Все это привело к тому, что в 2007 году была запущена четырехлетняя глобальная программа по модернизации службы крови в России. В результате безопасность донорства и донорской крови были доведены до мирового уровня. Сегодня случаи инфицирования людей при переливании им компонентов крови являются в большинстве ситуаций результатом врачебной халатности. И такие случаи стали большой редкостью.
MedAboutMe разбирался, как сегодня достигается безопасность донорской крови.
Инфекции, передаваемых при переливании крови (ППИ)
В первую очередь, это, конечно, гепатиты В и С, сифилис и ВИЧ. Именно на наличие этих инфекций проверяют донора еще до того, как возьмут у него кровь. В отношении данных инфекций действует проблема серонегативного окна — так называется период, когда возбудитель уже в крови человека, но нет ни симптомов заболевания, ни даже антител к нему организм еще не вырабатывает. То есть, при обследовании донора перед забором крови выявить его невозможно. Поэтому цельную кровь и плазму никогда не используют сразу. Ее хранят до тех пор, пока донор повторно не обратится на станцию и снова не сдаст кровь.
Но, помимо вышеуказанных заболеваний, существует еще более двух десятков так называемых гемотрансмиссивных инфекций, то есть, передающихся с донорской кровью. В этот перечень входят Т-лимфотропный вирус человека, а также разнообразные герпесвирусы, включая вирус Эпштейна-Барр, человеческий вирус, ассоциированный с саркомой Капоши, и цитомегаловирус. Намного реже, но все же встречаются случаи передачи гепатитов А, Е, G, TTV и SEN, а также парвовирус В19. В отдельных регионах планеты с кровью можно получить вирусы лихорадок денге и Западного Нила, ТОРС (SARS) и другие экзотические инфекции. Отдельно говорят о прионах — возбудителях болезни Крейцфельда-Якоба, а также о разнообразных инфекциях, вызванных простейшими и другими микроорганизмами — трипаносомозах, лейшманиозах, риккетсиозах, малярии и др.
По мере открытия новых инфекций или определения ранее неизвестных характеристик уже изученных микроорганизмов перечень гемотрансмиссивных болезней постоянно пополняется. Параллельно идет поиск методов анализа крови на инфекции и профилактики передачи их реципиентам.
Следует также учитывать, что разные компоненты крови имеют разную степень опасности для потенциального реципиента.
Разделение крови на компоненты
Переливание цельной крови в наше время практикуется довольно редко: ее сложно хранить, повышен риск отторжения чужеродных тканей и др. Поэтому после забора крови ее чаще всего разделяют на отдельные компоненты: эритроциты, тромбоциты и плазму. Это значит, что 450 мл цельной крови, полученной от одного человека, могут использоваться для лечения сразу нескольких людей — в зависимости от того, какие именно компоненты крови нужны пациенту. По данным ВОЗ, в странах с высоким уровнем дохода на компоненты разделяется 96% собранной крови, в странах со средним уровнем дохода — примерно 78% (к таковым относится и Россия), а в государствах с низким уровнем дохода только 43% крови подвергается разделению на компоненты.
Разделение крови проводится при помощи центрифугирования. Эритроциты и тромбоциты имеют разный вес, что дает возможность отделить их друг от друга при помощи центробежной силы. После 15-минутного центрифугирования на дне пакета образуется слой эритроцитов, потом слой тромбоцитов и лейкоцитов, а поверх них остается плазма крови. Отцентрифугированная кровь отправляется на сепаратор, где отдельные слои разделяются по разным мешкам.
Эритроцитарная масса смешивается с питательным раствором — получается суспензия эритроцитов, которая может храниться до 35 дней при температуре от +2 до +10°С. Это самый востребованный препарат из донорской крови. Из одной «порции» крови донора (450 мл) получают одну дозу суспензии эритроцитов.
Смесь из тромбоцитов и лейкоцитов, полученную в результате сепарации, центрифугируют еще раз. Лейкоцитарную массу следует использовать в течение ближайших суток, так как уже через 8 часов способность клеток мигрировать в очаг воспаления начинает снижаться. Следует добавить, что переливание лейкоцитарной массы дает временный эффект, так что круг пациентов, которым можно и имеет смысл проводить эту процедуру, весьма ограничен.
Тромбоцитарная масса должна храниться в специальном шкафу со встряхивающимися полками. Препарат остается годным на протяжении 5-7 дней при температуре от +20 до +24°С.
Отцентрифугированную плазму отправляют на шоковую (быструю) заморозку при температуре -30°С. При этом в ней сохраняются соединения, отвечающие за свертывание крови. Плазму можно хранить при температуре ниже -18°С до трех лет.
Следует добавить, что все перечисленные компоненты могут стать основной и для других препаратов крови, которые имеют свои сроки годности и температуру хранения.
Риски передачи инфекций при трансфузии
В 1980-х годах в США и странах Северной Европы в среднем каждый сотый пациент, которому делали переливание, получал инфекцию (сифилис, гепатиты, ВИЧ) вместе с донорской кровью. Для России этот показатель тогда составлял один случай из тысячи.
Бактериальные инфекции могут попасть в кровь или в ее компоненты в процессе забора крови или ее обработки. Сегодня, по данным европейских ученых, вероятность получить бактериальную инфекцию с донорскими компонентами крови для ВИЧ составляет 1 случай на 800 тысяч переливаний — это совсем небольшой показатель по сравнению с гепатитом В (1 инфицирование на 50-250 тысяч трансфузий), а также с гепатитом С (1 случай заражения на 10-100 тысяч переливаний крови).
Однако эксперты ВОЗ указывают на прямую зависимость между риском занесения инфекции с компонентами крови и уровнем дохода для конкретной страны. Так, распространенность ППИ для стран с высоким уровнем дохода составляет для ВИЧ 0,003%, для стран со средним уровнем дохода — 0,12%, а для государств с низкими показателями уровня дохода — 1,08%. Для вируса гепатита В этот же показатель составляет, соответственно, 0,03;, 0,91% и 3,7%, для вируса гепатита С — 0,02%, 0,032% и 1,03%. Россия входит в список стран со средним уровнем дохода, так что у нас не самые низкие риски инфицирования при трансфузиях.
Цельная кровь и плазма в обязательном порядке проходят стадию карантинизации, поэтому сегодня случаи передачи инфекций, имеющих серонегативное окно, сведены к минимуму. С передачей вирусов гепатита и ВИЧ обычно связано переливание тромбоцитарной или эритроцитарной массы. Причем случаи занесения инфекции с эритроцитами крайне редки: 1 случай на миллион трансфузий. А вот вероятность получить зараженную тромбоцитарную массу, хоть и невелика, но все же выше, чем в случае переливания эритроцитов. Лейкоцитосодержащие препараты крови несут в себе риск заражения цитомегаловирусной инфекцией.
Обработка крови для защиты пациентов

Сегодня разработаны методы обработки крови и ее компонентов, позволяющие значительно снизить риск передачи инфекции в ходе трансфузии. Речь идет о так называемых методах редукции (инактивации) патогенов. В нашей стране используются следующие способы обработки крови:
- добавление в плазму крови метиленового синего, после чего препарат облучается видимым светом;
- добавление амотосанлена, после чего препарат облучается ультрафиолетом;
- добавление витамина В2 (рибофлавина) и обработка ультрафиолетом.
Суть всех этих методов проста: добавляется краситель, который при облучении светом с определенной длиной волны образует активные формы кислорода, разрушающие ДНК или РНК вируса. Вирусные частицы теряют способность размножаться, краситель отфильтровывается, а кровь становится безопасной. Эффективность данных методов отличается в зависимости от обрабатываемых компонентов крови, а также от того, на каких именно возбудителей они нацелены. К сожалению, все эти методы приводят также к частичному разрушению ценных составляющих препаратов крови. Поэтому идеальными их назвать сложно. И это одна из причин, по которой они не применяются повсеместно.
Что такое гемолитическая болезнь новорожденных
При несовместимости крови мамы и плода, у ребенка может развиться серьезное заболевание — эритробластоз. Патология характеризуется массовой гибелью эритроцитов и несет в себе смертельную опасность для ребенка. Гемолитическая болезнь новорожденных начинает развиваться внутриутробно и к моменту рождения крохи уже носит тяжелый характер. При диагностике заболевания в период вынашивания ребенка можно избежать опасных последствий.
Описание патологии
Что такое ГБН? Гемолитическая болезнь плода и новорожденного характеризуется массовой гибелью эритроцитов. В результате распада красных клеток в кровеносную систему ребенка поступает большое количество билирубина, который является ядом для организма. Помимо этого у малыша возникает острая анемия.

В норме у любого человека эритроциты погибают и рождаются. Срок жизни этой клетки 120 дней. При их разрушении высвобождается токсичный пигмент, который обезвреживается печенью и выводится из организма. Однако при большом объеме высвободившегося билирубина печень крохи просто не справляется с его переработкой, в результате вещество отравляет все органы и ткани, вплоть до их гибели.
При концентрации 200-340 мкмоль/л. начинается энцефалопатия, которая характеризуется изменением мозговых структур крохи под воздействием билирубина. Данная патология может привести к гибели ребенка или к его инвалидности. Помимо мозга страдают все жизненно важные органы плода, наблюдается уплотнение и увеличение объема печени, селезенки и лимфоузлов.
Причины патологии
Гемолитическая болезнь новорожденных развивается при разнонаправленности показателей крови беременной женщины и еще не родившегося малыша. Это возникает по нескольким причинам, самой частой из которых является резус-факторный конфликт. Однако не только резус мамы может повлиять на развитие патологии, встречаются следующие причины развития:
Резус конфликт. Патология при разности резусов (у мамочки с минусом, а у ребенка с плюсом) может развиться только при повторном зачатии. При этом неважно рожала женщина или беременность была прервана.
При первом зачатии патология не возникает, так как у женщины еще нет антител к отличной по параметрам крови зародыша.
Конфликт по группе крови. Может возникнуть если у женщины 0 группа крови, а у ребенка плазма с другим показателем. Патология, возникшая на фоне конфликтов групп крови, протекает вяло. Опасности для крохи она не представляет и во многих случаях даже не диагностируется. Однако в отличие от резус-конфликтов, данная форма может развиться и при первой беременности.
Формы заболевания
Гемолитический синдром имеет три основных формы протекания патологии. От формы и тяжести болезни зависит не только симптоматика, но и прогнозы на выживаемость, и выздоровление крохи.
Желтушная форма. Характеризуется ярким желтым цветом кожи и слизистых, которые обнаруживаются сразу при появлении на свет или проявляются в первые сутки жизни. Малыши с данной формой патологии чаще всего появляются на свет преждевременно. В зависимости от интоксикации организма могут проявляться такие симптомы как судороги, ослабление сосательного рефлекса, сонливость, рвота. При развитии энцефалопатии возможен риск отставания в психическом развитии и инвалидности.
Отечная форма. Характеризуется отеком подкожной клетчатки, увеличением всех внутренних органов, превышением массы тела ребенка. Данная форма считается самой опасной, ведь она начинает прогрессировать еще на стадии внутриутробного развития. В большинстве случаев при данной форме патологии плод гибнет еще в утробе матери, но если ребенок выживает, состояние его крайне тяжелое.
Анемическая форма. Наиболее легкая форма заболевания. Анемия диагностируется только спустя 15 дней после рождения и прекрасно поддается лечению. Прогноз при анемической форме патологии всегда благоприятный.
Диагностика патологии
Так как причины гемолитической болезни у новорожденных кроются в разнонаправленности показателей крови матери и плода, диагностика патологии проводится еще при беременности. Каждая женщина, которая ожидает ребенка, должна сдать анализ крови на группу и резус-фактор. При отрицательном резусе она попадает в группу риска. Женщину ставят на особый учет и уделяют ее беременности более пристальное внимание.
Помимо этого отец ребенка также должен сдать кровь на анализ, если выяснится, что он тоже отрицателен, рисков развития патологии нет. Но если отец положителен, плод может унаследовать его показатели крови и разовьется конфликт. В этом случае мама должна постоянно находиться под контролем врачей.
Особое значение при отрицательном резусе у женщины имеет первая у нее беременность или повторная. При наличии в клинической истории выкидышей, абортов и родов риск развития патологии резко возрастает. Также важно, переливалась ли женщине кровь в прошлом. Если был факт гемотрансфузии без учета резус-фактора, высок риск, что разовьется гемолитическая болезнь новорожденного.
Наблюдение пациентки
При подозрении на развитие ГБН женщина должна регулярно сдавать анализ крови на выявление противорезусных антител. Если наблюдается динамика роста показателей, маме проводят анализ околоплодных вод. Помимо этого женщине делают контрольные УЗИ, с целью определения толщины плаценты, определения параметров ее роста, оценки количества околоплодных вод.
При признаках развивающейся патологии лечение плода начинается еще во время внутриутробного развития. Маме назначаются препараты, которые блокируют выработку антител к крови ребенка. В тяжелых случаях врачи могут провести внутриутробное переливание крови малышу, чтобы восполнить количество эритроцитов.
Если эти меры не помогают и материнские антитела продолжают атаковать ребенка, врачи могут принять решение о преждевременных родах. В этом случае назначается кесарево сечение, которое может проводиться с 37 недели беременности. После рождения ребенку проводится срочное лечение, которое включает в себя несколько методов терапии.
Лечение новорожденного
После рождения малышу проводится послеродовая диагностика ГБН. Гемолитическая болезнь новорожденных диагностируется по внешним проявлениям болезни и по клиническим исследованиям крови. К внешним признакам патологии относятся:
- Желтушность кожных покровов.
- Признаки анемии.
- При пальпации обнаруживается увеличение печени и селезенки.
- Судороги при ядерной желтухе и др.
Исследование крови новорожденного показывают следующие отклонения:
- Низкий уровень гемоглобина.
- Низкое количество эритроцитов.
- Высокий уровень эритробластов.
- Высокие показатели билирубина.
Первостепенно при гемолитической болезни новорожденных лечение основано на выводе токсичных веществ из организма крохи. В частности нужно очистить кровь от билирубина, который отравляет органы и ткани младенца. Способ терапии напрямую зависит от тяжести состояния ребенка:
- При слабо выраженных симптомах у младенца врачи проводят курс фототерапии. Процедура заключается в облучении крохи специальным прибором, под воздействием которого токсичный билирубин разрушается и выводится с мочой и калом.
- При тяжелом состоянии малыша показано срочное заменное переливание крови, которое помогает вывести билирубин и восполнить объем эритроцитов в крови.
- Медикаментозная терапия применяется для быстрого выведения билирубина и восполнения витаминов и микроэлементов в крови ребенка.
- Инфузионная терапия помогает снять интоксикацию и вывести остатки билирубина.
Возможные осложнения
Лечение гемолитической болезни новорожденных дает положительные результаты только при своевременном выявлении патологии еще на этапе вынашивания младенца. Если болезнь запущена и обнаружилась только после появления малыша на свет, возможно развитие следующих осложнений:
- Гибель ребенка в утробе матери или в первые 10 дней жизни.
- ДЦП.
- Глухота.
- Проблемы со зрением.
- Задержка психического развития.
- Врожденный гепатит.
- Задержка интеллектуального развития.
- Инвалидность ребенка.
Профилактические меры
Профилактика патологии заключается в соблюдении женщинами с отрицательным резусом нескольких простых правил. В первую очередь, если вам предстоит переливание крови, нужно проследить, чтобы кровь была отрицательной. Во-вторых, женщине нельзя отказываться от первой беременности. Следует помнить, что первое вынашивание ребенка не может привести к тому, что у малыша разовьется гемолитическая болезнь новорожденных.
После первых родов или прерывания беременности женщина должна настоять на введении специального иммуноглобулина в первые 2 суток. Если в клинике нет данного препарата, нужно позаботиться о его покупке заранее. В этом случае повторная беременность также не принесет осложнений.
Важной мерой профилактики является ранняя постановка беременной женщины на учет. Если у вас отрицательный резус, вы обязаны обратиться к гинекологу с первых дней задержки месячных, чтобы врачи могли непрерывно контролировать состояние плода. Если вам показана госпитализация, ни в коем случае нельзя от нее отказываться.
Если осложнение выявилось во время беременности, необходимо провести ряд профилактических процедур, которые значительно снизят риск опасных осложнений у малыша, а именно:
- Очистка крови посредством пропускания ее через специальные фильтры, которые снижают интоксикацию.
- Внутриутробное переливание крови.
- Гипосенсибилизация. Эта процедура заключается в трансплантации будущей маме лоскута кожи ее мужа. В этом случае антитела будут атаковать инородную кожу и негативное влияние на ребенка ослабнет.
Грудное вскармливание
Еще несколько лет назад грудное вскармливание при резус-конфликте матери и ребенка было строго запрещено. Однако последние исследования доказали, что антигены, содержащиеся в молоке матери не могут навредить младенцу. Они попросту разрушаются в желудке и не попадают в кровоток крохи. Сегодня кормить грудью младенца с ГБН разрешается с момента рождения малыша.
Прогнозы для младенца
Определить прогноз для дальнейшего развития ребенка довольно сложно. Все зависит от тяжести патологии и имеющихся нарушений в работе организма крохи. При тяжелом течении болезни возможно ДЦП, отставание в психическом и умственном развитии. При более легких формах ребенок может расти слабым, восприимчивым к аллергическим реакциям и прививкам.
ГБН — опасное для ребенка состояние, при котором возможно развитие опасных для жизни отклонений. Поэтому каждая женщина должна четко понимать, что от правильности ее действий, от своевременного обращения к врачу зависит жизнь ее малыша. Сегодня женщины с отрицательной кровью могут иметь большую счастливую семью, если соблюдены все меры профилактики.
Читайте также:
