Показания для медиального оперативного доступа к локтевому суставу (хирургический доступ)
Добавил пользователь Дмитрий К. Обновлено: 01.02.2026
На сегодняшний день артроскопия является наиболее эффективным способом диагностики и лечения многих заболеваний и травм суставов и способом профилактики их последствий. Главным её преимуществом является малая травматичность. При её выполнении над суставом выполняют разрез-прокол до 5 мм, через который в его полость вводится специальная видеокамера, соединённая с монитором. Это позволяет врачу детально оценить все изменения в суставе и провести необходимые лечебные манипуляции. Для их выполнения выполняются дополнительно один или два аналогичных разреза-прокола, через которые вводятся вспомогательные хирургические инструменты, с помощью которых поврежденные структуры суставов восстанавливаются или удаляются. В течение всего времени операции в полость сустава нагнетается жидкость.
Показания к артроскопической операции на локтевом суставе:
- Наличие свободных хрящевых тел в полости сустава. Пациента беспокоит чувство хруста в суставе, чувство блокирования, ограничение объёма движений.
- Наличие костных разрастаний в области сустава, которые вызывают боль и ограничение разгибания и сгибания
- Разрастания внутренней оболочки сустава, что может вызывать боль и ограничивать движения.
- Тугоподвижность локтевого сустава неясного происхождения.
- Локтевой бурсит - скопление жидкости в области локтевого отростка.
- «Теннисный локоть» - боль в наружном отделе локтевого сустава, которая усиливается при нагрузке.
Артроскопия локтевого сустава выполняется под проводниковой анестезией, когда анестетик блокирует нервные волокна, идущие к локтю, или общим наркозом через небольшие проколы-разрезы.
Стандартные доступы для локтевого сустава выполняются: по латеральной поверхности на 1 см кпереди от латерального мыщелка плечевой кости и слегка выше и кпереди от головки лучевой кости; по медиальной поверхности - слегка выше и кпереди от медиального мыщелка плечевой кости. Для осмотра заднего отдела локтевого сустава производится заднелатеральный доступ между задней поверхностью латерального мыщелка плеча и задней поверхностью локтевого отростка.
Преимуществом артроскопии является возможность минимально травмировать сустав в процессе доступа; возможность детально осмотреть полость сустава и вывить даже самые незначительные изменения, которые не всегда определяются другими методами исследования; с помощью высокотехнологичного инструментария надёжно восстановить повреждённые структуры, тем самым обеспечить быстрое восстановление функции сустава и свести к минимуму возможные осложнения.
Артроскопия локтевого сустава
Самые частые причины проблем с локтевым суставом - травма, избыточная нагрузка или связанный с возрастом износ внутрисуставных структур локтевого сустава - могут быть решены с помощью артроскопии, которая также помогает устранить болезненные проявления многих состояний, при которых повреждаются суставной хрящ и мягкие ткани вокруг локтевого сустава.
Описание
Артроскопия локтевого сустава - малоинвазивная лечебно-диагностическая медицинская операция, которая осуществляется с помощью вводимых в полость сустава тонких устройств через небольшие проколы. В ходе операции используется артроскоп - разновидность эндоскопа.
С помощью артроскопии можно определить причину тугоподвижности сустава, ограничения движений при сгибании и разгибании руки, болезненности при нагрузке на сустав. Этот вид вмешательства применяется в комплексной терапии бурсита или артрита, а также для удаления разросшихся тканей костей и хрящей локтевого сустав
АРТРОСКОПИЯ
- Операция «под ключ»
- Все в одной клинике
- Высокая квалификация хирургов
- Быстрое восстановление
- Артроскопия коленного сустава
- Анестезия
- Наблюдение реаниматолога
- Гистологическое исследование
- Восстановление в стационаре
- Расходные материалы
Преимущества
Эта применяемая в ортопедии и травматологии малоинвазивная методика позволяет полностью обследовать все отделы суставов и при этом не нарушить взаимодействие между ними. Преимущества артроскопии перед традиционной открытой хирургической техникой:
- непродолжительная реабилитация;
- минимальные проколы и микроразрезы;
- высокая точность манипуляций;
- низкая травматичность;
- высокая эффективность.
Показания
Артроскопия может быть рекомендована для удаления свободных внутрисуставных фрагментов костей и хряща или удаления рубцовых тканей, ограничивающих движения в суставе.
Наиболее частые диагнозы, которые являются показаниями для артроскопических вмешательствах на локтевом суставе:
- так называемый «локоть теннисиста» (латеральный эпикондилит);
- необходимость удаления свободных внутрисуставных тел (фрагментов хряща или костных фрагментов);
- внутрисуставные спайки;
- остеоартроз (артрит вследствие износа суставного хряща);
- ревматоидный артрит (артрит воспалительной причины);
- рассекающий остеохондрит (повреждение головчатого возвышения суставного конца плечевой кости вследствие физических перегрузок, встречающийся у метателей копья, ядра и гимнастов).
В случае установленного диагноза операция выполняется для:
- уточнения тяжести повреждения;
- обнаружения скрытых дефектов;
- планирования лечения и подготовки к операции;
- оценки эффективности лечения, протекания восстановительных процессов;
- уточнения, почему возникают повторные или новые симптомы после терапии.
Противопоказания
Артроскопия сустава не проводится при:
- воспалении околосуставных тканей
- обострении хронических патологий,
- психических расстройствах,
- кровотечениях или гнойных процессах в области сустава,
- остеомиелите,
- туберкулезе костей,
- разрыве связок или нарушении целостности суставной капсулы.
Поскольку некоторые из этих противопоказаний являются относительными, хирург принимает индивидуальное решение о возможности проведения артроскопии либо назначает дополнительное лечение с целью их устранения.
Подготовка к операции
Перед операцией пациент проходит комплексное обследование, которое включает:
- консультации у травматолога-ортопеда и анестезиолога;
- общий анализ крови;
- биохимический анализ крови;
- анализ на группу крови и резус-фактор;
- коагулограмму;
- анализ на госпитальные инфекции;
- общий анализ мочи;
- флюорографию;
- ЭКГ.
За две недели до операции нужно минимизировать или полностью исключить прием алкоголя и курение, за 12 часов прекратить прием пищи и воды.
Ход операции
Вид анестезии подбирается индивидуально после получения результатов анализов. Хирургическое вмешательство выполняется через микроразрезы, что обеспечивает скорейшее заживление после процедуры. Артроскоп позволяет хирургу видеть на экране структуру сустава, и выполнять манипуляции инструментами через небольшой разрез (до 0,5 см). Контроль манипуляций происходит с помощью монитора. Объем вмешательства зависит от степени повреждения.
Реабилитация
Артроскопия выполняется амбулаторно, т.е. после операции пациент некоторое время проведет в палате, и в этот же день будет отпущен домой. После оперативного вмешательства будет необходимо ношение бандажа в течение установленного врачом времени. Полное восстановление после артроскопии происходит быстрее, чем после традиционной операции, и занимает примерно 3 недели. В целях профилактики послеоперационных осложнений врач может назначить курс антибиотиков.
Стоимость предварительная. Точную стоимость операции может определить только хирург на бесплатной консультации.
Кафедра травматологии и ортопедии
ХИРУРГИЧЕСКИЙ ДОСТУП ПРИ ЭНДОПРОТЕЗИРОВАНИИ ЛОКТЕВОГО СУСТАВА
ССЫЛКА ДЛЯ ЦИТИРОВАНИЯ:
Д. С. НОСИВЕЦ
Государственное учреждение «Днепропетровская медицинская академия Министерства здравоохранения Украины», Днепропетровск, Украина
Автором предложен доступ к локтевому суставу при выполнении операции эндопротезирования. В статье приведены основные ошибки выполнения хирургического доступа к локтевому суставу при эндопротезировании, в частности неправильная рефиксация мышц в области наружного и внутреннего мыщелков дистального отдела плечевой кости. Особенностью разработанного доступа является выполнение остеотомии наружного и внутреннего надмыщелков с целью сохранения анатомического строения мышечного аппарата и функции локтевого сустава.
Ключевые слова: локтевой сустав, хирургический доступ, эндопротезирование, дистальный отдел плечевой кости.
SURGICAL APPROACH TO THE ELBOW JOINT FOR ARTHROPLASTY
D. S. NOSIVETS
State Institution «Dnipropetrovsk Medical Academy of the Ministry of Health of Ukraine», Dnepropetrovsk, Ukraine
e author proposed surgical approach to the elbow joint for performing replacement surgery. e article presents the basic errors of surgical approaches to the elbow joint in cases of such wrong re- xation muscles in the area of external and internal epicondyle of the distal humerus. Feature surgical approach is developed performance osteotomy external and internal epicondyle to preserve anatomical muscular structure and function of elbow joint.
Keywords: elbow joint, surgical approach, аrthroplasty, distal humerus.
Введение
Несмотря на современное развитие эндопротезирования локтевого сустава (ЛС), результаты оперативного лечения связаны с возникновением осложнений у 30−40% пациентов. Одной из причин неудач многие авторы считают применение недостаточно рационального хирургического доступа и дефекты техники его выполнения [1, 2, 5−7].
Основной причиной осложнений при выполнении резекции дистального отдела плечевой кости (ДОПК) считается дислокация точек прикрепления мышц-разгибателей, сгибателей и ротаторов предплечья в области наружного и внутреннего надмыщелков плечевой кости, что нарушает их анатомическое положение. Данное осложнение наиболее характерно при выполнении операций эндопротезирования ЛС, когда к структурным элементам эндопротеза по наружной и внутренней поверхности необходимо фиксировать большое количество мышц. Неанатомическая рефиксация мышц приводит к нарушению величины межмышечных интервалов, изменению расстояния между точками прикрепления на проксимальном и дистальном уровнях, что в послеоперационном периоде отражается в функциональной недостаточности верхней конечности [1, 3].
Таким образом, все вышеизложенное обуславливает актуальность данного вопроса и необходимость улучшения функциональных результатов после операций эндопротезирования ЛС.
Цель работы - разработать хирургический доступ к ЛС при операциях эндопротезирования, который позволит сохранить анатомическую целостность точек прикрепления мышц в области надмыщелков ДОПК.
Материал и методы
Общеизвестными являются хирургические доступы к ЛС по Heim−Pfei er и Molesworth−Campbell с остеотомией наружного и внутреннего надмыщелка плечевой кости (рис. 1), однако они применяются при повреждениях «передних» структур ДОПК, в частности при операциях остеосинтеза головчатого возвышения и блока плечевой кости [4, 10, 11].
При операциях эндопротезирования ЛС возникает необходимость в широкой резекции ДОПК, что требует обширного выделения окружающих анатомических структур. Для облегчения поставленной задачи необходимо выполнение заднего срединного доступа с остеотомией локтевого отростка, которая позволяет широко выделить анатомические образования ДОПК, но возникает риск повреждения общих точек прикрепления мышц в области наружного и внутреннего надмыщелков. В настоящее время данный вопрос решается наложением фиксирующих лигатур в этой области и дальнейшим препари- рованием надмыщелков. Однако использование лигатур, по данным ряда авторов, недостаточно эффективно вследствие сложности визуального контроля точек прикрепления при рефиксации [3, 8].
Для решения поставленной задачи нами предложен хирургический доступ к ЛС, который позволяет сохранить анатомические точки прикрепления мышц-сгибателей и разгибателей предплечья в области ДОПК [10, 11].
Результаты и их обсуждение
Под общим обезболиванием при положении пациента на «здоровом» боку и фиксированной верхней конечности на приставном кронштейне после стандартной обработки операционного поля выполняется задний срединный разрез длинной около 20 см от дистальной трети плеча до проксимальной трети предплечья [9]. Выполняется препарирование тканей до поверхностной фасции и мобилизация кожного лоскута. Перед выполнением остеотомии локтевого отростка обязательно проводится выделение и мобилизация локтевого нерва, который фиксируется на «держалках» для профилактики его повреждения.
С нашей точки зрения, для сохранения целостности анато- мических структур в области наружного и внутреннего надмыщелков ДОПК целесообразно выполнение их остеотомии, что в дальнейшем позволит более анатомично рефиксировать их к конструкции эндопротеза. Остеотомия выполняется острым тонким долотом или осциллирующей пилой на расстоянии 5−10 мм от верхушки надмыщелка (рис. 2).

При этом необходимо обратить внимание, что при использовании осциллирующей пилы формируется «дефект» костной ткани, приблизительно равный по величине толщине лезвия используемой пилы, который в послеоперационном периоде может привести к остеолизису вокруг компонентов эндопротеза и развитию его ранней нестабильности. Для профилактики перечисленных осложнений необходимо тщательное проведение предоперационного планирования с учетом способа выполнения остеотомии и типоразмера эндопротеза.
После выполнения остеотомии надмыщелков ДОПК общие точки прикрепления мышц остаются фиксированными на костном фрагменте и прошиваются лигатурами для более удобной их мобилизации. Затем выполняется подготовка ложа суставных поверхностей и костномозгового канала плечевого компонента и компонента предплечья эндопротеза. После установки эндопротеза выполняется рефиксация мышц в области наружного и внутреннего «надмыщелков» конструкции (рис. 3). При этом необходимо обратить внимание на ориентацию оси вращения ЛС, что осуществляется выполнением рентгенологических снимков в двух взаимноперпендикулярных проекциях.
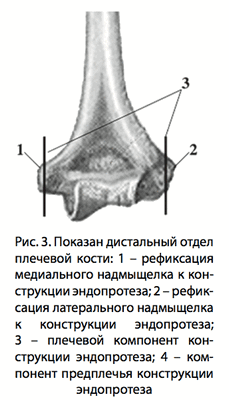
После интраоперационного контроля объема движений в ЛС и стабильности фиксации компонентов эндопротеза выполняется послойное ушивание операционной раны с максимальным восстановлением анатомической целостности поврежденных структур. При этом особое внимание должно уделяться восстановлению наружного коллатерального связочного комплекса, что способствует профилактике заднелатеральной ротационной нестабильности ЛС в послеоперационном периоде [10, 11].
Выводы
Предложенный хирургический доступ к ЛС при операциях эндопротезирования является наиболее физиологичным в связи с возможностью сохранения анатомического расположения точек прикрепления мышц предплечья в области мыщелков ДОПК, что способствует восстановлению кинематики сустава и профилактике развития осложнений в послеоперационном периоде.
Список литературы
1. Амбросенков А.В. Артропластика локтевого сустава (резекционная и эндопротезирование различными конструкциями) при его повреждениях и заболеваниях (клинико-экспериментальное исследование): Дис. . канд. мед. наук. СПб., 2008. 18 с.
2. Носівець Д.С. Порівняльні характеристики способів лікування переломів дистального метаепіфізу плечової кістки: автореф. дис. на здобуття наук. ступеня канд. мед. наук: 14.01.21; Донецький національний медичний університет ім. М. Горького. Донецьк, 2012. 20 с.
3. Bennett J.B., Mehlho T.L. Total elbow arthroplasty: surgical technique // j. Hand Surgery. 2009. Vol. 34 (5). P. 933−939.
4. Canale S.T. Campbell's operative orthopaedics: surgical techniques and approaches. Chicago «Mosby», 1999. P. 598.
5. Kim J.M., Mudgal C.S., Konopka J. et al. Complications of total elbow arthroplasty // Orthop. j. Harv. Med. School. 2010. Vol. 12. P. 33−39.
6. Lee K.T., Lai C.H., Singh S. Results of total elbow arthroplasty in the treatment of distal humerus fractures in elderly: asian patients // j. Trauma. 2006. No 61 (4). P. 889−892.
7. Bjorg-Tilde S.F., Lie S.A., Havelin L.I. et al. Results a er 562 total elbow replacements: a report from the Norwegian arthroplasty register // j. Shoulder Elbow Surg. 2009. No 18. P. 449−456.
8. Sanchez-Sotelo J. Total Elbow Arthroplasty // Open Orthop. j. 2011. No 5. P. 115−123.
9. Shahane S.A., Stanley D. A posterior approach to the elbow joint // j. Bone joint Surg. [Br]. 1999. No 81-B. P. 1020−1022.
10. Науменко Л.Ю., Носивец Д.С., Кошарний В.В., Абдул- Огли Л.В. Оперативні доступи до ліктьового суглобу // Навчально-методичний посібник. Дніпропетровськ: «Друкар», 2013. 53 с.
11. Носивец Д.С. Хирургический доступ к локтевому су- ставу при эндопротезировании // II Конгресс травматологов и ортопедов: Травматология и ортопедия столицы. Настоящее и будущее. Сборник тезисов. М., 2013.
Работа выполнена согласно плана госбюджетной НИР ГУ «Украинский государственный НИИ медико-социальных проблем инвалидности МЗ Украины» (г. Днепропетровск) «Критерии инвалидности и медицинская реабилитация больных с последствиями повреждений локтевого сустава и суставов запястья и пальцев кисти» (шифр темы ВН.69.Ін.07, No госрегистрации 0107U001446).
Оперативные доступы при лечении внутрисуставных переломов костей, образующих локтевой сустав
Представлено описание наиболее часто используемых доступов при внутрисуставных переломах костей, образующий локтевой сустав; отмечены преимущества и недостатки каждого доступа, указаны и обоснованы предпочтения авторов в выборе конкретного доступа.
Ключевые слова
Полный текст
oid process of the ulna, Kocher approach, forearm extensors. Переломы костей локтевого сустава составляют около 7% всех переломов у человека [1]. Основным методом лечения этих повреждений на сегодняшний день является открытая репозиция и внутренняя фиксация. Особое, зачастую недооцениваемое, значение в результате операции играет хирургический доступ. Правильно выбранный доступ, с одной стороны, должен обеспечить максимально возможную визуализацию зоны перелома, условия для репозиции и установки фиксатора, с другой - быть щадящим для тканей и безопасным для сосудов и нервов. Основными внешними анатомическими ориентирами области локтевого сустава являются: локтевой отросток, наружный и внутренний надмыщелки плеча и дистальное сухожилие двухглавой мышцы плеча. К внутренним ориентирам следует отнести локтевой, лучевой и срединный нервы, плечевую артерию, локтевую и лучевую коллатеральные связки. Локтевой нерв в средней трети плеча лежит кзади в медиальной межмышечной перегородке, дистальнее проходит вдоль внутреннего края трехглавой мышцы, далее - в кубитальном канале, кзади от наружного надмыщелка плеча, кнаружи и кпереди от связки удерживателя кубитального канала. Дистальнее нерв проникает между двумя мышечными головками локтевого сгибателя запястья и выходит на предплечье, располагаясь кнутри и кпереди от мышцы глубокого сгибателя пальцев и кнаружи и кзади от мышцы локтевого сгибателя запястья. Лучевой нерв переходит на переднюю поверхность плеча в нижней трети, прободая его наружную межмышечную перегородку примерно на 10 см проксимальнее наружного надмыщелка. Дистально располагается кпереди от наружного надмыщелка, между плечевой и плечелучевой мышцами. На уровне плечелучевого сочленения нерв делится на двигательную (глубокую) и чувствительную (поверхностную) ветви. Поверхностная ветка дистальнее лежит кпереди от плечелучевой мышцы. Глубокая ветка прободает мышцу супинатора между ее глубокой и поверхностной головками. Срединный нерв в дистальных отделах плеча лежит в медиальной межмышечной перегородке кнутри от плечевой артерии, кпереди от локтевого нерва. В локтевой ямке располагается кнутри от сухожилия двухглавой мышцы. Плечевая артерия лежит между нервом и сухожилием. Срединный нерв входит на предплечье под краем апоневроза двухглавой мышцы (lacertus fibrosus), прободая мышцу пронатора между ее поверхностной и глубокой головками. Плечевая артерия проникает в область локтевого сустава из медиального межмышечного пространства, располагаясь кнаружи от срединного нерва и кнутри от сухожилия двухглавой мышцы. Артерия сопровождается двумя комитантными венами. В локтевой ямке лежит кпереди от плечевой мышцы, кнаружи от срединного нерва. На уровне шейки лучевой кости делится на лучевую и локтевую артерии. На уровне локтевого сустава отдает две основные ветви: • нижнюю локтевую коллатеральную артерию, которая отходит на 3 см проксимальнее внутреннего надмыщелка плечевой кости; • лучевую возвратную артерию, отходящую кнаружи на 1-2 см проксимальнее деления плечевой артерии и анастомозирующую с коллатеральной лучевой артерией. Лучевая коллатеральная связка начинается от наружного мыщелка плеча и прикрепляется к кольцевидной связке и супинаторной бугристости локтевой кости. Самую заднюю часть связки иногда выделяют как отдельную структуру, определяя ее как наружную локтевую коллатеральную связку [2]; последняя в длину составляет 20 мм, в ширину - 8 мм. Связка обеспечивает стабильность сустава во всех положениях, будучи в состоянии постоянного натяжения. Локтевая коллатеральная связка состоит из передней, задней и поперечной порций. С точки зрения стабильности сустава, передняя порция связки является основной. Она начинается от передненижней поверхности основания внутреннего надмыщелка и прикрепляется к медиальной бугристости венечного отростка локтевой кости. Связка составляет в ширину 4-5 мм и в длину около 20 мм. Выбор хирургического доступа определяется характером перелома, методом предполагаемого остеосинтеза, профессиональными предпочтениями хирурга. Наиболее часто вмешательства выполняются в связи с переломами дистального эпиметафиза плечевой кости, головки лучевой кости, локтевого и венечного отростка локтевой кости. Доступы при переломах дистального метаэпифиза плечевой кости Данные переломы составляют примерно треть всех переломов костей, образующих локтевой сустав, или около 2% от всех переломов костей у человека [3]. Наиболее часто используемой классификацией переломов дистального метаэпифиза плеча является классификация АО [4]. Хотя ее сложно назвать простой и удобной для клинического применения, она предусматривает выделение трех основных типов переломов: внесуставных, неполных внутрисуставных и полных внутрисуставных. В данной статье мы будем говорить только о внутрисуставных переломах, однако все основные доступы, используемые при операциях по поводу полных внутрисуставных переломов, на наш взгляд, близки и применимы при внесуставных повреждениях. Главные различия в доступах к дистальному концу плечевой кости состоят в мобилизации разгибательного аппарата предплечья. При этом основным кожным доступом, за редким исключением, является заднесрединный. При этом важно, чтобы линия разреза проходила на 2 см от вершины локтевого отростка. Подфасциально мобилизуют трехглавую мышцу и ее сухожилие до медиальной и латеральной межмышечных перегородок с визуализацией соответствующих колонн плечевой кости. С внутренней стороны выделяют локтевой нерв, берут его на широкую эластичную держалку, концы которой скрепляют сосудистой клеммой или нитью. Фиксация их любым зажимом недопустима из-за возможного тракционного повреждения нерва. Остеотомия локтевого отростка описана W. MacAusland 100 лет назад и считается классической [5]. Остеотомию выполняют в зоне самой глубокой вырезки локтевого отростка, которая не покрыта хрящом. Чаще всего используют шевронную остеотомию (в форме «V») с острием, направленным дистально [6]. Это позволяет легче выполнить репозицию и добиться большей стабильности остеосинтеза. Проксимальный фрагмент отростка вместе с трехглавой мышцей отводят проксимально (рис. 1). После остеосинтеза плечевой кости выполняют фиксацию и локтевого отростка стягивающим проволочным швом и спицами, пластиной или винтом. Достоинства: хороший доступ к суставной поверхности, удобство установки фиксаторов. Недостатки: возможное несращение или замедленное сращение локтевого отростка, выстояние под кожей расположенного имплантата (спиц и проволоки). Доступ с продольным рассечением трехглавой мышцы [7]. При этом доступе посередине продольно рассекают сухожилие трехглавой мышцы с переходом дистально на локтевой отросток и надкостницу локтевой кости. Все ткани отделяют от локтевой кости поднадкостнично на протяжении ее проксимальной четверти. Капсулу сустава также рассекают продольно. После остеосинтеза трехглавую мышцу ушивают узловыми рассасывающимися швами. Достоинства: возможность использования при открытых переломах, когда проксимальный фрагмент плечевой кости расслаивает сухожилие трехглавой мышцы. Недостатки: ограниченная визуализация суставной поверхности плечевой кости, возможная слабость разгибания предплечья. Доступ с отсечение-отведением трехглавой мышцы («Triceps Sparing») [8]. Мобилизацию трехглавой мышцы проводят со стороны кубитального канала. Мышцу отсекают поднадкостнично от локтевой кости, полностью отделяя ее вместе с фасцией, покрывающей разгибатели кисти и пальцев. Мобилизацию осуществляют до тех пор, пока разгибательный аппарат не удается полностью сместить кнаружи от наружного надмыщелка. Для этого требуется отсечь от локтевой кости проксимальную часть прикрепления локтевой мышцы. После остеосинтеза разгибательный аппарат фиксируют к локтевой кости чрескостными швами. Достоинства: позволяет выполнить эндопротезирование локтевого сустава при невозможности остеосинтеза, что актуально у пожилых пациентов. Недостатки: нарушение целостности разгибательного аппарата с последующим возможным развитием его слабости, неполный доступ к суставной поверхности плечевой кости. Доступ с отсечением трехглавой и локтевой мышц (TRAP - triceps-reflecting anconeus pedicle) [9]. Доступ во многом аналогичен предыдущему. Отличием заключается в том, что трехглавая мышцы полностью отделяется от локтевой кости вместе с локтевой мышцей с формированием треугольного мышечно-фасциального лоскута на проксимальной ножке. Мобилизацию этого лоскута заканчивают на 10 см дистальнее локтевого отростка. Для точной идентификации положения фиксации разгибательного аппарата рекомендуется забирать лоскут с костной пластинкой на вершине локтевого отростка (рис. 2). Достоинства: возможность эндопротезирования, сохранение функции локтевой мышцы как наружного стабилизатора локтевого сустава. Недостатки: такие же, как и в предыдущем доступе. Доступ с отведением трехглавой мышцы [10]. При этом доступе диссекцию проводят на уровне медиальной и латеральной межмышечных перегородок. Трехглавую мышцу и сухожилие полностью отделяют от плечевой кости с сохранением только ее прикрепления к локтевому отростку. Отведение сухожилия кзади, кнаружи и кнутри позволяет осмотреть большую часть суставной поверхности плечевой кости (рис. 3). Трудность представляет репозиция внутрисуставных переломов блока и головчатого возвышения плеча. Достоинство: сохранность разгибательного аппарата предплечья. Недостатки: ограниченный обзор передней части суставной поверхности плечевой кости. Предпочтение авторов. Методом выбора при большинстве типов переломов является доступ с отведением трехглавой мышцы. В некоторых случаях мы дополняем его продольным рассечением сухожилия трехглавой мышцы. При особо сложных внутрисуставных переломах выполняем доступ с остеотомией локтевого отростка. Доступы при переломах головки лучевой кости Переломы головки лучевой кости составляют около 3% всех переломов человека или 33% переломов области локтевого сустава [11]. Основной является классификация Mason, в которой выделяют три типа перелома [12]. Оперативное лечение по современным представлениям подразумевает удаление головки, остеосинтез или эндопротезирование. В данной статье мы коснемся только остеосинтеза, который применяем при II и III типах переломов. Описано два основных кожных доступа при остеосинтезе головки лучевой кости: • наружный (Kocher) - разрез по ходу промежутка между локтевой мышцей и локтевым разгибателем кисти. Разрез над местом межмышечного доступа не требует мобилизации кожи (рис. 4). • задненаружный - разрез на 1 см кнаружи от вершины локтевого отростка вдоль края гребня локтевой кости. Для межмышечного доступа требуется мобилизация кожно-жирового лоскута. Это позволяет сохранить чувствительность кожи дистальнее разреза. Для доступа к суставу после рассечения кожи требуется сформировать окно в толще мышц-разгибателей. Предложено несколько доступов: Доступ Kocher (13) предполагает разделение промежутка между локтевой мышцей и мышцей локтевого разгибателя запястья. После разделения мышц продольно вскрывают капсулу сустава и рассекают круглую связку. Достоинства: позволяет визуализировать и восстановить лучевую коллатеральную связку в случае ее повреждения. Недостатки: доступ к передней части головки затруднен большой массой мышц, что зачастую требует их большего продольного рассечения. Доступ через мышцу общего разгибателя пальцев осуществляют на уровне средней трети мышечного брюшка примерно на 1,5-2 см кпереди доступа Kocher. Продольно разделяют волокна мышцы и капсулу. Достоинства: хороший доступ к головке лучевой кости, позволяющий удобно позиционировать пластины, винты или протез. Недостатки: невозможно восстановить лучевую коллатеральную связку. Предпочтение авторов: мы используем кожный и внутренний доступ по Kocher. Он менее травматичен для мышц предплечья и позволяет при необходимости восстановить коллатеральную связку. Доступы при переломах венечного отростка локтевой кости Переломы венечного отростка - одна из наиболее сложных проблем при травмах локтевого сустава. Эти переломы стали активно обсуждаться как объект остеосинтеза только в последнее десятилетие [14, 15]. Согласно классификации O`Driscoll и соавт. [16] выделяют три типа: I тип - поперечный перелом вершины отростка; II тип - перелом вершины включающий передне-внутреннюю суставную поверхность отростка; III тип - перелом на уровне основания отростка. Для остеосинтеза венечного отростка описано два кожных доступа. Заднемедиальный доступ. Разрез выполняют по линии кожной проекции хода локтевого нерва, начиная на 5 см проксимальнее вершины внутреннего надмыщелка и заканчивая не менее чем на 8 см дистальнее последнего на предплечье. Кожный-фасциальный лоскут мобилизуют кпереди. Мышцы разводят по ходу локтевого нерва на протяжении не менее 6 см с сохранением двигательных ветвей последнего к мышце локтевого сгибателя запястья. Основную часть мышц сгибателей пальцев отводят кпереди. После этого доступной осмотру оказывается внутренняя поверхность венечного отростка с крепящейся к нему передней порцией медиальной коллатеральной связки. При необходимости лучшего осмотра венечного отростка возможно частично отсечь общее сухожилие сгибателей от внутреннего надмыщелка с последующей его рефиксацией. Частичное иссечение передней капсулы сустава позволяет хорошо визуализировать венечный отросток и выполнить его остеосинтез. Достоинства: хорошая визуализация венечного отростка, особенно его переднемедиальной поверхности; возможность использовать разные варианты фиксации перелома, в том числе и пластины. Недостатки: большой кожный разрез и значительная мобилизация мышц и локтевого нерва. Наружный доступ. Основным показанием к использованию данного доступа является так называемая «печальная триада», когда сочетаются переломы венечного отростка, головки лучевой кости и вывих костей предплечья. Выполняют кожный и межмышечный доступ в локтевой сустав по Kocher. В случае, если возможно произвести остеосинтез головки лучевой кости и сделать это интракорпорально, то выполнить фиксацию венечного отростка не получится. Если возможен только экстракорпоральный остеосинтез головки или показано ее протезирование (эта ситуация встречается в большинстве случаев «печальной триады»), то после извлечения ее фрагментов достигается хорошая визуализация наружной поверхности венечного отростка. Достоинства: малотравматичный доступ с возможностью выполнить остеосинтез и венечного отростка и головки лучевой кости из одного доступа. Недостатки: глубокое расположение отростка в ране исключает использование пластин для его фиксации, поэтому возможно использовать только винты или трансоссальный шов. Доступ через перелом локтевого отростка. В случае многооскольчатых переломов проксимального конца локтевой кости, когда сочетаются перелом локтевого и венечного отростков, выполняют стандартный строго задний доступ к локтевому отростку. После отведения проксимального фрагмента локтевого отростка обычно удается хорошо осмотреть весь венечный отросток и выполнить его фиксацию винтом или трансоссальным швом. После этого выполняют остеосинтез локтевого отростка.
Об авторах
Валентина Анатольевна Калантырская
И. О Голубев
ФГБУ «Центральный научно-исследовательский институт травматологии и ортопедии им. Н.Н. Приорова» Минздрава России, Москва, РФ
доктор мед. наук, зав. отделением микрохирургии и травмы кисти ЦИТО им. Н.Н. Приорова.
Список литературы
© ООО "Эко-Вектор", 2015
Основные принципы хирургического лечения и виды оперативного доступа
Такое лечение разделяется на три основных этапа: предоперационный, операция, послеоперационный.
Принципы подготовки пациента к операции
Основное требование к проведению плановой операции - выявить общее состояние здоровья и возможные противопоказания. Для этого пациенты сдают анализы и проходят обследования:
- общий анализ мочи;
- клинический анализ крови;
- биохимический анализ крови - электролиты, общий белок, АЛТ, АСТ, общий билирубин, креатинин, мочевина, глюкоза;
- коагулограмма (время свертывания крови);
- анализ на группу крови и резус-фактор;
- HBsAg, HCV (анализы на гепатиты В и С);
- ЭКГ;
- флюорография.
Перечень анализов и обследований может варьироваться в зависимости от вида операции.
Заключение о готовности пациента к операции дает терапевт. Для подготовки к общему наркозу нужно посетить анестезиолога.
Если есть сопутствующие заболевания, потребуется консультация с профильным специалистом.
Абсолютные и относительные противопоказания к хирургическому вмешательству
Абсолютные противопоказания - те, которые делают невозможным вмешательство даже при показаниях. К ним относится состояние шока (за исключением геморрагического на фоне кровотечения), острый инфаркт миокарда и инсульт. Однако принципы хирургической помощи при наличии жизненных показаний к вмешательству позволяют делать операции на фоне инсульта и инфаркта. При шоке манипуляция тоже возможна - после того, как пациента стабилизируют.
Относительные противопоказания - это любые сопутствующие болезни. Они оказывают разное влияние на переносимость хирургии. Самые опасные состояния:
- Со стороны дыхательной системы - бронхиальная астма, заядлое курение, дыхательная недостаточность, эмфизема легких, хронический бронхит;
- Со стороны сердечно-сосудистой системы - аритмия, гипертония, ишемия сердца, варикоз, тромбоз;
- Со стороны печени - цирроз, хронический и острый гепатит, печеночная недостаточность;
- Со стороны почек - почечная недостаточность, гломерулонефрит, пиелонефрит;
- Со стороны крови: лейкоз, анемия, нарушение свертываемости;
- Диабет;
- Ожирение.
Предоперационные стандарты
Предоперационным называется период с того момента, как пациент поступил в хирургическое отделение стационара, и до момента выполнения операции. Этот период делится на 2 этапа: предварительной подготовки (диагностический) и непосредственной подготовки.
Принципы работы хирургического отделения заключаются в том, чтобы профилактировать осложнения. Они могут быть во время манипуляции и после. Предварительная подготовка - это уточнение диагноза, обследование систем жизнеобеспечения, выявление состояния гомеостаза. Санируются очаги инфекции, протекающей в хронической форме, определяются нарушения в работе органов и систем. Период подготовки различается, в зависимости от типа операции. При экстренном вмешательстве - это от нескольких минут до 2 часов. При плановом - от 1 до 8 дней.
Непосредственная подготовка - это время с назначения даты операции до ее начала. Адекватная подготовка снижает количество осложнений, трудопотери, ускоряет выздоровление пациента. На этом этапе все усилия направлены на профилактику рисков, связанных с операционной травмой. Цели непосредственной подготовки:
- снизить риск операционных и послеоперационных осложнений;
- обеспечить пациенту переносимость вмешательства;
- повысить иммунобиологический статус.
Если анестезиолог и хирург не уверены, что больной перенесет манипуляцию, от нее нужно отказаться. Исключение - острые жизненные показания.
Существует такое понятие, как «операционная стресс-реакция». Эта реакция приводит к повышению риска осложнений, увеличивает сроки выздоровления. Чтобы уменьшить ее воздействие и сделать организм устойчивее к операционному стрессу проводят ряд мероприятий:
- психологическая подготовка;
- коррекция гомеостаза;
- инфузионная терапия (введение необходимых медикаментов);
- повышение сопротивляемости организма - антистрессорная защита.
Непосредственная подготовка к вмешательству включает следующие компоненты:
- стабилизация систем жизнеобеспечения;
- психологическая подготовка;
- подготовка дыхательных путей, в некоторых случаях - санация;
- опорожнение кишечника;
- обработка операционной зоны (удаление волос, нанесение антисептика);
- постановка катетера мочевого пузыря (если манипуляция длительная и нужно измерять диурез каждый час и посуточно);
- премедикация - введение антигистамина, наркотического анальгетика, атропина (за полчаса до манипуляции).
Оперативный доступ
Оперативный доступ - этап операции, на котором хирург обнажает оперируемый орган. Основные требования к нему:
- предельная близость к очагу заболевания;
- достаточное обнажение органа для удобства манипуляций хирурга;
- минимальное повреждение тканей;
- удаленность от очагов инфекции;
- хорошее кровоснабжение краев раны;
- косметичность;
- наименьшая глубина раны.
Оперативному доступу придается нужная форма с помощью ранорасширителей, зеркал, крючков. Он может иметь вид пирамиды, конуса и др.
Доступы могут иметь названия - торакотомия, лапаротомия, трепанация и др.
Хирурги все чаще проводят вмешательства посредствам мини-доступов. Это разрезы длиной до 4 см. Такая техника подразумевает использование специального инструмента и осветительной системы.
Самые малые разрезы - при лапароскопических операциях. Обычно это 3-4 разреза по 1 см, необходимые для введения инструмента - троакаров. Это широкие трубки, через которые в оперируемую область под давлением нагнетают газ. Через разрезы вводят микроинструменты для манипуляций и оптику. Изображение действий хирурга выводится на монитор. После такого вмешательства пациенты уже на 2 день встают с постели и через 7-14 дней возвращаются к работе.
Послеоперационные требования
Послеоперационный период - это время с конца операции до полного восстановления пациента. Обычно через сутки убирают дренаж из операционной раны, а на 7-14-й день снимают швы. Самый ответственный этап - это первые 2-3 суток после манипуляции. В этот период ярче всего проявляются реакции организма на наркоз и операционную травму. Функции жизненно-важных систем и гомеостаз могут нарушаться по ряду причин:
- болевой синдром;
- расстройство внешнего дыхания и кровообращения;
- расстройство ЖКТ;
- нарушение мочеиспускания и работы почек;
- повышение температуры тела;
- нарушение водно-электролитного баланса.
Для профилактики осложнений больному обеспечиваются:
- адекватное обезболивание;
- коррекция водно-электролитного баланса;
- ранняя активация;
- дыхательная гимнастика;
- массаж;
- ингаляции;
- физиотерапия;
- эпидуральная блокада;
- стабилизация гемодинамики;
- профилактика антибиотиками.
При варикозе стенки сосудов нижних конечностей расширяются, деформируются, снижается их функция. Чаще всего заболевание .
Невринома (шваннома) - доброкачественная опухоль, которая развивается из шванновских клеток. Отличается медленным ростом, в .
Пластика нервов и сухожилий - самые сложные хирургические манипуляции. Хирург должен быть опытным, хорошо знакомым с .
Читайте также:
- Публикация результатов клинического исследования. Авторство
- Полип прямой кишки: причины, симптомы и удаление полипов в прямой кишке
- Принципы аспирации жидкости из сустава, влагалища сухожилия для исследования
- Признаки усталости на глазах. Как избавиться от мешков под глазами?
- Советы по анализу рентгенограммы органов брюшной полости (ОБП)
