Посттравматические кисты поджелудочной железы. Признаки кисты поджелудочной железы у ребенка
Добавил пользователь Alex Обновлено: 21.01.2026
Киста поджелудочной железы - полость, которая окружена капсулой и заполнена жидкостью. Самой распространённой морфологической формой кистозных поражений поджелудочной железы являются постнекротические кисты. В Юсуповской больнице врачи выявляют кисты в поджелудочной железе благодаря применению современных инструментальных методов диагностики: ультразвукового исследования (УЗИ), ретроградной холангиопанкреатографии, магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ). Обследование пациентов проводят с помощью новейшей диагностической аппаратуры ведущих мировых производителей.
Увеличению количества пациентов с кистозными поражениями поджелудочной железы способствует неукротимый рост заболеваемости острым и хроническим панкреатитом, возрастание числа деструктивных и осложнённых форм заболеваний. Частота постнекротических кист поджелудочной железы увеличивается благодаря внедрению эффективных методик консервативной терапии острого и хронического панкреатита.
На фоне проведения интенсивной терапии терапевтам Юсуповской больницы всё чаще удаётся остановить процесс деструкции, снизить частоту гнойно-септических осложнений. Хирурги применяют инновационные методики лечения кист поджелудочной железы. Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории. Ведущие хирурги коллегиально принимают решение о тактике ведения пациентов.

Врождённые (дизонтогенетические) кисты поджелудочной железы образуются в результате пороков развития ткани органа и его протоковой системы. Приобретенные кисты поджелудочной железы бывают следующими:
Ретенционными - развиваются в результате сужения выводных протоков железы, стойкой закупорки их просвета новообразованиями, камнями;
Дегенерационными - образуются вследствие повреждения ткани железы при панкреонекрозе, опухолевом процессе, кровоизлияниях;
Пролиферационными - полостные новообразования, к которым относятся цистаденомы и цистаденокарциномы;
Паразитарными - эхинококковыми, цистицеркозными.
В зависимости от причины заболевания выделяют кисты поджелудочной железы алкогольной природы и развивающиеся вследствие желчекаменной болезни. С увеличением количества участившихся террористических актов, дорожно-транспортных происшествий, природных и техногенных катастроф значение приобретает образование ложных кист поджелудочной железы при тяжёлых абдоминальных травмах. В зависимости от локализации кистозного образования различают кисту головки, тела или хвоста поджелудочной железы.
Истинные кисты составляют 20% кистозных образований поджелудочной железы. К истинным кистам относят:
Врождённые дизонтогенетические кисты железы;
Приобретенные ретенционные кисты;
Цистаденомы и цистаденокарциномы.
Отличительная особенность истинной кисты - наличие эпителиальной выстилки на внутренней её поверхности. Истинные кисты в отличие от ложных образований обычно не достигают больших размеров и нередко являются случайными находками во время операции.
Ложная киста наблюдается в 80% всех кист поджелудочной железы. Она образуется после травмы поджелудочной железы или острого деструктивного панкреатита, которые сопровождались очаговым некрозом ткани, разрушением стенок протоков, кровоизлияниями и выходом панкреатического сока за пределы железы. Стенки ложной кисты представляют собой уплотнённую брюшину и фиброзную ткань, изнутри не имеют эпителиальной выстилки, а представлены грануляционной тканью. Полость ложной кисты обычно заполнена некротическими тканями и жидкостью. Её содержимое - серозный или гнойный экссудат, который содержит большую примесь сгустков изменённой крови и излившегося панкреатического сока. Ложная киста может располагаться в головке, теле и хвосте поджелудочной железы и достигать больших размеров. В ней выявляют 1-2 литра содержимого.
Среди кистозных образований поджелудочной железы хирурги выделяют следующие основные разновидности, которые отличаются механизмами и причинами образования, особенностями клинической картины и морфологии, необходимой в применении хирургической тактикой:
Экстрапанкреатические ложные кисты возникают на почве панкреонекроза или травмы поджелудочной железы. Они могут занимать всю сальниковую сумку, левое и правое подреберья, иногда располагаются в других отделах грудной и брюшной полостей, забрюшинном пространстве;
Интрапанкреатические ложные кисты обычно являются осложнением рецидивирующего очагового панкреонекроза. Они имеют меньшие размеры, чаще располагаются в головке поджелудочной железы и нередко сообщаются с её протоковой системой;
Кистозное расширение панкреатических протоков по типу их водянки наиболее часто встречается при алкогольном калькулёзном панкреатите;
Ретенционные кисты чаще исходят из дистальных отделов поджелудочной железы, имеют тонкие стенки и не сращены с окружающими тканями;
Множественные тонкостенные кисты неизмененной в остальных отделах поджелудочной железы.
Стадии
Процесс формирования постекротической кисты поджелудочной железы проходит 4 стадии. На первой стадии возникновения кисты в сальниковой сумке образуется полость, заполненная экссудатом вследствие перенесенного острого панкреатита. Эта стадия продолжается 1,5-2 месяца. Вторая стадия - начало формирования капсулы. В окружности несформировавшейся псевдокисты появляется рыхлая капсула. На внутренней поверхности сохраняются некротические ткани с полинуклеарной инфильтрацией. Продолжительность второй стадии 2-3 месяца с момента возникновения.
На третьей стадии завершается формирование фиброзной капсулы псевдокисты, прочно сращенной с окружающими тканями. Интенсивно протекает воспалительный процесс. Он носит продуктивный характер. За счёт фагоцитоза завершается освобождение кисты от некротических тканей и продуктов распада. Продолжительность этой стадии варьируется от 6 до 12 месяцев.
Четвёртая стадия - обособление кисты. Только спустя год начинаются процессы разрушения сращений между стенкой псевдокисты и окружающими тканями. Этому способствует постоянное перистальтическое движение органов, которые сращены с неподвижной кистой, и длительное воздействие протеолитических ферментов на рубцовые сращения. Киста становится подвижной, легко выделяется из окружающей ткани.

Симптомы и диагностика
Клинические признаки кисты поджелудочной железы обусловлены основным заболеванием, на фоне которого она возникла, наличием самой кисты и возникшими осложнениями. Киста небольших размеров может протекать бессимптомно. При остром и хроническом панкреатите во время очередного рецидива болезни врачи Юсуповской больницы определяют в зоне проекции поджелудочной железы малоболезненное округлое образование, которое может навести на мысль о кисте железы. Наиболее часто бессимптомно протекают кисты врожденного характера, ретенционные кисты и цистаденомы небольших размеров.
Боли в зависимости от величины кисты и степени давления ее на соседние органы и нервные образования, на солнечное сплетение и нервные узлы по ходу крупных сосудов могут быть следующего характера:
Приступообразными, в виде колики;
При выраженном болевом синдроме пациент иногда принимает вынужденное коленно-локтевое положение, ложится на правый или левый бок, стоит, наклонившись вперёд. Боли, вызываемые кистой, часто оцениваются больными как чувство тяжести или давления в подложечной области, которые усиливаются после еды.
Более резкие боли сопровождают острую форму кисты в начальной фазе её формирования. Они - следствие панкреатита травматического или воспалительного происхождения и прогрессирующего протеолитического распада тканей железы. Опухолевидное образование, которое прощупывается в подложечной области, является наиболее достоверным признаком кисты поджелудочной железы. Иногда оно возникает и вновь исчезает. Это связано с периодическим опорожнением полости кисты в панкреатический проток.
К более редким признакам кисты поджелудочной железы относятся следующие симптомы:
Кисты поджелудочной железы у детей
Киста поджелудочной железы - это ограниченное стенками образование в паренхиме органа, заполненное жидкостным содержимым, которое бывает врожденного характера или развивается вследствие травматического или воспалительного повреждения поджелудочной железы. Согласно статистике, частота рождения детей с кистами поджелудочной железы (ПЖ) составляет 1: 100 000. Образование может локализоваться в головке, теле и хвосте органа.
Код(ы) МКБ-10:
Дата разработки/пересмотра протокола: 2017 год.
Сокращения, используемые в протоколе:
| Б/х | биохимический |
| ОАК | общий анализ крови |
| МНО | международное нормализованное отношение |
| ЖК | женская консультация |
| УЗИ | ультразвуковое исследование |
| МРПХ | магнитно-резонансная панкреатохолеграфия |
| КТ | компьютерная томография |
| МРТ | магниторезонансная томография |
| ОДБ | областная детская больница |
| НСГ | нейросонография |
| ЦНС | центральная нервная система |
| АЛТ | аланинаминотрансфераза |
| АСТ | аспартатамонотрансфераза |
| СРБ | С-реактивный белок |
| ЩФ | щелочная фосфатаза |
| ОЦК | объем циркулирующей крови |
| ИВБДВ | интегрированное ведение болезней детского возраста |
| АЧТВ | активированное частичное тромбопластиновое время |
Пользователи протокола: врачи общей практики, педиатры, детские хирурги.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Кисты поджелудочной железы — собирательное понятие, нет единой классификации.
Классификация кист поджелудочной железы:
1) Ложные:
А) воспалительного генеза: острые, хронические;
Б) посттравматические;
В) паразитарные;
Г) новообразования.
2) истинные:
А) врожденные: простые, поликистоз, дермоидные, фибринозно-кистозные;
Б) приобретенные: ретенционные, паразитарные, опухолевые.
Различают следующие виды кист:
1) Врожденные (дизонтогенетические) кисты, образующиеся в результате пороков развития ткани поджелудочной железы и ее протоковой системы.
2) Приобретенные кисты поджелудочной железы:
· ретенционные кисты - развиваются в результате стриктуры выводных протоков железы, стойкой закупорки их просвета камнями, опухолями;
· дегенерационные кисты - образуются вследствие повреждения ткани железы при панкреонекрозе, травме, кровоизлияниях, опухолевом процессе;
· пролиферационные кисты — полостные новообразования, к которым относятся цистаденомы, цистаденокарциномы;
· паразитарные кисты: эхинококк, цистицерк.
По месту локализации образования на органе можно выделить:
· на теле органа;
· на хвосте органа;
· на головке органа, располагающиеся в полости сальниковой сумки.
Классификации кистозных поражений поджелудочной железы:
I. Истинные кисты (выстланные слизистым эпителием):
А. Врожденные:
1) единичные или множественные кисты только в поджелудочной железе;
2) панкреатические кисты в сочетании с образованием кист в других органах
(болезнь Гиппеля - Линдау);
3) фиброкистоз поджелудочной железы;
4) дермоидные кисты.
Б. Приобретенные:
1) ретенционные кисты (кистозное расширение панкреатического протока
любой этиологии);
2) паразитарные кисты;
3) опухолевые кисты:
а) доброкачественные;
б) злокачественные.
II. Псевдокисты (ограниченные только фиброзной стенкой):
A. Воспалительные (на почве острого или хронического панкреатита).
Б. Посттравматические:
1) вследствие проникающих и непроникающих абдоминальных повреждений;
2) после хирургических вмешательств на самой железе или прилежащих
органах.
B. Идиопатические.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ 1
Диагностические критерии:
Жалобы и анамнез:
Выраженность симптомов зависит от:
· размеров кисты;
· возраста ребенка;
· нарушения пассажа панкреатического сока.
Как правило, у детей старшего возраста боли носят приступообразный характер, возникают чувство распирания, тошнота.
Киста заявляет о себе лишь тогда, когда начинает расти или когда её развитию сопутствует воспалительный процесс. В таких случаях происходит следующее:
· боли в эпигастральной области;
· постоянные позывы к рвоте;
· желтизна кожных покровов.
Кроме того, сдавливая нервные сплетения, находящиеся по соседству с кистой, она может проявляться такими признаками: отрыжка, изжога, диарея, тошнота, чувство тяжести в животе.
Рост кисты может завершиться тем, что достигшее больших размеров новообразование начнёт негативно влиять на функционирование других внутренних органов. Желтизна кожных покровов — ни что иное как признак того, что капсула кисты оказывает давление на желчный пузырь. Вследствие этого отток желчи из органа нарушается. Как результат — механическая желтуха у ребёнка. При значительном росте кисты нередко можно пропальпировать плотное безболезненное опухолевидное образование с довольно четкими границами. Так же у детей в анамнезе надо уточнять была ли травма живота
Лабораторные исследования (УД - В) 1:
· общий анализ крови - возможно лейкоцитоз, нейтрофилез, повышенное СОЭ
· биохимический анализ крови - возможно повышение амилазы, повышение билирубина за счет прямой фракции, повышение трансаминаз, повышение тимоловой пробы, повышение щелочной фосфатазы,
· коагулограмма - возможно снижение ПТИ, снижение АЧТВ, снижение фибриногена;
· общий анализ мочи - может отмечаться повышение амилазы мочи
· копрограмма - возможно разжижение стула, наличие непереваримой пищи, появление нейтрального жира, непериваренных мышечных волокон (признаки панкреатита)
Инструментальные исследования;
· ультразвуковое обследование - в ходе обследования брюшной полости оценивается состояние поджелудочной железы и окружающих органов, устанавливает наличие патологической полости и определяет ее локализацию, форму и размеры, кровоснабжение;
· пренатальное УЗИ плода - определение кистозного образования в брюшной полости у плода;
· КТ органов брюшной полости - позволяет определить локализацию кисты, размеры и отношение к окружающим тканям;
· эндоскопическая ретроградная панкреатохолангиография - определить состояние билиопанкреатических путей (обнаружение наличия кистозного образования в поджелудочной железе).
· МРТ (МРПХ) - позволяет определить локализацию кисты, размеры и отношение к окружающим тканям
Показания для консультации специалистов:
· консультация детского хирурга - для установления диагноза и направления в специализированный центр;
· консультация детского инфекциониста - для исключения вирусного гепатита;
· консультация гепатолога - для исключения и выявления патологии печени;
· консультация эндокринолога - для исключения патологии экзокринной функции поджелудочной железы
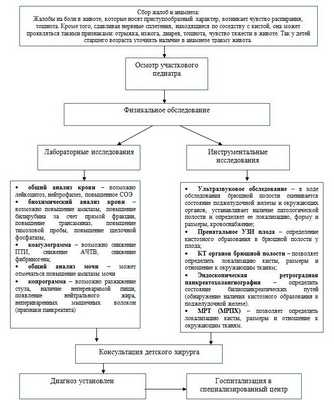
Диагностический алгоритм: (схема)
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований:
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Кистозная трансформация общего желчного протока у детей | Желтушность кожных покровов, боли в животе, наличие кистозного образования у ворот печени | ОАК, Б/х анализ крови, коагулограмма, УЗИ ОБП, КТ/МРТ брюшной полости | · Гипербилирубинемия за счет прямой фракции · На УЗИ ОБП, КТ/МРТ брюшной полости - кистозное расширение общего желчного протока |
| Киста головки поджелудочной железы | Боли в животе, наличие кистозного образования в брюшной полости. Возможно желтушность кожных покровов | Биохимический анализ крови, амилаза мочи, УЗИ органов брюшной полости. КТ органов брюшной полости. | · повышение амилазы мочи и крови; · расположение кисты в поджелудочной железе |
| Паразитарные кисты печени | Наличие кистозного образования печени. | УЗИ органов брюшной полости. КТ органов брюшной полости | · кисты печени с течением времени увеличиваются в размерах, они неотделимы от печени (ультразвуковое сканирование); · не вызывают клиники холестаза; · имеют положительные специфические реакции для уточнения паразитарной (эхинококк) природы кисты. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Альбумин человека (Albumin human) |
| Амикацин (Amikacin) |
| Апротинин (Aprotinin) |
| Гентамицин (Gentamicin) |
| Жировые эмульсии для парентерального питания (Fat emulsions for parenteral nutrition) |
| Комплекс аминокислот для парентерального питания (Complex of amino acids for parenteral nutrition) |
| Метронидазол (Metronidazole) |
| Панкреатин (Pancreatin) |
| Урсодезоксихолевая кислота (Ursodeoxycholic acid) |
| Флуконазол (Fluconazole) |
| Фуросемид (Furosemide) |
| Цефтазидим (Ceftazidime) |
| Цефуроксим (Cefuroxime) |
| Этамзилат (Etamsylate) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ 2: при выявлении воспалительных данных, данных за панкреатит, необходимо провести лечение панкреатита назначить антибактериальную терапию. Дети с кистой поджелудочной железы маленьких размеров, должны находятся под наблюдением врача педиатра (гастроэнтеролога) и детского хирурга.
Немедикаментозное лечение: режим и диета по тяжести состояния пациента и возраста. Дети младшего возраста - грудное молоко или смеси (гипоаллергенные). Диета: Стол № 5п, с исключением острых, жирных, жареных блюд, консервированных продуктов
Медикаментозное лечение: в зависимости от степени тяжести заболевания и клинических симптомов согласно принципам ИВБДВ.
Лечение на амбулаторном этапе зависит от наличия того или иного синдрома.
· при анемическом синдроме - препараты железа
· при панкреатите - ферменты панкреаса
· при желтушном синдроме - желчегонные препараты;
· при симптомах холангита - назначение антибактериальной терапии
· при болевом синдроме - назначить спазмолитики
· при наличии инфекционных осложнений - антибактериальная, противовирусная, противогрибковая терапия
Перечень основных и дополнительных лекарственных средств: нет.
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения:
· нормализация лабораторных показателей;
· купирование диспепсических явлений.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ4:
В процессе принятия решения о необходимости оперативного лечения клиницисту приходится принимать во внимание целый ряд обстоятельств. В первую очередь необходимо определить, имеются ли жизнеопасные осложнения кисты, при наличии которых оперативное вмешательство должно носить экстренный характер. При отсутствии осложнений большое значение имеют характеристики самой кисты: причина её возникновения, наличие клинических проявлений, срок существования, размеры, локализация, сформированность стенки, топографо-анатомические взаимоотношения с поджелудочной железой. Крайне важной представляется оценка состояния паренхимы и протоковой системы поджелудочной железы, выраженности в ней воспалительного процесса. Кроме того, анализу должно отвергаться и состояние органов, непосредственно прилежащих к железе: внепечёночных жёлчных протоков, желудка и двенадцатиперстной кишки, магистральных сосудов портальной системы. Не все кисты поджелудочной железы необходимо оперировать. Острые панкреатические псевдокисты, возникшие на фоне деструктивного панкреатита, в 30% случаев подвергаются спонтанному разрешению в течение 2 - 4 мес после стихания приступа. В противоположность этому, кистозные образования у больных с хроническим панкреатитом крайне редко склонны к обратному развитию, за исключением случаев спонтанного опорожнения кисты в протоковую систему железы или ЖКТ. Исключительно важное значение для установления показаний к операции имеют и размеры кисты. На сегодняшний день считают, что выполнение оперативного вмешательства необходимо при диаметре кисты более 4—5 см. И, конечно, подозрение на опухолевый характер кисты также является абсолютным показанием к хирургическому вмешательству.
Немедикаментозное лечение:
· Режим - палатный.
· Диета: Стол №0, №5п, грудным детям материнское молоко или смеси по возрасту гипоаллергенные;
· уход за центральным катетером;
· уход за назогастральным зондом;
· уход за дренажной трубкой;
· ежедневная перевязка 1 раз в день;
· промывание мочевого катетера теплым раствором фурацилина 3х4 раза в день.
Медикаментозное лечение: в зависимости от степени тяжести заболевания и клинических симптомов.
· восполняющее дефицит ферментов поджелудочной железы (панкреатинин) - в послеоперационном периоде планово и по показаниям;
· антипротеолитическое (апротинин) - по показаниям во время или после операции, при геморрагических осложнениях, профилактика послеоперационного панктреатина
· гемостатическая терапия (этамзилат) - в послеоперационном периоде планово и по показаниям;
· антибактериальная терапия с целью профилактики послеоперационных осложнений и для предоперационной подготовки (при панкреатите и холангитах);
· антимикотическая терапия, эубиотикотерапия - для профилактики дисбактериоза кишечника и грибковых заболеваний;
· обезболивание ненаркотическими анальгетиками - для адекватного обезболивания в послеоперационном периоде;
· парентеральное питание (аминоплазмаль, аминовен, инфезол, липофундин)
· инфузионная терапия - для восполнения ОЦК, восстановление водно-электролитных расстройств - в раннем послеоперационном периоде и с дезинтоксикационной целью;
· желчегонные препараты (урсодезоксихоливая кислота)
Врожденная киста поджелудочной железы (Q45.2)
Кисты поджелудочной железы (ПЖ) - это ограниченные капсулой скопления жидкости в виде разных по объему полостей, которые могут располагаться как в самой железе, так и в окружающих ее тканях.
Врожденные (дизонтогенетические) кисты ПЖ обычно бывают множественными, редко - единичными, солитарными. Эти кисты выстланы одним рядом кубического эпителия и содержат серозную жидкость. Ферменты или проферменты в них не обнаруживаются.
Врожденные кисты относятся к так называемым истинным кистам поджелудочной железы, которые характеризуются внутренней эпителиальной выстилкой. Они представляют собой врожденную аномалию, то есть порок развития железы (по аналогии с врожденными кистами или поликистозом почек или печени).
Также к истинным кистам относятся ретенционные кисты, то есть связанные с нарушением оттока секрета железы и накоплением последнего в расширяющихся выводных протоках (см. пункт "Муковисцидоз" - E84).
В зависимости от диаметра:
- мелкие кисты (до 3 см);
- средние (3-5 см);
- крупные (5-10 см);
- очень крупные или гигантские (более 10 см).
Примечание. Данная градация не является общепринятой и в литературе можно встретить и другие подразделения.
В зависимости от числа полостных образований можно различать единичные и множественные кисты.
По локализации кисты могут относиться к головке железы, к телу или хвосту.
В зависимости от наличия осложнений различают неосложненные и осложненные кисты поджелудочной железы. Осложнения (разрыв кисты, формирование свищей, кровотечение и др.) почти всегда связаны с травмой или хроническим панкреатитом.
Этиология и патогенез
Является врожденным пороком развития.
По мнению большинства исследователей, причиной развития врожденных кист поджелудочной железы являются пороки развития протоков ПЖ. В редких случаях кистозные изменения ПЖ наблюдаются наряду с наличием кист в печени и поликистозом почек. Подобное сочетанное поражение функционально совершенно различных органов связано с пороком развития различных тканевых зачатков. Причины этого явления не установлены. Очень редкой казуистикой является сочетание поражения этих органов с ангиомами мозжечка или ангиоматозом Ангиоматоз - общее название болезней, характеризующихся избыточным разрастанием кровеносных сосудов
мозга.
Эпидемиология
Изучена плохо в связи с редкостью патологии. Врожденная киста поджелудочной железы обнаруживается или случайно на операции, или на аутопсии. Составляет около 1% всех кист поджелудочной железы.
Факторы и группы риска
Клиническая картина
Cимптомы, течение
Клиническая картина зависит от величины, локализации и расположения кист относительно соседних органов. Кисты, имеющие небольшие размеры, длительное время могут протекать бессимптомно.
Важный объективный симптом - прощупывание опухоли:
- киста головки железы прощупывается обычно на уровне пупка, справа или слева от средней линии живота;
- киста тела и хвоста прощупывается в левом подреберье;
- киста на ножке может прощупываться в различных отделах живота.
Обычно пальпируемая киста имеет округлую или овальную форму. Она гладкая, малоболезненная или неболезненная, малоподвижная или неподвижная.
1. УЗИ является стартовым методом. Позволяет обнаружить у больных с истинными врожденными и ложными кистами гипоэхогенное образование с ровными четкими контурами, округлой или овальной формы, расположенное в проекции поджелудочной железы.
2. Цистография, тонкоигольная биопсия стенки кисты и биохимическое исследование ее содержимого применяются для дифференциальной диагностики доброкачественного кистозного образования поджелудочной железы со злокачественным. При цистаденоме и цистаденокарциноме содержимое кисты дает положительную реакцию на муцин.
3. МРТ и КТ предпочтительны в затруднительных случаях, так как предполагают возможность дифференциальной диагностики.
4. Рентгеновские методы исследования позволяют выявить наличие тени, положение которой соответствует границам кисты (иногда только по обзорной рентгенограмме брюшной полости).
Лабораторная диагностика
Как правило, не информативна. Повышение уровня ферментов в сыворотке встречается редко и не достигает значительных показателей.
С точки зрения дифференциальной диагностики обычно приходится исключать опухоли и кисты печени, различные виды спленомегалии, гидронефроз и опухоли почек, опухоли и кисты брыжейки, забрюшинного пространства и яичника, аневризму аорты и осумкованные гнойники брюшной полости.
1. Системные заболевания. Кистозный фиброз (муковисцидоз), см. пункт E84.
2. Паразитарные кисты. Эхинококкоз, см. пункт B67.
В основе образования ложных кист лежат кровоизлияния (по данным Абрикосова А. И.), в связи с чем их также называют "апоплектическими".
Возможные причины кровоизлияний: очаги геморрагического некроза поджелудочной железы, травмы (травматические кисты), атеросклероз и воспалительные процессы.
По мнению некоторых авторов, кровоизлияния в основном возникают при хроническом панкреатите. Вследствие застоя секрета в дольках железы происходит самопереваривание ткани и, в частности, нарушение целостности стенок сосудов. В результате инкапсуляции образующаяся гематома поджелудочной железы превращается в кисту.
4. Ретенционные кисты выявляются, как правило, в виде единичных образований, достигающих значительной величины. Более редко они мелкие и множественные; выстланы одним слоем кубического, иногда уплощенного эпителия, в котором может наблюдаться плоскоклеточная метаплазия.
В крупных кистах обычно содержится серозная жидкость, в мелких - коллоидные или известковые массы.
Ретенционные кисты формируются из протоков поджелудочной железы вследствие затруднения или полного прекращения оттока секрета, причинами которых могут быть камни протоков, опухоли железы и хронические рубцующие воспалительные процессы.
Однако, экспериментально установлено, что полное закрытие выводного протока само по себе еще не обусловливает появления ретенционной кисты. Киста не успевает сформироваться поскольку секрет, скопившийся в диффузно расширившемся дистальном отделе протока и всех его разветвлениях, рассасывается за короткий срок. Из этого следует, что для развития кист требуются такие добавочные условия, как препятствие к всасыванию секрета через лимфатические пути и нарушение нормального строения стенки протока. Подобные условия имеют место при хроническом интерстициальном панкреатите. Величина кист во многом зависит от размеров поперечного сечения пострадавшего протока.
5. Опухоли поджелудочной железы. В поджелудочной железе крайне редко встречаются доброкачественные опухоли соединительнотканного происхождения (фибромы, липомы, миксомы, хондромы и лимфангиомы). Лимфангиомы иногда образуют лимфатические кисты.
Также сравнительно редко наблюдаются злокачественные опухоли соединительнотканного происхождения. Среди них преобладают веретенообразно- или полиморфноклеточные саркомы, реже гигантоклеточные, лимфо- и ретикулосаркомы.
Среди доброкачественных новообразований поджелудочной железы эпителиального происхождения выделяют экскреторные аденомы, которые формируются из эпителия выводных протоков и встречаются сравнительно редко. Чаще они возникают в очагах склероза поджелудочной железы, однако, могут развиваться в любом ее отделе.
Гистологически экскреторные аденомы представляют собой очаговое разрастание высокого однослойного эпителия, выстилающего выводные протоки. Иногда опухоль имеет папилломатозный характер. Зачастую в аденомах наблюдаются кисты различной величины, выстланные уплощенным эпителием.
При количественном преобладании кист опухоль имеет вид цистоаденомы. Мелкие кисты обычно отделены друг от друга тонкими соединительнотканными перегородками; участки с крупными кистами богаты толстыми соединительнотканными прослойками. Такого вида кисты обычно выстланы кубическим эпителием.
Цистаденокарцинома представляет собой очень злокачественную опухоль, нередко развивающуюся у молодых людей. Она чрезвычайно быстро пролиферирует , переходит на окружающие органы на ранней стадии. Опухоль обычно уже неоперабельна к тому времени, когда больной попадает на операцию.
Осложнения
Осложнения при кистах поджелудочной железы большого размера проявляются в основном сдавлением различных органов: желудка, двенадцатиперстной кишки и других отделов кишечника, почек и мочеточника, желчных протоков, воротной вены.
В случае отсутствия осложнений и болевого синдрома лечение не требуется. Необходимо регулярно проводить УЗИ-контроль.
В случае большого размера, неясности генеза кисты, развития осложнений прибегают к хирургическому вмешательству.
1. Тонкоигольная пункция под контролем УЗИ позволяет не только устранить компрессию расположенных рядом органов, но и получить ценные данные для дифференциальной диагностики (исследование содержимого кисты и биопсия ее стенки).
3. Цистостомия - редко производится в настоящее время из-за частого образования панкреатических свищей.
4. Внутренний дренаж кисты - операция выбора, дает, как правило, хорошие ближайшие и отдаленные результаты. Наиболее целесообразным является создание внутреннего дренажа кисты с тощей кишкой.
Киста поджелудочной железы
Киста поджелудочной железы - ограниченное стенками образование в паренхиме органа, заполненное жидкостным содержимым, которое развивается вследствие травматического или воспалительного повреждения поджелудочной железы. Симптомы зависят от размеров, локализации и причины формирования кисты и варьируют от ощущения дискомфорта до выраженного болевого синдрома, сдавления соседних органов. Для оценки размеров, расположения кисты, ее связи с протоковым аппаратом и выбора тактики лечения проводится УЗИ, КТ, МРТ поджелудочной железы, ЭРХПГ. Лечение хирургическое: внутреннее или наружное дренирование, реже - резекция части железы с кистой.
МКБ-10

Общие сведения
Киста поджелудочной железы - патология, распространенность которой в последние годы увеличилась в несколько раз, причем страдают преимущественно лица молодого возраста. Гастроэнтерологи причину этого видят в росте заболеваемости острыми и хроническими панкреатитами различной этиологии (алкогольной, билиарной, травматической). Киста поджелудочной железы является наиболее распространенным осложнением хронического панкреатита (до 80% случаев). Сложность данной патологии заключается в отсутствии единого представления о том, какие именно образования следует относить к панкреатическим кистам, общей классификации, отражающей этиологию и патогенез, а также стандартов оказания медицинской помощи.
Некоторые авторы к кистам поджелудочной железы относят образования, имеющие ограниченные стенки и заполненные панкреатическим соком, другие специалисты считают, что содержимым кисты может быть также некротизированная паренхима органа, кровь, воспалительный экссудат или гной. В любом случае, мнения сходятся в том, что для формирования кисты поджелудочной железы непременно должны быть следующие условия: повреждение паренхимы органа, затруднение оттока панкреатического секрета, а также локальное нарушение микроциркуляции.

Причины
Наиболее частая причина развития кист поджелудочной железы - панкреатиты. Острое воспаление поджелудочной железы осложняется развитием кист в 5-20% случаев, при этом полость обычно формируется на третьей - четвертой неделе заболевания. При хроническом панкреатите постнекротические кисты поджелудочной железы образуются в 40-75% случаев. Чаще всего основным этиологическим фактором является алкогольная болезнь. Реже кисты образуются после травм поджелудочной железы, а также вследствие желчнокаменной болезни с нарушением оттока панкреатического сока, обструктивного хронического панкреатита с нарушением оттока по вирсунгову протоку, опухолей большого дуоденального соска, рубцового стеноза сфинктера Одди.
Формирование кисты поджелудочной железы при панкреатите происходит следующим образом. Повреждение ткани органа сопровождается локальным скоплением нейтрофилов и лимфоцитов, деструктивными процессами и воспалением. При этом область повреждения отграничена от окружающей паренхимы. В ней происходит разрастание соединительной ткани, формируются грануляции; тканевые элементы внутри очага постепенно разрушаются иммунными клетками, и на этом месте остается полость. Если киста поджелудочной железы сообщается с протоковой системой органа, в ней накапливается панкреатический сок, также возможно скопление тканевых некротических элементов, воспалительного экссудата, а при повреждении сосудов - крови.
При нарушении пассажа по общему панкреатическому протоку формируются кисты поджелудочной железы, имеющие эпителиальную выстилку, внутри которых накапливается панкреатический сок. Ключевым патогенетическим механизмом их образования является внутрипротоковая гипертензия. Доказано, что внутри полости кисты давление может в три раза превышать нормальные показатели внутри протоков.
Условно все кисты поджелудочной железы по морфологическим признакам подразделяют на два типа: сформированные вследствие воспалительного процесса и не имеющие эпителиальной выстилки (некоторые авторы называют такие образования псевдокистами, другие не выделяют в отдельную группу) и образованные при обструкции протоков и имеющие эпителий (ретенционные).
Для характеристики кист поджелудочной железы, образовавшихся как осложнение острого панкреатита, наиболее часто используется Атлантская классификация, согласно которой выделяют острые, подострые жидкостные образования и абсцесс поджелудочной железы. Остро развившиеся образования не имеют окончательно сформированных собственных стенок, в их роли могут выступать как паренхима железы, так и протоки, парапанкреатическая клетчатка, даже стенки соседних органов. Хронические кисты поджелудочной железы характеризуются уже сформировавшимися из фиброзной и грануляционной ткани стенками. Абсцесс - это заполненная гноем полость, образовавшаяся при панкреонекрозе или нагноении кисты.
В зависимости от локализации различают кисты головки, тела и хвоста поджелудочной железы. Выделяют также неосложненные и осложненные (перфорацией, нагноением, свищами, кровотечением, перитонитом, малигнизацией) панкреатические кисты.
Симптомы кисты поджелудочной железы
Клиническая картина при наличии кисты поджелудочной железы может существенно отличаться в зависимости от размера, расположения образования, причины его формирования. Довольно часто панкреатические кисты не вызывают симптоматики: полости диаметром до 5 сантиметров не сдавливают соседние органы, нервные сплетения, поэтому пациенты не испытывают дискомфорта. При крупных кистах основным признаком является болевой синдром. Характерный симптом - «светлый промежуток» (временное улучшение клинической картины после острого панкреатита или травмы).
Наиболее интенсивная боль наблюдается в период формирования псевдокисты при остром панкреатите или обострении хронического, поскольку имеют место выраженные деструктивные явления. Со временем интенсивность болевого синдрома снижается, боль становится тупой, может остаться только ощущение дискомфорта, которое в сочетании с анамнестическими данными (перенесенная травма или панкреатит) позволяет заподозрить заболевание. Иногда на фоне такой скудной симптоматики развиваются болевые приступы, причиной которых является внутрипротоковая гипертензия. Резкая выраженная боль может свидетельствовать также о разрыве кисты, постепенное усиление боли на фоне повышения температуры тела и явлений интоксикации - о ее нагноении.
Существенно отличаются симптомы кисты поджелудочной железы, если она сдавливает солнечное сплетение. При этом пациенты испытывают постоянную выраженную жгучую боль, иррадиирующую в спину, которая может усиливаться даже от сдавления одеждой. Состояние облегчается в коленно-локтевом положении, боль купируется только наркотическими анальгетиками.
Симптомами кисты поджелудочной железы могут быть и диспепсические явления: тошнота, иногда - рвота (ею может заканчиваться приступ боли), неустойчивость стула. В результате снижения экзокринной функции органа нарушается всасывание в кишечнике питательных веществ, снижается вес.
Для данной патологии характерен синдром сдавления соседних органов: если киста находится в области головки железы - возможна механическая желтуха (иктеричность кожи и склер, кожный зуд); при сдавлении воротной вены развиваются отеки на нижних конечностях; если образование нарушает отток мочи по мочеточникам, характерна задержка мочеиспускания. Редко крупные панкреатические кисты сдавливают просвет кишечника, в таких случаях может развиться неполная кишечная непроходимость.
Диагностика кисты поджелудочной железы
Консультация гастроэнтеролога при подозрении на панкреатическую кисту позволяет выявить характерные жалобы пациента, анамнестические данные. При осмотре живота возможна его асимметрия - выпячивание в области расположения образования. При проведении лабораторных анализов обычно специфических изменений нет, возможен незначительный лейкоцитоз, увеличение СОЭ, в некоторых случаях - повышение уровня билирубина и активности щелочной фосфатазы. Концентрация ферментов поджелудочной железы зависит не столько от наличия кисты, сколько от стадии панкреатита и степени повреждения железы. Примерно в 5% случаев нарушается эндокринная функция панкреас и развивается вторичный сахарный диабет.
Высокоинформативны инструментальные методы визуализации кисты. УЗИ поджелудочной железы позволяет оценить размеры образования, а также косвенные признаки осложнений: в случае нагноения определяется неравномерность эхосигнала на фоне полости, при малигнизации - неоднородность контуров. Компьютерная томография и магнитно-резонансная томография (МРТ поджелудочной железы) дают более детальную информацию о размерах, расположении кисты, наличии ее связи с протоками. В качестве вспомогательного метода может применяться сцинтиграфия, при которой киста определяется как «холодная зона» на фоне общей паренхимы органа.
Особое место в диагностике кисты поджелудочной железы отводится эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). Данная методика дает детальную информацию о связи кисты с протоками железы, что определяет тактику лечения, однако при проведении обследования существует высокий риск инфицирования. Поэтому в настоящее время ЭРХПГ проводится исключительно при решенном вопросе о хирургическом лечении с целью выбора способа операции.
Лечение кисты поджелудочной железы
Лечение кисты поджелудочной железы хирургическое. Не существует единой тактики ведения пациентов с этим заболеванием, и выбор операции зависит от причин формировании кисты, ее размеров, морфофункциональных изменений ткани органа, а также состояния протоковой системы.
Специалисты в области хирургической гастроэнтерологии выделяют три основных направления тактики при кисте поджелудочной железы: ее удаление, внутреннее и наружное дренирование. Удаление образования производится путем резекции части поджелудочной железы вместе с кистой, при этом объем определяется размерами кисты и состоянием паренхимы органа (может быть выполнена резекция головки железы, дистальная, панкреатодуоденальная резекция).
Внутренние дренирующие вмешательства могут проводиться путем наложения анастомоза между кистой и желудком (цистогастростомия), двенадцатиперстной (цистодуоденостомия) или тонкой кишкой (цистоэнтеростомия). Данные методы считаются наиболее физиологичными: они обеспечивают пассаж панкреатического секрета, устраняют болевой синдром, редко приводят к рецидивам.
Наружное дренирование кисты применяется реже. Такое вмешательство показано при нагноении полости, несформировавшихся кистах, обильной васкуляризации образования, а также тяжелом общем состоянии пациента. Подобные операции являются паллиативными, поскольку существует риск нагноения и рецидивирования кисты, формирования панкреатических свищей, которые очень плохо поддаются консервативному лечению и иногда требуют проведения технически намного более сложных вмешательств. Любой вид дренирующих операций проводится только после подтверждения неопухолевой этиологии образования.
В последнее время все большую распространенность приобретают малоинвазивные дренирующие оперативные вмешательства, которые используются как альтернативное лечение. Однако, несмотря на малую инвазивность и теоретическую перспективность таких методов лечения, очень часто развиваются осложнения в виде формирования наружных панкреатических свищей, сепсиса.
Консервативная терапия при кисте поджелудочной железы определяется основным заболеванием. В случае панкреатита обязательно назначается диета, направленная на максимальное снижение панкреатической секреции. Применяются замещающие препараты, анальгетики, проводится контроль уровня гликемии, при необходимости - ее коррекция.
Прогноз и профилактика кисты поджелудочной железы
Прогноз при кисте поджелудочной железы зависит от причины заболевания, своевременности диагностики и хирургического лечения. Данная патология характеризуется высокой частотой осложнений - от 10 до 52% всех случаев сопровождаются нагноением, перфорацией, образованием свищей, озлокачествлением или внутрибрюшным кровотечением. Даже после хирургического лечения существует риск рецидивирования. Профилактика кист поджелудочной железы заключается в отказе от алкоголя, своевременном адекватном лечении заболеваний желудочно-кишечного тракта (ЖКБ, панкреатитов), рациональном питании.
Доброкачественные опухоли поджелудочной железы
Доброкачественные опухоли поджелудочной железы - это новообразования, которые характеризуются сохраненной дифференцировкой клеток, имеют благоприятное течение, могут развиваться из продуцирующих гормоны тканей, сосудистых и нервных структур, эпителия органа. Симптомы определяются типом неоплазии: при гормонпродуцирующих опухолях - повышением уровня определенного гормона, при других типах - болевым синдромом, нарушениями пищеварения, признаками сдавления соседних органов. Основными методами диагностики являются инструментальные исследования: УЗИ, КТ, МРТ . Лечение хирургическое - от энуклеации опухоли до резекции поджелудочной железы.

Доброкачественные опухоли поджелудочной железы - редкая патология. Неоплазии встречаются с частотой 1-3 случая на 1 миллион населения. Поражают преимущественно людей среднего и старшего возраста. Могут быть одиночными или множественными, располагаться в хвосте, теле или головке органа. Небольшие гормонально неактивные опухоли обычно протекают бессимптомно, становятся случайной находкой при обследовании по поводу других заболеваний. Гормонально активные новообразования характеризуются специфическими изменениями эндокринного фона.
Причины развития данной патологии не установлены. Считается, что имеют значение генетические факторы, предрасполагающие к неопластическим процессам, неблагоприятная экологическая обстановка, курение, злоупотребление алкоголем. Большая роль в развитии опухолей ПЖ в современной гастроэнтерологии и онкологии отводится воспалительным процессам органа, в первую очередь - хроническому панкреатиту.
Фактором риска развития доброкачественных новообразований также является нерациональное питание: преобладание жирной пищи (преимущественно животного происхождения), недостаток клетчатки, протеинов, витаминов, а также неправильный режим питания (отсутствие регулярных приемов пищи, переедание).
Чаще диагностируются функциональные нейроэндокринные опухоли: гастриному (гастрин-продуцирующую неоплазию ПЖ из клеток островков Лангерганса), инсулиному, глюкагоному. Несмотря на то, что такие образования обычно имеют небольшие размеры и не склонны к быстрому росту, их проявления весьма специфичны, поскольку клетками новообразований продуцируются гормоны, поступающие в системный кровоток.
К доброкачественным неоплазиям поджелудочной железы также относят гемангиому (образование, имеющее сосудистую структуру), фиброму (из соединительной ткани), липому (из жировой ткани), лейомиому (образование из мышечных волокон), невриному или шванному (новообразование из шванновских клеток, которые находятся в оболочках нервов). Данные виды опухолей отличаются отсутствием клинических проявлений до достижения ими значительных размеров.
Симптомы
Симптомы новообразований поджелудочной железы доброкачественной природы определяются типом опухоли. Гормонально неактивные неоплазии обычно являются диагностической находкой, поскольку не имеют никаких симптомов до достижения ими существенных размеров и сдавления соседних органов, растяжения капсулы органа или нарушения кровотока. Обычно такие опухоли выявляются при проведении инструментальной диагностики других заболеваний.
Предварительно отличить их от злокачественных позволяет ряд признаков: отсутствие клинических симптомов (в том числе проявлений интоксикационного синдрома: слабости, снижения аппетита, утомляемости, тошноты, субфебрильной температуры тела), медленный рост при нормальном уровне онкомаркеров в крови. Если доброкачественная опухоль поджелудочной железы больших размеров сдавливает соседние органы, возможен болевой синдром. Боли постоянные, ноющие, могут усиливаться при смене положения тела, их локализация зависит от расположения неоплазии.
Новообразования головки ПЖ характеризуются болью в правом подреберье и эпигастрии, тела органа - в верхних отделах живота, хвоста - в левом подреберье, поясничной области. Опухоль может сдавливать панкреатический или общий желчный протоки, что проявляется признаками механической желтухи: иктеричностью склер и кожи, зудом, появлением темной окраски мочи, обесцвечиванием кала. Если сдавливается какой-либо отдел кишечника, может развиться кишечная непроходимость.
Гормонпродуцирующие доброкачественные опухоли имеют специфические признаки, которые определяются выделяемым гормоном. Инсуломы (инсулиномы) продуцируют гормон инсулин, влияющий на уровень сахара крови. Признаками такого новообразования являются симптомы гипогликемии: слабость, повышенная потливость, головокружение, раздражительность, тахикардия; при значительном снижении глюкозы крови возможна гипогликемическая кома.
Гастринома проявляется развитием множественных гастродуоденальных язв, рефрактерных к фармакотерапии. Язвы могут располагаться в желудке, бульбарном отделе, иногда даже в тощей кишке. Пациенты ощущают интенсивные боли в эпигастральной области; характерна отрыжка кислым, изжога. Вследствие гиперпродукции гастрина в просвет желудочно-кишечного тракта попадает большое количество соляной кислоты, что приводит к нарушению моторики кишечника, повреждению его слизистой оболочки и ухудшению процессов всасывания.
Симптомы глюкагономы определяются повышением уровня сахара в крови. Типично значительное снижение веса, появление некролитической мигрирующей эритемы (красно-коричневой сыпи на различных участках тела, преимущественно в области ягодиц, бедер, паха), шелушение кожи, поражение слизистых оболочек (гингивит, стоматит, вагинит). На фоне глюкагономы может развиться сахарный диабет, отличительными особенностями которого является довольно быстрое достижение компенсации, зачастую только диетотерапией, а также редкое развитие кетоацидоза, ангиопатии и нефропатии.
Диагностика данной патологии основана на характерной клинической картине некоторых видов новообразований, а также результатах инструментальных и гистологических методов исследования. Консультация гастроэнтеролога позволяет предположить тип опухоли, выяснить, как давно появились симптомы и прогрессируют ли они. В анамнезе жизни пациента возможны воспалительные заболевания поджелудочной железы, злоупотребление алкоголем.
При осмотре пациента врач может определить желтушность кожных покровов и склер, свидетельствующую о механическом сдавлении опухолью панкреатического или общего желчного протока. При оценке общего анализа крови изменения выявляются крайне редко. Биохимический анализ крови в случае инсуломы и глюкагономы подтверждает изменение уровня сахара крови. Обязательно проводится определение онкомаркеров: карциноэмбрионального антигена, СА 19-9, которые в случае доброкачественной природы заболевания не повышены.
Наиболее информативными методами диагностики являются инструментальные исследования. УЗИ органов брюшной полости проводится с целью визуализации образования, определения его размеров, состояния регионарных лимфатических узлов. Однако при гормонпродуцирующих опухолях малых размерах данный метод малоэффективен. Высокоинформативны КТ и МРТ поджелудочной железы, позволяющие обнаружить новообразования небольших размеров и детально изучить их распространенность.
Для определения неоплазий с множественными очагами (это характерно для инсулом, гастрином) проводится сцинтиграфия - в организм вводятся радиофармпрепараты, которые активно накапливаются клетками опухоли, и их излучение фиксируется на снимке. При подозрении на гемангиому выполняется ангиография с целью оценки тока крови в образовании и его связи с системным кровотоком. Для изучения гистологической структуры новообразования, дифференциации его от злокачественных опухолей осуществляется пункционная биопсия поджелудочной железы с последующим морфологическим исследованием биоптатов.
Лечение доброкачественных опухолей ПЖ
Лечение только хирургическое. При гормонпродуцирующих опухолях проводится их энуклеация (вылущивание). Резекция головки железы или хвоста целесообразна при наличии новообразования в соответствующем отделе органа. В случае локализации крупной неоплазии в области головки железы и нарушения оттока желчи осуществляется панкреатодуоденальная резекция (образование удаляется вместе с частью железы и двенадцатиперстной кишкой). Довольно эффективным методом лечения гемангиомы является селективная эмболизация артерий. Методика заключается в блокировании кровоснабжения опухолевого образования.
В некоторых случаях, когда при множественных гормонпродуцирующих новообразованиях радикальное хирургическое лечение провести невозможно, необходима симптоматическая терапия. При инсулиноме и глюкагономе основным направлением является нормализация уровня сахара крови. При развитии эпизодов гипер- и гипогликемии проводится соответствующая коррекция растворами инсулина или глюкозы. Обязательно назначается диетотерапия. При лечении гастриномы используются препараты, подавляющие желудочную гиперсекрецию: ранитидин, фамотидин, омепразол и другие. В тяжелых случаях проводится иссечение гастриномы с гастрэктомией (с целью предупреждения рецидивов из-за неполного удаления опухоли).
Прогноз и профилактика
Доброкачественные панкреатические новообразования в большинстве случаев имеют благоприятный прогноз, крайне редко перерождаются в злокачественные. При увеличении размеров опухоли могут возникнуть осложнения в виде механической желтухи, кишечной непроходимости. При своевременном хирургическом удалении возможно полное излечение. Специфической профилактики не существует. Общими мероприятиями по предупреждению развития доброкачественных опухолей ПЖ являются соблюдение принципов рационального питания, отказ от употребления алкоголя, а также своевременное адекватное лечение панкреатитов.
Читайте также:
