Преждевременное половое созревание: причины, симптомы и лечение
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Преждевременное половое развитие (ППР) — это появление вторичных половых признаков у девочки младше 8 лет или у мальчика младше 9 лет. Состояние возникает при поражении центрального звена эндокринной регуляции, чрезмерной гормональной активности гонад и надпочечников. У девочек патология проявляется ранним телархе, адренархе, менархе, у мальчиков увеличиваются яички, изменяется голос, происходит оволосение гормонозависимых зон тела. Диагностика включает физикальный осмотр, анализ на гормоны, инструментальную визуализацию эндокринных желез. В лечении используют аналоги ГнРГ, ингибиторы ароматазы, антиэстрогены.
МКБ-10
Общие сведения
Причины
Этиологическая структура преждевременного созревания разнообразна, к тому же зачастую врачи не могут точно установить провоцирующие факторы — в таком случае диагностируют идиопатическую форму ППР. Органические причины нарушений темпов и сроков полового развития детей объединяются в следующие группы:
- Болезни ЦНС. Симптомы возникают при опухолях: глиоме, астроцитоме, арахноидальных кистах. Среди неонкологических причин выделяют гидроцефалию, ЧМТ, операции на головном мозге. Изредка патология появляется после облучения головы.
- Врожденные аномалии. Генетические предпосылки преждевременного полового развития — мутации MKRN3, GPR54, KISS1. Реже состояние ассоциировано с синдромом однородительской дисомии 14 хромосомы, синдромом Сильвера-Рассела.
- Поражение периферических эндокринных желез. Нарушения у детей обоего пола наблюдаются при синдроме Мак-Кьюна-Олбрайта-Брайцева, первичном гипотиреозе. У мальчиков заболевание встречается при тестотоксикозе, ХГЧ-секретирующих опухолях, у девочек — при персистирующих фолликулярных кистах. Распространенной причиной является врожденная дисфункция коры надпочечников.
Патогенез
При центральной форме преждевременного развития нарушения вызваны избытком в крови гонадотропных гормонов. Они начинают стимулировать гонады, увеличивают количество андрогенов и эстрогенов. Как следствие, происходит активация волосяных фолликулов в гормонозависимых областях тела, начинают функционировать апокриновые потовые железы. У девочки увеличивается грудь, у мальчика активизируется рост яичек и полового члена.
При преждевременном развитии периферического типа характерная перестройка тела начинается под влиянием избыточного числа половых стероидов без предварительной активации гипофизарно-гипоталамического звена. В отличие от центральной формы, в этом случае возможно преждевременное гетеросексуальное развитие — появление у ребенка признаков противоположного пола.
Классификация
В педиатрии большую роль играет деление синдрома по этиопатогенетическим особенностям, что необходимо для определения тактики лечения. ППР классифицируется на две большие категории:
- Гонадотропин-зависимое (центральное). Обусловлено преждевременной чрезмерной секрецией гормонов в гипофизарно-гипоталамической системе при органических поражениях ЦНС, генетических мутациях. Девочки страдают этой формой болезни чаще.
- Гонадотропин-независимое (периферическое). Вызвано избыточным синтезом половых гормонов гонадами или корой надпочечников. Первичные нарушения работы гипофиза и гипоталамуса не выявляются.
Симптомы
Преждевременное половое развитие центрального типа
Основные признаки центрального варианта — активный рост волос на лобке и в подмышечных впадинах, появление резкого запаха пота, повышенная секреция кожного сала и возникновение угревой сыпи. Девочки начинают менструировать, у них увеличиваются молочные железы. У мальчиков растет половой член, яички увеличиваются в объеме, отмечаются изменения голоса, становится заметным кадык.
Преждевременное половое развитие периферического типа
Определяются внешние изменения, связанные с действием андрогенов: девочки и мальчики сталкиваются с повышенной активностью потовых желез, оволосением тела, акне. Поскольку отсутствует влияние ФСГ на гонады, их рост и функциональное развитие не происходит. У мальчиков размеры наружных половых органов не изменяются, у девочек не наступают менструации, хотя возможны нерегулярные кровотечения, вызванные основной патологией.
Осложнения
Ранее половое созревание провоцирует ускоренный скачок роста, однако в результате преждевременного закрытия эпифизарных ростовых зон в конечном итоге развивается низкорослость. Преждевременное адренархе в дальнейшем часто ассоциируется с формированием у девочки-подростка синдрома поликистозных яичников. Важным последствием является психологическая травма, поскольку ребенок комплексует из-за изменений тела, испытывает трудности в общении со сверстниками.
Диагностика
На первичном осмотре детский эндокринолог снимает антропометрические параметры, определяет уровень физического развития, оценивает степень полового созревания по шкале Таннера. Мальчикам измеряют объем яичек по тестикулометру Прадера, у девочки уточняют наличие и особенности менструальной функции. В план лабораторно-инструментального обследования входят:
- Рентгенография кисти. По результатам рентгенограммы врач устанавливает костный возраст: его опережение на 2 года от паспортного подтверждает диагноз преждевременного полового развития. Для точного определения пользуются атласом Greulich-Pale или системой Tanner-Whitehouse.
- МРТ головного мозга. Визуализационный метод показывает новообразования в области среднего мозга, их структуру, объем и точное расположение. МРТ также позволяет обнаружить признаки травматического или воспалительного повреждения ЦНС.
- УЗИ эндокринных органов. Ультразвуковое сканирование органов малого таза используется, чтобы найти новообразования яичников у девочки. Мальчикам обязательно делают УЗИ мошонки. Чтобы исключить другие причины преждевременного полового развития, выполняют сонографию надпочечников.
- Исследование уровня гормонов. Для постановки диагноза измеряют показатели тропных гормонов (ФСГ, ЛГ), половых стероидов (эстрогенов, андрогенов). Для дифференцировки центральной и периферической формы болезни применяют пробы с гонадотропин-рилизинг-гормоном.
Лечение преждевременного полового развития
Консервативная терапия
При гонадотропин-зависимом варианте заболевания эффективны препараты пролонгированных аналогов ГнРГ (трипторелин, лейпрорелин). Они используются для снижения темпов роста до возрастной нормы, замедления окостенения эпифизарных зон. При этом вторичные половые признаки также регрессируют. На курсе лечения ребенок регулярно проходит полное обследование организма. Терапию заканчивают при достижении пубертатного возраста, сроки лечения оговариваются индивидуально.
Для коррекции гонадотропин-независимых форм преждевременного полового развития назначаются глюкокортикоиды — при нарушении функции надпочечников, ингибиторы фермента ароматазы, антиандрогены, антиэстрогены — при патологии гонад. Учитывая возможную трансформацию этого варианта болезни в гонадотропин-зависимый детям регулярно делают пробу с ГнРГ.
Хирургическое лечение
При объемных церебральных новообразованиях терапия проводится совместно с детскими нейрохирургами, по показаниям ребенку выполняют оперативное удаление опухоли. При новообразованиях надпочечников всем пациентам требуется хирургическое иссечение неоплазии. Вопросы лечения кист и опухолей гонад обсуждаются с гинекологами, решение принимается в индивидуальном порядке соответственно особенностям патологии, состоянию больного и другим факторам.
Прогноз и профилактика
С помощью медикаментозной терапии врачи успешно корректируют скорость развития половых признаков, однако есть риск негативного прогноза конечного роста. Вероятность полного выздоровления определяется тяжестью основного заболевания, с которым связаны гормональные изменения. Профилактика предполагает регулярные медосмотры с оценкой антропометрических данных детей, чтобы вовремя обнаружить ускорение полового созревания.
1. Преждевременное половое созревание центрального происхождения/ Л.М. Фархутинова// Архив внутренней медицины. — 2017.
3. Преждевременное половое развитие: причины, диагностика, лечение// В.В. Смирнов, А.А. Накула// Лечащий врач. — 2014.
4. Федеральные клинические рекомендации по ведению пациентов с преждевременным половым развитием// Проблемы эндокринологии. — 2013.
Ранняя макрогенитосомия ( Преждевременная макрогенитосомия )
Ранняя макрогенитосомия - это эндокринное заболевание детского возраста, связанное с поражением эпифиза и характеризующееся преждевременным половым созреванием. Симптоматика развивается постепенно: нарастает вялость и апатия, формируется повышенная сексуальная возбудимость, у мальчиков начинается сперматогенез, отмечается оволосение лица и тела, у девочек устанавливаются менструации, увеличиваются грудные железы. Диагностика основана на инструментальных исследованиях мозга (МРТ, вентрикулографии) и определении гормонального статуса. Распространенным методом лечения являются паллиативные хирургические операции.
Термин «макрогенитосомия» в переводе означает «увеличение детородных, половых частей тела». При ранней макрогенитосомии преждевременное половое созревание у девочек происходит до 9 лет, у мальчиков - до 10-11 лет. В МКБ-10 заболевание выделено в отдельную нозологическую единицу и отнесено к категории «Адреногенитальные расстройства». Достоверных эпидемиологических денных нет, но преобладающее число пациентов - мальчики. Несмотря на то, что патология была впервые описана в 1910 году, специалистам в области практической эндокринологии пока не удалось собрать достаточную информацию о патогенетических механизмах, не разработано безопасное лечение и способы профилактики.
Наиболее распространенным этиологическим фактором заболевания являются опухолевые новообразования эпифиза. Подробно исследованы случаи макрогенитосомии у детей с тератомами - неоплазиями, сформировавшимися из герминативных клеток, которые в ходе эмбрионального развития должны были стать частью яичников и семенников. Также причиной патологии нередко становятся глиомы - опухоли, возникшие из глиальных клеток, склонные к интенсивному росту, и злокачественные пинеаломы - новообразования клеток паренхимы эпифиза. Редко раннюю макрогенитосомию провоцируют инфекционные заболевания - сифилис и туберкулез. Функция шишковидной железы нарушается при разрастании сифилитических гумм и туберкулем.
Патогенетические механизмы заболевания изучены недостаточно. Наиболее разработанным является предположение о нарушении производства антигипоталамического фактора эпифиза. Согласно гипотезе исследователей, в эпифизе формируется опухоль либо он поражается инфекцией, приводящей к структурным изменениям железистой ткани. В результате функции шишковидного тела снижаются. В частности, эпифиз больше не оказывает достаточного тормозящего влияния на центры гипоталамуса, которые запускают и поддерживают процесс полового созревания.
Из-за разрастания опухоли или увеличения инфекционного образования антигипоталамический фактор эпифиза не вырабатывается в нужных количествах, возникает гиперпродукция гонадотропных гормонов передней доли гипофиза - фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ). Они стимулируют преждевременную секрецию яичниками эстрогенов и инициируют овуляцию в организме девочек. При усилении производства гонадотропинов половые железы мальчиков начинают активно вырабатывать тестостерон, запускается процесс сперматогенеза. Внешне такие эндокринные изменения проявляются преждевременным формированием вторичных признаков пола.
Симптомы ранней макрогенитосомии
Клинические проявления подразделяются на две группы. Первые связанны с влиянием заболевания на нервную систему, вторые - с преждевременным пубертатом. Симптомы нарастают постепенно. Вначале больные отмечают частые головные боли в лобной и затылочной области, вялость, сонливость, апатию в сочетании с повышенным и неконтролируемым половым возбуждением. При выраженности неврологического компонента, увеличении внутричерепного давления (ВЧД) возникают приступы тошноты и рвоты, судороги, мышечная слабость, ухудшение зрения вплоть до его полной потери.
Симптомы раннего пубертата включают преждевременное развитие половых органов и вторичных половых признаков. На начальных этапах заболевания рост детей ускорен, но эпифизарные пластинки - зоны роста в костях - быстро замещаются твердой костной тканью, поэтому пациенты остаются низкорослыми, причем туловище относительно длинное, конечности - короткие. Скелетная мускулатура хорошо развита как у взрослого. Характерна задержка психического развития, проявляющаяся не только интеллектуальной задержкой, но и инфантильностью.
При позднем начале лечения опухоль увеличивается в размерах и сдавливает мозговые структуры, расположенные вблизи эпифиза. Поражение среднего мозга приводит к зрительным расстройствам - слепоте, птозу, нарушению зрачковых реакций, вертикальному нистагму. Иногда ухудшается слух. Если в патологический процесс вовлекается мозжечок, развивается атаксия - дискоординация согласованных движений разных мышц. Речь становится скандированной (нет плавности и интонаций), походка - шаткой, неустойчивой. Давление новообразования на гипоталамус провоцирует повышенную сонливость, усиление жажды, частые обильные мочеиспускания. При отсутствии лечения смерть наступает в течение нескольких месяцев в результате нарастающего ВЧД.
Диагноз ранней макрогенитосомии устанавливается врачом-эндокринологом. В процессе обследования пациентов принимают активное участие неврологи, врачи функциональной диагностики. Ключевыми задачами являются обнаружение симптомов заболевания, определение расположения и типа опухоли. Макрогенитосомию необходимо дифференцировать с ранним пубертатом, спровоцированным опухолями надпочечников или половых желез, а также с ускоренным физическим и половым развитием без эндокринной патологии. Первичная диагностика проводится клиническим методом - уточняется анамнез, выявляется сочетание неврологической мозговой симптоматики с преждевременностью пубертата. Специфическими методами исследования являются:
- Неврологический и офтальмологический осмотр. Отмечаются глазодвигательные нарушения, снижение зрения, отек дисков зрительных нервов. При сдавливании опухолью мозжечка и верхних бугров четверохолмия наблюдается мышечный гипертонус, повышение сухожильных рефлексов, нистагм, нарушение походки, атаксия, двусторонний птоз, паралич взора вверх. При вовлечении латеральных петель и медиальных коленчатых тел - слуховые расстройства.
- Анализы на гормоны. Назначается исследование женского или мужского гормонального профиля. Характерно повышение уровня ЛГ и ФСГ. В результатах обследования девочек определяется высокий показатель эстрадиола. Данные анализов крови мальчиков указывают на увеличенную концентрацию тестостерона (общего и свободного).
- Инструментальные методы. Расположение неоплазии определяется методом МРТ, КТ головного мозга, вентрикулографии. На вентрикулограммах обнаруживается изменение формы и увеличение мозговых желудочков, их смещение в противоположную опухоли сторону. ЭЭГ выявляет очаги патологической электрической активности в базальных отделах мозга. На повышение ВЧД указывает расхождение швов черепа, расширенный вход и углубленное дно турецкого седла.
Лечение ранней макрогенитосомии
При инфекционном происхождении ранней макрогенитосомии назначается продолжительный курс антибактериальной терапии. Снижение активности инфекционного процесса сопровождается редукцией неврологических и эндокринных симптомов. Если причиной болезни является новообразование эпифиза, применяются следующие методы:
- Хирургическое удаление опухоли. Операция является наиболее эффективным способом лечения, однако глубокое расположение шишковидной железы делает процедуру достаточно сложной, а риск послеоперационной смерти - высоким.
- Паллиативные вмешательства. Пациентам может быть показана вентрикулостомия - хирургическое отведение цереброспинальной жидкости из желудочков с целью уменьшения гидроцефалии. Для снижения ВЧД выполняется декомпрессивная трепанация - создание отверстия с удалением костной пластинки и рассечением твердой мозговой оболочки. После операций назначается курс радиотерапии.
- Симптоматическое лечение. Для улучшения общего состояния применяются инъекции раствора сульфата магния внутримышечно, спинномозговые пункции, гормональные препараты. Данные методы уменьшают болевой синдром, устраняют судороги и рвоту, улучшают сон, тормозят пубертатный период.
Исход ранней макрогенитосомии напрямую зависит от правильной диагностики и своевременно начатого лечения. Положительный прогноз наиболее вероятен у пациентов с инфекционным происхождением заболевания. Специфические меры профилактики не разработаны, поскольку не выяснены механизмы образования и развития опухолей эпифиза. Снизить вероятность макрогенитосомии как результата инфекционного поражения железы можно путем адекватной и своевременной терапии туберкулеза и сифилиса.
2. Преждевременное половое развитие у детей: учебно-методическое пособие/ Солнцева А.В., Сукало А.В. - 2010.
3. Преждевременное половое созревание центрального происхождения/ Фархутдинова Л.М.// Архивъ внутренней медицины. - 2017.
4. Преждевременное половое развитие: причины, диагностика, лечение / Смирнов В.В., Накула А.А.// Лечащий врач. - 2014.
Задержка полового развития - симптомы и лечение
Что такое задержка полового развития? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кокоревой Кристины Дмитриевны, детского эндокринолога со стажем в 4 года.
Над статьей доктора Кокоревой Кристины Дмитриевны работали литературный редактор Вера Васина , научный редактор Екатерина Шрёдер и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Задержка полового созревания (delayed puberty) — это нарушение, при котором у детей своевременно не появляются вторичные половые признаки: у мальчиков старше 14 лет не растут яички, половой член и волосы на лобке, у девочек старше 13 лет тоже не растут волосы на лобке и не увеличиваются молочные железы [1] .

Условно выделяют два типа задержки полового развития:
Патологическая задержка полового развития возникает либо из-за нарушения работы либо половых желёз (яичек или яичников), либо гипоталамо-гипофизарной системы . По-другому такое состояние называют первичным или вторичным ( гипогонадотропным ) гипогонадизмом [4] [5] [6] .
При патологической задержке организм ребёнка вряд ли сможет самостоятельно «запустить» половое развитие, поэтому такая форма нарушения требует лечения.
Чаще всего причиной гипогонадизма становятся хромосомные аномалии, нарушающие закладку первичных половых признаков ещё внутриутробно. К таким аномалиям относится синдром Шерешевского — Тёрнера и синдром Клайнфельтера . Первый синдром встречается у одной из 2-5 тысяч девочек, а второй — у одного из 300-600 мальчиков [1] . Для сравнения: синдром Дауна выявляют у одного из 800 новорождённых [2] .
Одной из причин вторичного врождённого гипогонадизма, связанной с нарушением работы гипоталамо-гипофизарной системы, является синдром Кальмана [1] .
Также к гипогонадизму приводят генетические аномалии. Сейчас известно около 30 генов, мутации в которых могут препятствовать половому созреванию.
Кроме врождённых причин развития гипогонадизма выделяют приобретённые. К ним относятся:
- травмы, в том числе черепно-мозговые [13] ;
- перекрут яичка;
- операции на головном мозге;
- лучевая и химиотерапия онкозаболеваний;
- гранулематозные болезни, например саркоидоз или туберкулёз;
- аутоиммунные заболевания, например радиационный аутоиммунный орхит;
- приём лекарств, блокирующих выработку половых гормонов, например психотропных препаратов [1] .
Непатологическую задержку полового развития иначе называют конституциональной задержкой , задержкой пубертата или поздним пубертатом . Она, как правило, временная и в основном встречается среди мальчиков.
Так, по данным российского исследования 2019 года, задержка пубертата наблюдалась у 89 % мальчиков, т. е. у 50 человек из 56 [6] .
Непатологическая задержка возникает на фоне:
- плохо компенсированного сахарного диабета ;
- заболеваний щитовидной железы и других эндокринных органов (например, болезни Иценко—Кушинга, гипертиреоза, пролактиномы);
- несбалансированного питания;
- нарушения работы печени и почек;
- повышенных физических нагрузок, например при занятиях профессиональным спортом;
- недоедания [1][5] .
Свой вклад в развитие позднего пубертата могут вносить расстройства пищевого поведения : нервная анорексия , булимия и др. Они встречаются как среди мальчиков, так и среди девочек, но у мальчиков эти состояния чаще остаются недиагностированными [20] .
Все перечисленные причины сопровождаются гормональными изменениями. Например, при анорексии меняется уровень пролактина, гормонов щитовидной железы и половых гормонов. Такие изменения связаны с адаптацией организма в условиях голода. Если вес увеличится, уровень гормонов может нормализоваться [16] .
Другой причиной временной задержки полового развития может стать табакокурение и ранее употребление алкоголя. Об этом стало известно в 2014 году, после американского исследования, в котором приняли участие более 3000 мальчиков [21] .
В 2011 году учёные провели подобное исследование среди девочек. Его результаты доказали, что у тех, кто начал пить алкоголь до 11 лет, медленнее росли молочные железы и позже наступила менструация [22] .
Ещё одной причиной задержки полового созревания могут стать проблемы с всасыванием питательных веществ в органах пищеварения: был случай, когда у мальчика с целиакией после соблюдения безглютеновой диеты самостоятельно «запустилось» половое развитие [3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы задержки полового развития
У мальчиков п ри нормальном половом развитии к 14 годам увеличиваются яички: они должны быть больше 4 мл. Оценить их объём в миллилитрах можно с помощью орхидометра.

У девочек к 13 годам обычно начинают расти молочные железы: появляется железистая ткань, ареолы сосков темнеют, увеличиваются и постепенно становятся более выпуклыми. А к 15 годам начинаются менструации [1] .
Если эти вторичные половые признаки не возникают, стоит обратиться к детскому эндокринологу. Он поможет выяснить, с чем связана задержка полового развития.
Как правило, дети с этим нарушением начинают отставать в росте примерно с 9-11 лет [1] . Всё дело в половых гормонах, которые влияют на выработку с оматотропина — гормона роста [4] . Поэтому дети с задержкой полового развития остаются ниже сверстников, чей организм уже «запустил» пубертат.

Ещё одним симптомом задержки полового развития является скудное количество волос или их отсутствие на лобке [1] . Волосы в этих зонах о бычно появляются в 13-15 лет.
При подозрении на задержку полового созревания также стоит обратить внимание на обоняние ребёнка. Иногда восприятие запахов снижается или полностью пропадает. Такое возможно при патологической форме задержки полового развития [1] .
Маленькая грудь (по мнению девочки или родителей) не является признаком патологии, так как полностью сформированная молочная железа независимо от размера сможет выполнить свою основную задачу — выкормить ребёнка.
Патогенез задержки полового развития
Половые железы регулируются гипоталамусом и гипофизом. Когда эти структуры головного мозга поражаются, организм не может «запустить» половое развитие или перестаёт его поддерживать, так как гипоталамус и гипофиз уже не могут в нужной степени стимулировать половые железы. Такое часто наблюдается у пациентов с опухолями головного мозга, которых лечились хирургически или проходили курс лучевой терапии. Как хирургическое вмешательство на гипофизе, так и лучевая терапия могут «выключить» этот участок головного мозга. «Запустить» половое развитие в этом случае помогает заместительная гормональная терапия [10] .
Иногда гипофиз и гипоталамус оказываются «выключенными» с рождения из-за генетических мутаций. Подобный патогенез характерен для синдрома Каллмана [1] .
Другие формы гипогонадизма встречаются при нормально функционирующем гипофизе и гипоталамусе. В этом случае проблема кроется в половых железах, которые не отвечают на стимулы мозговых структур. Такой патогенез наблюдается при хромосомных аномалиях: синдроме Клайнфельтера и Шерешевского — Тёрнера.
Механизм развития непатологической задержки зависит от причины нарушения. Например, при некомпенсированном или плохо компенсированном сахарном диабете патогенез задержки полового развития сложен. Он включает в себя как нарушения на уровне головного мозга, когда повышенный уровень дофамина подавляет половые гормоны, так и нарушения на уровне половых желёз и печени [17] .
Классификация и стадии развития задержки полового развития
Российская ассоциация эндокринологов подразделяет гипогонадизм на три типа:
- первичный;
- вторичный;
- транзиторный (симптоматический) [1] .
Первые два типа гипогонадизма относятся к перманентной (постоянной) форме болезни. Транзиторная форма является временной и включает в себя конституциональную задержку полового развития и задержку на фоне декомпенсации других заболеваний.
Среди мальчиков чаще встречается временная, конституциональная задержка полового созревания. Тогда как среди девочек одинаково часто встречаются и транзиторные, и перманентные формы задержки [5] . Это значит, что в 50 % случаев задержка полового развития у девочек связана с гипогонадизмом, который требует заместительной гормональной терапии. Без лечения объём матки останется «детским» и пациентка не сможет выносить ребёнка. В остальных 50 % случаев задержка полового развития связана с «поздним пубертатом» или декомпенсацией другой болезни. Такая форма может пройти самостоятельно или после лечения основного заболевания.
Осложнения задержки полового развития
Если вовремя не диагностировать патологическую задержку полового созревания и не начать лечить гипогонадизм, то человек может остаться бесплодным .
Другая сложность состоит в том, что при врождённых формах гипогонадизма (например, при генных мутациях) лечение не всегда помогает улучшить прогноз фертильности. К тому же в педиатрии накоплено мало опыта по решению этого вопроса [7] [11] .
Также ребёнок с задержкой пубертата может испытывать психологический дискомфорт, вплоть до развития психоза или шизофрении [12] . А некоторые синдромы, например синдром Клайнфельтера, сам по себе ассоциирован не только с гипогонадизмом, но и с психическими расстройствами [18] . В этих случаях кроме эндокринологического лечения ребёнку может потребоваться курс психологической помощи.
Так как половые гормоны влияют на минерализацию костной ткани, у детей с гипогонадизмом не такие плотные кости, как у сверстников. Это состояние может привести к переломам. Поэтому при подозрении на задержку полового развития важно выполнить денситометрию — измерить плотность костей и оценить риск переломов [1] .
Диагностика задержки полового развития
Когда к эндокринологу приходят пациенты с жалобами на отсутствие половых признаков, задача доктора ответить на главный вопрос : нужна ли ребёнку помощь врача или нет? Потому что задержка может оказаться временной и половое развитие у такого ребёнка обязательно начнётся, но позже.
Чтобы ответить на этот вопрос, доктор собирает анамнез (историю болезни), уточняет наследственные особенности, проводит осмотр, назначает лабораторные и инструментальные исследования.
При сборе анамнеза врач может поинтересоваться, не было ли у ребёнка крипторхизма, т. е. проблем с опущением яичек в мошонку, не проводились ли операции по этому поводу.
При осмотре измеряется объём яичек и длина полового члена. Среди мальчиков с крипторхизмом и пенисом меньше 2,5 см часто встречаются те, чей организм не сможет самостоятельно «запустить» половое развитие [15] .
Степень полового созревания оценивается по шкале Таннера , где первая стадия говорит об отсутствии полового развития, а пятая стадия описывает сформировавшиеся половые признаки взрослого человека.
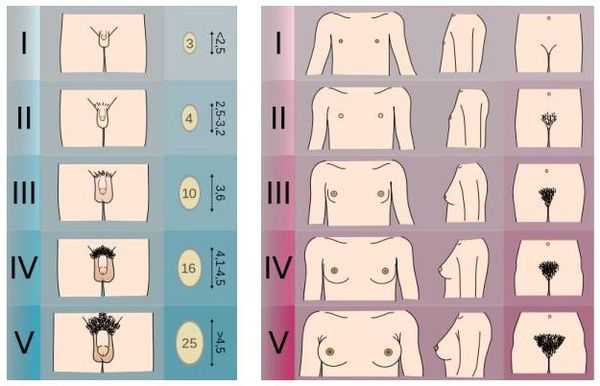
Чтобы определиться с дальнейшей тактикой, врач может назначить:
- гормональное обследование, например анализ крови на фоллитропин (ФСГ), лютеинизирующий гормон (ЛГ) и др.;
- УЗИ органов малого таза;
- УЗИ органов мошонки и простаты;
- рентгенографию кистей рук и лучезапястных суставов;
- пробу с аналогом гонадотропин-рилизинг-гормона: Бусерелином или Диферелином ( Трипторелином ).
С помощью пробы врач оценивает уровень ФСГ и ЛГ в крови. У ребёнка с поздним пубертатом уровень этих гормонов обычно повышается, а у ребёнка с гипогонадизмом остаётся прежним.
Рентгенография проводится обязательно, чтобы оценить костный возраст ребёнка. Т акже врач может назначить денситометрию, ч тобы определить степень минерализации костей [1] . Иногда по результатам данных обследований требуется сделать МРТ головного мозга. Это позволяет диагностировать или исключить опухоль и нарушение мозговых структур.
Спермограмма является н аилучшим методом оценки фертильности, но по этическим соображениям в рутинной практике российских врачей она не используется [1] .
Чтобы ответить на главный вопрос, нуждается ли ребёнок в заместительной гормональной терапии, не всегда достаточно одной консультации специалиста: иногда ребёнка нужно госпитализировать в эндокринологическое отделение и провести специальные тесты.
Лечение задержки полового развития
При непатологической задержке полового развития можно придерживаться наблюдательной тактики: каждые 6-12 месяцев наблюдаться у врача, измерять рост, оценивать его скорость, степень полового развития, костный возраст и гормональный статус.
Иногда, чтобы «запустить» половое развитие, прибегают к «пробной» гормонотерапии. Обычно инъекции тестостерона назначают на 3-6 месяцев. Считается, что колебания уровня тестостерона, которые возникают в ходе лечения, позволяют запустить собственное половое созревание, тем самым решив проблему психологической и социальной адаптации подростка.
К лечению гипогонадизма у мальчиков есть несколько подходов. Один из них — приём препаратов тестостерона. Они помогают увеличить размер полового члена, но не влияют на объём яичек и формирование сперматогенного эпителия, т. е. пациенты остаются бесплодными.
К побочным эффектам тестостерон-заместительной терапии относят эритроцитоз (повышенный уровень эритроцитов в крови), отёчность и нарушение работы печени [8] [9] . При эритроцитозе увеличивается объём циркулирующей крови, повышается её вязкость, может развиться артериальная гипертензия и тромбоз [19] .
Улучшить прогноз фертильности могут гонадотропины — рекомбинантный ФСГ и хорионический гонадотропин человека (ХГЧ). Такая терапия более дорогостоящая, чем лечение тестостероном, и требует большего количества инъекций, но она помогает увеличить объём яичек. Как показали три клинических случая 2020 года, у всех мальчиков с гипогонадизмом помимо объёма яичек повысился уровень тестостерона и суррогатного (непрямого) маркера фертильности — ингибина B [7] .
Подход к лечению гипогонадизма у девочек универсален:
- сначала применяются препараты женских половых гормонов — эстрогенов, которые стимулируют рост молочных желёз и перераспределение жира по женскому типу;
- через несколько лет назначают эстроген-гестагенсодержащие препараты, которые вызывают менструальноподобные кровотечения [1] .
Прогноз. Профилактика
Заместительная гормональная терапия помогает сформировать вторичные половые признаки [1] [7] [11] , устранить психологический дискомфорт и улучшить плотность костей. Даже при гипогонадизме прогноз может быть благоприятным — нужно только вовремя начать лечение [1] [7] [11] . Однако многое зависит от причины задержки полового развития и назначенных препаратов. Иногда вопрос с фертильностью решается только с помощью вспомогательных репродуктивных технологий: ЭКО, ИКСИ.
Приобретённые формы нарушения лучше поддаются лечению, чем врождённые.
Профилактики задержки полового развития как таковой не существует. Но пациентам с хроническими заболеваниями, например с сахарным диабетом , патологией щитовидной железы и целиакией , следует помнить, что декомпенсация болезней может привести к задержке полового развития.
Преждевременное телархе
Преждевременное телархе — это увеличение молочных желез у девочек младше 8 лет. Заболевание возникает при изменениях гормонального фона: повышенном уровне ФСГ и эстрогенов, которые отвечают за формирование вторичных половых признаков. Состояние проявляется нагрубанием одной или обеих грудных желез, зачастую сопровождается болезненностью, дискомфортом, психоневротическими симптомами. Диагностика включает физикальное обследование, УЗИ половых органов и молочных желез, оценку гормонального профиля. Лечение подбирают соответственно разновидности телархе, для коррекции патологии используют фитопрепараты, витамины, гормонотерапию.
Заболевание встречается в среднем у 1% девочек. В 90-92% случаев оно возникает изолированно, рассматривается как вариант нормы. Остальные случаи болезни связывают с преждевременным половым развитием (ППР). В детской гинекологии очень важно разграничить эти две формы, поскольку они требуют разной лечебной тактики. Если изолированный вариант телархе не представляет угрозы для здоровья и создает только эстетические неудобства, то преждевременное созревание — сигнал о серьезных нарушениях гормонального фона, показание к длительному комплексному лечению.
Преждевременное телархе обусловлено патологическим повышением функциональной активности гипоталамо-гипофизарной системы, которое сопровождается усиленным образованием фолликулостимулирующего гормона (ФСГ). Если состояние является одним из признаков преждевременного полового развития, оно может встречаться при опухолях головного мозга, заболеваниях яичников, врожденной дисфункции надпочечников.
Молочные железы высокочувствительны к изменениям гормонального фона, поэтому даже незначительное эндокринное нарушение провоцирует их преждевременное развитие. Телархе у маленьких девочек проявляется при аномальном высоком уровне ФСГ в периферической крови. Он активизирует фермент ароматазу, который необходим для образования эстрогенов из тестостерона. В результате женских половых гормонов в крови становится слишком много, что стимулирует эстрогеновые рецепторы груди.
Преждевременное увеличение груди характеризуется превращением долек молочной железы первого типа в дольки второго типа, которые в норме развиваются только в пубертатном периоде. Сначала грудь увеличивается за счет соединительной и жировой ткани, а затем начинает разрастаться железистая ткань. Также при заболевании усиливается чувствительность нервных окончаний околососковой зоны, что доставляет дискомфорт.
Симптомы преждевременного телархе
Преждевременное изолированное увеличение грудных желез, как правило, проявляется в периоде раннего детства — у девочек до 2-летнего возраста. У большинства пациенток (до 83%) наблюдается асимметричный рост груди, только у 17% девочек одновременно развиваются обе железы. При этом родители могут замечать припухлость и покраснение ареолы, а прикосновение к этим участкам провоцирует болезненные ощущения, вызывает у ребенка беспокойство.
На фоне болевого синдрома отмечаются повышенная возбудимость, плаксивость, капризность. В тяжелых случаях беспокоят нарушения сна. Отклонения в росте и физическом развитии отсутствуют. Девочки постарше испытывают стыд из-за отличий своего тела от сверстниц, что может спровоцировать психологические проблемы, затруднения в общении в коллективе детского сада или школы.
Если преждевременное телархе служит признаком ППР, оно чаще всего манифестирует в возрасте 3-6 лет. Одновременно у девочки появляется преждевременное оволосение (адренархе), эстрогенизация вульвы и влагалища. Также характерен резкий скачок роста, вызванный несоответствием костного возраста паспортному. У пациентки могут возникать регулярные менструации или ациклические маточные кровотечения.
Большую опасность представляет преждевременное телархе в составе ППР, которое чревато отставанием в росте вследствие раннего закрытия эпифизарных зон. У девочек возрастает риск развития синдрома поликистозных яичников. Около 20% пациенток по достижении подросткового возраста сталкиваются с мастодиниями, фиброзно-кистозной мастопатией. К отдаленным осложнениям относят бесплодие, возникающее при отсутствии лечения преждевременного полового созревания.
Обследованием девочек занимается детский гинеколог в тесном сотрудничестве с эндокринологом. При физикальном осмотре оценивают степень развития грудных желез по Таннеру, измеряют антропометрические показатели, сравнивают их с нормативами центильных таблиц. Чтобы дифференцировать изолированное телархе и преждевременное половое развитие, назначаются следующие диагностические исследования:
- УЗИ органов малого таза. У ряда девочек выявляют раннее созревание фолликулов в яичниках, в некоторых случаях обнаруживают кисты, объемные новообразования. Обязательно проводят сонографию молочных желез, позволяющую оценить состояние и развитие долек, исключить маститы, опухоли груди.
- Рентгенография кисти. Преждевременное изолированное телархе отличается соответствием количества точек окостенения на запястье паспортному возрасту девочки. В случае более быстрого созревания врач определяет ускорение костного возраста на 1-2 года и более, раннее закрытие эпифизов, обеспечивающих рост костей в длину.
- Анализ на гормоны. Обязательно измеряются уровни гипофизарных гормонов (ФСГ, ЛГ), а также содержание эстрогенов в крови. Чтобы отличить истинное преждевременное созревание от изолированного увеличения грудных желез, рекомендована проба с гонадотропин-рилизинг гормоном.
Лечение преждевременного телархе
В новых международных рекомендациях отсутствуют доказательные данные о необходимости назначения специального лечения девочкам, у которых диагностировано изолированное преждевременное телархе. Обычно в подобных случаях задача врача сводится к наблюдению за состоянием девочки, регулярному контролю антропометрических параметров и скорости развития молочных желез. В списке разрешенных средств находятся фитопрепараты на основе витекса и шалфея, витаминные комплексы.
При телархе, возникающем вследствие ППР, назначается гормональная терапия. С этою целью применяются пролонгированные аналоги ГнРГ, антиэстрогены, ингибиторы ароматазы. Препараты нормализуют гормональный фон, способствуют регрессу объемов грудных желез, замедляют окостенение ростовых точек. Лечение проводится длительно с учетом причины заболевания, степени ответа на терапию, возраста ребенка.
При изолированном телархе у девочек не изменяются темпы полового развития, состояние исчезает самостоятельно или после проведения фармакокоррекции. Менее оптимистичен прогноз, когда диагностировано преждевременное созревание: у девочек может возникать низкорослость, нарушаться репродуктивное здоровье. Первичная профилактика не разработана. Вторичные превентивные меры включают диспансерное наблюдение, назначение гормонов при прогрессировании телархе.
1. Преждевременное половое развитие. Клинические рекомендации Общественной организации «Российская ассоциация эндокринологов». — 2016.
2. Преждевременное половое развитие: причины, диагностика, лечение/ В.В. Смирнов, А.А. Накула// Лечащий врач. — 2014.
4. Преждевременное развитие молочных желез у девочек. Вопросы патогенеза, диагностики и лечения/ Е.В. Уварова// РМЖ. Мать и дитя. — 2008.
Преждевременное половое развитие
Преждевременное половое развитие (ППР) - патологическое состояние, характеризующееся появлением признаков полового развития у девочек до 8, у мальчиков - до 9 лет [1].
При соответствии характера вторичных половых признаков полу ребенка говорят об изосексуальной форме ППР, при появлении признаков противоположного пола - о гетеросексуальной форме ППР.
Пользователи протокола: педиатры, врачи общей практики, взрослые и детские эндокринологи поликлиник и стационаров, детские гинекологи, детские невропатологи, детские урологи, детские онкологи, детские нейрохирурги.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
- поражение ЦНС неопухолевого генеза (арахноидальные кисты 3-го желудочка, гидроцефалия, родовая травма, энцефалит, менингит, токсоплазмоз, облучение ЦНС, хирургическое вмешательство);
- врожденные синдромы (нейрофиброматоз 1-го типа, туберозный склероз, синдром Рассела-Сильвера, синдром Ван - Вика - Грамбаха);
• истинное ППР при длительном воздействии половых стероидов (позднее лечение врожденной дисфункции коры надпочечников, после удаления стероидсекретирующей опухоли).
II. МЕТОДЫ, ПОДХОДЫ, ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне
• определение в крови уровней ЛГ, ФСГ гормонов, у девочек - эстрадиола и пролактина, у мальчиков - тестостерона;
• исследование в крови содержания дегидроэпиандростерона (ДГЭА), 17-оксипрогестерона (17-ОН прогестерона), тестостерона, кортизола;
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, не проведенные на амбулаторном уровне) - см. п. Показания для госпитализации с указанием типа госпитализации.
• определение в крови уровней лютеинизирующего (ЛГ), фолликулостимулирующего (ФСГ) гормонов, у девочек - эстрадиола и пролактина, у мальчиков - тестостерона; у девочек - УЗИ органов малого таза, у мальчиков - яичек (тестикул);
• В случае сомнительных результатов гормонального исследования - проба с диферилином 0,1.
В случаях ППР, протекающих по гетеросексуальному типу, у детей с гермафродитным строением наружных гениталий,
• исследование в крови содержания дегидроэпиандростерона (ДГЭА), 17 - оксипрогестерона (17-ОН прогестерона), тестостерона, кортизола, электролитов - калия, натрия
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
Диагностические критерии
Жалобы и анамнез
• наличие ППР в анамнезе у матери.
• клинические признаки изосексуального полового развития (появление грудных желез и/или вторичного оволосения, увеличение полового члена,
• клинические признаки гетеросексуального полового развития (увеличение клитора, раннее пубархе, адренархе, мужской тип телосложения) при вирильной форме ВДКН у девочек;
• повышение АД на фоне гермафродитного строения наружных гениталий.
Лабораторные исследования
Интерпретация результатов лабораторного исследования:
1 вариант: повышение уровней ЛГ и/или ФСГ и эстрадиола или тестостерона в крови (в зависимости от пола) - при истинном ППР
2 вариант: повышение уровней ДГЭА, 17-ОН прогестерона, тестостерона в крови - при вирильной, а также сольтеряющей вирильной форме ВДКН.
В случае сомнительных результатов гормонального исследования у девочек с подозрением на истинное ППР проводится проба с диферилином 0,1. Подтверждением истинного ППР является увеличение уровней ЛГ (более 10 мМЕ/л) и/или ФСГ в крови через 1 и/или 4 часа после инъекции препарата.
• МРТ головного мозга с контрастированием при истинном ППР может выявить наличие органических изменений - опухоль, кисты, признаки внутричерепной гипертензии и др.
• Рентгенография левой кисти с лучезапястным суставом при истинном ППР всегда выявляет ускорение темпов окостенения.
• УЗИ органов малого таза при истинном ППР у девочек выявляет двустороннее увеличение яичников, зреющие фолликулы и в большинстве случаев увеличение размеров матки.
• Вагинография позволяет уточнить наличие урогенитального синуса при вирильной и сольтеряющей вирильной формах ВДКН.
• Консультация детского нейрохирурга - при обнаружении органических изменений при МРТ исследовании головного мозга;
• Консультация детского уролога - при гермафродитном строении наружных гениталий для решения вопроса о целесообразности пластики наружных половых органов;
Читайте также:
