Причины и диагностика остеомиелита основания черепа (некротизирующего злокачественного наружного отита)
Добавил пользователь Alex Обновлено: 28.01.2026
Кафедра общей хирургии Московской медицинской академии им. И.М. Сеченова, ГКБ №23 им. «Медсантруд», Москва
Кафедра общей хирургии Первого Московского государственного медицинского университета им. И.М. Сеченова
Кафедра общей хирургии лечебного факультета Первого Московского государственного медицинского университета им. И.М. Сеченова
Диагностика и лечение остеомиелита костей черепа.
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2012;(12): 62‑64
Липатов К.В., Комарова Е.А., Введенская О.В., Догузова Н.В. Диагностика и лечение остеомиелита костей черепа.. Хирургия. Журнал им. Н.И. Пирогова. 2012;(12):62‑64.
Lipatov KV, Komarova EA, Vvedenskaia OV, Doguzova NV. Diagnostics and treatment of cranial ostheomyelitis. Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2012;(12):62‑64. (In Russ.).
Остеомиелит представляет собой гнойное или гнойно-некротическое поражение костной ткани, костного мозга, надкостницы, окружающих мягких тканей и принципиально может поражать любую кость, однако наиболее часто в воспалительный процесс вовлекаются длинные трубчатые кости [2]. Остеомиелит костей черепа - редкое заболевание, распространенность его составляет 1,5%, а среди наблюдений остеомиелита плоских костей - 3% [5, 6]. По данным зарубежных авторов, ежегодно регистрируется от 57 до 95 наблюдений остеомиелита черепа [5]. Летальность при возникновении интракраниальных осложнений достигает 20-40% [1, 8]. Недостаточность клинического опыта, особенности строения и расположения костей черепа (губчатая структура кости, соседство с важными анатомическими структурами и головным мозгом, небольшой массив покрывающих кости мягких тканей) приводят к определенным трудностям в диагностике и лечении остеомиелита черепа. Ранняя диагностика и адекватное лечение данного заболевания позволят предотвратить развитие неврологических осложнений и существенно уменьшить летальность.
Причиной остеомиелита черепа могут быть осложненная травма, перенесенное оперативное вмешательство на костях черепа, гнойные заболевания мягких тканей головы и придаточных пазух носа 6. Гематогенный остеомиелит черепа возникает крайне редко по причине устойчивости к инфекции плоских костей. Предрасполагающими факторами развития остеомиелита черепа, ведущими к снижению васкуляризации кости, являются сахарный диабет, анемия, диспротеинемия, воздействие ионизирующего излучения, опухолевое поражение кости, остеопороз, болезнь Педжета 7. Остеомиелит черепа может наблюдаться в любом возрасте, но преимущественно им страдают дети и молодые люди. Наиболее часто поражаются лобная, височная и теменная кости [1, 3]. Остеомиелит черепа протекает в острой, подострой и хронической формах, характеризующихся определенными клиническими и структурными изменениями [3]. При этом в зависимости от характера и распространенности патологического процесса различают поверхностный и глубокий остеомиелит, последний подразделяется на ограниченный и диффузный [3]. Поверхностная форма остеомиелита черепа характеризуется вовлечением в патологический процесс поверхностной костной пластинки, в то время как при глубоких остеомиелитах поражаются все слои кости. Поражение наружной костной пластинки часто приводит к формированию поднадкостничного абсцесса, который при расплавлении надкостницы становится подапоневротическим, а затем и подкожным. Поражение внутренней костной пластинки делает возможным распространение гнойно-септического процесса на оболочки и вещество мозга, что обусловливает возникновение зачастую фатальных интракраниальных осложнений в виде менингита, абсцесса мозга, тромбоза синусов, менингита. Диффузные формы глубоких остеомиелитов возникают, как правило, при тромбофлебите диплоических вен, что приводит к «метастазированию» инфекции и обширному поражению кости 2.
Клиническая картина остеомиелита черепа зависит от этиологии, распространенности и характера патологического процесса и характеризуется преобладанием местных воспалительных изменений. Поражение наружной костной пластинки характеризуется отеком мягких тканей и формированием подкожного или подапоневротического абсцесса, глубокой - локальной головной болью, болезненностью при постукивании по пораженной области [1, 4]. Хронический остеомиелит черепа нередко проявляется формированием свища. При возникновении внутричерепных осложнений присоединяются общемозговая и очаговая симптоматика, выраженные признаки интоксикации, ухудшается общее состояние больного.
Рентгенологическая картина остеомиелита черепа проявляется лишь по прошествии 2-3 нед от начала заболевания, позволяет диагностировать преимущественно грубые изменения и характеризуется неоднородностью костной структуры при остром процессе и утолщением, секвестрацией, нечеткостью контуров, дефектом кости в случае хронизации [2, 5]. В связи с определенными недостатками метода на современном этапе целесообразно использовать компьютерную и магнитно-резонансную томографию, позволяющую выявить структурные изменения кости и окружающих мягких тканей даже на ранних стадиях заболевания.
Лечение остеомиелита черепа подразделяется на хирургическое и общее. Радикальное оперативное лечение проводят при условии стихания воспалительного процесса, оно заключается в остеонекрэктомии и хирургической обработке окружающих мягких тканей. При поверхностном остеомиелите кусачками удаляют пораженную кость до ее неизмененных структур, рану санируют растворами антисептиков, дренируют и ушивают наглухо.
В случае глубокого остеомиелита широко обнажают остеомиелитический очаг, удаляют секвестры наружной и внутренней костных пластинок, скусывают пораженные края кости до визуально неизмененных тканей, проводят ревизию эпидурального пространства и удаляют все гнойные грануляции с поверхности твердой мозговой оболочки, рану дренируют и ушивают наглухо. Краниопластику производят не ранее чем через 6 мес при условии отсутствия прогрессирования воспалительного процесса в кости [1, 3, 7]. Хирургическое лечение дополняют антибактериальной, дезинтоксикационной, корригирующей терапией.
Приводим клиническое наблюдение.
Больной Я., 22 лет, поступил в клинику с направляющим диагнозом: нагноившаяся атерома лобной области. При поступлении предъявлял жалобы на отек лица, наличие болезненного уплотнения в области лба. Из анамнеза: считает себя больным в течение 2 сут, когда без видимой причины отметил появление описанных выше жалоб. Данное заболевание - впервые, ранее никаких изменений в лобной области не отмечал. В детстве перенес ушиб области лба, за медицинской помощью не обращался. При поступлении общее состояние удовлетворительное. Температура тела 37 °С. В области лба слева на границе с волосистой частью головы имеется умеренно болезненный инфильтрат плотной консистенции размером 3×1,5 см, кожные покровы над ним не изменены. Симптом флюктуации отрицательный. Лабораторных признаков воспаления не выявлено. Так как на момент поступления убедительные данные, свидетельствующие о процессе, отсутствовали, начата антибактериальная, противовоспалительная терапия. Однако в ходе динамического наблюдения (в течение суток от момента госпитализации) отмечена отрицательная динамика со стороны местного статуса в виде прогрессирования воспалительных явлений, в связи с чем больной оперирован в экстренном порядке: под внутривенным наркозом произведено вскрытие гнойника. Интраоперационно выявлен подкожно расположенный гнойник объемом до 20 мл, в дне раны имелся дефект наружной костной пластинки лобной кости с неровными краями, лишенный надкостницы, диаметром до 2 см. Произведены биопсия кости и посев со стенок гнойника. Операция завершена санацией и дренированием раны салфетками, смоченными антисептическим раствором. С учетом интраоперационных данных в раннем послеоперационном периоде больному с целью уточнения диагноза выполнена компьютерная томография черепа (см. рисунок), Рисунок 1. Компьютерная томограмма черепа. а - сагиттальный срез: дефект лобной кости с деструкцией наружной и внутренней пластинок. Рисунок 1. Компьютерная томограмма черепа. б - фронтальный срез: остеомиелит лобной кости с разрушением наружной костной пластинки, абсцесс мягких тканей головы. Рисунок 1. Компьютерная томограмма черепа. в - горизонтальный срез: сквозной дефект лобной кости. Рисунок 1. Компьютерная томограмма черепа. г - фронтальный срез: деструкция лобной кости с разрушением внутренней костной пластинки. Рисунок 1. Компьютерная томограмма черепа. д - трехмерная реконструкция: сквозной дефект лобной кости. при которой выявлена деструкция лобной кости в виде сквозного костного дефекта размером 19×15 мм, что требовало проведения дифференциальной диагностики между остеомиелитом и новообразованием лобной кости. Выполнена сцинтиграфия скелета, при которой выявлен единственный очаг гиперфиксации радиофармпрепарата в лобной области слева. В ходе патогистологического исследования обнаружены кровоизлияния и признаки острого воспаления в костной ткани. Таким образом, на основании клинико-анамнестических, интраоперационных и ряда инструментальных данных у больного установлен диагноз гематогенного остеомиелита лобной кости, параоссального абсцесса. В послеоперационном периоде на фоне антибактериальной (с учетом данных антибиотикограммы), противовоспалительной терапии, местного лечения достигнута положительная динамика в течении раневого процесса, полностью ликвидированы воспалительные явления. Больной выписан под амбулаторное наблюдение хирургом с рекомендацией консультации нейрохирурга для решения вопроса о радикальном хирургическом лечении.
Приведено наблюдение острого гематогенного остеомиелита лобной кости у молодого человека, не отягощенного хроническими заболеваниями. Гематогенный характер патологического процесса установлен с помощью исключения других возможных путей попадания инфекции в кость. Клиническая картина заболевания не позволяла установить диагноз остеомиелита лобной кости в предоперационном периоде, однако и не соответствовала полностью локальному гнойному процессу в мягких тканях лобной области. В качестве дополнительного инструментального метода исследования с целью уточнения диагноза мы использовали компьютерную томографию, позволившую детально изучить изменения кости. Онкологическая настороженность потребовала выполнения также сцинтиграфии скелета и гистологического исследования. Комплексное консервативное лечение, проводимое в послеоперационном периоде, позволило добиться полной ликвидации воспалительных явлений и перехода раневого процесса во вторую фазу. Радикальное хирургическое лечение предпочтительнее выполнять в условиях отделения нейрохирургии при полном стихании воспалительного процесса, в связи с чем пациенту рекомендована консультация нейрохирурга.
Таким образом, распространенность остеомиелита черепа невелика, однако топографоанатомические особенности данной области, опасность интракраниальных осложнений диктуют необходимость своевременной диагностики и адекватного лечения данного заболевания. Ранняя диагностика остеомиелита черепа с привлечением современных инструментальных методов обследования, радикальная хирургическая обработка в сочетании с рациональной антибиотикотерапией позволят значительно улучшить результаты лечения таких больных.
Остеомиелит
Остеомиелит - воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). В зависимости от этиологии остеомиелита он подразделяется на неспецифический и специфический (туберкулезный, сифилитический, бруцеллезный и т. п.); посттравматический, гематогеный, послеоперационный, контактный. Клиническая картина зависит от вида остеомиелита и его формы (острая или хроническая). Основу лечения острого остеомиелита составляет вскрытие и санация всех гнойников, при хроническом остеомиелите - удаление полостей, свищей и секвестров.
МКБ-10


Общие сведения
Остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) - воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). По статистике, остеомиелит после травм и операций составляет 6,5% всех болезней опорно-двигательного аппарата. Чаще поражает бедренную и плечевую кость, кости голени, позвонки, нижнечелюстные суставы и верхнюю челюсть. После открытых переломов диафиза трубчатых костей посттравматический остеомиелит возникает в 16,3% случаев. Мужчины болеют остеомиелитом чаще женщин, дети и пожилые - чаще людей молодого и среднего возраста.
Классификация
Выделяют неспецифический и специфический остеомиелит. Неспецифический остеомиелит вызывают гноеродные бактерии: золотистый стафилококк (90% случаев), стрептококк, кишечная палочка, реже - грибки. Специфический остеомиелит возникает при туберкулезе костей и суставов, бруцеллезе, сифилисе и т. д.
В зависимости от пути, которым микробы проникают в кость, различают эндогенный (гематогенный) и экзогенный остеомиелит. При гематогенном остеомиелите возбудители гнойной инфекции заносятся через кровь из удаленного очага (фурункул, панариций, абсцесс, флегмона, инфицированная рана или ссадина, тонзиллит, синусит, кариозные зубы и пр.). При экзогенном остеомиелите инфекция проникает в кость при ранении, операции или распространяется с окружающих органов и мягких тканей.
В начальных стадиях экзогенный и эндогенный остеомиелит различаются не только по происхождению, но и по проявлениям. Затем отличия сглаживаются и обе формы болезни протекают одинаково. Выделяют следующие формы экзогенного остеомиелита:
- посттравматический (после открытых переломов);
- огнестрельный (после огнестрельных переломов);
- послеоперационный (после проведения спиц или операций на костях);
- контактный (при переходе воспаления с окружающих тканей).
Как правило, остеомиелит вначале протекает остро. В благоприятных случаях заканчивается выздоровлением, в неблагоприятных - переходит в хронический. При атипичных формах остеомиелита (абсцессе Броди, альбуминозном остеомиелите Оллье, склерозирующем остеомиелите Гарре) и некоторых инфекционных болезнях (сифилисе, туберкулезе и др.) острая фаза воспаления отсутствует, процесс носит первично-хронический характер.
Острый остеомиелит
Проявления острого остеомиелита зависят от пути проникновения инфекции, общего состояния организма, обширности травматического поражения кости и окружающих мягких тканей. На рентгенограммах изменения видны спустя 2-3 недели с начала заболевания.
Гематогенный остеомиелит
Как правило, развивается в детском возрасте, причем треть пациентов заболевает в возрасте до 1 года. Достаточно редкие случаи развития гематогенного остеомиелита у взрослых на самом деле являются рецидивами болезни, перенесенной в детском возрасте. Чаще поражает большеберцовую и бедренную кости. Возможно множественное поражение костей.
Из удаленного очага воспаления (абсцесс мягких тканей, флегмона, инфицированная рана) микробы с кровью разносятся по организму. В длинных трубчатых костях, особенно - в их средней части хорошо развита широкая сеть сосудов, в которой скорость кровотока замедляется. Возбудители инфекции оседают в губчатом веществе кости. При неблагоприятных условиях (переохлаждение, снижение иммунитета) микробы начинают усиленно размножаться, развивается гематогенный остеомиелит. Выделяют три формы заболевания:
Септико-пиемическая форма. Характерно острое начало и выраженная интоксикация. Температура тела поднимается до 39—40°, сопровождается ознобом, головной болью и повторной рвотой. Возможны потеря сознания, бред, судороги, гемолитическая желтуха. Лицо больного бледное, губы и слизистые оболочки синюшны, кожа сухая. Пульс учащенный, давление снижено. Селезенка и печень увеличиваются, иногда развивается бронхопневмония.
На 1-2 сутки болезни появляется точно локализованная, резкая, сверлящая, распирающая или рвущая, усиливающаяся при малейших движениях боль в области поражения. Мягкие ткани конечности отечны, кожа горячая, красная, напряженная. При распространении на близлежащие суставы развивается гнойный артрит.
Через 1-2 недели в центре поражения формируется очаг флюктуации (жидкость в мягких тканях). Гной проникает в мышцы, образуется межмышечная флегмона. Если флегмону не вскрыть, она может вскрыться самостоятельно с образованием свища или прогрессировать, приводя к развитию параартикулярной флегмоны, вторичного гнойного артрита или сепсиса.
Местная форма. Общее состояние страдает меньше, иногда остается удовлетворительным. Преобладают признаки местного воспаления кости и мягких тканей.
Адинамическая (токсическая) форма. Встречается редко. Характеризуется молниеносным началом. Преобладают симптомы острого сепсиса: резкое повышение температуры, тяжелый токсикоз, судороги, потеря сознания, выраженное снижение артериального давления, острая сердечно-сосудистая недостаточность. Признаки костного воспаления слабые, появляются поздно, что затрудняет постановку диагноза и проведение лечения.
Посттравматический остеомиелит
Возникает при открытых переломах костей. Развитию болезни способствует загрязнение раны в момент травмы. Риск развития остеомиелита увеличивается при оскольчатых переломах, обширных повреждениях мягких тканей, тяжелых сопутствующих повреждениях, сосудистой недостаточности, снижении иммунитета.
Посттравматический остеомиелит поражает все отделы кости. При линейных переломах зона воспаления обычно ограничена местом перелома, при оскольчатых переломах гнойный процесс склонен к распространению. Сопровождается гектической лихорадкой, выраженной интоксикацией (слабость, разбитость, головная боль и т. д.), анемией, лейкоцитозом, повышением СОЭ. Ткани в области перелома отечны, гиперемированы, резко болезненны. Из раны выделяется большое количество гноя.

МРТ стопы. Остеомиелит таранной и большеберцовой кости с наличием обширной зоны деструкции костной ткани.
Огнестрельный остеомиелит
Чаще возникает при обширных поражениях костей и мягких тканей. Развитию остеомиелита способствует психологический стресс, снижение сопротивляемости организма и недостаточная обработка раны.
Общие симптомы сходны с посттравматическим остеомиелитом. Местная симптоматика при остром огнестрельном остеомиелите нередко выражена слабо. Отек конечности умеренный, обильное гнойное отделяемое отсутствует. О развитии остеомиелита свидетельствует изменение раневой поверхности, которая становится тусклой и покрывается серым налетом. В последующем воспаление распространяется на все слои кости.
Несмотря на наличие очага инфекции, при огнестрельном остеомиелите обычно наступает сращение кости (исключение - значительная раздробленность кости, большое смещение отломков). При этом гнойные очаги оказываются в костной мозоли.
Послеоперационный остеомиелит
Является разновидностью посттравматического остеомиелита. Возникает после операций по остеосинтезу закрытых переломов, ортопедических операций, проведения спиц при наложении компрессионно-дистракционных аппаратов или наложении скелетного вытяжения (спицевой остеомиелит). Как правило, развитие остеомиелита вызвано несоблюдением правил асептики или большой травматичностью операции.
Контактный остеомиелит
Возникает при гнойных процессах окружающих кость мягких тканей. Особенно часто инфекция распространяется с мягких тканей на кость при панариции, абсцессах и флегмонах кисти, обширных ранах волосистой части головы. Сопровождается увеличением отека, усилением болей в области повреждения и образованием свищей.
Лечение
Только в стационаре в отделении травматологии. Выполняют иммобилизацию конечности. Проводят массивную антибиотикотерапию с учетом чувствительности микроорганизмов. Для уменьшения интоксикации, восполнения объема крови и улучшения местного кровообращения переливают плазму, гемодез, 10% раствор альбумина. При сепсисе применяют методы экстракорпоральной гемокоррекции: гемосорбцию и лимфосорбцию.
Обязательным условием успешного лечения острого остеомиелита является дренирование гнойного очага. На ранних стадиях в кости делают трепанационные отверстия с последующим промыванием растворами антибиотиков и протеолитических ферментов. При гнойных артритах выполняют повторные пункции сустава для удаления гноя и введения антибиотиков, в некоторых случаях показана артротомия. При распространении процесса на мягкие ткани образовавшиеся гнойники вскрывают с последующим открытым промыванием.
Хронический остеомиелит
При небольших очагах воспаления, комплексном и своевременном лечении, преимущественно у молодых пациентов восстановление костной ткани преобладает над ее разрушением. Очаги некроза полностью замещаются вновь образованной костью, наступает выздоровление. Если этого не произошло (примерно в 30% случаев), острый остеомиелит переходит в хроническую форму.
Примерно к 4 неделе при всех формах острого остеомиелита происходит секвестрация - образование омертвевшего участка кости, окруженного измененной костной тканью. На 2-3 месяц заболевания секвестры окончательно отделяются, на месте разрушения кости формируется полость и процесс становится хроническим.
Симптомы
При переходе острого остеомиелита в хронический состояние пациента улучшается. Боли уменьшаются, становятся ноющими. Формируются свищевые ходы, которые могут выглядеть, как сложная система каналов и выходить на поверхность кожи далеко от места повреждения. Из свищей выделяется умеренное количество гнойного отделяемого.
В период ремиссии состояние пациента удовлетворительное. Боли исчезают, отделяемое из свищей становится скудным. Иногда свищи закрываются. Продолжительность ремиссии при остеомиелите колеблется от нескольких недель до нескольких десятков лет, зависит от общего состояния и возраста больного, локализации очага и т. д.
Развитию рецидива способствуют сопутствующие заболевания, снижение иммунитета и закрытие свища, приводящее к скоплению гноя в образовавшейся костной полости. Рецидив болезни напоминает стертую картину острого остеомиелита, сопровождается гипертермией, общей интоксикацией, лейкоцитозом, повышением СОЭ. Конечность становится болезненной, горячей, краснеет и отекает. Состояние пациента улучшается после открытия свища или вскрытия гнойника.

КТ стопы. Посттравматический хронический остеомиелит пяточной кости с наличием секвестра (красная стрелка) и свищевого хода (синяя стрелка).
Осложнения
Хронический остеомиелит часто осложняется переломами, образованием ложных суставов, деформацией кости, контрактурами, гнойным артритом, малигнизацией (злокачественным перерождением тканей). Постоянно существующий очаг инфекции влияет на весь организм, вызывая амилоидоз почек и изменения внутренних органов. В период рецидива и при ослаблении организма возможен сепсис.
Диагностика
Постановка диагноза при хроническом остеомиелите в большинстве случаев не вызывает затруднений. Для подтверждения проводят МРТ, КТ или рентгенографию. Для выявления свищевых ходов и их связи с остеомиелитическим очагом выполняют фистулографию.
Операция показана при наличии остеомиелитических полостей и язв, гнойных свищей, секвестров, ложных суставах, частых рецидивах с интоксикацией, выраженной болью и нарушением функции конечности, малигнизации, нарушении деятельности других органов и систем вследствие хронической гнойной инфекции.
Выполняют некрэктомию (секвестрэктомию) - удаление секвестров, грануляций, остеомиелитических полостей вместе с внутренними стенками и иссечение свищей с последующим промывным дренированием. После санации полостей проводят костную пластику.
4. Острый остеомиелит: клинический протокол/ Экспертная комиссия по вопросам развития здравоохранения - 2013
Злокачественный наружный отит
(Некротический наружный отит, остеомиелит основания черепа)
, MD, University of Virginia School of Medicine
Злокачественный наружный отит, также называемый остеомиелитом основания черепа или некротическим наружным отитом, обычно обусловлен вызванным остеомиелитом Pseudomonas височной кости. В качестве причины называют метициллин-резистентный Staphylococcus aureus (MRSA).
Злокачественный наружный отит чаще встречается у пациентов пожилого возраста с сахарным диабетом или у пациентов с ослабленным иммунитетом. Наружный отит часто вызывают Pseudomonas, также этиологическим фактором может быть метициллин-резистентный Staphylococcus aureus (MRSA АнтибиотикорезистентностьВ тяжелых случаях может наступить паралич лицевого нерва и даже нижерасположенных черепно-мозговых нервов (IX, X или XI), поскольку эта эрозивная и потенциально опасная для жизни инфекция распространяется вдоль основания черепа (остеомиелит основания черепа) от шилососцевидного отверстия до яремного отверстия и далее.
Диагностика злокачественного наружного отита
КТ височной кости
Диагноз злокачественного наружного отита ставится на основании КТ височной кости с высокой разрешающей способностью, которая может показать увеличение рентгенконтрастности в системе сосцевидных ячеек височной кости, в некоторых зонах среднего уха (деминерализация) и костные эрозии. Выполняют бакпосевы и, что очень важно, обязательно проводят биопсию слухового канала для дифференцировки заболевания со злокачественной опухолью или новообразованием (например, плоскоклеточным раком Плоскоклеточный рак Плоскоклеточный рак - это злокачественная опухоль эпидермальных кератиноцитов, распространяющихся в дерму; этот вид рака кожи обычно возникает на открытых участках кожного покрова. Локальная. Прочитайте дополнительные сведенияЛечение злокачественного наружного отита
Системные антибиотики, как правило фторхинолоны и/или сочетание аминогликозидов/полусинтетических пенициллинов
Топические антибиотики/кортикостероидные препараты (например, ципрофлоксацин/дексаметазон)
В редких случаях применяют хирургическую обработку раны
Лечение злокачественного наружного отита, как правило, включает 6-недельный курс внутривенных фторхинолонов с учетом результатов бакпосева (например, ципрофлоксацин 400 мг внутривенно каждые 8 часов) и/или комбинацию полусинтетического пенициллина (пиперациллин-тазобактам или пиперациллин)/аминогликозида (если возбудителем являются Pseudomonas, устойчивые к ципрофлоксацину). Однако случаи заболевания легкой степени тяжести можно лечить высокими дозами пероральных фторхинолонов (например, ципрофлоксацин 750 мг перорально каждые 12 часов) амбулаторно под тщательным динамическим наблюдением. Лечение также включает в себя топические препараты ципрофлоксацина/дексаметазона (например, ушные капли, импрегнированные повязки на слуховой проход) и санацию в несколько этапов. В качестве дополнительного метода лечения может помочь гипербарическая оксигенация, однако ее исчерпывающее значение еще только предстоит исследовать.
Рекомендуется консультация инфекциониста для подбора оптимальной антибактериальной терапии и ее продолжительности, а при сахарном диабете - эндокринолога для строгого контроля гликемии. При обширном поражении костей может потребоваться более длительная терапия с применением антибиотиков. Необходимо тщательно контролировать уровень гликемии при диабете. Необходимо частое проведение санации пораженных тканей в условиях медицинского учреждения для удаления грануляционной ткани и гнойных выделений. Хирургическое лечение обычно не требуется, но при обширных инфекциях можно провести хирургическую обработку для очищения раны от некротических тканей (1 Справочные материалы по лечению Злокачественный наружный отит, также называемый остеомиелитом основания черепа или некротическим наружным отитом, обычно обусловлен вызванным остеомиелитом Pseudomonas височной кости. Прочитайте дополнительные сведения ).
Справочные материалы по лечению
1. Al Araj MS, Kelley C: Malignant Otitis Externa. In: StatPearls (Internet). 2021; Treasure Island (FL): StatPearls Publishing: 2022 Jan PMID: 32310598.
Злокачественный наружный отит ( Некротизирующий наружный отит )
Злокачественный наружный отит - это агрессивно протекающее воспаление наружного слухового прохода, характеризующееся вовлечением в патологический процесс костей основания черепа и хряща ушной раковины. Проявляется оталгией, отореей, снижением слуха, нейропатией черепных нервов. Диагностируется с помощью отоскопии, микробиологических исследований, сцинтиграфии, КТ, МРТ височных костей. Осуществляется консервативное лечение антибиотиками, антифунгальными средствами. При необходимости выполняется хирургическое иссечение патологически изменённых тканей.



Злокачественный (некротизирующий) наружный отит является тяжёлой формой диффузного воспаления наружного уха. Встречается редко. Этиологическим фактором в 90-96% случаев становится синегнойная палочка. Болеют в основном иммунокомпрометированные лица, одинаково часто - мужчины и женщины. Заболевание выявляется преимущественно у пожилых (старше 60-65 лет) людей, страдающих сахарным диабетом второго типа. В детском и юношеском возрасте данная форма отита наблюдается реже. Среди детей с некротическим воспалением наружного уха больные диабетом составляют всего около 20%. Смертность от злокачественного отита варьирует в пределах 33-80%.

Причины
Основными возбудителями болезни являются патогенные и условно-патогенные бактерии. В подавляющем большинстве случаев заболевание вызывает синегнойная палочка, реже кокковая микрофлора, клебсиелла и протей. При микробиологическом исследовании ушного отделяемого иногда выявляются плесневые грибы или представители рода Candida, а также грибково-бактериальные ассоциации. Очень редко возникновение патологического процесса провоцируют вирусы. Наиболее тяжело протекает наружный отит, вызванный лекарственно устойчивыми госпитальными штаммами микроорганизмов.
Чаще всего данная патология диагностируется у пожилых пациентов с сахарным диабетом, реже у больных с прочими эндокринными заболеваниями и иммунными нарушениями. Злокачественный наружный отит выявляется у ВИЧ-инфицированных и пациентов со снижением функций местной защиты. В группу риска попадают онкологические больные, лица, страдающие гиповитаминозами. В детском возрасте основными предрасполагающими факторами развития болезни являются гемобластозы и первичные иммунодефициты.
Триггерным механизмом служит хроническое травмирование кожи слухового прохода. Это происходит при регулярном попадании в ухо воды, ношении наушников и неправильном туалете органа. К факторам риска относятся диффузное наружное воспаление и хронический средний отит с гноевыделением. Разлитой наружный отит нередко приобретает злокачественное течение на фоне экзематозного и себорейного поражения кожи уха.
Патогенез

КТ больного со злокачественным наружным отитом. Эрозия височно-нижнечелюстного сустава и непрозрачность мягких тканей барабанной полости. 1 - аксиальная, 2 - корональная
В МКБ 10 злокачественный наружный отит выделен в отдельную нозологическую форму. Заболевание классифицируется по этиологическому фактору, локализации и распространённости процесса. Отдельной строкой выносятся имеющиеся осложнения. Некоторые ведущие оториноларингологи выделяют следующие клинико-рентгенологические этапы течения болезни:
- I(начальная) стадия. Характеризуется наличием воспаления в области наружного слухового канала, прилежащих мягких тканей. Возможен неврит лицевого нерва.
- II(распространённая) стадия. Имеются признаки остеомиелита височной кости и (или) основания черепа, присутствуют симптомы поражения одной или нескольких пар черепных нервов.
- III(поздняя) стадия. Гнойно-воспалительный процесс распространяется на головной мозг и его оболочки.
Симптомы
Одним из основных проявлений некротизирующего отита является стойкий выраженный болевой синдром. Пациента беспокоит боль в соответствующем ухе, иррадиирующая в височно-нижнечелюстной сустав, затылок. Она усиливается при открывании рта, сморкании и глотании, интенсивность болевого синдрома увеличивается в ночное время. Характерны резкие гемикраниалгии. У некоторых пациентов наблюдается тонический спазм жевательной мускулатуры. Злокачественный отит часто сопровождается отореей. Из слухового прохода вытекают зловонные желто-зелёные выделения.
Разрастание грануляций в слуховом канале обусловливает ощущение заложенности ушей, значительное снижение слуха. Признаки общей интоксикации у взрослых обычно выражены нерезко. Температура тела поднимается до субфебрильных цифр, беспокоит незначительная общая слабость. Уже на ранних стадиях заболевания у некоторых больных появляются симптомы поражения лицевого нерва. Лицо становится асимметричным, речь - невнятной. Появляется слезотечение, нарушается слюновыделение.
Мягкие ткани околоушной области опухают, увеличиваются и становятся болезненными регионарные лимфатические узлы. При переходе патологии на ушную раковину наблюдаются её отёк, гиперемия. В области устья слухового прохода визуализируются красные, кровоточащие при малейшем травмировании грануляции. Злокачественный наружный отит у детей характеризуется острым и бурным началом с фебрильной или гипертермической лихорадкой. Паралич лицевого нерва возникает рано и часто.

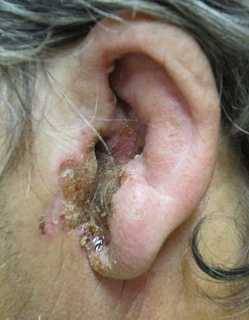
Злокачественный наружный отит. Сужение ушного канала, отек ушной раковины, большое количество экссудата
Осложнения
Злокачественный отит нередко осложняется некрозом барабанной перепонки. Часто формируется стеноз слухового канала, возникает кондуктивная тугоухость. Переход воспаления в область ушной раковины приводит к её деформации. Наружный слуховой проход граничит с шилососцевидным отверстием - местом выхода лицевого нерва из полости черепа. Паралич Белла является самой часто встречающейся нейропатией, осложняющей течение данного заболевания.
Без адекватного лечения болезнь прогрессирует. В злокачественный воспалительный процесс вовлекаются IX-XI пары черепно-мозговых нервов. Проникновение и размножение возбудителя в кровеносном русле приводит к бактериемии, септицемии. Развиваются тромбозы яремной вены и синусов твёрдой мозговой оболочки, присоединяются менингоэнцефалиты, абсцессы головного мозга. Летальность при поражении каудальной группы черепных нервов достигает 80%.
Диагностика
Сбор анамнеза даёт возможность определить наличие у больного сахарного диабета, иммунных нарушений. Уточняются давность заболевания, длительность лечения, если оно проводилась. Осмотр обнаруживает отёчность и гиперемию уха, увеличение периферических лимфатических узлов. Пальпация ушной раковины, надавливание на козелок вызывают резкую боль. Основные диагностические признаки заболевания устанавливаются на основании данных:
- Отоскопии. При исследовании с помощью отоскопа выявляется отёк и покраснение стенок ушного прохода. Данный метод позволяет обнаружить наличие в канале гнойного отделяемого, микроабсцессов и грануляций, а также признаки воспаления и некроза барабанной перепонки. Под контролем отоскопии осуществляются забор патологических выделений.
- Лабораторных исследований. В клиническом анализе крови обнаруживаются незначительный лейкоцитоз, невыраженный сдвиг лейкоцитарной формулы влево. Имеет место резкое ускорение СОЭ. Микробиологическое исследование отделяемого даёт возможность выявить возбудителя болезни и определить его чувствительность к антибиотикам.
- Визуализационных методик. При сцинтиграфии определяются очаги воспаления височной кости и основания черепа. КТ, МРТ головного мозга кроме костных изменений предоставляют возможность выявить эпидуральную эмпиему, признаки поражения мягкой мозговой оболочки, обнаружить абсцессы ЦНС.
Злокачественный наружный отит необходимо дифференцировать с новообразованиями уха, костей черепа. Описаны случаи сочетания данного заболевания с раковой опухолью височной кости. Назначаются консультации онколога, челюстно-лицевого хирурга. В процессе хирургического удаления поражённых тканей осуществляется биопсия с последующим цитологическим исследованием полученного материала.

Некротизирующий отит является показанием для госпитализации в отделение оториноларингологии. Пациент нуждается в постоянном медицинском наблюдении и агрессивном лечении. Большинство авторов негативно относятся к хирургической резекции поражённых участков, считая, что таким образом патология быстрее распространяется на интактные ткани. Предпочтение отдаётся консервативной тактике ведения больного.
Консервативная терапия
Этиотропное лечение включает в себя длительное одновременное применение топических и системных антибактериальных препаратов, активных в отношении синегнойной палочки. Назначаются цефалоспорины 3-4 поколения, фторхинолоны. Эффективность лечения повышается при сочетании антибиотикотерапии с антисинегнойной человеческой плазмой и местным применением специфического бактериофага. При обнаружении в патологическом отделяемом грибов используются антимикотики. Обязательно корригируется уровень глюкозы крови пациента. Осуществляется гипербарическая оксигенация.
Хирургическое лечение
При ограниченном процессе на начальной стадии болезни с целью элиминации источника инфекции иногда применяется оперативное удаление поражённых тканей. Однако такой метод часто оказывается неэффективным, заболевание прогрессирует. Хирургическое лечение некротизирующего отита обычно носит паллиативный характер. Осуществляется удаление некротизированных тканей и грануляций, дренирование гнойников.
Прогноз и профилактика
Прогноз при некротизирующем отите всегда серьёзный. Своевременное обращение за медицинской помощью обычно приводит к излечению. Однако функциональная активность лицевого нерва восстанавливается длительно. Нередко сохраняются остаточные явления пареза. Тяжёлые внутримозговые осложнения, параличи каудальных нервов в 80% случаев приводят к гибели больного. Профилактические мероприятия сводятся к аккуратному правильному туалету уха, лечению кожных заболеваний в области лица, шеи и коррекции эндокринных нарушений.
1. Злокачественный наружный отит: современные принципы диагностики и лечения/ Никифорова Г.Н., Свистушкин В.М., Шевчик Е.А., Золотова А.В.// Вестник оториноларингологии. - 2017 - №1.
2. К вопросу применения иммунотерапии в лечении злокачественного наружного отита (клинический случай)/ Сенченко В.Г., Приставко Т.М., Берест И.Е.//Лечащий врач. - 2017.
3. Наружный отит: обоснование лечения и профилактики/ Тарасова Г. Д.//Русский медицинский журнал. - 2017 - №5.
4. Наружные отиты/ Клинические рекомендации министерства здравоохранения Российской Федерации 2014 г.
Причины и диагностика остеомиелита основания черепа (некротизирующего злокачественного наружного отита)
Кафедра оториноларингологии МОНИКИ им. М.Ф. Владимирского
ЛОР-клиника Московского областного научно-исследовательского клинического института им. М.Ф. Владимирского, Москва
Кафедра болезней уха, горла и носа Первого Московского государственного медицинского университета им. И.М. Сеченова, Москва, Россия, 119991
ООО "Центр "Зрение"
Злокачественный наружный отит: современные принципы диагностики и лечения
Журнал: Вестник оториноларингологии. 2017;82(1): 11‑14
Цель настоящего исследования — изучение особенностей течения злокачественного наружного отита на современном этапе. Под наблюдением авторов находились 5 пациентов с подтвержденным диагнозом: злокачественный наружный отит. На основании клинического материала даны основные представления о патогенезе, принципах диагностики и лечения данной нозологии. Больные злокачественным наружным отитом требуют длительного наблюдения и тщательного выбора способа лечения в каждом конкретном клиническом случае, включая адекватную терапию сопутствующих заболеваний.
Злокачественный наружный отит (ЗНО) является агрессивным и потенциально угрожающим жизни инфекционно-воспалительным процессом, который берет свое начало в наружном слуховом проходе (НСП) и постепенно распространяется по мягким тканям до костей основания черепа, вызывая остеомиелит. Смертность от данного заболевания снизилась после начала применения антибиотиков, однако до настоящего времени сохраняется на уровне 33—53%, возрастая до 80% при вовлечении в воспалительный процесс черепно-мозговых нервов каудальной группы [1—7].
Впервые распространенный воспалительный процесс в области наружного уха и основания черепа описан М. Toulmouche в 1838 г. P. Meltzer [8] дал подробное описание случая остеомиелита височной кости, вызванного синегнойной палочкой. В 1968 г. J. Chandler опубликовал доклад, в котором в связи с высоким уровнем смертности, тяжелым течением и распространением за пределы НСП, а также ввиду малой эффективности лечения назвал данное заболевание злокачественным наружным отитом (ЗНО) [8, 9].
В 90% случаев этот агрессивный инфекционный процесс развивается у пациентов с сахарным диабетом на фоне эндартериита, микроангиопатии, облитерации мелких сосудов. Другую небольшую группу пациентов с ЗНО составляют люди с ослабленным иммунитетом, в том числе с эндокринными нарушениями, ВИЧ-инфекцией, хронической лейкемией, лимфомой, после проведенной химиотерапии, спленэктомии и трансплантации почек [3, 10]. В научной литературе описаны случаи возникновения ЗНО у пациентов, не имеющих сахарного диабета или какого-либо заболевания, сопровождающегося иммунодефицитом.
Во всех случаях ЗНО начинался как инфекционно-воспалительный процесс в области мягких тканей наружного уха. Несмотря на активное адекватное лечение наружного отита, воспаление прогрессировало, распространяясь на основание черепа. Таким образом, при отсутствии эффекта от консервативной терапии необходимо подозревать развитие ЗНО и проводить соответствующее системное лечение [11, 12]. Практически всегда у пациентов с ЗНО результатом бактериологического исследования является выявление Pseudomonas Aeruginosa (90% клинических случаев), значительно реже могут быть обнаружены Staphylococcus aureus, Staphylococcus epidermidis, Proteusmirabilis, Klebsiella oxytoca и Pseudomonas(Burkholderia) cepacia [3, 6, 13, 14]. Некоторые авторы отмечают растущую роль метицилен-резистентного Staphylococcus aureus и ряда других бактериологических агентов в развитии остеомиелита основания черепа [15]. В последнее время в литературе все чаще появляются описания ЗНО, вызванного грибами. Считается, что среди патогенов грибковой природы ведущая роль в формировании заболевания принадлежит различным видам Aspergillus и Candida albicans [4]. До сих пор не ясно, является ли грибковая флора первичным инфекционным агентом или присоединяется в ходе длительной антимикробной терапии. Грибковое поражение можно заподозрить при отсутствии положительной динамики на фоне лечения антибиотиками. К сожалению, бактериологическое исследование отделяемого из НСП не всегда позволяет получить точную информацио об этиотропном факторе ЗНО, в связи с чем ряд авторов рекомендуют обязательное дополнительное бактериологическое исследование биопсийного материала, в том числе глубоких слоев тканей [16].
Клинические проявления ЗНО: выраженная оталгия (до 75% случаев), чаще в ночное время; гнойные выделения из уха (от 50 до 80%), снижение слуха. При распространении процесса за пределы НСП пациентов может беспокоить боль в височно-нижнечелюстном суставе, тризм жевательной мускулатуры, головная боль, локализующаяся преимущественно в височной и затылочной областях. При отоскопии барабанная перепонка, как правило, не изменена, определяется грануляционная ткань в НСП. Гистологически грануляционная ткань характеризуется неспецифическим воспалением с инфильтрацией клетками и гиперплазией плоского эпителия [1—4, 6, 17]. Лицевой нерв при ЗНО поражается чаще других черепных нервов с развитием паралича, что связано с близостью шилососцевидного отверстия к НСП. Помимо VII пары, при дальнейшем прогрессировании процесса воспаление может переходить на основание черепа по артериовенозным каналам, вызывая поражение IX—XI пар черепных нервов, тромбоз яремной вены, сигмовидного синуса, верхнего и нижнего каменистых синусов, развитие менингита и абсцесса головного мозга [3, 10, 17, 18]. Внутричерепные осложнения тяжело поддаются лечению и, как правило, приводят к летальному исходу. [19].
Ряд авторов [4] выделяют 3 клинико-рентгенологические стадии в развитии злокачественного отита:
I — воспалительный процесс захватывает НСП и прилегающие мягкие ткани с или без пареза лицевого нерва;
II — распространение инфекции в височную кость и на основание черепа с развитием остеомиелита и поражением одного или группы черепных нервов;
III — развитие внутричерепных осложнений: менингита, эпидуральной эмпиемы, абсцесса головного мозга.
В 1987 г. были разработаны диагностические критерии ЗНО. Различают две категории критериев — обязательные и дополнительные. Обязательными являются:
— боль в области уха, а также головная боль на стороне поражения;
— отечность стенок наружного слухового прохода;
— наличие отделяемого из уха;
— грануляции в слуховом проходе;
— микроабсцессы в области наружного уха и основания черепа;
— наличие очага воспаления по данным сцинтиграфии;
— отсутствие положительного эффекта от консервативной терапии более одной недели;
— наличие синегнойной палочки по результатам бактериологического исследования.
— нейропатии черепно-мозговых нервов;
Для постановки диагноза ЗНО необходимо наличие всех основных критериев. При невозможности выполнить сцинтиграфию рекомендуется проведение местного консервативного лечения в течение 1—3 нед. Отсутствие положительной динамики также свидетельствует в пользу ЗНО [20].
Согласно данным литературы, уровень лейкоцитов в общем анализе крови у пациентов ЗНО в большинстве случаев остается в пределах нормы [1—4, 13, 15]. В качестве прогностического критерия динамики воспалительного процесса предлагается использовать скорость оседания эритроцитов, так как в большинстве случаев наблюдается значительное повышение данного показателя (до 117 мм/час) [3, 4]. Клинический диагноз может быть подтвержден с помощью компьютерной (КТ) и магнитно-резонансной томографии (МРТ), которая позволяет оценить степени распространенности процесса и эффективность проводимой терапии. Следует отметить, что КТ является в настоящее время методом выбора для определения степени изменений костных структур основания черепа. С этой же целью может быть использовано радиоизотопное исследование. МРТ позволяет оценить степень распространения воспалительного процесса на мягкие ткани [10, 14, 17, 18, 21].
Лечение ЗНО проводится в течение длительного времени, заключается в ежедневной санации НСП с введением местных антибактериальных препаратов и системной антимикробной терапии в течение не менее 6 нед. Препаратами выбора являются фторхинолоны (ципрофлоксацин), а также цефалоспорины 3-го поколения. При выявлении сопутствующей грибковой флоры необходимо проведение противогрибковой терапии. Обязательной является компенсация сахарного диабета [3—6, 18, 22—24].
В настоящее время не существует единой тактики и принципов хирургического лечения ЗНО. Большинство авторов ввиду высокого риска распространения инфекции на интактные участки кости проведение хирургического вмешательства не рекомендуют [4, 5]. Декомпрессия лицевого нерва также не показана, так как она не влияет на восстановление его функции. Следует помнить, что даже при достаточной эффективности терапии и регрессе воспалительного процесса восстановление функциональной активности лицевого нерва может потребовать длительного времени, в некоторых случаях сохраняются остаточные явления пареза [25, 26].
Хирургическое вмешательство, как правило, включает в себя иссечение грануляций наружного слухового прохода, хрящевых и костных секвестров, дренирование абсцессов. В тяжелых случаях, плохо поддающихся антибиотикотерапии, проводится ограниченная резекция височной кости. В то же время в литературе имеются данные о том, что долгосрочная адекватная антибиотикотерапия приводит к тем же результатам, что и применение хирургических методов лечения. Следует отметить, что в ходе хирургического вмешательства необходимо взятие достаточного количества биопсийного материала для исключения онкологического процесса. Так, некоторыми авторами описаны случаи сочетания злокачественного наружного отита с аденокарциномой, а также с плоскоклеточным раком височной кости [3—6, 14, 18, 22, 23].
Цель работы — изучение особенностей течения злокачественного наружного отита.
Пациенты и методы
За период с 2012 по 2015 г. под нашим наблюдением находились 5 пациентов в возрасте от 57 до 73 лет (средний возраст — 65,8±53,9 года) с диагнозом ЗНО. Из сопутствующих заболеваний у всех пациентов отмечался сахарный диабет 2-го типа. Верификация диагноза ЗНО проводилась на основе амнестических данных, в том числе сведений о сопутствующих заболеваниях, результатов отоскопии, КТ и МРТ височных костей, бактериологического исследования отделяемого из уха.
Результаты и обсуждение
При опросе все пациенты жаловались на выраженную, иногда пульсирующую боль в ухе, усиливающуюся в ночное время, боль в области височно-нижнечелюстного сустава, в соответствующей половине головы, снижение слуха. В трех случаях отмечалась выраженная головная боль в затылочной области. У всех пациентов отмечали гноетечение из уха. 2 пациента предъявляли жалобы на явления пареза лицевого нерва, у одного пациента присутствовали клинические симптомы поражения блуждающего и языкоглоточного нервов в виде охриплости, затруднения при проглатывании твердой пищи. При фиброларингоскопии при этом визуализировали картину пареза ипсилатеральной половины гортани.
Отоскопическая картина соответствовала проявлению наружного отита. Стенки НСП были отечны, инфильтрированы. Во всех случаях на нижней стенке НСП присутствовала грануляционная ткань, в 3 случаях при зондировании была обнаружена костная деструкция, что является характерным признаком ЗНО.
Всем пациентам выполняли КТ и МРТ височных костей и основания черепа с контрастированием. В 4 случаях отмечалось распространение воспалительного процесса на затылочную кость. КТ височных костей позволяло определить участки костной деструкции, в то время как МРТ использовали для идентификации точных границ патологических изменений, вовлеченности в процесс мышц и костей основания черепа, мозговых оболочек, интракраниального распространения воспалительного процесса (см. рисунок).
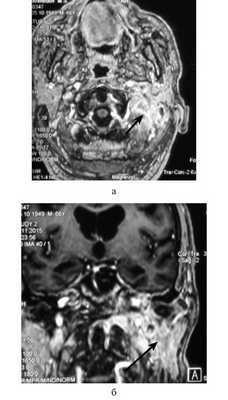
МРТ основания черепа больного Н. Диагноз: злокачественный наружный отит. а — аксиальная проекция; б — коронарная проекция. Под каменистой частью левой височной кости определяется воспалительный инфильтрат, накапливающий контрастный препарат (стрелка).
При проведении микробиологического исследования отделяемого из уха во всех случаях выявлена синегнойная палочка в количестве, равном или более 10 7 КОЕ, чувствительная к основным группам антисинегнойных препаратов.
До поступления в стационар все пациенты принимали сахарснижающие препараты в таблетированной форме и находились под наблюдением эндокринолога. Однако на фоне воспалительного процесса у всех больных наблюдали повышение уровня глюкозы крови до 10—11 ммоль/л, что потребовало консультации эндокринолога и коррекции терапии. У одного пациента добиться целевого уровня глюкозы крови удалось только с помощью назначения инсулина.
Всем пациентам проводилась антибактериальная терапия длительностью не менее 6 нед. В 3 случаях использовали ципрофлоксацин, у 2 пациентов — цефтазидим. Регулярно выполняли удаление грануляционной ткани из НСП с последующим ежедневным туалетом уха и использованием ципрофлоксацина или диоксидина местно. Дополнительно местно и системно проводили терапию с использованием поливалентного бактериофага.
В связи с наличием изменений, согласно данным КТ, а именно затемнения полостей среднего уха, а в некоторых случаях — наличия костной деструкции в области задней и нижней стенок НСП и сосцевидного отростка, трем пациентам выполнена санирующая операция с открытием всех клеток сосцевидного отростка, где была обнаружена грануляционная ткань; в одном случае выполнена полная резекция верхушки сосцевидного отростка ввиду ее разрушения. Всем больным проводился послеоперационный уход за трепанационной полостью с использованием местных антибактериальных препаратов.
В отдаленном периоде через 6 мес стойкая ремиссия наступила у 4 больных ЗНО. Данные пациенты отметили значительное улучшение своего состояния, включая отсутствие боли в ухе и височно-нижнечелюстном суставе, выделений из НСП. Со стороны лицевого нерва также отмечали положительную динамику. У пациента с явлениями пареза блуждающего и языкоглоточного нервов появилась звучность голоса, перестали беспокоить затруднения при глотании. Регресс неврологических проявлений подтверждался данными фиброларингоскопии (восстановлением подвижности половины гортани) и заключением невролога. За время наблюдения (от 1 года до 2 лет) возникновение рецидива заболевания зафиксировано у одного пациента, что, скорее всего, было связано с прогрессированием сахарного диабета, сопровождавшимся развитием ангиопатии сетчатки, а также полинейропатии, что потребовало проведения дополнительного курса антибактериальной терапии, после чего отмечалась положительная динамика. В дальнейшем этот пациент исчез из нашего поля зрения, судьба его неизвестна.
Таким образом, злокачественный наружный отит представляет собой тяжелую отиатрическую патологию. Пациенты с вышеуказанным заболеванием требуют длительного наблюдения врачом-оториноларингологом и тщательного выбора способа лечения в каждом конкретном клиническом случае, включая адекватную терапию сопутствующих патологических состояний.
Конфликт интересов: авторы статьи подтвердили отсутствие финансовой поддержки/конфликта интересов, о котором необходимо сообщить.
Читайте также:
- Доброкачественное позиционное пароксизмальное головокружение после падения
- Рак толстой кишки: лечение, схемы химиотерапии при колоректальной онкологии
- Методика теста толчок головой (голова-импульс)
- Иммуносекретирующие опухоли
- Дальнейшее обследование при выявлении пороков у плода. Прерывание беременности при пороках развития
