Причины синюшно-одышечных приступов при пороке типа Фалло. Морфология инфундибулотомии
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Что такое «цианоз»? Почему он возникает? Что с ним делать?
В предыдущих главах мы описали «бледные» пороки, при которых артериальная кровь через дефект, находящийся внутри сердца или вне его, попадает в венозную систему и смешивается там с венозной кровью. Образуется сброс «слева-направо», т.е. из левых камер сердца — в правые.
При пороках группы, которую мы хотим сейчас разобрать, происходит обратная картина: венозная кровь попадает в артериальную систему и смешивается с окисленной артериальной кровью. То есть имеется сброс «справа-налево», из правых отделов сердца в левые.
Дети, страдающие такими видами пороков, отличаются от здоровых синюшностью кожи и, особенно, слизистых, которые выглядят малиново-красными или фиолетовыми, как будто ребенок поел черники. Заметная синева может возникнуть сразу после рождения, а может проявиться через несколько недель или даже месяцев, и быть самой разной степени. Почему так происходит?
Дело в том, что артериальная кровь получает через дефект в сердце примесь чисто венозной , бедной кислородом крови. В результате эта кровь постоянно недонасыщена, и кислорода тканям не хватает.
Организм с этим борется простым способом: в костном мозге и селезенке вырабатывается больше кровяных клеток — эритроцитов, которые этот кислород и переносят. Их количество в крови значительно превосходит нормальное. Вместе с тем, увеличивается количество гемоглобина, который в них содержится, и собственно, и является веществом, к которому присоединяются молекулы кислорода в легочных альвеолах.
Чем больше примесь венозной крови к артериальной, тем больше в крови эритроцитов и гемоглобина. Это защитная реакция, позволяющая клеткам органов и тканей жить, несмотря на низкое содержание кислорода в притекающей крови.
Но такой нарушенный ее состав сказывается и на внешнем виде кожных и слизистых, поскольку их сосуды заполнены густой и темной кровью: ведь увеличение числа эритроцитов делает кровь гуще, а кровоток в капиллярах — медленнее.
Последствия такого состояния — опасны. У детей могут закупориваться мелкие сосуды, особенно головного мозга. В результате возможно развитие зон недостаточного снабжения отдельных участков мозга и появляется неврологическая симптоматика. Из-за недостаточного снабжения кислородом наиболее далеких от сердца областей тела — кончиков пальцев на руках и ногах — они начинают не только менять свой цвет, становясь синюшными, но и утолщаются на концах (так называемые «барабанные палочки»), а ногти — увеличиваются и становятся выпуклыми (так называемые «часовые стекла»).
У больных с пороками, у которых сброс «справа-налево» сопровождается и усиливается препятствием кровотоку в правом желудочке, появляются одышечно-цианостичесие приступы, когда ребенок на несколько секунд, а иногда и минут теряет сознание и не может вдохнуть достаточное количество воздуха. Это уже очень страшно, потому что может перейти в длительную, а иногда и необратимую потерю сознания. Так что само существование цианоза опасно в любом возрасте и избавиться от него хирургическими способами абсолютно необходимо.
В зависимости от степени смешения венозной и артериальной крови, степень цианоза может быть очень разной. Иногда «синим» оказывается все тело ребенка, иногда — только губы и кончики пальцев на руках и ногах. При некоторых пороках цианоз становится заметным не сразу, а через несколько недель или месяцев после рождения. Иными словами, порок, который был «бледным» в младенчестве, становится «синим». Это не значит, что с ребенком что-то случилось. Просто с ростом сброс «справа-налево» стал больше. И, пожалуйста, учтите: если «бледный» порок может стать «синим» со временем, то «синий» превратиться в «бледный» может исключительно с помощью хирургической операции.
Врожденные пороки сердца
Врожденные пороки сердца - группа заболеваний, объединенных наличием анатомических дефектов сердца, его клапанного аппарата или сосудов, возникших во внутриутробном периоде, приводящих к изменению внутрисердечной и системной гемодинамики. Проявления врожденного порока сердца зависят от его вида; к наиболее характерным симптомам относятся бледность или синюшность кожных покровов, шумы в сердце, отставание в физическом развитии, признаки дыхательной и сердечной недостаточности. При подозрении на врожденный порок сердца выполняется ЭКГ, ФКГ, рентгенография, ЭхоКГ, катетеризация сердца и аортография, кардиография, МРТ сердца и т. д. Чаще всего при врожденных пороках сердца прибегают к кардиохирургической операции - оперативной коррекции выявленной аномалии.
Общие сведения
Врожденные пороки сердца - весьма обширная и разнородная группа заболеваний сердца и крупных сосудов, сопровождающихся изменением кровотока, перегрузкой и недостаточностью сердца. Частота встречаемости врожденных пороков сердца высока и, по оценке различных авторов, колеблется от 0,8 до 1,2% среди всех новорожденных. Врожденные пороки сердца составляют 10-30% всех врожденных аномалий. В группу врожденных пороков сердца входят как относительно легкие нарушения развития сердца и сосудов, так и тяжелые формы патологии сердца, несовместимые с жизнью.
Многие виды врожденных пороков сердца встречаются не только изолированно, но и в различных сочетаниях друг с другом, что значительно утяжеляет структуру дефекта. Примерно в трети случаев аномалии сердца сочетаются с внесердечными врожденными пороками ЦНС, опорно-двигательного аппарата, ЖКТ, мочеполовой системы и пр.
К наиболее частым вариантам врожденных пороков сердца, встречающимся в кардиологии, относятся дефекты межжелудочковой перегородки (ДМЖП - 20%), дефекты межпредсердной перегородки (ДМПП), стеноз аорты, коарктация аорты, открытый артериальный проток (ОАП), транспозиция крупных магистральных сосудов (ТКС), стеноз легочной артерии (10-15% каждый).
Причины врожденных пороков сердца
Этиология врожденных пороков сердца может быть обусловлена хромосомными нарушениями (5%), генной мутацией (2-3%), влиянием факторов среды (1-2%), полигенно-мультифакториальной предрасположенностью (90%).
Различного рода хромосомные аберрации приводят к количественным и структурным изменениям хромосом. При хромосомных перестройках отмечаются множественные полисистемные аномалии развития, включая врожденные пороки сердца. В случае трисомии аутосом наиболее частыми пороками сердца оказываются дефекты межпредсердной или межжелудочковой перегородок, а также их сочетание; при аномалиях половых хромосом врожденные пороки сердца встречаются реже и представлены, главным образом, коарктацией аорты или дефектом межжелудочковой перегородки.
Врожденные пороки сердца, обусловленные мутациями единичных генов, также в большинстве случаев сочетаются с аномалиями других внутренних органов. В этих случаях сердечные пороки являются частью аутосомно-доминантных (синдромы Марфана, Холта-Орама, Крузона, Нунана и др.), аутосомно-рецессивных синдромов (синдром Картагенера, Карпентера, Робертса, Гурлер и др.) или синдромов, сцепленных с Х-хромосомой (синдромы Гольтца, Аазе, Гунтера и др.).
Среди повреждающих факторов внешней среды к развитию врожденных пороков сердца приводят вирусные заболевания беременной, ионизирующая радиация, некоторые лекарственные препараты, пагубные привычки матери, производственные вредности. Критическим периодом неблагоприятного воздействия на плод являются первые 3 месяца беременности, когда происходит фетальный органогенез.
Внутриутробное поражение плода вирусом краснухи наиболее часто вызывает триаду аномалий - глаукому или катаракту, глухоту, врожденные пороки сердца (тетраду Фалло, транспозицию магистральных сосудов, открытый артериальный проток, общий артериальный ствол, клапанные пороки, стеноз легочной артерии, ДМЖП и др.). Также обычно имеют место микроцефалия, нарушение развития костей черепа и скелета, отставание в умственном и физическом развитии.
В структуру эмбриофетального алкогольного синдрома обычно входят дефекты межжелудочковой и межпредсердной перегородки, открытый артериальный проток. Доказано, что тератогенное действие на сердечно-сосудистую систему плода оказывает прием амфетаминов, приводящий к транспозиции магистральных сосудов и ДМЖП; противосудорожных средств, обусловливающих развитие стеноза аорты и легочной артерии, коарктации аорты, открытого артериального протока, тетрады Фалло, гипоплазии левых отделов сердца; препаратов лития, приводящих к атрезии трехстворчатого клапана, аномалии Эбштейна, ДМПП; прогестагенов, вызывающих тетраду Фалло, другие сложные врожденные пороки сердца.
У женщин, страдающих преддиабетом или диабетом, дети с врожденными пороками сердца рождаются чаще, чем у здоровых матерей. В этом случае у плода обычно формируются ДМЖП или транспозиция крупных сосудов. Вероятность рождения ребенка с врожденным пороком сердца у женщины с ревматизмом составляет 25 %.
Кроме непосредственных причин, выделяют факторы риска формирования аномалий сердца у плода. К ним относят возраст беременной младше 15-17 лет и старше 40 лет, токсикозы I триместра, угрозу самопроизвольного прерывания беременности, эндокринные нарушения у матери, случаи мертворождения в анамнезе, наличие в семье других детей и близких родственников с врожденными пороками сердца.
Классификация врожденных пороков сердца
Существует несколько вариантов классификаций врожденных пороков сердца, в основу которых положен принцип изменения гемодинамики. С учетом влияния порока на легочный кровоток выделяют:
- врожденные пороки сердца с неизмененным (либо незначительно измененным) кровотоком в малом круге кровообращения: атрезия аортального клапана, стеноз аорты, недостаточность легочного клапана, митральные пороки (недостаточность и стеноз клапана), коарктация аорты взрослого типа, трехпредсердное сердце и др.
- врожденные пороки сердца с увеличенным кровотоком в легких: не приводящие к развитию раннего цианоза (открытый артериальный проток, ДМПП, ДМЖП, аортолегочный свищ, коарктация аорты детского типа, синдром Лютамбаше), приводящие к развитию цианоза (атрезия трехстворчатого клапана с большим ДМЖП, открытый артериальный проток с легочной гипертензией)
- врожденные пороки сердца с обедненным кровотоком в легких: не приводящие к развитию цианоза (изолированный стеноз легочной артерии), приводящие к развитию цианоза (сложные пороки сердца - болезнь Фалло, гипоплазия правого желудочка, аномалия Эбштейна)
- комбинированные врожденные пороки сердца, при которых нарушаются анатомические взаимоотношения между крупными сосудами и различными отделами сердца: транспозиция магистральных артерий, общий артериальный ствол, аномалия Тауссиг-Бинга, отхождение аорты и легочного ствола из одного желудочка и пр.
В практической кардиологии используется деление врожденных пороков сердца на 3 группы: пороки «синего» (цианотического) типа с веноартериальным шунтом (триада Фалло, тетрада Фалло, транспозиция магистральных сосудов, атрезия трехстворчатого клапана); пороки «бледного» типа с артериовенозным сбросом (септальные дефекты, открытый артериальный проток); пороки с препятствием на пути выброса крови из желудочков (стенозы аорты и легочной артерии, коарктация аорты).
Нарушения гемодинамики при врожденных пороках сердца
В результате выше названных причин у развивающего плода может нарушаться правильное формирование структур сердца, что выражается в неполном или несвоевременном закрытии перепонок между желудочками и предсердиями, неправильном образовании клапанов, недостаточном повороте первичной сердечной трубки и недоразвитии желудочков, аномальном расположении сосудов и т. д. После рождения у части детей остаются открытыми артериальный проток и овальное окно, которые во внутриутробном периоде функционируют в физиологическом порядке.
При врожденных пороках сердца бледного типа с артериовенозным сбросом вследствие гиперволемии развивается гипертензия малого круга кровообращения; при пороках синего типа с веноартериальным шунтом у больных имеет место гипоксемия.
Около 50% детей с большим сбросом крови в малый круг кровообращения погибают без кардиохирургической помощи на первом году жизни от явлений сердечной недостаточности. У детей, перешагнувших этот критический рубеж, сброс крови в малый круг уменьшается, самочувствие стабилизируется, однако постепенно прогрессируют склеротические процессы в сосудах легких, обусловливая легочную гипертензию.
При цианотических врожденных пороках сердца венозный сброс крови или ее смешение приводит к перегрузке большого и гиповолемии малого круга кровообращения, вызывая снижение насыщения крови кислородом (гипоксемию) и появление синюшности кожи и слизистых. Для улучшения вентиляции и перфузии органов развивается коллатеральная сеть кровообращения, поэтому, несмотря на выраженные нарушения гемодинамики, состояние больного может длительное время оставаться удовлетворительным. По мере истощения компенсаторных механизмов, вследствие длительной гиперфункции миокарда, развиваются тяжелые необратимые дистрофические изменения в сердечной мышце. При цианотических врожденных пороках сердца оперативное вмешательство показано уже в раннем детском возрасте.
Симптомы врожденных пороков сердца
Клинические проявления и течение врожденных пороков сердца определяется видом аномалии, характером нарушений гемодинамики и сроками развития декомпенсации кровообращения.
У новорожденных с цианотическими врожденными пороками сердца отмечается цианоз (синюшность) кожных покровов и слизистых оболочек. Синюшность усиливается при малейшем напряжении: сосании, плаче ребенка. Белые пороки сердца проявляются побледнением кожи, похолоданием конечностей.
Дети с врожденными пороками сердца обычно беспокойные, отказываются от груди, быстро устают в процессе кормления. У них появляется потливость, тахикардия, аритмии, одышка, набухание и пульсация сосудов шеи. При хроническом нарушении кровообращения дети отстают в прибавлении веса, росте и физическом развитии. При врожденных пороках сердца обычно сразу поле рождения выслушиваются сердечные шумы. В дальнейшем обнаруживаются признаки сердечной недостаточности (отеки, кардиомегалия, кардиогенная гипотрофия, гепатомегалия и др.).
Осложнениями врожденных пороков сердца могут стать бактериальный эндокардит, полицитемия, тромбозы периферических сосудов и тромбоэмболии сосудов головного мозга, застойные пневмонии, синкопальные состояния, одышечно-цианотические приступы, стенокардитический синдром или инфаркт миокарда.
Диагностика врожденных пороков сердца
Выявление врожденных пороков сердца осуществляется путем комплексного обследования. При осмотре ребенка отмечают окраску кожных покровов: наличие или отсутствие цианоза, его характер (периферический, генерализованный). При аускультации сердца нередко выявляется изменение (ослабление, усиление или расщепление) сердечных тонов, наличие шумов и пр. Физикальное обследование при подозрении на врожденный порок сердца дополняется инструментальной диагностикой - электрокардиографией (ЭКГ), фонокардиографией (ФКГ), рентгенографией органов грудной клетки, эхокардиографией (ЭхоКГ).
ЭКГ позволяет выявить гипертрофию различных отделов сердца, патологическое отклонение ЭОС, наличие аритмий и нарушений проводимости, что в совокупности с данными других методов клинического обследования позволяет судить о тяжести врожденного порока сердца. С помощью суточного холтеровского ЭКГ-мониторирования обнаруживаются скрытые нарушения ритма и проводимости. Посредством ФКГ более тщательно и детально оценивается характер, длительность и локализация сердечных тонов и шумов. Данные рентгенографии органов грудной клетки дополняют предыдущие методы за счет оценки состояния малого круга кровообращения, расположения, формы и размеров сердца, изменений со стороны других органов (легких, плевры, позвоночника). При проведении ЭхоКГ визуализируются анатомические дефекты перегородок и клапанов сердца, расположение магистральных сосудов, оценивается сократительная способность миокарда.
При сложных врожденных пороках сердца, а также сопутствующей легочной гипертензии, с целью точной анатомической и гемодинамической диагностики, возникает необходимость в выполнении зондирования полостей сердца и ангиокардиографии.
Лечение врожденных пороков сердца
Наиболее сложной проблемой в детской кардиологии является хирургическое лечение врожденных пороков сердца у детей первого года жизни. Большинство операций в раннем детском возрасте выполняется по поводу цианотических врожденных пороков сердца. При отсутствии у новорожденного признаков сердечной недостаточности, умеренной выраженности цианоза операция может быть отложена. Наблюдение за детьми с врожденными пороками сердца осуществляют кардиолог и кардиохирург.
Специфическое лечение в каждом конкретном случае зависит от разновидности и степени тяжести врожденного порока сердца. Операции при врожденных дефектах перегородок сердца (ДМЖП, ДМПП) могут включать пластику или ушивание перегородки, рентгенэндоваскулярную окклюзию дефекта. При наличии выраженной гипоксемии детям с врожденными пороками сердца первым этапом выполняется паллиативное вмешательство, предполагающее наложение различного рода межсистемных анастомозов. Подобная тактика улучшает оксигенацию крови, уменьшает риск осложнений, позволяет провести радикальную коррекцию в более благоприятных условиях. При аортальных пороках выполняется резекция или баллонная дилатация коарктации аорты, пластика аортального стеноза и др. При ОАП производится его перевязка. Лечение стеноза легочной артерии заключается в проведении открытой или эндоваскулярной вальвулопластики и т. д.
Анатомически сложные врожденные пороки сердца, при которых радикальная операция не представляется возможной, требуют выполнения гемодинамической коррекции, т. е. разделения артериального и венозного потоков крови без устранения анатомического дефекта. В этих случаях могут проводиться операции Фонтена, Сеннинга, Мастарда и др. Серьезные пороки, не поддающиеся оперативному лечению, требуют проведения пересадки сердца.
Консервативное лечение врожденных пороков сердца может включать в себя симптоматическую терапию одышечно-цианотических приступов, острой левожелудочковой недостаточности (сердечной астмы, отека легких), хронической сердечной недостаточности, ишемии миокарда, аритмий.
Прогноз и профилактика врожденных пороков сердца
В структуре смертности новорожденных врожденные пороки сердца занимают первое место. Без оказания квалифицированной кардиохирургической помощи в течение первого года жизни погибает 50-75% детей. В периоде компенсации (2-3 года) смертность снижается до 5%. Ранее выявление и коррекция врожденного порока сердца позволяет существенно улучшить прогноз.
Профилактика врожденных пороков сердца требует тщательного планирования беременности, исключения воздействия неблагоприятных факторов на плод, проведения медико-генетического консультирования и разъяснительной работы среди женщин групп риска по рождению детей с сердечной патологией, решения вопроса о пренатальной диагностике порока (УЗИ, биопсия хориона, амниоцентез) и показаниях к прерыванию беременности. Ведение беременности у женщин с врожденными пороками сердца требует повышенного внимания со стороны акушера-гинеколога и кардиолога.
Тетрада Фалло
Тетрада Фалло - сочетанная врожденная аномалия сердца, характеризующаяся стенозом выводного тракта правого желудочка, дефектом межжелудочковой перегородки, декстропозицией аорты и гипертрофией миокарда правого желудочка. Клинически тетрада Фалло проявляется ранним цианозом, задержкой развития, одышкой и одышечно-цианотическими приступами, головокружением и обмороками. Инструментальная диагностика тетрады Фалло включает проведение ФКГ, электрокардиографии, УЗИ сердца, рентгенографии грудной клетки, катетеризации полостей сердца, вентрикулографии. Оперативное лечение тетрады Фалло может быть паллиативным (наложение межсистемных анастомозов) и радикальным (полная хирургическая коррекция порока).
МКБ-10
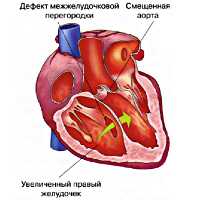
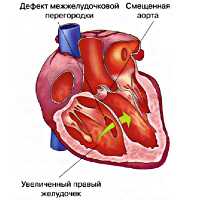
Тетрада Фалло - сложный врожденный порок сердца «синего» типа, морфологическую основу которого составляют четыре признака: обструкция выходного отдела правого желудочка, обширный ДМЖП, гипертрофия правого желудочка и смещение аорты. В кардиологии тетрада Фалло встречается в 7-10 % случаев среди всех врожденных пороков сердца и составляет половину всех пороков цианотического типа. Подробная анатомическая характеристика порока, как самостоятельной нозологической формы, впервые была дана французским врачом-патологоанатомом Е.L.A. Fallot в 1888 г., по имени которого впоследствии он и был назван.
По структуре дефекта к тетраде Фалло наиболее близки триада Фалло (стеноз отверстия легочной артерии, дефект межпредсердной перегородки и гипертрофия правого желудочка) и пентада Фалло (тетрада Фалло и ДМПП). Тетрада Фалло может сочетаться с другими аномалиями сердца и сосудов: праворасположенной дугой аорты, аномалиями венечных артерий, стенозом ветвей легочной артерии, открытым артериальным протоком, полной формой открытого атриовентрикулярного канала, добавочной левосторонней верхней полой веной, частичным аномальным дренажом легочных вен.
Причины тетрады Фалло
Тетрада Фалло формируется вследствие нарушения процесса кардиогенеза на 2-8 нед. эмбрионального развития. К развитию порока могут приводить перенесенные беременной на ранних сроках гестации инфекционные заболевания (корь, скарлатина, краснуха); прием лекарственных средств (снотворных, седативных, гормональных и др.), наркотиков или алкоголя; воздействие вредных производственных факторов. В формировании ВПС прослеживается влияние наследственности.
Тетрада Фалло нередко встречается у детей с синдромом Корнелии де Ланге (амстердамской карликовостью), включающим олигофрению и множественные аномалии развития («лицо клоуна», атрезию хоан, деформацию ушных раковин, готическое небо, косоглазие, миопию, астигматизм, атрофию зрительных нервов, гипертрихоз, деформацию грудины и позвоночника, синдактилию стоп, уменьшение количества пальцев, пороки развития внутренних органов и т. д.).
Пусковым механизмом тетрады Фалло служит неправильная ротация (против часовой стрелки) артериального конуса, вследствие чего происходит смещение клапана аорты правее относительного легочного. При этом аорта располагается над межжелудочковой перегородкой («аорта-всадник»). Неправильное положение аорты обусловливает смещение легочного ствола, который несколько удлиняется и сужается. Ротация артериального конуса препятствует соединению его собственной перегородки с межжелудочковой перегородкой, что обусловливает образование ДМЖП и последующее расширение правого желудочка.
Классификация тетрады Фалло
С учетом характера обструкции выводного тракта правого желудочка анатомические варианты тетрады Фалло представлены четырьмя типами: эмбриологическим, гипертрофическим, тубулярным и многокомпонентным.
I тип тетрады Фалло - эмбриологический. Обструкция обусловлена смещением конусной перегородки кпереди и влево или (и) ее низким расположением. Зона максимального стеноза соответствует уровню разграничительного мышечного кольца. Фиброзное кольцо легочного клапана практически не изменено или умеренно гипоплазировано.
II тип тетрады Фалло - гипертрофический. В основе обструкции лежит смещение конусной перегородки кпереди и влево или (и) ее низкое расположение, а также выраженные гипертрофические изменения ее проксимального сегмента. Зона максимального стеноза соответствует уровню отверстия выходного отдела правого желудочка и разграничительного мышечного кольца.
III тип тетрады Фалло - тубулярный. Обструкция вызвана неравномерным разделением общего артериального ствола, в результате чего легочный конус оказывается резко гипоплазированным, суженным и укороченным. При данном типе тетрады Фалло может иметь место гипоплазия фиброзного кольца или клапанный стеноз легочного ствола.
IV тип тетрады Фалло - многокомпонентный. Причина обструкции - значительное удлинение конусной перегородки или высокое отхождение перегородочно-краевой трабекулы модераторного тяжа.
В связи с особенностями гемодинамики различают три клинико-анатомических формы тетрады Фалло: 1) с атрезией устья легочной артерии; 2) цианотичная форма со стенозом устья различной степени; 3) ацианотичная форма.
Особенности гемодинамики при тетраде Фалло
Степень гемодинамических нарушений при тетраде Фалло определяется выраженностью обструкции выводного отдела правого желудочка и наличием дефекта в межжелудочковой перегородке.
Наличие значительного стеноза легочной артерии и септального дефекта больших размеров обусловливает преимущественное поступление крови из обоих желудочков в аорту и меньшее - в легочную артерию, что сопровождается артериальной гипоксемией. Ввиду большого дефекта перегородки давление в обоих желудочках становится равным. При крайней форме тетрады Фалло, связанной с атрезией устья легочной артерии, в малый круг кровообращения кровь попадает из аорты через открытый артериальный проток или через коллатерали.
При умеренной обструкции общее периферическое сопротивление выше, чем сопротивление стенозированного выводного тракта, поэтому развивается лево-правый сброс крови, приводящий к развитию ацианотичной (бледной) формы тетрады Фалло. Однако по мере прогрессирования стеноза возникает сначала перекрестный, а в дальнейшем - веноартериальный (право-левый) сброс крови, что означает трансформацию порока из «белой» формы в «синюю».
Симптомы тетрады Фалло
В зависимости от времени появления цианоза выделяют пять клинических форм и соответственно столько же периодов манифестации тетрады Фалло: раннюю цианотичную форму (появление цианоза с первых месяцев или первого года жизни), классическую (появление цианоза на втором-третьем году жизни), тяжелую (протекает с одышечно-цианотическими приступами), позднюю цианотичную (появление цианоза к 6-10 годам) и ацианотичную (бледную) форму.
При тяжелой форме тетрады Фалло цианоз губ и кожных покровов появляется с 3-4 месяцев и становится стабильно выраженным к 1 году. Синюшность усиливается при кормлении, плаче, натуживании, эмоциональном напряжении, физической нагрузке. Любая физическая активность (ходьба, бег, подвижная игра) сопровождается нарастанием одышки, появлением слабости, развитием тахикардии, головокружением. Характерное положение пациентов с тетрадой Фалло после нагрузки - сидя на корточках.
Крайне тяжелым проявлением клинической картины тетрады Фалло служат одышечно-цианотические приступы, которые обычно появляются в возрасте 2-5 лет. Приступ развивается внезапно, сопровождается беспокойством ребенка, усилением цианоза и одышки, тахикардией, слабостью, потерей сознания. Возможно развитие апноэ, гипоксической комы, судорог с последующими явлениями гемипареза. Одышечно-цианотические приступы развиваются вследствие резкого спазма инфундибулярного отдела правого желудочка, что приводит к поступлению всего объема венозной крови через дефект в межжелудочковой перегородке в аорту и усилению гипоксии ЦНС.
Дети с терадой Фалло могут отставать в физическом (гипотрофия II-III ст.) и моторном развитии; они часто болеют повторными ОРВИ, хроническим тонзиллитом, гайморитом, рецидивирующими пневмониями. У взрослых пациентов с тетрадой Фалло возможно присоединение туберкулеза легких.
Диагностика тетрады Фалло
При объективном обследовании пациентов с тетрадой Фалло обращает внимание бледность или синюшность кожных покровов, утолщение пальцевых фаланг («барабанные палочки» и «часовые стекла), вынужденная поза, адинамия; реже - деформация грудной клетки (сердечный горб). Перкуторно обнаруживается незначительное расширение границ сердца в обе стороны. Типичными аускультативными признаками тетрады Фалло служат грубый систолический шум во II-III межреберье слева от грудины, ослабление II тона над легочной артерией и др. Полная аускультативная картина порока фиксируется с помощью фонокардиографии.
Рентгенография органов грудной клетки выявляет умеренную кардиомегалию, типичную форму сердца в виде башмачка, обеднение легочного рисунка. ЭКГ-картина характеризуется значительным отклонением ЭОС вправо, гипертрофическими изменениями миокарда правого желудочка, неполной блокадой правой ножки пучка Гиса.
С помощью УЗИ сердца непосредственно определяются все анатомические компоненты тетрады Фалло: степень легочного стеноза, величина смещения аорты, размер ДМЖП и выраженность гипертрофии правого желудочка.
Зондирование полостей сердца позволяет выявить высокое давление в правом желудочке, снижение насыщения артериальной крови кислородом, прохождение катетера из правого желудочка в аорту. При проведении аортографии и легочной артериографии обнаруживается наличие коллатерального кровотока, ОАП, патологии легочной артерии. При необходимости выполняется левая вентрикулография, селективная коронарография, МСКТ и МРТ сердца.
Дифференциальный диагноз тетрады Фалло проводится с транспозицией магистральных сосудов, двойным отхождением аорты и легочной артерии от правого желудочка, одножелудочковым сердцем, двухкамерным сердцем.
Лечение тетрады Фалло
Все пациенты с тетрадой Фалло подлежат хирургическому лечению. Медикаментозная терапия показана при развитии одышечно-цианотических приступов: ингаляции увлажненного кислорода, внутривенное введение реополиглюкина, натрия гидрокарбоната, глюкозы, эуфиллина. В случае неэффективности лекарственной терапии необходимо незамедлительное наложение аортолегочного анастомоза.
Способ оперативной коррекции тетрады Фалло зависит от тяжести течения порока, его анатомо-гемодинамического варианта, возраста пациента. Новорожденным и детям раннего возраста с тяжелой формой тетрады Фалло на первом этапе требуется проведение паллиативных операций, которые позволили бы снизить степень риска осложнений при последующей радикальной коррекции порока.
К паллиативным (шунтирующим) типам операций при тетраде Фалло относятся: наложение подключично-легочного анастомоза Блелока-Тауссиг, внутриперикардиальное анастомозирование восходящей аорты и правой легочной артерии, наложение центрального аорто-легочного анастомоза с помощью синтетического или биологического протеза, наложение анастомоза между нисходящей аортой и левой легочной артерией и др. Для уменьшения гипоксемии применяются операции открытой инфундибулопластики и баллонной вальвулопластики.
Радикальная коррекция тетрады Фалло предусматривает проведение пластики ДМЖП и устранения обструкции выходного отдела правого желудочка. Обычно она проводится в возрасте от полугода до 3-х лет. Специфическими осложнениями операций, выполняемых при тетраде Фалло, могут являться тромбоз анастомоза, острая сердечная недостаточность, легочная гипертензия, аневризма правого желудочка, АВ-блокада, аритмии, инфекционный эндокардит.
Прогноз тетрады Фалло
Естественное течение порока в значительной мере зависит от степени легочного стеноза. Четверть детей с тяжелой формой тетрады Фалло погибает в первый год жизни, из них половина - в период новорожденности. Без операции средняя продолжительность жизни - 12 лет, менее 5% больных доживают до 40-летия. Причиной гибели больных с тетрадой Фалло чаще всего становится тромбоз сосудов головного мозга (ишемический инсульт) или абсцесс мозга.
Отдаленные результаты радикальной коррекции тетрады Фалло хорошие: пациенты трудоспособны и социально активны, удовлетворительно переносят физические нагрузки. Однако чем в более позднем возрасте выполнена радикальная операция, тем хуже ее отдаленные результаты. Все пациенты с тетрадой Фалло нуждаются в наблюдении кардиолога и кардиохирурга, антибиотикопрофилактике эндокардита перед проведением стоматологических или хирургических процедур, потенциально опасных в отношении развития бактериемии.
Тетрада Фалло относится к таким порокам, при которых цианоз может проявляться постепенно. Иногда он еле заметен, и только показатели гемоглобина и эритроцитов могут говорить о постоянном недонасыщении артериальной крови кислородом (есть даже термин «бледная тетрада»), но это не меняет анатомической сути самого порока.
По определению («тетрада» означает «четыре») при этом пороке имеется четыре нарушения нормального строения сердца.
Вторая составляющая — это положение устья аорты. Оно сдвинуто по отношению к норме вперед и вправо, и оказывается сидящим как бы «верхом» над дефектом. Слово «верхом» здесь подходит очень точно. Представьте себе человека верхом на лошади — одна нога справа, другая слева от крупа, а туловище — в центре и над ним. Так вот аорта оказывается сидящей в седле над образованным отверстием и над обоими желудочками, а не отходит только от левого, как в нормальном сердце. Это — так называемая «декстропозиция» (т.е. смещение вправо) аорты, или ее частичное отхождение от правого желудочка — второй компонент тетрады Фалло из четырех.
Третья составляющая — это мышечное, внутрижелудочковое, сужение выводного отдела правого желудочка, который открывается в устье легочной артерии. Ствол и ветви этой артерии также часто оказываются значительно более узкими, чем нормальные.
И, наконец, четвертое, — значительное утолщение всех мышц правого желудочка, всей его стенки, в несколько раз превышающее его нормальную толщину.
Что же происходит в сердце, которому природа задала такую непростую задачу? Как обеспечить кислородом организм родившегося ребенка? Ведь надо же с этим справляться!
Посмотрим, что происходит с кровотоком в такой ситуации. Венозная кровь из полых вен, т.е. от всего организма, проходит в правое предсердие. Через трехстворчатый клапан она попадает в правый желудочек. А тут есть два пути: один — через широко отрытый дефект в аорту и в большой круг кровообращения, а другой — в суженную у начала легочную артерию, где сопротивление кровотоку намного больше.
Понятно, что в малый круг, т.е. через легкие, пройдет меньшая часть венозной крови, а большая ее часть пойдет снова в аорту и смешается с артериальной. Эта примесь венозной, неокисленной крови и создает общее недосыщение и вызывает цианоз. Степень его будет зависеть от того, какая часть крови в большом круге недонасыщена, т.е. венозна, и насколько включились те механизмы «защиты» — увеличение числа эритроцитов, о которых мы говорили выше. Утолщение мышечной стенки правого желудочка - это только его ответ на значительно увеличенную нагрузку по сравнению с нормой.
Сразу после рождения ребенок выглядит нормально, но уже через несколько дней можно заметить его беспокойство, одышку при малейшей нагрузке, главная из которых сейчас - сосание .
Синюшность может быть совсем незаметна или выявляться только при плаче. Ребенок нормально набирает в весе. Однако иногда вдруг как бы начинает задыхаться, закатывает глаза и не совсем понятно, в сознании ли он в такой момент или нет. Состояние продолжается от нескольких секунд до нескольких минут, и проходит так же внезапно, как и началось. Это - одышечно-цианотический приступ, опасный даже при кратковременности, потому что исход его непредсказуем. Конечно же, даже при малейшем подозрении на такое состояние нужно немедленно показаться врачам.
При тетраде Фалло приступы, как часть клинической картины, могут быть даже при отсутствии выраженного цианоза. И вообще синюшность при этом пороке выявляется, как правило, во втором полугодии жизни, а иногда и позже. Приступов тоже может не быть — они связаны со степенью сужения выводного отдела правого желудочка, которая, конечно, у всех больных разная.
С тетрадой Фалло дети могут жить несколько лет, но их состояние неминуемо ухудшается: синюшность становится очень выраженной, дети выглядят истощенными, резко отстают в развитии от сверстников. Для них наиболее удобной позой становится сидение на корточках, поджав ноги в коленях под себя. Им трудно двигаться, играть, вести нормальную жизнь и получать удовольствие от нее. Они тяжело больны. Диагноз будет поставлен при первом же грамотном кардиологическом обследовании, после которого тотчас встанет вопрос о хирургической помощи. Степень ее срочности зависит от конкретной ситуации, но затягивать с операцией нельзя: последствия цианоза и приступов могут стать необратимыми, если приведут к неврологическим нарушениям и, особенно, поражению центральной нервной системы. При ситуации, когда цианоз мало или совсем не выражен (так называемая «бледная тетрада») опасность меньше, но все же она есть.
Каковы же методы хирургического лечения тетрады Фалло?
Есть два пути. Первый — это закрыть дефект межжелудочковой перегородки и устранить препятствие кровотоку в правом желудочке и легочной артерии. Это - радикальная коррекция порока. Понятно, что она выполняется на открытом сердце в условиях искусственного кровообращения. Сегодня она может быть сделана в любом возрасте, однако, не всегда и далеко не везде. Риск при операции на открытом сердце есть всегда. Но варианты анатомии тетрады Фалло, хотя и имеют одно общее название, отличаются друг от друга, иногда - значительно, и риск порой бывает слишком велик для того, чтобы делать такую большую реконструктивную операцию «в один заход». К счастью, есть другой путь - сначала сделать паллиативную, вспомогательную операцию.
Наложение анастомоза между системным и легочным кругами
Сегодня ее выполняют, вшивая короткую синтетическую трубочку между началом подключичной артерии и легочной артерией. Диаметр трубочки 3-5 мм, а длина — 2-3 см.
Эта операция, спасшая жизнь тысячам детей, применяется не только при тетраде Фалло, но и при других врожденных пороках с цианозом, причиной которого является сужение выводного отдела правого желудочка и недостаточное поступление крови в легочное русло, т.е. в малый круг кровообращения. В дальнейшем, касаясь других пороков, мы не будем останавливаться на принципе этой операции столь подробно, а будем говорить «наложение анастомоза между системным и легочным кругами», подразумевая, что вы уже знаете, о чем идет речь.
Результаты операции поразительны: ребенок розовеет прямо на операционном столе, как будто он первый раз в жизни сделал глубокий вдох. Признаки синюшности проходят сразу, как и одышечно-цианотические приступы, и ближайшая жизнь ребенка кажется безоблачной. Но это только кажется. Основной порок остался. Более того, мы к нему добавили еще один, хотя и помогли ему тем самым выжить.
Больные, которым был сделан анастомоз, могут жить 5-10 и более лет. Но даже если нет никаких осложнений, со временем функция анастомоза ухудшается, становится недостаточной: ведь ребенок растет, порок не исправлен, а размер анастомоза — постоянен. И хотя ребенок чувствует себя хорошо, мысль о том, что его не вылечили окончательно, не будет оставлять вас в покое. Мы советуем вам в течение 6-12 месяцев после первой операции настроить себя на выполнение последующей коррекции порока.
Радикальная коррекция заключается в закрытии дефекта заплатой (после чего аорта будет отходить только от левого желудочка, как и должно быть), удалении суженного участка в выводном отделе правого желудочка и расширении заплатой легочной артерии, когда это нужно. Если ранее был наложен анастомоз, то его просто перевязывают.
Какой будет выбран метод лечения, зависит от конкретной ситуации — от анатомии порока и от состояния ребенка. Поэтому здесь мы можем ограничиться лишь советами.
Главное — постарайтесь успокоиться. Видите — лечить необходимо и можно: есть надежные, проверенные временем методы лечения. Когда же надо их применять? Если ребенку плохо, он синий, отстает в развитии, у него приступы, о которых мы писали выше — тут времени для раздумий просто нет. Ему надо делать паллиативную операцию, т.е. накладывать анастомоз. И срочно, чтобы избежать возможных осложнений. Кроме того, эта операция подготовит ребенка и его сердце к повторной, радикальной коррекции.
При «бледном» течении тетрады Фалло без приступов и без выраженного цианоза и при наличии условий, можно, не прибегая к анастомозу, сразу делать радикальную коррекцию. Но такую операцию желательно делать в клиниках, где есть не только достаточная техническая оснащенность, но и значительный опыт . Таких клиник в нашей стране становится все больше.
Первые серьезные попытки хирургического лечения тетрады Фалло были предприняты более полувека назад, и не будет преувеличением сказать, что именно с этого началась вся хирургия цианотических врожденных пороков сердца. За такой огромный срок методы лечения тетрады Фалло разработаны в деталях, а результаты, даже отдаленные (т.е. через 20-30 лет) — отличные. И накопленный опыт показывает, что сегодня эта операция — в одно- или двухэтапном варианте — достаточно безопасна и благодарна.
Больные, перенесшие лечение в раннем детстве, становятся практически здоровыми полноценными членами общества. Они могут учиться, работать, а женщины — рожать и растить детей, и многие забывают о перенесенной в детстве болезни. Что касается моральных травм, связанных со всем процессом хирургического лечения, то ребенок и о них забывает, и очень важно, чтобы родители не напоминали и не внушали ему, что он когда-то был очень болен. Это не значит, что не надо наблюдаться у врачей, все-таки операция была, и она была сложной. Наблюдение необходимо, поскольку в отдаленные сроки (через несколько лет) могут появиться нарушения ритма сердца или признаки недостаточности клапанов легочной артерии. Эти возможные последствия порока (их даже трудно назвать осложнениями), исправимы, и недалеко то время, когда наиболее частые из них будут устраняться закрытыми рентгенохирургическими методами. Главное условие для успешного лечения этих явлений — их своевременное распознавание.
Тетрада Фалло - это наличие 4-х анатомических врожденных аномалий развития и дефектов сердца:
- обширный дефект межжелудочковой перегородки (отсутствие части межжелудочковой перегородки),
- декстрапозиция, или смещение устья аорты вперед и вправо (устье аорты локализовано «верхом» над дефектом межжелудочковой перегородки),
- мышечное, внутрижелудочковое сужение (обструкция) выводного тракта правого желудочка,
- выраженное утолщение всех мышечных слоев правого желудочка, которое существенно превышает толщину стенки желудочка в сравнении с физиологической.
Тетрада Фалло - относительно часто встречающийся, тяжелый, но практически излечимый врожденный порок сердца, который входит в десятку наиболее распространенных пороков сердца.
Нарушения гемодинамики при тетраде Фалло
Венозная кровь с полых вен (а значит, со всего организма) поступает в правое предсердие. Через трехстворчатый клапан кровь перекачивается в правый желудочек. В правом желудочке возможны два пути кровотока: первый - через значительный дефект в межжелудочковой перегородке в аорту и далее в большой круг кровообращения, а второй - через зауженную в начальном отделе легочную артерию, где сопротивление кровотоку значительно выше. Поэтому в малый круг кровообращения, то есть через легкие, поступит меньший объем венозной крови, больший объем сразу поступает в аорту, где происходит ее смешивание с артериальной кровью.
Часть неоксигенированной венозной крови, которая направляется в артериальный кровоток, приводит к общей недостаточной оксигенации. Степень выраженности этого процесса напрямую имеет зависимость от объема неоксигенированной крови, которая попадает в большой круг кровообращения, и от запуска механизмов «защиты» - увеличения количества циркулирующих эритроцитов и гемоглобина.
Бледная форма порока отличается сравнительно меньшим сопротивлением выбросу крови в легкие, чем в аорту, имеется лево-правый сброс, при этом легочной кровоток снижается незначительно. У таких пациентов с течением времени возможно прогрессирование выраженности обструкции (гипертрофии подклапанного отдела правого желудочка), что становится причиной возникновения перекрестного, а затем и стойкого, право-левого сброса и трансформации порока в цианотическую форму.
Утолщение мышечной стенки правого желудочка в сравнении с физиологической толщиной является исключительно компенсаторным ответом на значительно возросшую нагрузку.
Анатомические варианты сужения выходного отдела правого желудочка:
- Изолированный инфундибулярный (подклапанный) (26 %). Это ограниченное сужение выходного тракта правого желудочка по типу «песочных часов».
- Инфундибулярный в сочетании с клапанным сужением (26 %).
- Инфундибулярный в сочетании с клапанным и аннулярным сужением (16 %).
- Диффузное недоразвитие выходного тракта правого желудочка (27 %).
- Преобладающий клапанный стеноз (редкая форма, характеризующаяся умеренным инфундибулярным стенозом) (5 %).
Клиническая картина
Тетрада Фалло относится к таким порокам сердца, при которых цианоз может развиваться постепенно. В отдельных случаях цианоз едва заметный, и только показатели уровня гемоглобина и эритроцитов могут свидетельствовать о постоянной недостаточной оксигенации крови (иногда применяется термин «белая тетрада»), однако это не изменяет сущности самого порока.
Сразу после рождения ребенок имеет здоровый внешний вид, но уже спустя несколько дней обращает на себя внимание его беспокойное поведение, одышка при незначительной физической активности.
Цианотичность кожных покровов может быть практически не заметной или проявляться только при плаче и/или физической активности ребенка. Ребенок нормально набирает вес и развивается. Однако обращают на себя внимание периодические внезапные приступы удушья, у ребенка закатываются глаза. Во время подобного приступа определить наличие сознания у ребенка представляет определенные трудности. Приступ может продолжаться от нескольких секунд до нескольких минут и завершается так же спонтанно, как и начался. Одышечно-цианотичный приступ представляет серьезную опасность даже при очень короткой продолжительности и может спровоцировать непредвиденные последствия.
При тетраде Фалло одышечно-цианотичные приступы, как одно из проявлений клинической симптоматики, могут возникать даже при отсутствии прогрессирования цианоза. Наиболее часто цианотичность при этом пороке возникает во втором полугодии жизни, а в отдельных случаях - и в более поздние сроки. В тоже время приступы не являются обязательным клиническим симптомом тетрады Фалло, их возникновение зависит от выраженности сужения выходного тракта правого желудочка, которое, как правило, индивидуально для каждого пациента.
При наличии тяжелой гипоксемии отмечается отставание в физическом развитии. Цианотичность кожных покровов возникает незадолго после рождения и постепенно нарастает (если выраженный цианоз возникает в родзале или в ближайшие часы после рождения, то, наиболее вероятно, у ребенка имеется тетрада Фалло с атрезией легочной артерии). Ребенка тревожит выраженная одышка. В более старшем возрасте формируются ногтевые фаланги в виде барабанных палочек, а ногтевые пластинки приобретают сходство с часовыми стеклами. Дети имеют истощенный вид, наиболее удобной позой тела для них является «сидение на корточках», поджавши ноги в коленных суставах под себя. Им трудно двигаться, принимать участие в играх, вести нормальный образ жизни.
Хроническая гипоксия может осложниться абсцессами головного мозга, инфекционным эндокардитом, железодефицитной анемией, гиповитаминозом.
Диагностика и дифференциальный диагноз
Диагноз врожденного порока устанавливается на основании характерной клинической симптоматики, данных физикального обследования (систолическое дрожание вдоль верхней и средней трети левого края грудины, характерные шумы, которые прослушиваются над областью сердца и легочными полями), лабораторных исследований (в клиническом анализе крови выявляется эритроцитоз, повышенный уровень гемоглобина; при исследовании кислотно-щелочного состояния определяется нарастание уровня лактата, метаболический ацидоз, недостаток оснований).
Помимо того, проводятся инструментальные исследования: электрокардиография, рентгенография органов грудной клетки, эхокардиография (одномерная, двухмерная, доплер-эхокардиография).
Для выявления аномалии развития легочных артерий проводится компьютерная томоангиография.
Методом выбора для определения анатомических особенностей порока возможно проведение диагностической катетеризации полостей сердца (выполняется по строгим индивидуальным показаниям).
Тетраду Фалло приходится дифференцировать от транспозиции магистральных сосудов, двойного отхождения магистральных сосудов от правого желудочка, атриовентрикулярного септального дефекта, гипоплазии правых/левых отделов сердца.
Лечение
Задачами лечения являются стабилизация гемодинамики, восстановление полноценного легочного кровотока с достаточной оксигенацией крови.
Оптимальным сроком для осуществления радикальной коррекции считается возраст 6-12 месяцев, но до 3-х лет.
Радикальная хирургическая коррекция порока сердца предусматривает устранение дефекта межжелудочковой перегородки, обеспечение беспрепятственного кровотока в правом желудочке и легочной артерии.
В случае невозможности проведения одноэтапной коррекции порока сердца прибегают к осуществлению паллиативного оперативного вмешательства, при котором выполняется формирование модифицированного системно-легочного анастомоза или трансаннулярной пластики выходного тракта правого желудочка. Помимо этих паллиативных оперативных вмешательств в периоде новорожденности возможно проведение эндоваскулярных манипуляций (стентирование выходного тракта правого желудочка, стентирование открытого артериального протока).
Прогноз
С тетрадой Фалло без оперативного лечения пациент зачастую проживает несколько лет (средняя продолжительность жизни составляет 12 лет), однако его состояние непрерывно будет ухудшаться: цианотичность становится более выраженной, дети имеют истощенный вид и значительно отстают в физическом развитии от сверстников. Без лечебных мероприятий по устранению порока в течение 10-ти лет остается жить приблизительно 30 % пациентов. Высокий уровень летальности в первые недели жизни возникает при выраженной гипоплазии легочного сосудистого русла. В старшей возрастной группе основной причиной летальных исходов является возникновение сердечной недостаточности, крайне тяжелых аритмий.
Больные, которым было проведено своевременное оперативное вмешательство, становятся фактически здоровыми людьми.
Профилактика
Меры профилактики по предупреждению возникновения врожденных пороков сердца должны осуществляться в периоде планирования беременности и в соответствии с протоколом наблюдения за беременными женщинами - в первом триместре беременности.
Читайте также:
