Примеры оптической когерентной томографии (ОКТ) лимфомы сосудистой оболочки глаза
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Офтальмоонкология - направление офтальмологии, которое занимается выявлением и лечением опухолей органов зрения. Возможная локализация опухолей:
придаточный аппарат (веки, конъюнктива);
внутриглазные (сосудистый тракт, сетчатка);
В каждой из перечисленных зон могут возникать как доброкачественные, так и злокачественные новообразования. Согласно статистике, преобладают доброкачественные эпителиальные опухоли.
Наиболее распространенными являются опухоли придаточного аппарата глаза, 70-80% из них приходятся на опухоли век. Возрастная категория пациентов - от шести месяцев. Женщины болеют в полтора раза чаще мужчин.
Существует большое количество разновидностей эпителиальных образований придаточного аппарата (рис. 1). К доброкачественным относятся папиллома, сенильная бородавка, кожный рог, кератоакантома, эпителиома Боуэна, пигментная ксеродерма. Распространенными злокачественными новообразованиями являются базально-клеточный рак, а также различные сосудистые новообразования.
Существуют следующие инструментальные методы диагностики опухолей век:
оптическая когерентная томография;
компьютерная томография (КТ);
цитологическое исследование (соскоб, тонкоигольная аспирационная биопсия);
гистологическое исследование (биопсия или полное удаление опухоли).
Можно избежать многих ошибок при диагностике и лечении, если отправлять фрагменты тканей на гистологическое исследование.
Для лечения опухолей век применяют:
Доброкачественные эпителиальные образования
Доброкачественные опухоли могут быть эпителиальными (папилломы, кератомы), сосудистыми (гемангиомы), нейроэктодермальными (невусы) или кистозными.
Наиболее распространены такие доброкачественные эпителиальные образования, как папилломы (13-31% случаев):
локализуются на нижнем веке;
поверхность - сосочковые разрастания, в центре которых сосудистая петля.
Средний возраст пациентов - 45-60 лет. Диагностика - биомикроскопия, лечение хирургическое (наиболее часто используемый метод - радиоэксцизия). Существует мнение, что папилломы можно не удалять. Однако нельзя забывать, что папилломатоз, вызываемый папилломавирусом, является предраковым заболеванием. Присутствует риск малигнизации опухоли.
Сенильная бородавка встречается в 10-15% случаев. Цвет - серовато-желтый или коричневый, поверхность - шероховатая, сухая, образование плоское или слегка проминирующее, границы четкие. Средний возраст пациентов - старше 50-60 лет. Важно обращать внимание на все признаки роста такого образования: изменение размера, появление сосудистой сети, пигментации, даже если это непигментное образование, поскольку любая доброкачественная опухоль на определенной стадии перерождается в злокачественную. Лечение хирургическое.
Clinical Oncology of Visual Organ
Moscow Helmholtz Research Institute of Eye Diseases
Here, types of benign and malignant neoplasm’s of visual organ are discussed, and modern approaches for their diagnostics and treatment are outlined.
Примеры оптической когерентной томографии (ОКТ) лимфомы сосудистой оболочки глаза
НИИ нейрохирургии им. Н.Н. Бурденко РАМН, Москва
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГБНУ «НИИ глазных болезней»
Фомин А.В. Редкий клинический случай витреоретинальной лимфомы
Журнал: Вестник офтальмологии. 2014;130(4): 63‑67
Тропинская О.Ф., Серова Н.К., Голанов А.В., Ветлова Е.Р., Фомин А.В. Фомин А.В. Редкий клинический случай витреоретинальной лимфомы. Вестник офтальмологии. 2014;130(4):63‑67.
Tropinskaia OF, Serova NK, Golanov AV, Vetlova ER, Fomin AV. Rare case of vitreoretinal lymphoma. Vestnik Oftalmologii. 2014;130(4):63‑67. (In Russ.).
Первичная B-клеточная неходжкинская интраокулярная лимфома (ИОЛ) чаще встречается как заболевание, сопровождающее первичную лимфому головного мозга, реже - в качестве самостоятельной нозологии.
Впервые E. Cooper и J. Ricker [1] описали ИОЛ в 1951 г. как «ретикулоклеточную саркому глаза», обладающую высокой степенью злокачественности. По данным Ch. Chan и D. Wallace [2], среди пациентов с лимфомой центральной нервной системы (ЦНС) внутриглазная лимфома встречается в 15-25% наблюдений. Анализируя в 2008 г. данные 79 больных с первичной лимфомой головного мозга, мы выявили, что ИОЛ развилась у 9 пациентов, что составило 11,4% и было несколько реже, чем представлено в публикации зарубежных авторов [3]. Первичная ИОЛ может поражать сетчатку, хориоидею, стекловидное тело, интраокулярную часть зрительного нерва [2, 4].
В нашей клинической практике в НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН за период с 2004 по 2013 г. были выявлены 34 пациента с поражением B-клеточной лимфомой головного мозга и одного/обоих глаз. Чаще лимфома ЦНС манифестировала поражением глаза, а спустя несколько месяцев/лет присоединялись клинические симптомы лимфомы головного мозга, соответствующие топической локализации одного или нескольких очагов. Практически у всех пациентов ИОЛ на ранних стадиях проявляла себя деструкцией и инфильтрацией стекловидного тела лимфомными клетками, образующими на фоне задней отслойки стекловидного тела «лимфомное тело», патологии сетчатки не было. В дальнейшем могли присоединиться крупные сальные белесые преципитаты на эндотелии роговицы, представляющие скопления лимфомных клеток. Если скопление В-лимфобластов блокировало пути оттока из передней камеры глаза, развивалась офтальмогипертензия. У шести пациентов ИОЛ достигла терминальной стадии, которая характеризовалась возникновением тракционной отслойки сетчатки, субатрофией глазного яблока и функциональной гибелью глаза. Наряду с вышеперечисленными признаками у одного пациента мы выявили лимфоматозную инфильтрацию диска зрительного нерва в терминальной стадии заболевания. Среди наших 34 пациентов лишь у одной больной мы обнаружили витреоретинальную форму лимфомы. Это редкое клиническое наблюдение мы хотели бы представить.
Наблюдение
Пациентка Ч., 68 лет, в сентябре 2011 г. заметила зрительные расстройства левого глаза в виде нарушения цветоощущения. Через полгода этот глаз ослеп вследствие развития тотальной тракционной отслойки сетчатки. На ухудшение зрения правого глаза больная активно жалоб не предъявляла, но на глазном дне были выявлены диссеминированные хориоретинальные очаги (рис. 1). Рисунок 1. Рис. 1. Глазное дно правого глаза. Неоднократно больная была консультирована в различных ведущих офтальмологических учреждениях Москвы с диагнозами: «генерализованный хориоретинит правого глаза неясной этиологии», «тотальная отслойка сетчатки, исход гемофтальма левого глаза». В июле 2012 г. появились шаткость походки, головные боли, ухудшение памяти. МРТ головного мозга с контрастным усилением в Т1-взвешенном режиме выявила первично-множественные очаги поражения (рис. 2). Рисунок 2. Рис. 2. МРТ головного мозга в режиме Т1, аксиальная проекция: очаги В-клеточной лимфомы, расположенные перивентрикулярно (а) и в стволе головного мозга (б) (указаны стрелками). Была проведена стереотаксическая биопсия патологического очага, расположенного в области валика мозолистого тела. Последующий иммуногистохимический анализ выявил положительную экспрессию антигенов CD20 и СD45. Индекс мечения Ki-67=80%. Патоморфологический диагноз: «первичная лимфома ЦНС». Пациентка получила 6 сеансов интраартериальной химиотерапии метотрексатом. Курс лечения был прерван в связи с развитием тромбоза глубоких вен правой ноги.
При первом поступлении в НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН пациентка была осмотрена офтальмологом. Правый глаз: vis=1,0. Поле зрения - границы в норме (кинетическая периметрия), для выявления скрытых дефектов проведена автоматическая статическая периметрия (рис. 3). Рисунок 3. Рис. 3. Схема автоматической статической периметрии правого глаза. ВГД=16 мм рт.ст. (пневмотонометрия). Глазное яблоко спокойное, передний отрезок глаза не изменен. Начальное помутнение под задней капсулой хрусталика. Выраженная деструкция стекловидного тела с включением клеточных элементов. Глазное дно: (за легким флером) диск зрительного нерва светло-розовый, границы четкие, артерии сужены, вены умеренно полнокровны. В центральной зоне сетчатки, на ее ближней и дальней периферии, множественные округлые светло-желтые очаги с четкими краями, местами образующие гроздья, некоторые из них слабо пигментированы. Сетчатка прилежит на всем протяжении (см. рис. 1). При исследовании на спектральном оптическом когерентном томографе RTVue 100 («OPTOVUE», США) обнаружены участки истончения пигментного эпителия сетчатки и повреждения фоторецепторов (рис. 4). Рисунок 4. Рис. 4. Oптическая когерантная томограмма правого глаза. а - истончение пигментного эпителия сетчатки (стрелка); б - участки повреждения фоторецепторов (указаны стрелками).
Левый глаз: vis-ноль. ВГД=5 мм рт.ст. (пневмотонометрия). Глаз спокоен, субатрофия глазного яблока. Роговица прозрачна, преципитатов нет. Осложненная катаракта, из-за которой стекловидное тело не визуализируется, рефлекс с глазного дна отсутствует.
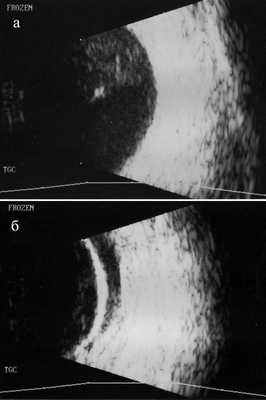
Ультразвуковое исследование глазных яблок в режиме «general» и «vitreous»: OD - в стекловидном теле участок повышения эхо-сигнала, сетчатка прилежит. OS - тотальная отслойка сетчатки с утолщением оболочек глаза. Инфильтрация стекловидного тела отсутствует (рис. 5). Рисунок 5. Рис. 5. В-сканы глазных яблок в витреальном режиме: небольшой участок повышения эхо-сигнала в стекловидном теле правого глаза (а); субатрофия глазного яблока, отслойка сетчатки, утолщение оболочек левого глаза (б).
Таким образом, у пациентки была клиническая картина, соответствующая интраокулярной лимфоме обоих глаз, OD - витреоретинальная форма, OS - исход в тракционную отслойку сетчатки и субатрофию глазного яблока.
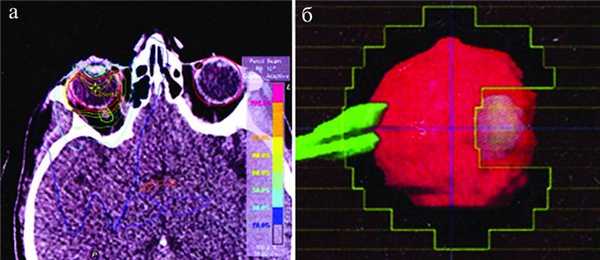
В качестве метода выбора лечения ИОЛ правого глаза больной была выполнена стереотаксическая радиотерапия (СРТ) на медицинском линейном ускорителе Novalis с микромультилепестковым коллематором. Дозиметрическое планирование осуществлялось с защитой хрусталика и зрительного нерва (рис. 6). Рисунок 6. Рис. 6. Карта дозиметрического планирования СРТ лимфомы правого глаза (а); схема защиты хрусталика и зрительного нерва (б). Объем мишени GTV=CTV=8,711 ссm, включен в 80% изодозную кривую. Энергия излучения 6 MэB. Облучение проводилось с трех динамических арок с одним изоцентром. Получена 21 фракция по 1,8 Гр, до суммарной дозы облучения СОД ср =37,8 Гр. Лечение больная перенесла хорошо, осложнений не наблюдалось. В связи с тем что запланированный курс лечения интраартериальной химиотерапией был прерван, спустя 1 мес после СРТ лимфомы правого глаза, было проведено облучение всего головного мозга на приборе Primus, СОД=14,4 Гр. Одновременно с этим на приборе Novalis проведена СРТ левого слепого глаза, СОД=40 Гр.
В процессе лечения отмечался лишь преходящий постлучевой эпидермит кожи век слева. Через 8 мес после СРТ острота зрения OD сохранилась на прежнем уровне. Небольшая инфильтрация стекловидного тела осталась без динамики. Новых очагов на глазном дне не выявлено. Таким образом, была достигнута стабилизация лимфоматозного процесса в правом глазу. Состояние левого глаза без динамики.
Результаты и обсуждение
Интраокулярная лимфома - «великий мистификатор», поэтому в литературе широкое распространение получил термин «маскарадный синдром» 5. В случаях преимущественного поражения стекловидного тела наиболее часто ИОЛ ошибочно принимают за увеит, гемофтальм, реже - витреит неясной этиологии. Следует отметить, что при лимфомном процессе отсутствуют признаки воспаления, такие как опалесценция жидкости передней камеры, распыление пигмента на передней капсуле хрусталика, задние синехии, гипопион. S. Coupland и соавт. [4] полагают, что длительное и безуспешное лечение таких больных глюкокортикоидной и антибиотикотерапией служит поводом для проведения диагностической пункции стекловидного тела. От гемофтальма ИОЛ отличается отсутствием скопления эритроцитов, которые вследствие наличия гемосидерина имеют характерное бурое окрашивание. Если ИОЛ поражает преимущественно сетчатку и возникают очаговые изменения, может фигурировать диагноз «хориоретинит неясной этиологии», как в нашем клиническом наблюдении. Очаги носят инфильтративный характер, имеют четкие границы и желтовато-кремовое окрашивание. По мнению S. Coupland и соавт. [4], в этом случае для верификации патологического процесса необходимо проведение трансвитреальной тонкоигольной биопсии такого новообразования. Мы воздержались от этой инвазивной процедуры, так как правый глаз у пациентки Ч. был единственно зрячим. Также имелось иммуногистохимическое подтверждение диагноза лимфомы головного мозга, что позволяло рассматривать процесс как единый, а именно как В-клеточную лимфому ЦНС. Оптическая когерентная томография также выявляла характерную картину, представляющую участки повреждения фоторецепторов и истончения слоя пигментного эпителия сетчатки, наглядно представленную в литературе [7].
По мнению разных авторов, наиболее частым осложнением и СРТ, и химиотерапии является развитие/прогрессирование катаракты. Так, R. Mikami и соавт. [11], анализируя группу из 22 пациентов с ИОЛ, которые получили радиотерапию с СОД=30-40 Гр, выявили развитие катаракты у 5 больных, что составило 45%. J. Smith и cоавт. [10] приводят сведения о более частом возникновении катаракты после интравитреальной химиотерапии ИОЛ с использованием метотрексата. В их группе из 16 пациентов токсическая катаракта развилась в 73% наблюдений. У нашей пациентки за период наблюдения после СРТ в течение 8 мес сохранилась высокая острота зрения, не было отмечено прогрессирования начальной катаракты. В то же время была достигнута редукция/стабилизация ретинальных очагов и инфильтрации стекловидного тела, что свидетельствует об адекватно подобранной дозе облучения.
Заключение
ИОЛ имеет разнообразные клинические проявления и имитирует другие глазные заболевания, поэтому она может вызывать диагностические трудности у офтальмологов. Особенно часто это происходит в тех случаях, когда ИОЛ протекает самостоятельно или возникает задолго до поражения В-клеточной лимфомой головного мозга. СРТ является современным и эффективным методом лечения ИОЛ, позволяющим достичь ремиссии заболевания. Отсутствие своевременного лечения ведет к тотальной тракционной отслойке сетчатки и функциональной гибели глаза.
ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского (МОНИКИ)»
ГБУЗ МО Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского (МОНИКИ)
Изолированное поражение зрительного нерва и сетчатки как проявление рецидива MALT-лимфомы с трансформацией в диффузную B-крупноклеточную лимфому
Журнал: Вестник офтальмологии. 2020;136(5): 109‑114
Нейролейкемия — тяжелое осложнение гемобластоза, проявляющееся в поражении лимфобластами головного мозга и черепных нервов. Изолированное поражение одного из черепных нервов встречается редко. Диагноз устанавливается на основании данных офтальмоскопии, магнитно-резонансной томографии орбит и люмбальной пункции. В литературе описаны единичные случаи изолированного поражения зрительного нерва и/или сетчатки в отсутствие бластных клеток в спинномозговой жидкости. Это наиболее сложные ситуации для своевременной диагностики нейролейкемии. В статье описывается больная с MALT-лимфомой, трансформировавшейся в диффузную крупноклеточную лимфому с вовлечением внутриглазной порции зрительного нерва и сетчатки обоих глаз без поражения головного мозга и при отсутствии бластного цитоза в спинномозговой жидкости. Диагноз нейролейкемии был установлен на основании результатов цитологического исследования пунктата инфильтрированной перипапиллярной сетчатки и подтвержден регрессией изменений на глазном дне на фоне противоопухолевого лечения. Витальный прогноз для пациентов с нейролейкемией неблагоприятный. Однако ранняя диагностика лейкемической инфильтрации зрительного нерва и/или сетчатки позволяет восстановить остроту зрения пораженного глаза и существенно улучшить качество жизни больных.
Дата принятия в печать:
Нейролейкемия — тяжелое осложнение гемобластоза, проявляющееся в поражении центральной нервной системы (ЦНС) и, реже, периферических нервов опухолевыми лимфобластами. Частота нейролейкемии в момент диагностики острого лимфобластного лейкоза колеблется, по данным разных авторов, от 0,4 до 9,4%. По мнению Л.В. Филатова, такая разница в частоте нейролейкемии обусловлена плохой диагностикой поражения черепных нервов. Между тем преимущественное поражение черепных нервов наблюдается у 28,6% больных острым лейкозом, осложнившимся нейролейкемией [2]. Представляем редкое клиническое наблюдение изолированного поражения зрительного нерва и сетчатки, выступающее в качестве проявления рецидива экстранодальной В-клеточной лимфомы (MALT-типа) с трансформацией в диффузную В-крупноклеточную лимфому.
Пациентке П. 41 года в Офтальмологической клинической больнице Департамента здравоохранения Москвы (здесь и далее названия медицинских учреждений приводятся по состоянию на указанный момент времени.) в 2008 г. была произведена эксцизионная биопсия лимфоидной опухоли верхнего конъюнктивального свода левого глаза. При гистологическом исследовании удаленной опухоли в подэпителиальной ткани выявлен плотный инфильтрат, в котором наряду с мелкими лимфоидными клетками имелись крупные клетки с бластной морфологией ядер. На срезах парафиновых блоков было выполнено иммуногистохимическое исследование с использованием антител к CD3, CD5, CD10, CD20, CD23, CD45, BCL-2, Ki-67, cyclin D1. Морфоиммуногистохимическая картина соответствовала диффузной В-крупноклеточной лимфоме, возникшей в результате опухолевой трансформации MALT-лимфомы.
В Российском онкологическом научном центре им. Н.Н. Блохина было проведено гематологическое обследование больной. Выявлены увеличенные шейные лимфатические узлы, установлена IIE стадия заболевания (по классификации Ann Arbor). Больная получила контактную лучевую терапию офтальмоаппликаторами с изотопами Sr90+Y90 и шесть циклов иммунохимиотерапии по программе R-CHOP (ритуксимаб, доксорубицин, циклофосфамид, винкристин, преднизолон) с выраженной положительной динамикой. Была достигнута полная ремиссия. Первый поздний рецидив заболевания с поражением левой молочной железы случился через 3 года. Интересно, что в ткани молочной железы была определена морфологическая картина экстранодальной В-клеточной лимфомы из клеток маргинальной зоны — MALT-лимфомы. При дополнительном обследовании фактов, свидетельствующих о генерализации опухолевого процесса, не выявлено. Больная получила шесть циклов иммунохимиотерапии по программе R-CVP (ритуксимаб, циклофосфамид, винкристин, преднизолон) с достижением полной ремиссии.
В конце декабря 2018 г., через 10 лет от начала заболевания, у больной резко снизилось зрение левого глаза. При обращении в Московский областной научно-исследовательский клинический институт острота зрения правого глаза была равна 1,0, а левого глаза — 0,03 эксцентрично снизу, не корригировалась. Внутриглазное давление обоих глаз было в пределах нормы. Поле зрения правого глаза не изменено. В верхней половине поля зрения левого глаза была обнаружена обширная абсолютная скотома, доходящая до точки фиксации. Глазное дно правого глаза представлялось неизмененным. При оптической когерентной томографии (ОКТ) правого глаза обращала на себя внимание только задняя отслойка стекловидного тела с адгезией в области фовеа. На глазном дне левого глаза диск зрительного нерва (ДЗН) выглядел отечным, со стушеванными границами, проминировал в стекловидное тело, при этом сосудистая воронка хорошо просматривалась. Плотный инфильтрат перипапиллярной сетчатки распространялся и на макулярную область. Вены сетчатки были резко расширены, неравномерного калибра. По ходу сосудов обнаруживалось большое количество кровоизлияний разного размера и формы. На периферии глазного дна определялась распространенная экссудативная отслойка сетчатки. По данным ОКТ в пораженной области сетчатки и зрительного нерва визуализировался гиперрефлективный отек во внутренних слоях сетчатки, при этом позадилежащие слои были не видны за счет эффекта экранирования, а в области фовеа определялась распространенная отслойка нейроэпителия (рис. 1). Офтальмоскопическая картина и данные ОКТ левого глаза были характерны для лейкемической инфильтрации ДЗН левого глаза. Больной была проведена магнитно-резонансная томография (МРТ) головного мозга. Объемных образований головного мозга, орбит и глазных яблок не выявлено. В условиях нейрохирургического отделения Национального медицинского исследовательского центра онкологии (НМИЦО) им. Н.Н. Блохина дважды была выполнена диагностическая люмбальная пункция, которая не выявила бластных клеток в спинномозговой жидкости. Для подтверждения диагноза нейролейкемии было принято решение о пункции инфильтрата перипапиллярной сетчатки левого глаза.
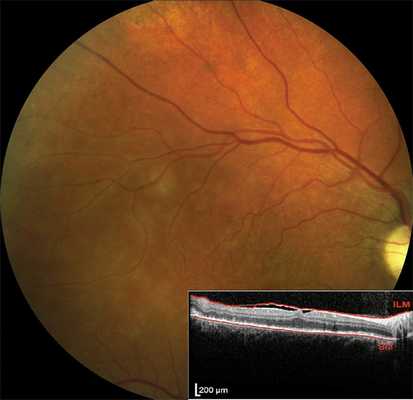
Рис. 1. Офтальмоскопическая картина и данные ОКТ глазного дна левого глаза пациентки П. (декабрь 2018 г.).
ДЗН отечный, со стушеванными границами. Плотный инфильтрат перипапиллярной сетчатки. На ОКТ — гиперрефлективный отек во внутренних слоях перипапиллярной сетчатки, позадилежащие слои не видны за счет эффекта экранирования.
В середине января 2019 г. при госпитализации в офтальмологическое отделение МОНИКИ в состоянии левого глаза была отмечена выраженная отрицательная динамика. Острота зрения левого глаза снизилась до неуверенного светоощущения. В стекловидном теле появилась мелкоточечная взвесь. Значительно усилилась инфильтрация сетчатки, ДЗН не определялся (рис. 2).
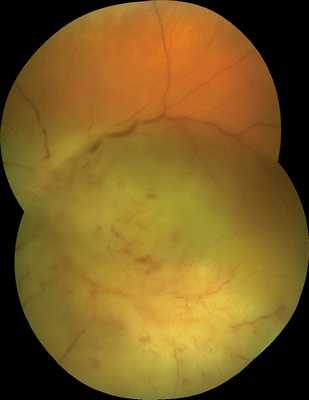
Рис. 2. Офтальмоскопическая картина левого глаза пациентки П. (январь 2019 г.).
Отрицательная динамика. Усиление инфильтрации сетчатки. ДЗН не определяется.
В макулярной области правого глаза появились мелкие желтые очажки. На ОКТ в области фовеа стала заметна локальная отслойка нейроэпителия, в парафовеолярной области появились зоны незначительной элевации пигментного эпителия, а также миоидной и эллипсоидной зон фоторецепторов сетчатки.
Общее состояние больной было средней тяжести, изменений периферической крови не отмечалось. Все показатели ниже референсных значений.
Были выполнены частичная витрэктомия с аспирацией стекловидного тела и тонкоигольная аспирационная биопсия (ТИАБ) инфильтрата сетчатки левого глаза. Произведен забор жидкой части стекловидного тела в количестве 1 мл для проведения цитологического исследования. С помощью витреотома выполнено отделение резко утолщенной задней гиалоидной мембраны стекловидного тела до крайней периферии. Из нее выкроен лоскут 2×2 мм, который был удален из витреальной полости с помощью эндовитреального пинцета 25G и помещен в пробирку с раствором цитопротектора. Перипапиллярно в зоне максимальной лейкемической инфильтрации сетчатки произведена диатермокоагуляция площадью 3×2 мм и в этой зоне выполнена ТИАБ. Материал был помещен в пробирку с раствором цитопротектора. Проведена дополнительная диатермокоагуляция для гемостаза. С целью мобилизации отслоенной сетчатки была произведена ретинотомия на 13 часах с последующим дренированием субретинальной жидкости. Выполнена лазеркоагуляция сетчатки тремя рядами вокруг зоны ретинотомии на 13 часах с последующей тампонадой витреальной полости силиконом 5700.
Таким образом, для цитологического исследования было получено три образца тканей пораженного глаза: аспират стекловидного тела, фрагмент задней гиалоидной мембраны стекловидного тела, аспират инфильтрата сетчатки. Цитологическое исследование было выполнено М.В. Савостиковой, заведующей лабораторией онкоцитологии центра патоморфологии и молекулярно-генетической диагностики Центральной клинической больницы с поликлиникой Управления делами Президента РФ. Материал из стекловидного тела оказался неинформативным. Инфильтрат сетчатки был представлен лимфоцитами разной степени зрелости, а также бластоподобными клетками, принадлежащими опухоли (рис. 3).
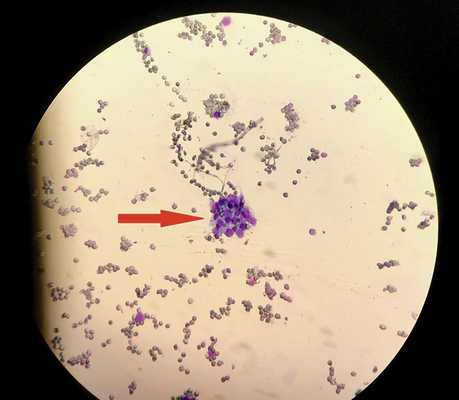
Рис. 3. Пунктат инфильтрата перипапиллярной сетчатки левого глаза пациентки П.
Среди клеток крови, большая часть которых лизированы, определяется скопление бластоподобных лимфоцитов с наличием митоза (указано стрелкой). Ув. 600, окраска по Лейшману.
В отделении гемобластозов НМИЦО им. Н.Н. Блохина больная получила противоопухолевое лечение по программе R-M-TMZ (ритуксимаб, метотрексат, темозоломид). После четырех циклов иммунохимиотерапии в состоянии левого глаза была отмечена положительная динамика: на глазном дне на фоне эмульгированного силикона хорошо просматривался бледный ДЗН с четкими границами. Острота зрения левого глаза осталась низкой — 0,01 эксцентрично снизу. На снимках ОКТ глазного дна левого глаза был выявлен эпиретинальный фиброз, сохранялась деформация фовеолярного контура. Толщина сетчатки резко уменьшилась, стали просматриваться ее слои. Сохранилась дезорганизация нейросенсорной сетчатки (рис. 4, а). Острота зрения правого глаза была равна 1,0. Однако при офтальмоскопии по ходу веточек макулярных сосудов стали заметны единичные нежные «вуалеподобные» мелкие белые очажки. По данным ОКТ правого глаза, увеличилась неполная отслойка задней гиалоидной мембраны стекловидного тела с усилением тракционной деформации фовеолярного углубления, при этом отслойка нейроэпителия в субфовеолярной области полностью резорбировалась (рис. 4, б). Мультифокальная электроретинография в центральной, парацентральных областях и на средней периферии сетчатки обоих глаз выявила значительное снижение плотности и нарушение топографии биоэлектрического ответа. Пациентка продолжала получать поддерживающую терапию темозоломидом и ритуксимабом.
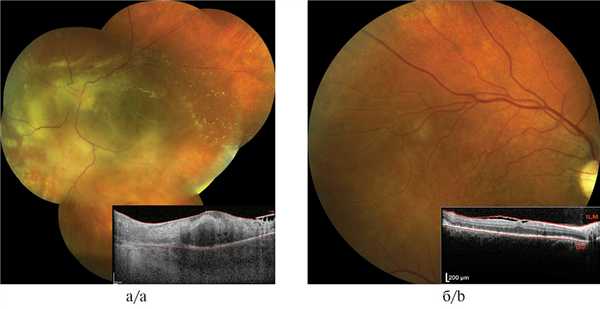
Рис. 4. Офтальмоскопическая картина и данные ОКТ обоих глаз пациентки П. после четырех циклов иммунохимиотерапии (март 2019 г.).
а — ДЗН левого глаза бледный, с четкими границами. ОКТ левого глаза — эпиретинальный фиброз, сохраняется деформация фовеолярного контура. Дезорганизация нейросенсорной сетчатки; б — в макулярной области правого глаза нежные «вуалеподобные» белые очажки. ОКТ правого глаза — тракционная деформация фовеолярного углубления, в парафовеолярной области — отек наружных слоев сетчатки.
Через 11 мес с момента поражения левого глаза больная отметила развитие полной слепоты за счет резкого снижения остроты зрения единственно зрячего правого глаза. В верхней половине глазного дна правого глаза, включая макулярную область, появилась плотная инфильтрация сетчатки с обилием кровоизлияний на разной глубине инфильтрата (рис. 5). В левом глазу новые очаги не были выявлены. Изменения на глазном дне правого глаза были идентичны лейкемической инфильтрации сетчатки левого глаза до начала иммунохимиотерапии. МРТ не выявила в веществе головного мозга дополнительных объемных образований как до, так и после внутривенного контрастного усиления. Данных, свидетельствующих о поражении цистернальной порции тройничных, лицевых и вестибуло-кохлеарных нервов, не получено. В структуре орбитальной порции зрительных нервов дополнительных образований не обнаружено. Выявлены утолщение оболочек в верхней половине правого глаза и понижение сигнала от стекловидного тела левого глаза. Больной были назначены таргетная терапия ибрутинибом и курс дистанционной лучевой терапии с профилактической целью на область обеих орбит (суммарная общая доза — СОД — 38 Гр), а также профилактическое облучение всего объема головного мозга (СОД 28 Гр). Острота зрения правого глаза восстановилась до 0,6; острота зрения левого глаза остается низкой — 0,01 эксцентрично снизу, не корригируется. Значительное повышение остроты зрения правого глаза можно связать не только с изменением схемы терапии, но и с коротким промежутком времени от появления лейкемической инфильтрации сетчатки до начала лечения. Срок наблюдения за больной после окончания лучевой терапии составляет 5 мес. Учитывая молодой возраст больной, высокий риск повторного рецидива заболевания с поражением ЦНС, пациентка продолжает получать ибрутиниб. Больная находится под постоянным наблюдением офтальмолога и онкогематолога. По результатам ПЭТ/КТ свидетельств наличия патологической ткани, накапливающей радионуклид, не получено.
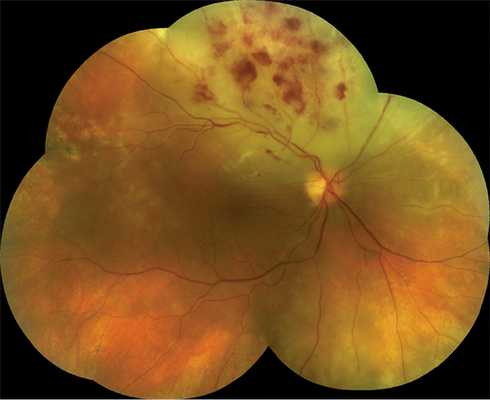
Рис. 5. Офтальмоскопическая картина правого глаза пациентки П. (октябрь 2019 г.).
В верхней половине глазного дна правого глаза — плотная инфильтрация сетчатки с обилием кровоизлияний на разной глубине инфильтрата.
Конъюнктивальные злокачественные лимфомы, в основном В-клеточные, представлены четырьмя морфологическими подтипами: лимфомы из клеток маргинальной зоны (или MALT-лимфомы), фолликулярные, мантийные и диффузные крупноклеточные лимфомы [3]. MALT-лимфомы составляют более половины всех злокачественных лимфом конъюнктивы. Прогноз при MALT-лимфомах конъюнктивы наиболее благоприятный. Худший прогноз — при диффузных крупноклеточных и мантийных лимфомах [4, 5]. При прогрессировании неходжкинских лимфом возможна трансформация индолентных, вялотекущих лимфом, например MALT-лимфом или лимфом из малых лимфоцитов, в агрессивную диффузную В-крупноклеточную лимфому (синдром Рихтера). Такие лимфомы хуже поддаются лечению, чем диффузные В-крупноклеточные лимфомы de novo, и отличаются крайне неблагоприятным прогнозом [6, 7].
Неблагоприятное течение гемобластоза, в том числе неходжкинской лимфомы, часто связано с опухолевым поражением ЦНС: головного мозга и черепных нервов. Лейкемическая инфильтрация черепных нервов бывает первым и на каком-то этапе заболевания единственным проявлением нейролейкемии. Изолированное поражение зрительного нерва без вовлечения других структур головного мозга наблюдается редко и проявляется резким снижением остроты зрения [8]. Лейкемическая инфильтрация зрительного нерва, сетчатки или сосудистой оболочки может быть единственной манифестацией рецидива заболевания и не сопровождаться бластным цитозом спинномозговой жидкости [9]. Это наиболее сложные для диагностики ситуации. Необходимо отметить, что поражение зрительного нерва и сетчатки у больных гемобластозами имеет различный генез. В литературе описаны неврит, оптиконейрохориоретинит грибковой или вирусной этиологии у больных острым лейкозом. При этом авторы обращают внимание на сложность дифференциальной диагностики воспалительных заболеваний и опухолевой инфильтрации зрительного нерва [10, 11]. Изменения состава и реологических свойств крови у больных острым лейкозом могут привести к окклюзии сосудов сетчатки и зрительного нерва [12].
У нашей пациентки с транформацией MALT-лимфомы в диффузную В-крупноклеточную лимфому рецидив заболевания проявился поражением сетчатки и зрительного нерва без вовлечения в опухолевый процесс головного мозга. Дважды выполненная люмбальная пункция не выявила бластный цитоз. Рецидив заболевания был установлен на основании результатов цитологического исследования пунктата инфильтрированной перипапиллярной сетчатки и подтвержден быстрым регрессом изменений на глазном дне на фоне противоопухолевого лечения.
При прогрессировании неходжкинской лимфомы конъюнктивы возможно развитие нейролейкемии в виде изолированного поражения сетчатки и зрительного нерва. При отсутствии бластного цитоза в спинномозговой жидкости диагноз нейролейкемии может быть установлен на основании цитологического исследования пунктата инфильтрированной перипапиллярной сетчатки. Важным моментом является понимание возможности изолированного поражения зрительного нерва и/или сетчатки в качестве первой манифестации нейролейкемии.
Витальный прогноз для пациентов с нейролейкемией неблагоприятный. Однако ранняя диагностика лейкемической инфильтрации зрительного нерва и/или сетчатки позволяет восстановить остроту зрения пораженного глаза и существенно улучшить качество жизни больных.
Злокачественная лимфома (ЗЛ) как первичная внутриглазная опухоль встречается достаточно редко. По мнению Connor J. [7] среди всех лимфом на внутриглазную локализацию приходится менее 1%. Чаще она сочетается с поражением ЦНС [10, 17, 19, 20] или возникает на фоне системного поражения, включая висцеральные органы [3,12]. Возможно возникновение внутриглазной ЗЛ на фоне аутоиммунных состояний [2, 6, 9,18]. Известны случаи внутриглазной ЗЛ, находившейся ранее в стадии ремиссии и проявляющейся клинически у больных в период реактивации болезни [11]. Большинство внутриглазных неходжкинских злокачественных лимфом характеризуются пролиферацией моноклональных В-лимфоцитов [13]. Т-клеточные лимфомы составляют менее 20% и протекают более агрессивно [5]. При системном поражении (висцеральные органы, лимфатические узлы, ЦНС) внутри глаза ЗЛ возникает вторично спустя несколько месяцев и даже лет после установления диагноза; почти у 80% больных обнаруживают билатеральное поражение [5,11]. Локальное поражение при отсутствии страдания внутренних органов и систем на протяжении нескольких лет позволяет рассматривать некоторые внутриглазные ЗЛ, как первичные опухоли экстранодального происхождения [1,13]. Для них более характерно монолатеральное поражение.
Материал и методы
Основой для написания данной статьи явились собственные наблюдения над 8 больными (10 глаз) с внутриглазной ЗЛ. Мужчин-6, женщин-2. Возраст больных от 46 до 68 лет. В двух случаях имел место билатеральный процесс. Длительность анамнеза с момента появления первых симптомов до постановки диагноза составляла от 2 до 6 лет. В 5 случаях процесс носил односторонний локальный внутриглазной характер, у одного больного опухоль радужки развилась на фоне возникших ранее множественных кожных узлов и диагноз ЗЛ установлен после биопсии кожного узла. У двух мужчин билатеральный процесс развился на фоне системного поражения, причем у одного из них системное поражение выявлено после постановки диагноза внутриглазной ЗЛ, у другого -спустя 3 года после констатации генерализованной формы ЗЛ. При обследовании больных использован комплекс инструментальных методов исследования, в том числе ультразвуковое сканирование, компьютерная томография и/или ЯМР-исследование. Во всех случаях первым симптомом поражения глаз было снижение остроты зрения. В 3 глазах клинически был поставлен диагноз увеита, течение которого не изменялось на фоне противовоспалительной терапии, в том числе и кортикостероидной. В 7 глазах на основании инструментальных методов исследования диагностирована внутриглазная опухоль, локализующаяся в иридоцилиарной (3 глаза) и в постэкваториальной зонах (4 глаза, из них в 2 глазах опухоль выходила за пределы склеры с формированием эписклеральных узлов). Диагноз внутриглазной ЗЛ установлен гистологически в 7 глазах, а в 3 случаях наряду с гистологическим исследованием проведено гистоиммунохимическое исследование в лаборатории клинической иммунологии РОНЦ РАМН, позволившее выявить мелкоклеточную В-лимфому. У двух больных (3 глаза) диагноз базировался на основании данных биопсии кожного узла (1 случай) и опухоли желудка
(1 случай). Хирургическое лечение проведено у 6 больных: иридоциклосклерэктомия (1 глаз), энуклеация
(3 глаза), экзентерация орбиты (2 больных ). Во всех случаях после установления диагноза больным проведена комбинированная химиотерапия по назначению онкологов, в 6 случаях после установки диагноза ЗЛ наряду с химиотерапией больные получали наружное облучение глаза.
Результаты и их обсуждение
Как показывают наши наблюдения, клиническая картина внутриглазной ЗЛ полиморфна. Одним из первых симптомов ее следует признать снижение остроты зрения, появляющееся за несколько месяцев до обращения к врачу. При вялотекущем увеите можно выделить несколько стадий развития процесса: вначале появляются симптомы вялотекущего увеита (слабо выраженная перикорнеальная инъекция, на задней поверхности роговицы-преципитаты неправильной формы с нечеткими границами, неоваскуляризация радужки, мидриаз, задние синехии), но боли и светобоязнь при этом отсутствуют. Наличие глубокого склерита как преэкваториальной, так и постэкваториальной локализации также следует отнести к симптомам, присущим ЗЛ. Описаны случаи ЗЛ, протекающей с клинической картиной аутоиммунного ретинального васкулита с некрозом сетчатки [4,14]. Постепенно угол передней камеры закрывается псевдопреципитатами и экссудатом. Повышается внутриглазное давление. При поражении заднего отдела глаза наблюдается опалесценция стекловидного тела в результате имбибиции его опухолевыми клетками. На глазном дне -диск зрительного нерва бледен, субретинальная инфильтрация, хориоидея утолщена, что особенно заметно при ультразвуковом сканировании. Corriven C. образно назвал подобное проявление внутриглазной ЗЛ "маскарадным синдромом"[8]. Как показывают наши наблюдения, при такой клинической картине увеит или хориоретинит не поддаются купированию медикаментозными средствами, в том числе и кортикостероидами, при ухудшающимся общем состоянии больных. Создается впечатление, что ЗЛ по типу увеита наблюдается, в основном при системном поражении с билатеральной локализацией ЗЛ. Подобного мнения придерживается и Kornmann B. [12]. Процесс развивается торпидно, на протяжении многих лет.
Почти в 1,5 раза чаще ЗЛ развивается по типу внутриглазной опухоли с присущими ее симптомами. Иридоцилиарная локализация расценивается как метастатический процесс при генерализованной форме ЗЛ [9]. Это подтвердили и два наших наблюдения.
В экваториальной и постэкваториальной зонах опухоль, увеличиваясь в размерах, отслаивает пигментный эпителий сетчатки, проминенция ее приводит к вторичным изменениям в сетчатке [4, 15,16]. Офтальмоскопическая картина типична для увеальной беспигментной меланомы или метастаза. Эхографически определяется проминенция опухолевого узла до 3-4 мм. С учетом новой классификации REAL (1994) представляют несомненный интерес три случая ЗЛ, где уточненный диагноз В-мелкоклеточной злокачественной лимфомы оказался возможным благодаря иммуногистохимическим исследованиям (рис.1). В одном случае опухоли в радужке и цилиарном теле появилась на фоне системного поражения, а в двух глазах была выявлена экстранодальная ЗЛ в виде проминирующих хориоидальных очагов в зоне экватора (1 глаз) и юкстапапиллярно (1глаз) с офтальмоскопической и эхографической картиной меланомы и метастаза (рис.2). Для этих случаев так же оказалось характерным торпидное течение. В одном случае после проведенного комбинированного лечения больная прожила 11 лет, вторая наблюдается на протяжении 2 лет. Состояние больной хорошее, признаки системного распространения отсутствуют. Сами по себе три случая не позволяют делать какие-либо обобщения, но все же сопоставляя клиническую картину собственных наблюдений, позволим себе подтвердить возможность существования экстранодальных внутриглазных ЗЛ, которые, как правило, протекают по типу внутриглазной опухоли, имеют скорее всего принадлежность к В -клеточным лимфомам, которым присуще более доброкачественно течение процесса. Это диктует необходимость обязательного участия офтальмоонколога или офтальмолога в планировании лечения с целью сохранения зрительных функций пораженного глаза и улучшения комфортности жизни больных с этим тяжелым хроническим заболеванием.
Доклинические изменения макулы при начальной меланоме хориоидеи по данным ОКТ-ангиографии
Для цитирования: Саакян С.В., Орлова Е.Н., Мякошина Е.Б. Доклинические изменения макулы при начальной меланоме хориоидеи по данным ОКТ-ангиографии // Эффективная фармакотерапия. 2021. Т. 17. № 37. С. 8-10.
- Аннотация
- Статья
- Ссылки
- Английский вариант
Цель работы - выявить доклинические изменения макулы при начальной меланоме хориоидеи по данным оптической когерентной томографии (ОКТ)-ангиографии.
Материал и методы. В комплекс обследований вошли 46 пациентов (46 глаз) с начальной меланомой хориоидеи (средний возраст - 59,67 ± 14,2 года). Группа контроля - парные глаза (n = 46). Выполнены визометрия с оценкой максимальной корригированной остроты зрения вдаль и ОКТ-ангиография.
Результаты. Максимально корригированная острота зрения вдаль снижалась в глазу с меланомой хориоидеи по сравнению с парным здоровым глазом; р < 0,05. ОКТ-ангиография показала увеличение площади и периметра фовеолярной аваскулярной зоны по сравнению с парным глазом; р < 0,05.
Заключение. Исследование особенностей зрительных функций и их корреляция с офтальмоскопией имеют значение в выявлении первых признаков развития меланомы хориоидеи. ОКТ-ангиография является методом выбора диагностики доклинических изменений макулы у пациентов с начальной меланомой хориоидеи.
- КЛЮЧЕВЫЕ СЛОВА: ОКТ-ангиография, макула, начальная меланома хориоидеи
Цель работы - выявить доклинические изменения макулы при начальной меланоме хориоидеи по данным оптической когерентной томографии (ОКТ)-ангиографии.
Материал и методы. В комплекс обследований вошли 46 пациентов (46 глаз) с начальной меланомой хориоидеи (средний возраст - 59,67 ± 14,2 года). Группа контроля - парные глаза (n = 46). Выполнены визометрия с оценкой максимальной корригированной остроты зрения вдаль и ОКТ-ангиография.
Результаты. Максимально корригированная острота зрения вдаль снижалась в глазу с меланомой хориоидеи по сравнению с парным здоровым глазом; р < 0,05. ОКТ-ангиография показала увеличение площади и периметра фовеолярной аваскулярной зоны по сравнению с парным глазом; р < 0,05.
Заключение. Исследование особенностей зрительных функций и их корреляция с офтальмоскопией имеют значение в выявлении первых признаков развития меланомы хориоидеи. ОКТ-ангиография является методом выбора диагностики доклинических изменений макулы у пациентов с начальной меланомой хориоидеи.
Рис. 2. Фовеолярная аваскулярная зона при начальной меланоме хориоидеи (А) и в парном здоровом глазу (Б) (зона ФАЗ и ее параметры отмечены красным)
Меланома хориоидеи - злокачественная внутриглазная опухоль, протекающая бессимптомно или вызывающая искажение изображения, незначительное снижение зрения [1, 2]. Методом исследования состояния центральной области глазного дна является оптическая когерентная томография (ОКТ) [3, 4], в том числе с ангиографическим режимом (ОКТ-А) [5, 6]. Она позволяет неинвазивно выявлять особенности микроциркуляции глазного дна, оценивать состояние фовеолярной аваскулярной зоны (ФАЗ) [7].
Цель работы - выявить доклинические изменения макулы при начальной меланоме хориоидеи по данным ОКТ-ангиографии.
Материал и методы
Обследовано 46 пациентов (92 больных и парных здоровых глаза) с начальной меланомой хориоидеи в возрасте от 17 до 84 лет (средний возраст - 59,67 ± 14,2 года). Группа контроля была представлена парными здоровыми глазами (n = 46).
Всем больным проводили общеофтальмологические обследования, включающие визометрию с оценкой максимальной корригированной остроты зрения вдаль (МКОЗд) и специальные инструментальные методы диагностики (ультразвуковое исследование, спектральную ОКТ, ОКТ-А).
При офтальмоскопии оценивали степень пигментации, дистрофические изменения (друзы, оранжевый пигмент) прилежащей к меланоме сетчатки, наличие интра- и субретинального экссудата (рис. 1). Все опухоли локализовались внемакулярно: экваториально - 25, верхние отделы - 10, нижние отделы - 11.
ОКТ-А выполняли на оптическом когерентном томографе OCT-Angiography Software for RS-3000 Advance, Nidek (Япония) c применением алгоритма амплитудно-декорреляционной спектроскопии (SSADA) и En Face в режиме AngioRetina. Исследование макулярной зоны проводили с центральной фиксацией взгляда пациента с помощью протокола Retina Map. Размеры зон сканирования составляли 6 × 6 мм. Оценивали площадь (FAZ area) и периметр (FAZ perimeter) фовеолярной аваскулярной зоны.
Статистическая обработка результатов исследования осуществлялась с использованием приложения Microsoft Excel 2010 и статистической программы Statistica 10.1 (StatSoft, США) методом Манна - Уитни, с помощью корреляционного анализа по Спирмену.
1. Xu Y., Lou L., Wang Y. et al. Epidemiological study of uveal melanoma from US surveillance, epidemiology, and end results program (2010-2015) // J. Ophthalmol. 2020. Vol. 19. ID 3614039.
2. Бровкина А.Ф., Панова И.Е., Саакян С.В. Офтальмоонкология: новое за последние два десятилетия // Вестник офтальмологии. 2014. Т. 130. № 6. C. 13-19.
3. Мякошина Е.Б., Саакян С.В. Оптическая когерентная томография в диагностике начальной меланомы хориоидеи // Вестник офтальмологии. 2020. Т. 136. № 1. С. 56-64.
4. Саакян С.В., Мякошина Е.Б., Юровская Н.Н. Дистантная опухолеассоциированная макулопатия при начальной меланоме хориоидеи // Российский офтальмологический журнал. 2011. № 3. С. 41-45.
5. Ghassemi F., Mirshahi R., Fadakar K., Sabour S. Optical coherence tomography angiography in choroidal melanoma and nevus // Clin. Ophthalmol. 2018. Vol. 12. P. 207-214.
6. Megías A., Say E.A., Ferenczy S.R., Shields C.L. Differential macular features on optical coherence tomography angiography in eyes with choroidal nevus and melanoma // Retina. 2017. Vol. 37. № 4. P. 731-740.
7. Li Y., Say E.A., Ferenczy S. et al. Altered parafoveal microvasculature in treatment-naïve choroidal melanoma eyes detected by optical coherence tomography angiography // Retina. 2017. Vol. 37. № 1. P. 32-40.
8. O'Leary S.W., Ramsey M.S. Unsuspected uveal melanoma diagnosed after cataract extraction // Can. J. Ophthalmol. 1990. Vol. 25. № 7. P. 333-335.
9. Nentwich M.M., Mackert M.J., Hintschich C., Messmer E.M. Large choroidal melanoma diagnosed after cataract surgery // Int. Ophthalmol. 2012. Vol. 32. № 5. P. 481-483.
Preclinical Macula Changes in Small Choroidal Melanoma According to OCT-Angiography
S.V. Saakyan, PhD, Prof., Ye.N. Orlova, PhD, Ye.B. Myakoshina, PhD
Scientific Medical Research Helmholtz Center
Purpose - reveal preclinical macula changes in small choroidal melanoma according to OCT angiography.
Material and methods. The study involved 46 patients (46 eyes) with small choroidal melanoma at an average age of 59.67 ± 14.2 years. Control group - paired eyes (n = 46). Visometry was performed with an assessment of maximum corrected distance visual acuity and OCT angiography.
Results. The maximally corrected distance visual acuity decreased in an eye with choroidal melanoma compared with a paired healthy eye, p < 0.05. OCT angiography showed an increase in the area and perimeter of the foveolar avascular zone compared to the paired eye, p < 0.05.
Conclusion. The study of the features of visual functions and their correlation with ophthalmoscopy is important in identifying the first signs of the development of choroidal melanoma. OCT angiography is the method of choice for diagnosing preclinical macular changes in patients with small choroidal melanoma.
Читайте также:
