Принципы лечения опухолей яичка негерминогенного происхождения
Добавил пользователь Алексей Ф. Обновлено: 09.01.2026
К лечению негерминогенных опухолей яичка нет единого подхода в связи с тем, что они встречаются редко. Следует отметить, что результаты их лечения значительно хуже, чем результаты лечения герминогенных опухолей яичка. Наиболее часто встречаются рабдомиосаркома (у взрослых — 2-8%, у детей — 15% всех опухолей яичка), злокачественная лимфома (3-8%), лейдигома (2%) и сертолиома (2%).
Рабдомиосаркома. Характерно быстрое метастазирование, чаще — по лимфатическим путям. Лечение сводится к орхифуникулэктомии. При наличии инфильтрации мошонки производится широкое иссечение кожи. После гистологического исследования удаленной опухоли выполняется забрюшинная лимфаденэктомия с последующей химиотерапией винкристином, дактиномицином, циклофосфаном, адриамицином и цисплатином либо лучевой терапией. Лекарственное лечение диссеминированных форм опухоли малоэффективно, и больные, за редким исключением, погибают в течение года. Несколько лучше результаты лечения рабдомиосаркомы яичка у детей.
Злокачественные лимфомы яичка (ретикулосаркома, лимфосаркома, плазмоцитарная саркома) примерно в половине случаев бывают двусторонними и протекают без проявлений системного ретикулеза. Для них характерна быстрая гематогенная диссеминация с преимущественным поражением носоглотки, кожи, печени. Лечение начинается с орхифуникулэктомии с последующей химиолучевой терапией. При диссеминированных формах проводится химиотерапия (циклофосфаном, адриамицином, метотрексатом) в сочетании с длительным применением стероидных гормонов. Лимфатические узлы облучаются поэтапно. Сначала облучают лимфатические узлы, расположенные выше диафрагмы, затем забрюшинные и в последнюю очередь — пахово-подвздошные.
Лейдигомы в 90% случаев по течению являются доброкачественными и в 10% — злокачественными. Гистологических критериев злокачественной природы лейдигомы нет. Метастазируют гематогенным и лимфогенным путем. Лечение начинается с орхифуникулэктомии, после которой исчезает гинекомастия и нормализуется уровень гормонов в организме. При появлении метастазов рекомендуется попытаться провести лучевую терапию, хотя она, как правило, мало эффективна.
Сертолиома (андробластома), как и лейдитома, в 90% случаев протекает доброкачественно, в 10% — злокачественно. Точные морфологические критерии злокачественной природы опухоли отсутствуют. Метастазирует лимфогенным и гематогенным путем. При доброкачественном течении выполняется орхифуникулэктомия, после которой исчезают клинические проявления болезни и нормализуется гормональное состояние. Появление метастазов служит основанием для химиолучевой терапии.
Прогноз при раке яичка зависит от стадии заболевания и гистологического строения опухоли. Наиболее благоприятный прогноз при типичной семиноме яичка.
Важнейшими прогностическими факторами при несемйномном раке яичка I стадии являются наличие или отсутствие лимфатической и васкулярной инвазии, локальная стадия опухоли и ее первичная гистологическая форма, а также скорость снижения уровней опухолевых маркеров после орхиэктомии. При опухоли II стадии основными прогностическими факторами являются размеры и число метастазов в забрюшинных лимфатических узлах. При раке яичка III стадии прогностическое значение имеет уровень опухолевых маркеров и быстрота их снижения под влиянием химиотерапии, клеточный тип опухоли, число и размер метастазов в легких, возраст, общее состояние больного и предыдущее лечение.
Проведенное лечение само по себе существенно не влияет на здоровье детей, родившихся от отцов, леченных по поводу рака яичка. Тем не менее химиотерапия в значительной степени воздействует на сперматогенез, полное восстановление которого происходит лишь через 4-5 лет после ее проведения.
Профилактика. Одна из наиболее реальных мер профилактики новообразований яичка — своевременная оперативная коррекция крипторхизма в течение 2 лет с момента рождения ребенка. При различного рода недоразвитии яичка необходимо строгое диспансерное наблюдение.
Лечение несеминомных опухолей яичка
Первым этапом лечения всех опухолей яичка является орхфуникулэктомия, во время которой удаляется яичко с семенным канатиком. При несеминомных герминогенных опухолях яичка (НГОЯ) дальнейшая тактика лечения определяется гистологическим строением, уровнем опухолевых маркеров до и после орхфуникулэктомии, стадией заболевания.
Герминогенные опухоли яичка I стадии
Первая стадия несеминомных герминогенных опухолей яичка устанавливается больным после выполнения орхфуникулэктомии при отсутствии метастазов, по данным КТ грудной и брюшной полости, и нормализации уровня опухолевых маркеров. В настоящее время предложено три альтернативных метода лечебной тактики у больных НГОЯ I стадии.
Динамическое наблюдение
С появлением современных методов визуализации, особенно компьютерной томографии (КТ) и определения концентрации уровня опухолевых маркеров сыворотки крови, значительно увеличилась точность диагностики I стадии НГОЯ. Исследования результатов лечения больных, которым выполнялась забрюшинная лимфаденэктомия (ЗЛАЭ), показали, что 20%-25% пациентов с клинической I стадией заболевания имеют микрометастазы в забрюшинных лимфоузлах. В дальнейшем у 10% больных этой группы отмечается появление висцеральных метастазов. Теоретически это означает, что 70% пациентов с I стадией НГОЯ могут быть излечены только орхфуникулэктомией. Использование КТ и определение уровня опухолевых маркеров дают возможность выявлять рецидивы на ранних сроках, когда опухоль имеет небольшие размеры, и применение химиотерапии позволяет полностью излечить практически всех больных этой группы. В 1979 г. в Англии было проведено исследование нового направления в лечении больных несеминомными опухолями яичка I стадии - динамического наблюдения. В дальнейшем во всем мире были выполнены многочисленные исследования, посвященные этому вопросу, включившие более 2000 больных. Суммарные результаты были следующими: частота рецидивирования после удаления первичной опухоли при I клинической стадии НГОЯ составила 30%. Более 95% рецидивов развивалось в течение первых двух лет после орхфуникулэктомии, в среднем - через 4-13 месяцев. В большинстве работ наиболее часто прогрессирование заболевания отмечалось через 4-5 месяцев после удаления первичной опухоли. Пятьдесят процентов рецидивных опухолей локализовалось в забрюшинном пространстве, при этом в одной трети случаев не отмечалось повышения уровня опухолевых маркеров. Одна треть рецидивов развивалась в легких и медиастинальных лимфоузлах, концентрация АФП и ХГ возрастала только у 11% больных. У большинства пациентов, особенно при повышении уровня опухолевых маркеров, рецидивы диагностировались на ранних стадиях, и проведение химиотерапии позволило добиться прекрасных результатов.
Забрюшинная лимфаденэктомия
Лечебно-диагностическая забрюшинная лимфаденэктомия является сегодня одним из общепринятых вариантов лечения пациентов с герминогенными опухолями I стадии. Лимфатическая ткань удаляется с учетом наиболее частой локализации метастазов в забрюшинном пространстве. В группе больных, не имевших метастазов в удаленных забрюшинных лимфоузлах, полное излечение с помощью хирургического метода
достигается в 95% случаев. Однако у 5-10% пациентов с отрицательным результатом морфологического исследования после лечения развиваются рецидивы опухоли. При наличии микрометастазов в удаленных забрюшинных лимфоузлах операция обеспечивает излечение 50-75% больных. В случаях рецидивирования после хирургического лечения проведение химиотерапии приводит к полному выздоровлению 97-99% пациентов. Прогрессирование заболевания после лечения отмечается у 5-10% пациентов. В большинстве случаев рецидивы опухоли развиваются в течение первых двух лет после операции. Чаще всего при прогрессировании опухолевого процесса у оперированных пациентов появляются метастазы в легкие. Местные рецидивы в забрюшинном пространстве развиваются крайне редко, в основном, у больных с метастатически измененными лимфоузлами.
Учитывая то, что в 90% случаев негерминогенные опухоли яичка метастазируют в забрюшинные лимфоузлы, хирургическое удаление лимфатической ткани из забрюшинного пространства является золотым стандартом установления стадии при опухолях яичка. Операция помогает достоверно подтвердить наличие или отсутствие метастазов и избрать соответствующую тактику дальнейшего лечения. Так как выполнение забрюшинной лимфаденэктомии приводит в большинстве случаев к выздоровлению больных I стадией рака, необходимость проведения химиотерапии в дальнейшем отпадает. Низкая стадия заболевания позволяет, выполняя небольшой объем хирургического вмешательства, сохранять симпатические нервные волокна, ответственные за эякуляцию. Поэтому у большинства больных сохраняется способность к оплодотворению. Кроме того, операция увеличивает психологический комфорт пациента, у которого отпадает необходимость ожидать появления рецидива.
Химиотерапия
Полное излечение достигается у 97-99% больных негерминогенными опухолями яичка после прохождения химиотерапии. Вероятность развития как острых, так и хронических осложнений низка, благодаря малому количеству курсов химиотерапии.
Наблюдение
Контрольное обследование больных негерминогенным раком яичка I стадии после орхрофуникулэктомии должно включать УЗИ органов брюшной полости и забрюшинного пространства, рентгенографию органов грудной клетки и определение уровня опухолевых маркеров ежемесячное в течение 1-го года и каждые 2 месяца в течение 2-го года. Учитывая низкую частоту рецидивирования через 2 года после орхофуникулэктомии, в дальнейшем обследование достаточно проводить 1 раз в год. Большинство исследователей предлагает выполнять КТ органов грудной, брюшной полостей и забрюшинного пространства каждые 4 месяца в течение 1-го года и каждые 4-6 месяцев в течение 2-го года после удаления опухоли яичка, а также в конце 5-го года наблюдения.
Герминогенные опухоли яичка II A,B стадии
Герминогенные опухоли яичка II стадии характеризуются наличием метастазов в забрюшинные лимфоузлы. При II A,B стадиях заболевания (забрюшинные лимфоузлы менее 5 см) возможно применение двух лечебных подходов, дающих одинаковый процент излечения: индукционная химиотерапия с последующей ЗЛАЭ и первичная ЗЛАЭ с адъювантной химиотерапией.
Герминогенные опухоли яичка IIC-III стадии
Лечение больных несеминомными герминогенными опухолями яичка II С и III стадии (забрюшинные метастазы более 5 см) всегда начинают с химиотерапии.
После проведенного лечения у ряда больных отмечается развитие осложнений таких, как сердечно-сосудистые заболевания, возникновение других видов опухолей, периферическая нейропатия, гематологические осложнения и снижение фертильности.
Смертность при проведении стандартной индукционной химиотерапии составляет 6-13%, а при высокодозной достигает 40% , что заставляет проводить дальнейшие поиски новых схем и оптимальных режимов.
Несмотря на чрезвычайно высокую эффективность химиотерапевтических комбинаций с включением цисплатина в лечении герминогенных опухолей яичка, у 15-30% больных отмечается неполная регрессия опухоли. Поэтому хирургическое удаление остаточных опухолевых масс после проведения индукционной химиотерапии является важным этапом лечения.
При неполном эффекте ХТ пациентам с рентгенологически определяемыми резидуальными опухолевыми массами выполняется ЗЛАЭ. Больным, у которых гистологически в удаленных забрюшинных лимфоузлах выявлена герминогенная опухоль, показано проведение адъювантной ХТ.
Противопоказанием к хирургическому лечению служит бурное прогрессирование на этапе индукции у больных с поражением забрюшинных лимфоузлов и метастазами другой локализации, а также сохранение положительных опухолевых маркеров.
У больных с положительными маркерами после индукционной ХТ лечебная тактика должна определяться строго индивидуально. Обычно этой категории больных проводится ХТ второй линии. Однако при неэффективности химиотерапевтического лечения второй линии, или невозможности его продолжения маркер-положительным больным может быть произведена ЗЛАЭ.
После индукционного лечения забрюшинные метастазы могут замещаться фиброзно-некротическими тканями. Обычно, при гистологическом исследовании удаленных метастазов фиброзно-некротические массы выявляются в 40%, тератома - в 40%, жизнеспособная герминогенная опухоль - в 20% случаев. Достоверное предсказание фиброза в остаточных забрюшинных массах позволило бы воздержаться от необоснованного хирургического вмешательства у 34%-40% больных диссеминированными НГОЯ после индукционной ХТ. На данный момент на основании ретроспективных исследований четких критериев предсказания фиброза и некроза не выявлено. Поэтому всем пациентам, имеющим рентгенологически определяемые забрюшинные метастазы после проведения индукционного лечения, показана ЗЛАЭ.
Оптимальным хирургическим доступом для выполнения ЗЛАЭ является срединная лапаротомия. Удаляя ретроперитонеальную лимфатическую ткань, необходимо стараться радикально удалить опухолевые массы. В ряде случаев с целью полного удаления опухоли обоснованы резекция аорты с ее последующим протезированием, резекция нижней полой вены, нефрэктомия.
Особенно важно радикальное хирургическое удаление тератомы. Заподозрить наличие элементов тератомы в опухоли можно при увеличении ее размеров на фоне проведения ХТ при снижении опухолевых маркеров (синдром растущей тератомы). Тератома является химиорезистентной опухолью, имеющей тенденцию к инфильтративному росту и способностью малигнизироваться. Это обуславливает жизненную необходимость полного удаления тератомы во время забрюшинной лимфаденэктомии.
Выполнение ЗЛАЭ после индукционной химиотерапии сопряжено с большими техническими сложностями, обусловленными фиброзом ретроперитонеальных тканей, интимной связью опухолево- измененных лимфатических узлов с магистральными сосудами, почечной ножкой, мочеточником. Совокупность этих факторов затрудняет ориентацию в забрюшинном пространстве, вызывает трудности при полном удалении метастазов и обуславливает интраоперационные осложнения.
Большинство осложнений возникает у больных с большим объемом опухолевого процесса в забрюшинном пространстве. Самым частым интраоперационным осложнением является повреждение сосудистых структур: аорты, нижней полой вены, почечной артерии, поясничных артерий. Нередко во время забрюшинной лимфаденэктомии повреждается мочеточник.
Наиболее серьезным осложнением после ЗЛАЭ, которое может привести к летальному исходу, является дыхательный дистресс- синдром, ассоциированный с блеомициновой токсичностью. В раннем послеоперационном периоде отмечаются осложнения, обычно встречающиеся после операций на брюшной полости (кишечная непроходимость, перитонит, эвентерация, нагноения раны). Послеоперационная летальность в группе пациентов с I-II A, B стадиями составляет 1%, II C - III - 3%.
Комбинированное лечение приводит к полному излечению 75% больных несеминомными опухолями яичка IIC-III стадий. Благоприятными прогностическими факторами являются: полный эффект комбинированного лечения, радикальный характер хирургического вмешательства, эффективность индукционной ХТ более 90%, отрицательные опухолевые маркеры перед выполнением ЗЛАЭ, наличие некроза и зрелой тератомы в удаленных забрюшинных массах. В 10-30% случаев у больных несеминомными герминогенными опухолями яичка после комбинированного лечения развиваются местные рецидивы заболевания в забрюшинном пространстве. Следует отдельно отметить, что при тщательном выполнении всех этапов хирургического вмешательства частота рецидивов снижается на 20%. С целью их своевременного выявления всем пациентам этой группы показано тщательное динамическое наблюдение. Прогрессирование заболевания после комбинированного лечения чаще развивается у пациентов с положительными опухолевыми маркерами после проведения индукционной ХТ и жизнеспособными опухолевыми клетками в удаленных забрюшинных метастазах.
Герминогенные опухоли яичка IV стадии
Тактика лечения больных IV стадией с висцеральными метастазами различных локализаций принципиально не отличается от таковой при III стадии заболевания. При сохранении опухолевых очагов после индукционного лечения рекомендуется агрессивный хирургический подход. Наиболее часто после ЗЛАЭ производится резекция
легких разных объемов с целью удаления оставшихся легочных метастазов и медиастинальная лимфаденэктомия. При наличии нескольких зон метастатического поражения возможно выполнение симультанных операций. Удаление всех опухолевых очагов увеличивает выживаемость данной категории пациентов. Хирургическое лечение позволяет добиться полного выздоровления даже у больных с метастазами в головной мозг в 39% случаев.
Сохранение фертильности больными, получающими лечение по поводу опухолей яичка, является одним из существенных вопросов, обсуждаемых в рамках этой проблемы. У больных герминогенными опухолями яичка до начала лечения с высокой частотой выявляется олиго- и азооспермия. У 30% пациентов отмечается повышение уровня ФСГ, обуславливающего длительные изменения сперматогенеза. Если азооспермия сочетается с высокой концентрацией ФСГ, риск полной потери фертильности очень высок и не зависит от дальнейшего лечения. Кроме того, повышение уровня ХГ при опухолях яичка вызывает увеличение выработки эстрадиола, который сильно подавляет сперматогенез.
Все этапы проводимого лечение оказывают неблагоприятное влияние на сперматогенез. После орхфуникулэктомии частота азооспермии составляет 10-15%, а олигоспермии - 50%. У большинства больных наблюдается азоо- и олигоспенрмия в течение 10-14 месяцев после проведения стандартной ХТ. При применении высоких доз ифосфамида и/или цисплатина риск стойкой длительной азоо- и олигоспенрмии возрастает. Использование современных методов экранирования при проведении облучения больным семиномой не позволяет полностью избежать негативного влияния лучевой терапии на сперматогенез. При облучении пахово- подвздошных лимфоузлов сперматогенез восстанавливается в течение 2-3 лет. При облучении забрюшинных лимфоузлов — в течение 1 года. Во время выполнения стандартной забрюшинной лимфаденэктомии пересекаются симпатические нервные волокна, ответственные за нормальное семяизвержение. При их повреждении развивается ретроградная эякуляция. Однако выполнение нервосберегающих ЗЛАЭ позволяет сохранить семяизвержение у 70-90% больных. Фертильность резко снижается при комбинированном лечении: сочетании химиотерапии, облучения и стандартной ЗЛАЭ.
Наиболее значимыми факторами, ассоциированными с сохранением фертильности, являются не вид и продолжительность химио- и лучевой терапии, а молодой возраст и низкий уровень ФСГ.
Подавляющее число больных опухолями яичка восстанавливают фертильность в ближайшие годы после окончания лечения и способны стать отцом самостоятельно или путем искусственного оплодотворения. У детей пациентов с опухолями яичка не отмечено увеличения частоты пороков развития. Во многом проблемы фертильности у больных опухолями яичка помогает решить банк спермы.
Герминогенные опухоли
Герминогенные опухоли - группа неоплазий, развивающихся из первичных зародышевых клеток половых желез. Могут возникать как в яичках или яичниках, так и экстрагонадно. Проявления зависят от локализации. При поверхностно расположенных новообразованиях наблюдается видимая деформация, при узлах в яичнике отмечаются боли, дизурия и нарушения менструального цикла. При герминогенных опухолях средостения возникает одышка, при внутричерепных поражениях выявляются очаговые и общемозговые симптомы. Диагноз выставляется с учетом симптомов, данных рентгенографии, УЗИ, КТ, МРТ и других методик. Лечение - операция, химиотерапия, радиотерапия.
Общие сведения
Герминогенные опухоли - группа доброкачественных и злокачественных неоплазий, возникающих из первичных половых клеток, являющихся предшественниками яичек и яичников. Из-за миграции таких клеток в период эмбриогенеза герминогенные опухоли могут развиваться за пределами гонад: в средостении, крестцово-копчиковой области, головном мозге, забрюшинном пространстве и других анатомических зонах. Первичные экстрагонадные новообразования составляют 5% от общего количества герминогенных опухолей.
Соотношение между количеством экстра- и интрагонадных неоплазий меняется с возрастом. У детей младшего возраста преобладают поражения крестцово-копчиковой зоны, по мере взросления увеличивается частота новообразований в яичках и яичниках. Герминогенные опухоли всех локализаций составляют 3% от общего количества онкологических заболеваний у детей, герминогенные новообразования яичников - 2-3% от всех злокачественных неоплазий яичников у женщин, герминогенные поражения яичка - 95% от общего числа опухолей яичка у мужчин. Лечение проводят специалисты в сфере онкологии, гинекологии, урологии и других областей медицины.
Причины герминогенных опухолей
Герминогенные опухоли возникают из зародышевых половых клеток, которые на начальных стадиях эмбриогенеза образуются в желточном мешке, а затем мигрируют по организму зародыша к урогенитальному гребешку. В процессе миграции часть таких клеток может задерживаться в различных анатомических зонах, что в последующем обуславливает образование герминогенных опухолей внегонадной локализации. В норме герминогенные клетки превращаются в зрелые клетки яичек и яичников, однако, при определенных условиях такие клетки могут оставаться в своем зародышевом состоянии и под воздействием негативных внешних и внутренних факторов давать начало новообразованиям гонад.
Установлено, что герминогенные опухоли нередко диагностируются у пациентов с различными генетическими аномалиями, например, синдромом Клайнфельтера. Выявляется наследственная предрасположенность, которая может сочетаться либо не сочетаться с хромосомными нарушениями. Характерной особенностью герминогенных опухолей является изохромосома, возникающая в результате удвоения короткого плеча и потери длинного плеча 12-й хромосомой, однако, могут обнаруживаться и другие хромосомные аномалии. Отмечается частое сочетание герминогенных опухолей с другими онкологическими поражениями, в том числе - лейкозами, лимфомами и нейробластомами. Вероятность возникновения герминогенных неоплазий яичек увеличивается при крипторхизме.
Гистологический тип герминогенных опухолей зависит от возраста. У новорожденных чаще диагностируются доброкачественные тератомы, у детей младшего возраста выявляются неоплазии желточного мешка, у подростков обнаруживаются злокачественные тератомы и дисгерминомы, у взрослых - семиномы и т. д. Факторы, способствующие активизации роста и злокачественной трансформации зародышевых половых клеток, пока не выяснены. Предполагается, что толчком к развитию герминогенных опухолей у детей могут стать хронические заболевания матери или прием матерью определенных лекарственных препаратов.
Классификация герминогенных опухолей
Существует несколько классификаций герминогенных неоплазий, составленных с учетом морфологических характеристик новообразования, расположения и особенностей течения заболевания. Согласно классификации ВОЗ, выделяют следующие морфологические типы герминогенных опухолей:
- Герминома (дисгерминома, семинома)
- Эмбриональный рак
- Неоплазия желточного мешка
- Сперматоцитная семинома
- Хорионкарцинома
- Полиэмбриома
- Тератома, в том числе - зрелая, незрелая, с определенной направленностью дифференцировки тканей (карциноид, струма яичника), злокачественная.
- Смешанная герминогенная опухоль, представляющая собой сочетание нескольких гистологических вариантов неоплазии.
Источником гермином являются первичные половые клетки, источником остальных неоплазий - элементы окружения таких клеток.
С учетом локализации различают гонадные и экстрагонадные герминогенные опухоли. Экстрагонадные неоплазии подразделяют на экстракраниальные и интракраниальные. Кроме того, выделяют злокачественные и доброкачественные герминогенные неоплазии, а также первичные и рецидивные новообразования.
Симптомы герминогенных опухолей
Особенности течения заболевания определяются локализацией, размером и степенью злокачественности неоплазии. Типичными симптомами герминогенных опухолей яичника являются боли в животе различной интенсивности в сочетании с нарушениями менструального цикла. У детей последний признак отсутствует, что обуславливает отсутствие настороженности в отношении поражения внутренних половых органов на начальных стадиях заболевания. При прогрессировании герминогенных опухолей к перечисленным симптомам присоединяются увеличение живота и нарушения мочеиспускания. При пальпации на начальных стадиях определяется округлый, умеренно подвижный узел с четкими контурами. В последующем узел увеличивается в размере, возникают увеличение и деформация живота. На поздних стадиях выявляется асцит и нарушения функций различных органов, обусловленные отдаленным метастазированием.
Герминогенные опухоли яичка проявляются увеличением соответствующей половины мошонки, чувством тяжести и распирания. Болезненность или повышенную чувствительность пораженной области отмечают около 25% пациентов. При пальпации определятся опухолевидное образование или равномерное увеличение яичка. У 5-10% больных герминогенными опухолями выявляется гидроцеле, у 10-14% - гинекомастия. При лимфогенном и отдаленном метастазировании возможны увеличение паховых лимфоузлов, неврологические расстройства, боли в костях, в спине и в животе.
Герминогенные опухоли средостения, как правило, локализуются за грудиной. Для доброкачественных новообразований (тератом) характерен медленный рост, для злокачественных (тератобластом и других неоплазий) - агрессивное распространение и быстрое прорастание близлежащих органов. Наиболее частыми проявлениями герминогенной опухоли являются одышка, кашель и боли в груди. При сдавлении верхней полой вены возникают шум в голове, головная боль, шум в ушах, расстройства сознания, сонливость и нарушения зрения. Возможны судороги. При злокачественных герминогенных опухолях наблюдаются гипертермия, лихорадка, снижение веса и нарушения функций различных органов, обусловленные прорастанием либо отдаленным метастазированием.
Забрюшинные герминогенные опухоли длительное время протекают бессимптомно. Могут проявляться диспепсией, болями в животе, дизурией, одышкой, отеками и варикозным расширением вен нижних конечностей. При злокачественных поражениях на поздних стадиях выявляются симптомы раковой интоксикации. Герминогенные опухоли крестцово-копчиковой зоны обычно диагностируются у детей раннего возраста и протекают доброкачественно. При крупных неоплазиях наблюдаются боли и слабость в нижних конечностях, нарушения дефекации и дизурия. Возможны кровотечения и некроз. Внутричерепные герминогенные опухоли чаще локализуются в зоне эпифиза, иногда - в области гипоталамуса либо гипофиза. Проявляются головной болью, тошнотой, рвотой и расстройствами движений глазных яблок.
Диагностика и лечение герминогенных опухолей
Диагноз устанавливается с учетом жалоб, результатов физикального обследования и данных дополнительных исследований. В зависимости от локализации неоплазии может потребоваться ректальный осмотр либо вагинальное исследование. Пациентам назначают УЗИ, КТ и МРТ пораженной области. Оценивают содержание альфа-фетопротеина в сыворотке крови. При злокачественных герминогенных опухолях для исключения лимфогенных и отдаленных метастазов проводят рентгенографию грудной клетки, УЗИ и МРТ органов брюшной полости, УЗИ лимфоузлов, сцинтиграфию костей скелета и другие диагностические процедуры. Тип неоплазии определяют с учетом данных гистологического исследования.
Доброкачественные герминогенные опухоли иссекают, при злокачественных новообразованиях назначают комбинированное лечение, включающее в себя операцию (при резектабельных неоплазиях), химиотерапию и радиотерапию. При наличии одиночных метастазов в легких и печени возможно их оперативное удаление. При низкой эффективности терапии агрессивных семином в некоторых случаях осуществляют высокодозную радиотерапию с последующей трансплантацией костного мозга, однако эффективность этого метода при герминогенных опухолях пока трудно оценить из-за недостаточного количества наблюдений.
Прогноз при доброкачественных неоплазиях обычно благоприятный. Злокачественные герминогенные опухоли ранее рассматривались как прогностически неблагоприятные, однако использование комбинированной терапии позволило повысить пятилетнюю выживаемость при данной патологии до 60-90%. На выживаемость влияют вид и распространенность герминогенной опухоли, радикальность хирургического вмешательства, наличие или отсутствие метастазов.
Семинома
Семинома - злокачественная опухоль яичка. Очень редко (при задержке герминогенных клеток в нетипичной области в период внутриутробного развития) может возникать вне яичка, например, в области средостения или забрюшинного пространства. Семинома развивается из первичных зародышевых клеток. Проявляется увеличением и уплотнением яичка, болями и неприятными ощущениями в области мошонки. При метастазировании возможны боли в животе, отеки нижних конечностей, нарушения мочеиспускания и кишечная непроходимость. Диагноз выставляют с учетом жалоб, анамнеза, данных осмотра, УЗИ, пункционной биопсии и других исследований. Лечение - операция, радиотерапия, химиотерапия.
Семинома - самая распространенная эмбриональноклеточная опухоль яичка. Составляет около 38% от общего количества герминогенных новообразований. В клинической практике встречаются достаточно редко, поскольку рак яичка относится к мало распространенным онкологическим заболеваниям. Удельный вес всех злокачественных опухолей яичка (включая семиному, тератому, эмбриональноклеточный рак и негерминогенные новообразования) составляет чуть более 1% от общего количества онкологических поражений у лиц мужского пола. Семинома обычно диагностируется у пациентов в возрасте от 20 до 40 лет, реже выявляется у детей и пожилых мужчин. Рано метастазирует, провоцирует образование участков некроза. На начальных стадиях прогноз при семиноме достаточно благоприятный. Лечение осуществляют специалисты в области онкологии, урологии и андрологии.
Причины развития семиномы
Причины заболевания точно не установлены. Исследователи указывают ряд факторов, способствующих развитию семиномы. Герминогенные новообразования часто возникают на фоне предшествующего предракового процесса - внутриканальцевой герминогенной неоплазии. В измененных участках ткани содержатся мутировавшие клетки, которые при неблагоприятном варианте развития событий могут давать начало злокачественной опухоли. Семиномы также могут возникать повторно, через некоторое время после радикального хирургического удаления первичного новообразования.
Существенное значение имеет неблагоприятная наследственность - согласно исследованиям, у кровных родственников семинома диагностируется чаще, чем в среднем по популяции. При этом тип наследования может быть любым, поэтому опухоли зачастую развиваются не у близких, а у дальних родственников или выявляются через несколько поколений. Специалисты также отмечают связь семиномы с гиперэстрогенией, в том числе - обусловленной генетическими аномалиями, например, синдромом Клайнфельтера. В подобных случаях часто выявляются семиномы экстрагонадной локализации.
Данная патология нередко диагностируется при крипторхизме, однако взаимосвязи между заболеваниями пока не выяснены. Одни исследователи предполагают, что семинома и крипторхизм имеют ряд общих этиологических и патогенетических факторов. Другие считают, что между болезнями существует причинно-следственная связь. Некоторые ученые указывают на возможное увеличение риска развития семиномы при постоянном употреблении большого количества молочных продуктов. Связь между герминогенными опухолями и курением отсутствует. Версия об увеличении вероятности возникновения семиномы после травматических повреждений не подтверждается результатами исследований.
Классификация семиномы
Согласно классификации ВОЗ, существует три вида семиномы:
- Типичная семинома. Диагностируется в 85% случаев. Обычно развивается в возрасте 20-40 лет. У больных часто выявляется крипторхизм. Новообразование чаще представляет собой одиночный узел, иногда встречаются несколько узлов. Поверхность семиномы белая, блестящая. При микроскопии обнаруживаются округлые или полигональные клетки со светлой цитоплазмой, расположенные в соединительнотканной строме с участками лимфоидной инфильтрации. В некоторых случаях в препарате видны туберкулоподобные гранулемы.
- Анапластическая семинома. Выявляется в 5-10% случаев. Протекает более агрессивно. При микроскопии обнаруживаются клетки разнообразной формы. Строма слабо выражена, туберкулоподобные гранулемы отсутствуют.
- Сперматоцитная семинома. Диагностируется в 5-10% случаев. Развивается преимущественно у пожилых мужчин. Поверхность семиномы слизистая, желтоватая. На разрезе могут обнаруживаться кисты, кровоизлияния и участки некроза. При микроскопии выявляются гигантские, лимфоцитоподобные и промежуточные клетки. Лимфоидная инфильтрация в строме отсутствует.
Для оценки распространенности семиномы используют международную классификацию TNM и традиционную российскую четырехстадийную классификацию злокачественных опухолей:
- 1 стадия - выявляется локальная опухоль. Белочная оболочка интактна, форма яичка не изменена.
- 2 стадия - обнаруживается локальная семинома с поражением белочной оболочки и изменением формы яичка.
- 3 стадия - выявляются метастазы в регионарных лимфоузлах.
- 4 стадия - обнаруживаются метастазы в регионарных лимфоузлах и отдаленных органах.
Симптомы семиномы
На начальных стадиях яичко уплотняется, увеличивается в размере. Возможны боли и неприятные ощущения в области поражения. Отличительной особенностью семиномы является значительное увеличение яичка при прогрессировании процесса. В литературе описаны опухоли размером до 20-30 см. Иногда болезнь долгое время протекает бессимптомно или почти бессимптомно. Семинома прорастает близлежащие структуры и вызывает повышение внутрияичкового давления, способствующее развитию инфарктов и кровоизлияний в яичко, после которых больные поступают в медицинское учреждение с жалобами на интенсивные острые боли в области поражения.
Каждый десятый пациент, страдающий семиномой яичка, впервые обращается к врачу в связи с симптомами, обусловленными метастатическим поражением лимфоузлов или отдаленных органов. При вовлечении забрюшинных лимфоузлов возникают боли в поясничной области. Поражение парааортальных лимфоузлов при семиноме проявляется болями в животе, возможны отеки нижних конечностей из-за сдавления нижней полой вены. Сдавление мочеточников сопровождается нарушениями мочеиспускания. При поражении внутрибрюшных лимфоузлов и последующем образовании конгломератов отмечаются боли в животе, у некоторых пациентов наблюдаются явления кишечной непроходимости.
При метастазировании семиномы в печень выявляется увеличение органа, быстро развивается асцит. Возможна желтуха. При метастазах в легкие появляются одышка, кашель и кровохарканье. При поражении скелета возникают боли в костях. Прогрессирование процесса сопровождается усилением общей симптоматики. Больные семиномой становятся апатичными и эмоционально неустойчивыми, чувствуют слабость, теряют вес и аппетит. Нарушается трудоспособность, развиваются депрессивные расстройства. Возникает анемия.
В процессе внешнего осмотра пациентов с семиномой выявляется асимметрия мошонки. При пальпации определяется плотное опухолевидное образование. В случае крипторхизма яичко в мошонке отсутствует, плотный узел прощупывается в области живота. Пальпация семиномы обычно безболезненна. Наличие и выраженность других симптомов определяются стадией заболевания. На поздних стадиях наблюдаются истощение, сероватый или желтоватый оттенок кожных покровов и другие характерные проявления онкологического процесса.
Диагностика семиномы
Диагноз устанавливается с учетом жалоб, анамнеза, результатов внешнего осмотра, лабораторных и инструментальных исследований. Пациентов с подозрением на семиному направляют на УЗИ органов мошонки. Для выявления метастазов назначают рентгенографию грудной клетки, КТ брюшной полости, МРТ печени, сцинтиграфию костей скелета и другие исследования. В процессе дифференциальной диагностики семином и других злокачественных новообразований яичка используют анализы крови на онкомаркеры.
В сложных случаях для уточнения диагноза осуществляют аспирационную биопсию яичка с последующим цитологическим исследованием материала. При неоднозначных результатах цитологического исследования проводят диагностическое хирургическое вмешательство, материал срочно отправляют на гистологическое исследование. При обнаружении конгломератов в забрюшинном пространстве назначают аортографию и каваграфию для оценки вовлеченности магистральных сосудов и составления плана операции (при ее возможности и необходимости).
Лечение семиномы
Операцией выбора при семиноме является орхифуникулэктомия (удаление яичка вместе с семенным канатиком). В послеоперационном периоде применяют химиотерапию и лучевую терапию, предусматривающую облучение областей потенциального лимфогенного метастазирования (для борьбы с возможными микрометастазами). При наличии метастазов в лимфоузлах и отдаленных органах назначают комбинированную терапию, включающую в себя радиотерапию и химиотерапию.
При семиноме с крупными одиночными метастазами предпочтение отдают лучевой терапии, при множественных метастазах - химиотерапии. При сдавлении мочеточников применяют ударные дозы химиопрепаратов. Забрюшинная лимфаденэктомия требуется редко, поскольку метастатическое поражение забрюшинных лимфоузлов обычно хорошо поддается консервативной терапии.
Прогноз и профилактика при семиноме
Пятилетняя выживаемость при I стадии заболевания составляет 93,7%, при II стадии - 90%, при III стадии - 57,9%. До 10 лет с момента окончания лечения доживают более 80% пациентов с семиномами I-II стадии. Рецидивы в течение первых пяти лет после радикального хирургического вмешательства возникают у 15-20% больных семиномой. Вероятность развития рецидива зависит от размера опухоли и наличия или отсутствия поражения оболочек яичка. 70% рецидивов диагностируются в первые 2 года после операции. Рецидивные новообразования чаще всего обнаруживаются в поддиафрагмальных лимфоузлах.
В течение первого года после окончания лечения семиномы клиническое обследование, рентгенографию грудной клетки и анализы крови на онкомаркеры проводят раз в 2 месяца, в течение второго - раз в 3 месяца, в течение третьего - раз в 4 месяца. В последующем частота обследования зависит от стадии онкологического заболевания. Частоту УЗИ брюшной полости и КТ брюшной полости и органов малого таза также планируют с учетом стадии семиномы. При возникновении подозрительных симптомов план обследования определяют индивидуально.
Опухоли яичек
Рак яичка развивается в одном или обоих яичках и поражает мужчин, как правило, в молодом возрасте. Рак яичка прекрасно поддается лечению, и в большинстве случаев излечим.
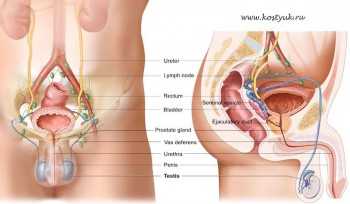
Яички (тестикулы) являются частью мужской репродуктивной системы. Оба яичка находятся в «мешке» из кожи (мошонке), который располагается под основанием полового члена. Яички производят мужские половые гормоны, основным из которых является тестостерон. Яички, кроме того, продуцируют сперму. Клетки спермы поступают от яичек по семявыносящему протоку к семенным пузырькам, где смешиваются с секретом простаты. Во время эякуляции (выброс спермы) клетки спермы, жидкость семенных пузырьков и секрет простаты поступают в уретру — канал, проходящий через центр полового члена, через который проходит моча и сперма.
Яички состоят из различного вида клеток, каждый из которых может перерождаться в определенную раковую опухоль. Важно отличать каждый их видов рака яичка, т.к. они отличаются по прогнозу (выживаемость) и лечению.
Яички состоят из нескольких типов клеток. В связи с этим существует много разновидностей опухолей яичка. Для онкоуролога очень важно знать тип опухоли, т.к. от этого зависит течение болезни, агрессивность опухоли и выбор метода лечения.
Что такое герминогенные опухоли?
90% опухолей яичка развиваются из герминогенных клеток. (Гермино — семя; герминогенные клетки продуцируют сперму). Существует два вида герминогенных опухолей — семиномы (60%) и несеминомы (40%) (суффикс «-ома» означает опухоль). Если опухоль содержит компоненты семиномы и несеминомы, то все равно она считается несеминомной.
Рост рака яичка начинается с неинвазивной формы опухоли — CIS (carcinoma in situ) или интратубулярная герминогенная клеточная неоплазия. Ученые установили, что проходит приблизительно 5 лет, прежде чем CIS перерастет в инвазивную форму рака яичка. Тем не менее, данный тезис остается дискутабельным. Некоторые считают, что CIS может вообще не перерождаться в рак.
Что такое семиномные опухоли?
Семинома развивается из герминогенных клеток яичек, вырабатывающих сперму. При первичной диагностике у большинства больных семиномами (около 70%) опухоль не выходит за пределы яичка, у 25% больных уже поражены лимфатические узлы, и только у 5% имеются отдаленные метастазы.
Выделяют два типа семином — типичная семинома и сперматоцитная семинома. Большинство (более 95%) семином являются типичными, они бывают у мужчин после 40 лет. Сперматоцитные семиномы растут очень медленно и в основном не дают метастазов. Средний возраст, при котором встречаются сперматоцитные семиномы составляет 55-60 лет.
Что такое несеминомные опухоли?
Несеминомы встречаются в более раннем возрасте — начинаясь в подростковом возрасте с раннего возраста и заканчивая в начале четвертого десятка. Основными типами несеминомных опухолей являются: эмбриональный рак, рак желточного мешка, хорионкарцинома и тератома. Несеминомные опухоли менее чувствительны к ЛТ. В большинстве случаев несеминомные опухоли представлены двумя и более опухолевыми компонентами, что, однако, не влияет на выбор лечения. Лечение несеминомных опухолей одинаково, независимо от типа опухоли, поэтому принципиального значения состав опухоли не имеет.
Эмбриональный рак. Среди несеминомных опухолей эмбриональный рак встречается чаще всего и составляет 40% от всех несемином. Чистый эмбриональный рак бывает редко (3-4%). Эмбриональный очень быстро растет и распространяется за пределы яичка. Больше половины больных при первичной диагностике уже имеют отдаленные метастазы (в легкие и печень). Для этого вида опухоли характерен болевой синдром.
Опухоль желточного мешка — чаще встречается у подростков и хорошо поддается лечению. Часто эта опухоль достигает больших размеров. У взрослых опухоль желточного мешка протекает менее благоприятно, однако, в том случае, если опухоль «чистая» (т.е. нет других компонентов), то химиотерапия очень эффективна, даже если присутствуют метастазы. Опухоль желточного мешка выделяет в кровь белок — альфа-фетопротеин (АФП).
Тератома — чаще встречается у подростков (40%) и реже — у взрослых (7%). Тератому чаще диагностируют после лечения (химиотерапии) или как рецидивную опухоль. Тератома может быть зрелой, незрелой и со злокачественной трансформацией.
1. Зрелая тератома представлена различными тканями из зрелых клеток. Зрелая тератома не метастазирует. Тем не менее, рост зрелой тератомы может произойти после окончания курса химиотерапии (синдром «зрелой тератомы»). В этом случае производится хирургическое удаление растущей опухоли после окончания химиотерапии.
2. Незрелая тератома может распространяться на другие органы и ткани, т.е., в отличие от зрелой тератомы, — незрелая тератома имеет высокий потенциал местного роста и метастазирования. Именно этот вариант опухоли часто встречается в виде рецидива через несколько лет после окончания лечения.
3. Тератома со злокачественной трансформацией — очень редкая разновидность тераомы.
Хорионкарцинома — наиболее агрессивный вариант опухолей яичка, чаще встречающийся у взрослых. Хорионкарцинома быстро дает метастазы в легкие, головной мозг и кости. В чистом виде хорионкарцинома не встречается, однако, присутствует в сочетании с другими видами опухолей яичка. Хорионкарцинома вырабатывает хорионический гонадотропин человека (ХГ).
Читайте также:
- Сердечная недостаточность после инфаркта миокарда. Терапевтическая ценность инфаркта миокарда
- Общие сведения о лизосомальных болезнях накопления
- Групповая и фонемная разборчивость всех согласных и гласных позднооглохшими и при нормальном слухе
- Синдром Беньямина (Benjamin)
- Ганглий коленного сустава: атлас фотографий
