Признаки повреждения общего сухожилия сгибателя-пронатора на уровне локтевого сустава
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Повреждения сухожильно-связочного аппарата локтевого сустава - достаточно часто встречающийся вид поражения верхних конечностей. Локтевой сустав является сложным сочленением, объединяющим несколько костей: плечевую, лучевую и локтевую. В единой капсуле заключены сразу три соединения, обеспечивающие сложную биомеханику локтя и его двигательную функцию.
Связки локтевого сустава
Прочность суставу придают связки, стабилизирующие его в анатомически правильном положении. К ним относят:
- лучевую и локтевую коллатеральные;
- дополнительную коллатеральную;
- кольцевую.
Некоторые связки состоят из нескольких волокон, которые, тесно переплетаясь с другими, образуют мощную поддерживающую и ограничивающую структуру. Благодаря связочному аппарату, несмотря на высокую мобильность и кажущуюся незащищенность, локтевой сустав приобретает повышенную функциональную устойчивость.
Кроме связочного аппарата, в обеспечении стабильности сустава принимают участие мышцы и сухожилия. Они соединяют между собой кости, обеспечивая движения верхней конечностью. Функцию локтевого сустава поддерживают такие мышцы:
- двуглавая (бицепс);
- трехглавая (трицепс);
- плечевая и локтевая;
- разгибатели запястья;
- сгибатель запястья;
- разгибатель пальцев.
Сложный мышечно-связочный аппарат обеспечивает прочность суставу, которой иногда становится недостаточно. Это касается случаев, когда приложенная сила превышает возможности окружающих тканей. Тогда возникают повреждения локтевого сустава, на первом месте среди которых стоит растяжение (разрыв) связок и мышц.
Причины повреждений
Растяжение связок локтевого сустава и мышц очень редко возникает в быту. Как правило, такие повреждения характерны для людей, занимающихся определенными видами спорта (теннисом, баскетболом, волейболом, гольфом). Также в группу риска попадают массажисты, грузчики и представители других профессий, связанных с мануальным трудом. Причиной повреждения суставных тканей становятся:
- неудачные движения с переразгибанием в локте;
- подъем тяжестей;
- падение;
- несчастный случай.
Растяжение мягких тканей может возникать в любом возрасте: от подросткового до пожилого. В последнем случае связки травмируются из-за сниженной эластичности и возрастных изменений. Избежать растяжений и разрывов мышечно-связочного аппарата локтевого сустава можно, соблюдая технику безопасности в спорте и будучи осторожным в повседневной жизни.
Симптоматика повреждений сухожильно-связочного аппарата локтевого сустава
Проявление травм локтевого сустава обусловлено поврежденными структурами, степенью разрыва соединительнотканных и мышечных волокон. Нарушение структуры мышц и связок будет сопровождаться общими признаками повреждения мягких тканей. Они могут появляться при любой травме или воспалительном процессе, поэтому необходимо дальнейшее определение вида патологии.
К отличительным симптомам относят:
Выраженность повреждения зависит от приложенной к суставу силы, механизма травмы. Различают такие степени растяжения (разрыва) связок:
- -я степень - незначительное растяжение: возникают микроразрывы волокон.
- -я степень - умеренное растяжение: повреждены до 50% волокон.
- -я степень - выраженное растяжение или полный отрыв: порваны более половины волокон.
При появлении первых признаков повреждения необходимо сразу же обращаться к врачу, поскольку от своевременности диагностических и лечебных мероприятий зависит положительный исход патологии. Распознать вид травмы помогает комплекс диагностических методов, входящих в стандартное обследование пациентов с растяжениями связок и сухожилий.
Диагностика
Подтвердить диагноз растяжения связок или мышц можно на основании инструментальных методов. Они предоставят наглядную картину последствий травмы и помогут с точностью определить, какие мягкие ткани повреждены. Доктор назначает:
- рентгенографию;
- магнитно-резонансную томографию;
- УЗИ.
С помощью данных диагностических методик удается поставить точный диагноз и подобрать лечение в соответствии с показаниями.
Методы терапии
Лечить повреждения сухожильно-связочного аппарата локтевого сустава нужно комплексно, применяя различные методы для достижения максимального положительного эффекта. Как правило, основанием для степени терапевтического воздействия становится тяжесть травмы. Во многих случаях проводят иммобилизацию сустава с помощью косыночной повязки или специальных бандажных устройств.
При растяжении или разрыве связок и сухожилий локтя применяется:
- медикаментозное лечение;
- физиотерапия;
- массаж и мануальная терапия;
- оперативное лечение.
Каждая методика применяется в соответствии с показаниями и стандартами медицинской помощи.
Медикаментозная терапия
Оказание врачебной помощи не обходится без лекарственных средств. Медикаменты позволяют снять острые симптомы: боль, воспаление, отечность и мышечный спазм. С этой целью применяют такие группы препаратов:
- анальгетики и местные анестетики;
- противовоспалительные;
- миорелаксанты;
- противоотечные;
- витамины группы B;
- хондропротекторы.
Самостоятельный прием препаратов должен быть согласован с лечащим врачом, поскольку есть риск нежелательных эффектов при их бесконтрольном применении.
Физиотерапия
В комплексе реабилитационных мероприятий важное место занимает физиотерапия. Ее средства позволяют усилить эффект от медикаментов и ускорить выздоровление. Назначают такие методики - электрофорез, магнитотерапию, лазерное лечение, ударно-волновую терапию и т.д.
Оперативное вмешательство
При выраженных разрывах мышц и связок локтевого сустава необходимо хирургическое вмешательство. Оно заключается в сшивании поврежденных связочных или мышечных волокон. После этого ткани заживают с образованием соединительнотканного рубца. Такая операция позволяет восстановить функцию сустава в полном объеме.
Хотя растяжение связок и сухожилий рассматривается как легкая травма, при ее несвоевременном и неверном лечении может развиваться тугоподвижность в локтевом суставе, что нарушает привычную жизнь человека. Поэтому необходимо вовремя обращаться к опытным травматологам и постоянно следовать врачебным рекомендациям.
Тендинит локтевого сустава
Тендинит локтевого сустава — воспаление сухожилий околосуставной области, возникает на фоне травм, перегрузок мышечно-связочного аппарата у спортсменов, при работах с многократным повторением однообразных движений. Эффективно комплексное консервативное лечение с применением иммобилизации, препаратов на основе гиалуроновой кислоты, ГК, НПВП, физиотерапевтических методик.
Непролеченный тендинит принимает хроническое течение с постоянными болями, отечностью, ограничением объема движений, нарушением питания и структуры коллагеновых волокон. Перерожденное сухожилие грозит разрывом даже при умеренных физических нагрузках.
Причины тендинита локтевого сустава
Сухожилия прикрепляют мышцу к кости и передают на костный рычаг сокращения мышц, обеспечивая биомеханику опорно-двигательной системы. Они состоят из компактных параллельных пучков коллагеновых волокон. Коллагеновые пучки довольно прочны, но недостаточно эластичны, поэтому часто возникают микроповреждения, не имеющие клинических проявлений.
Микротравмы запускают воспалительный процесс, завершающийся жировым перерождением, кальцификацией (отложением в тканях солей кальция). Перерожденное сухожилие менее прочно и уязвимо, что приводит к повторным травмам и воспалению.
Справка! Длительное вялотекущее воспаление вызывает дегенерацию и истончение соединительнотканных структур. Чаще воспалительные процессы возникают в сухожилиях и связках коленных, плечевых и тазобедренных суставов.
Возникновение патологии сухожилий
Основная причина тендинита — интенсивные нагрузки мышечно-связочного аппарата, приводящие к микротравмированию. Сухожилия повреждают частые однообразные движения. В группе риска спортсмены (теннисисты, волейболисты, баскетболисты) и лица, которым приходится выполнять многочисленные однообразные движения ввиду профессиональной деятельности (маляры, каменщики, парикмахеры).
Вторичные тендиниты возникают на фоне ревматических, эндокринных, инфекционных заболеваний.
Возможны воспаления сухожилий на фоне длительного приема лекарственных препаратов.
При аутоиммунных патологиях иммунная система пациента синтезирует антитела, разрушающие фибробласты и фиброциты коллагеновых волокон, что приводит к хроническому воспалению, дистрофии связок и сухожилий.
Симптомы тендинита локтевого сустава
В начальных стадиях заболевания клиника стерта либо отсутствует. На небольшой дискомфорт в области локтя, как правило, не обращают внимания. Постепенно клинические симптомы нарастают:
- Локальные боли вначале беспокоят при сгибании, разгибании, ротационных движениях. При увеличении нагрузок интенсивность нарастает. Далее локоть болит в состоянии покоя, ночью, затруднены простые движения.
- Воспаление приводит к отеку близлежащих тканей. Экссудат препятствует скольжению сухожилий, давит на нервные волокна. В итоге ограничены движения, появляются неврологические симптомы.
- При пальпации сухожилий врач определяет характерные подвижные узелки размером несколько миллиметров. Упругие, эластичные на начальных стадиях, впоследствии они приобретают каменную плотность.
- Воспаленное сухожилие при движениях издает специфические малоразличимые в начальных стадиях звуки. При формировании фиброзных узелков и кальцинатов шум более акцентирован.
- Кожа над пораженным суставом при интенсивном воспалении гиперемирована, при осмотре удобно сравнивать со здоровым суставом.
Клиническая картина вариабельна и зависит от причины заболевания. При вторичных тендинитах на фоне артритов и артрозов пациенты отмечают утреннюю припухлость суставов, скованность движений. Симптомы исчезают в течение дня. Тендиниты на фоне инфекционных заболеваний протекают с интоксикационным синдромом (повышенной температурой тела, слабостью, головными болями, нарушениями со стороны ЖКТ и т.д.).
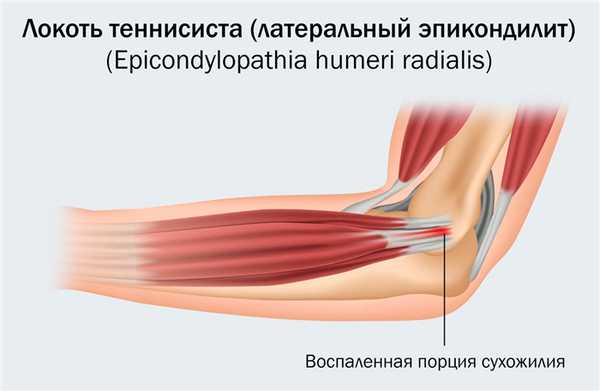
Латеральный эпикондилит (тендинит)
При латеральном эпикондилите (локоть теннисиста) патологический процесс затрагивает сухожилия мышц-разгибателей. Это самое распространенное заболевание локтевого сустава, возникает у теннисистов (среди них 45% профессионалов, 20% любителей). Пациенты жалуются на боли в области наружной поверхности локтя, иррадиирующие в предплечье или плечо, постепенно нарастающую слабость кисти вплоть до затруднения рукопожатий, поднятия чашки.
Медиальный эпикондилит
Медиальный эпикондилит (локоть гольфиста) — воспаление сгибателей запястья и круглого пронатора, встречается в 7-10 раз реже латерального. Возникает при выполнении повторяющихся вращательных движений рукой, страдают любители гольфа, бейсболисты, гимнасты, монтажницы, швеи. Болезненный участок локализован на внутренней стороне локтевого сустава.
Диагностика
Диагноз тендинита локтевого сустава врач ставит на основании осмотра, анамнеза (травма, занятия спортом, предрасполагающая профессиональная деятельность). Для подтверждения диагноза и оценки выраженности изменений в сухожилии показаны дополнительные исследования.
УЗИ информативно при травмах, выявляет разрывы коллагеновых волокон, бурситы, синовиты.
Рентгенография информирует о состоянии костей и хрящей. Деформация суставных структур свидетельствует о тендините на фоне артритов и артрозов.
КТ и МРТ наиболее информативны, позволяют оценить степень повреждения сухожилия, выявить островки жирового перерождения, кальцинаты, фиброзные узелки.
Лабораторные исследования синовиальной жидкости и крови помогают установить первопричину вторичных тендинитов (подагра, ревматизм, туберкулез и т.д.). Информативны уровень лейкоцитов, мочевой кислоты, С-реактивного белка, ревматоидного фактора и др.
Лечение
Для лечения тендинита локтевого сустава важно выявить причину возникновения патологии. Часто показано лечение заболевания, которое осложнилось тендинитом. После травм показана фиксация сустава. С целью иммобилизации накладывают гипсовую лонгету на 2-3 недели или фиксируют сустав посредством жестких, полужестких ортезов.
Далее заменяют жесткую фиксацию эластичными суппортами, бандажами с силиконовыми вставками. Иммобилизация предупреждает дальнейшую травматизацию, способствует заживлению.
Лекарственные препараты
При острых болях и выраженном отеке сустава назначают глюкокортикоиды (Триамцинолон, Кеналог, Дипроспан, Гидрокортизон или Дексаметазон). Гормоны применяют короткими курсами из-за значительных системных побочных эффектов, в том числе прогрессирования дегенерации сухожилий.
При инфекционной природе заболевания врач выписывает антибактериальные препараты.
Нестероидные противовоспалительные препараты купируют воспаление, устраняют отек и боль. Применяют местно в виде мазей (Нурофен, Финалгон, Ортофен, Индометацин и т.д.), наносят 3 раза в сутки, втирают в кожу. Системные НПВП показаны при выраженном воспалении, постоянных острых болях (Диклофенат, Нимесулид, Кеторолак, Ибупрофен, Мелоксикам).
НПВП грешат побочными эффектами: могут вызывать сонливость, головокружения, тошноту, рвоту, диарею, кожные сыпи, отеки. Возможны изменения крови: анемия, лейкопения, тромбоцитопения. Их нельзя использовать при язвенной болезни желудка и 12 перстной кишки, печеночной, почечной и сердечной недостаточности, беременности и кормлении, детям до 12 лет.
«ГИАЛ-ИН» и «ГИАЛ-ИН ПРОЛОНГ» — биопрепараты на основе гиалуроновой кислоты, входящей в состав соединительной ткани. Проникая в межклеточные пространства, лекарственное средство стимулирует обмен веществ, ускоряет регенерацию связок, хрящей, капсул суставов, синовиальных оболочек мышц.
Справка! Биопрепараты «ГИАЛ-ИН» и «ГИАЛ-ИН ПРОЛОНГ» не имеют побочных эффектов и ограничений по длительности применения. Показаны при тендинитах любой этиологии, дегенеративно-дистрофических изменениях сухожильно-связочных структур и мягких тканей.
Физиотерапевтические процедуры
При подостром течении тендинита гормонам и НПВП предпочитают 5-7 физиопроцедур, которые ускоряют регенерацию сухожилия и не имеют побочных эффектов.
Лазеротерапия стимулирует обменные процессы в клетках, потенцирует заживление коллагеновых волокон, активирует местный иммунный ответ.
Магнитотерапия. Электромагнитное поле улучшает кровоснабжение сухожилия, тем самым увеличивая поступление питательных и биоактивных веществ в клетку.
УВЧ-терапия способствует рассасыванию отеков, устраняет боль, увеличивает объем движений.
Электрофорез — воздействие на пораженный сустав слабыми разрядами электрического тока. Поверх пропитанной препаратом салфетки накладывают металлическую пластину. При прохождении тока молекулы лекарственного средства проникают непосредственно в зону воспаления, что эффективно и безопасно.
После ликвидации острых явлений назначают лечебную физкультуру (упражнения на растяжку).
Справка! При неэффективности консервативной терапии показано хирургическое лечение — иссечение воспаленного сухожилия.
Профилактика
Для профилактики тендинита локтевого сустава не перегружайте суставы, избегайте многократных однообразных движений, правильно группируйтесь при подъеме тяжестей, не делайте резких движений, разомните мышцы перед тренировкой.
Для повышения прочности и эластичности сухожилий включите в свой рацион говядину, говяжью печень, яйца, растительные масла, молочные продукты, рыбу, болгарский перец, орехи.
Жирная пища, черный чай, кофе, шоколад, щавель, редька, как и средства гормональной контрацепции блокируют всасывание кальция, который необходим для работы мышц, связок, сухожилий.
Важно! Препарат на основе гиалуроновой кислоты длительного действия «ГИАЛ-ИН ПРОЛОНГ» стимулирует обмен веществ соединительнотканных структур, ускоряет регенерацию при микротравмах, предотвращает воспаление. Показан для длительного профилактического применения спортсменам, при профессиональной деятельности с высоким риском возникновения тендинитов.
Своевременно начатое комплексное лечение тендинита позволит избежать хирургического вмешательства. Боль в локте сигнализирует о необходимости медицинского обследования и лечения. Чем раньше начата терапия — тем эффективнее лечение и благоприятнее прогноз.
Невропатия локтевого нерва
Невропатия локтевого нерва — различное по этиологии поражение n. ulnaris, сопровождающееся нарушением его сенсорной и моторной функции. Проявляется слабостью при попытке сжать руку в кулак и удерживать кистью предметы, отсутствием чувствительности кожи V и частично IV пальцев, атрофией гипотенора и мелких мышц кисти, внешним видом кисти, похожим на когтистую лапу. В диагностике локтевой невропатии полагаются на результаты неврологического исследования, электрофизиологического тестирования, рентгенографии костей и суставов. Лечебная тактика выстраивается с учетом генеза невропатии и может включать как медикаментозные и физиотерапевтические методы, так и хирургическое лечение.
Общие сведения
Невропатия локтевого нерва достаточно распространенное поражение периферической нервной системы. Она часто сопровождает травмы области локтевого сустава, в связи с чем встречается не только в практике неврологов, но и специалистов в области травматологии.
Анатомическое расположение локтевого нерва таково, что наиболее уязвимым местом является его участок, локализующийся в районе локтевого сустава в т. н. кубитальном (локтевом) канале. Симптомокомплекс компрессии локтевого нерва в данном канале носит в неврологии название синдром кубитального канала. Среди всех невропатий компрессионного генеза он занимает второе место (первое принадлежит синдрому запястного канала — одному из вариантов нейропатии серединного нерва).
Анатомия локтевого нерва
Нерв берет свое начало в медиальном пучке (С7-С8, Th1) плечевого сплетения. Не отдавая ветвей, проходит по внутренней стороне плеча, затем переходит на его задне-медиальную поверхность. В районе локтевого сустава идет по задней поверхности внутреннего надмыщелка плеча, где находится фактически подкожно. Затем входит в кубитальный канал, образованный локтевым отростком, внутренним надмыщелком, связкой и сухожилиями мышц предплечья.
От локтя до запястья n. ulnaris проходит по медиальному краю внутренней поверхности предплечья. Здесь он отдает двигательные ветви к медиальной порции мышцы-сгибателя пальцев и локтевому сгибателю запястья. У головки локтевой кости нерв дает тыльную ветвь, иннервирующую кожу локтевой стороны тыла кисти, тыльную поверхность V, IV и частично III пальцев. Переходя на ладонь, n. ulnaris разделяется на поверхностную и глубокую ветви. Первая отвечает за сенсорное восприятие кожи мизинца и обращенной к нему половины безымянного пальца. Вторая — за иннервацию мышц гипотенора и мелких мышц кисти, а также суставов, связок и костей кисти. После отхождения от локтевого нерва глубокая ветвь проходит в канале Гийона, расположенном между гороховидной костью и пястной ладонной связкой.
Причины невропатии локтевого нерва
Наиболее частыми механизмами развития локтевой невропатии являются травматическое повреждение нерва и его компрессия в кубитальном канале. Травмированием нерва могут сопровождаться: ушиб руки, вывих предплечья, надмыщелковый перелом плеча, перелом медиального мыщелка плеча, перелом предплечья, изолированный перелом локтевой кости или перелом локтевого отростка, вывих кисти. Синдром кубитального канала зачастую возникает у людей, привыкших делать опору на локоть. Например, опираться локтем о письменный стол, станок, бортик двери в машине и т. п.
Компрессия нерва в локтевом канале и в канале Гийона возможна при воспалительных или анатомических изменениях структур, образующих данные каналы. Так, компрессионная невропатия локтевого нерва может наблюдаться при остеоме, растяжении связок, синовите, тендовагините, деформирующем остеоартрозе, ревматоидном артрите, остеодистрофии, бурсите локтевого сустава, посттравматическом артрозе лучезапястного сустава и др. заболеваниях. Спровоцировать локтевую невропатию на уровне канала Гийона способна работа, связанная с длительным давлением инструментов (отвертки, молотка, ножниц, щипцов и пр.) на эту область.
Симптомы невропатии локтевого нерва
Поражение n. ulnaris на уровне кубитального канала характеризуется слабостью в кисти, проявляющейся при попытке что-то взять в руку (например, поднять чайник с плиты), играть на пианино, набирать на клавиатуре и т. п. Сенсорные нарушения проявляются чувством онемения мизинца, частично безымянного пальца и локтевого края ладони. Типично ощущение дискомфорта в области локтевого сустава, зачастую — боли в нем, иррадиирующие в кисть по локтевому краю предплечья. Часто усиление перечисленных симптомов отмечается утром, что связано с привычкой многих пациентов спать, положив руки под подушку или под голову, а значит согнув их в локтевых суставах.
При осмотре обращает внимание гипотрофия гипотенора и мелких мышц ладони, положение пальцев в виде когтистой лапы (основные фаланги в положении разгибания, а средние согнуты).
Локтевая невропатия в канале Гийона имеет аналогичные проявления. Отличием является локализация болевого синдрома только в области основания кисти и гипотенора, наличие сенсорных расстройств исключительно на ладонной поверхности мизинца и половины безымянного пальца при полной сохранности чувствительности тыла кисти.
Диагностика невропатии локтевого нерва
В ходе исследования невролог выявляет гипестезию V и примыкающей к нему половины IV пальцев; неполное сгибание V, IV и отчасти III пальцев при попытке собрать пальцы в кулак; наличие триггерных точек в области медиального надмыщелка плеча, по ходу лучевого нерва или в области гороховидной кости. Для оценки объема движений в кисти пациента просят положить кисть ладонью на стол и, стараясь удерживать ее прижатой к столу, попытаться «поцарапать» стол мизинцем, развести и сомкнуть пальцы. Затруднение с выполнением этих движений, как и предыдущие симптомы, свидетельствует о локтевой невропатии.
Уточнить топику поражения лучевого нерва помогает проведение электромиографии и электронейрографии. УЗИ нерва позволяет установить этиологию патологических изменений, лежащих в основе нейропатии, и степень сдавления нерва в каналах. Анализ состояния суставов и костных структур проводится по результатам рентгенографии локтевого сустава, рентгенографии предплечья и лучезапястного сустава, при необходимости выполняется КТ суставов.
Дифференцировать невропатию n. ulnaris следует от невропатий серединного и лучевого нерва, от полиневропатии различного генеза, от корешкового синдрома, обусловленного поражением нижне-шейного отдела позвоночника при остеохондрозе, миелопатии, спондилоартрозе и др. патологии.
Лечение невропатии локтевого нерва
Лечебная тактика в отношении локтевой невропатии во многом зависит от этиологии поражения нерва. Оперативное лечение требуется для удаления опухолей, гематом, рубцов, сдавливающих нервный ствол или обуславливающих компрессию костно-мышечного канала, в котором он проходит. Хирургическая тактика применяется и при отсутствии должного эффекта от консервативного лечения. По показаниям производится декомпрессия нерва, невролиз, освобождение от спаек, транспозиция нерва, удаление опухоли нерва и др. операции.
Консервативная терапия предполагает назначение противовоспалительных препаратов (глюкокортикоиды, диклофенак, кеторолак), обезболивающих (метамизол натрия, инъекции местных анестетиков), антихолинэстеразных препаратов (ипидакрин, неостигмин и др.), вазоактивных средств (никотиновая кислота, пентоксифиллин), метаболитов (витамины гр. В, альфа-липоевая кислота). Эффективно дополняет медикаментозное лечение проведение физиотерапии: УВЧ, фонофореза, магнитотерапии. Борьба с мышечной атрофией осуществляется при помощи массажа и электромиостимуляции.
В остром периоде невропатии локтевого нерва важным моментом является исключение/ограничение статической и динамической нагрузки, усиливающей патологические проявления заболевания. Пациентам, страдающим синдромом кубитального канала, для ограничения сгибания руки в локте на период ночного сна рекомендуют прибинтовывать к сгибательной поверхности локтя свернутое в валик полотенце. В последующем при стихании воспалительного процесса и уменьшении болевого синдрома назначают спецкомплекс ЛФК.
Травма коллатеральной локтевой связки причины, симптомы, методы лечения и профилактики
Травма коллатеральной локтевой связки — поражение сухожилия, которое располагается на внутренней области локтя. Заболевание сказывается на подвижности верхней конечности, самостоятельно не проходит. Требуется консультация травматолога.
Симптомы травмы коллатеральной локтевой связки
Врачи выделяют следующие симптомы физического повреждения сухожилия:
- болезненные ощущения, которые локализуются на внутренней стороне локтевой и плечевой зоны. Дискомфорт усиливается при бросании мяча;
- в момент получения физического повреждения слышен хруст или щелчок;
- отёчность через сутки после получения травмы в локтевой области при разрыве сухожилия;
- больной не может бросить мяч с полной силой, отмечается слабость мышечных тканей;
- скованность движений локтевой зоны, чувство онемения пальцев верхней конечности;
- нарушение функционирования кисти, больному трудно удержать предмет в руке.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Октября 2022 года
Содержание статьи
Причины
Травма происходит в результате удара, сила которого превышает прочность сухожилия. Чаще происходит на фоне однообразных движений, например бросков мячом. Также получение травмы возможно при вывихе или в процессе хирургического лечения. Врачи выделяют несколько факторов, уменьшающих прочность медиальной коллатеральной связки локтевого сустава и повышающих вероятность её повреждения:
Стадии развития травмы коллатеральной локтевой связки
Существует несколько этапов физического повреждения сухожилия локтя:
- начальная стадия, подразумевает частичный разрыв. Некоторые волокна связок остаются нетронутыми;
- вторая стадия, характеризуется неполным надрывом сухожилия;
- заключительная стадия подразумевает полный разрыв связок, характеризуется поражением мениска, капсулы суставной ткани, хрящей.
Разновидности
Выделяют несколько видов травмы:
- внезапный разрыв, характеризуется резким возникновением симптоматики. Травма происходит после одноразового воздействия силы;
- постепенное растяжение, подразумевает получение микротравм на сухожилие, что приводит к нарушению функциональности коллатеральной связки.
Врач проводят специальные тесты для определения степени повреждения связочного аппарата в локтевой области. Доктор измеряет диапазон движений поражённой конечностью. Для постановки диагноза используют МРТ, которая визуализирует разрывы связки. В случае необходимости назначают ультразвуковое исследование травмированной зоны, артроскопию. В сети клиник ЦМРТ применяют следующие методы диагностики:
МРТ (магнитно-резонансная томография)
УЗИ (ультразвуковое исследование)
Дуплексное сканирование
Компьютерная топография позвоночника Diers
Чек-ап (комплексное обследование организма)
КТ (компьютерная томография)
К какому врачу обратиться
Для точной диагностики травмы локтевой связки обратитесь к травматологу. Он назначит аппаратное обследование и подберет курс лечения.
Лечение травмы коллатеральной локтевой связки
Курс лечения зависит от степени травмы. Избавиться от боли и облегчить самочувствие помогают противовоспалительные лекарства, народные рецепты. На травмированную область прикладывают холодный компресс. Пациенту требуется ограничить физические нагрузки на локоть. Больному накладывают шину, назначают физиотерапевтические процедуры. Если вылечить консервативными способами повреждение не удается, используют оперативное вмешательство. Больному после курса лечения требуется реабилитация, подразумевает ЛФК, физиотерапию. В сети клиник ЦМРТ используют следующие способы борьбы с повреждением локтевой связки:
Осложнения
При позднем начале терапии увеличивается риск возникновения следующих осложнений:
- пациент не сможет восстановить прошлое физическое состояние;
- сохранение симптоматики, больной не сможет в полную силу бросать мяч и задействовать локтевой сустав;
- поражение других структур локтя, уменьшение амплитуды движений, поражение нервного окончания;
- поражение хряща суставной ткани;
- уменьшение двигательной активности;
- признаки невропатии локтевого нервного окончания.
При хирургической методике лечения возможны следующие последствия:
- повреждения нерва;
- нестабильность связки;
- раздражение кожных покровов.
Профилактика травмы коллатеральной локтевой связки
Избежать осложнений и предотвратить развитие болезни удастся, соблюдая следующие рекомендации:
Эпикондилит локтевого сустава ( Локоть гольфиста , Локоть теннисиста )
Эпикондилит локтевого сустава - это дегенеративно-воспалительное поражение сухожилий в области их прикрепления к наружному и внутреннему мыщелкам плечевой кости. Причиной развития является перегрузка мышц предплечья и кисти. Заболевание проявляется болями в области локтевого сустава, усиливающимися при движениях кисти и пальцев. Диагноз выставляется на основании истории болезни, жалоб и данных осмотра. Инструментальные исследования малоинформативны и применяются только для исключения других заболеваний. Лечение консервативное: физиотерапия, ЛФК, блокады.
МКБ-10
Эпикондилит локтевого сустава - воспаление сухожилий в зоне их прикрепления к мыщелкам плечевой кости. Латеральный эпикондилит широко распространен и встречается гораздо чаще медиального. По мнению травматологов, точное количество больных эпикондилитом остается неизвестным, так как многие люди со стертыми формами заболевания не обращаются за медицинской помощью. Болезнь обычно возникает после 40 лет, мужчины страдают чаще женщин, что связано с более высокими профессиональными физическими нагрузками.
В переводной литературе латеральный эпикондилит часто встречается под названием «локоть теннисиста», а внутренний - под названием «локоть гольфиста». Эти названия постепенно «приживаются» и в отечественных статьях, однако в России из-за недостаточно широкой распространенности гольфа и большого тенниса эпикондилит локтевого сустава у большинства пациентов возникает не из-за спортивных, а из-за профессиональных перегрузок.
Зарубежные специалисты в сфере травматологии и ортопедии в числе ведущих причин развития эпикондилита называют спортивные перегрузки. Эпикондилит возникает вследствие повторяющихся движений в дистальных отделах конечности. Из-за постоянных перегрузок в области прикрепления сухожилия к кости появляются микроразрывы, развивается воспаление. Обычно поражается ведущая конечность.
Определенное значение имеют предшествующие травмы и врожденная недостаточность соединительной ткани (ВНСТ). У людей, страдающих гипермобильным суставным синдромом, плоскостопием и сколиозом (эти заболевания нередко являются проявлением ВНСТ) эпикондилит развивается чаще и протекает тяжелее.
Данное заболевание часто выявляется у работников строительной отрасли (каменщиков, маляров, штукатуров) и людей, занятых в сельском хозяйстве. Патология может наблюдаться и у спортсменов, наряду с теннисистами и гольфистами эпикондилитом нередко страдают боксеры, борцы, штангисты, гиревики. У некоторых пациентов в качестве провоцирующего фактора выступают непривычные бытовые действия (например, попытка своими силами сделать ремонт в квартире или построить дачу).
Симптомы эпикондилита
Первые симптомы могут появиться как на фоне повышенной нагрузки, так и на фоне привычной физической активности. При латеральном эпикондилите человека беспокоит боль по наружной поверхности сустава, иногда отдающая в предплечье. Болевой синдром резко усиливается при попытке разогнуть пальцы и развернуть руку ладонью кверху. При медиальном эпикондилите боль локализуется по внутренней поверхности сустава. Пациент отмечает усиление болевого синдрома при попытке согнуть кисть.
В некоторых случаях боли становятся настолько интенсивными, что больные испытывают выраженные затруднения при выполнении элементарных бытовых действий: одевании, попытке открыть кран в ванной, воспользоваться ложкой либо взять кружку со стола. В покое болевой синдром, как правило, исчезает. При пальпации выявляется болезненность в зоне поражения. При этом боль всегда появляется только по внутренней или только по наружной поверхности локтя.
Для уточнения диагноза выполняют специальные функциональные пробы с сопротивлением. При медиальном эпикондилите боль резко усиливается, когда врач-травматолог создает препятствие активному сгибанию кисти. При латеральном эпикондилите отмечается усиление боли при противодействии активному разгибанию кисти. Несмотря на то, что пациент совершает движения кистью, боль локализуется в области локтевого сустава. Если в анамнезе есть указания на однократную или постоянную перегрузку мышц кисти при совершении однообразных движений, это становится весомым аргументом в пользу эпикондилита локтевого сустава.
Дополнительные исследования при данной патологии малоинформативны и назначаются для исключения других заболеваний. Если в анамнезе имеется острая травма, для исключения перелома внутреннего или наружного надмыщелка проводят рентгенографию локтевого сустава. При свежих эпикондилитах рентгенографическая картина без изменений. При застарелых процессах иногда выявляется кистозная перестройка поверхностных отделов кости, разрыхление кортикального слоя и частичная оссификация сухожилий.
Дифференциальная диагностика
Дифференциальная диагностика с ревматическим и неревматическим воспалением несложна. При артрите боли усиливаются во время движений в локтевом суставе, при эпикондилите такие движения безболезненны. При артрите в локтевом суставе нередко образуются сгибательные контрактуры, при эпикондилите движения свободные, в полном объеме. Для артрита характерна болезненность при пальпации на уровне суставной щели, для эпикондилита - болезненность при ощупывании мыщелка. Чтобы окончательно исключить воспалительный процесс в суставе, определяют острофазовые показатели крови: С-реактивный белок, ревматоидный фактор, иммуноглобулины, церулоплазмин.
Эпикондилит локтевого сустава также дифференцируют с ущемлением локтевого нерва (синдромом кубитального канала) и ущемлением срединного нерва (синдромом круглого пронатора). Отличительной особенностью этих заболеваний являются гипестезия или гиперестезия и расстройства движений в зонах иннервации. При затруднениях в процессе дифференцировки эпикондилита с артритом и сдавлением нервов больных направляют на консультации к неврологу и ревматологу.
Лечение эпикондилита локтевого сустава
Охранительный режим
Лечебная тактика зависит от давности заболевания, яркости клинической симптоматики и причин перегрузки сухожилий. При свежих эпикондилитах с нерезко выраженным болевым синдромом иногда достаточно назначить охранительный режим, при котором исключаются определенные движения конечности. Если эпикондилит возник вследствие профессиональной перегрузки, пациенту выписывают больничный лист. Если причиной развития болезни стали занятия спортом - рекомендуют временно прекратить тренировки. После исчезновения болей нагрузки постепенно увеличивают.
Для предупреждения рецидива необходимо установить, что стало причиной перегрузки мышц. Больным советуют обратить внимание на технику выполнения стереотипных движений, использовать другие инструменты, регулярно делать паузы во время работы, пересмотреть режим тренировок и т. д. Иногда перечисленных мер оказывается достаточно для устранения симптомов болезни и предупреждения рецидивов. При неэффективности данного метода, а также при интенсивном болевом синдроме и затяжном течении эпикондилита необходимо более активное лечение.
Руке обеспечивают полный покой, накладывая лонгету и подвешивая конечность на косыночную повязку. После уменьшения болей гипс снимают, пациентам рекомендуют применять НПВС местного действия. НПВС в таблетках обычно не назначают, поскольку риск от возникновения побочных эффектов (раздражения стенки желудка) превышает потенциальные возможности противовоспалительной терапии.
При упорных резких болях проводят блокады пораженной зоны растворами глюкокортикостероидов. Оптимальным вариантом при эпикондилите являются блокады с бетаметазоном, поскольку данный препарат не вызывает усиления боли сразу после блокады и не провоцирует дегенеративные изменения тканей в месте введения. Бетаметазон можно заменить метилпреднизолоном или гидрокортизоном, однако в этом случае пациента необходимо предупредить, что в первые сутки после блокады боль усилится, и только потом наступит облегчение.
Использование триамцинолона при эпикондилите противопоказано, так как это лекарственное средство при подкожном введении может стать причиной нарушения пигментации кожи и образования спаек между кожей и подлежащими тканями (в данном случае - поверхностью мыщелка плечевой кости).
Прогноз и профилактика
Прогноз при эпикондилите локтевого сустава благоприятный. Покой и использование НПВС местного действия позволяют полностью устранить болевой синдром за 2-3 нед. При введении глюкокортикостероидных препаратов боли исчезают в течение 2-3 суток. В отдельных случаях наблюдается упорное течение с частыми обострениями и низкой эффективностью терапии. Обычно причиной является врожденная недостаточность соединительной ткани. У таких больных выявляется гипермобильность суставов, а эпикондилит часто носит двухсторонний характер. Оптимальным вариантом в подобных случаях становится постоянный щадящий режим и индивидуальный подбор переносимых нагрузок (возможно - со сменой специальности или отказом от занятий спортом).
Читайте также:
