Птоз молочных желез: причины, симптомы и лечение
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Что такое гипомастия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Астаховой Марии Андреевны, уролога со стажем в 9 лет.
Над статьей доктора Астаховой Марии Андреевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Гипомастия (микромастия или гипоплазия молочных желёз) — постпубертатное доброкачественное недоразвитие ткани молочной железы. Оно бывает врождённым и приобретённым, односторонним и двусторонним.
По строению недоразвившаяся железистая ткань состоит из фиброзной стромы и протоковых структур, которые соответствуют протокам препубертатной молочной железы и не имеют долевого развития. [3]
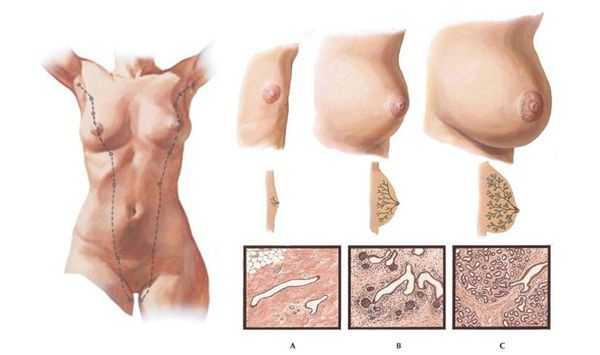
В большинстве случаев встречается идиопатическая гипомастия, т.е. недоразвитие молочных желёз, не зависимое от других заболеваний. Однако существуют и определённые причины развития данной патологии, среди которых:
- генетические аномалии (синдром Поланда и синдром Жёна);
- гормональный дисбаланс (нарушение функции яичников, недостаток женских половых гормонов — эстрогенов);
- облучение в препубертатном возрасте (перед началом полового созревания);
- недостаточная чувствительность рецепторов;
- торакотомия — оперативное вскрытие грудной клетки;
- иссечение доброкачественных и злокачественных опухолей молочных желёз в детстве; [4]
- ожоги передней стенки грудной клетки; [5]
- приём некоторых лекарственных препаратов; [6]
- наследственность;
- частые стрессовые ситуации в период роста молочных желёз; ;
- хронические заболевания тяжёлой формы;
- врождённая дисфункция надпочечников, недоразвитие яичников, гипогонадотропный гипогонадизм (снижение функции яичников и недостаток половых гормонов). [20]
Какая грудь считается "маленькой"
В настоящее время нет чёткого определения "нормального" размера женской груди, поэтому объективного определения гипомастии не существует. Субъективно недоразвитие молочной железы включает в себя несоответствие между внешним видом груди и её желаемым размером и формой.
Для определения размера груди пользуются следующей формулой: обхват по линии сосков (см) минус обхват под молочными железами (см).
Диастаз
По статистике, диастаз встречается у каждого восьмого гражданина. Патология, характеризуется постепенным расхождением мышц живота, и получила название за счет латинской приставки диа - разъединение. В некоторых случаях состояние является физиологическим и часто возникает у беременных женщин со слабо развитыми мышцами брюшного пресса.
Приобрел статус заболевания у людей, часто работающих с грузами. За счет слабости мышечных волокон, в результате подъема тяжелых предметов, не выдерживая давления мышцы расходятся. В связи с чем происходит увеличение размера белой линии живота, которая является основой поддерживания (соединения мышц). Патологию можно назвать мышечным апоневрозом. Физиологическое состояние не ухудшает здоровье, но оказывает негативное влияние на внешность фигуры.
О диастазе во время беременности не стоит переживать, поскольку структура мышц после родов полностью восстанавливается.
Как проверить, диастаз ли это?
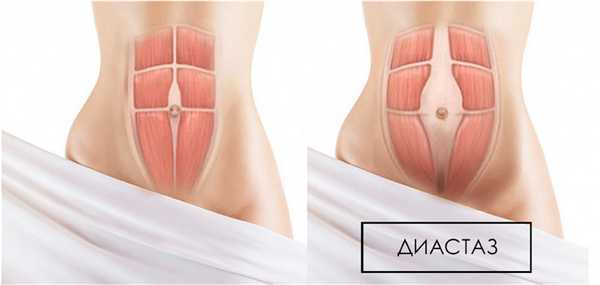
Заболевание характеризуется растяжением сухожилия, размеры которого продолжаются от лобка до мечевидного отростка. За счет повышения давления и слабости брюшного пресса, сухожилие растягивается, становится уязвимым к воздействию механических нагрузок.
Первые признаки развития патологии невооруженным глазом обнаружить невозможно. Болезнь часто переносят лица с лишним весом. Для самостоятельного контроля хирурги рекомендуют принять удобное горизонтальное положение. При напряжении мышц живота на поверхности образуется четко округлая форма волокон. Данное состояние характеризуется дисфункцией мышц и часто осложняется нарушением осанки и появлением чувства усталости.
Началом развития патологии является ослабление волокон, чрезмерное давление на пресс, ожирение. Ускорить развитие процесса могут действие релаксина, недостаточность коллагена. Чтобы восстановить структуру, необходимо уменьшить объем живота и восстановить структуру сухожилия. Внутрибрюшное давление может повышаться за счет частого кашля, длительных запоров. К появлению патологии подвергаются женщины с хрупким телосложением, имеющие узкие бедра. После родов мышцы укрепляются, в результате чего происходит полное восстановление их структуры.
Внимание, интересный факт. Если женщина после родов начинает заниматься спортом намного раньше положенного срока (не прошло 2 месяцев) укреплять мышечные стенки живота, возможно образование грыжи. В результате тренировок образуются неэстетичные, вертикальные валики, что дает начало к развитию грыж живота.
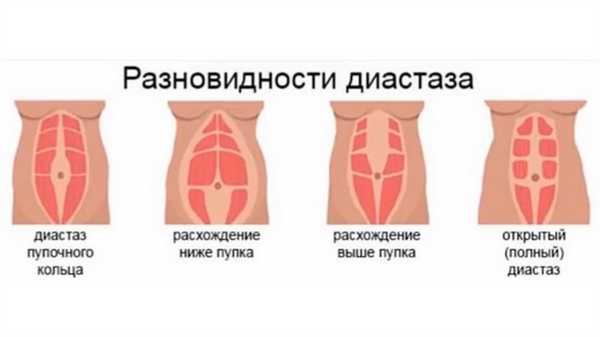
Степень расхождения мышц классифицируется на несколько групп:
- Связки растягиваются на 2.5- 5 см.
- Мышцы расходятся на 5-8 см.
- Если определено расстояние между волокнами мышц более чем на 8 см.
В зависимости от локализации патологии, болезнь принято подразделять на смешанную, подпупковую, надпупковую зоны формирования.
По уровню обширности расслабления мышц пресса, заболевание можно разделить на несколько видов:
- физиологическое, проявляющееся после родов,
- разрыхление мышечных волокон, поддерживающих органы малого таза,
- расслабление реберных мышц.
Последняя стадия патологии, образует деформацию линии талии, в связи с чем фигура очертания грани и становится бочкообразной. Первоначальные признаки деформации линии живота обнаружить нельзя. Чем больше степень развития диастаза, тем ярче виднее симптоматика стадии. В отличие от женщин, патология у мужчин проявляется постепенно.
По вертикальной плоскости можно разглядеть округлое выпячивание мышц. Если напрячь мышцы, можно увидеть четкий контур напряженных прямых мышц. При разрастании площади патологии ослабленного тонуса мышц, происходит прогрессирование симптомов, у больных наблюдаются:
Третья форма. Последнюю стадию можно охарактеризовать формированием грыж. Выпячивание мышц происходит за счет расхождения белой линии. Часто проявляется опущением органов и заболеваниями перистальтики кишечника, в связи с чем женщины страдают болями, проявляющимися в области почек, не исключено расслаблением сфинктера мочевого пузыря. Диастаз лечение проводится под контролем хирурга. Пациенты становятся на диспансерный учет, и периодически посещают клинику.
Причины

Расхождение мышц у детей наблюдается из-за несостоятельности мускулатуры и сухожилий. Через 2-12 месяцев после рождения мышцы приходят в тонус, связки укрепляются - процесс самостоятельно разрешается. У недоношенных детей и младенцев с патологиями внутриутробного развития для этого может потребоваться больше времени. При синдроме Дауна присутствует риск сохранения диастаза на всю жизнь.
Провокатором диастаза прямых мышц живота у женщин является беременность. Растущая матка оказывает значительное давление на белую линию, растягивая ее. Под действием гормонов угнетается синтез коллагеновых волокон, связки становятся более рыхлыми. Но через несколько месяцев после родов белая линия живота в норме восстанавливается.
Статистика показала, что на 21 неделе беременности, процентное соотношение женщин с диастазом достигало 33%, на 27 неделе - количество превысило более половины 50 %. Ситуация является нормой, которая связана с физиологией строения фигуры, и изменением гормонального фона. Мышцы становятся мягкими, эластичными, что является отличной защитой для ребеночка. Диастаз причины могут быть различны. Большую роль в развитии болезни играет ожирение, и гиподинамия. Проводить профилактику лекарственными препаратами нет альтернативы. Важно поддерживать себя в спортивной форме. Диастаз после родов самостоятельно проходит в течение 12 месяцев.
У мужчин ДПМЖ нередко спровоцировано ожирением, физическими нагрузками и наследственными коллагенопатиями. Риск диастаза повышается при склонности к запорам, а также при хронических заболеваниях дыхательных путей, сопровождающихся кашлем.
Факторы, предрасполагающие к диастазу:
- плоскостопие или невозможность осуществлять физические нагрузки, преодолевать пути пешими прогулками,
- пороки сердца,
- вывихи лодыжек,
- врожденные заболевания нижних конечностей.
Передняя стенка живота, или брюшной пресс, состоит из косых, прямых и поперечной мышц живота, а также их сухожилий и сухожильных растяжений (апоневрозов).
Если своевременно не произвести правильное лечение, мышцы живота постепенно атрофируются с образованием жировой ткани, снижает приспособленность к жизни, появляются запоры, осложнения геморроя, преждевременная усталость во время работы, расслабление определенной группы мышц живота, которых насчитывается 5 видов: косые, прямые висцеральные, поперечных, что предвещает серьезные проблемы организма. Происходит нарушение работы кишечника и всех органов, расположенных в забрюшинном пространстве.
Все фасции, связки, волокна взаимно переплетены между собой, образуют защитный «корсет», предохраняющий внутренние органы от механических воздействий, ударов, что свидетельствует о прочности белой линии живота. Самым слабым звеном структуре белой линии является пупочное кольцо. Для полной картины иногда необходимо получить консультации уролога, гастроэнтереголога и терапевта, чтобы исключить заболевания органов пищеварительного тракта, мочевого пузыря, почек.
Лечение патологии консервативными способами возможно при небольшом диастазе. На поздних этапах развития патологическое расхождение мышц устраняют с помощью абдоминальных пластических операций.
Диагностика
Сформированный диастаз прямых мышц можно обнаружить только объективными методами — пальпаторно. Больной ложится в горизонтальном положении, ноги сгибаются в коленях. Доктор просит пациента напрячь мышцы живота, приподнять голову и лопатки. У пациентов, страдающих лишним весом, трудно определить линию деформации живота. Жировая ткань мешает проводить исследования нижележащих слоев мышц.
Размеры растяжения белой линии, более детально определяются УЗИ исследованиями, где полностью формируется картина анамнеза (течения патологии). Благодаря проведению универсальной процедуры возможно найти сопутствующие патологии:
- смещение органов,
- образование грыж,
- опухоли,
- хронические и острые вялотекущие патологические процессы.
В процессе диагностики возможно выявление заболеваний мочеполовой системы. Для самостоятельного определения диастаза прямых мышц, нужно лечь на кровать и прощупать центр живот (белой линии сухожилий). Если участок расхождения (ямочка) мышц равен (около 2,5 см), необходимо обратиться к хирургу. Медицинский эксперт определит степень заболевания и назначит соответствующее лечение. Если вы все-таки сомневаетесь в наличии патологии, не стоит откладывать визит к врачу на завтра. Диастаз симптомы первой стадии заболевания практически не видны. Патология может быть результатом неполного развития соединительной ткани, мышц, аномалии строения. Не является страшным приговором и проблема довольно часто решается путем без вмешательства хирургов.
В случае если больной одновременно жалуется на тошноту, рвоту, исследуется желудок. Посредством современного, надежного метода гастроскопии, исключаются заболевания желудка (язва двенадцатирпестной кишки, гастриты), проводятся дополнительные исследования на панкреатит, колоноскопия (направлена на диагностику патологии дивертикулеза).
Инструментальные исследования позволяют найти проблему, которая не была обнаружена двумя вышеперечисленными способами исследований.
Чтобы самостоятельно вывить заболевание, нужно иметь объективное представление, как выглядит диастаз мышц при обнаружении часто путают с похожими симптомами других заболеваний: липомы, пупочная грыжа, опухоли, послеоперационные осложнения, характеризующиеся выпячиванием мышц или истончением белой линии.
Живой пример послеоперационная вентральная грыжа образуется после операции и представляет собой выпячивание мышц через просвет ослабленных волокон. Круглое образование, возвышающееся над кожей во время натуживания и при кашле.
Лечение
Физиологический диастаз, развивающийся у новорожденных и рожениц, не требует лечения. При ведении оптимальных силовых нагрузок, поддержания правильного рациона питания и легких гимнастик, расположение мышц и белой линии живота приходит в норму, восстанавливается. Доктора наблюдают за состоянием в течение 12 месяцев. В случае если патология не изменяется, доктор может прийти к хирургическому методу.
На приеме доктора дают рекомендации, направленные на восстановление активного образа жизни, назначают легкую гимнастику с исключением напряжения пресса, ношение бандажа, плавание, диету для снижения веса. В случае растяжения белой линии, нельзя укреплять пресс, в противном случае образуются грыжи, которые усугубляют состояние больного. Запрещается выполнять гимнастические упражнения в позе колено -локтевого положения. Аналогичные нагрузки можно проводить при условии восстановления структуры мышц живота. При растяжении мышц живот около 2,5 до 5 см, достаточно укрепить пресс. Курс тренировок определяет только врач, в противном случае состояние ухудшится и осложнится проявлением грыж межбрюшиного пространства.
Только в редких случаях показана операция, сопровождающаяся ушиванием мышц с использованием протезов, сетки, а также удалением лишней ткани растянутой кожи. Как убрать диастаз мышц, если была поставлена первая стадия?
Ответ: необходимо устранить предрасполагающие факторы, от которых прямо влияет расположение мышц живота, соблюдать рекомендации хирурга, восстановить правильное питание, что позволит вернуть мышечным волокнам прежнюю гибкость, эластичность. Для чего необходимо исключить жирную, соленую, копченую жареную еду. Перейти на ведение здорового образа жизни. Вот как определить диастаз просто и легко, с использованием элементарного метода, можно увидеть неправильное расположение мышц живота.
Хирургический подход к лечению может проводиться несколькими методами:
Лапараскопия. Процедура носит характер, реализуемый в виде точечных проколов на стенке живота. Современный метод подразумевает проведение хирургических манипуляций с использованием мини видеокамер, и автоматизированных систем, через которые происходит контроль выполнения операции. Искусное иссечение белой линии от пред брюшинной жировой ткани, с последующим соединением, укреплением - профессиональная методика, используемая в современных клиниках. После лечения есть возможность повысить прочность мышц задней стенки живота посредством фиксирования сетчатого импланта. Данный вид операционного вмешательства используется при наличии грыж. В настоящем случае не представляет возможным убрать жировую ткань, разросшуюся вдоль прямых мышц.
Второй способ, осуществляется по аналогии первого, но отличается косвенными деталями. Над пупком делается небольшой срез. Под контролем видеокамеры осуществляется короткая, аккуратная манипуляция. По завершению процедуры брюшная стенка укрепляется сетчатым имплантом.
Профилактика

Для предотвращения ослабления мышц живота, следует всегда поддерживать тонус пресса, проводить тренировки, по сильные зарядки. Подходить к процессу следует постепенно, увеличивая нагрузку на все группы мышц. Ежедневные тренировки с включением приседаний, отжиманий, пресса - прекрасный вариант исключить развитие разного рода заболеваний, связанных с опорно-двигательным аппаратом. У человека мышцы всегда должны находиться в тонусе, в противном случае происходит первые проявления ревматизма, остеохондроза, а также другого рода патологий, требующих хирургического лечения. Не стоит пренебрегать укреплением диафрагмы, важная мышца, отвечающая за глубину дыхания.
Резкое начало в виде выполнения чрезмерно сильных нагрузок, наоборот приводят к формированию грыж. Чтобы восстановить гибкость и эластичность мышц, необходимо включить в рацион питания коллагонносодержащие продукты, фрукты, следить за массой тела, где по нормативным стандартам индекс равен до 26 кг/м. Соответствие коэффициенту идеального соотношения массы и роста человека - идеальное решение, которое позволит оставаться в форме и не переживать за риск развития диастаза. Для профилактики растяжения апоневроза необходимо систематически выполнять упражнения для укрепления мышц живота, избегать подъема тяжестей, нормализовать работу кишечника, увеличить содержание клетчатки в рационе, контролировать массу тела. По данным исследований, выполнение беременными специального комплекса упражнений для мышц живота на 35% сокращает риск развития послеродового диастаза.
Следует помнить, что большой живот - первый признак развития диастаза, где первая степень поддается коррекционному лечению. Важным направлением является изменением образа жизни. За счет гиподинамии, что часто является результатом выхода на пенсию, человек забывает о необходимости поддерживать здоровье, выполнять физические упражнения. Мышцы организма требуют внимания. Диастаз - это результат ведения неправильного образа жизни, который охватил более 50 % населения пенсионного возраста.
Профессиональная медицинская клиника советует уделить особое внимание своему здоровью и проверить организм на наличие серьезных патологий. У нас работают опытные врачи узкой направленности, которые будут рады принять и обследовать вас. Специализированная клиника оснащена современным оборудованием, что позволяет провести полную диагностику организма. У нас вы получите полезные, полные рекомендации от экспертов.
Опущение стенок влагалища (пролапс)
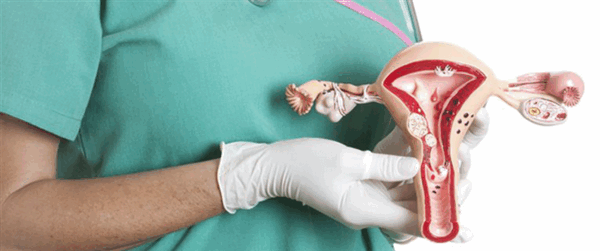
Пролапс или опущение стенок влагалища характеризируется сдвигом внутренних гениталий в просвет влагалища. Нередко это состояние дополняется анатомическими аномалиями соседних органов. При появлении пролапса женщина чувствует постоянный дискомфорт и прочие неприятные симптомы. Нарушается ее либидо, ухудшается качество жизни. Самая частая проблема, которая возникает при пролапсе органов таза, это цистоцеле или ректоцеле. Важно, чтобы лечение опущения стенок влагалища было своевременным, чтобы не допустить осложнений.
Развитие генитального пролапса возникает тогда, когда происходит опускание мочевого пузыря, матки либо анального прохода, появляется сильное давление на стенки вагины. В категории риска присутствуют женщины, которые столкнулись с такими проблемами:
- травма тканей в процессе родовой деятельности;
- сильные разрывы тканей промежности;
- стремительные роды, опасность повышается, если ребенок крупный;
- множественные вынашивания детей и родовая деятельность.
Пролапс влагалища и соседних органов мочеполовой системы появляется при трансформациях в связочном аппарате, при ослабевании стенок наружных гениталий. Отверстие вагины вначале увеличивается в размере, после чего начинает провисать. Самой частой причиной опущения врачи называют слабость мышечного аппарата в тазовом дне, а также травмы и повреждения в процессе родов. Помимо вынашивания и рождения ребенка, по мнению гинекологов существуют и прочие провоцирующие факторы развития этой патологии:
- системная недостаточность соединительных тканей;
- гормональные нарушения, дефицит определенных гормонов;
- генетическая предрасположенность;
- болезни хронического характера, при которых систематически повышается внутрибрюшное давление - бронхиальная астма, нарушения дефекации;
- застой кровяной и лимфатической жидкости;
- повышенный индекс массы тела;
- патологии эндокринной системы;
- гиподинамия, при которой в гениталиях развивается лимфостаз.
Патогенез
Пролапс органов малого таза является патологическим состоянием, при котором возникают нарушения в связках и мышцах матки и влагалища. Результатом становится смещение и выпадение гениталий. Они смещаются к вагинальному отверстию либо выпадают. По мнению гинекологов, это один из видов грыжи таза.
Если возникает смещение передней стенки, формируется цистоцеле. Если опускается задняя стенка, этот процесс называют ректоцеле. Развитие заболевания в большинстве случаев начинается у женщин в репродуктивном возрасте. По мере прогрессирования патологических процессов, возникают нарушения функций органов, в результате возникают определенные симптомы, ухудшается качество жизни.
Одним из провоцирующих факторов развития пролапса является систематическое повышение внутрибрюшного давления, независимо от причины. Когда повышается внутрибрюшное давление, существует опасность развития пролапса мочевого пузыря и наружных гениталий. Плохой тонус соединительнотканных элементов - это особенность организма некоторых женщин, которая становится одним из провоцирующих факторов пролапса. При такой особенности могут развиваться и другие патологии - пролапс митрального клапана, пролапсы других клапанов сердца.
Симптомы
Если есть один или несколько провоцирующих факторов, развивается недостаточность функции связок и мышечных волокон в тазовом дне. Постепенно происходит развитие сдвига матки, шейки матки, стенки вагины ослабевают и начинают опускаться. Эти патологические процессы затрагивают и соседние. Могут формироваться грыжевые мешки: в мочевом пузыре цистоцеле, в прямой кишке ректоцеле. При такой патологии могут отсутствовать какие-либо клинические признаки пролапса первых стадиях. На запущенных этапах опущения возникают такие симптомы пролапса:
- во влагалище чувствуется наполненность;
- есть ощущение комка возле входа во влагалище;
- чувствуется тяжесть либо давление в тазовом дне;
- в поясничном отделе появляется боль ноющего характера, которая проходит в горизонтальном положении;
- возникают частые позывы к мочеиспусканию, нередко они бывают ложными;
- появляется проблема с полноценным опорожнением мочевого пузыря либо кишечного тракта;
- диагностируются частые циститы, уретриты;
- во время менструации появляется сильная кровоточивость;
- при рефлекторных движениях может быть непроизвольное вытекание мочи;
- при половом контакте чувствуется дискомфорт или появляются болезненные ощущения.
Степени
Всего гинекологи выделяют 4 степени пролапса:
- На первом этапе происходит опущение шейки матки до половины всей протяженности влагалища.
- На второй стадии происходит опущение шейки матки либо стенок влагалища до самого входа в него.
- На третьей стадии опущение наблюдается за пределами входа.
- На четвертой стадии наблюдается опущение всей матки либо стенок влагалища за пределы входа в гименальное кольцо.
При пролапсе на ранних стадиях зачастую клинические признаки патологии отсутствуют, она обнаруживается во время планового прохождения осмотра у гинеколога. Выполняется осмотр на гинекологическом кресле с использованием зеркала. Степень пролапса исследуется в горизонтальном положении, пробой Вальсальва. Для этого используют линейку, маточный зонд. Также врач назначает такие виды диагностики:
- ;
- уродинамическое обследование;
- кольпоскопия;
- магнитно-резонансная томография;
- рентгенография;
- диагностика прямой кишки — колоноскопия, ректороманоскопия, проктография;
- дополнительно назначаются лабораторные исследования мочи и крови.
На основе полученных результатов обследований врач подбирает тактику лечения.
Лечение такой патологии на начальных этапах может быть консервативным. Гинеколог может назначить такую схему терапии:
- ношение влагалищных пессариев - кубиков, колец, которые помогут укрепить связочный аппарат;
- выполнение упражнений Кегеля, благодаря которым укрепляются мышцы тазового дна;
- специально разработанный рацион, который поможет преодолеть хронические запоры, в некоторых случаях может понадобиться курс приема слабительных препаратов;
- избавление от лишнего веса;
- курс массажа нижнего отдела поясницы;
- использование суппозиториев и мазей, в составе которых содержатся эстрогены.
При отсутствии эффективности лечения консервативными методами применяется операция для лечения пролапса. Также на запущенной стадии болезни вылечить опущение можно только с помощью радикальных методов.
Перед тем, как выбрать хирургический метод лечения, нужно пройти полное обследование. Чем раньше пациентка посетит врача, тем быстрее и проще пройдет операция. Есть такие разновидности хирургического лечения пролапса:
- Облитерирующая операция. Позволяет сузить либо закрыть определенный участок или все влагалище. Так обеспечивается дополнительная поддержка тем органам, которые давят на стенки влагалища и утратили нормальное анатомическое положение.
- Реконструкция. Позволяет восстановить тазовое дно и вернуть органы в их первоначальное положение.
Реконструктивная операция предполагает различные техники:
- Фиксирование крестцово-остистых связок, подтягивание маточно-крестцового отдела. Улучшает поддержку матки. Подтягивание осуществляется с помощью собственного эпителия и мышечного слоя либо с помощью сетки.
- Кольпорафию передней или задней стенки. Благодаря ей, ткани становятся плотными и прочными, лучше удерживают. Переднюю кольпорафию выполняют, чтобы избавиться от опускания мочевого пузыря. Задняя предназначена для подтяжки прямой кишки, которая давит на заднюю стенку влагалища. Для этой процедуры используют собственные ткани либо специальную синтетическую гинекологическую сетку.
- Салькрокольпопексию и сакрогистропексию. Для этих методик применяют специальную хирургическую сетку, которая будет поддерживать выпавшие органы.
- Вагинальную сетку. Избавляет от пролапса, возвращает органы малого таза в исходное положение.
В процессе оперативного лечения хирург восстанавливает конструкцию тазового дна, закрывает все дефекты, формирует влагалищное , сохраняет подвижность органов.
Пролапс успешно лечится с помощью лапароскопии. Это современный метод, при котором используется прочная тонкая сетка. Она фиксирует в необходимом положении наружные и внутренние половые органы и удерживает их. При применении такого изделия риск развития рецидива минимальный. Поскольку такой материал является полностью биосовместимым с организмом, он не отторгается, не вызывает развития аллергических реакций, в тканях не формируются грубые рубцы, отсутствуют воспалительные и инфекционные процессы. Лапароскопическое лечение является малоинвазивным и малотравматичным, разрезы в области влагалища не нужны. Период реабилитации кратковременный, результаты хорошие.
Если диагностируется полное выпадение матки, в некоторых случаях ее удаляют, параллельно выполняя пластику влагалища. После такой операции женщина теряет возможность стать матерью, гормональный фон нарушается. Но это безболезненная процедура, рубцы отсутствуют, период реабилитации короткий. Такой метод подходит для женщин, которые больше не планируют детей.
Выпадение матки не всегда лечится только ее удалением. Есть различные хирургические методики, которые позволяют сохранить орган и его функцию. Для операции применяются современные синтетические имплантаты, которые позволяют выполнить коррекцию патологий внутренних органов репродуктивной системы.
Оперативное вмешательство противопоказано в таких случаях:
- при декубитальной язве;
- если имеются злокачественные новообразования в половых или мочевыделительных органах;
- при подтвержденных венерических болезнях;
- при острых воспалительных процессах в гениталиях;
- если имеются заболевания системы кроветворения с нарушением свертываемости крови.
Оперативное лечение выполняется с использованием анестезии. Может использоваться общий наркоз, эпидуральная или эндотрахеальная анестезия. Продолжительность лечения составляет в среднем около 2 часов. В зависимости от вида операции, госпитализация продолжается до трех дней. Реабилитация также зависит от сложности вмешательства, от возраста женщины и сопутствующих патологий. Длительность периода восстановления в среднем длится до 2 недель. В это время нужно ограничить физические нагрузки и ношение тяжелых предметов, исключить интимную близость, не посещать бассейн и сауну.
Осложнения
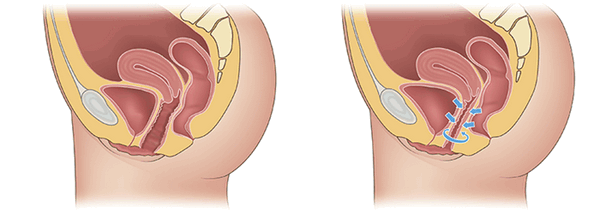
В некоторых случаях могут возникать определенные осложнения после хирургического лечения пролапса. Причиной таких последствий являются неправильно выполненные врачебные манипуляции. Самой распространенной проблемой считается эрозия стенок влагалища.
Такое возникает при неправильной установке имплантата. Такое осложнение сопровождается кровоточивостью, ноющей болью и прочими неприятными симптомами. Не стоит тянуть с обращением к врачу.
Прогноз и профилактика
Чтобы снизить риск пролапса половых органов, рекомендуется:
- минимизировать ношение тяжелых предметов;
- после родов выполнять все врачебные назначения;
- выполнять гимнастику, которая поможет укрепить мышцы;
- правильно питаться, чтобы избавиться от запоров;
- в период климакса проходить курс заместительной гормональной терапии.
Краткое резюме
С таким явлением, как пролапс, сталкиваются некоторые женщины после тяжелых родов, травм или интенсивных физических нагрузок. Своевременное обращение к врачу, регулярное прохождение профилактических осмотров у гинеколога позволит обнаружить патологию на ранней стадии развития.
Тубулярная грудь
Тубулярная грудь - аномалия развития молочных желез, при которой уменьшается площадь их основания, возникает недостаток тканей, альвеолярная грыжа и птоз. В результате вышеперечисленных нарушений грудь приобретает вытянутую «трубчатую» форму и неэстетичный внешний вид. Обычно патология выявляется с двух сторон, реже встречается поражение одной железы. Диагностика производится на основании данных осмотра, в качестве дополнительных методов в рамках предоперационной подготовки используют маммографию. Для коррекции применяют реконструктивные пластические операции с установкой эндопротезов (имплантатов).
Общие сведения
Тубулярная грудь («козья грудь») происходит от латинского слова «tuba» - труба, поскольку вытянутая форма молочных желез на узком основании и с выпирающей ареолой похожа на трубку или цилиндр. Точные данные о распространенности отсутствуют, считается, что состояние выявляется примерно у 20 женщин из тысячи. Сложность определения встречаемости патологии обусловлена относительно редким обращением пациенток за медицинской помощью из-за отсутствия выраженной симптоматики (за исключением эстетического недостатка). Имеется расовая предрасположенность - у лиц негроидной расы подобная аномалия молочных желез регистрируется в несколько раз чаще.
Непосредственные причины развития данной патологии не установлены. По невыясненным обстоятельствам в тканях молочных желез возникают плотные соединительнотканные перемычки, которые формируют плотную сеть или футляр у основания органов. В процессе полового созревания перемычки растут медленнее, чем жировая и железистая ткань, деформируют железы, изменяют направление их роста в сторону ареолы и соска. С наружной стороны от футляра или сети жировая ткань не растет, что создает визуальную картину дефицита. Существует несколько теорий возникновения заболевания:
- Генетические факторы. Описаны семейные случаи развития тубулярной груди, наследование предположительно происходило по женской линии. Не выявлены ключевые гены, ответственные за развитие патологии, точный характер наследования и другие детали.
- Тератогенные факторы. Согласно этой гипотезе, аномалия имеет врожденный характер, обусловлена химическими или биологическими воздействиями на внутриутробном этапе развития.
- Приобретенные факторы. Некоторые исследователи отрицают врожденный характер как минимум части случаев порока развития, аргументируя это отсутствием изменений до начала подросткового периода. По их мнению, патология возникает из-за нарушения кровоснабжения тканей молочных желез, обусловленного заболеваниями, ношением неподходящих бюстгальтеров и пр.
Отсутствие точных данных относительно причин аномалии не позволяет заблаговременно выявлять заболевание и производить этиотропное лечение. Существующие гипотезы не объясняют ряд особенностей патогенеза данного состояния, поэтому его изучение продолжается.
Развитие тубулярной груди начинается в период полового созревания с началом роста молочных желез под влиянием женских половых гормонов и завершается к 17-20 годам. После этого аномалия прогрессирует крайне редко, беременность и кормление грудью лишь незначительно изменяют выраженность нарушения. Некоторые участки соединительнотканной стромы утолщаются и теряют эластичность, формируя плотное кольцо у основания железы. По мере роста девочки из соединительной ткани образуется плотный каркас или футляр, не позволяющий железистым и жировым структурам разрастаться в ширину.
Рост нормальных железистых компонентов возможен только в пределах футляра, поэтому внешне нарушение проявляется как дефицит тканей на внутренней и нижней частях груди или по всей ее поверхности. В тяжелых случаях в процессе роста возникает сдавление тканей, ухудшается кровоснабжение молочных желез, что усиливает процессы склерозирования. У пациенток расширяется область ареолы, развивается состояние, известное как «ареолярная грыжа». В период лактации возможны трудности с кормлением ребенка, обусловленные нарушением питания железистой ткани, аномальной формой и размерами ареолы и соска.
Классификация
В пластической хирургии выделяют три клинических формы тубулярной груди, отличающиеся степенью выраженности порока и, следовательно, недостатка тканей желез. Эти формы не являются последовательными стадиями аномалии развития.
- Первый тип. Из-за соединительнотканных перемычек затрудняется рост груди в медиальных и нижних квадрантах с возникновением дефицита тканей. Дефект выражен слабо, молочная железа несколько приподнята вверх, ареола и сосок не изменены. Патология часто не требует коррекции.
- Второй тип. Значительный недостаток тканей наблюдается в нижних квадрантах. Железа смещается вниз, при осмотре регистрируется расширение ареолы и уплощение соска.
- Третий тип. Формируется соединительнотканный футляр, который сужает основание желез и сильно препятствует их росту. Возникает существенный дефицит тканей. Рост тубулярной груди возможен только по направлению к соску, это приводит к резкому расширению сосково-ареолярного комплекса и развитию ареолярной грыжи.
Тубулярная грудь выявляется при внешнем осмотре. Молочные железы в зависимости от типа аномалии имеют конусовидную или цилиндрообразную форму. Основание органа сужено, что приводит к увеличению межгрудного пространства и птозу желез. Ареолы расширены, часто отмечается их недоразвитость (несоответствие возрасту женщины). Сосок уплощен, может наблюдаться его втягивание и разнообразные аномалии строения. В тяжелых случаях образуется ареолярная грыжа, проявляющаяся выступающим сосково-ареолярным комплексом.
Субъективных симптомов (болей, дискомфорта) при тубулярности обычно не отмечается. В период кормления могут возникать затруднения из-за недостаточного образования молока по причине уменьшенного объема железистой ткани. При нарушении строения сосково-ареолярного комплекса ребенок не может правильно захватить грудь, что ведет к заглатыванию воздуха и дополнительно снижает количество молока.
При отсутствии лечения органические осложнения тубулярной груди не возникают. Имеются отдельные указания на более высокий риск развития мастопатий и связанных с ними нарушений, однако четкой корреляции не выявлено. Пациентки нередко страдают от психологических расстройств - эстетический дефект может стать причиной появления комплексов и развития неврозов. После хирургической коррекции порока иногда формируются гематомы, образуются грубые рубцы, возможно инфицирование операционной раны.
Постановка диагноза не представляет затруднений, осуществляется на основании результатов осмотра маммолога. Специалист определяет размеры и форму молочных желез, выявляет нарушение структуры органа (наличие уплотнений). Дифференциальную диагностику проводят с некоторыми типами мастопатий, особенно при асимметричной груди. Пальпаторное обнаружение уплотнений в структуре желез, втянутость сосков и наличие ареолярной грыжи являются поводом для назначения УЗИ груди и маммографии. Перечисленные исследования также проводятся в период подготовки к операции.
Коррекция тубулярной груди
Для устранения патологии используют хирургические методы лечения, их характер зависит от выраженности патологического состояния и пожеланий пациентки. Проводить операцию допустимо только при полностью сформированных молочных железах после достижения 22-24 лет. Ранняя коррекция может привести к появлению деформаций и изменению формы груди, для устранения которых потребуются дополнительные вмешательства. В тяжелых случаях (третий тип тубулярной груди) для восстановления эстетичного вида необходимо комплексное хирургическое лечение, общая продолжительность которого может составлять около 1 года.
- Эндопротезирование груди. Для коррекции тубулярности пластические хирурги используют специальную технику установки имплантатов посредством периареолярного доступа. Для равномерного распределения паренхимы железы на ее ткань наносят насечки. В некоторых случаях требуется подбор специальных имплантатов для формирования симметричной груди.
- Установка тканевого эспандера. Применяется при втором и третьем типах состояния в рамках подготовки к эндопротезированию. Целью вмешательства является растяжение тканей для формирования ложа имплантата. После установки эспандера его наполняют изотоническим раствором, каждые две недели увеличивая объем. Длительность растяжения составляет не менее 2-3 месяцев в зависимости от выраженности недостатка тканей.
- Уменьшение соска и ареолы. Операция может проводиться изолированно (при первом типе тубулярности) или как завершающий этап коррекции в случае более выраженной аномалии. Края ареолы иссекают, оставляя круг диаметром не более 4 сантиметров, и подшивают к коже.
Прогноз
Прогноз для жизни и здоровья при тубулярной груди благоприятный. Иногда отмечаются сложности с грудным вскармливанием, но в большинстве случаев жалобы пациенток связаны с неэстетичным видом груди и вторичными психологическими нарушениями. При коррекции возможны хирургические осложнения (гематомы, келоидные и гипертрофические рубцы, серома), однако их частота сравнительно невелика. В отдаленном периоде после операций может наблюдаться развитие контурирования или смещение имплантата, повреждение его оболочки.
Лечение гипомастии и почему она возникает

В нормальном состоянии под воздействием женского полового гормона эстрогена молочные железы начинают развиваться у девочек в возрасте 9-13 лет. Их рост приостанавливается в 18 лет. Однако бывают случаи, когда железистая ткань молочной железы перестает формироваться значительно раньше нужного периода.
В статье мы расскажем, что такое гипомастия, каковы ее симптомы и методы лечения.

Что такое гипомастия молочной железы
Гипомастией молочной железы называют недоразвитие грудных желез у женщины. В их ткани не произошло разветвление млечных протоков и разрыхление соединительной стромы, отсутствует подкожно-жировой компонент, а молочные доли остались в зачаточном состоянии. Впервые данные термин был введен в 1942 году пластическим хирургом из Чикаго Максом Тореком.
Гипомастия бывает следующих видов:
- Амастия. Характеризуется полным отсутствием железистой ткани.
- Двусторонняя микромастия. У обеих молочных желез малый размер.
- Односторонняя микромастия. Одна молочная железа значительно меньше второй.
- Гипоплазия. Содержание железистой ткани не соответствует возрасту человека.
- врожденная гипомастия, которая сопровождается прочими патологиями;
- первичная гипомастия на фоне гормональных нарушений;
- вторичная гипомастия, развивающаяся из-за воздействия внешних факторов;
- эстетическая гипомастия, которая проявляется без врожденных или гормональных нарушений.

Причины появления
Гипомастия часто является идиопатической, то есть независящей от прочих патологий, болезней, воздействий или нарушений. Однако в некоторых случаях к появлению заболевания приводят следующие причины:
- наследственность;
- иссечение опухоли железы в детстве;
- облучение организма до начала полового созревания;
- врожденное недоразвитие яичников или снижение их гормонпродуцирующей функции;
- пониженная чувствительность эстроген-рецепторов, расположенных в железе;
- прием некоторых лекарственных препаратов;
- врожденная дисфункция надпочечников;
- дефекты генов — эмбриональная остановка развития гена TBX3, синдромы Жена, Морфея, Поланда, Шинцеля;
- анорексия, частые стрессы, заражение ВИЧ, перенесение тяжелой инфекционной или хронической болезни в пубертатном возрасте;
- патологии яичников с нарушением функции выработки (недостаточностью) эстрогенов;
- кормление грудью;
- климакс.
Симптомы гипомастии
Несмотря на то, что определение гипомастии достаточно субъективно, есть ряд симптомов, которые позволяют оценить состояние молочных желез как недоразвитость:
- Недостаточный объем груди. О нем можно говорить в том случае, когда он составляет не более 200 мл. Это свидетельствует о значительном уменьшении размера ткани молочной железы.
- Снижение или отсутствие эрогенной чувствительности. Происходит из-за недоразвития нервных волокон и рецепторов.
- Отсутствие молочной железы. Это крайняя степень недоразвития молочных желез, которая чаще всего бывает односторонней. Она возникает из-за врожденных аномалий, ожогов в раннем детстве и оперативных вмешательств.

Лечение гипомастии молочной железы
Эффективное лечение гипомастии молочной железы начинается с проведения грамотной диагностики. Она включает в себя комплексное обследование молочных желез при помощи общеклинических и дополнительных методов исследования. Диагностика состоит из:
- Осмотра. Он проводится в положении стоя, затем лежа на спине. Сначала проводится пальпация, после чего врач оценивает внешние параметры груди.
- Сбора анамнеза. Врач уточняет жалобы пациентки, определяет наличие сопутствующих заболеваний.
- Ультразвукового исследования. Помогает точно обнаружить недоразвитие железистой ткани или ее полное отсутствие с одной или обеих сторон.
Маммопластика позволяет добиться хорошего и длительного эстетического результата с сохранением чувствительности соска. Операция популярна во всем мире, позволяет не только достичь более женственной внешности, но и улучшить самооценку.
Маммопластика выполняется под общим наркозом и длится от 45 до 90 минут. Используются различные имплантаты — круглые или анатомические.
По наполнению имплантаты бывают:
- Солевые. Наполнены физраствором, при повреждении вытекают в ткань молочной железы.
- Силиконовые. В своем составе содержат медицинский силикон, являются безопасными для организма.
При гипомастии не откладывайте свой поход к врачу. Специалисты клиники L7 в Махачкале предложат свои услуги. Они проведут диагностику при помощи современного диагностического оборудования и предложат программу эффективного лечения.
Читайте также:
