Пупочное кольцо новорожденных. Плацента мертворожденных и живорожденных детей
Добавил пользователь Валентин П. Обновлено: 22.01.2026
ВОПРОС: Я прочитала в вашем ответе на тему перерезки пуповины, что для получения пуповинной крови для сохранения ее ради стволовых клеток, необходимо 80 мл крови. Я понимаю, что слова о том, что ребенок не дополучает 200 мл, если пуповину перерезать сразу после родов, преувеличены. Но тем не менее, получается, что ребенок не получит хотя бы 80 мл. Разве это мало? Разъясните, пожалуйста.
ОТВЕТ: Все страхи и домыслы о «недополучении крови» созданы на незнании физиологических процессов, которые проходят в ребенке при рождении. Что упускается большинством противников ранней перевязки пуповины? Роль и значение первого вдоха ребенка. Первый вдох - это эволюционное приспособление всех без исключения животных, начиная с рептилий, которые рожают на суше, хотя могут всю жизнь прожить в воде, именно первого вдоха.
Но сам по себе вдох не был бы так важен для новорожденного, если бы он не был ключевым моментом в начале совершенного нового кровообращения. Плоды не дышат внутри матки (поэтому внутриутробных пневмоний не существует). Они получают кровь из плаценты через пуповину. Легкие ребенка, ни разу не дышавшего, заполнены жидкостью.
При прохождении через родовые пути и рождении головки (в первую очередь головки), а дальше и всего тела, нервная система в считанные секунды реагирует на смену температуры окружения (внутри матки было чуть больше 37 градусов Цельсия, а снаружи в комнате - около 20-23). В течение первых 10 секунд возникает реакция, которая приводит к первому вдоху. При этом в считанные секунды резко понижается сопротивление легочных сосудов и увеличивается объем легочной поверхности, способной обменивать большее количество воздуха. Уже через 30 секунд кровь в легочных сосудах становится насыщенной кислородом. Через левое предсердие и желудочек эта кровь попадает в аорту, а дальше в пупочные артерии, через которые раньше в плаценту возвращалась венозная кровь. Насыщенная кислородом кровь моментально приводит к резкому сужению сосудов плаценты и «перекрытию» плацентарного кровотока. Пупочные артерии тоже быстро сужаются — отток крови от ребенка прекращается, т.е. ребенок не теряет богатую кислородом кровь. В течение трех минут в плаценте прекращается кровоток.
В связи с перераспределением кровотока в легких, значительно увеличивается «перегонка» крови сердцем (на 96%). Из-за увеличения кровотока в легочных венах, увеличивается давление в левом предсердии. Это приводит к закрытию foramen ovale - специального отверстия, через которое кровь поступала из правого в левое предсердие. Падение давления приводит к быстрому закрытию еще одного приспособления плода — ductus arteriosus, через который кровь поступала в аорту, минуя легочной кровоток.
Относительно 80 мл - это только теоретические предположения, основанные на уровне гемоглобина и концентрации железа в крови. На самом деле, никто не знает, сколько после первого вдоха ребенок получает крови через пуповину, если кровоток в ней прекращается буквально в первые 2-3 минуты жизни.
Большинство профессиональных обществ акушеров-гинекологов и семейных врачей рекомендует перевязку пуповины у здоровых новорожденных в течение первой минуты их жизни. ВОЗ рекомендует перевязку в течение 30-120 секунд у новорожденных, чьи матери из низких социальных слоев (а значит, их дети имеют больший риск железодефицитной анемии).
Перевязка пуповины в течение 3 минут улучшает запасы железа у новорожденных вплоть до 6 месяцев, но также повышает уровень билирубина и необходимость фототерапии из-за продолжительной желтухи — у палки два конца. Одновременно, адаптация, респираторный дистресс, выживаемость новорожденных не зависит от времени перевязки пуповины.
Таким образом, перевязка пуповины может быть проведена в любое время. Однако, если необходимо собрать пуповинную кровь * , то необходимо понимать, что через 2-3 минут после первого вдоха ребенка достаточное количество крови можно не получить. Здоровье ребенка не пострадает, даже если пуповину перережут в течение минуты.
Живорожденность и мертворожденность
Определения и критерии живорождения и мертворождения содержатся в приказе Министерства здравоохранения РФ № 318 и постановлении Государственного комитета РФ по статистике № 190 от 04 декабря 1992 г. «О переходе на рекомендованные Всемирной организацией здравоохранения критерии живорождения и мертворождения».
Содержание
Критерии живорожденности и мертворожденности
Критерии живорожденности
Живорождением считается полное изгнание или извлечение продукта зачатия из организма матери вне зависимости от продолжительности беременности, независимо от того, перерезана пуповина и отделилась ли плацента,причем плод после такого отделения [1] :
- дышит, или
- имеет сердцебиение, или
- пульсацию пуповины, или
- произвольные движения мускулатуры.
Для установления живорожденности достаточно наличия одного признака. [2]
Критерии мертворожденности
Мертворождением признается «смерть продукта зачатия до его полного изгнания или извлечения из организма матери вне зависимости от продолжительности беременности», при этом на смерть указывает отсутствие у плода после такого отделения [1] :
- дыхания,
- сердцебиения,
- пульсации пуповины,
- произвольных движений мускулатуры.
Судебно-медицинское определение живорожденности и мертворожденности
В судебной медицине считается, что морфологических проявлений сердцебиения плода, пульсации пуповины и произвольных движений мускулатуры пока не установлено, в связи с чем в практике решение этого вопроса по-прежнему ограничивается определением наличия или отсутствия следов внеутробного дыхания новорожденного. [3] [4]
Установление признаков внеутробного дыхания
Один из первых предложенных признаков живорожденности предложен в 1863 г. (Признак Эльзессера).
Легочная плавательная проба
Лёгочнаяые плавательные пробы (проба Галена, проба Бальтазара, проба Таранухина, проба Трахтенберга) является дополнением к макроскопическому исследованию легких и плевры. В большинстве случаев необходимо также микроскопическое исследование легких. Следует подчеркнуть, что легочная проба без детального макро- и микроскопического исследования легких не является достаточной. Легочная гидростатическая проба считается положительной, если легкие или их отдельные части плавают на поверхности воды. Отрицательной проба считается тогда, когда все отделы легких при погружении их в воду тонут. Положительная легочная проба при отсутствии гнилостных изменений ткани указывает на наличие в легких воздуха, т. е. свидетельствует о том, что ребенок родился живым и после рождения дышал. [5]
В отдельных случаях нужно иметь в виду возможность расправления легких мертворожденного в результате искусственного дыхания. [5]
Большие трудности в оценке результатов легочной плавательной пробы возникают при исследовании легких с гнилостными изменениями. В таких случаях скопление гнилостных газов в легочной ткани ведет к всплыванию безвоздушных легких. При проведении легочной пробы рекомендуется способ, не всегда, впрочем, дающий достоверный результат, — сильное сдавливание кусочков легких под водой. Иногда, особенно при нерезко выраженных гнилостных изменениях, пользуясь этим приемом, удается вытеснить гнилостные газы из легких. Если после сдавливания кусочка он погружается на дно, то это свидетельствует о безвоздушности ткани. Способ основан на том, что гниение недышавших легких начинается с интерстициальной ткани, откуда газ легко вытесняется. В дышавших легких гнилостные процессы начинаются с просвета дыхательных путей, и гнилостные газы, соединяясь с воздухом, скапливаются в просветах легочных альвеол, откуда давлением на легочную ткань их вытеснить очень трудно. [5]
Проба Бушу-Хаберды
Определении веса вытесненного легкими объема воды
Рентгенографическое исследование легких и ЖКТ на наличие воздуха
Желудочно-кишечная плавательная проба
У дышавших новорожденных желудок и кишечник, выделенные из трупа и погруженные в сосуд с водой, всплывают на поверхность, так как в них содержится воздух. Желудочно-кишечная плавательная проба бывает положительной у мертворожденного ребенка, которому делали искусственное дыхание. В случае гнилостных изменений положительная плавательная проба объясняется наличием газов в просвете желудка и кишечника. [5]
Проба на наличие воздуха в полости среднего уха
Проба основана на явлении поступления воздуха в слуховую трубу и барабанную полость при первых дыхательных движениях.
Метод эмиссионного спектрального анализа легочной ткани
Установление признаков внеутробной пульсации пуповины
Фуникулярная гематома
Вместе с тем следует отметить, что объективным морфологическим подтверждением пульсации пуповины после рождения плода, является кровоизлияние в стенку пупочных сосудов и вартонов студень в области разделения пуповины с формированием массивной интрафуникулярной гематомы [6] . Однако наличие или отсутствие данного признака живорожденности напрямую зависит от срока пересечения пуповины, поскольку интрафуникулярная гематома образуется только при разделении пуповины на фоне пульсирующих пупочных сосудов сразу после рождения ребенка. Кроме того, самопроизвольное или артефициальное повреждение или даже разделение пуповины возможно до полного изгнания плода из родовых путей матери, например, при родах, осложненных выпадением и сдавлением пуповины. В данном случае кровотечение из поврежденных пупочных сосудов может быть причиной интранатальной гибели плода, а наличие интрафуникулярной гематомы поводом для ошибочного установления живорожденности.
Одним из факторов, затрудняющих использование наличия фуникулярной гематомы в качестве достоверного признака живорожденности, является возможность поступления на судебно-медицинское исследование трупа новорожденного без последа. Немаловажно также, что в ходе самопроизвольных родов вне лечебно-профилактического учреждения в условиях отсутствия специализированной медицинской помощи пересечение пуповины живорожденного плода, как правило, производится после прекращения пульсации пупочных сосудов (то есть без образования фуникулярной гематомы) или не производится вовсе. Учитывая изложенное, следует согласиться с мнением авторов, считающих наличие признаков внеутробного дыхания практически единственным достоверным критерием живорожденности.
Пупочное кольцо новорожденных. Плацента мертворожденных и живорожденных детей
Институт хирургии им. А.В. Вишневского, Москва
Институт хирургии им. А.В. Вишневского Минздравсоцразвития РФ, Москва
ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России, Москва, Россия;
ГБОУ ВПО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, Москва, Россия
Патолого-анатомическая оценка давности внутриутробной гибели плода
Журнал: Архив патологии. 2017;79(6): 60‑65
Представлен анализ данных литературы о возможности определения давности внутриутробной гибели плода при проведении аутопсийного исследования. Приведены макроскопические изменения внешнего вида и внутренних органов плода, а также гистологические изменения органов и плаценты, развивающиеся при мацерации. Дана микроскопическая характеристика развития ткани легких и почек в зависимости от срока гестации плода. Указаны особенности изменения массы внутренних органов в процессе мацерации, а также их нормативные показатели в зависимости от срока гестации и выраженности мацерации.
Мертворождением (мертворожденным плодом), согласно определению Всемирной организации здравоохранения, является смерть продукта зачатия до его полного изгнания или извлечения из организма матери независимо от продолжительности беременности. Показатели мертворождаемости, определяемые как количество мертворожденных на 1000 рожденных живыми и мертвыми, имеют существенные отличия в различных странах и регионах, варьируя от 6,3 в Европе до 28,1 в Африке [1].
В Российской Федерации мертворождением является момент отделения плода от организма матери посредством родов при сроке беременности 22 нед и более при массе тела новорожденного 500 г и более (или менее 500 г при многоплодных родах) или в случае, если масса тела ребенка при рождении неизвестна, при длине тела новорожденного 25 см и более при отсутствии у новорожденного признаков живорождения.
Согласно Федеральному закону № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», все мертворожденные подлежат патологоанатомическому вскрытию. Однако в ряде случаев проведение такого полноценного аутопсийного исследования может быть затруднено, в частности развитием процессов мацерации.
Мацерация — это размягчение и разрыхление плотных тканей вследствие длительного воздействия на них жидкости. В патологической анатомии термин «мацерация» используется для описания изменений тканей плода после его антенатальной гибели, обусловленных действием околоплодных вод. Поэтому в случае аутопсийного исследования тела мертворожденного перед патологоанатомом встает дополнительная задача: определение давности внутриутробной гибели плода.
Цель настоящей работы — анализ имеющихся данных литературы по морфологическим критериям оценки выраженности мацерации и определению давности внутриутробной гибели плода.
Прежде всего следует отметить, что проявления мацерации отмечаются как при внешнем визуальном осмотре тела плода, так и при микроскопическом изучении гистологических препаратов тканей и органов.
Считается, что мацерация начинается практически сразу после гибели плода, находящегося в неповрежденном околоплодном пузыре. Наиболее общими макроскопическими признаками гибели плода и последующей мацерации считаются исчезновение сыровидной смазки, отслоение эпидермиса, появление отеков, потемнение цвета органов и тканей, а также скопление красноватой жидкости в серозных полостях. Аналогичным образом изменяется и цвет амниотической жидкости, она приобретает вид «табачного сока», при этом количество амниотической жидкости уменьшается.

Характеризуя морфологические проявления процесса мацерации, необходимо отметить, что в литературе отсутствуют четкие однозначные показатели давности внутриутробной гибели плода. В связи с этим имеющиеся данные литературы о макроскопических характеристиках мацерации и давности гибели плода [4—8] представлены в виде сводной табл. 1. Таблица 1. Макроскопические изменения тела плода после его внутриутробной гибели Примечание. * — область тела: волосистая часть головы, лицо, шея, грудь, живот, спина, рука (плечо, предплечье), кисть, нога (бедро, голень), стопа, мошонка.
Наиболее ранние макроскопические признаки мацерации проявляются на коже в виде изменения ее цвета и десквамации (отслойки) эпидермиса. При этом десквамация развивается внутриутробно во время и вагинальных родов, и кесарева сечения. Кроме того, во время аутопсийного исследования доказательством развития мацерации является возможность отделения эпидермиса от дермы путем механического давления под углом на кожу. Так, примерно через 6 ч после внутриутробной гибели плода отмечаются небольшие, площадью не менее 1 см 2 , участки отслойки эпидермиса, через 18 ч площадь десквамации составляет уже порядка 5 см 2 [7]. Наиболее наглядно процессы десквамации эпидермиса визуализируются на участках кожи, расположенных над костными выступами, в частности в области суставов и крестца. Однако чем меньше срок гестации плода, тем более тесно связан эпидермис с дермой и тем позднее будут проявляться признаки десквамации [9].
Через 24 ч после гибели плода на коже определяются буллы, заполненные жидкостью. Примечательно, что выраженные процессы мацерации могут быть диагностированы и при ультразвуковом исследовании (УЗИ) погибшего плода у беременной, что требует от специалистов по УЗ-диагностике соответствующих знаний. Например, выявление признака Гало (отек мягких тканей свода черепа плода с формированием двойного контура) свидетельствует о давности внутриутробной гибели не менее 3—4 сут. В то же время обусловленное мацерацией увеличение толщины подкожной клетчатки необходимо дифференцировать от водянки плода.
Вместе с тем необходимо констатировать, что развитие мацерации, несомненно, сказывается на возможностях и качестве патолого-анатомического вскрытия и соответственно объективности заключения. Так, выраженные процессы мацерации отражаются на размере и массе как отдельных органов, так и тела плода в целом.
Действительно, смещение и захождение костей черепа сопровождается уменьшением окружности головы, размягчение соединительной ткани приводит, наоборот, к увеличению теменно-пяточного и теменно-копчикового размеров. Тем не менее во время аутопсии должны быть проведены все необходимые измерения (длина тела, теменно-пяточный и теменно-копчиковый размеры, длина стоп, окружность головы, плеч, грудной клетки). Наиболее независимой от выраженности мацерации считается длина стопы, поэтому размеры стоп обязательно должны быть отмечены в протоколе вскрытия.
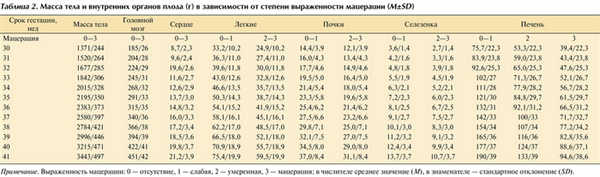
Для определения нормативных показателей массы тела и внутренних органов плода рекомендуется использовать данные L. Maroun и N. Graem [10], полученные при анализе 408 мацерированных плодов (табл. 2). Таблица 2. Масса тела и внутренних органов плода (г) в зависимости от степени выраженности мацерации (M±SD) Примечание. Выраженность мацерации: 0 — отсутствие, 1 — слабая, 2 — умеренная, 3 — мацерация; в числителе среднее значение (M), в знаменателе — стандартное отклонение (SD). При этом степень выраженности мацерации оценивали только по макроскопическим признакам: слабая степень характеризовалась наличием булл на коже или небольшими участками десквамации эпителия на лице и/или туловище, умеренная — обширными участками десквамации эпителия и красным цветом кожных покровов, выраженная — коричневатым цветом кожи, перекрытием костей черепа и подвижностью суставов. В процессе исследования авторы установили, что при прогрессировании процессов мацерации отмечается значительное уменьшение массы печени и селезенки и незначительное снижение массы легких и почек (см. табл. 2). Масса сердца и головного мозга практически не зависела от выраженности мацерации.
По мнению ряда исследователей [11, 12], наиболее независимым от мацерации показателем гестационного возраста и задержки роста плода считается расчет соотношений массы органов и массы тела к теменно-пяточному размеру:
— задержка роста плода (в 30—36 нед) — масса тела (в г)∙100/теменно-пяточный размер (в см 3 ) менее 2;
— задержка роста плода (в 37—43 нед) — масса тела (в г)∙100/теменно-пяточный размер (в см 3 ) менее 2,3;
— асимметричная форма задержки роста плода (20—43 нед) — соотношение массы головного мозга и печени более 3.
Справедливости ради следует уточнить, что на основании внешних макроскопических признаков относительно корректная оценка давности гибели плода была установлена в 69% наблюдений [7].
Внутренние органы и ткани также видоизменяются вследствие процессов мацерации. Цвет органов становится темно-синюшным, а жидкость в полостях тела приобретает красноватый (геморрагический) оттенок (см. табл. 1). Подобные изменения обусловлены посмертным гемолизом, но, к сожалению, могут быть ошибочно приняты за проявление прижизненных кровоизлияний. Через 7 дней после гибели внутренние органы становятся коричневатыми, а в брюшной полости может определяться меконий.

Необходимо отметить, что даже в случаях выраженной мацерации микроскопическое исследования органов и тканей, а также плаценты позволяет определить давность внутриутробной гибели (табл. 3) Таблица 3. Гистологические изменения органов плода и плаценты после его внутриутробной гибели [13]. В связи с этим патолого-анатомическое вскрытие мацерированного плода всегда должно проводиться в полном объеме, включая взятие образцов тканей и органов для гистологического исследования.
Прогрессирующие процессы мацерации внутренних органов лежат в основе весьма специфичных их изменений, которые можно выявить при проведении так называемой виртуальной аутопсии. Действительно весьма перспективным методом посмертного исследования тела мертворожденного, является, на наш взгляд, проведение магнитно-резонансной томографии (МРТ) [14, 15]. По данным литературы [16], интенсивность МРТ-сигнала в ткани печени и легких при посмертной МРТ в Т2-режиме коррелировала с морфологическими показателями выраженности мацерации. Нами также были изучены возможности посмертной МРТ для оценки выраженности мацерации и времени наступления внутриутробной гибели плода, в результате чего выявлены прямые положительные корреляции рассчитанного МРТ-показателя мацерированности и данных аутопсии. Наиболее высокие значения показателей корреляции установлены для ткани легких (r=0,99, p=0,004), бедренной мышцы (r=0,95, p=0,003) и головного мозга (r=0,94, p=0,015) [17]. На основании проведенных исследований наиболее точно время смерти можно определить путем расчета MРТ-показателя мацерированности в ткани почки у мертворожденных с давностью смерти до 7 дней [18, 19].
Наиболее изученным и рекомендуемым микроскопическим критерием давности внутриутробной гибели плода является исчезновение базофильной окраски ядер клеток внутренних органов. Под исчезновением базофилии на препаратах, окрашенных гематоксилином и эозином, понимается изменение цвета окраски ядер с синеватого на розоватый [13]. Раньше всего (через 4 ч после гибели плода) потеря базофилии отмечается в нефроцитах канальцев почек, затем (через 8 ч) — в клетках эпителия кишечника и через сутки — в гепатоцитах и кардиомиоцитах внутреннего слоя миокарда. Увеличение времени после гибели плода сопровождается уменьшением количества клеток с базофильными ядрами: через 36 ч базофилия отсутствует во всех ядрах клеток поджелудочной железы, через 4 сут — во всех гепатоцитах и через 7 дней — во всех эпителиоцитах кишечника и надпочечников (см. табл. 3).
Проводя микроскопическое исследование органов и тканей мертворожденного на традиционных препаратах, окрашенных гематоксилином и эозином, необходимо проводить оценку степени зрелости или соответствия строения внутренних органов сроку гестации, что может использоваться для определения времени внутриутробной гибели плода.
В основе оценки степени зрелости легких лежит определение стадии развития легочной ткани:
— эмбриональная стадия (первые 7 нед гестации): примитивные бронхиальные почки, представляющие собой маленькие трубочки, расположенные в рыхлой строме и выстланные эндодермальным эпителием;
— псевдожелезистая (5—17 нед): большее количество простых трубочек, выстланных псевдомногорядным призматическим эндодермальным эпителием (в конце стадии с признаками вакуолизации);
— каналикулярная (17—26 нед): увеличение ветвления трубочек, окруженных рыхлой стромой, исчезновение вакуолизации клеток;
— мешотчатая (саккулярная) (24—37 нед): волнообразные контуры воздушных пространств, уменьшение количества стромы, увеличение сети капилляров;
— альвеолярная (с 32-й недели): зрелые альвеолы, выстланные плотно расположенными (спинка к спинке) эпителиальными клетками.
Аналогичным образом срок гестации оценивают по степени развития ткани почек:
— менее 23 нед: наличие 3 рядов клубочков, нефрогенной зоны и выраженной бластемы;
— 24 нед: наличие 5—7 рядов клубочков, нефрогенной зоны и выраженной бластемы;
— 28 нед: наличие 8—9 рядов клубочков и нефрогенной зоны, уменьшение бластемы;
— 32 нед: наличие 9—10 рядов клубочков и нефрогенной зоны;
— 36 нед: наличие 10—14 рядов клубочков, прерывистой нефрогенной зоны и отдельных фокусов незрелых нефронов.
Помимо традиционной окраски гематоксилином и эозином, применение которой может быть ограничено выраженными процессами мацерации, рекомендуется использовать трехцветную окраску или ретикулин. При помощи последних определяется строма органов и тканей, что существенным образом облегчает оценку стадии их развития. Кроме того, иммуногистохимическое исследование позволяет выявить вирусные включения [20], что способствует определению первоначальной причины смерти, в частности при неиммунной водянке.
Неотъемлемой частью патолого-анатомического вскрытия тела мертворожденного является макро- и микроскопическое изучение всех элементов последа, который должен доставляться на аутопсию без отделения пуповины. При этом выявленные патологические изменения плаценты и пуповины могут явиться причиной внутриутробной гибели плода [21]. С другой стороны, изменения плаценты после гибели плода зависят от длительности и выраженности процессов мацерации, что следует использовать для определения давности внутриутробной гибели (см. табл. 3) [13].
Считается, что после внутриутробной гибели плода плацента остается сохранной в течение первых 24 ч, после чего в ней начинают развиваться прогрессирующие морфологические изменения, достигающие максимума через 5—6 дней [13, 22]. К наиболее ранним изменениям плаценты относят увеличение количества клеток цитотрофобласта и синцитиальных почек, что необходимо дифференцировать от аналогичных проявлений преплацентарной гипоксии вообще и преэклампсии в частности [23]. Увеличение времени после гибели плода сопровождается спадением капилляров и более выраженным фиброзом стромы ворсин плаценты. Примерно через 5 дней после внутриутробной гибели плода в базальной мембране трофобласта отмечаются признаки обызвествления. Следует помнить, что дегенеративные изменения гладкомышечных клеток сосудов пуповины могут имитировать наличие нейтрофилов и соответственно вести к ошибочному заключению о васкулите сосудов пуповины [24].
Как мы уже отмечали, развитие мацерации может приводить к таким изменениям органов, которые могут быть ошибочно интерпретированы как патологические процессы. Так, размягчение ткани головного мозга может сопровождаться его перемещением в спинно-мозговой канал и выходом через межпозвонковое пространство, имитируя картину спинномозговой грыжи или нейрогенной опухоли. Снижение плотности передней брюшной стенки может сопровождаться выбуханием аутолизированной ткани печени, напоминая омфалоцеле [25].
Неспецифические изменения внутренних органов и тканей, обусловленные мацерацией, необходимо дифференцировать и при гистологическом исследовании. Микроскопические изменения в виде уменьшения и исчезновения базофилии ядер клеток внутренних органов не следует путать с некрозом. Выявление шелковицеподобных телец (тутовых ягод) в виде мелких округлых базофильных образований в просвете кровеносных сосудов отражает аномальную реакцию (окраску) эритроцитов в условиях мацерации [8]. Такие тельца наблюдаются, как правило, в течение первых 2—3 дней после внутриутробной гибели плода. Подтверждением процессов мацерации, а не циркулирующих микроорганизмов служит в таких случаях отсутствие морфологических признаков воспаления.
Таким образом, знание процессов мацерации и обусловленных ею макро- и микроскопических изменений органов и тканей погибшего плода позволяет с достаточно большой достоверностью определить момент внутриутробной гибели плода, а в ряде случаев и установить ее причину.
кафедра судебной медицины и права с курсом дополнительного профессионального образования Ставропольского государственного медицинского университета Минздрава России, Ставрополь, Россия
Кафедра акушерства и гинекологии факультета дополнительного профессионального образования Ставропольского государственного медицинского университета Минздрава России, Ставрополь, Россия
Судебно-медицинские аспекты перинатальных потерь от внутриутробных инфекций
Журнал: Судебно-медицинская экспертиза. 2016;59(6): 18‑21
Цель исследования — определение роли внутриутробных инфекций (ВУИ) в генезе перинатальных потерь, а также причинно-следственных связей неблагоприятных исходов беременностей с действиями медицинских работников. Основную группу составили 28 женщин, беременность у которых закончилась мертворождением (13 случаев) и смертностью детей в неонатальном периоде (15 случаев) в связи с внутриутробным инфицированием. В контрольную группу вошли 11 практически здоровых женщин, сопоставимых по полу, возрасту, паритету, социальному положению, с физиологическим течением беременности и родов. Определяли предотвратимость наступления смерти, степень тяжести вреда, причиненного здоровью матери и ребенку. При обследовании беременных выявили многочисленные очаги инфекции в организме, включая урогенитальный тракт. Преждевременные роды на фоне фетоплацентарной недостаточности произошли у 46,4% пациенток основной группы. Рождались дети с малой массой тела в состоянии асфиксии, требующие проведения реанимации и интенсивной терапии. Проведенное исследование показало, что непосредственной причиной смерти плодов и новорожденных служила полиорганная недостаточность вследствие ВУИ. Прямой причинно-следственной связи неблагоприятных исходов беременности с действиями медицинских работников в большинстве случаев (89,3%) не выявили. Основные факторы в танатогенезе — это характер и тяжесть трудного для диагностики патологического процесса.
Младенческая смертность в России, несмотря на снижение, остается достаточно высокой и составляет 7,5%, причем перинатальные причины в ее структуре достигают 40—60%. Внутриутробные инфекции (ВУИ) являются одной из ведущих причин перинатальных потерь и достигают 30% [1—4]. Частота невынашивания беременности, связанная с наличием очагов инфекции у матери, особенно в урогенитальной системе, остается стабильно высокой — от 10 до 15% [5—7]. В России каждый год рождаются около 11 000 недоношенных детей, выхаживание которых требует от государства значительных затрат, связанных с применением дорогостоящих медицинских технологий [7—9]. В связи с этим проблема планирования семьи, прегравидарной подготовки, своевременной диагностики, лечения и профилактики плацентарной недостаточности имеет не только медицинское, но и социальное значение. Не менее актуальной является экспертная оценка случаев перинатальных потерь.
Цель работы — определение роли внутриутробных инфекций в генезе перинатальных потерь, а также причинно-следственной связи неблагоприятного исхода беременности с действиями медицинских работников.
Материал и методы
В ГБУЗ С.К. Бюро судебно-медицинской экспертизы за период 2011—2016 гг. проведены комиссионные судебно-медицинские экспертизы 28 случаев перинатальной смерти плодов и новорожденных, связанных с ВУИ. Выделили две группы: 1-ю основную и 2-ю — контрольную, в которую вошли 11 практически здоровых женщин, сопоставимых по полу, возрасту, паритету, социальному положению, с физиологическим течением беременности и родов. Изучали медицинскую документацию (карты амбулаторного наблюдения беременных, истории родов и развития новорожденных, протоколы патологоанатомических заключений). Принимали во внимание данные анамнеза, социальный статус пациенток, результаты клинико-лабораторных исследований, особенности течения беременности, родов, периода новорожденности. Производили измерения массы, площади и объема плацент, массы тела и длины живо- и мертворожденных, оценивали состояние новорожденных по шкале Апгар. Изучали особенности терапии, проводимой беременным, роженицам и новорожденным. На основании существующих судебно-медицинских критериев [10, 11] определяли предотвратимость наступления смерти, степень тяжести вреда, причиненного здоровью матери и ребенку. Гистологические препараты внутренних органов мертворожденных и умерших детей, а также последов подвергали судебно-медицинской экспертизе. Препараты окрашивали гематоксилином и эозином, стекла исследовали в проходящем свете под микроскопом Микмед-5 с ув. 40. Микрофотосъемку проводили с помощью цифровой фотокамеры Сanon. Числовые данные подвергали статистической обработке по методу Ойвина.
Результаты и обсуждение
Все женщины проживали на территории Ставропольского края, состояли в браке, социально-бытовые условия были хорошими, беременности желанными. Средний возраст пациенток основной группы составил 26,6±1,1 года, контрольной — 25,9±1,1 года (p≥0,05). Преобладали жительницы села — 60,7%. Все пациентки состояли на учете в женской консультации. В 1-й группе преобладали повторно беременные — 19 (68%) женщин, у 17 (61%) был отягощенный гинекологический анамнез: аборты, воспалительные заболевания женских половых органов, бесплодие, неразвивающаяся беременность. В контрольной группе повторно беременных было 7 (63,6%) без отягощающих факторов в анамнезе.
Гинекологические заболевания во время настоящей беременности выявили у 26—93% обследованных 1-й группы. Преобладали воспалительные заболевания нижнего отдела гениталий. Спектр патогенной микрофлоры был разнообразен. Мико- и уреаплазменная инфекция в клинически значимых титрах обнаружена у 8 (28,6%), хламидийная у 6 (21,4%), микстинфекции с участием бактерий и грибов у 8 (28,6%) женщин.
Экстрагенитальные заболевания диагностировали у 24 (85,7%) женщин 1-й группы. В структуре заболеваний внутренних органов преобладали воспалительные процессы в почках и мочевыводящих путях, легких и ЛОР-органах, их обнаружили у 57% обследованных. Ведущим симптомом патологического течения гестационного процесса у 26 (93%) женщин 1-й группы явилась клинически доказанная угроза прерывания беременности на различных сроках. Патологию амниона в виде мало- и многоводия диагностировали у 14 (50%) женщин в каждой группе. Токсикоз беременных и преждевременную отслойку нормально расположенной плаценты отметили у 4 (14,3%) беременных. В основной группе хроническую плацентарную недостаточность и синдром задержки развития плода диагностировали у 16 (57%) женщин, преждевременное прерывание беременности в срок 28—37 нед произошло у 13 (46,4%), роды в срок 38—40 нед — у 11 (39,3%), пролонгирование беременности и запоздалое родоразрешение в срок 41—42 нед — у 4 (14,3%) обследованных. В контрольной группе все женщины родили в 38—40 нед. Общая продолжительность родов у лиц основной группы составила 455±30,2 мин, контрольной — 560±37,4 мин (p≤0,05); длительный безводный период, превышающий 12 ч, отметили у 7 (25%), аномалии родовой деятельности у 5 (17,86%) рожениц 1-й группы. Объем кровопотери в родах в 1-й и 2-й группах составил 332±25,4 и 259±9,1 мл (p≤0,02) соответственно. Кровотечение в раннем послеродовом периоде, превышающее 1000 мл, с развитием геморрагического шока зарегистрировали у 3 (10,7%) родильниц основной группы. Всем пациенткам этой группы во время беременности, в родах и в послеродовом периодах проводили различные акушерские операции и пособия: родовозбуждение 3 (10,7%), длительную эпидуральную анестезию 4 (14,3%), эпизиотомию 12 (42,8%), кесарево сечение 5 (18%), кесарево сечение и перевязку внутренних подвздошных артерий с последующей гистерэктомией по поводу матки Кувелера 1 (3,6%) женщине. Роды закончились вакуум-экстракцией плода у 2 (7,2%), плодоразрушающей операцией — краниотомией также у 2 (7,2%) пациенток. Ручное обследование полости матки выполнили 6 (21,4%) родильницам.
В 1-й группе у 15 (53,6%) живорожденных детей оценка по шкале Апгар составила на 1-й минуте 5,3±0,5 и 6,7±0,6 балла на 5-й минуте, в контрольной — соответственно 8,0±0,1 и 8,8±0,1 балла (р≤0,01). Четверо (14,3%) новорожденных от матерей 1-й группы родились в состоянии тяжелой асфиксии с оценкой по шкале Апгар менее 4 баллов.
Мертворожденных было 13 (46,4%), причем антенатально погибли 8 (61,5%), а интранатально 5 (38,5%) детей. В контрольной группе наблюдали только вагинальные роды без осложнений для матери и плода.
Данные новорожденных и плацент представлены в таблице.
Антропометрические и морфометрические показатели новорожденных и плацент
Из данных таблицы видно, что масса рожденных от матерей 1-й группы достоверно ниже. Это объясняется большим числом преждевременных родов у матерей 1-й группы, хронической плацентарной недостаточностью с развитием синдрома задержки развития плода, который диагностировали у 16 (57%) пациенток. По этим же причинам масса и объем плацент у родильниц 1-й группы достоверно ниже, чем в контрольной. Вместе с тем у женщин 1-й группы, инфицирование которых произошло в 36 нед и позже или незадолго до родоразрешения, отмечали достоверное увеличение массы и объема плаценты, чем в контрольной группе. Так, масса плаценты в 1-й группе составила в среднем 669±60,6 г, во 2-й — 523±19,6 г (p≤0,05), объем плаценты 907±54,7 и 777±14,2 см 3 (p≤0,05), а плацентарно-плодовый индекс массы увеличился до 0,19±0,01 и 0,15±0,01 (p≤0,01) соответственно. Это объясняется относительно «свежими» воспалительными изменениями в плацентах в виде отека тканей, пролиферации и тромбозов.
Основной причиной мертворождения и неонатальной смертности детей, рожденных от матерей 1-й группы, явилась внутриутробная инфекция. Причиной смерти в перинатальный период явились сепсис у 12 (42,8%), двусторонняя пневмония у 5 (17,86%), синдром дыхательных расстройств у 7 (25%), асфиксия у 4 (14,3%), врожденный порок сердца, не совместимый с жизнью, у 1 (3,6%) ребенка. Геморрагический синдром присоединялся у каждого третьего новорожденного — 10 (35,7%) случаев.
Всем мертворожденным и умершим детям провели вскрытие, последы были подвергнуты морфометрии и патогистологическому исследованию. Непосредственной причиной смерти детей явилась полиорганная недостаточность с вовлечением в системный воспалительный процесс от 3 до 7 органов. Обнаружили дистрофические и некротические изменения в головном мозге и его оболочках, легких, миокарде, печени, почках, селезенке, поджелудочной железе, фиброз стромы органов; нарушения кровообращения в виде паралитического расширения капилляров, стазов крови, эритроцитарных сладжей, артериальных и венозных тромбозов, кровоизлияний. У 2 (7,2%) детей, умерших от менингоэнцефалита, выявили синдром Уотерхауза—Фридериксена — множественные кровоизлияния в надпочечники, у 7 (25%) детей диагностировали патологию в виде гипоплазии и дисплазии органа (6 наблюдений) и тимомегалии — 1, а также опустошение лимфоидных зон в селезенке. Патолого-анатомические изменения в тимусе и селезенке расценивали как проявление иммунодефицита.
В последах воспалительные изменения были локальными (очаговый фиброзно-серозный центральный интервиллузит) или имели диффузный характер в виде флегмонозного париетального хориоамнионита, фибринозно-гнойного субхориального интервиллузита, базального децидуита, гнойного флебита пупочной вены, тромбозов артериальных и венозных сосудов, межворсинчатого пространства (рис. 1, 2). Диффузное поражение последов наблюдали в 10 (35,7%) случаях. Тромбоз сосудов плаценты, межворсинчатого пространства и сосудов пуповины диагностировали также в 10 (35,7%) наблюдениях. Инфаркты плаценты выявили у 3 (10,7%), кровоизлияния в межворсинчатое пространство, вартонов студень и децидуальную оболочку у 4 (14,3%) обследованных. Кальцинаты в плацентах обнаружили более чем в половине наблюдений.
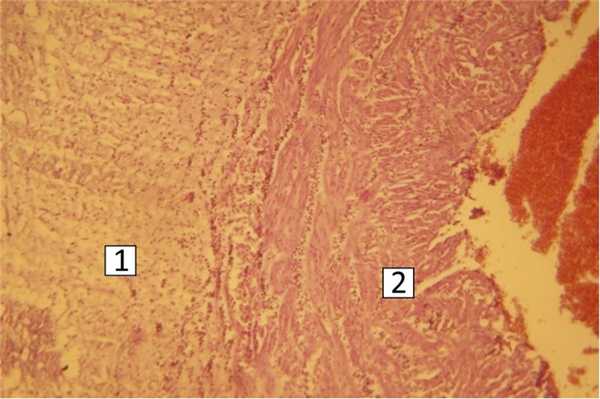
Рис. 1. Фуникулит, флебит. 1 — воспалительная инфильтрация в стенке вены; 2 — то же в вартоновом студне. Окраска гематоксилином и эозином, ув. 40.
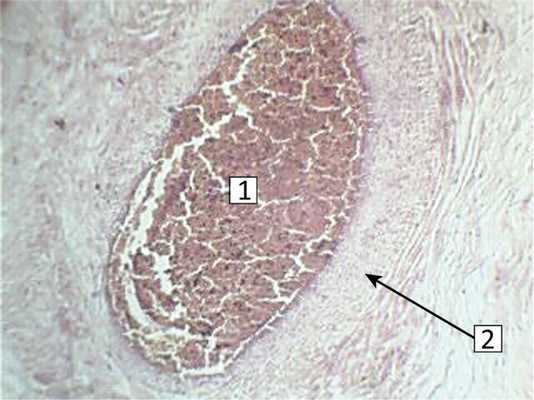
Рис. 2. Венозный тромбоз в сосудах пуповины.
Все беременные посещали женские консультации. Родоразрешение 25 (89,3%) пациенток 1-й группы произошло в центральных районных больницах (ЦРБ), 3 (10,7%) были госпитализированы в перинатальный центр. После обследования все женщины во время беременности получали антибактериальную и антисептическую терапию с учетом характера патогенной микрофлоры, обнаруженной в урогенитальном тракте, пре- и пробиотики, препараты, улучшающие маточно-плацентарный кровоток, токолитические средства, витамины; по показаниям при наличии плацентарной недостаточности применялись производные прогестерона. Каждая вторая пациентка во время гестации была неоднократно госпитализирована в стационар для проведения курсов лечения по поводу плацентарной недостаточности и угрозы прерывания беременности. Тем не менее диагноз внутриутробного инфицирования во время гестационного периода не поставлен ни одной пациентке 1-й группы. Лечение живорожденных от матерей 1-й группы начинали в родильном блоке: проводили реанимационные мероприятия — ИВЛ тугой маской, 4 детям произведена интубация трахеи. Проводили интенсивную антибактериальную, инфузионную терапию в условиях ИВЛ и пребывания новорожденного в кувезе. Продолжительность жизни новорожденных составила 3,0±0,5 сут.
Комиссионные судебно-медицинское экспертизы и расследования по материалам уголовных дел и проверок производились с участием профильных специалистов в отношении всех пациенток 1-й группы. Вследствие трудности диагностики ВУИ во время беременности у 25 (89,3%) из них неблагоприятные исходы беременности были отнесены к категории непредотвратимых и условно предотвратимых. Только у 3 (10,7%) женщин с пролонгированной беременностью и запоздалыми родами действия врачей находились в прямой причинно-следственной связи с анте- и интранатальными потерями плода. Члены комиссии акцентировали внимание руководителей служб охраны здоровья матери и ребенка и практических врачей акушеров-гинекологов на своевременное и результативное решение вопросов профилактики и ранней диагностики ВУИ.
Комиссионные судебно-медицинские исследования показали, что в группе женщин, беременность у которых закончилась мертворождением или смертью новорожденного в неонатальном периоде от ВУИ, чаще встречались пациентки среднего репродуктивного возраста, большинство составляли жительницы сельских территорий. Преобладали повторно беременные женщины с отягощенным гинекологическим анамнезом. Социально-экономические условия в семьях были хорошими. При обследовании беременных обнаружили многочисленные очаги инфекции в организме, включая урогенитальный тракт. При бактериологическом исследовании выделений из канала шейки матки, уретры и влагалища выявили различную патогенную микрофлору, чаще микстинфекции. Беременность у большинства женщин протекала на фоне первичной плацентарной недостаточности, мало- и многоводия, с явлениями угрозы прерывания во всех семестрах. Практически у каждой второй пациентки, несмотря на проводимую терапию, произошли преждевременные роды. Рождались дети с малой массой тела, требующие реанимации и интенсивной терапии. Анте- и интранатальные потери отметили у половины пациенток. Родоразрешение большинства женщин происходило в ЦРБ вследствие недооценки факторов риска перинатальной патологии, связанных с ВУИ, диагностика которой представляет определенные трудности. Патолого-анатомическое исследование умерших и мертворожденных детей показало, что непосредственная причина их смерти — полиорганная недостаточность, обусловленная ВУИ. Патоморфологические исследования последов подтвердили наличие восходящего инфицирования. Полученные результаты не противоречат данным, приводимым в доступной литературе [3, 7—9]. В ходе комиссионной судебно-медицинской экспертизы в большинстве случаев не выявили прямой причинно-следственной связи неблагоприятных исходов беременности с действиями медицинских работников. Основными факторами в танатогенезе признаны характер и тяжесть трудного для диагностики патологического процесса.
Выводы
1. Беременные с очагами инфекции в организме, особенно в урогенитальной системе, и отягощенным гинекологическим анамнезом относятся к группе высокого риска по ВУИ.
2. Главные синдромы и симптомы ВУИ — первичная фетоплацентарная недостаточность, синдром задержки развития плода, угроза или прерывание беременности на различных сроках, что приводит к мертворождению и смерти в раннем неонатальном периоде.
3. Источником инфекции для плода всегда является его мать. Основной путь распространения инфекции — восходящий.
4. Перинатальные потери вследствие ВУИ в большинстве наблюдений обусловлены характером и тяжестью патологического процесса, трудностями в диагностике, а не действиями медицинских работников.
Мы публикуем текст гендиректора “Факультета медицинского права” Полины Габай от 31 января 2019 г (“Эхо Москвы”). , который актуален и по сей день.
По её мнению, обилие уголовных дел, связанных с оказанием акушерско-гинекологической помощи, связано во многом с неконкретностью и неточностью формулировок в законах. Это даёт правоохранителям лишний повод возбудить очередное дело, а врача ставит в крайне шаткое и неустойчивое положение, при котором он оказывается виноват в любом случае. В России до сих пор отсутствуют чёткие законодательные трактовки понятий “роды”, “аборт” и т.д.
Последние годы российское здравоохранение здорово потряхивает от набегов следственного комитета и иных правоохранителей. Новостные ленты, освещающие очередное уголовное дело против врачей, уже давно не способны сделать необходимой сенсации. Исключением являются, пожалуй что только врачебные дела, связанные с младенческой или детской смертностью. Они по-прежнему находят живой отклик в уже подернутых коррозией сердцах современной аудитории.
Именно поэтому «дело Ругина» и «дело Елены Белой» вызвало столь широкий общественный резонанс, вышедший далеко за пределы профессионального медицинского сообщества. В обоих случаях глубоконедоношенные младенцы не выжили и были записаны в категорию мертворожденных. Врачей обвиняли не только в фальсификации статистики, но и в убийстве новорожденных. Уста коллег были исполнены негодованием, на все лады обсуждалась абсурдность дел, высказывались в пользу постнатального мертворождения, ну и конечно же вспоминали пресловутые критерии ВОЗ, обязавшие за бешенные деньги выхаживать будущее нездоровое поколение 500 грамм от роду.
Ужасы нашего городка
Перенесемся буквально на семь лет назад, когда всеми наперебой обсуждался переход России на новые международные критерии живорождения. Гордость за страну в диспуте со страхом и тусклым прогнозом на неизбежно подгаженную статистику констатировала со всех уголков этот, казалось бы, очевидный факт. Что говорить, в декабре 2018 года и русская служба новостей ВВС в репортаже по «делу Ругина» также опубликовала информацию о том, что в конце 2011 года Россия приняла нормативы ВОЗ и теперь младенцев выхаживают начиная с 22 недель при весе от 500 граммов.
Но факт напротив заключается в том, что Россия так и не перешла на ВОЗовские рекомендации. В России до сих пор отсутствуют четкие законодательные дефиниции многих понятий («роды», «аборт», «признаки живорождения» и др.), а существующие на поверку оказываются далекими от положений ВОЗ. Отечественное законодательство допускает возможность различных толкований понятий «мертворождение» и «живорождение», вследствие чего происходит бесконечная путаница с регистрацией детей в качестве живорожденных/ мертворожденных. Искажение терминологии ВОЗ в процессе ее интеграции в отечественное законодательство привело к полному абсурду с признанием фактически живорожденных детей юридически нерожденными в виду их несоответствия антропометрическим параметрам.
В результате все это способно повлечь не только искажение статистических результатов младенческой смертности, но и ущемление прав как новорожденного, так и его матери. Также имеются все основания для вольного истолкования правовых норм сотрудниками правоохранительных органов с последующим преследованием врачей. Это не только снижает их мотивацию к работе, но и приводит к дискредитации отрасли в лице общественного мнения и к массовому уходу медиков из профессии.
Если ты родился, то это еще вовсе не значит, что ты рожден
Россия, как известно, страна чудес, вероятно поэтому в нашей стране можно родиться на свет живым, а при этом чудесным образом не быть рожденным. Это возможно за счет кривого перевода и еще более кривого понимания положений международных актов. Медицинские критерии рождения установлены Приказом Минздравсоцразвития № 1687н: рождение после 22 недель беременности, вес больше 500 граммов, рост более 25 см, если речь не идет о многоплодной беременности.
На практике рождение ребенка, не соответствующего упомянутым критериям, признается выкидышем (абортом). В судебной практике используются термины «продукт зачатия», «плод», невзирая на то, что этот «продукт зачатия» может иметь самостоятельное сердцебиение, дыхание и даже пытаться совершать отдельные движения. Соответственно, на него не распространяется право на жизнь ведь согласно статье 17 Конституции РФ оно возникает с момента рождения, а в данном случае имеется лишь «момент выкидыша».
Однако с другой стороны закон содержит исчерпывающий перечень оснований для непроведения реанимационных мероприятий и ни один из них не подходит для новорожденного, появившегося на свет до 22-й недели или с весом (длиной тела) ниже установленных критериев. Поэтому врач оказывается в весьма затруднительном положении.
Если же подобного новорожденного удалось реанимировать, то, согласно законодательству РФ, его рождение могут зарегистрировать, но только если он прожил не менее 7 дней. Если же он умер на 6-е сутки после рождения, то с юридической точки зрения он считается так и не родившимся и это несмотря на почти недельное пребывание в реанимации. Мама не получит материнский капитал, а медицинская организация соответствующей оплаты за оказанную медицинскую помощь.
Получается, что жизнь это какой-то странный предмет - она вроде есть, а ее как бы нет. И куда только смотрел ВОЗ, лишая фактически живорожденных детей права на жизнь? А тем временем ВОЗ смотрел совершенно в другую сторону ибо…
Человек рожден для жизни, а не для статистики
Как оказалось, первоосновой для введения в России подобных критериев рождения стал параграф 5.7.2 второго тома МКБ-10 «Reporting criteria (критерии отчетности)». В нем действительно присутствуют все критерии (22 недели, 500 гр, 25 см), однако ВОЗ говорит об обязательности включения в статистику (!) рождения новорожденных весом от 500 г и более, однако из этого уж никак не следует отказ в регистрации рождения новорожденных весом до 500 г, который мы видим в отечественном законодательстве. И, наконец, критерий срока (22 недели) применяется исключительно в случаях, когда невозможно определить вес младенца («when information on birth weight is unavailable, the corresponding criteria for gestational age (22 completed weeks) … should be used»),и исключительно в статистических целях.
Таким образом, указанные критерии применяются для формирования статистической документации, но не для определения статуса живого новорожденного в качестве человека как это происходит в России. Для определения последнего ВОЗ используется термин «живорождение» (live birth), о котором далее. Таким образом, в России такие детки выживают не по закону, а фактически вопреки ему.
Дорасти до права на жизнь
В России живорождением является момент отделения плода от организма матери посредством родов при соблюдении уже знакомых нам критериев — срок беременности 22 недели и более, вес более 500 грамм. Помимо указанных параметров у новорожденного должны наличествовать признаки живорождения (дыхание, сердцебиение, пульсация пуповины или произвольные движения мускулатуры, независимо от того, перерезана ли пуповина и отделилась ли плацента).
Проанализировав определение живорождения ВОЗ, становится ясным, что Всемирной организации здравоохранения не приходило в голову ставить живорождение в зависимость от срока вынашивания, массы или длины тела. Для признания новорожденного живым человеком требуются только признаки жизни и ничего боле. Причем специально подчеркивается, что наличие признаков жизни у новорожденного автоматически дает ему статус живорожденного «независимо от срока беременности» («irrespective of the duration of the pregnancy»).
Такое положение дел создает чудовищно опасные последствия и предпосылки. Оно дает почву для таких одиозных судебных решений как Апелляционное определение Челябинского областного суда от 07.04.2014 по делу № 11-3634/2014, которым ребенок, проживший несколько суток в реанимации, был признан нерожденным, поскольку «не соответствовал определенным антропометрическим параметрам» (его вес был 480 грамм, то есть на 20 грамм меньше, чем это установлено критериями о рождении). Более того, некоторые общественные деятели позволяют себе призывы к отказу от реанимации таких новорожденных и фактически призывают привязать право на жизнь к определенным физическим параметрам. Сам факт подобных высказываний создает угрозу внедрения антигуманных концепций наподобие лишения права на жизнь новорожденных с пороками развития или генетическими заболеваниями, которые хорошо известны из истории нацистской Германии.
Скорее мертв чем жив или скорее жив чем мертв
Но в нашей стране без казуса сложно не только родиться, но и умереть. В российском законодательстве критерии мертворождения схожи с критериями живорождения (от 22 недели, вес более 500 гр.) за исключением того, что у новорожденного не должно быть признаков живорождения (дыхание, сердцебиение и т.д.). Но и это определение также неудачно и вносит в законодательство существенные коллизии. В частности, возникает проблема с правовой оценкой ситуации, когда женщиной был рожден мертвый плод на 22-й неделе беременности и позднее, но массой менее 500 грамм. Признать его живорожденным мешает отсутствие признаков живорождения, а мертворожденным — недостаток массы (до 500 г). Это как минимум важно для решения вопроса о выдаче матери листка нетрудоспособности по беременности и родам (не по выкидышу/аборту), а также для целей регистрации рождения мертвого ребенка (выкидыши не регистрируются).
Определение мертворождения со стороны ВОЗ несколько иное, чем в России. Во-первых, определение мертворождения не зависит от срока беременности, веса или длины тела плода. Во-вторых, определение ВОЗ четко говорит о том, что мертворожденным может считаться исключительно плод, погибший до полного отделения от организма матери («prior to the complete expulsion or extraction from its mother»). Если гибель произошла сразу же после такого отделения, ее следует квалифицировать как смерть живорожденного, а не как мертворождение. Более того, признание плода мертворожденным возможно исключительно в случае отсутствия любых признаков жизни («any other evidence of life»), наличие хотя бы одного из них переводит его в категорию живорожденных, а неудачная попытка реанимации трактуется как смерть вскоре после живорождения. Нечеткость же российского определения провоцирует целый клубок проблем и многочисленные уголовные дела.
Напомним, что поводом для громкого «дела Елены Белой» и «дела Ругина» стала некорректная регистрации фактически живорожденных детей в качестве мертворожденных. Но такие случаи далеко не единичные и тому есть несколько причин. Многие врачи искренне полагают, что существует не только антенатальное и интранатальное, но и постнатальное мертворождения, то есть когда плод рождается с сердцебиением, однако погибает по причине того, что у него не устанавливается внеутробное дыхание. В связи с этим врачи нередко регистрируют в качестве мертворожденных случаи перинатальной смерти детей, родившихся с пограничными показателями жизнеспособности и проживших незначительное время, в том числе случаи смерти детей после неудачной попытки первичной реанимации. Поэтому статистика статистикой, но иногда не надо искать злого умысла в том, что вполне объясняется юридической безграмотностью и невнятностью законодательной базы.
Такие ошибки в документах сами по себе не являясь преступлением, «возбуждают» наших правоохранителей. Они начинают расследование, полагая, что неверное оформление документации не более чем попытка скрыть преступление, то есть умышленное бездействие или просто неквалифицированное оказание медицинской помощи новорожденному. И они «копают», находя иногда совершенно неожиданные вещи.
Летом 2018 года Следственным комитетом России было предложено ввести в Уголовный Кодекс РФ ряд новых врачебных составов преступлений, предусматривающих в том числе ответственность за причинение смерти плоду. Для этого имелся ряд предпосылок, в частности определенные сложности при расследовании дел, связанных с гибелью плода во время родов.
Эти сложности в свою очередь связаны в частности с неопределенностью российского термина «рождение», под которым согласно ч. 1 ст. 53 ФЗ № 323 понимается отделение плода от организма матери посредством родов. Однако что законодатель подразумевал под отделением плода, никому доподлинно неизвестно — это момент начала родов или когда ребенок уже полностью родился, до или после перерезания пуповины. В связи с этим период родов сложен для уголовно-правовой квалификации прав ребенка на охрану здоровья и жизнь. Если ему причинен вред в родах, то это не может квалифицироваться как вред здоровью матери, так как это уже не прерывание беременности. А раз плод не имеет собственных прав на жизнь и на охрану жизни, то некоторые юристы, судмедэксперты и иные правоприменители считают, что вред в данном случае вообще не подлежит какой-либо оценке. Введение института плода в качестве самостоятельного объекта правовой защиты дало бы правоохранителям уникальную возможность подстраховать историю, скажем так, со всех концов.
Также ФЗ № 323 особо подчеркивает, что рождением признается лишь отделение плода от организма матери посредством родов — никакой иной способ отделения не считается рождением. А Верховный суд в определении от 19.11.2009 № КАС09-525 постановил, что под родами понимается физиологический процесс отделения от материнского организма продукта зачатия, способного к жизни вне организма матери во внешней среде. Так что же, дети, рожденные с помощью операции кесарева сечения или в ходе патологических родов, не являются рожденными с юридической точки зрения? Стоит ли говорить, что это абсурдно.
Разгадка данной коллизии также лежит в неточном переводе на русский язык международной медицинской терминологии. Так, МКБ-10 различает термины «childbirth» (роды как длительный процесс) и «delivery» (собственно отделение ребенка от организма матери в процессе родов). Перевод этих терминов в русской версии МКБ-10 произвольно заменен терминами «роды», «родоразрешение» вне их англоязычного контекста и смысла.
От заблуждения к истине, или В пути собачка могла подрасти
По всей вероятности, затронутые в настоящей статье проблемы произошли вследствие механистического подхода к интеграции международных правовых норм в отечественное законодательство, включая закрепление в нем переведенных терминов без предварительной лингвоюридической экспертизы. Но любые попытки заштопать законодательные дыры российского одеяла заранее обречены на неуспех. Одеяло хоть и скроено по иностранному лекалу, но в руках отечественного производителя потеряло цвет, форму и даже пуховую начинку, превратившись в стеганное покрывало пятой швейной фабрики. Исправление его дефектов лежит в плоскости системных изменений и приведения терминологии российского законодательства в полное соответствие с рекомендациями ВОЗ.
Безусловно, сейчас шанс на выживание глубоконедоношенных младенцев крайне невелик, да и использованный шанс не всегда можно однозначно расценивать с позиции блага. Однако известны случаи весьма успешного выхаживания младенцев, рожденных даже ранее 22 недели беременности: Амалия Тейлор — 21-я неделя и 6 дней, вес -284 г, рост -24,13 см; Фрида Мангольд — 21-я неделя и 5 дней, вес — 450 г, рост — 27,94 см; Джеймс Джилл — 21-я неделя и 5 дней, вес — 624 г. Медицина не стоит на месте и технологический прогресс в области выхаживания недоношенных позволяет предположить, что через 5-10 лет такие случаи станут намного более частыми. И законодательство должно быть готово к новым условиям — тем более речь идет не о каких-то абстрактных материях, а о праве на жизнь и статус человека.
Наш путь от заблуждения к истине лежал не через пересказы о переходе России на критерии ВОЗ, а через тщательное исследование первоисточника — мы подняли иностранное лекало, оценили его истинные технические параметры и наглядно сравнили его с продуктом отечественного производства. В сухом остатке получился достаточно безрадостный вывод - да, нами получен иностранный багаж, однако за время пути собачка смогла подрасти, и доставленный волкодав определенно нуждается в прививке от бешенства.
Читайте также:
