Рак in situ шейки матки. Виды рака шейки матки.
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Проявления заболевания неспецифичны и могут встречаться при других патологиях, например, урогенитальных инфекциях :
- Обильные, длительные месячные. Этот симптом имеет значение, если месячные изменились недавно, если прежде они были нормальными.
- Вагинальные кровотечения в промежутках между месячными, после полового акта, после наступления менопаузы.
- Необычные выделения из влагалища: обильные, розового цвета, с неприятным запахом.
- Тазовые боли во время полового акта.
В большинстве случаев эти проявления вызваны не онкологическим заболеванием. Но риск, пусть и небольшой, есть всегда, поэтому при возникновении первых симптомов нужно посетить врача.
На более поздних стадиях к перечисленным симптомам присоединяются такие признаки, как резкая беспричинная потеря веса, боли в пояснице и в ногах, постоянное чувство усталости, патологические переломы костей (признак костных метастазов), подтекание мочи из влагалища.
К сожалению, на начальных стадиях распространения злокачественной опухоли инвазивный рак может протекать бессимптомно, особенно если женщина не ведет половой жизни. Такие проявления, как выделения из влагалища, нарушения месячных и вагинальные кровотечения, обычно свидетельствуют о том, что опухоль распространилась только в пределах матки. Частые мочеиспускания, уменьшение объема мочеиспусканий, подтекание мочи и кала, сильные боли в животе и спине, потеря веса и одышка свидетельствуют о том, что инвазивный рак распространился на соседние органы или метастазировал.
Причины возникновения
Точные причины рака шейки матки назвать сложно. Но известны факторы риска, которые повышают вероятность возникновения рака шейки матки.
Наиболее значимый фактор риска - папилломавирусная инфекция. По разным данным, до 99% случаев рака шейки матки связаны с вирусами папилломы человека (ВПЧ). До 80% женщин в течение жизни оказываются инфицированы этим возбудителем. Всего существует около 100 типов ВПЧ, из них 30-40 передаются половым путем, лишь 165 повышают риск рака. Но это не значит, что они гарантированно вызовут рак. Типы вируса 16, 18, 31, 33, 35, 39, 45, 51, 52, 56 и 58 относят к высокоонкогенным, 6, 11, 42, 43 и 44 - к низкоонкогенным. Чаще всего виновниками рака шейки матки становятся ВПЧ 16 и 18 типов. Наиболее уязвима к ним зона трансформации (см. ниже). Помимо рака шейки матки, ВПЧ вызывают злокачественные опухоли других органов репродуктивной системы, глотки, ротовой полости, анального канала.
Другие факторы риска:
- Ослабленная иммунная система. Если иммунитет женщины работает нормально, ее организм избавляется от вируса папилломы в течение 12-18 месяцев. Но если защитные силы ослаблены, инфекция сохраняется дольше и повышает риск рака.
- Беспорядочные половые связи. Частая смена партнеров повышает вероятность заражения ВПЧ.
- Акушерский анамнез. Если у женщины было три или более беременностей, либо если первая беременность была до 17 лет, риски повышены в два раза.
- Наследственность. Если у матери или родной сестры женщины диагностирован рак шейки матки, ее риски повышены в 2-3 раза.
- Курение. Вредная привычка также повышает риски вдвое.
- Применение оральных контрацептивов в течение 5 лет и дольше. После прекращения их приема риски снижаются в течение нескольких лет.
Разновидности рака шейки матки
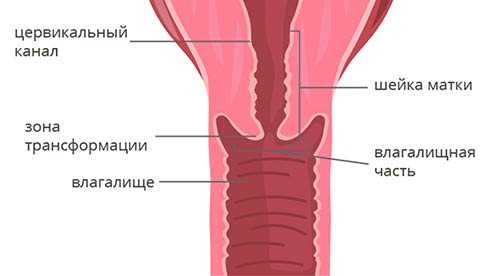
Чтобы понять классификацию рака шейки матки, в первую очередь нужно немного разобраться в ее анатомическом и гистологическом строении. Шейка матки имеет длину 2-3 см и состоит из двух частей:
- Влагалищная часть (экзоцервикс) выступает во влагалище, это то, что гинеколог видит во время осмотра на зеркалах. Слизистая оболочка эндоцервикса состоит из многослойного плоского эпителия .
- Цервикальный канал (эндоцервикс) находится внутри и соединяет влагалище с маткой. Он выстлан цилиндрическим эпителием .
Граница между влагалищной частью и цервикальным каналом называется зоной трансформации.
В 70-90% случаев злокачественные опухоли шейки матки представлены плоскоклеточным раком. Он развивается из многослойного плоского эпителия. Чаще всего злокачественное перерождение происходит в зоне трансформации. В зависимости от того, как выглядит опухолевая ткань под микроскопом, плоскоклеточный рак шейки матки делят на ороговевающий и неороговевающий:
- Ороговевающий плоскоклеточный рак шейки матки называется так потому, что клетки, из которых он состоит, склонны к ороговению. Они крупные, имеют неправильную форму, относительно низкую интенсивность деления. При микроскопическом исследовании обнаруживаются образования, которые называются кератогиалиновыми гранулами и “раковыми жемчужинами”.
- При неороговевающем плоскоклеточном раке шейки матки клетки не склонны к ороговению. Они крупные, имеют форму овала или многоугольника, размножаются более интенсивно.
В зависимости от того, насколько раковые клетки отличаются от нормальных, злокачественные опухоли шейки матки делят на высоко-, умеренно- и низкодифференцированные. Последние ведут себя наиболее агрессивно. Плоскоклеточный ороговевающий рак относят к зрелым формам, он встречается примерно в 20% случаев. Неороговевающий рак - это опухоли средней степени зрелости, они составляют 60-70%. Незрелая форма - это низкодифференцированный рак.
В остальных случаях рак шейки матки представлен аденокарциномой. Она развивается из железистых клеток, продуцирующих слизь. За последние 20-30 лет этот тип злокачественных опухолей стал более распространенным.
Намного реже встречаются аденосквамозные карциномы. Эти опухоли сочетают в себе черты плоскоклеточного рака и аденокарциномы. Чтобы определить тип злокачественной опухоли, нужно провести биопсию.
Инвазивным раком шейки матки называются злокачественные опухоли, которые распространяются за пределы места своей изначальной локализации, вторгаются в окружающие ткани. Фактически это синоним диагноза «рак шейки матки», так как он включает все стадии заболевания, кроме 0. В большинстве случаев его развитие связано с инфекцией, вызываемой вирусами папилломы человека: по некоторым данным эти возбудители обнаруживаются в 99,7% злокачественных опухолях.
На гистологическом уровне в 70% случаев инвазивная форма рака шейки матки представлена плоскоклеточными карциномами. В 25% случаев встречаются аденокарциномы.
Способность к инвазивному росту - вторжению в окружающие ткани - является одной из характерных особенностей, отличающих злокачественные новообразования от доброкачественных. Именно после того, как опухоль значительно распространяется за пределы изначального места своего возникновения, женщину начинают беспокоить симптомы. Выявить заболевание на самых ранних стадиях и своевременно начать лечение помогают скрининговые исследования, поэтому их регулярно нужно проходить всем женщинам, начавшим половую жизнь.
Распространение в организме
По мере роста, рак шейки матки распространяется на соседние органы. В первую очередь поражаются регионарные лимфатические узлы, окружающая клетчатка (параметрий).
Часто отмечается поражение верхней трети влагалища, что неудивительно, так как оно находится в непосредственном контакте с шейкой матки. Распространение раковых клеток происходит прямым путем при прорастании опухоли во влагалище, лимфогенно (через лимфатические сосуды), путем контактной имплантации - там, где стенка влагалища соприкасается с опухолью. Также вовлекается тело матки.
Распространение опухолевых клеток в прямую кишку, мочевой пузырь и мочеточники, как правило, происходит контактным путем.
Отдаленные метастазы чаще всего встречаются в забрюшинных лимфатических узлах, легких, костях, печени. Менее чем в 1% случаев метастазирование происходит в селезенку, почки, головной мозг.
Диагностика рака шейки матки
Высокие показатели смертности от рака шейки матки связаны с поздним выявлением заболевания: в 35-40% случаев в России диагноз впервые ставится пациенткам с III-IV стадиями болезни.
Так как рак шейки матки может долго протекать бессимптомно, своевременная диагностика возможно только при регулярном прохождении специальных обследований у гинеколога.
Согласно исследованиям ученых из Кильского университета (Великобритания), возрастных ограничений для регулярного скрининга на рак шейки матки не существует. Вопреки сложившемуся мнению, у женщин сохраняется риск развития опухоли и после 65 лет, так как вирус папилломы человека, который в подавляющем большинстве случаев становится причиной онкологического заболевания, может попасть в организм еще в период сексуальной активности, долго «дремать» и в пожилом возрасте привести к развитию рака.
Инвазивные опухоли успешно поддаются лечению, если они диагностированы на ранних стадиях. Иногда женщина сама обращается к врачу из-за симптомов, а в случае бессимптомного течения патологические изменения обнаруживаются во время скрининга. Окончательный диагноз всегда устанавливается с помощью биопсии, процедуры, во время которой врач получает образец ткани злокачественной опухоли, и затем его изучают в лаборатории под микроскопом.
Анализы на вирус папилломы человека
Но даже выявление ВПЧ высокого онкогенного риска не превращает рак шейки матки в нечто фатальное.Во-первых, болезнь может вообще не развиться.Во-вторых, современные технологии позволяют выявлять данную форму рака на самых ранних стадиях и с успехом лечить его, не допуская превращения предраковых изменений в собственно онкологическое заболевание. Следовательно, положительные результаты анализа на ВПЧ должны рассматриваться только как основание для регулярного наблюдения у гинеколога, знакомого с эффективными алгоритмами ведения пациенток из групп риска.
Гинекологический осмотр с кольпоскопией
Иногда рак шейки матки выявляется непосредственно во время осмотра на гинекологическом кресле. Однако так определяется, как правило, запущенный онкологический процесс. И напротив, ранние стадии заболевания обычно проходят без каких-либо заметных изменений, поэтому для своевременной диагностики рака шейки матки используются дополнительные исследования. Во время кольпоскопии влагалищную часть шейки матки осматривают с помощью кольпоскопа - прибора, напоминающего бинокль с источником освещения.
Цитологический мазок (ПАП-тест, тест Папаниколау)
Классический метод цитологического исследования шейки матки, или ПАП-тест, предполагает осторожное «соскабливание» материала особым шпателем с поверхности органа и «размазывание» его по предметному стеклу. Данный метод был разработан в начале прошлого века, в 1923 году. Для своего времени ПАП-тест демонстрировал прекрасные результаты, однако годы использования выявили ряд недостатков метода. Избирательность захвата клеток и неравномерное их распределение по стеклу могут существенно исказить результаты цитологического анализа. Таким образом, чувствительность метода составляет всего 85-95%, причем на ранних стадиях заболевания, характеризующихся небольшим количеством раковых клеток, данный показатель может быть даже ниже.
Метод жидкостной цитологии
Метод жидкостной цитологии предполагает использование специальной «щеточки», позволяющей получить материал для исследования со всей поверхности шейки матки, а не с отдельных ее фрагментов, как это происходит во время ПАП-теста.
Затем материал со «щеточки» переходит в специальный раствор, проходит обработку в особом аппарате и лишь после этого равномерно наносится на предметное стекло. Все это повышает чувствительность метода практически до 100% и исключает вероятность возникновения ошибок, характерных для ПАП-теста.
Также полученный в ходе этого анализа материал может быть использован для определения активности ВПЧ, которая является важным фактором прогноза и может влиять на тактику лечения. И, наконец, раствор с находящимися в нем клетками пригоден для проведения анализа на определение особого белка (Р16ink4a), появляющегося в клетках еще до начала непосредственно онкологического процесса. Таким образом, метод жидкостной цитологии способен не только выявить рак шейки матки, но и предупредить о повышении риска его развития. После одной-единственной процедуры в распоряжении врача появляются результаты трех точных и информативных анализов, позволяющих определить тактику и стратегию ведения конкретной пациентки.
В профилактических целях (при отсутствии жалоб) данные анализы рекомендуется проводить 1 раз в год.
Лечение рака шейки матки
Исходя из опыта клиники, сохранить матку и возможность деторождения возможно при предраковых изменениях шейки матки. При инвазивном раке одинаково широко используют лучевую терапию и хирургическое лечение — расширенная экстирпация матки с придатками.

Для борьбы с инвазивными опухолями применяются хирургические вмешательства, химиотерапия и лучевая терапия, нередко эти методы комбинируются. Лечение зависит от стадии заболевания. При ранних стадиях рака шейки матки проводится преимущественно хирургическое лечение. Во время операции производится удаление матки. Иногда операцию необходимо дополнять удалением лимфатических узлов малого таза. Вопрос об удалении яичников решается индивидуально, при ранней стадии опухоли у молодых женщин возможно оставление яичников. Не менее значимым является лучевое лечение. Лучевая терапия может как дополнять хирургическое лечение, так и являться самостоятельным методом. При ранних стадиях рака шейки матки результаты хирургического и лучевого лечения практически одинаковы. В лечении рака шейки матки может применяться химиотерапия, но к сожалению, возможности химиотерапии при инвазивном раке значительно ограничены.
При 0 стадии раковые клетки не распространяются за пределы поверхностного слоя шейки матки. Иногда эту стадию даже рассматривают как предраковое состояние. Такая опухоль может быть удалена разными способами, но при органосохраняющих вмешательствах в дальнейшем сохраняется риск рецидива, поэтому после операции показаны регулярные сдачи цитологических мазков.
Методы лечения плоскоклеточного рака шейки матки, стадия 0:
- Криохирургия - уничтожение опухоли с помощью низкой температуры.
- Лазерная хирургия.
- Конизация шейки матки - иссечение участка в виде конуса.
- Петлевая электроконизация шейки матки.
- Гистерэктомия. К ней прибегают в том числе при рецидиве злокачественной опухоли после вышеперечисленных вмешательств.
Методы лечения аденокарциномы шейки матки, стадия 0:
- Гистерэктомия.
- В некоторых случаях, если женщина планирует иметь детей, может быть выполнена конизация. При этом важным условием является негативный край резекции по данным биопсии. Впоследствии женщина должна наблюдаться у гинеколога, после родов выполняют гистерэктомию.
Выбор метода лечения всегда осуществляется индивидуально лечащим врачом.
При 1а стадии — микроинвазивный рак шейки матки — выполняют экстирпацию матки с придатками. В случаях, когда опухоль прорастает в кровеносные и лимфатические сосуды, также показано удаление тазовых лимфатических узлов. Если женщина планирует иметь детей, возможны органосохраняющие операции. При стадии Iб — рак ограничен шейкой матки — проводят дистанционное или внутриполостное облучение (брахитерапию) с последующей расширенной экстирпацией матки с придатками. В ряде случаев первоначально проводят операцию, а затем дистанционную гамма-радиотерапию.
При 2-й стадии рака шейки матки — вовлечение верхней части влагалища, возможен переход на тело матки и инфильтрация параметрия без перехода на стенки таза — основным методом лечения является лучевая терапия. Также может быть назначена химиотерапия, обычно препаратом цисплатином или его сочетанием с фторурацилом. В этом случае хирургическое лечение проводится редко.
При 3-й стадии рака шейки матки — переход на нижнюю часть влагалища, инфильтрация параметрия с переходом на кости таза — показана лучевая терапия.

Профилактика
Один из главных факторов риска рака шейки матки — вирус папилломы человека. Поэтому меры профилактики в первую очередь должны быть направлены на предотвращение заражения:
- Беспорядочные половые связи нежелательны, особенно с мужчинами, у которых было много партнерш. Это не защищает от заражения на 100%, но все же помогает сильно снизить риски.
- Презервативы помогут защититься не только от ВПЧ, но и от ВИЧ-инфекции. Стопроцентную защиту они тоже не обеспечивают, потому что не могут полностью исключить контакт с инфицированной кожей.
- Вакцины против ВПЧ — хорошее средство профилактики, но они работают лишь в случае, если женщина пока еще не инфицирована. Если вирус уже проник в организм, вакцина не поможет. Девочек начинают прививать с 9-12 лет.
Второй фактор риска, который связан с образом жизни, и на который можно повлиять — курение. Если вы страдаете этой вредной привычкой, от нее лучше отказаться.
Огромное значение имеет скрининг — он помогает вовремя выявить предраковые изменения и рак шейки матки на ранних стадиях. Нужно регулярно являться на осмотры к гинекологу, проходить PAP-тест и сдавать анализы на ВПЧ.
Основным прогностическим фактором выживаемости пациенток при раке шейки является степень распространенности процесса. Поэтому самым эффективным средством против развития рака являются регулярные профилактические осмотры у специалистов.
Прогноз
Ориентировочный прогноз определяют на основании статистики. Среди женщин, у которых был диагностирован рак шейки матки, подсчитывают процент выживших в течение определенного времени, как правило, пяти лет. Этот показатель называют пятилетней выживаемостью. Он зависит от того, на какой стадии было выявлено онкологическое заболевание. Чем раньше диагностирован рак и начато лечение — тем лучше прогноз:
- При локализованных опухолях (рак не распространяется за пределы шейки матки, соответствует I стадии) пятилетняя выживаемость составляет 92%.
- При опухолях, которые распространились на близлежащие структуры (стадии II, III и IVA) — 56%.
- При метастатическом раке (стадия IVB) — 17%.
- Средняя пятилетняя выживаемость при всех стадиях рака шейки матки — 66%.
Рак шейки матки
Рак шейки матки - опухолевое поражение нижнего отдела матки, характеризующееся злокачественной трансформацией покровного эпителия (экто- или эндоцервикса). Специфическим проявлениям рака шейки матки предшествует бессимптомное течение; в дальнейшем появляются контактные и межменструальные кровянистые выделения, боли в животе и крестце, отеки нижних конечностей, нарушения мочеиспускания и дефекации. Диагностика при раке шейки матки включает проведение осмотра в зеркалах, расширенной кольпоскопии, исследования цитологического соскоба, биопсии с гистологическим заключением, эндоцервикального кюретажа. Лечение рака шейки матки проводят с учетом гистологической формы и распространенности с помощью хирургического вмешательства, лучевой терапии, химиотерапии или их комбинации.
МКБ-10

Общие сведения
Рак шейки матки (цервикальный рак) составляет около 15% среди всех злокачественных поражений женской репродуктивной системы, занимая третье место вслед за раком молочной железы и раком эндометрия. Несмотря на то, что рак шейки матки относится к заболеваниям «визуальной локализации», у 40% женщин эта патология диагностируется на поздней (III - IV) стадии. В России ежегодно выявляется около 12000 случаев цервикального рака. Основной категорией служат пациентки в возрасте 40-50 лет, хотя в последние годы отмечается рост заболеваемости раком шейки матки среди женщин младше 40 лет.

Причины РШМ
Ключевая роль в канцерогенезе отводится папилломавирусной инфекции, обладающей тропностью к эпителию шейки матки. Серотипы ВПЧ высокого онкогенного риска (16, 18) обнаруживаются в 95% случаев рака шейки матки: при плоскоклеточном цервикальном раке чаще выявляется ВПЧ 16 типа; при аденокарциноме и низкодифференцированной форме - ВПЧ 18 типа. Серотипы ВПЧ «низкого» онкогенного риска (6, 11, 44) и среднего риска (31, 33, 35) преимущественно вызывают образование плоских и остроконечных кондилом, дисплазию и редко - рак шейки матки.
Среди других ИППП, повышающих риски развития рака шейки матки, выделяют генитальный герпес, цитомегаловирусную инфекцию, хламидиоз, ВИЧ. Из всего вышесказанного следует, что вероятность развития рака шейки матки больше у женщин, часто меняющих половых партнеров и пренебрегающих барьерными методами контрацепции. Кроме того, при раннем начале сексуальной жизни (в возрасте 14-18 лет) незрелый эпителий шейки матки обладает особой восприимчивостью к воздействию повреждающих агентов.
Факторы риска
К факторам риска по развитию рака шейки матки относят ослабление функции иммунной системы, курение, возраст старше 40 лет, диеты с малым содержанием фруктов и овощей, ожирение, недостаток витаминов А и С. Также доказано, что вероятность развития рака шейки матки увеличивается при длительном (свыше 5 лет) приеме оральных контрацептивов, многочисленных родах, частых абортах. Одним из факторов позднего обнаружения рака шейки матки является низкая медицинская культура, нерегулярное прохождение женщинами профилактических осмотров с исследованием мазка из цервикального канала на онкоцитологию.
К фоновым заболеваниям, предрасполагающим к развитию рака шейки матки, в гинекологии относят лейкоплакию (интраэпителиальную неоплазию, CIN), эритроплакию, кондиломы, полипы, истинную эрозию и псевдоэрозию шейки матки, цервициты.
Классификация
По гистологическому типу, в соответствии с двумя видами эпителия, выстилающего шейку матки, различают плоскоклеточный цервикальный рак с локализацией в эктоцервиксе (85-95%) и аденокарциному, развивающуюся из эндоцервикса (5-15%). Плоскоклеточный рак шейки матки, в зависимости от степени дифференцировки, может быть ороговевающим, неороговевающим и низкодифференцированным. К редким гистотипам рака шейки матки относятся светлоклеточная, мелкоклеточная, мукоэпидермоидная и др. формы. С учетом типа роста различают экзофитные формы рака шейки матки и эндофитные, встречающиеся реже и имеющие худший прогноз.
Для оценки распространенности в клинической гинекологии используются классификации рака шейки матки по двум системам: FIGO, принятой Международной федерацией акушеров и гинекологов, и ТNМ (где T - распространенность опухоли; N - вовлеченность регионарных лимфоузлов; M - наличие отдаленных метастазов).
Стадия 0 (FIGO) или Тis (ТNМ) расценивается как преинвазивный или внутриэпителиальный рак шейки матки (in situ).
Стадия I (FIGO) или T1 (ТNМ) - опухолевая инвазия ограничивается шейкой матки, без перехода на ее тело.
- I A1 (T1 А1) - микроскопически определяемый рак шейки матки с глубиной инвазии до 3 мм с горизонтальным распространением до 7 мм;
- I A2 (T1 А2) - прорастание опухоли в шейку матки на глубину от 3 до 5 мм с горизонтальным распространением до 7 мм.
- I B1 (T1 В1) - макроскопически определяемый цервикальный рак, ограниченный шейкой матки, либо микроскопически выявляемые поражения, превышающие IA2 (T1А), не превышающее в максимальном измерении 4 см;
- I B2 (T1 В2) - макроскопически определяемое поражение, превышающее в максимальном измерении 4 см.
Стадия II (FIGO) или T2 (ТNМ) характеризуется распространением рака за пределы шейки матки; нижняя треть влагалища и стенки таза интактны.
- II A (T2 А) - опухоль инфильтрирует верхнюю и среднюю треть влагалища или тело матки без прорастания параметрия;
- II B (T2 В) - опухоль инфильтрирует параметрий, но не доходит до стенок таза.
Стадия III (FIGO) или T3 (ТNМ) характеризуется распространением рака за пределы шейки матки с прорастанием параметрия до стенок таза либо вовлечением нижней трети влагалища, либо развитием гидронефроза.
- III A (T3 А) - опухоль захватывает нижнюю треть влагалища, но не прорастает в стенки таза;
- III B (T3 В) - опухоль переходит на стенки таза либо вызывает гидронефроз, или вторичное поражение почки.
Стадия IV А (FIGO) или T4 (ТNМ) характеризуется распространением рака шейки матки в смежные органы либо распространением за пределы таза. Стадия IV B (T4 M1) свидетельствует о наличии отдаленных метастазов.
Симптомы рака шейки матки
Клинические проявления при карциноме in situ и микроинвазивном раке шейки матки отсутствуют. Появление жалоб и симптоматики свидетельствует о прогрессировании опухолевой инвазии. Наиболее характерным проявлением рака шейки матки служат кровянистые выделения и кровотечения: межменструальные, постменопаузальные, контактные (после полового акта, осмотра гинекологом, спринцевания и т. д.), меноррагии. Больные отмечают появление белей - жидких, водянистых, желтоватого или прозрачного цвета влагалищных выделений, обусловленных лимфореей. При распаде раковой опухоли выделения принимают гноевидных характер, иногда имеют цвет «мясных помоев» и зловонный запах.
При прорастании опухоли в стенки таза или нервные сплетения появляются боли в животе, под лоном, в крестце в покое или во время полового акта. В случае метастазирования рака шейки матки в тазовые лимфоузлы и сдавливания венозных сосудов могут наблюдаться отеки ног и наружных гениталий.
Если опухолевая инфильтрация затрагивает кишечник или мочевой пузырь, развиваются нарушения дефекации и мочеиспускания; появляется гематурия или примесь крови в кале; иногда возникают влагалищно-кишечные и влагалищно-пузырные свищи. Механическая компрессия метастатическими лимфоузлами мочеточников приводит к задержке мочи, формированию гидронефроза с последующим развитием анурии и уремии. К общим симптомам рака шейки матки относятся общая слабость, повышенная утомляемость, лихорадка, похудание.
Диагностика
Основу раннего выявления микроинвазивного цервикального рака составляют регулярные онкопрофилактические осмотры с цитологическим исследование соскоба шейки матки. Пап-тест (мазок по Папаниколау) позволяет выявлять предраковые процессы, раковые клетки при преинвазивном росте опухоли. Схема обследования включает:
- Осмотр шейки матки в зеркалах. Визуальный гинекологический осмотр в ранней стадии позволяет обнаружить или заподозрить РШМ по внешнем признакам: изъязвлениям, изменению окраски шейки матки. В инвазивной стадии при экзофитном типе роста рака на поверхности шейки матки определяются фибринозные наложения, опухолевидные разрастания красноватого, белесоватого, розовато-серого цвета, которые легко кровоточат при прикосновении. В случае эндофитного роста цервикального рака шейка становится увеличенной, приобретает бочковидную форму, неровную бугристую поверхность, неравномерную розово-мраморную окраску. При ректо-вагинальном исследовании в параметрии и малом тазу могут определяться инфильтраты.
- Кольпоскопия. С помощью кольпоскопии при увеличении изображения в 7,5- 40 раз возможно более детально изучить шейку матки, обнаружить фоновые процессы (дисплазию, лейкоплакию) и начальные проявления рака шейки матки. Для исследования зоны трансформации эпителия используют проведение пробы с уксусной кислотой и Шиллер-теста (йодной пробы). Атипия при раке шейки матки выявляется по характерной извитости сосудов, менее интенсивному окрашиванию патологических йоднегативных очагов. При подозрении на рак шейки матки показано исследование опухолеассоциированного антигена плоскоклеточных карцином - онкомаркера SCC (в норме не превышает 1,5 нг/мл).
- Биопсия шейки матки. Кольпоскопия дает возможность выявить участок трансформации и произвести прицельную биопсию шейки матки для гистологического исследования забранных тканей. Ножевая биопсия шейки матки с выскабливанием цервикального канала обязательна при подозрении на цервикальный рак. Для определения степени инвазии рака производится конизация шейки матки - конусовидное иссечение кусочка тканей. Решающим и окончательным методом в диагностике рака шейки матки является морфологическая интерпретация результатов биопсии.
Дополнительно при раке шейки матки проводится УЗИ малого таза, позволяющее стадировать опухолевый процесс и планировать объем вмешательства. Для исключения прорастания опухоли в смежные органы и отдаленного метастазирования прибегают к выполнению УЗИ мочевого пузыря и почек, цистоскопии, внутривенной урографии, УЗИ брюшной полости, рентгенографии легких, ирригоскопии, ректоскопии. При необходимости пациентки с выявленным раком шейки матки должны быть проконсультированы урологом, пульмонологом, проктологом.

Хирургическое лечение
Все операции при раке шейки матки делятся на органосохраняющие и радикальные. Выбор тактики зависит от возраста женщины, репродуктивных планов, распространенности онкопроцесса. В онкогинекологии применяется:
- Органосохраняющая тактика. При преинвазивном раке у молодых женщин, планирующих деторождение, выполняются щадящие вмешательства с удалением начально измененных участков шейки матки в пределах здоровых тканей. К таким операциям относят конусовидную ампутацию (конизацию) шейки матки, электрохирургическую петлевую эксцизию, высокую ампутацию шейки матки. Экономные резекции при раке шейки матки позволяют соблюсти онкологическую радикальность и сохранить репродуктивную функцию.
- Радикальная тактика. При более выраженных изменениях и распространенности опухолевого процесса показано удаление матки с транспозицией яичников (выведением их за пределы таза) или с овариэктомией. При раке шейки матки в стадии I B1 стандартным хирургическим объемом является пангистерэктомия - экстирпация матки с аднексэктомией и тазовой лимфодиссекцией. При переходе опухоли на влагалище показано проведение радикальной гистерэктомии с удалением части влагалища, яичников, маточных труб, измененных лимфоузлов, парацервикальной клетчатки.
Противоопухолевое лечение
Хирургический этап лечения рака шейки матки может сочетаться с лучевой или химиотерапией, либо с их комбинацией. Химио- и радиотерапия могут проводиться на дооперационном этапе для уменьшения размеров опухоли (неоадъювантная терапия) или после операции для уничтожения возможно оставшихся опухолевых тканей (адъювантная терапия). При запущенных формах рака шейки матки выполняются паллиативные операции - выведение цистостомы, колостомы, формирование обходных кишечных анастомозов.
Лечение рака шейки матки, начатое на I стадии, обеспечивает 5-летнюю выживаемость у 80-90% пациенток; при II ст. выживаемость через пять лет составляет 60-75%; при III ст. - 30-40%; при IV ст. - менее 10%. При осуществлении органосберегающих операций по поводу рака шейки матки шансы на деторождение сохраняются. В случае проведения радикальных вмешательств, неоадъювантной или адъювантной терапии фертильность полностью утрачивается.
При выявлении рака шейки матки при беременности, тактика зависит от сроков гестации и распространенности опухолевого процесса. Если срок гестации соответствует II-III триместру, беременность возможно сохранить. Ведение беременности при раке шейки матки осуществляется под повышенным медицинским наблюдением. Методом родоразрешения в этом случае обычно служит кесарево сечение с одновременным удалением матки. При сроке гестации менее 3-х месяцев производится искусственное прерывание беременности с немедленным началом лечения рака шейки матки.
Основной профилактической мерой рака является массовый онкологический скрининг с помощью цитологического исследования соскобов с шейки матки и из цервикального канала. Обследование рекомендуется начинать после начала половой жизни, но не позднее возраста 21 года. В течение первых двух лет мазок сдается ежегодно; затем, при отрицательных результатах - 1 раз в 2-3 года.
Профилактика рака шейки матки требует раннего выявления и лечения фоновых заболеваний и половых инфекций, ограничения числа сексуальных партнеров, использования барьерной контрацепции при случайных половых связях. Пациенткам групп риска необходимо прохождения осмотра гинеколога не реже 1 раза в полгода с проведением расширенной кольпоскопии и цитологического мазка. Девочкам и молодым женщинам в возрасте от 9 до 26 лет показано проведение профилактической вакцинации против ВПЧ и рака шейки матки препаратами Церварикс или Гардасил.
Плоскоклеточный рак шейки матки
Плоскоклеточный рак шейки матки - злокачественная неоплазия, формирующаяся из клеток плоского эпителия, приобретающих различную степень атипии. Плоскоклеточный рак шейки матки может носить «немое» течение. В клинически выраженных случаях проявляется кровянистыми выделениями, белями разного характера, при запущенном онкопроцессе - болями в области таза, нарушением функции мочевого пузыря и прямой кишки. Патология диагностируется по данным вагинального осмотра, ПАП-теста, кольпоскопии, биопсии, определения уровня онкомаркера SCС в крови. Методы лечения плоскоклеточного РШМ - хирургические вмешательства (конизация шейки матки, трахелэктомия, гистерэктомия), химиолучевая терапия.
Плоскоклеточный рак шейки матки - гистологическая разновидность цервикального рака, происходящего из многослойного плоского эпителия, выстилающего влагалищную часть шейки матки. В структуре инвазивного РШМ данный гистологический тип диагностируется в 70-80% случаев, в 10-20% встречается аденокарцинома шейки матки, в 10% - низкодифференцированный рак, прочие злокачественные опухоли шейки матки составляют менее 1%. Максимальная заболеваемость плоскоклеточным раком шейки матки приходится на женщин в возрасте 40-60 лет. Длительный период «немого» течения приводит к тому, что свыше 35% случаев плоскоклеточного рака шейки матки диагностируется уже в запущенной стадии, что оказывает негативное влияние на прогноз и исход заболевания. Разработка стратегии профилактики и проведение массового скрининга женского населения на РШМ являются приоритетными задачами практической гинекологии и онкологии.

Причины плоскоклеточного рака шейки матки
Однозначные причины возникновения плоскоклеточного рака шейки матки не определены, однако на современном этапе достаточно хорошо изучены факторы, запускающие процесс малигнизации многослойного плоского эпителия. В первую очередь, к таким факторам принадлежит вирус папилломы человека (HPV), главным образом 16 и 18 типов, реже - 31 и 33 типов. В большинстве случаев при плоскоклеточном раке шейки матки идентифицируется HPV-16. Среди других вирусных агентов, передаваемых половым путем, роль онкогенов могут играть вирус простого герпеса II типа, цитомегаловирус и др. Фоновыми процессами, при которых в дальнейшем может развиваться плоскоклеточный рак шейки матки, служат эрозия, эктропион, полип цервикального канала, лейкоплакия, цервицит и др.
Кроме этого, клеточному перерождению способствуют и другие факторы: гормональные расстройства, курение, прием иммуносупрессоров (глюкокортикостероидов, цитостатиков), иммунодефицит. Определенную негативную роль играет травматизация шейки матки при многократных родах, установке ВМС, проведении оперативных вмешательств: абортов, диагностических выскабливаний, диатермокоагуляции и диатермоконизации и пр. В группу риска по возникновению плоскоклеточного рака шейки матки входят женщины, рано начавшие сексуальную жизнь, часто меняющие половых партнеров, пренебрегающие методами барьерной контрацепции, перенесшие ЗППП.
Классификация плоскоклеточного рака шейки матки
Внутри рассматриваемого гистологического типа выделяют плоскоклеточный с ороговением и плоскоклеточный без ороговения РШМ. В микроскопическом отношении плоскоклеточный ороговевающий рак шейки матки отличается наличием признаков кератинизации клеток - «раковых жемчужин» и кератогиалиновых гранул. Эпителиальные клетки аномально крупные, плеоморфные, с неровными контурами. Митотические фигуры представлены скудно. В препаратах неороговевающего плоскоклеточного рака шейки матки отсутствуют кератиновые «перлы». Раковые клетки преимущественно крупные, полигональной или овальной формы. Отмечается их высокая митотическая активность. Степень дифференцировки РШМ может быть высокой, умеренной или низкой.
С учетом направления опухолевого роста различают экзофитную, эндофитную и смешанную формы плоскоклеточного рака шейки матки. Язвенно-инфильтративная форма характерна для запущенных стадий РШМ; обычно она формируется при распаде и некрозе эндофитно растущей опухоли.
В своем развитии РШМ проходит четыре клинических стадии. Также выделяют нулевую, или начальную стадию (внутриэпителиальный рак), при которой поражаются только клетки покровного эпителия без инвазии в базальную пластинку. Первая стадия подразделяется на два периода: микроинвазивный рак с глубиной проникновения в строму до 3 мм (стадия 1А) и инвазивный рак с инвазией более 3 мм (стадия 1В). Признаком второй стадии служит распространение опухолевого процесса на тело матки. Третью стадию РШМ характеризует прорастание опухоли в малый таз; при сдавлении или обтурации мочеточника развивается гидронефроз. В течение четвертой стадии отмечается инвазия в прямую кишку и крестец, распад опухоли, появление отдаленных метастазов.
Симптомы плоскоклеточного рака шейки матки
В нулевой и 1А стадии клинические проявления РШМ, как правило, отсутствуют. В этот период диагностика плоскоклеточного рака шейки матки возможна во время планового обследования у врача-гинеколога. В дальнейшем, по мере углубления инвазии и экспансивного роста опухоли появляется характерная патологическая триада: бели, кровотечения и болевой синдром. Выделения из половых путей могут иметь различный характер: быть серозными прозрачными или с примесью крови (в виде «мясных помоев»). В случае присоединения инфекции или распада опухолевого узла бели могут приобретать мутный, гноевидный характер и зловонный запах.
Кровотечение из половых путей при плоскоклеточном раке шейки матки различаются своей интенсивностью - от мажущих выделений до ациклических или менопаузальных кровотечений. Чаще кровотечения имеют контактное происхождение и провоцируются гинекологическим осмотром, половым актом, спринцеванием, натуживанием при дефекации.
Болевой синдром при плоскоклеточном раке шейки матки также может носить различную выраженность и локализацию (в области поясницы, крестца, промежности). Как правило, он свидетельствует о запущенности онкопроцесса, прорастании параметральной клетчатки и поражении поясничных, крестцовых или копчиковых нервных сплетений. При прорастании рака в соседние органы могут отмечаться дизурические расстройства, запоры, образование мочеполовых свищей. В терминальной стадии развивается раковая интоксикация и кахексия.
Диагностика плоскоклеточного рака шейки матки
Клинически «немые» формы плоскоклеточного рака шейки матки можно обнаружить при проведении кольпоскопии или по результатам цитологического ПАП-мазка. Важную роль в диагностике играет тщательно собранный гинекологический анамнез (количество сексуальных партнеров, родов, абортов, перенесенные ЗППП), а также обнаружение высокоонкогенных штаммов ВПЧ в исследуемом соскобе методом ПЦР.
При осмотре в зеркалах плоскоклеточный рак шейки матки определяется в виде папилломатозного или полиповидного разрастания либо язвенного образования. Эдофитные опухоли деформируют шейку матки, придавая ей бочкообразную форму. При контакте новообразование кровоточит. Для определения стадии онкозаболевания и исключения метастазов в органы малого таза проводится двуручное влагалищное и влагалищно-прямокишечное исследование. Во всех случаях обнаружения патологически измененной шейки матки в обязательном порядке проводится расширенная кольпоскопия, забор мазка на онкоцитологию, прицельная биопсия и выскабливание цервикального канала. Для морфологического подтверждения диагноза биоптат и соскоб направляются на гистологическое исследование.
Определенную информативность имеет определение уровня SCC (маркера плоскоклеточного рака) в сыворотке крови. Методами уточняющей диагностики плоскоклеточного рака шейки матки, призванными оценить степень распространенности неоплазии и помочь в выборе оптимального метода лечения пациентки, служат трансвагинальное УЗИ, КТ или МРТ малого таза, экскреторная урография, рентгенография легких, цистоскопия, ректороманоскопия.
Лечение плоскоклеточного рака шейки матки
При плоскоклеточном раке шейки матки может использоваться хирургическое, лучевое, химиотерапевтическое и комбинированное лечение. Выбор того или иного метода либо их сочетаний определяется распространенностью и морфологическим типом опухоли, а также возрастом и репродуктивными планами пациентки.
При стадиях 0 - IA у пациенток детородного возраста выполняется конизация или ампутация шейки матки. На стадиях IB-II оптимальный объем вмешательства - гистерэктомия с верхней третью влагалища, иногда требуется проведение неоадъювантной химиотерапии; в постменопаузе показана пангистерэктомия - удаление матки с аднексэктомией. При III-IV стадиях плоскоклеточного рака шейки матки стандартом является химиолучевая терапия (лучевое лечение + цисплатин), однако некоторые авторы допускают потенциальную возможность оперативного лечения. При поражении мочеотводящих путей может потребоваться проведение стентирования мочеточника.
В функционально неоперабельных случаях, обусловленных сопутствующими заболеваниями, назначается внутриполостная лучевая терапия. При рецидивах РШМ показано выполнение экзентерации малого таза, проведение паллиативной химиолучевой и симптоматической терапии.
Прогноз и профилактика
По окончании лечения динамическое наблюдение за пациенткой производится ежеквартально в течение первых 2-х лет, а затем раз в полгода до 5-летнего срока. Если плоскоклеточный рак шейки матки обнаружен на нулевой стадии, то своевременно проведенное лечение дает шансы на практически 100% выздоровление. Процент безрецидивной пятилетней выживаемости при РШМ I стадии составляет 85%, II стадии - 75%, III - менее 40%. При IV стадии заболевания можно говорить лишь о продлении жизни, но не излечении. Рак культи шейки матки развивается менее чем у 5% пациенток.
Профилактика плоскоклеточного рака шейки матки заключается в проведении массового и регулярного цитологического скрининга женского населения, диспансеризации женщин, имеющих фоновые и предраковые заболевания шейки матки. Большую превентивную роль играет отказ от курения, предупреждение ЗППП и проведение профилактический вакцинации против РШМ в подростковом возрасте.
Рак тела матки
Рак тела матки - злокачественное поражение эндометрия, выстилающего полость матки. Рак тела матки проявляется кровянистыми выделениями, водянистыми белями из половых путей, болями, ацикличными или атипичными маточными кровотечениями. Клиническое распознавание рака тела матки проводят на основе данных гинекологического исследования, цитологического анализа аспиратов, УЗИ, гистероскопии с раздельным диагностическим выскабливанием, результатов гистологии. Лечение рака тела матки - комбинированное, включающее хирургический (пангистерэктомию), лучевой, гормональный, химиотерапевтический компоненты.

Рак тела матки занимает первое место среди злокачественных новообразований женских половых органов, а в структуре всей женской онкопатологии - промежуточное место между раком молочной железы и раком шейки матки. Тенденция к росту заболеваемости раком эндометрия в гинекологии отчасти объясняется увеличением общей продолжительности жизни женщин и времени их нахождения в постменопаузе, а также стремительным нарастанием частоты такой патологии, как хроническая гиперэстрогения, ановуляция, бесплодие, миома матки, эндометриоз и др. Чаще рак тела матки развивается у женщин перименопаузального и постменопаузального периода (средний возраст - 60-63 года).

Причины и этапы развития
В онкогинекологии этиология рака тела матки рассматривается с точки зрения нескольких гипотез. Одна из них - гормональная, связывает возникновение рака тела матки с проявлениями гиперэстрогении, эндокринных и обменных нарушений, что отмечается у 70% больных. Гиперэстрогения характеризуется ановуляторными циклами и кровотечениями, бесплодием, поздней менопаузой, опухолевыми и гиперпластическими процессами в яичниках и матке. Гормонозависимый рак тела матки чаще встречается у пациенток с ожирением, гипертонической болезнью, сахарным диабетом, феминизирующими опухолями яичника, неоднократными прерываниями беременности, получающих ЗГТ эстрогенами, имеющих отягощенную наследственную по раку яичников, эндометрия, молочной железы, толстой кишки.
Фоновыми заболеваниями для рака тела матки служат гиперплазия эндометрия, полипы матки. На фоне гиперэстрогении, как правило, развивается высокодифференцированный рак тела матки, имеющий медленный темп прогрессирования и метастазирования, который в целом протекает относительно благоприятно. Такой вариант рака эндометрия высокочувствителен к гестагенам.
Другая гипотеза опирается на данные, свидетельствующие об отсутствии эндокринно-обменных нарушений и расстройств овуляции у 30% пациенток с раком тела матки. В этих случаях онкопатология развивается на фоне атрофического процесса в эндометрии и общей депрессии иммунитета; опухоль преимущественно низкодифференцированная с высокой способностью метастазирования и нечувствительностью к препаратам гестагенового ряда. Клинически данный вариант рака тела матки протекает менее благоприятно.
Третья гипотеза связывает развитие неоплазии эндометрия с генетическими факторами.
В своем развитии рака тела матки походит этапы:
- функциональных нарушений (гиперэстрогении, ановуляции)
- морфологических фоновых изменений (железистокистозная гиперплазия эндометрия, полипы)
- морфологических предраковых изменений (атипической гиперплазии и дисплазии)
- злокачественной неоплазии
Метастазирование рака тела матки происходит по лимфогенному, гематогенному и имплантационному способу. При лимфогенном варианте поражаются паховые, подвздошные, парааортальные лимфоузлы. В случае гематогенного метастазирования отсевы опухоли обнаруживаются в легких, костях, печени. Имплантационное распространение рака тела матки возможно при прорастании опухолью миометрия и периметрия, вовлечении висцеральной брюшины, большого сальника.
Классификация рака тела матки
Согласно гистопатологической классификации, среди форм рака тела матки выделяют аденокарциному, мезонефроидную (светлоклеточную) аденокарциному; плоскоклеточный, серозный, железистоплоскоклеточный, муцинозный и недифференцированный рак.
По типу роста различают рак эндометрия с экзофитным, эндофитным и смешанным (эндоэкзофитным) ростом. По степени дифференцировки клеток рак тела матки может быть высокодифференцированным (G1), умереннодифференцированным (G2) и низкодифференцированным (G3). Наиболее часто рак тела матки локализуется в области дна, реже в области нижнего сегмента.
В клинической онкологии используются классификации по стадиям (FIGO) и системе TNM, позволяющие оценить распространенность первичной опухоли (Т), поражение лимфоузлов (N) и наличие отдаленных метастазов (М).
0 стадия (Tis) - преинвазивный рак тела матки (in situ).
I стадия (Т1) - опухоль не распространяется за пределы тела матки:
- IA (T1а) - рак тела матки инфильтрирует менее 1/2 толщи эндометрия
- IB (T1b) - рак тела матки инфильтрирует половину толщи эндометрия
- IC (T1с) - рак тела матки инфильтрирует более1/2 толщи эндометрия
II стадия (T2) - опухоль переходит на шейку матки, но не распространяется за ее границы:
- IIA (T2а) - отмечается вовлеченность эндоцервикса
- IIB (T2b) - рак инвазирует строму шейки
III стадия (T3) - характеризуется местным или регионарным распространением опухоли:
- IIIA (T3a) - распространение или метастазирование опухоли в яичник или серозную оболочку; наличие атипичных клеток в асцитическом выпоте или промывных водах
- IIIB (T3b) - распространение или метастазирование опухоли во влагалище
- IIIC (N1) - метастазирование рака тела матки в тазовые либо парааортальные лимфоузлы
IVA стадия (Т4) - распространение опухоли на слизистую толстого кишечника или мочевого пузыря.
IVB стадия (М1) - метастазирование опухоли в отдаленные лимфоузлы и органы.
Симптомы рака тела матки
При сохранной менструальной функции рак тела матки может проявляться длительными обильными менструациями, ациклическими нерегулярными кровотечениями, в связи с чем женщины могут длительное время ошибочно лечиться по поводу дисфункции яичников и бесплодия. В постменопаузе у пациенток возникают кровяные выделения скудного или обильного характера.
Кроме кровотечений при раке тела матки часто наблюдается лейкорея - обильные водянистые жидкие бели; в запущенных случаях выделения могут иметь цвет мясных помоев или гнойный характер, ихорозный (гнилостный) запах. Поздним симптомом рака тела матки служат боли внизу живота, пояснице и крестце постоянного или схваткообразного характера. Болевой синдром отмечается при вовлечении в онкопроцесс серозной оболочки матки, сдавлении параметральным инфильтратом нервных сплетений.
При нисходящем распространении рака тела матки в шейку возможно развитие стеноза цервикального канала и пиометры. В случае сдавливания мочеточника опухолевым инфильтратом возникает гидронефроз, сопровождающийся болями в области поясницы, уремией; при прорастании опухоли в мочевой пузырь отмечается гематурия. При опухолевой инвазии прямой или сигмовидной кишки возникают запоры, появляется слизь и кровь в кале. Поражение тазовых органов нередко сопровождается асцитом. При запущенном раке тела матки нередко развивается метастатический (вторичный) рак легких, печени.
Диагностика рака тела матки
Задачей диагностического этапа служит установление локализации, стадии процесса, морфологической структуры и степень дифференцировки опухоли. Гинекологическое исследование позволяет определить увеличение размеров матки, наличие инфильтрации рака параметральную и ректовагинальную клетчатку, увеличенные придатки.
Обязательным при раке тела матки является цитологическое исследование мазков цервикального канала и содержимого аспирационной биопсии из полости матки. Материал для гистологического исследования получают при помощи биопсии эндометрия микрокюреткой или раздельного диагностического выскабливания в ходе гистероскопии. УЗИ малого таза - важный диагностический скрининг-тест при раке тела матки. При ультразвуковом сканировании определяются размеры матки, ее контуры, структура миометрия, характер опухолевого роста, глубина инвазии опухоли, локализация, метастатические процессы в яичниках и лимфоузлах малого таза.
С целью визуальной оценки распространенности рака тела матки выполняют диагностическую лапароскопию. Для исключения отдаленного метастазирования рака тела матки показано включение в обследование УЗИ органов брюшной полости, рентгенографии грудной клетки, колоноскопии, цистоскопии, экскреторной урографии, КТ мочевыводящей системы и брюшной полости. При диагностике рак тела матки необходимо дифференцировать с полипами эндометрия, гиперплазией эндометрия, аденоматозом, подслизистой миомой матки.
Лечение рака тела матки
Вариант лечения при раке тела матки определяется стадией онкопроцесса, сопутствующим фоном, патогенетическим вариантом опухоли. При раке тела матки гинекология применяет методы хирургического, лучевого, гормонального, химиотерапевтического лечения.
Лечение начального рака тела матки может включать проведение абляции эндометрия - деструкции базального слоя и части подлежащего миометрия. В остальных операбельных случаях показана пангистерэктомия, или расширенное удаление матки с двусторонней аднексэктомией и лимфаденэктомией. При формировании пиометры проводится бужирование цервикального канала расширителями Гегара и эвакуация гноя.
При инвазии миометрия и распространенности рака тела матки в постоперационном периоде назначается лучевая терапия на область влагалища, малого таза, зоны регионарного метастазирования. В комплексную терапию рака тела матки по показаниям включают химиотерапию цисплатином, доксорубицином, циклофосфамидом. С учетом чувствительности опухоли к гормональной терапии назначаются курсы лечения антиэстрогенами, гестагенами, эстрогенгестагенными средствами. При органосохраняющем лечении рака тела матки (абляции эндометрия) в дальнейшем проводится индуцирование овуляторного менструального цикла с помощью комбинированных гормональных препаратов.
Прогноз при раке тела матки
Дальнейшее развитие ситуации зависит от стадии рака тела матки, возраста пациентки, патогенетического варианта и дифференцировки опухоли, наличия метастазирования и диссеминации. Более благоприятный прогноз отмечается у пациенток до 50 лет при гормонозависимом варианте рака тела матки и отсутствии метастазов: 5-летняя выживаемость в этой группе достигает 90%. Худший прогноз отмечается у женщин старше 70 лет с автономным вариантом рака тела матки - у них 5-летний порог выживаемости не превышает 60%. Выявление метастатического поражения лимфоузлов повышает вероятность прогрессирования рака эндометрия в 6 раз.
Все пациентки с раком тела матки находятся под динамическим контролем онкогинеколога и гинеколога-эндокринолога. У женщин, перенесших органосохраняющее лечение по поводу рака тела матки, после гормональной реабилитации и восстановления овуляторных циклов возможно наступление беременности. Ведение беременности у этих лиц требует учета имеющейся гинекологической ситуации. После радикального лечения рака матки путем гистерэктомии у пациенток репродуктивного возраста может развиваться постгистерэктомический синдром.
Комплекс превентивных мер включает устранение гиперэстрогении: контроль массы тела и течения сахарного диабета, нормализацию менструальной функции, грамотный подбор контрацепции, своевременное оперативное удаление феминизирующих опухолей и т. д.
Вторичная профилактика рака тела матки сводится к своевременному выявлению и пролечиванию фоновой и предраковой пролиферативной патологии, проведению регулярного онкоскрининга для женщин, наблюдению пациенток групп риска по раку эндометрия.
Читайте также:
