Рак желудка - диагностика, классификация TNM
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Рак желудка - это один из наиболее распространенных видов онкопатологии, который диагностируется сегодня достаточно часто у пациентов разных половозрастных категорий.
Международная классификация TNM рака желудка
Классификация по системе TNM является наиболее распространенный и информативный с точки зрения точной диагностики. В её основе лежит дифференциация по трем основным признакам:
- глубина прорастания образования;
- распространенность на лимфоузлы;
- наличие процесса метастазирования.
Сочетание этих значений собственно и определяет стадию заболевания. Стадийность обозначается латинскими буквами, рядом с которыми пишется числовой показатель, указывающий на характер распространения патологии.
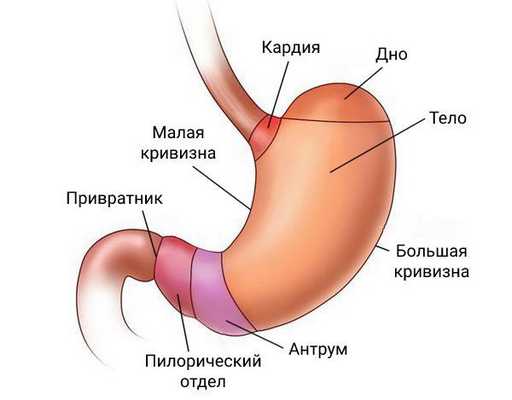
Категория T для рака желудка
Итак, показатель T свидетельствует о размере и распространенности раковой опухоли:
- T1 - характеризуется прорастанием образования сквозь стенки. Есть также подстадии, которые обозначают в результатах как T1a и T1b. В первом случае образование не выходит за пределы подлежащих тканей, а во втором - не выходит дальше и глубже мышечной ткани.
- T2 - патологический процесс затрагивает подлежащие слизистые слои, а именно, мышечные ткани.
- T3 - опухоль прорастает значительно через поверхностную оболочку.
- T4 - имеет место прорастание патологического новообразования сквозь стенку органа. Здесь также принято выделять стадии T4a и T4b, при которых в первом случае опухоль полностью прорастает сквозь стенку органа и выходит за ее пределы, но другие органы и ткани не страдают. Во втором случае процесс затрагивает не только близлежащие ткани, но и органы.
Категория N для рака желудка
Показатель N свидетельствует о распространении на те или иные лимфатические узлы. Здесь принято выделять следующие стадии:
- N0 - отсутствие поражения лимфосистемы;
- N1 - поражены 1-2 регионарных лимфоузла;
- N3 - изменения затронули 3-6 лимфоузлов;
- N3а - поражены 7-15 регионарных лимфоузла;
- N3b - поражены 16 и более узлов лимфатической системы.
Категория M для рака желудка
Соответственно, показатель M свидетельствует о том, насколько сильно рак распространился на ткани и органы. Выделяют две стадии:
- M0 - не распространяющийся процесс;
- M1 - вариант, характеризующийся распространением процесса на отдалённые органы.
Рак желудка - стадии
| Стадия | T | N | M |
|---|---|---|---|
| 0 | Tis | N0 | M0 |
| IA | T1 | N0 | M0 |
| IB | T2 | N0 | M0 |
| T1 | N1 | M0 | |
| IIA | T3 | N0 | M0 |
| T2 | N1 | M0 | |
| T1 | N2 | M0 | |
| IIB | T4a | N0 | M0 |
| T3 | N1 | M0 | |
| T2 | N2 | M0 | |
| T1 | N3 | M0 | |
| IIIA | T4a | N1 | M0 |
| T3 | N2 | M0 | |
| T2 | N3 | M0 | |
| IIIB | T4b | N0 | M0 |
| T4b | N1 | M0 | |
| T4a | N2 | M0 | |
| T3 | N3 | M0 | |
| IIIC | T4b | N2 | M0 |
| T4b | N3 | M0 | |
| T4a | N3 | M0 | |
| IV | Любое T | Любое N | M1 |
Кроме прочего, у рака желудка принято различать 4 основные стадии от 0 до 4.
Стадия 0 представляет собой самую раннюю стадию, на которой опухолевое образование очень мало, а рак не распространяется на лимфатические узлы и не вовлекает в патологический процесс другие органы.
Наиболее часто диагностируемые формы рака желудка - это формы 1, 2 и 3. Данные стадии характеризуются различной степенью прорастания опухолевого образования через стенки желудка, вплоть до полного выхода на поверхность и поражения регионарных узлов лимфатической системы.
4я стадия болезни имеет самый неблагоприятный прогноз, потому как опухоль не только представляется большой по своему размеру, но и патологический процесс распространяется на подавляющее количество лимфоузлов, а также имеет место распространение патологического процесса на достаточно отдаленные органы и системы организма пациента.
Стадия 0
Данная стадия дифференцируется как карцинома «на месте» и характеризуется наличием раковых клеток только в слизистой оболочке желудка. Такой рак обнаружить бывает достаточно трудно, и он часто относится к разряду «врачебных находок», когда патологически измененные клетки обнаруживают в ходе диагностики и лечения пациента по поводу других патологий.
Стадия 1
Еще одна из ранних стадий клинического течения, для которой характерны две подстадии:
- стадия 1а (T1, N0, M0), характеризуемая тем, что новообразование не выходит за границы стенки желудка, а также не поражены лимфоузлы или прочие органы;
- стадия 1b у которой возможно два варианта поражения: 1) стадия 1b T1, N1, M0 - когда может быть поражение регионарных лимфоузлов, но новообразование не распространилось за пределы стенок желудка; 2) стадия 1b T2, N0, M0 - когда лимфатическая система не пострадала, но имеет место распространение опухолевого процесса на мышечную ткань желудка.
Стадия 2
Данная стадия заболевания тоже имеет две подстадии, а именно:
- Стадия 2а характеризуется тем, что опухоль пока не вышла за пределы стенки желудка, но имеется распространение патологического процесса на 3-6 лимфатических узлов (T1, N2, M0). Также возможны и другие варианты, когда опухоль распространяется на мышечную ткань и есть поражение 1-2 регионарных лимфоузла (T2, N1, M0). Еще один вариант - опухоль проходит сквозь стенку желудка, однако не затрагивает лимфатические узлы (T3, N0, M0).
- Стадия 2b отличается тем, что опухоль не проходит через стенку органа, но в процесс задействованы 7 и более регионарных лимфоузлов (T1, N3, M0). Также возможны варианты, когда имеет место прорастание процесса в мышечную ткань и поражены 3-6 узлов лимфосистемы (T2, N2, M0), или есть прорастание процесса через стенку желудка и при этом наличие раковых клеток в 1-2 близких друг от друга лимфатических узлах (T3, N1, M0). Еще один вариант течения болезни по этому типу - это когда новообразование полностью проросло через стенку, но метастазирование отсутствует (T4a, N0, M0).
Стадия 3
В отличии от ранее перечисленных стадий рака желудка, стадия 3 имеет три подстадии, а именно:
- Стадия 3а, которая характеризуется тем, что опухоль проросла в мышечный слой и метастазирование распространилось на 7 или более регионарных лимфоузлов (T2, N3, M0). Также когда опухоль проросла через стенку, но в патологический процесс задействованы только 1-2 регионарных лимфоузла (T4a, N1, M0). Ещё один вариант, когда опухолевый процесс пророс через стенку желудка и затронул 3-6 лимфатических узла (T3, N2, M0).
- Стадия 3b характеризуется прорастанием опухоли. Прорасти опухоль может в соединительную ткань, при этом в патологическом процессе задействованы 7 и более лимфоузлов (T3, N3, M0). Еще один вариант - когда онкологический процесс пророс через стенку желудка и затронул 3-6 лимфатических узла (T4a, N2, M0). На более поздних стадиях имеет место распространение опухоли на другие органы и их системы, такие как спинной мозг, печень и другие (T4b, N0 или N1, M0).
- Стадия 3c характеризуется прорастанием опухоли и вовлечением в патологический процесс лимфоузлов и других органов. В одном из вариантов опухоль прорастает сквозь стенки и поражены лимфоузлы, но отсутствует поражение других органов (T4a, N3, M0). В другом случае, речь идет о проникновении опухоли сквозь стенки желудка и процесса на регионарные и отдаленные лимфоузлы или на иные органы и ткани, в том числе - кости скелета, печень и другие (T4b, N1 или N2, M0).
Стадия 4
При данной стадии стоит говорить о том, что новообразование проросло стенки желудка, и имеется метастазирование не только в региональные области, но и в отдаленные органы и лимфоузлы (любая Т, любая N, M1).
Определение стадии болезни в ходе комплекса диагностических мероприятий имеет определяющее значение не только для медицинского прогноза заболевания, но и для выбора способа адекватной терапии.
Извините. Эта форма больше не принимает новые данные.
Лечение в клиниках “АССУТА” и “ХАДАССА”
Вас интересует лечение в Израиле?
Крупнейшие профессиональные больницы Израиля - «Ассута» в Тель-Авиве и «Хадасса» в Иерусалиме предлагают реальную возможность получить качественное и специально для вас подобранное лечение у замечательных специалистов по адекватным ценам.
Мы помогаем найти решение ваших проблем со здоровьем, а также предоставляем полную информацию о лучших израильских врачах.
Рак желудка

Клиническая классификация (наиболее распространенные подходы, например: по этиологии, по стадии и т.д.).
Международная классификация TNM. Последний пересмотр этой классификации состоялся в 2009 г. и она была одобрена всеми национальными комитетами по классификациям заболеваний (1, 21).
4. Антральный (С16.3) и пилорический (С16.4) отделы.
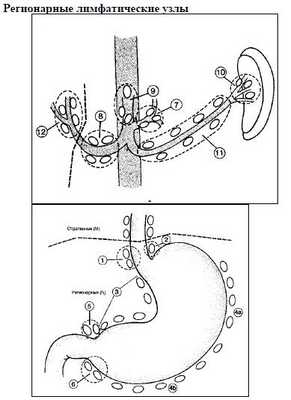
Регионарными лимфатическими узлами для желудка являются лимфатические узлы, расположенные вдоль малой (1, 3, 5) и большой (2, 4а, 4б, 6) кривизны, вдоль левой желудочной (7), общей печеночной (8), селезеночной (10, 11) и чревной (9) артерий, а также гепатодуоденальные узлы (12). Поражение других внутрибрюшинных лимфатических узлов, таких как гепатодуоденальные (12), ретропанкреатические, мезентериальные и парааортальные, классифицируются как отдаленные метастазы.
Клиническая классификация TNM (ICD-C16.1, 2, 3, 4)
Т - Первичная опухоль.
ТХ - Первичная опухоль не может быть оценена.
ТО - Отсутствие данных о первичной опухоли.
Tis - Карцинома insitu, интраэпителиальная опухоль без инвазии в собственную пластинку слизистой оболочки, тяжелая дисплазия.
Т1 - Опухоль прорастает в собственную пластинку слизистой оболочки, мышечную пластинку слизистой оболочки или подслизисгую основу.
Т1а - Опухоль прорастает в собственную пластинку слизистой оболочки или мышечную пластинку слизистой оболочки.
Т1b - Опухоль прорастает в подслизистую основу.
Т2 - Опухоль прорастает в мышечную оболочку.
ТЗ - Опухоль прорастает в подсерозную основу.
Т4 - Опухоль прорастает в серозную оболочку и распространяется на соседние структуры 1,2,3 .
Т4а - Опухоль прорастает в серозную оболочку.
Т4b - Опухоль врастает в соседние структуры 1,2,3 ).
Примечания
1 Соседними структурами для желудка являются - селезенка, поперечная ободочная кишка, печень, диафрагма, поджелудочная железа, брюшная стенка, надпочечники, почки, тонкая кишка, забрюшинное пространство.
2 Интрамуральное (внутрипросветное) распространение на двенадцатиперстную кишку или пищевод классифицируют по глубине наибольшей инвазии в любой из этих органов, включая желудок.
3 Опухоль, которая распространяется на желудочно-ободочную или желудочно-печеночную связку, большой или малый сальник, но не прорастает в висцеральную брюшину, классифицируют как ТЗ.
N - Региональные лимфатические узлы.
NX - Региональные лимфатические узлы не могут быть оценены.
N0 - Нет метастазов в региональных лимфатических узлах.
N1 - Метастазы в 1-2 региональных лимфатических узлах.
N2 - Метастазы в 3-6 региональных лимфатических узлах.
N3 - Метастазы в 7 и более региональных лимфатических узлах.
N3a - Метастазы в 7-15 региональных лимфатических узлах.
N3b - Метастазы в 16 и более региональных лимфатических узлах.
М - Отдаленные метастазы.
МО - Нет отдаленных метастазов.
М1 - Есть отдаленные метастазы.
Примечание: отдаленные метастазы включают диссеминацию по брюшине, положительную цитологию перитонеальной жидкости и элементы опухоли в сальнике, не являющиеся частью непрерывного распространения.
Гастроинтестинальная стромальная опухоль (ICD-OC15-18; С20; С48.1)
Клническая классификация TNM
Т1 - Опухоль не более 2 см.
Т2 - Опухоль более 2 см, но не более 5 см в наибольшем измерении.
ТЗ - Опухоль более 5 см, но не более 10 см в наибольшем измерении.
Т4 - Опухоль более 10 см в наибольшем измерении.
NX - Региональные лимфатические узлы не могут быть оценены*.
N1 - Есть метастазы в региональных лимфатических узлах.
* При ГИСО региональные лимфатические узлы вовлекаются редко, поэтому те случаи, когда статус лимфатических узлов не может быть оценен клинически или морфологически, рассматривают как N0 вместо NXили pNX.
pTNM патогистологическая классификация
Требования к определению категорий pT, pN, pM соответствуют требованиям к определению категорий T, N, M.
Примечание. PN0 гистологическое исследование включает обычно 15 и более регионарных лимфатических узлов.
G - гистопатологическая дифференцировка.
GX - степень дифференцировки не может быть установлена.
G1 - высокая степень дифференцировки.
G2 - средняя степень дифференцировки.
G3 - низкая степень дифференцировки.
G4 - недифференцируемый рак.
Группировка по стадиям:
| Стадия 0 | Тis | N0 | М0 |
| Стадия ІА | Т1 | N0 | М0 |
| Стадия ІБ | Т1 | N1 | М0 |
| Т2 а/b | N0 | М0 | |
| Стадия ІІ | Т1 | N2 | М0 |
| Т2a/b | N1 | М0 | |
| Т3 | N0 | М0 | |
| Стадия ІІІА | Т2a/b | N2 | М0 |
| Т3 | N1 | М0 | |
| Т4 | N0 | М0 | |
| Стадия ІІІБ | Т3 | N2 | М0 |
| Стадия ІV | Т4 | N1-2 | М0 |
| Т1-4 | N3 | М0 | |
| Любая Т | Любая N | М1 |
| Т1 | Собственная пластика слизистой оболочки, подслизистая основа |
| Т2 | Мышечная оболочка, субсероза |
| Т2а | Мышечная оболочка |
| Т2b | Субсероза |
| Т3 | Прорастает серозную оболочку |
| Т4 | Распространяется на соседние структуры |
| N1 | ЛУ 1-6 групп |
| N2 | ЛУ 7-11 групп |
| N3 | ЛУ 12-16 групп |
Диагностика
Диагностические критерии*** (описание достоверных признаков заболевания в зависимости от степени тяжести процесса).
Жалобы и анамнез (характер возникновения и проявления болевого синдрома).
Патогномоничных симптомов рака желудка не установлено. Жалобы больного могут соответствовать проявлениям различных заболеваний желудка (хронический гастрит, язвенная болезнь желудка и т.д.).
Физикальное обследование (напр.: резкая боль в эпигастральной области).
Болевой симптомокомплекс можно условно разделить на язвенно-подобный и характерный для хронического гастрита и полипоза желудка. Похудание и слабость являются преходящими и соответствуют времени обострению патологического очага. При ранних стадиях заболевания консервативная инфузионная, спазмолитическая и общеукрепляющая терапия способствуют купированию этих симптомов.
Симптоматика рака желудка связана с его локализацией в органе и возникшими осложнениями. Для проксимального рака желудка характерным являются симптомы дисфагии - похудание, нарушение проходимости сначала твердой, а позже и жидкой пищи вплоть до полной дисфагии.
Локализующаяся опухоль в теле желудка, как правило, на ранних стадиях ничем не проявляется. Могут отмечаться астеновегетативные симптомы (общая слабость, недомогание, потеря аппетита и т.д.), т.н. «синдром малых признаков» Савицкого. При распаде опухоли на первый план выступают симптомы желудочного кровотечения: рвота «кофейной гущей», слабость, головокружение с коллаптоидным состоянием, темный стул - мелена. Такие пациенты, как правило, являются клиентами экстренных хирургических клиник и своевременное выявление источника кровотечения является очень важной задачей для установления метода лечения.
При раке дистальной локализации рака желудка основными клиническими проявлениями будут симптомы стеноза выходного отдела желудка. Это может быть компенсированный, субкомпенсированный и декомпенсированный стеноз с катастрофической потерей веса, нарушением водно-электролитного баланса до развития судорожного синдрома.
Таким образом, при возникновении малейшего подозрения на рак желудка, пациенты должны быть без промедления подвергнуты обследованию, поскольку успех лечения зависит от своевременной диагностики заболевания. Поэтому, далее нам хотелось бы представить для Вас алгоритм действия врача первичного звена (поликлиники, врачебной амбулатории и т.д.).
Прежде всего при опросе больного следует обращать внимание на наличие болей в эпигастрии, снижение или извращение аппетита, тошноту, отрыжку, рвоту, утомляемость, слабость, беспричинное прогрессирующее похудание.
При осмотре необходимо обратить внимание на бледность кожных покровов, состояние тургора кожи, слизистых оболочек, необходимо провести тщательную пальпацию живота.
Особое внимание должно быть уделено контингенту лиц, состоящих на диспансерном учете по поводу язвенной болезни желудка, хронического атрофического гастрита, полипоза желудка, пернициозной анемии, а также к пациентам, ранее перенесшим резекцию желудка.
Лабораторные исследования
- общий анализ крови - для опухоли пищевода характерны гипохромная анемия, повышение СОЭ, лейкоцитоз;
- коагулограмма - наблюдаются признаки гиперкоагуляции.
Инструментальные исследования
Показания для консультации специалистов (напр.: онколога с указанием цели конультации).
Перечень основных и дополнительных диагностических мероприятий (отдельно перечислить обследования, которые необходимо провести до плановой госпитализации):
Основные диагностические мероприятия:
1. Фиброгастроскопия с биопсией опухоли и морфологическим исследованием биопсийного материала.
2. Рентгенконтрастное исследование желудка.
3. УЗИ органов брюшной полости, внутриполостная ультрасонография.
4. Рентгенологическое исследование легких.
5. УЗИ периферических лимфатических узлов, пальцевое исследование прямой кишки, осмотр гинеколога (у женщин).
6. Общий анализ крови.
7. Биохимический анализ крови: общий белок, мочевина, креатинин, билирубин, амилаза, трансаминазы, электролиты, глюкоза.
8. Группа крови, резус-фактор.
Дополнительные диагностические мероприятия
Фиброколоноскопия, лапароскопия, ирригоскопия, ангиография, МРТ, сцинтиграфия костей скелета, компьютерная томография, ПЦР-исследование, ПЭТ- исследование, С-kit.
Дифференциальный диагноз
Размер полипов варьирует от небольшого выбухания до крупных полипоидных масс, имитирующих рак желудка
Характеризуется медленным ростом, изъязвлением и кровоточивостью; поражение лимфатических узлов не характерно
Необходимо помнить о возможности заживления язвенной формы рака желудка на фоне противоязвенной терапии
Лечение
Показанием к хирургическому лечению рака желудка является установление диагноза операбельного рака желудка при отсутствии противопоказаний к операции.
Основными радикальными операциями при раке желудка являются субтотальная, дистальная, проксимальная резекция желудка и гастрэктомия.
Главное условие радикальности операции заключается в удалении единым блоком пораженного опухолью желудка или соответствующей его части и регионарных лимфоузлов с окружающей их клетчаткой (лимфодиссекция).
В настоящее время на основании работ JRSGC (1998) детально описаны 16 групп регионарных лимфатических узлов, формирующих четыре последовательных (не в истинном понимании последовательности) этапа метастазирования от различных отделов желудка - N1 до N4.
Второй этап: лимфатические узлы по ходу артериальных стволов - общей печеночной артерии, чревного ствола, левой желудочной, в воротах селезенки, по ходу селезеночной артерии (№7-11).
Третий этап: лимфатические узлы гепатодуоденальной связки, ретропанкреатодуоденальные; корня брыжейки поперечно-ободочной кишки (№№12-14).
Следует отметить, что различным локализациям первичной опухоли в желудке соответствуют различные этапы метастазирования, что подтверждено проспективными исследованиями по выживаемости групп пациентов при поражении различных групп лимфатических узлов.
На основании классификации и с учетом исследований по результатам выживаемости (M. Sasako et al., 1995; T. Aiko et al., 1998) вовлечение лимфатических коллекторов N1-2 рассматривается как регионарное метастазирование, тогда как вовлечение N3-4 - как отдаленное метастазирование (M1 Lym).
Различные варианты лимфодиссекции нашли свое отражение в классификации объема операций: вариант лимфодиссекции определяется на основании последнего удаляемого этапа метастазирования.
Тип хирургического вмешательства на основании объема лимфодиссекции
| Тип вмешательства | Объем лимфодиссекции | |||
| N1 | N2 | N3 | N4 | |
| Стандартная гастрэктомия D1 | + | - | - | - |
| Стандартная радикальная гастрэктомия (СРГ) D2 | + | + | + | + |
Для определения радикальности и адекватности операции служит контроль на отсутствие опухолевых клеток по линии пересечения органов (пищевода, желудка, двенадцатиперстной кишки), определяемое микроскопически.
Субтотальная проксимальная резекция желудка выполняется при раке кардиального отдела желудка I и II стадий. При раке проксимального отдела желудка III стадии или инфильтративных формах производится гастрэктомия.
Показанием к выполнению дистальной субтотальной резекции желудка является наличие экзофитной опухоли или небольшой инфильтративной опухоли в нижней трети желудка, не выходящей за пределы серозного слоя стенки желудка, при условии высокой или умеренной степени дифференцировки (cтадия T1-2 N0-1M0).
Во всех остальных случаях рака желудка показана гастрэктомия, что связано с биологическими особенностями распространения раковых клеток. При распространении опухоли проксимально по пищеводу, операция должна выполняться из комбинированного торако-лапаротомного доступа по Osawa-Garlok с пищеводно-тонкокишечным анастомозом по Ру.
Спленэктомия выполняется при проксимальной локализации и\или в теле желудка, прорастании опухолью всех слоев стенки желудка.
Диагностированный на предоперационном этапе местнораспространенный рак желудка (стадии опухолевого процесса II, IIIa, IIIb, IV хирургическая), особенно низкодифференцированные формы - показание для проведения курсов (2-3) предоперационной полихимиотерапии. Базовыми препаратами лекарственной терапии являются таксотер, иринотекан, оксалиплатин, кселода. Оценка эффективности предоперационной терапии проводится контрольными эндоскопическими, ультрасонографическими, компьютерно-томографическими методами исследованиями, а также методами ИГХ.
Результаты лечения больных с ІV стадией остаются крайне неудовлетворительными. Четких схем лечения нет.
Для ликвидации осложнений, обусловленных распространенным опухолевым процессом, выполняют оперативные вмешательства с паллиативной целью. В зависимости от конкретной ситуации выполняют паллиативную резекцию желудка, гастрэктомию, обходной гастроэнтероанастомоз на длинной петле с межкишечным соустьем, накладывают гастро- или еюностому. Возможно выполнение эндоскопической реканализации путем диатермокоагуляции опухоли.
Стандартных схем химиотерапевтического лечения больных раком желудка ІV стадии нет. Существует множество различных схем использования цитостатиков у больных диссеминированным раком желудка, которые отличаются друг от друга не только набором химиопрепаратов, но и временем проведения, количеством курсов, использованием модификаторов, а также способом введения их в организм. Частичных эффектов у больных диссеминированным раком желудка можно добиться в 15-35% случаев от применения в режиме монотерапии таких препаратов, как 5-фторурацил, фторафур, цисплатин, этопозид, CCNU, доксорубицин, эпирубицин. Продолжительность частичных ремиссий при этом короткая, на выживаемости эффект не сказывается.
В девяностых годах начато исследование эффективности и продолжается до настоящего времени при генерализованном раке желудка новых препаратов - доцетаксела, паклитаксела, кампто, S-1, УФТ.
В настоящее время наиболее часто используются комбинации на основе 5-фторурацила и лейковорина. Целесообразно использовать для терапии рака желудка 5-фторурацил, цисплатин, этопозид, доксорубицин и эпирубицин.
Несмотря на это, эффективность химиотерапевтического лечения больных распространенным раком желудка остается на низком уровне, в большинстве случаев отмечается частичная и непродолжительная ремиссия опухолевого процесса.
5. Эндоскопическая мукозэктомия (при наличии раннего рака желудка (T1) при условии овладения техники проведения операций).
Обязательным компонентом стандартных операций является лимфодиссекция в объеме D2. Стадии заболевания Т3, N1-2 предполагают курсы адъювантной полихимиотерапии.
2. Обязательным компонентом стандартных операций является лимфодиссекция в объеме D2. Установление до операции местнораспространенной формы (Т3-Т4), наличие метастазов в регионарных (N1-N2), а также низкодифференцированные гистологические формы опухолевого процесса предполагают проведение курсов (2-3) неоадъювантной лекарственной терапии при условии согласия пациентов на проведение лекарственной терапии.
3. Адъювантные курсы полихимиотерапии с учетом ответа опухоли на проводимую предоперационную лекарственную терапию.
1. Неоадъювантная полихимиотерапия (2-3) курса при условии согласия пациентов на лекарственную терапию.
Аденокарцинома желудка - симптомы и лечение
Что такое аденокарцинома желудка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бондаренко Юлии Сергеевны, хирурга со стажем в 16 лет.
Над статьей доктора Бондаренко Юлии Сергеевны работали литературный редактор Юлия Липовская , научный редактор Вячеслав Михайличенко и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Аденокарцинома желудка (Gastric adenocarcinoma) — это злокачественная опухоль, которая развивается из железистых клеток внутренней стенки желудка — эпителиального слоя. На её долю приходится 90-95 % от всех типов рака желудка [1] .
К основным симптомам аденокарциномы относятся: боль в верхних отделах живота («под ложечкой»), снижение веса, тошнота, рвота и потеря аппетита.
Причины аденокарциномы желудка
Причины заболевания окончательно не изучены. Известны только факторы риска, которые могут привести к развитию болезни. Их наличие не гарантирует, что со временем у человека сформируется рак желудка.
Различают внешние и внутренние факторы риска аденокарциномы.
Внешние факторы риска:
- нездоровый образ жизни и нерациональное питание: курение, употребление алкоголя, большого количества копчёностей, консервантов и нитритов, диета с низким содержанием овощей и фруктов; ;
- операции на желудке: ушивание прободной язвы и резекция желудка — удаление его части;
- профессиональные вредности: вдыхание угольной пыли, лаков и красок, производство резины, металлургические работы;
- инфекции, например вирус Эпштейна — Барр и Helicobacter pylori.
Внутренние факторы риска:
- , которая развивается из-за дефицита витамина В12; ;
- аденоматозные полипы желудка;
- болезнь Мене́трие — переразвитие слизистой оболочки желудка с её последующим утолщением, появлением аденом и кист;
- наследственные факторы: мутация гена CDH1 и/или развитие рака желудка у родственника повышает вероятность образования опухоли на 80 % [1][2] .
Под влиянием этих факторов железистые клетки желудка начинают мутировать и бесконтрольно делиться, «ускользая» от иммунной системы.
Эпидемиология
Аденокарцинома желудка — наиболее распространённая злокачественная опухоль. В структуре смертности среди онкозаболеваний она занимает второе место.
Ежегодно в России регистрируют около 36 тысяч новых случаев рака желудка и более 34 тысяч человек умирают от этой болезни. Высокая смертность связана с тем, что больные обращаются за медицинской помощью уже на поздних стадиях рака.
Мужчины заболевают аденокарциномой в 1,3 раза чаще женщин. Возможно, это связано с тем, что женщины внимательней относятся к своему здоровью и раньше обращаются к врачу.
Чаще всего болезнь выявляют у людей старше 50 лет [3] . Но аденокарцинома, вызванная наследственными причинами, чаще возникает до 40 лет.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аденокарциномы желудка
- На ранних стадиях — дискомфорт в животе, изжога, чувство переполнения и распирания вскоре после еды, иногда даже после небольшого перекуса.
- На более поздних стадиях — тошнота и боли в верхней части живота.
- Рвота съеденной пищей из-за поражения выходного отдела желудка.
- Дискомфорт за грудиной при продвижении пищи из-за поражения пищеводно- желудочного перехода.
- Рвота «кофейной гущей» и «чёрный стул» при кровотечении из опухоли желудка.
- Снижение веса, анемия, слабость и кахексия (истощение) из-за проблем с проходимостью пищи, плохого аппетита и быстрой насыщаемости на фоне растущей опухоли.
- Бледность кожи из-за присоединения анемии [2] .
Аденокарцинома желудка проявляет себя не сразу. Первым симптомом чаще всего становится быстрая насыщаемость, дискомфорт и тяжесть в верхних отделах живота. Постепенно болевой синдром прогрессирует, из-за чего снижается аппетит и вес. Признаки кровотечения и рвота также характерны для более поздних стадий болезни.
Патогенез аденокарциномы желудка
Патогенез аденокарциномы желудка до конца не изучен. Существует теория, что под воздействием агрессивных внешних факторов на слизистую оболочку желудка повреждается структура ДНК железистых клеток, которые выстилают желудочные ямки, вырабатывают слизь и гормоны простагландины. Это повреждение приводит к различным мутациям, из-за которых здоровая клетка становится злокачественной [4] .
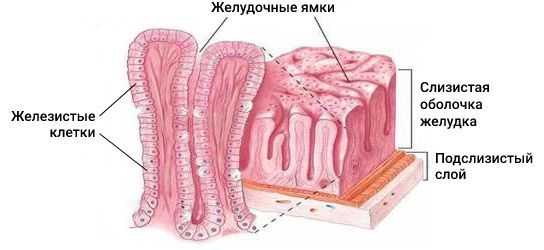
Изначально агрессивные факторы вызывают воспаление в стенке желудка, которое затем приводит к дисплазии и метаплазии. Клетки начинают быстро делиться, становятся атипичными, из-за чего меняется структура слизистой оболочки желудка. По сути дисплазия — это предраковое состояние.
После образования аденокарцинома начинает расти либо в просвет желудка, либо прорастать во все слои его стенки, соседние ткани и органы, например в поджелудочную железу, печень, переднюю брюшную стенку и поперечный отдел толстой кишки с её брыжейкой. Также опухоль может расти вдоль пищеварительной трубки, распространяясь на пищевод и двенадцатиперстную кишку.
С током лимфы, а на поздних стадиях через кровоток, раковые клетки распространяются в организме и становятся причиной метастазов — образования вторичных очагов опухоли в других органах. Чаще всего аденокарцинома метастазирует в печень, лёгкие, головной мозг и брюшину.
Классификация и стадии развития аденокарциномы желудка
Аденокарцинома может образоваться в любой части желудка. Чаще всего её обнаруживают в пилорическом отделе, чуть реже — в кардиальном.
У каждой локализации есть свой шифр:
- C16.0 — опухоль находится в кардиальном отделе желудка;
- C16.1 — в дне желудка;
- C16.2 — в теле желудка;
- C16.3 — в антральном отделе желудка;
- C16.4 — в пилорическом отделе желудка;
- C16.5 — на малой кривизне желудка;
- C16.8 — на большой кривизне желудка;
- C16.8 — выходит за пределы перечисленных областей;
- C16.9 — опухоль неуточнённой локализации [16] .
В медицинском международном сообществе наиболее признана классификация по TNM, где:
- «T» обозначает «tumor», т. е. глубину прорастания опухоли в стенке желудка;
- «N» — «nodus», т. е. количество поражённых лимфоузлов;
- «М» — «metastasis», т. е. наличие метастазов.
Стадии аденокарциномы желудка по классификации TNM 2018 года представлены ниже в таблице [18] .
В зависимости от того, насколько опухолевые клетки похожи на здоровые, выделяют три формы опухоли:
- высокодифференцированная аденокарцинома желудка (G1) — клетки опухоли похожи на здоровую ткань, сама опухоль обычно растёт медленно, при своевременной диагностике хорошо поддаётся лечению;
- умеренно дифференцированная аденокарцинома (G2) — скорость роста и злокачественность клеток опухоли умеренные;
- низкодифференцированная аденокарцинома (G3) — клетки опухоли не похожи на какую-либо здоровую ткань, сама опухоль наиболее злокачественная, отличается быстрым ростом и метастазированием.
Отдельно стоит сказать о перстневидноклеточной аденокарциноме желудка. Это редкая низкодифференцированная опухоль, одна из самых агрессивных форм рака желудка [19] [21] . Фактически она не поддаётся химио- и лучевой терапии, наиболее эффективным методом лечения на ранних стадиях является операция. Поэтому крайне важно обращаться к врачу при появлении первых симптомов, похожих на признаки гастрита или язвы желудка, особенно если есть предрасположенность к раку желудка.
Осложнения аденокарциномы желудка
Чаще возникает кровотечение и опухолевый стеноз, реже — асцит.
Диагностика аденокарциномы желудка
Обычно пациент с аденокарциномой желудка жалуется на боли в верхней части живота (под «ложечкой»), снижение веса, непроходимость пищи, отвращение к еде, потерю аппетита, рвоту съеденной накануне пищей или кровью.
При подозрении на аденокарциному желудка назначают инструментальное обследование:
- ФГДС с биопсией — обследование пищевода, желудка и двенадцатиперстной кишки с забором и исследованием фрагмента опухоли. Выполняется в первую очередь. Позволяет отличить аденокарциному от других видов опухоли.
- КТ органов брюшной полости, грудной клетки и головы с внутривенным контрастированием — онкопоиск. Позволяет уточнить, поражены ли лимфоузлы, есть ли метастазы в других органах.
- Лапароскопия — обследование желудка с помощью видеолапароскопа. Показано пациентам, у которых по данным эндоУЗИ или КТ есть подозрение на прорастание опухоли в серозную оболочку желудка. Обязательна при тотальном и субтотальном поражении органа. Если местное распространение опухоли подтвердилось, меняется тактика лечения: таким больным сначала будет показана химиотерапия, а затем (при уменьшении опухоли) — хирургическое лечение. В сомнительных случаях в ходе лапароскопии берут смывы с желудка и брюшной полости. Это помогает обнаружить опухолевые клетки и выставить стадию рака перед началом химиотерапии.
- УЗИ брюшной полости и надключичных лимфоузлов — позволяет выявить метастазы печени, асцит и увеличение лимфоузлов (зачастую поражаются лимфоузлы над ключицами, в области яичников, прямой кишки и пупка).
Чаще всего выполняют УЗИ, КТ и ФГДС с биопсией, реже — эндоскопическое УЗИ, так как не все специалисты могут его провести. В крупных онкологических стационарах пациенты проходят все перечисленные исследования и ПЭТ КТ, так как они помогают верно подобрать тактику лечения.
При подготовке к операции обязательно назначают консультацию кардиолога. Чтобы оценить функцию сердца, по показаниям дополнительно проводят эхокардиографию и холтеровское мониторирование. Также выполняют исследование ФВД (функции внешнего дыхания) и УЗДГ вен нижних конечностей, чтобы исключить тромбозы. Иногда может потребоваться консультация эндокринолога, невролога и других врачей [6] .
Лабораторная диагностика включает:
- развёрнутый клинический и биохимический анализ крови;
- коагулограмма — исследование свёртывающей системы крови;
- определение группы крови и резус-фактора с фенотипированием;
- анализ крови на гепатиты В, С, ВИЧ-инфекцию и сифилис;
- общий анализ мочи;
- анализ крови на онкомаркеры (Са 19-9, Са 72-4 и РЭА — раковый эмбриональный антиген).
Все эти анализы также нужны для предоперационной подготовки. Если есть подозрение на аденокарциному желудка, нужно обратить внимание на количество эритроцитов и гемоглобина в общем анализе крови: их снижение может указывать на развитие анемии и внутрижелудочное кровотечение.
Лечение аденокарциномы желудка
Хирургическое лечение на ранней стадии
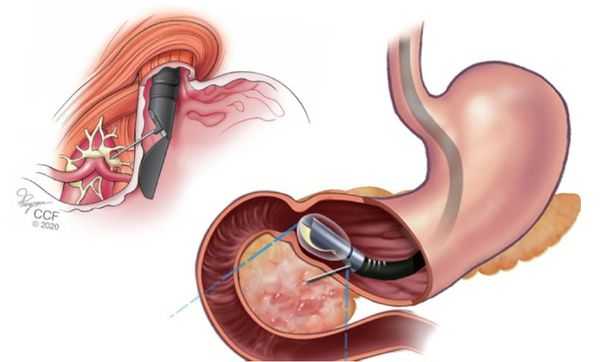
При выявлении ранних форм рака, т. е. при раке in situ, показано эндоскопическое лечение:
- резекция слизистой (EMR) — удаление опухоли вместе с частью слизистой оболочки желудка;
- диссекция в подслизистом слое (ESD) — удаление опухоли вместе с частью подслизистого слоя. Проводится при аденокарциноме до 2 см, позволяет удалить её единым блоком, без разрезов [8] .
Эти операции проводят под общим обезболиванием. Вначале определяют границы опухоли и с помощью электрокоагуляции «маркируют» (прижигают) края резекции, отступая на 3 мм от границы опухоли. Затем в подслизистый слой вводят инъекцию физраствора и Волювена (Гидроксиэтилкрахмала), чтобы отделить опухоль от мышечного слоя. Потом аденокарциному удаляют и смотрят на её «ложе»: нет ли кровотечения или перфорации, удалось ли полностью удалить опухоль. После чего удалённый фрагмент извлекают и отправляют на гистологическое исследование.
![Резекция слизистой желудка [17]](/pimg3/rak-zheludka-diagnostika-3E78.jpg)
После операции пациентов выписывают на 3-4 сутки. Эффективность лечения при соблюдении всех стандартов составляет 98 %. Рекомендуется:
- через месяц после операции, а затем каждые 3 месяца делать ФГДС;
- через полгода после операции — КТ;
- в течение месяца строго соблюдать диету — питаться жидкой протёртой пищей, исключить алкоголь и горячую еду.
Хирургическое лечение на поздних стадиях
Операция при аденокарциноме желудка проводится в несколько этапов: сначала удаляется сама опухоль, затем восстанавливается пассаж пищи [9] .
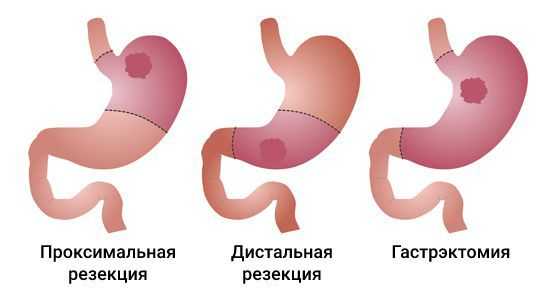
Основные радикальные операции при аденокарциноме желудка:
- гастрэктомия — полное удаление желудка;
- субтотальная проксимальная резекция — удаление верхней части желудка вместе с кардиальным отделом;
- субтотальная дистальная резекция — удаление нижних 2/3 или 3/4 желудка.
Все виды операций выполняются как «открытым» способом (лапаротомически), так и через небольшие разрезы (лапароскопически), в том числе с помощью робототехники. Выбор хирургического доступа и объёма операции зависит от распространённости процесса: степени поражения стенок желудка, вовлечения пищевода, двенадцатиперстной кишки и наличия метастазов.
После удаления опухоли часто выполняют лимфодиссекцию. Это стандартная операция по удалению лимфоузлов при раке желудка. Она проводится, чтобы снизить риск рецидива, так как аденокарцинома очень часто метастазирует лимфогенным путём , т. е. с током лимфы.
При единичных метастазах в других органах выполняют симультанные операции, т. е. сразу несколько вмешательств.
Если у пациента много отдалённых метастазов, то оперативное лечение, как правило, не проводится. Но при развитии экстренных жизнеугрожающих состояний, таких как перфорация стенки желудка, кровотечение или стеноз, операция выполняется, чтобы спасти жизнь пациента. Объём оперативного вмешательства при этом должен быть минимальным.
Химиотерапия
Основным методом лечения опухоли, которую невозможно удалить, является химиотерапия [12] . Она нужна для того, чтобы убить опухолевые клетки или значительно замедлить их рост.
Доктор может назначить монотерапию, т. е. лечение одним препаратом, или комбинированную химиотерапию с применением нескольких лекарств. Комбинированная химиотерапия позволяет усилить противоопухолевый эффект.
Комбинированные методы лечения включают:
- периоперационную химиотерапию — предпочтительный метод, проводится перед операцией, чтобы уменьшить опухоль, и после операции для борьбы с оставшимися раковыми клетками [10][11] ;
- адъювантную химиотерапию — выполняется после операции;
- адъювантную химиолучевую терапию — проводится после нерадикального удаления опухоли, т. е. когда раковые клетки остаются по краям резекции и продолжают расти.
Выбор конкретной комбинации зависит от состояния пациента, его возраста, а также тяжести и характера сопутствующих заболеваний.
Показания к химиотерапии:
- распространение аденокарциномы за пределы слизистого слоя;
- поражение лимфоузлов;
- наличие метастазов.
Пациент может отказаться от химиотерапии, но он должен понимать, что без лечения опухоль может быстро возникнуть снова и метастазировать.
Симптоматическое лечение (паллиативная помощь)
Симптоматическая терапия проводится на IV стадии рака, когда специальные методы лечения противопоказаны. Она помогает облегчить симптомы болезни с помощью адекватного обезболивания.
Рекомендуется постепенно переходить от слабых обезболивающих (например, Кетопрофена) к более сильным препаратам, вплоть до наркотических (Трамадола или Морфина). При выраженном болевом синдроме их можно использовать в среднем каждые 4 часа.
Прогноз. Профилактика
Прогноз при аденокарциноме желудка зависит от морфологического вида опухоли (дифференцированности), её размеров, наличия и количества метастазов, а также от инвазии в окружающие органы.
Зачастую пациенты с аденокарциномой обращаются к врачу уже на поздних стадиях болезни, когда опухоль проявляет себя осложнениями и её уже нельзя удалить [16] . Всё дело в том, что на ранних стадиях симптомы рака похожи на симптомы гастрита или язвы желудка. При таких проявлениях пациентам не хочется срочно делать гастроскопию. Вместо этого они идут в аптеку и покупают лекарства, после приёма которых жалобы на время стихают, однако опухоль продолжает расти. Поэтому чаще всего при аденокарциноме желудка прогноз неблагоприятный.
У пациентов, которым полностью удалили опухоль, более благоприятный прогноз:
- при первой стадии рака пятилетняя выживаемость отмечается у 80-90 % пациентов;
- при второй стадии рака — у 50-60 % пациентов;
- при третьей стадии рака — у 10-30 % пациентов [13][14] .
Пятилетняя выживаемость — это условный срок. Именно в это время зачастую развиваются рецидивы. Если в течение пяти лет после лечения опухоль не развилась повторно, то прогноз можно считать благоприятным.
Профилактика аденокарциномы желудка
Чт обы предотвратить развитие аденокарциномы, необходимо:
- правильно питаться: меньше употреблять солёных, копчёных и вяленых продуктов, больше — сезонных овощей и фруктов;
- избавиться от вредных привычек: алкоголя и курения;
- при наличии факторов риска регулярно проходить скрининг — 1 раз в год делать ФГДС;
- при появлении жалоб как можно скорее обращаться к врачу и лечить хронические заболевания желудка.
После 45-50 лет профилактически обследовать желудок нужно абсолютно всем: статистически доказано, что с возрастом риск развития аденокарциномы желудка увеличивается [15] .
Рак желудка - это злокачественная эпителиальная опухоль слизистой оболочки желудка. Признаками рака желудка служат снижение аппетита, похудание, слабость, боль в эпигастрии, тошнота, дисфагия и рвота, быстрое насыщение при приеме пищи, вздутие живота, мелена. Установлению диагноза способствует проведение гастроскопии с биопсией, рентгенографии желудка, УЗИ органов брюшной полости, эндосонографии, определение опухолевых маркеров, исследование кала на скрытую кровь. В зависимости от распространенности рака желудка производится частичная или тотальная резекция желудка; возможно проведение химиотерапии и лучевой терапии.


Общие сведения
Рак желудка - злокачественное новообразование, в большинстве случаев исходящее из железистых эпителиальных клеток желудка. Среди злокачественных опухолей желудка в 95% выявляются аденокарциномы, реже - другие гистологические формы - лимфомы, плоскоклеточный рак, лейомиосаркомы, карциноид, аденоакантомы. Мужчины болеют раком желудка в 1,7 раза чаще женщин; обычно заболевание развивается в возрасте 40-70 лет (средний возраст 65 лет). Рак желудка склонен к быстрому метастазированию в органы пищеварительного тракта, часто прорастает в соседние ткани и органы через стенку желудка (в поджелудочную железу, тонкий кишечник), часто осложняется некрозом и кровотечением. С током крови метастазирует преимущественно в легкие, печень; по сосудам лимфатической системе - в лимфоузлы.
Причины рака желудка
В настоящее время гастроэнтерология недостаточно знает о механизмах развития и причинах возникновения рака желудка. Современная теория развития рака желудка предполагает, что заметную роль в его возникновении играет инфицированность Helicobacter Pylori. Среди факторов риска отмечают следующие: курение, хронический гастрит, операции на желудке, пернициозная анемия, генетическая предрасположенность. Состояниями с высоким риском развития рака является аденома желудка, атрофический гастрит, хроническая язва желудка.
Чаще всего рак развивается у лиц среднего возраста и старше, заболевают чаще мужчины. Однако отсутствие факторов риска не гарантирует полностью избегания рака желудка. Равно как и у людей с сочетанием нескольких канцерогенных факторов рак желудка возникает далеко не всегда.
Классификация рака желудка
Рак желудка классифицируется по стадиям согласно международной классификации злокачественных новообразований: классификация TNM, где T - состояние (стадия развития) первичной опухоли (от нулевой стадии предрака до четвертой стадии прорастания опухоли в соседние ткани и органы), N - присутствие метастазов в региональных лимфоузлах (от N0- отсутствия метастазов, до N3 - заражения метастазами более 15 региональных лимфоузлов), M - наличие метастазов в отдаленных органах и тканях (М0 - нет, М1 - есть).
Симптомы рака желудка
Ранняя стадия развития рака желудка часто протекает без клинических проявлений, симптоматика начинает развиваться, как правило, уже при опухоли второй-третьей стадии (прорастание в подслизистые слои и далее).
С развитием заболевания выявляются следующие симптомы: боль в эпигастрии (первоначально умеренная), тяжесть в желудке после приема пищи, снижение аппетита и похудание, тошнота вплоть до рвоты (рвота, как правило, сигнализирует о снижении проходимости желудка - закупорке опухолью привратникового отдела). При развитии рака в области кардии возможна дисфагия (нарушение глотания).
На третьей стадии рака (когда опухоль поражает все слои стенки желудка вплоть до мышечного и серозного) возникает синдром раннего насыщения. Это связано со снижением растяжимости желудка.
При прорастании опухли в кровеносные сосуды могут возникать желудочные кровотечения. Следствия рака: анемия, снижение питания, раковая интоксикация приводят к развитию общей слабости, высокой утомляемости. Присутствие каких либо из вышеперечисленных симптомов не является достаточным для диагностирования рака желудка, таким образом могут проявляться и другие заболевания желудка и органов пищеварения. Диагноз «рак желудка» устанавливают только на основании данных исследования биоптата.
Однако выявления подобных симптомов требует немедленного обращения к врачу-гастроэнтерологу для прохождения обследования и максимально раннего обнаружения злокачественного новообразования.
Диагностика рака желудка
Единственным основанием для установления диагноза «рак желудка» является результаты гистологического исследования новообразования. Но для выявления опухоли, выяснения ее размеров, характеристики поверхности, локализации и осуществления эндоскопической биопсии проводят гастроскопию.
Наличие увеличенных лимфоузлов средостения и метастазов в легких можно выявить при рентгенографии легких. Контрастная рентгенография желудка визуализирует присутствие новообразования в желудке.
УЗИ органов брюшной полости проводят для выяснения распространения опухолевого процесса. С теми же целями (детальная визуализация новообразования) проводят мультиспиральную компьютерную томографию (МСКТ). В определении распространения злокачественного процесса помогает ПЭТ - позитронно-эмиссионная томография (вводимая в организм радиоактивная глюкоза собирается в тканях опухоли, визуализируя вышедший за пределы желудка злокачественный процесс).

При лабораторном исследовании крови выявляют специфические онкомаркеры. Кал проверяют на присутствие скрытой крови. Детальное исследование опухоли, возможность ее хирургического удаления определяют при диагностической лапароскопии, при этом также возможен забор биоптата для исследования.
Лечение рака желудка
Тактика лечебных мероприятий зависит от стадии развития рака желудка, размера опухоли, прорастания в соседние области, степени заселения злокачественными клетками лимфоузлов, поражения метастазами других органов, общего состояния организма, сопутствующих заболеваний органов и систем.
При раке желудка могут применять три основных методики лечения злокачественных образований: хирургическое удаление, химиотерапию и лучевую терапию. В большинстве случаев используется сочетание методик. Тактика лечения определяется специалистом-онкологом, после комплексного обследования пациента, получения рекомендаций смежных специалистов.
В случаях раннего выявления опухоли (на стадиях 0 и 1), когда метастазы отсутствуют, прорастание в стенку не достигает подслизистых слоев, возможно полное хирургическое удаление рака. Проводится удаление участка стенки желудка, пораженного раком, часть окружающих тканей, близлежащие лимфоузлы. Иногда, в зависимости от степени поражения желудка опухолью, производится частичная или тотальная резекция желудка.
После такого рода операций общий объем желудка заметно уменьшается, либо, если желудок полностью удален, пищевод соединяется с тонким кишечником напрямую. Поэтому пациенты после резекции желудка могут употреблять ограниченное количество пищи за один прием.
Лучевую терапию (облучение пораженных опухолью органов и тканей ионизирующим излучением) производят для остановки роста и уменьшения опухоли в предоперационном периоде и в качестве средства, подавляющего активность раковых клеток и уничтожения вероятных очагов рака после удаления опухоли.
Химиотерапия - медикаментозное подавление роста злокачественных образований. Комплекс химиотерапевтических препаратов включает в себя высокотоксичные средства, разрушающие опухолевые клетки. После операции по удалению злокачественного новообразования химиотерапию применяют для подавления активности оставшихся раковых клеток, чтобы исключить вероятность рецидива рака желудка. Зачастую химиотерапия комбинируется с лучевой терапией для усиления эффекта. Хирургическое лечения также, как правило, сочетается с тем или иным способом подавления активности раковых клеток.
Пациенты, страдающие раком желудка, должны хорошо, полноценно питаться на протяжении всего лечения. Организму, борющемуся со злокачественной опухолью, требуется большое количество белка, витаминов, микроэлементов, необходима достаточная калорийность суточного рациона. Трудности возникают в случае выраженного угнетения психики (апатии, депрессии) и отказа от пищи. Иногда возникает необходимость в парентеральном введении питательных смесей.
Осложнения рака желудка и побочные эффекты терапии
Тяжелые осложнения, значительно ухудшающие течение заболевания, могут быть как непосредственным результатом наличия злокачественной опухоли, так и стать следствием весьма тяжелопереносимых методов противоопухолевой терапии. При раке желудка зачастую возникают кровотечения из сосудов поврежденной стенки, что способствует развитию анемии. Крупные опухоли могут некротизироваться, ухудшая общее состояние организма выделением в кровь продуктов некротического распада. Потеря аппетита и усиленное потребление опухолевой тканью питательных веществ способствует развитию общей дистрофии.
Продолжительная лучевая терапия может способствовать развитию выраженного лучевого ожога, а так же лучевого дерматита и лучевой болезни. Побочными эффектами химиотерапии является общая слабость, тошнота (вплоть до регулярной рвоты), диарея, алопеция (облысение), сухость кожи, дерматиты, экзема, ломкость ногтей, деформация ногтевых пластин, расстройства половой сферы.
Одним из распространенных осложнений может быть присоединившаяся инфекция. Вследствие подавленного иммунитета течение инфекционного процесса может быть весьма тяжелым.
Прогноз и профилактика рака желудка
Рак желудка диагностируется, как правило, уже на стадии неизлечиваемой опухоли. Только в сорока процентах случаев выявляется новообразование, при котором есть вероятность излечения (рак на ранней стадии без метастазирования либо с метастазами в близлежащих лимфоузлах). Таким образом, при выявлении рака третьей и четвертой стадии, при его склонности к быстрому течению и осложнениям прогноз кране неблагоприятен.
Оперативное лечение в сочетании с тем или иным методом противоопухолевой терапии дает пятилетнюю выживаемость после операции у 12% пациентов. В случае раннего обнаружения рака (поверхностное распространение без прорастания в подслизистые слои стенки желудка) выживаемость увеличивается до 70% случаев. При озлокачествленной язве желудка вероятность выживаемости - от 30 до 50%.
Наименее благоприятный прогноз у неоперабельных опухолей, поразивших насквозь все слои желудочной стенки и проникших в окружающие ткани. Неблагоприятно течение рака, если выявлены метастазы в легких и печени. При неоперабельных опухолях желудка терапия направлена на облегчение симптомов и максимально возможное снижение скорости прогрессирования заболевания.
Основными мерами профилактики рака желудка являются: своевременное лечение заболеваний, которые являются предраковыми состояниями, регулярное правильное питание, отказ от курения. Значимой мерой в профилактике развития злокачественных новообразований является контроль состояния слизистой желудка и своевременное выявление зарождающихся опухолевых процессов.
Читайте также:
