Вегетоневроз - причины, симптомы и лечение заболевания
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
Вегетоневроз (вегетопатия, вегетативная дистония) - это заболевание разных органов и тканей, возникающее в результате динамических и функциональных поражений вегетативной нервной системы (но не из-за ее органических изменений). Симптомы вегетоневроза могут быть любыми, но медицинское обследование при данной болезни никогда не обнаруживает проблемы в тех органах, на которые жалуется больной.
Причины вегетоневроза
Среди наиболее частых причин вегетоневроза:
- повышенная лабильность вегетативной нервной системы; , которые привели к повреждению головного мозга;
- индивидуальные особенности организма, обусловленные полом (климактерический вегетоневроз у женщин), возрастом;
- острые и хронические инфекционные заболевания;
- длительное пребывание в состоянии сильного стресса;
- несоблюдение режима дня и правил здорового питания, спровоцировавшее истощение;
- умственное и физическое переутомление;
- психологические травмы;
- интоксикация организма;
- неблагоприятная экологическая обстановка;
- смена климатического пояса.
Нередко причины вегетоневроза связаны с психическими травмами, полученными в детстве, внутренними конфликтами. Также болезнь могут вызвать частые семейные ссоры, конфликты на работе. У женщин может наблюдаться вегетоневроз во время беременности из-за изменений гормонального фона.
Лучшие врачи по лечению вегетоневроза
Симптомы вегетоневроза
Для вегетоневроза характерны расстройства сердечно-сосудистой, мочеполовой и пищеварительной систем. Также у пациентов часто наблюдается вазомоторный синдром, характеризующийся:
- ;
- пульсацией в голове; ; и суставными болями.
Астенический синдром при вегетативной дистонии проявляется:
- , которая не проходит даже после отдыха; ; ; (тяжело концентрироваться на выполняемой работе); ; , громких звуков.
К другим синдромам, являющимся признаками вегетоневроза, относятся:
- Кожно-вегетативный. Кожа становится сухой, на ней появляются пигментные пятна, трещины. Либо, наоборот, наблюдается повышенная секреция потовых и сальных желез.
- Трофический. Разные группы мышц атрофируются. Образуются эрозивные и язвенные очаги. Значительно ухудшается состояние ногтей и волос. . На коже возникают аллергические высыпания. Пациент жалуется на насморк, конъюнктивит.
- Висцеральный. Для синдрома характерны нарушения стула, временные нехватки кислорода, замедление оттока желчи.
- Фобический. У пациента возникают необоснованные страхи. При этом он сам понимает беспочвенность переживаний, но не может от них избавиться.
- Ипохондрический. Больной очень озабочен своим здоровьем. У него постоянно возникают подозрения на наличие смертельного заболевания.
Симптомы вегетоневроза сердца:
- ;
- кардалгия; ;
- чувство замирания сердца; ; ;
- посинение пальцев рук и ног.
При этом нужно понимать, что патологического состояния, нарушающего работу сердечно-сосудистой системы, в реальности нет. Дискомфорт является ложным.
Вегетоневроз желудка проявляется:
- ; ;
- диареей/запорами;
- ухудшением аппетита;
- рвотой, тошнотой.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика вегетоневроза
Диагностика вегетоневроза базируется на изучении клинической картины после исключения наличия органических патологий. То есть сначала пациенту назначается обследование тех органов и систем, на работу которых он жалуется. Если органические нарушения обнаружить не удается, дополнительно исследуются кожные и соматические рефлексы.
У многих больных наблюдается вегетативная асимметрия. Чтобы оценить степень возбудимости симпатической нервной системы, исследуется дермографизм (местная вазомоторная ответная реакция, появляющаяся после штрихового раздражения кожных покровов).
Как лечить вегетоневроз
Вегетоневроз излечим. Лечение, назначаемое при данном заболевании, нацелено на регулирование и нормализацию работы вегетативной нервной системы. Большое значение имеет выбор правильного режима дня и отдыха. Важны частые прогулки на свежем воздухе, полноценный сон, исключение стрессов. Скорейшему выздоровлению способствует санаторно-курортное лечение.
При вегетоневрозе необходима ежедневная лечебная физкультура. Умеренная физическая активность хорошо сказывается на деятельности вегетативной нервной системы, повышает ее способность нормально функционировать.
Приоритетное направление лечения вегетативной дистонии - психотерапия. Сеансы успокаивают больного, помогают ему избавиться от психоэмоционального напряжения. Врач - психотерапевт определяет факторы, которые усиливают симптоматику, и разрабатывает схему их устранения.
Медикаментозная терапия при вегетоневрозе включает прием препаратов, улучшающих сон, успокоительных и болеутоляющих средств, а также лекарств, способствующих регуляции работы нервной системы. Дозировка определяется в индивидуальном порядке.
Лечение вегетоневроза травами
Согласно отзывам, лечение вегетоневроза с помощью трав позволяет добиваться неплохих результатов. Из эффективных средств:
- Настой цветков и плодов боярышника. Смешать в равных пропорциях цветки и плоды. 3 ст.л. полученной смеси залить 2 стаканами кипятка. Настаивать 2 часа. Принимать по стакану 3 раза в день.
- Корневища элеутерококка на спирту. 50 г корневищ залить 0,5 л спирта. Настаивать 2 недели. Принимать за полчаса до еды по 30 капель. Лечебный курс - 1 месяц.
- Настойка из корней женьшеня. Свежие корни женьшеня промыть, просушить, измельчить. 100 г корней залить литром водки. Настаивать 3 недели, время от времени взбалтывая. Профильтровать. Принимать по 20 капель 3 раза в день за полчаса до еды. Продолжительность курса - 1 месяц. После 10-дневного перерыва повторить.
Опасность вегетоневроза
Вегетоневроз не опасен для жизни, но он лишает больного возможности вести привычный образ жизни. Нередко пациенты не обращаются за врачебной помощью, самостоятельно назначают себе болеутоляющие препараты, чем только ухудшают ситуацию.
Профилактика вегетоневроза
Профилактика вегетоневроза включает:
- прогулки на свежем воздухе;
- сон не менее 9 часов в сутки;
- исключение физических и эмоциональных перегрузок;
- налаживание микроклимата в семье;
- применение методов релаксации;
- прием успокоительных ванн;
- ароматерапию.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Вегетоневроз: болит не то, что кажется
Говоря о вегетоневрозе, мы имеем в виду случаи, при которых вегетативная нервная система перестаёт функционировать правильно. Это приводит к самым разным патологиям, истинные причины которых может определить не каждый диагност.

Например, пациент жалуется на боли в сердце, но все исследования показывают, что орган в полном порядке. Или же у больного наблюдаются проблемы с пищеварительной системой (рвота, тошнота, нарушения стула, боль в области желудка), а врач при этом не обнаруживает никаких патологий. Вполне вероятно, что истинной причиной заболевания стало нарушение работы вегетативной нервной системы, и лечить необходимо не , а именно вегетативный невроз.
Что такое вегетативный невроз с точки зрения медицины?
Вегетоневроз (или вегетативный невроз) врачи понимают как целую группу заболеваний, вызываемых нарушением функционирования вегетативной нервной системы.
Вегетативная нервная система отвечает за процессы, происходящие в организме, которые сам человек контролировать не может. Это и дыхание, и сердцебиение, и сокращение мышцжелудка и кишечника, и выработка желудочного сока, и реакция зрачков на изменение освещения.
Иными словами, в зону ответственности вегетативной нервной системы входит функционирование отдельных органов и их систем, желёз, кровеносной системы, а также обменные процессы, контроль деятельности организма во время сна, восстановление после напряжённой работы
Признаки вегетоневроза
Симптоматика вегетативного невроза очень обширна и зависит от того, какие именно функции вегетативной нервной системы оказались нарушены. Однако специалисты выделяют ряд признаков, которые дают им понять, что изучить следует нервную систему пациента:
синдром
Наблюдаются беспричинные аллергические реакции организма — крапивница, насморк, пищевые расстройства, конъюнктивит, отёк Квинке.
Кожные покровы становятся сверхчувствительными, меняют свой цвет на белый или синюшный, наблюдается зуд, могут появиться пигментные пятна, изменяется активность желёз кожи, отчего та становится более сухой или, напротив, увлажнённой.
Здесь мы будем говорить о расстройствах работы кишечника и мочевого пузыря, нарушениях оттока желчи и обмена веществ, ощущении недостатка кислорода при дыхании, проблемах с глотанием.
Вазомоторный синдром
Головные боли, головокружения, мигрени, тошнота, перепады артериального давления, боли в мышцах и суставах, а также боли в желудке.
Изменяется трофика (клеточное питание) тканей мышц, могут развиться трофические язвы и эрозия тканей, выпадают волосы, отслаиваются и ломаются ногти.
Астенический синдром
Общая слабость организма, не пропадающая даже после полноценного сна, утомляемость, перепады настроения, раздражаемость, нарушение внимания и памяти.
Ипохондрический и фобический синдромы
«Зацикленность» на своём состоянии, подозрения на развитие смертельной болезни при первом проявлении самых безобидных симптомов, беспочвенные страхи.
Для успешного лечения врач должен не только верно диагностировать вегетоневроз, но и определить его первопричину.
Вегетоневроз: причины
Причин развития вегетоневроза достаточно много, и мы перечислим основные:
- Травмы головы.
- Лабильная (то есть, слабая, неустойчивая) нервная система.
- Инфекционные заболевания, протекающие в острой или хронической форме.
- Нарушение режима сна, питания, переутомление, тяжёлый физический труд, хронический стресс, умственные перегрузки.
- Неблагополучная обстановка в семье или рабочем коллективе.
Таким образом, вегетоневроз может иметь психосоматический характер, и потому к его лечению подключается психотерапевт.
В первую очередь врачи исследуют органы и системы, нарушение работы которых отметил пациент. Например, если озвучиваются жалобы на проблемы с желудком, диагностику производит гастроэнтеролог, если больной сообщает о болях в сердце, его изучает кардиолог.
Если диагностика показала, что органические заболевания отсутствуют, то специалисты понимают, что имеют дело с вегетативным неврозом.
Лечение вегетоневроза
Основная задача врача — нормализовать функционирование вегетативной нервной системы. Если первопричиной заболевания является травма головы или заболевание инфекционного характера, к лечению приступает невролог. В том случае, когда мы говорим о психосоматике, главным действующим лицом станет психотерапевт.
Специалист разработает целый комплекс лечебных процедур и рекомендаций, которые гарантируют избавление от болезни:
- Сеансы психотерапии, избавляющие от стресса, напряжения, переутомления, успокаивающие пациента и помогающие понять, какие факторы лежат в основе его состояния.
- Приём предписанных доктором медикаментов. Лекарства назначаются не во всех случаях, их дозировка строго индивидуальна и зависит от причин заболевания конкретного пациента.
- Физиотерапевтические процедуры — массаж, рефлексотерапия, иглотерапия. Часто доктора рекомендуют лечебную физкультуру.
- Соблюдение режима дня, отказ от вредных привычек. Устранение факторов, вызывающих стрессовое состояние.
Следует помнить, что диагностировать вегетоневроз может только хороший специалист, понимающий, что корни проблемы далеко не всегда видны с первого взгляда.
Доктора СМЦ Бест Клиник обладают обширными познаниями в области медицины, которые позволяют им достаточно скоро определить, что болезнь не имеет органического характера, и приступить к восстановлению функционирования вегетативной нервной системы.
Если вы ощущаете недомогание, слабость, но не понимаете, какова причина этих явлений, записывайтесь к нам на приём. Врачи Бест Клиник вернут здоровье вам и одной из самых сложных систем вашего организма — нервной. К какому именно специалисту лучше обратиться в вашем случае, подскажет администратор.
Причины, симптомы и лечение вегетоневроза

Вегетативный невроз является серьезным заболеванием нервной системы, которое приводит к нарушениям функции тканей. Обычно это влечет проблемы в работе различных органов.
После комплексной диагностики специалист сможет подобрать оптимальное лечение.
Особенности и понятие болезни
Вегетативный невроз - это поражение разных тканей и органов, связанное с функциональными и динамическими нарушениями вегетативной нервной системы. Данное заболевание сопровождается различными проявлениями. Однако при общем обследовании врачи не выявляют структурных изменений в органах, на работу которых жалуется человек.
В нормальном состоянии вегетативная система является комплексом клеток, которые обеспечивают иннервацию систем, органов, сосудов и желез. Функции этой системы человек контролировать не может. Они заключаются в следующем:
- усиление обменных процессов;
- увеличение возбудимости тканей;
- регулирование работы систем в период сна;
- восстановление запасов энергии;
- воздействие на психические и физические функции;
- участие в поведенческих реакциях.
При проблемах в работе вегетативной нервной системы происходят нарушения указанных функций. Именно поэтому данное заболевание может приводить к любым патологическим состояниям у человека.
О провоцирующих факторах
К причинам появления вегетоневроза стоит отнести такие факторы:

- черепно-мозговые травмы, которые сопровождаются поражением головного мозга;
- индивидуальные особенности человеческого организма, связанные с половой принадлежностью, возрастом и другими факторами;
- высокая лабильность вегетативной системы;
- хронические стрессовые ситуации;
- инфекционные патологии, которые имеют острое или хроническое протекание;
- нарушения в рационе питания или режиме дня, которые приводят к истощению организма;
- повышенные физические нагрузки;
- интеллектуальное перенапряжение;
- тяжелые условия труда;
- ситуации, которые провоцируют психологические травмы.
Довольно часто развитие вегетативного невроза уходит своими корнями в далекое детство. Нередко данное заболевание может быть связано с серьезными психологическими травмами - к примеру, насилием или неправильным поведением взрослых.
В этом случае у ребенка возникает внутренний конфликт, который со временем трансформируется в вегетативный невроз. Он может появиться даже при дефиците любви со стороны родителей.
Во взрослой жизни провоцирующими факторами могут выступать любые конфликты в семье и на работе, которые являются причиной внутреннего протеста. Иногда причиной заболевания становятся гормональные колебания. У женщин это часто случается в период беременности или климакса.
В качестве провоцирующих факторов нередко выступают неблагоприятные экологические условия, интоксикация, перемена климатических поясов.
Клиническая картина
В зависимости от того, какие функции нервной системы пострадали, выделяют несколько групп симптомов. Врачи объединяют вегетативные нарушения при неврозах в определенные синдромы:

- Вегетативно-кожный. В данном случае кожа становится очень чувствительной, приобретает мраморный или синюшный оттенок. При этом эпителий может быть слишком влажным или наоборот сухим. Нередко у людей возникает ощущение зуда.
- Вегетативно-аллергический. При его развитии появляется множество аллергических реакций. У человека может наблюдаться сыпь, отек Квинке, аллергический ринит или пищевые реакции.
- Вегетативно-висцеральный. Для этого состояния характерны нарушения стула, функционирования мочевого пузыря, оттока желчи. Нередко у людей нарушаются обменные процессы. Также данный синдром может сопровождаться нарушением глотания и появлением ложных симптомов стенокардии.
- Вегетативно-трофический. В этом случае на теле человека появляются эрозии и трофические язвы. Также происходит нарушение питания ногтей, мышц и волос. Нередко развивается атрофия мышечной ткани.
- Вазомоторный. Для него характерны колебания давления, головокружения, головные боли, тошнота. Также могут ощущаться болевые ощущения в желудке, мышцах, суставах.
Постановка верного диагноза
После анализа жалоб человека врач должен исключить вероятность органических патологий. Заподозрить вегетативный невроз позволяет разнообразие симптомов и их неустойчивость, а также зависимость от психогенных факторов. Специалист должен определить, какой орган в большей степени реагирует на нарушения.
Также очень важно отличить патологию от висцеропатий. На фоне симптомов вегетативного невроза могут появляться психогенные невротические реакции. Чтобы определить характер заболевания, врач исследует рефлексы. Нередко наблюдаются несимметричные реакции.

Чтобы оценить возбудимость симпатической нервной системы, специалист проводит исследование дермографизма. Под данным термином понимают местную ответную реакцию на штриховое раздражение кожи. В результате этого кожа может краснеть или бледнеть.
Пиломоторный рефлекс проверяют температурным или болевым раздражением. При положительном ответе наблюдается местная или общая реакция, для которой характерно появление так называемой гусиной кожи.
Также врач может оценить рефлекс солнечного сплетения. Для этого он надавливает на зону эпигастрия. При появлении боли можно говорить о повышенной возбудимости нервной системы.
Как вывести пациента из такого состояния
Чтобы подобрать адекватное лечение вегетоневроза, врач должен исключить наличие органических поражений. Терапия может носить разный характер - все зависит от причины появления проблемы. Если к вегетативному неврозу привела черепно-мозговая травма или некоторые болезни, требуется лечение у невролога.
В остальных ситуациях заболевание, в сущности, обусловлено комбинацией травмирующей ситуации с определенными характеристиками нервной системы и образом жизни человека. Чтобы лечение принесло результаты, важно обеспечить комплексный подход к терапии. Он должен включать такие составляющие:
Гимнастика Стрельниковой, которая помогает и при вегетоневрозе:
Вегетативный невроз не представляет угрозы для жизни, однако может существенно снижать ее качество. Данное состояние сопровождается неприятными проявлениями, которые могут стать причиной серьезных осложнений. Потому так важно своевременно подобрать адекватную терапию.

Чтобы предотвратить развитие невроза, нужно выполнять определенные рекомендации:
Вегетативный невроз - серьезное нарушение, которое может сопровождаться неприятными проявлениями и существенно снижать качество жизни человека. Чтобы не допустить развития осложнений, при первых же признаках данного состояния стоит обратиться к врачу.
Вегетососудистая дистония (ВСД) - симптомы и лечение
Что такое вегетососудистая дистония (ВСД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Патриной Анны Викторовны, невролога со стажем в 17 лет.
Над статьей доктора Патриной Анны Викторовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
От редакции: вегето-сосудистая дистония (ВСД) — устаревший диагноз, которого нет Международной классификации болезней (МКБ-10). Дисфункция вегетативной нервной системы не является заболеванием сама по себе. Симптомы, при которых зачастую ставят диагноз ВСД, говорят о спектре заболеваний, для обнаружения которых нужна дополнительная диагностика. Некоторые из этих заболеваний — неврозы , панические атаки , тревожно-депрессивные расстройства — относятся к проблемам психиатрического профиля. Более корректным и современным термином для части расстройств, относимых к ВСД, является «соматоформная вегетативная дисфункция нервной системы». Этот диагноз идёт в МКБ-10 под кодом F 45.3.
Вегетососудистая дистония (ВСД) — это синдром, представленный в виде разнообразных нарушений вегетативных функций, связанных с расстройством нейрогенной регуляции и возникающих по причине нарушения баланса тонической активности симпатического и парасимпатич еского отдела в егетативной нервной системы [3] . Проявляется функциональными нарушениями, но обусловлены они субклеточными нарушениями [5] .
Краткое содержание статьи — в видео:
Что такое вегетативная нервная система (ВНС)
Вегетативная (автономная) нервная система (ВСН) является частью нервной системы организма, контролирующей деятельность внутренних органов и обмен веществ во всём организме. Она располагается в коре и стволе головного мозга, области гипоталамуса, спинном мозге, и состоит из периферических отделов. Любая патология этих структур, а также нарушение взаимосвязи с ВСН могут стать причиной возникновения вегетативных расстройств [1] .
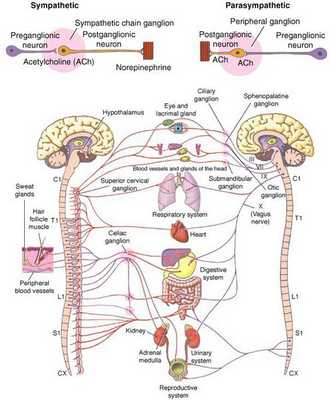
Вегетососудистая дистония может возникнуть в разном возрасте, но преимущественно она встречается у молодых [5] .
Особенности проявления заболевания
- У мужчин и женщин. Женщины страдают от ВСД в два раза чаще мужчин, но различий в проявлениях болезни нет [3] .
- У подростков. ВСД распространена у подростков из-за активной гормональной перестройки организма.
- У беременных. ВСД у беременных также возникает в связи с гормональными изменениями. Опасные последствия: при гипотоническом типе ВСД — плацентарная недостаточность, гипоксия плода; при гипертоническом — гестозы, преэклампсия, эклампсия; отслойка плаценты; гипертонус матки, преждевременные роды.
Причины ВСД
ВСД — многопричинное расстройство, которое может выступать в качестве отдельного первичного заболевания, но чаще оно является вторичной патологией, проявляющейся на фоне имеющихся соматических и неврологических заболеваний [15] .
Факторы риска развития вегето-сосудистой дистонии подразделяются на предрасполагающие и вызывающие.
Вызывающие факторы:
- Психогенные[5] — острые и хронические психо-эмоциональные стрессы и другие психические и невротические расстройства [3] , которые являются основными предвестниками (предикторами) заболевания [10] . ВСД — это, в сущности, избыточная вегетативная реакция на стресс [9] . Часто психические расстройства — тревожный синдром депрессия — параллельно с психическими симптомами сопровождаются вегетативными: у одних пациентов преобладают психические, у других на первый план выходят соматические жалобы, что затрудняет диагностику [10] .
- Физические — переутомление, солнечный удар (гиперинсоляция), ионизирующая радиация, воздействие повышенной температуры, вибрация. Часто воздействие физических факторов связано с осуществлением профессиональных обязанностей, тогда они позиционируются как факторы профессиональной вредности [1] , которые могут вызывать или усугубить клиническую картину вегетососудистой дистонии. В таком случае имеются ограничения по допуску к работе с указанными факторами (приказ Минздрава РФ от 2021 года № 29).
- Химические — хронические интоксикации, злоупотребление алкоголем, никотином, спайсами и другими психоактивными веществами [5] . Проявления ВСД также могут быть связаны с побочными действиями некоторых лекарственных препаратов: антидепрессантов с активирующим действием, бронходилататоров, леводопы и препаратов, содержащих эфедрин и кофеин [10] . После их отмены происходит регресс симптомов ВСД.
- Дисгормональные — этапы гормональной перестройки: пубертат, климакс [3] , беременность, дизовариальные расстройства [5] , приём противозачаточных средств с периодами отмены [10] .
- Инфекционные — острые и хронические инфекции верхних дыхательных путей, мочеполовой системы, инфекционные заболевания нервной системы (менингиты, энцефалиты и другое) [5] .
- Иные заболевания головного мозга — болезнь Паркинсона, дисциркуляторная энцефалопатия (ДЭП), последствия черепно-мозговой травмы и другие [3] .
- Иные соматические заболевания — гастрит, панкреатит, гипертоническая болезнь, сахарный диабет, тиреотоксикоз [1] .
Предрасполагающие факторы:
- Наследственно-конституциональные особенности организма — заболевание возникает в детстве или в подростковом возрасте, со временем расстройство компенсируется, но восстановление нарушенных функций нестойкое, поэтому ситуация легко дестабилизируется под воздействием неблагоприятных факторов [10] .
- Особенности личности[5] — усиленная концентрация внимания на соматических (телесных) ощущениях, которые воспринимаются как проявление болезни, что, в свою очередь, запускает патологический механизм психо-вегетативной реакции [6] .
- Неблагоприятные социально-экономические условия — состояние экологии в целом, низкий уровень жизни, экономический кризис в стране, жилищные условия отдельных людей, культура питания (приверженность фастфуду, удешевление производства продуктов питания за счёт использования ненатурального сырья), культура спорта (несмотря на активное строительство спортивных комплексов, всё-таки полноценная интеграция спорта в повседневную жизнь населения не происходит) [5] . Также речь идёт об особенности климата в центральной части России с дефицитом ультрафиолетового излучения в холодное время года, что приводит к обострению многих хронических заболеваний в осенне-весенний период, в том числе и ВСД [1] .
- Патологии перинатального (дородового) периода — внутриутробные инфекции и интоксикации, резусконфликты, внутриутробная гипоксия (кислородное голодание), гестозы матери, фетоплацентарная недостаточность и другие [6] .
Мясищев В.Н., выдающийся отечественный психотерапевт, полагает, что ВСД развивается в результате влияния психо-эмоциональных нарушений на имеющиеся вегетативные аномалии [13] .
Также заболевание может возникать и у здоровых людей как транзиторная (временная) психофизиологическая реакция на какие-либо чрезвычайные, экстремальные ситуации [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вегетососудистой дистонии
ВСД характеризуется проявлением симпатических, парасимпатических или смешанных симптомокомплексов [1] . Преобладание тонуса симпатической части ВСН (симпатикотония) выражается в тахикардии, бледности кожи, повышении артериального давления, ослаблении сокращений стенок кишечника (перистальтике), расширении зрачка, ознобе, ощущении страха и тревоги [2] . Гиперфункция парасимпатического отдела (ваготония) сопровождается замедлением сердцебиения (брадикардией), затруднением дыхания, покраснением кожи лица, потливостью, повышенным слюноотделением, снижением артериального давления, раздражением (дискинезией) кишечника [2] .
Полинейропатия - симптомы и лечение
Что такое полинейропатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богдановой Евгении Павловны, нейрофизиолога со стажем в 10 лет.
Над статьей доктора Богдановой Евгении Павловны работали литературный редактор Вера Васина , научный редактор Наталья Пахтусова и шеф-редактор Маргарита Тихонова

Полинейропатия (Polyneuropathy) — это группа заболеваний периферической нервной системы, при которых повреждаются периферические нервные волокна, входящие в состав различных нервов. Полинейропатия может быть вызвана множеством причин, но проявляется общими симптомами: слабостью в руках и ногах, онемением, покалыванием и жжением в кистях и стопах.

Полиневропатия и полинейропатия — это разные варианты написания одного и того же термина.
Как часто встречается полинейропатия
Полинейропатией страдает около 2,4 % населения, заболевание чаще встречается среди пожилых людей [6] .
Причины полинейропатии
Выделяют первичные и вторичные полинейропатии. Первичные полинейропатии — это наследственные формы, которые могут сочетаться с поражением других органов и отделов нервной системы. К наследственным полинейропатиям относятся транстиретиновая семейная амилоидная полинейропатия, болезнь Фабри, порфирийная полинейропатия, болезнь Рефсума.
Вторичные полинейропатии встречаются гораздо чаще. В зависимости от причинного фактора их можно разделить на несколько видов:
- Инфекционные и инфекционно-аллергические (с известным и неизвестным возбудителем, аллергические). В эту группу входит синдром Гийена — Барре.
- Токсические: медикаментозные, при хронических бытовых и производственных интоксикациях (ртутью, свинцом, литием), при токсикоинфекциях (ботулизм, дифтерия, столбняк), алкогольные. Медикаментозные полинейропатии могут развиться при приёме Амиодарона, Колхицина, Хлоракина, Хлорамфеникола, Дапсона, Дисульфирама, Этамбутола, Этионамида, Глутетимида, статинов, Изониазида, Гидралазина, Фенитоина, Никотинамида, препаратов золота. Чаще всего полинейропатия развивается при длительном применении больших доз этих лекарств. Также к ней может привести приём нуклеозидов — препаратов для лечения ВИЧ-инфекции. Полинейропатия может возникать на фоне химиотерапии — примерно через месяц после начала применения Цисплатина, если доза превышает 400 мг/м 2 ; при терапии Винкристином и Винбластином — нередко в первые два месяца лечения, если суммарная доза препаратов превышает 30-50 мг [8] . В редких случаях полинейропатию вызывает Интерферон-альфа, используемый при гепатите С и опухолях.
- При воздействии физических факторов: холода, вибрации, радиации, хронических компрессиях (из-за утолщения оболочек вокруг нерва при системных болезнях соединительной ткани) и т. д.
- Сосудистые: при системных заболеваниях соединительной ткани, специфических и неспецифических васкулитах, атеросклерозе.
- Метаболические: при болезнях обмена веществ, дефиците витаминов (алиментарные), эндокринных заболеваниях (например, при сахарном диабете), болезнях печени и почек. Полинейропатия может быть первым проявлением сахарного диабета, чаще всего 2-го типа.
- Паранеопластические (при злокачественных новообразованиях).
Около 20-30 % аксональных полинейропатий, т. е. возникших из-за повреждения длинных отростков нервов, являются идиопатическими: их причину не удаётся выявить, несмотря на полную диагностику [7] . Иногда поиск причины полинейропатии может затянуться на месяцы. Это связано с многообразием провоцирующих факторов и трудностями при сборе анамнеза: пациенты не всегда честно рассказывают о вредных привычках и часто не знают, чем болели родственники.
Симптомы полинейропатии
Клиническая картина полинейропатий типична и проявляется следующими симптомами:
- Двигательные нарушения. При заболевании развиваются периферические парезы — снижается мышечная сила и тонус, атрофируются мышцы, угнетаются или исчезают рефлексы. Постепенно слабеют и уменьшаются в размерах мышцы рук и ног, чаще в стопах, голенях и кистях. Пациенты быстро устают при ходьбе, подъёме по лестнице и занятиях спортом, не могут встать на носки и пятки, взять и удержать тяжёлые предметы, чувствуют неловкость в руках, отмечают шаткость при ходьбе.
- Чувствительные нарушения. Страдают глубокие (суставно-мышечное чувство, вибрационная чувствительность) и поверхностные виды чувствительности (чаще — болевая чувствительность). Чувствительные нарушения проявляются следующими симптомами:
- Снижается или исчезает чувствительность к боли и температуре, преимущественно в стопах, голенях и кистях. Немеют руки и ноги, пациенты не различают горячую и холодную воду, могут поранить ногу, наступить на что-то острое и не заметить этого, так как не чувствуют боли.
- Нейропатическая боль — пациенты описывают болевые ощущения по-разному: колющие, кинжальные, жгучие, ноющие, как от удара электрическим током. Боль может сочетаться с нарушением болевой и температурной чувствительности, аллодинией (боль возникает из-за прикосновения к коже) и гипералгезией (слабый раздражитель вызывает сильную боль). Нейропатическая боль часто начинается со стоп, но пациент, как правило, не может указать точно, где болит, и лишь примерно показывает область боли. Боль может быть постоянной или периодической, возникать самопроизвольно или в ответ на прикосновение.
- Из-за нарушения глубоких видов чувствительности развивается сенситивная атаксия: пациент неустойчив, вынужден при ходьбе всегда смотреть под ноги, так как не чувствует поверхность под ногами. К глубоким видам чувствительности относится ощущение вибрации и суставно-мышечное чувство — понимание положения своего тела в пространстве. При ходьбе по твёрдой поверхности у больного возникает ощущение мягкого ковра под ногами. Особенно сложно передвигаться в темноте, когда невозможно смотреть под ноги. В таких случаях пациенты часто падают.
- Трофические нарушения. Истончается кожа и изменяется её окраска, утолщаются ногтевые пластины. Эти изменения связаны с тем, что периферические нервы не только обеспечивают движения мышц, но и питают мышцы и кожу.
При поражении периферических отделов вегетативной нервной системы нарушается работа внутренних органов. Эти нарушения сопровождаются следующими симптомами:
- ортостатическая гипотензия — давление снижается при перемене положения тела, например когда человек сидел или лежал, а потом резко встал ; в покое;
- ригидный пульс, т. е. исчезновение его физиологической нерегулярности;
- пониженное потоотделение;
- нарушение тонуса мочевого пузыря и недержание мочи;
- запоры и диарея; [3][6] .
Патогенез полинейропатии
Периферической называют ту часть нервной системы, которая не входит в центральную нервную систему, т. е. нервы за пределами головного и спинного мозга.

Периферическую нервную систему образуют длинные отростки нервных клеток, тела которых залегают в спинном мозге, стволе головного мозга, спинномозговых и вегетативных узлах. Эти длинные отростки называют аксонами. Аксоны получают питание из тела нервных клеток [11] .
Выделяют два типа нервных волокон: тонкие ( безмиелиновые ) и толстые ( миелиновые ). Миелин окружает аксон прерывистой электроизолирующей оболочкой, благодаря чему возбуждение передаётся быстрее. Этому способствуют перехваты Ранвье — периодические участки, не покрытые миелином.

Полинейропатии делят на два основных класса:
- аксонопатии, или аксональные полинейропатии, — повреждён непосредственно сам аксон;
- миелинопатии, или демиелинизирующие полинейропатии, — поражена миелиновая оболочка аксона.
Зачастую при поражении миелиновой оболочки позже повреждается и сам аксон, а при первичном повреждении аксона со временем разрушается и миелиновая оболочка.
Классификация и стадии развития полинейропатии
Формы полинейропатии в зависимости от причины:
- инфекционные и инфекционно-аллергические;
- токсические;
- от воздействия физических факторов;
- метаболические;
- паранеопластические.
По течению полинейропатии могут быть:
- острыми — развиваются от нескольких дней до четырёх недель;
- подострыми — симптомы усиливаются в течение 4-8 недель;
- хроническими — развиваются в течение нескольких месяцев или лет.
По патоморфологическим признакам выделяют аксонопатии и миелинопатии.
По преобладанию симптомов выделяют:
- сенсомоторные полинейропатии (в равной степени присутствуют чувствительные и двигательные нарушения);
- преимущественно моторные;
- преимущественно сенсорные;
- преимущественно вегетативно-трофические (с нарушением работы внутренних органов).
В чистом виде они встречаются редко, чаще развивается сочетанное поражение двух или трёх видов нервных волокон [6] .
Осложнения полинейропатии
К ослож нениям полинейропатии можно отнести атрофию мышц и утрату движений в конечностях, тревожные и депрессивные расстройства из-за боли при сенсорных полинейропатиях.
Также на фоне полинейропатии могут возникать ожоги, повреждения кожи из-за нарушения чувствительности и частые падения, которые приводят к травмам [15] .
Диагностика полинейропатии
Сбор анамнеза
При диагностике полинейропатии важно выяснить, на что жалуется пациент, какой образ жизни он ведёт и какими болезнями страдают его близкие родственники.
На приёме доктор спрашивает:
- о наличии хронических и онкологических болезней, а также уточняет, проводилась ли химиотерапия;
- о вредных привычках и профессиональных факторах, например работе с тяжёлыми металлами и фосфорорганическими соединениями;
- о схожих симптомах у родственников, например слабости и онемении в ногах и руках, — эти нарушения могут указывать на наследственную полинейропатию.
Нужно обязательно рассказать доктору о вредных привычках, в том числе о злоупотреблении алкоголем, а также о том, что предшествовало развитию полинейропатии, например инфекция, боль в животе, голодание и т. д.
Неврологический осмотр
Доктор осматривает кожу, ощупывает мышцы, измеряет окружность рук и ног, оценивает сухожильные, надкостничные рефлексы и чувствительность.
Сухожильные рефлексы проверяют с помощью лёгкого удара неврологическим молоточком по сухожилию мышцы:
- при ударе по ахиллову сухожилию стопа сгибается в области подошвы;
- при ударе по сухожилию четырёхглавой мышцы бедра разгибается голень (проверка коленного рефлекса);
- при ударе по шиловидному отростку лучевой кости рука сгибается в локте и поворачивается кисть (проверка надкостничного рефлекса).
Если рефлексы выпадают, описанные движения не происходят.
Чтобы оценить походку, силу мышц рук и ног, доктор просит пациента встать на носки и пятки, сесть на корточки и встать, лёжа потянуть стопы на себя и от себя, согнуть и разогнуть ноги в коленях, сжать кулаки, согнуть и разогнуть руки в локтях и т. д.
Нарушение разных видов чувствительности определяют различными методами:
- для оценки температурной чувствительности к коже прикасаются пробирками с тёплой и холодной водой;
- болевую чувствительность проверяют с помощью лёгкого покалывания заострённой деревянной палочкой;
- вибрационную чувствительность исследуют с помощью камертона;
- при оценке суставно-мышечного чувства пациент закрывает глаза, доктор шевелит пальцами его рук и ног, пациент описывает свои ощущения.
Определить интенсивность боли можно с помощью специальных шкал, например DN4 и визуальной аналоговой шкалы (ВАШ). Принцип ВАШ состоит в том, что пациенту предлагают оценить силу боли по 10-балльной шкале, где 0 — это отсутствие боли, а 10 — самая сильная боль, какую он испытывал в жизни. С помощью этой шкалы можно оценить эффективность лечения, сравнив интенсивность боли до него и после.
Лабораторная диагностика
Лабораторная диагностика позволяет установить причину полинейропатии.
К основным лабораторным методам относятся:
- Общий анализ крови, определение концентрации витамина В12, анализ крови и мочи на содержание тяжёлых металлов, проба Уотсона — Шварца (специфическое исследование мочи при подозрении на порфирию).
- Биохимический анализ крови (глюкоза, гликированный гемоглобин, показатели работы печени, почек).
- Исследование антител к ганглиозидам — информативный метод при моторной мультифокальной и хронической воспалительной демиелинизирующей полинейропатии, синдроме Гийена — Барре и других аутоиммунных невропатиях. Однако повышенный титр антител к GM1-ганглиозидам выявляют у 5 % здоровых людей, зачастую у пожилых пациентов [6] .
- Антитела к ассоциированному с миелином гликопротеину (анти-MAG антитела) — определяются при парапротеинемической полинейропатии и ряде других аутоиммунных полинейропатий.
- Исследование спинномозговой жидкости — проводится при подозрении на демиелинизирующие полинейропатии. Повышенное содержание белка в ликворе может указывать на синдром Гийена — Барре, хроническую воспалительную демиелинизирующую полинейропатию. Реже небольшое повышение встречается при диабетической полинейропатии. Избыток клеток в ликворе может указывать на полинейропатию при ВИЧ-инфекции и болезни Лайма[8] .
- Молекулярно-генетический анализ — назначают при подозрении на наследственные мотосенсорные полинейропатии [6] . При анализе берут кровь из вены и отправляют в лабораторию.
Инструментальная диагностика
- Стимуляционная электронейромиография (ЭНМГ) — основной метод диагностики полинейропатии, при котором определяется скорость проведения импульса по двигательным и чувствительным нервам. Позволяет подтвердить полинейропатию, определить её тип (аксонопатия или миелинопатия).
- Игольчатая электромиография с оценкой состояния мышц рук и ног — проводится, если результаты стимуляционной ЭНМГ сомнительны: например, пограничные между нормой и патологией, или требуется дифференциальная диагностика между полинейропатией и поражением мышц (миопатией) [1][2][6] .
- Ультразвуковое исследование нервов (УЗИ) — позволяет определить, на каком именно участке повреждены нервы.
- Биопсия нервов — при полинейропатии проводится редко, целесообразна при подозрении на васкулит и амилоидную полинейропатию. Чаще всего для биопсии выбирают икроножный нерв [6] .

Лечение полинейропатии
Чтобы вылечить полинейропатию, нужно выявить и устранить причину болезни, а также подавить механизмы её развития.
Методы лечения полинейропатии зависят от основного заболевания:
- при сахарном диабете — подбирают диету и терапию, которая снижает уровень глюкозы;
- при дефиците витаминов — дают рекомендации по питанию и назначают витамины;
- при аутоиммунных воспалительных полинейропатиях — применяют плазмаферез и внутривенно вводят иммуноглобулин [14] .
Чтобы уменьшить нейропатическую боль, применяют:
- медикаментозное лечение — антидепрессанты и антиконвульсанты (препараты для лечения эпилепсии);
- немедикаментозное лечение — психотерапия, методы с биологической обратной связью.
Нестероидные противовоспалительные препараты (НПВС) при нейропатической боли неэффективны [6] [8] .
В терапии диабетической полинейропатии широко применяют препараты тиоктовой кислоты — антиоксиданта, защищающего клетки от повреждения [13] .
Помимо медикаментозного лечения, проводится физическая реабилитация: лечебная физкультура, массаж, методы с биологической обратной связью, физиотерапия (электромиостимуляция) и т. п.
Эффективного лечения наследственных полинейропатий пока не существует [6] . При болезни Рефсума основной метод лечения — это диетотерапия, также может применяться плазмаферез . Пациенту нужно ограничить поступление фитановой кислоты, есть меньше зелёных овощей, говядины, рыбы (тунца, пикши и трески).
Прогноз. Профилактика
Прогноз зависит от течения основного заболевания и своевременного и правильного лечения. Также влияет тип полинейропатии: при миелинопатиях прогноз благоприятнее, чем при аксонопатиях [8] .
Наследственные полинейропатии, как правило, неуклонно прогрессируют, но благодаря их медленному развитию пациенты адаптируются и обслуживают себя самостоятельно до поздних стадий болезни.
Прогноз токсических полинейропатий относительно благоприятный при прекращении интоксикации, например если пациент откажется от алкоголя.
При диабетической полинейропатии с адекватной терапией прогноз тоже относительно благоприятный. Без лечения заболевание прогрессирует, а невропатическая боль снижает качество жизни: пациенты не могут нормально спать и работать [6] [8] .
Профилактика полинейропатии
Профилактика заключается в своевременной диагностике и лечении соматических заболеваний, нарушений обмена веществ, а также отказе от алкоголя. Пациентам с хроническими заболеваниями необходимо регулярно посещать лечащего врача и выполнять его рекомендации. При подозрении на полинейропатию доктор направит больного на электронейромиографию [5] [7] .
Людям, занятым на вредном производстве, необходимо регулярно посещать профпатолога. Обычно такие консультации входят в ежегодный профилактический медицинский осмотр.
Пациентам, чьи родственники страдают наследственными формами полинейропатии, желательно обратиться к медицинскому генетику, чтобы определить свой риск развития болезни.
Читайте также:
