Расщелины неба. Обтураторы твердого и мягкого неба.
Добавил пользователь Валентин П. Обновлено: 22.01.2026
Специалисты по челюстно-лицевому протезированию занимаются нехирургической реконструкцией тканевых структур лица, к которым относится большинство врожденной патологии. Протезы твердого и мягкого неба у взрослых являются практикой, которая имеет тенденцию к уменьшению, учитывая постоянный прогресс хирургических техник. Однако их применение показано для тех пациентов с расщелинами неба, которые никогда не были прооперированы или хирургия не дала желаемого результата.
Данные протезы состоят из обтуратора, расположенного и удерживаемого в правильном положении между носо- и ротоглоткой, связанного с небной пластинкой посредством промежуточного устройства, называемого проводником. Авторы статьи предложили новую клиническую классификацию, учитывающую различные конформации неба, встречающиеся в повседневной практике. В настоящее время врожденные расщелины твердого и мягкого неба находятся под медицинским контролем с первых дней жизни. Комплексное лечение, с одной стороны, следует четкому терапевтическому календарю, с другой, является мультидисциплинарным, включая хирургию, ортофонию, ортодонтию, но также и челюстно-лицевое протезирование с изготовлением, в частности, перинатальных небных пластинок [1, 2].
Однако встречаются случаи, когда стоматолог сталкивается со взрослыми пациентами — носителями остаточных расщелин твердого и мягкого неба, среди которых выделяют неоперированные и неудачно оперированные. Конечно, это происходит все реже, учитывая прогресс реконструктивной хирургии. Подобная ситуация является особо инвалидизирующей, так как заведомо затрагивает анатомические, функциональные и психологические аспекты пациента.
Терминология
1. Расщелина вторичного неба
Расщелина вторичного неба — это врожденная аномалия развития анатомических структур твердого и мягкого неба из-за отсутствия слияния небных отростков верхней челюсти во время эмбриогенеза.
Отличные друг от друга (по месту и времени появления при эмбриогенезе лица) расщелины неба часто сочетаются с расщелинами губ и другими врожденными аномалиями, такими как синдром ЕЕС (более известный как «клешня омара»), где одновременно присутствуют эктодермальная дисплазия, эктродактилия и расщелины в области лица [3, 4].
В зоне вторичного неба более специфично выделяют следующие клинические формы несращений мягкого неба изолированно или твердого и мягкого неба вместе:
- полная расщелина мягкого неба,
- частичная расщелина мягкого неба,
- расщепление язычка мягкого неба,
- отсутствие язычка мягкого неба,
- расщелина мягкого и твердого неба,
- расщелина твердого и мягкого неба, альвеолярного отростка верхней челюсти и верхней губы (сочетанное несращение первичного и вторичного неба) [5].
2. Остаточные расщелины
Остаточные расщелины — это отсутствие физиологического слияния тканевых структур, присутствующее во взрослом состоянии. Когда в процесс вовлечено лишь мягкое небо, среди них в основном выделяют 3 категории:
- расщелины верхней губы, альвеолярного отростка верхней челюсти, твердого и мягкого неба с предшествующей частичной хирургической коррекцией (включающей в ряде случаев лишь простую эстетическую хейлопластику или глобальную реконструкцию первичного неба);
- неоперированные расщелины мягкого неба изолированно или твердого и мягкого неба вместе, чаще всего по причинам, не зависящим от аномалии, таким как противопоказания к хирургии и/или обезболиванию или отсутствие доступа в лечебное учреждение;
- остаточные расщелины, среди которых осознанно выделяют хирургические неудачи без возможности коррекции и недостаточность хирургического вмешательства.
Клиническое обследование
При обследовании мягкого неба сразу выделяется особый тип его корформации.
Несращения неба очень полиморфны. В частности, можно выделить:
- неоперированные несращения мягкого неба;
- вторичные расхождения после стафилорафий;
- остаточные перфорации;
- укорочение мягкого неба в результате ушивания (рис. 1) ;
- склерозированное мягкое небо (паралич или инертность);
- случаи фарингопластики.
Рис. 1. Ушитое мягкое небо, укороченное, но способное к сокращениям (фото Ж. Дишана).
В случае расщепления мягкого неба происходит атрофия мышц, натягивающих его, и небно-глоточных. Мышцы — подниматели неба разделены по срединной линии; их сокращение приподнимает и раздвигает оба фрагмента в зоне расщепления. Небно-глоточные мышцы, однако, сохраняют активную роль и имеют тенденцию к гипертрофии, маскируя фунциональный дефицит других мышц этой области. Верхний констриктор глотки гипертрофируется, скрывая сужение просвета глотки и формируя валик Пассавана (рис. 2) .
Рис. 2. «Валик Пассавана». Компенсаторная гипертрофия верхнего констриктора глотки (фото Ф. Дестрюо).
В случае укороченного мягкого неба его задняя граница отступает более чем на 1 см от задней стенки глотки. При этом передне-задний размер ротоглотки увеличен, и задний край мягкого неба не может контактировать с ее стенками. Верхний констриктор глотки также часто гипертрофируется, как и в случае расщепления.
Наконец, при инертном мягком небе мышечные и апоневротические элементы дезорганизованы. Само небо неспособно к сокращениям. Его инертность может быть вызвана повреждением нервных пучков во время хирургических вмешательств.
Во время клинического обследования можно наблюдать:
1) Нарушения глотания. При физиологическом акте глотания надгортанник опускается, слуховые (евстахиевы) трубы открываются, мягкое небо энергично сокращается и смещается языком к задней стенке глотки. Следовательно, для обеспечения окклюзии достаточно лишь адекватной длины мягкого неба. Вот почему среди пациентов с расщелинами мягкого и твердого неба около 10 % могут иметь нормальное глотание, но при этом они неспособны к закрытию гортани во время разговора. Это объясняется тем, что сила мышечного сокращения намного больше при акте глотания, чем при произношении звуков.
Для большинства пациентов нет эффективного закрытия между полостью рта и ротоглоткой, при этом расщепленное и укороченное мягкое небо никак не препятствует попаданию пищи и жидкостей в носоглотку и полость носа [6].
2) Нарушения произношения звуков. У данной группы пациентов они практически всегда встречаются, хотя и не являются специфическими: носовой оттенок речи, орализация носовых звуков, гортанные звуки или хриплое дыхание.
Классификации, ставшие устаревшими.
Ансамбль расщелин неба более или менее полно описан во многих классификациях. Виктор Во в своей классификации 1931 года, в частности, выделяет простые расщепления неба, ограниченные лишь мягкотканными структурами; расщепления вторичного неба частичные или полные, не заходящие за передний небный канал [8].
В классификации Кернахана и Старка, основанной на эмбриогенезе анатомических структур лица и шеи, выделяется несколько типов расщелин неба: полные и неполные в области вторичного неба и сочетанные первичного и вторичного неба [9].
Среди обеих классификаций ни одна не несет истинного клинического интереса и не предлагает терапевтического подхода, адаптированного к каждому конкретному случаю. Более интересной с точки зрения клиники является классификация Шаншоля, так как в ней выделены уровни сложности и возможный хирургический прогноз [10].
Но существует ли классификация остаточных расщелин твердого и мягкого неба, имеющая ценность для внутриротовой протетической реабилитации пациентов в челюстно-лицевой области?
Таблица № 1. Классификация Бенуа
КЛАССЫ
Расщепленное мягкое небо с сохранением тонуса
Ушитое слишком короткое мягкое небо, способное к сокращению
Инертное мягкое небо (склерозированное или парализованное)
или его отсутствие
ПОДКЛАССЫ
Нарушение положения резцов
Частичное отсутствие зубов
Полное отсутствие зубов
Актуализированная классификация с точки зрения анализа протетического подхода
Опираясь на ключевые позиции классификации Бенуа, авторы предлагают к рассмотрению новую классификацию, которая направляет специалиста к выбору различных элементов, составляющих протез твердого и мягкого неба, исходя из углубленного клинического обследования [12]. Данное обследование не отличается от классического обследования полости рта во время консультации, включая мысленное моделирование протетической конструкции. Точная методология обследования позволяет объединить максимум нужной информации для построения плана эффективного и адаптированного лечения с учетом изготовления протеза твердого и мягкого неба.
Протезы твердого и мягкого неба включают 3 элемента: небную пластинку, промежуточную деталь, или «проводник», и обтуратор [13], чьей целью является улучшение небно-глоточных функций, а следовательно, произношения звуков и глотания.
Небная пластинка играет много ролей и пункт за пунктом отвечает подклассам из классификации Бенуа (естественно, кроме подкласса В):
Рис. 3. Гипсовая модель (подкласс А) (фото К. Риньона-Брэта). Рис. 4. Анализ модели и концепция опоры будущего протеза (подкласс А) (фото К. Риньона-Брэта). Рис. 5. Реализация металлической опоры для литого частичного съемного протеза (подкласс А) (фото К. Риньона-Брэта).
- В зависимости от ситуации такой протез может сочетаться с несъемным протезом. Тогда говорят о смешанных, или комбинированных протезах. Несъемные протезы могут помочь интеграции небной пластинки, создавая контуры, зоны соединений или выступы преддверия, предварительно определенные в параллелометре, чтобы четко позиционировать положение кламмеров съемного протеза.
- Подкласс Г (полное отсутствие зубов): небная пластинка изготавливается из пластмассы, и концепция протезирования следует общепринятым правилам для полного съемного протеза.
Промежуточная часть и обтуратор (табл. № 2) .
Таблица № 2. Новая терапевтическая классификация: критерии выбора промежуточной части «проводника» и обтуратора
Класс 1
небо с сохранением
Класс 2
мягкое небо, способное
Класс 3
Отсутствие мягкого неба
Обтуратор ― аналог обтуратора Сюерсена
Класс 4
Инертное мягкое небо
с небольшой компрессией
Класс 5
Атипичное мягкое небо
Роль обтуратора — обеспечение герметичности просвета глотки для улучшения рото-лицевых функций (фонация, глотание). Следуя классификации Бенуа и учитывая существующие в клинике обтураторы, авторы предлагают их систематизацию в соответствии с классами расщелин:
- Класс 1 (расщепление мягкого неба с сохранением его тонуса): используют обтуратор Сюерсена (рис. 6) . Он состоит из клапана, помещенного в просвет глотки. Промежуточная его часть имеет форму петли. В вертикальном плане последняя должна находиться на уровне валика Пассавана; трансверзально она должна быть на расстоянии 3 мм от слизистой мягкого неба (при сокращенном сфинктере глотки). Классически петлю изготавливают из нержавеющей стали 18/10 мм (круглое сечение).
- Класс 2 (ушитое короткое мягкое небо, способное к сокращению): классикой будет использование обтуратора Шильтского (рис. 7—9) . В этом случае обтуратор располагается между задне-верхней поверхностью мягкого неба (то есть позади мягкого неба) и задней стенкой глотки. Промежуточная часть (желательно полукольцевидного сечения) спускается по срединной линии вдоль передне-нижней поверхности мягкого неба (в покое), от которого она отступает на 0,5 мм. Затем она огибает нижний его край и идет к носоглотке. Ее край должен быть на середине расстояния между мягким небом и задней стенкой глотки.
Рис. 6. Протез неба в полости рта и обтуратор Сюерсена (фото Ф. Помара). Рис. 7. Изготовление небного обтуратора Шильтского (подкласс А) (фото К. Риньона-Брэта).
Рис. 8. Протез твердого и мягкого неба (подкласс А) (фото К. Риньона-Брэта). Рис. 9. Примерка в полости рта протетической конструкции (подкласс А)
Важно отметить, что данные обтураторы для двух первых классов обеспечивают динамическую герметичность сфинктера глотки. Снятие слепка в динамике для 1-го и 2-го классов является сложным, требующим точности и опыта этапом.
Для изготовления обтураторов Сюерсена или Шильтского нужно снять функциональный слепок в 2 этапа с металлической опорой из стальной проволоки. Особое внимание уделяется положению обтурационной части. Например, для класса 2 слишком высокое положение имеет риск закрытия евстахиевых труб, а слишком низкое может мешать сокращениям мягкого неба.
Для реализации слепка можно воспользоваться термопластичной массой (типа массы Керра), которая будет моделироваться мышцами неба. Весь ансамбль: пластинка / проводник / слепочная масса — помещается в полость рта; затем пациента просят осуществить ряд упражнений, моделируя таким образом массу Керра (первый этап функционального небно-глоточного слепка). В хронологическом порядке просят произнести следующие фонемы: [Ta] [Пa] [Ka] [Сa]. Потом следует упражнение «глотание» (усилие, развиваемое мышцами во время глотания, намного выше, чем при произношении звуков) и сгибание/разгибание шейного отдела позвоночника для регистрации выступа первого шейного позвонка (С1, Атлас) на задней стенке глотки.
Эти упражнения заново повторяют во время второй фазы динамического слепка. Функциональная отметка мягкого неба улучшается во вторую фазу путем использования слепочной массы на базе окиси цинка, в которую добавляют немного талька для уменьшения гидрофильности (вторая фаза снятия функционального слепка) (рис. 10) .
Рис. 10. Динамический слепок и моделирование обтурационной части (для изготовления обтуратора Шильтского) при помощи фонетических упражнений и глотания (фото Ж. Дишана).
В первые дни ношения аппарата пациент находится под тщательным наблюдением, и иногда требуется перебазировка из медленно затвердевающего акрилата для улучшения герметизма.
При истинном классе 3 по Бенуа (инертное или отсутствующее мягкое небо) классически показан обтуратор Фрошеля и Шалита — статический обтуратор, не применяющийся сегодня из-за проблемы габаритов. Закрытие им хоан вызывало закрытую ринолалию (изменение голоса в связи с отсутствием носовой проходимости), необходимо было перфорировать вертикальную часть обтуратора для обеспечения адекватной вентиляции носа.
В настоящее время классикой стало разделять анатомическое отсутствие мягкого неба (как врожденную аномалию или результат хирургической коррекции расщелин) и инертное, неспособное к сокращению мягкое небо, так как терапевтический подход в каждом случае различный. В классификации Бенуа эти две ситауции объединены в один класс. Таким образом, авторы предлагают выделить:
- Класс 3 (отсутствие мягкого неба): обтуратор Фрошеля и Шалита заменяется на небную пластинку по типу Сюерсена, чье изготовление сравнимо с таковой для класса 1 (отличие лишь в снятии фукционального слепка, так как мягкое небо отсутствует).
- Класс 4 (инертное, склерозированное или парализованное мягкое небо): в данном случае прибегают к использованию обтуратора Мазаэри — устройства в форме «галеты», фиксированной на стальном стержне, который смещает мягкое небо кверху и кзади [14]. Это не обтурационный протез в полном смысле этого слова, а протетическая конструкция для статичного поднятия мягкого неба.
- Класс 5 (атипичное мягкое небо, состояние после фарингопластики): мы считаем нужным выделить последний, не описанный Бенуа, класс, куда можно отнести под термином «атипичный» те ситуации, когда после неудач фарингопластики остается небно-глоточная недостаточность. В данном случае можно изготовить «атипичный» обтуратор (рис. 11) , который несет двойной проводник, и двойной обтуратор, расположенный по обоим краям сшитого с задней стенкой глотки мягкого неба.
Рис. 11. Атипичный протез твердого и мягкого неба в случае фарингопластики (фото Ж. Дишана).
Заключение
Врожденные аномалии лица требуют тесного сотрудничества различных медицинских специальностей; симбиоз хирургии и протезирования практически постоянный в случае расщелин твердого и мягкого неба. Однако в случае остаточных несращений специалист по челюстно-лицевому протезированию один сталкивается с трудностями, присущими подобным клиническим ситуациям. Протезирование твердого и мягкого неба участвует в функциональной реабилитации, значительно улучшая произношение звуков и глотание.
Нужно всегда иметь в виду, что каждый случай индивидуален, и специалист должен адаптироваться к заданной клинической ситуации, подбирая самое эффективное и самое простое протетическое решение.
Несмотря на разработку новой классификации и выделение концептуальных принципов протезирования твердого и мягкого неба, установить неизменные правила сложно, настолько разнообразны клинические ситуации.
Обтураторы при дефектах неба
Обтураторы представляют собой конструкции для устранения патологических дефектов между полостью рта и носовыми пазухами. Нёбные аппараты допустимо использовать для лечения новорожденных детей. Устройства устанавливают также взрослым пациентам, когда применение хирургических методов невозможно.
Показания
Обтуратор изготавливают по слепку с верхней челюсти пациента после диагностики следующих аномалий:
• расщелина, разрыв в срединной части нёба;
• удлиненная, расширенная щель полости рта;
• лицевая асимметричная расщелина, идущая от уголка губ к внутреннему краю глаза;
• искривление носовой перегородки;
• атрезия (заращивание) носовых пазух в ротовой полости;
• травма верхней поверхности ротовой полости;
• разрушение нёбных тканей, в т.ч. после оперативного вмешательства.
Незначительные патологии, голосовую дисфонию (гнусавость) корректируют с помощью пластины, без использования обтуратора.
При диагностировании у новорожденного расщелины, посредством обтуратора нормализуют процесс грудного вскармливания.
Необходимость в ортопедическом лечении детей грудного возраста возникает вследствие значительного отверстия между полостью рта и носовыми пазухами. Аномалия вызывает дисфункцию дыхания, сосания и глотания. В дальнейшем данные нарушения задерживают развитие речевой функции, а также способствуют развитию заболеваний, повышающих уровень детской смертности.
Конструктивные особенности
Конструкция обтуратора зависит от местоположения, размера, формы зоны дефекта.
Изготавливают корректирующие устройства чаще из пластмассы, с предварительным созданием гипсовой модели по оттиску с нёба пациента.
Крепление к верхней поверхности полости рта происходит одним из следующих методов:
- плавающим, с охватом краев расщелины;
- подвижным, посредством соединения с базовой платформой или кнопкой;
- неподвижным, с помощью соединения с пластиной.
Пластинка обтуратора фиксируется к зубам верхней челюсти с помощью кламмеров. Размещают ее с полным перекрытием нёбного дефекта, создавая препятствие между полостью рта и носовыми пазухами.
В случае полной адентии (отсутствие зубов) на пластинку устанавливают зубные протезы.
Нёбная пластина
Защитная конструкция, устанавливаемая после хирургического устранения щёли на поверхности нёба в следующих целях:
• защита области операции от воздействия агрессивных жидкостей в полости рта;
• фиксация нёбных лоскутов, удержание их в новом положении;
• формирование свода нёба.
Аппарат состоит из двух частей. Первая, из твердого пластика устанавливается на зубочелюстной ряд. Вторая, из мягкого пластика, перекрывает зону патологии.
- прочная фиксация на весь период лечения;
- изоляция зоны операции, снижение риска инфицирования.
Недостатки конструкции заключаются в адаптационном периоде, занимающем от 3 до 5 дней. В этом время у пациента наблюдается повышенное слюноотделение, тошнота, ощущение дискомфорта.
Виды обтураторов
Существующие типы обтураторов называют по имени их изобретателей:
• Кингсли. Аппарат с подвижно соединенными частями.
• Сюерсен. Неподвижная конструкция с нёбной пластинкой.
• Шильдский. Подвижная конструкция из обтуратора и длинной пластины, соединенных шарнирным механизмом в виде стальной пружины или пластинки. Шарнир шириной от 5 до 8 мм не превышает в толщину 0,5 мм.
• Кез. Плавающий обтуратор. Края изделия выполнены в виде желоба, охватывающего слизистую и ограничивающего область патологии.
Сложный процесс снятия оттиска сегодня упрощен благодаря появлению эластических и термопластических составов.
• Ильина-Маркосян. Пластмассовая конструкция из обтуратора и пластины, соединенных металлической кнопкой. Аппарат, закрывающий дефекты мягкого и твердого нёба, фиксируют с помощью кламмеров на зубах верхней челюсти.
• Померанцева-Урбанская. Обтуратор клапанного типа, используемый при заболеваниях мягкого нёба, спровоцированных длительной неподвижностью, инфекцией (сифилис) и т.п. Аппарат, состоящий из обтуратора, пластины и подвижного стального соединения, используют также для восстановления функции речи.
• Курляндский. Конструкция для расширения верхнечелюстного ряда и смещения контуров нёбной щели. Устройство с раздвижным винтом и пластиной, на которой размещении эластичный капюшон для разделения слизистых носовых пазух и полости рта.
• Часовская. Плавающий пластмассовый обтуратор для коррекции проблем нёба у детей. Коррекционный курс сочетают с логопедическими занятиями, выполнением дыхательных упражнений.
Ортодонтическая и предхирургическая подготовка к первичной хейлопластике у пациентов с расщелиной губы и неба
Расщелина губы и неба — одна из наиболее распространенных врожденных аномалий, частота встречаемости данной патологии в России составляет 1:750 рождений. Именно поэтому становится все более и более важным выполнение первичной операции на ранних стадиях развития ребенка. Это требует междисциплинарного подхода. Кроме того, в связи с прогрессом ортодонтической технологии становится возможным выполнить успешную операцию ребенку на ранних стадиях его жизни с проведением ортодонтической подготовки в предоперационном периоде.
Двусторонняя врожденная расщелина верхней губы, альвеолярного отростка, твердого и мягкого неба является наиболее сложным типом и видом из всех расщелин лица.
Стремление хирургов к проведению первичной хейлоринопластики в раннем возрасте способствует разработке и применению методик по восстановлению анатомической целостности структур верхней губы и крыла носа, расщелины альвеолярного отростка.
Однако в послеоперационном периоде без проведенного раннего ортодонтического лечения сохраняется деформация альвеолярной дуги, нарушается дальнейший рост и развитие челюстей. Необходимость раннего ортодонтического лечения подтверждена многими авторами.
По организационным, объективным и субъективным причинам оказать раннюю ортодонтическую помощь с использованием съемных ортодонтических аппаратов детям с расщелиной губы и неба (РГН) в полном объеме и к определенному возрасту не всегда возможно. Для устранения деформации и сокращения диастаза в области расщелины альвеолярного отростка необходимо использовать метод лечения несъемными аппаратами, позволяющий вводить в конструкцию активные элементы (активаторы) для перемещения фрагментов верхней челюсти.
Материал и методы
В сотрудничестве с ортодонтами на нашей кафедре и хирургическом отделении НИИ педиатрии НЦЗД РАМН разработан новый подход к лечению детей с расщелиной губы и неба. В возрасте 2 месяцев до операции первичной хейлопластики был использован ортодонтический аппарат типа Lantham. Через две недели была произведена первичная одномоментная двусторонняя хейлопластика с одномоментной остеотомией сошника. Шесть месяцев спустя мы сообщаем положительные результаты.
Ребенок Х., 2 мес., поступил в хирургическое отделение НИИ педиатрии ФГБУ НЦЗД РАМН (директор — академик РАМН А. А. Баранов) с диагнозом «врожденная двусторонняя полная расщелина верхней губы и неба» (рис. 1) .
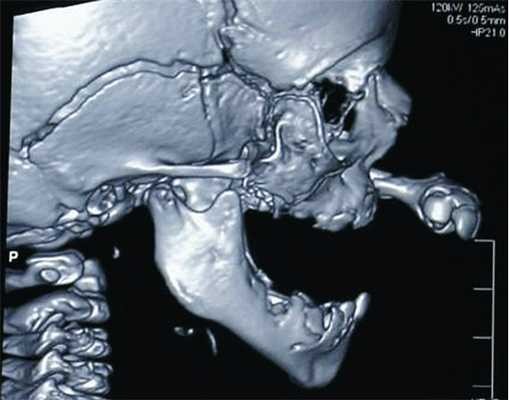
Рис. 1. КТ (боковая проекция). Диагноз: врожденная двусторонняя полная расщелина верхней губы и неба.
После обследования пациент был госпитализирован в хирургическое отделение НИИ педиатрии ФГБУ НЦЗД РАМН. Предоперационную подготовку пациентов с двусторонней ВРГН мы проводили в два этапа.
Первый этап: вначале оттиски с верхней челюсти у ребенка снимали в условиях амбулаторно-поликлинического отделения детской стоматологии Первого МГМУ им. И. М. Сеченова. После чего изготавливали индивидуальную ложку. Затем изготовили гипсовые модели челюстей. При помощи гипсовых моделей техником изготовлен индивидуальный несъемный начелюстной ортодонтический аппарат (рис. 2—5) .
Рис. 2. Получение оттиска для изготовления индивидуальной ложки. Рис. 3. Индивидуальная ложка для получения рабочего оттиска. Рис. 4. При помощи гипсовых моделей техником изготовлен индивидуальный несъемный начелюстной ортодонтический аппарат.
Рис. 5а. Остеотомия сошника. Рис. 5б. Остеотомия сошника.
Второй этап — работа в операционной, где под общим обезболиванием произведена первичная одномоментная двусторонняя хейлопластика с остеотомией сошника.
Индивидуальный ортодонтический аппарат фиксирован к фрагментам альвеолярного отростка верхней челюсти при помощи титановых мини-винтов. Установлены тяги, фиксированные к мини-имплантатам на межчелюстной кости, обеспечивающие ретрузию межчелюстной кости.
Следующим этапом была адаптация к аппарату и налаживание вскармливания и обучение гигиеническому уходу за аппаратом и полостью рта. Также был произведен контроль расположения микровинтов
в боковых фрагментах верхней челюсти с помощью панорамных рентгеновских снимков.
Через две недели, три недели и один месяц после достижения благоприятного соотношения фрагментов была произведена первичная одномоментная двусторонняя хейлопластика (рис. 8—9) .
Рис. 6. Фиксация начелюстного ортодонтического аппарата на фрагменты верхней челюсти. Рис. 7а. Установка мини-имплантатов на межчелюстную кость с обеих сторон. Рис. 7б. Установка мини-имплантатов на межчелюстную кость с обеих сторон.
Рис. 7в. Установка тяг (пружин) на аппарат и мини-имплантаты. Рис. 8. Одномоментная двусторонняя хейлопластика. Рис. 9. Фото пациента через 6 месяцев после операции.
В зависимости от состояния здоровья детей выписывали из стационара на 6—7-е сутки после операции под наблюдением врача-ортодонта. Нами прооперированы шесть пациентов с двусторонней полной расщелиной губы и неба в возрасте 2, 2,5, 3 месяцев.
Заключение
Деформация губы, носа при расщелине губы и неба вызывает негативную реакцию со стороны родителей и окружающих людей, что нередко вынуждает родителей отказываться от ребенка еще в родильном доме. В связи с этим лечение детей с расщелиной выходит за рамки медицинской проблемы и приобретает социальный аспект.
У 60 % пациентов, леченных в раннем возрасте с применением несъемной аппаратуры, не требуется проведение вторичной костной пластики
Полная социальная адаптация возможна только в том случае, если адекватное хирургическое лечение будет проведено в период новорожденности. Для успешного раннего ортодонтического лечения детей с расщелинами верхней губы, альвеолярного отростка и неба необходимо обеспечить надежную фиксацию аппарата. Это сократит сроки лечения и создаст благоприятные условия для проведения хейлоринопластики, течения послеоперационного периода и предупредит развитие вторичных деформаций.
Все вышеперечисленное убеждает в правильности нового метода ортодонтического лечения с применением несъемных аппаратов с внутрикостной фиксацией. Исследования зарубежных авторов показали, что у 60 % пациентов, леченных в раннем возрасте с применением несъемной аппаратуры, не требуется вторичной костной пластики. У оставшихся 40 %, нуждающихся в костной пластике альвеолярного отростка, кости было больше, чем у пациентов с проведенным ранним ортодонтическим лечением на съемной аппаратуре. Это объяснялось наличием костного моста, образовавшегося в процессе раннего предхирургического лечения. Стабилизация межчелюстной кости была подтверждена клинически, рентгенологическими исследованиями.
Ранняя предхирургическая ортодонтическая подготовка позволяет значительно сократить сроки реабилитации данных пациентов и приводит к существенной экономии средств для семей, страховых компаний.
Волчья пасть
Общие сведения
Волчья пасть (палатосхизис) - врожденный порок развития челюстно-лицевой области, представляющий собой расщепление мягкого и твердого нёба, приводящее к нарушению процессов дыхания, питания, звукообразования. Дефект формируется в результате задержки срастания отростков верхней челюсти с непарной костью лицевого отдела черепа - сошником. С волчьей пастью в мире рождается 0,1% новорожденных.
При волчьей пасти расщепление нёба может быть: полным - с расщелиной в твердом и мягком нёбе и неполным - с отверстием в нёбе. Наличие волчьей пасти часто сочетается с раздвоением язычка - отростка задней части мягкого нёба в результате нарушения соединения медиального, латерального небных отростков и носовой перегородки. Волчья пасть является одним из самых частых врожденных дефектов.
Формирование расщепления нёба обусловлено генетически: при работе с данными расшифровки генома человека британские ученые в 1991 году обнаружили ген, ответственный за развитие волчьей пасти - это измененный ген TBX22, расположенный в Х-хромосоме. Факторами, приводящими к изменениям на генном уровне и способствующими формированию нёбного дефекта, служат тератогенные воздействия на плод. На сегодняшний день четко прослежена зависимость между формированием заячьей губы и волчьей пасти у ребенка и пристрастием будущей матери к алкоголю, табакокурению и наркотикам.
Риск формирования неполноценной верхней челюсти увеличивается при ожирении матери и недостатке фолиевой кислоты в ее рационе. Также способствуют развитию волчьей пасти экологические проблемы местности проживания беременной, перенесенные ею токсикоз и острые инфекции, психические или механические травмы. В первые три месяца развития плод наиболее уязвим и восприимчив к воздействию различного рода повреждающих факторов, именно в этот период происходит формирование челюстно-лицевых органов.
Особенности строения и развития неба
Верхнее нёбо - это анатомический барьер, разделяющий ротовую и носовую полость. Эволюционно нёбо развивалось у организмов, приспосабливающихся к жизни на суше. Оно образуется двумя частями: твердым и мягким нёбом. Твердое нёбо находится в передней части полости рта и образуется костной основой из небных отростков верхней челюсти и горизонтальных пластинок небных костей.
Генетический сбой в период закладки челюстно-лицевой системы приводит к развитию дефектов - незаращению верхней губы и неба. Распознать наличие волчьей пасти у плода возможно по УЗИ лишь на поздних сроках беременности. Дети с заячьей губой и волчьей пастью болезненны, т. к. вдыхаемый ими воздух не согревается и не увлажняется, что приводит к развитию воспалительных процессов дыхательных путей и внутреннего уха. У таких пациентов отмечаются изменения челюстно-лицевого скелета, зубочелюстного ряда, слухового аппарата. Незаращение нёба и верхней губы может встречаться изолированно или сочетаться вместе и с другой челюстной патологией.
Проявления волчьей пасти
Сложности у детей с расщеплением нёба начинаются с момента рождения, т. к. во время родов возможна аспирация околоплодной жидкости в дыхательные пути. Дыхание новорожденного с волчьей пастью затруднено, сосание невозможно, из-за чего наблюдается отставание ребенка в весе и развитии. Кормление малыша до операции осуществляют с помощью специальных ложечек, одевающихся на бутылочки.
Наличие расщелины нёба нарушает нормальное функционирование верхних дыхательных и пищеварительных путей, развитие речи и слуха, а также может вызывать снижение самооценки личности ребенка. У детей, имеющих волчью пасть, изменена речь в связи с нарушением процесса правильного формирования звуков. Речевые расстройства выражаются в открытой ринолалии, обусловливающей ФФН или ОНР.
Дефект нёба приводит к свободному выхождению через нос вдыхаемого воздуха, а также попаданию в нос пищи и жидкости. Жидкость через расщелину в нёбе может попасть в евстахиевы трубы и пазухи носа, что способствует развитию у таких пациентов отита и синуситов. При волчьей пасти отмечается наличие деформации прикуса и зубов, нарушающих процесс жевания пищи.
Лечение волчьей пасти
Принципы лечения пациентов с волчьей пастью
Операции по устранению врожденных челюстно-лицевых пороков обычно проводятся поэтапно. Количество вмешательств может варьировать от 2-3 до 5-7 и даже более. Возраст проведения коррекции волчьей пасти определяется специалистами, наблюдающими ребенка с рождения, по индивидуальным показаниям, но не ранее 3-6 месяцев (обычно в более поздние сроки). Окончание лечения, включая восстановительный период, должно быть завершено к возрасту 6-7 лет.
Возраст от 3 до 7 лет благоприятен для проведения дополнительных косметических операций по улучшению внешности ребенка с тем, чтобы после полной реабилитации он мог посещать общеобразовательное учебное заведение, поскольку психическое и умственное развитие детей с волчьей пастью не отличается от таковых у здоровых детей. После исправления дефекта нёба и прохождения полного курса реабилитации дети снимаются с учета по инвалидности.
Лечением челюстно-лицевых дефектов занимаются профилированные клиники, в которых есть все необходимые специалисты: педиатр и микропедиатр, хирург, ортодонт, педагог логопед, психолог и социальный работник. Современная пластическая медицина призвана не только помочь ребенку избавиться от внешнего дефекта, но и преодолеть последствия психической травмы от ощущения своей неполноценности для дальнейшей полноценной адаптации в обществе.
Коррекция волчьей пасти методом уранопластики
Задачу восстановления правильной анатомической структуры мягкого и твердого неба, а также средних отделов глотки решает проведение уранопластики. Классическим вариантом уранопластики при волчьей пасти, решающим данные задачи, служит операция по методу Лимберга. Уранопластика по Лимбергу на сегодняшний день является основной методикой лечения врожденного дефекта нёба. При сочетании расщелины нёба с заячьей губой также проводится хейлопластика - операция по коррекции верхней губы.
Перед проведением уранопластики осуществляется индивидуальное планирование операции, подбирается пластический материал для ликвидации дефекта расщепления нёба. Современные методы уранопластики и квалификация пластических хирургов обеспечивают восстановление полноценной анатомической структуры нёба у 92-98% пациентов.
Радикальное исправление дефектов мягкого и твердого нёба подразумевает решение сложного комплекса задач: восстановление анатомически правильной непрерывности каждого слоя мягкого и твердого нёба и их размеров; устранение порочного прикрепления небно-глоточных мышц, анатомически правильное их соединение; исключение повреждения нервов, обеспечивающих сокращение этих мышц при операции; выполнение стабильного закрепления восстановленных анатомических структур, формы и функции неба.
Радикальную уранопластику предпочтительнее выполнять детям в возрасте 3-6 лет. В 3-5-летнем возрасте оперируют пациентов, имеющих несквозные расщелины нёба; с 5 до 6 лет - со сквозными одно- и двусторонними расщелинами. Осуществление радикальной уранопластики не рекомендуется у детей раннего возраста, т. к. это может вызвать задержку развития верхней челюсти. Выполнение щадящих способов уранопластики возможно до достижения ребенком возраста 2-х лет.
В дооперационном периоде детям рекомендуется ношение «плавающего» обтуратора, способствующего нормальному вскармливанию, дыханию, становлению правильной речи. Обтуратор снимают за 2 недели до проведения уранопластики.
Послеоперационный уход включает соблюдение постельного режима в течение 2-3 дней, прием только протертой пищи, обильное щелочное питье. Тщательное внимание уделяется уходу за ротовой полостью: до и после приема пищи проводятся орошения рта слабым раствором перманганата калия. Несколько раз в день рекомендуется надувать воздушные шарики. С 14-х суток необходимо проведение специального комплекса упражнений и пальцевого массажа мягкого нёба.
С целью предотвращения послеоперационной инфекции назначаются антибиотики на 5-7 дней, для купирования болевого синдрома - обезболивающие средства. На лице после уранопластики остается послеоперационный рубец. Выписку из стационара осуществляют на 21-28 день после операции.
В дальнейшем пациентам предстоит длительная и кропотливая работа по восстановлению полноценного небно-глоточного смыкания и подвижности нёба с помощью физиотерапевтических методик лечения.
Расщелины лица
Расщелины лица формируются в раннем внутриутробном периоде вследствие спонтанных мутаций, провоцируемых биологическими, химическими или физическими тератогенными факторами. Помимо эстетического дефекта внешности, у ребенка возникают множественные расстройства питания, речи, дыхания. Диагностика выполняется антенатально на УЗИ, постнатально с помощью КТ лицевой части черепа, орофарингоскопии, для уточнения причины патологии назначаются кордоцентез, амниоцентез, генетическое тестирование. Лечение расщелины лица предполагает разные типы пластических операций, помощь ортодонтов, логопедов, реабилитологов.
МКБ-10
Частота встречаемости аномалий формирования лица — 0,6-1,6 случаев на 1000 новорожденных. Патология составляет 13% среди всех врожденных пороков, занимает среди них 2-3 место по распространенности. За последние 40 лет число больных возросло в среднем в 1,5-2 раза, что вызвано нарастанием числа тератогенных влияний, улучшением качества медицинской помощи, в результате чего такие дети имеют значительно большую ожидаемую продолжительность жизни. Расщелины лица — не только медицинская, но и социальная проблема, которая требует комплексных лечебных мероприятий.
Причины
Согласно схеме, предложенной в 1991 году белорусским генетиком Г.И. Лазюком с соавторами, в развитии врожденных аномалий строения лица участвуют экзогенные тератогенные влияния, эндогенные воздействия, которые включают мутации генетического материала и различные заболевания родителей. При комбинации этих факторов нарушается процесс эмбриогенеза, у плода деформируется лицевой скелет.
Точечные изменения генетического кода считаются самым частым этиологическим фактором, встречаются у 92-93% детей, имеющих расщелины. Оставшиеся 7-8% составляют грубые хромосомные аберрации, в том числе при синдромах Патау, Эдвардса, синдроме кошачьего крика. К возможным причинам повреждений генетического материала, сопровождающихся формированием расщелин лица, относят следующие:
- Повреждение половых клеток. Биологическая неполноценность родительского материала при зачатии связана с неправильным образом жизни (курение, алкоголь, наркотические вещества), воздействием профессиональных вредностей, факторов экологии. Чем старше родители, тем выше риск формирования расщелины у ребенка.
- Особенности течения беременности. Значимыми предпосылками порока развития являются: неправильное положение плода, опухоли матки, многоплодная беременность. Эти факторы мешают нормальному формированию скелета ребенка. Травмы живота в первые месяцы гестации также служат фактором риска.
- Экстрагенитальные болезни матери. Риск развития врожденных пороков повышается, если у беременной есть эндокринные нарушения: сахарный диабет, гипотиреоз, гиперкортицизм. Костные аномалии могут провоцироваться анемией у материи и сопутствующей ей хронической внутриутробной гипоксией на ранних сроках гестации.
- Химические факторы. Сильное тератогенное влияние оказывают яды (бензин, формальдегид, соли тяжелых металлов), лекарственные средства - цитостатики, кортикостероидные гормоны, избыточное потребление витамина А. Вероятность образования расщелины лица увеличивается, если беременная женщина страдает хроническим алкоголизмом, токсикоманией, наркоманией.
- Биологические факторы. В группе риска находятся дети, матери которых во время беременности переболели краснухой, корью, ветряной оспой либо являются носителями цитомегаловируса, вируса простого герпеса. Изредка нарушения эмбриогенеза провоцируются инфицированием бактериями, простейшими.
Патогенез
Комбинированные поражения лица, неба и верхней губы возникают у зародыша со 2 по 7 неделю внутриутробного развития. В это время закладываются зачатки будущего лицевого черепа, лобные, верхнечелюстные, нижнечелюстные бугры. Если тератогенный фактор влияет на раннем сроке беременности, возможны массивные расщелины костей, мягких тканей, вплоть до несовместимых с жизнью состояний.
После 7 недели основы челюстно-лицевой зоны сформированы, поэтому влияние экзогенных факторов провоцирует не такие тяжелые поражения. На этом этапе у эмбриона появляются изолированные расщелины неба. Опасный срок продолжается до 10-11 недели внутриутробного развития — к этому времени лицевой череп ребенка уже сформирован, поэтому тератогенные факторы, влияющие в более поздние стадии гестации, не вызывают костных аномалий.
Классификация
С учётом этиологического фактора выделяют наследственные, экзогенные, мультифакториальные аномалии, однако в 25% случаев точные причины установить не удается. По степени тяжести бывают грубые летальные и нелетальные пороки. В практической педиатрии, как правило, используется классификация по анатомической локализации дефектов строения лицевого черепа, согласно которой выделяют:
- Собственно расщелины лица: срединная, косая (колобома), поперечная (макростома).
- Расщелины верхней губы: врожденная скрытая, врожденная неполная (с/без деформации носа), врожденная полная.
- Расщелины неба: скрытые, полные, неполные.
Симптомы
Признаки расщелины лица выявляются сразу после рождения ребенка. Анатомические нарушения строения лицевого скелета различны и зависят от вида патологии. Наиболее типичные проявления аномалий развития лица у новорожденных: явное или скрытое расщепление с укорочением верхней губы, деформация кожно-хрящевого отдела носа, расщепление и укорочение неба.
Изменения лицевого скелета сопровождаются множественными функциональными расстройствами у новорожденного. Повреждения носа обуславливают нарушения дыхания, из-за деформации губ и отсутствия герметичности полости рта ребенок не может сосать материнскую грудь. Дефекты неба способствуют забрасыванию молока в верхние, а затем и нижние дыхательные пути.
Осложнения
При наличии расщелины лица непрогретый воздух вследствие ротового дыхания попадает в дыхательные пути, провоцируя назофарингиты, ларингиты, бронхиты. Воспаление носоглотки в 75% случаев осложняется евстахиитом и отитом, что приводит к стойкому снижению слуха у младенца. Аспирация пищи при сосании вызывает тяжелые пневмонии. Вследствие несостоятельности артикуляционного аппарата у ребенка отмечается слабый тихий крик, замедляется речевое развитие, развивается открытая ринолалия.
Большую опасность представляют нарушения потребления молока/смесей, из-за чего младенец недополучает нутриенты, отстает в физическом развитии, страдает от гиповитаминозов. По мере взросления беспокоят проблемы с прорезыванием зубов, аномалии прикуса, нарушения жевания. Вторичные функциональные осложнения появляются в раннем детстве и у дошкольников. Они включают снижение иммунитета, психоневротические проявления.
Диагностика
Врожденные аномалии лица в основном определяются еще в антенатальном периоде при плановом УЗ-скрининге беременной. При этом врач оценивает размеры и глубину поражения, чтобы заранее спланировать ход реконструктивной операции, скорректировать протокол ведения родов. При подозрении на сочетанные нарушения проводится амниоцентез, кордоцентез с последующей генетической диагностикой. В постнатальном периоде назначается полный комплекс обследований:
- КТ лицевого черепа. Наиболее информативный метод для выявления деформаций костей и мягких тканей, определения степени их выраженности и глубины дефекта. Томография показывает сопутствующие патологии ЛОР-органов, которые зачастую сопровождают расщелины лица.
- Риноскопия. Детальный осмотр носовой полости проводится для диагностики незаращения неба, искривления носовой перегородки, деформации хрящевой части наружного носа. При исследовании врач исключает атрезию хоан, которая может возникать при комбинированном варианте порока.
- Орофарингоскопия. Обследование начинается с тщательного осмотра ротовой полости, в ходе которого педиатр диагностирует расщелины мягкого и твердого неба, деформацию альвеолярных отростков верхней челюсти. Затем врач изучает состояние глотки и миндалин.
- Телерентгенография. Специальный метод диагностики рекомендован перед ортодонтической коррекцией. Он дает стоматологу детальную информацию про аномалии развития зубочелюстного ряда, показывает состояние прикуса, выявляет воспаления пародонта и другие осложнения. В комплексном обследовании метод дополняется ортопантомографией.
Лечение расщелин лица
Коррекция аномалий лицевого скелета представляет сложною задачу, требует участия неонатолога, ортодонта, челюстно-лицевого хирурга. При выявлении показаний к лечению новорожденного привлекают нейрохирурга, отоларинголога, генетика. На первом этапе (0-1 мес. жизни) обеспечивается тщательная диагностика порока и планирование операции, назначается поддерживающая терапия, подбирается оптимальный метод вскармливания. Комплексное лечение включает следующие этапы:
- В грудном возрасте (1-12 месяцев) выполняют начальную ортодонтическую коррекцию съемными или несъемными начелюстными аппаратами. Хирургическая помощь включает первичную хейлопластику, хейлоринопластику, первый этап двухэтапной уранопластики. В этом периоде хирурги также проводят первичную коррекцию колобомы, макростомии.
- В период раннего детства (1-3 года) продолжается ортодонтическое лечение, начинается логопедическое обучение ребенка для правильного формирования речи. Производится второй этап уранопластики, краниопластика, восстановление назоорбитальной области. При необходимости осуществляются костно-пластические реконструкции, дистракционный остеосинтез.
- В дошкольном возрасте (3-7 лет) обеспечиваются повторные реконструктивно-восстановительные вмешательства, чтобы окончательно устранить видимый дефект, достичь максимально возможного эстетического результата. Проводятся речеулучшающие и слухоулучшающие операции. Для исправления прикуса используется различная ортодонтическая аппаратура.
- В школьном возрасте выполняется остеопластика альвеолярного отростка для формирования правильного постоянного прикуса, зубы выравниваются брекет-системой. Повторную открытую ринопластику делают в подростковом периоде для улучшения симметричности и эстетики лица. По показаниям пациенту рекомендуют другие эстетические пластические операции.
Основной массив реабилитационных мероприятий планируется на ранний детский и дошкольный возраст, чтобы к моменту поступления в школу ребенок был максимально адаптирован, не имел грубых деформаций внешности. Родителям необходимо настроиться на продолжительное лечение, поскольку среднее число действий при расщелинах составляет около 4-7 операций, до 65 приемов у ортодонта, до 60 посещений детского психолога.
Прогноз и профилактика
Результаты лечения определяются локализацией расщелины, степенью повреждения артикуляционного аппарата, своевременностью проведения операции. В дальнейшем ребенку могут потребоваться услуги логопеда, психолога, реабилитолога. Профилактика заболевания включает медико-генетическое консультирование, исключение влияния тератогенных факторов при беременности, соблюдение родителями здорового образа жизни при планировании зачатия.
1. К вопросу детализации классификаций врожденной расщелины верхней губы и неба. Ю.С. Рогожина, С.И. Блохина// Проблемы стоматологии. — 2019.
2. Врожденные пороки развития лица, врожденные расщелины верхней губы и неба у детей (методические рекомендации)/ О.Ю. Ершова, Е.В. Меньшикова. — 2016.
3. Ортодонтия: учебное пособие для студентов стоматологического факультета, врачей-ортодонтов, врачей-интернов/ В.И. Куцевляк, А.В. Самсонов. - 2016.
4. Врожденные пороки развития челюстно-лицевой области у детей/ А.К. Корсак, Т.Н. Терехова, А.Н. Кушнер. — 2005.
Читайте также:
- Оценка аэробной способности пациента. Показатели потребления кислорода
- Факторы роста яичников. Инсулиноподобные и эпидермальный факторы роста
- Лучевые изменения брюшной полости при обструкции верхней полой вены (ВПВ)
- Лучевая диагностика внутричерепного кровоизлияния
- Рассечение свища прямой кишки. Техника операции при свище прямой кишки.
