Размеры и линии коленного сустава на рентгенограмме, КТ, МРТ
Добавил пользователь Morpheus Обновлено: 21.01.2026
Вспомните Аркадия Райкина: «Правда, я посвистываю при дыхании и поскрипываю при ходьбе…» А ведь порой человек, в самом деле, сталкивается с ситуацией, когда его суставы реально скрипят, хрустят, иногда щёлкают. И при этом нередко болят. Как в установлении причин этих проявлений может помочь МРТ? Об этом мы беседуем с врачом-рентгенологом «МРТ Эксперт» Липецк Алексеем Игоревичем Васневым.
- Алексей Игоревич, насколько часто в своей практике вы встречаетесь с патологией суставов?
- Достаточно часто: с такими отклонениями к нам в центр приходят по несколько человек в день.
- В каких случаях следует сделать МРТ сустава?
- Боль в суставе, особенно в молодом возрасте - это уже достаточный повод для того, чтобы сделать МРТ. С возрастом у людей происходят неизбежные изменения в суставах, формируется артроз, развиваются дистрофические изменения компонентов сустава - здесь причины появления болевого синдрома более или менее понятны. Но если человек относительно молод, и при этом рентгенография (в обиходе - рентген) не показывает никаких отклонений в костных структурах, а сустав болит - это означает, что проблема находится где-то глубже. В том же коленном суставе есть мениски, связки, мышцы, гиалиновый хрящ, другие компоненты - все эти структуры хорошо видны при МРТ-исследовании.
Читайте материал по теме: Часто задаваемые вопросы о рентгене
- Что показывает МРТ суставов?
- Есть несколько разных способов их медицинской визуализации: компьютерная томография (КТ), классическая рентгенография, УЗИ, МРТ. Если говорить схематично, с помощью рентгена и КТ проще оценить состояние костной ткани, а МРТ лучше подходит для исследования патологий мягких тканей. Нередко пациенты спрашивают: что эффективнее - УЗИ сустава или МРТ? Ультразвуковое исследование - это тоже один из методов визуализации мягких тканей, с его помощью также достаточно эффективно определяются различные патологии. Его главная отличительная черта - доступность для пациентов в силу того, что сделать УЗИ дешевле и быстрее. Но при этом следует знать: МРТ значительно информативнее, а значит, и диагноз будет точнее, что важно при дальнейшем лечении. Кроме того, в отличие от УЗИ, результаты исследования МРТ можно записать на какой-то электронный носитель, и с этой информацией лечащий врач может ознакомиться в любой момент.
Подробнее об электронных носителях в медицинской практике можно прочитать в нашей статье
- Что представляет собой МРТ сустава с контрастированием?
- Процедура исследования та же, только перед ней пациенту внутривенно вводят гипоаллергенный (то есть не вызывающий аллергию) контрастный препарат. По характеру его накопления врач определяет, какого рода изменения присутствуют в суставе - киста, опухоль, воспалительный процесс, либо какая-то иная патология.
«Неужели недостаточно того, что МРТ является высокоинформативным методом? Зачем нужен контраст?», - спрашивают больные. Цитата из материала «Для чего нужен контраст при МРТ?»
- Как делают МРТ суставов?
- Аппарат МРТ выглядит как своего рода труба. Пациента укладывают на подвижный стол, вкатывают внутрь этой трубы, и с помощью закреплённых внутри её датчиков происходит сканирование. Задача пациента при этом предельно проста: несколько минут - исследование суставов длится от 15 до 40 минут - полежать неподвижно, иначе не получится чёткий снимок. Оператор сделает всё возможное, чтобы человеку в это время было комфортно: может подложить под спину специальные подушки, зафиксирует руку или ногу, наденет наушники, чтобы заглушить неизбежный шум от работающего томографа.
- Делается ли МРТ всех суставов одновременно?
- В понимании одновременного сканирования всех суставов тела - нет, технически это невозможно. Однако можно, например, одновременно оценить сустав справа и слева. Как правило, тазобедренные суставы исследуются так в силу анатомического строения человека: один сустав от другого не отодвинуть. Кроме того, можно одновременно сделать, например, МРТ двух коленных или лучезапястных суставов. Такой метод используется по показаниям врача, чтобы у него была возможность сравнить два сустава. Но следует отметить, что визуализация будет лучше, когда суставы исследуются отдельно.
- Чем поможет МРТ при необходимости замены тазобедренного сустава?
- Когда человеку требуется операция по замене этого сустава, МРТ-исследование даёт врачу максимально полную информацию о его состоянии. От специфики и выраженности патологии зависит решение - ставить имплант или нет.
- А если к вам обратился человек, у которого уже стоит эндопротез сустава?
- К таким пациентам у нас всегда особое внимание. Работа томографа связана с магнитным полем высокого напряжения (которое, замечу, совершенно безвредно для человека). Поэтому при прохождении исследования на одежде, на теле и внутри тела пациента не должно быть электронных и металлических предметов - металл может нагреться, вплоть до того, что вызовет ожог, а электронные приборы просто перестанут работать (например, может нарушиться работа кардиостимулятора у человека, страдающего аритмией). Что же касается искусственных суставов, то сегодня, в большинстве случаев, они делаются из титана либо иных неферромагнитных материалов, которые абсолютно безопасны при прохождении МРТ. Когда к нам приходит человек с имплантом, мы обязательно просим его показать медицинский документ (выписку из истории болезни с указанием названия протеза, либо технический паспорт), из которого будет ясен состав этого эндопротеза.
Подробнее о противопоказаниях к МРТ можно прочитать здесь
- Алексей Игоревич, а если у человека нет такого документа? Скажем, ему ставили протез очень давно.
- В таких случаях без острой необходимости рисковать не стоит, лучше обсудить план обследования со своим лечащим врачом и подобрать наиболее информативный и безопасный метод исследования.
Записаться на МРТ суставов можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Беседовал Игорь Чичинов
Редакция рекомендует:
Для справки:
Васнев Алексей Игоревич
Выпускник педиатрического факультета Воронежской государственной медицинской академии им. Н.Н. Бурденко 2016 года.
В 2018 году окончил клиническую ординатуру по специальности «Рентгенология».
С 2018 года врач-рентгенолог «МРТ Эксперт» Липецк. Принимает по адресу: г. Липецк, ул. Космонавтов, 39.
Другие статьи по теме
Что может послужить поводом для МРТ простаты и как подготовиться к этой. О чём расскажет МРТ простаты?
За что в организме человека отвечает поджелудочная железа? Как в диагностике её. МРТ поджелудочной железы: когда она необходима?
Надпочечники — это «фабрика» по производству гормонов. Нарушения в работе надпочечников могут. МРТ надпочечников: кому может понадобиться такая диагностика?
Расшифровка МРТ коленного сустава
Магнитно-резонансная томография дает исчерпывающую информацию о состоянии мягких тканей организма. При исследовании колена (одного из самых сложных сочленений) диагностическая процедура качественно дополняет результаты рентгена или КТ. По МР-снимкам оценивают структуру хрящей, связок, мышц, суставных капсул. Сведения о мягкотканных элементах позволяют уточнить диагноз и назначить эффективную терапию. Залогом успешного лечения выступает грамотная расшифровка МРТ коленного сустава.
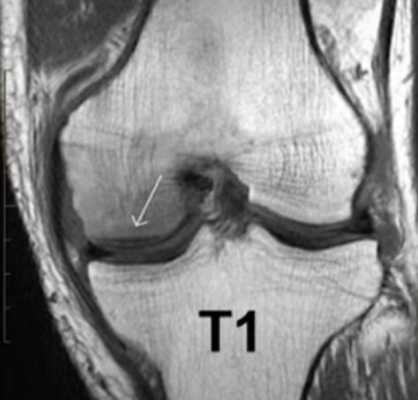
МР-скан коленного сустава в Т1 режиме (стрелкой указан костный отек)
В структуру сочленения входит множество мелких элементов. Правильно прочитать томограммы сможет специалист в области рентгенологии с внушительным практическим опытом. В спорных ситуациях результаты МРТ предоставляют для чтения нескольким врачам. Человек без медицинского образования и соответствующих навыков не сможет расшифровать снимки. Чтобы понять заключение рентгенолога, требуются глубокие знания. По этой причине трактовку результатов МР-томографии лучше доверить врачу (травматологу или ортопеду).
Как выглядит фото снимок МРТ коленного сустава?
В основе метода лежит явление ядерно-магнитного резонанса. Это свойство протонов водорода специфическим образом реагировать на индуцируемое аппаратом поле. Заряженные частицы меняют траекторию движения и возвращаются в первоначальное состояние. Томограф улавливает энергетические всплески, компьютерная программа преобразует данные в картинку. Метод специфичен относительно рыхлых структур и биологических жидкостей, поскольку в них есть вода (соответственно, атомы водорода).
При МРТ получают серии монохромных снимков анатомической области в аксиальной, сагиттальной и фронтальной плоскостях. При изучении изображений врач видит контуры различных элементов сочленения. Расшифровка МРТ-снимка коленного сустава подразумевает оценку сканов в сравнении с нормой. МР-томограммы называют срезами, поскольку изображения производят послойно, с шагом 1-2 мм. Врач последовательно изучает анатомическую зону на предмет соответствия всех структур норме. В процессе расшифровки фото обращают внимание на качество визуализации элементов, четкость контуров, присутствие зон измененного МР-сигнала (гипер- или гипоинтенсивного) в различных режимах сканирования (Т1 ВИ, Т2 ВИ, ДВИ, подавление жира).
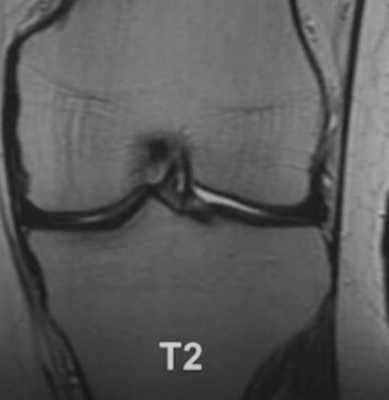
МР-снимок коленного сустава в режиме Т2, контузия кости
Для повышения качества визуализации используют контрастирование. Введение в организм препарата гадолиния обеспечивает более выраженную реакцию атомов водорода на магнитное поле. В результате увеличивается контрастность снимков, появляется возможность выявить мельчайшие очаги патологических изменений и оценить особенности кровообращения в сочленении.
Норма МРТ коленного сустава
На МР-томограммах сочленения обычно визуализируют:
- суставные поверхности костей;
- надколенник;
- мыщелки;
- мениски;
- ретинакулумы;
- сухожилия;
- связки (надколенника, крестообразные, боковые); ;
- мягкие ткани, окружающие сочленение;
- суставная сумка;
- синовиальная жидкость.
Состояние каждого элемента описывают в протоколе исследования. Соответствие анатомической структуры норме может обозначаться как «обычная конфигурация и расположение», «правильная форма», «без особенностей» и пр. Патологические изменения описывают произвольно («неоднородное повышение МР-сигнала», «скопление жидкости», «смещение» и пр.).
Чтобы расшифровать МРТ коленного сустава, нужно в совершенстве владеть знаниями анатомии сочленения и хорошо разбираться в особенностях МР-картины различных заболеваний. Снимки должен читать опытный врач-рентгенолог.

МР-изображение субхондрального перелома латерального мыщелка (зона повреждения указана стрелкой)
Как читать результаты МРТ?
Протокол магнитно-резонансной томографии подытоживают заключением. В этом разделе документа интерпретируют патологические изменения, обнаруженные на срезах. Заключение МРТ коленного сустава может выглядеть так:
«На серии томограмм картина выявлена латеропозиция надколенника, повреждения медиального удерживателя и хондромаляция хряща последнего. Умеренный посттравматический отек тела Гоффа. Экссудативный синовит. Бурсит инфрапателлярной сумки. Умеренный отек мягких тканей в подколенной области».
В заключении МРТ обозначают суть и распространенность патологических процессов. При выдаче результатов рентгенолог может кратко пояснить медицинские термины и порекомендовать пациенту, к какому врачу обратиться.
Расшифровка фото не является диагнозом. Это дополнительная информация для лечащего врача. Диагноз установят на основании результатов МРТ и других исследований, клинической картины и анамнеза.
КТ коленного сустава - все что нужно знать
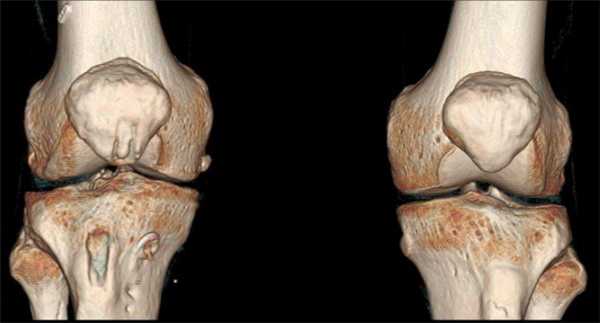
Коленные суставы регулярно испытывают различные воздействия. На их состоянии отрицательно сказываются физические нагрузки, травматические повреждения, переохлаждения, инфекции, возрастные перестройки в организме. Появляются боли, хруст, тугоподвижность и другие неприятные симптомы, заставляющие человека обратиться к врачу. Для постановки диагноза, специалист может назначить КТ коленного сустава. Сканирование на компьютерном томографе позволяет получить детализированные послойные снимки, на основе которых делают выводы о наличии или отсутствии патологии.

КТ коленных суставов (трехмерная реконструкция)
Что показывает КТ коленного сустава
В ходе исследования оценивают костные и, в определенной степени, мягкие ткани. Сканирование показывает:
аномалии развития коленных суставов;
отеки параартикулярной клетчатки;
разрывы связок, вывихи суставов, трещины костей, переломы в исследуемой области;
сужение суставной щели;
остеофиты (разрастания костной ткани в виде выступов);
скапливание крови, гноя, выпот внутри полости сустава;
Перелом надколенника (коленной чашечки) на КТ
При выполнении КТ коленного сустава выявляют ряд заболеваний: артрозы, артриты, подагру, болезнь Осгуда-Шлаттера, тендинит, синовит, бурсит и др. Обследование проводят при подготовке к операции, для определения эффективности консервативных и хирургических методов лечения.
КТ или МРТ коленного сустава что лучше?
В той или иной ситуации врач может назначить КТ или МРТ коленного сустава - что в данном случае лучше, зависит от показаний, противопоказаний, диагностических возможностей аппаратов и других факторов.Отличие КТ от МРТ:
КТ коленного сустава - современная
разновидность рентгена. Аппарат направляет на
излучение, датчики его
улавливают и передают
на компьютер сведения
на свойствах магнитного
поля. Воздействуя на
исследуемую область, оно активизирует атомы
водорода, входящие в
состав молекул воды.
колебания и отправляет
КТ представляет ценность
в анализе костных
структур. Современная компьютерная
томография отличается высокой эффективностью:
при определении осложнений травм;
в диагностике нарушения целостности костей;
при подозрении на развитие воспалительного процесса в плотных тканях сустава;
в выявлении в кистозных образований в подколенной ямке;
при оценке суставной полости (покажет наличие кальциноза, жидкости, суставных мышей - свободно перемещающихся структур).
МРТ лучше отображает связочный аппарат, мениски и прочие мягкие ткани колена.
Томография магнитно-резонансная показывает:
проблемы с хрящами (микроповреждения, трещины, отрывы, частичные разрывы);
состояние сухожилий и связок;
инфекционные процессы и воспаления;
поражение кровеносных сосудов, жировой ткани, мышц, окружающих сустав.
Около 20-30 минут
Поскольку на человека
КТ нельзя назвать
большим количеством датчиков, за счет
которых время процедуры
магнитно-резонансная диагностика не
причинит вреда здоровью.
существует лишь после
средства и при внезапной панической атаке у
вероятность крайне мала.
обследование длится недолго;
на снимках четко визуализируются костные ткани;
в камеру томографа помещают лишь изучаемую зону;
аппарат менее чувствителен к непроизвольным движениям пациента;
цена на прохождение КТ ниже стоимости МРТ.
пациент не испытывает лучевого воздействия;
мягкие ткани отображаются лучше, чем на КТ;
сосуды коленных суставов можно изучить без применения контраста;
к диагностике по строгим показаниям допускаются беременные женщины.
Каждый из этих методов по-своему хорош и преследует определенные цели, поэтому нельзя однозначно ответить вопрос, какая диагностика лучше. Ввиду того, что колено включает и мягкие структуры, и кости, МРТ и КТ прекрасно дополняют друг друга. Для максимально детального исследования в некоторых случаях выполняют обе процедуры.
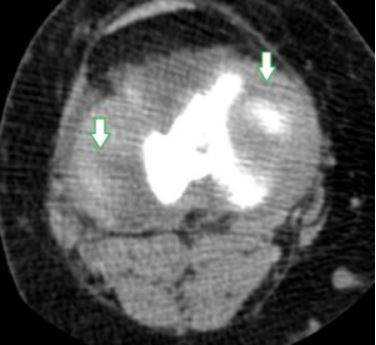
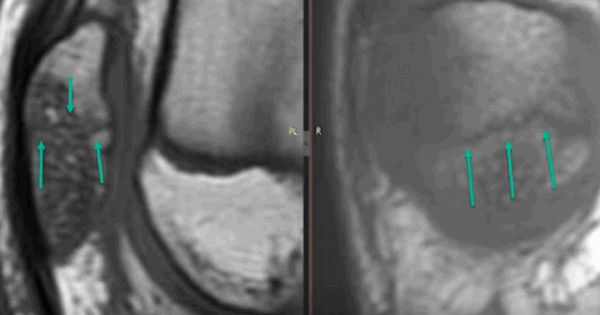
КТ мягких тканей колена: стрелки указывают на места, где расположены нечетко видимые мениски
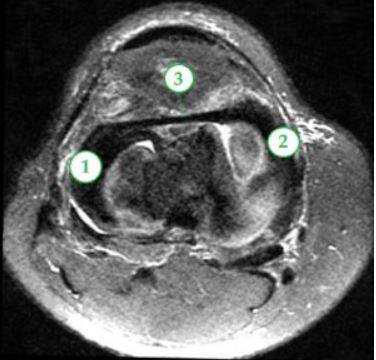
МРТ мягких тканей коленного сустава: 1 и 2 - мениски латеральный, медиальный, 3 - межменисковая связка
Подготовка к исследованию колена
Записываясь на компьютерную томографию коленного сустава, разумеется, пациенты интересуются, что это такое и как правильно подготовиться к процедуре. Если предстоит диагностика без использования контраста, специально ничего делать не нужно. Для обследования с применением усиливающих препаратов перед выходом из дома желательно съесть что-то легкое, так как на пустой желудок сильнее проявляются побочные реакции в виде тошноты, головокружения и т.п. Кормящим мамам перед процедурой с контрастированием рекомендуют сцедить и сохранить молоко: после диагностики придется пропустить два последовательных кормления. Для исследования с контрастом необходимы результаты анализа крови на креатинин.
Как делают КТ коленного сустава
Прежде чем начнется сканирование, пациента просят снять все вещи с металлом. Если есть аллергия на рентгеноконтрастные препараты или в обследуемой зоне стоит имплант, об этом следует предупредить. Врач кратко рассказывает о компьютерной томографии коленного сустава в клинике - что это такое, как вести себя во время обследования, что делать, если вдруг станет плохо. Потом пациент ложится на стол-транспортер аппарата, который задвигают в кольцо, оснащенное датчиками. Чтобы снимки получились качественными, в ходе процедуры важно сохранять состояние покоя.
Все это время пациент один в кабинете, специалисты следят за происходящим через стеклянную стену соседнего помещения. КТ абсолютно безболезненна, но если появится дискомфорт или самочувствие после введения контраста ухудшится, об этом нужно сообщить врачу по устройству двусторонней связи.
КТ с контрастом коленных суставов
Дополнительные средства во время КТ или мультиспиральной томографии (МСКТ) коленных суставов требуются для повышения качества визуализации изучаемой области. В качестве усилителя четкости снимков используют препараты с йодом. После введения в вену они распространяются по сосудам и накапливаются в местах с самым интенсивным кровоснабжением - в зонах воспалений и опухолей. Таким образом, наличие патологии становится для специалиста более очевидным.
Контрастные средства безвредны для здоровья и полностью выводятся из организма в течение двух суток. Но перед их применением необходимо сдать анализ на креатинин (для исключения проблем с почками) и убедиться, что на компоненты препарата нет аллергии.
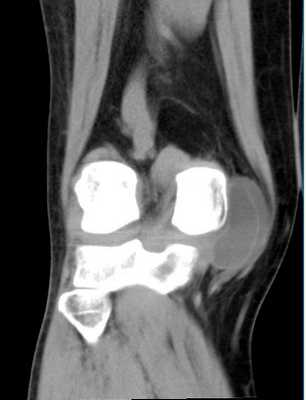
КТ коленного сустава с контрастом
Показания и противопоказания
КТ и МСКТ назначают в следующих случаях:
постоянные боли и хруст в суставе;
нарушение нормальной подвижности колена;
подозрение на опухоли, дистрофические, воспалительные, дегенеративные патологии костей или хрящевой ткани;
вывихи, подвывихи, переломы суставных структур;
подготовка к операции;
контроль после консервативного и хирургического лечения.
Компьютерную томографию не делают:
при беременности на любом сроке;
маленьким детям (не рекомендуется до пятилетнего возраста);
при весе более 150 кг и обхвате груди или живота более 150 см.
Противопоказания к обследованию коленных суставов с контрастом:
непереносимость йода, аллергия;
тяжелая почечная или печеночная недостаточность;
гиперфункция щитовидной железы;
возраст до 12 лет.
Фото томографии коленных суставов
Фото МСКТ коленного сустава в первую очередь показывают кости (бедренную, мало- и большеберцовую, надколенник). Также на снимках можно увидеть:
внутри- и внесуставные связки.
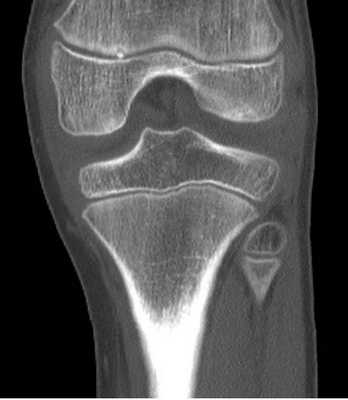
МСКТ коленного сустава (коронарная проекция)
КТ связок коленного сустава
Различные повреждения связок колена особенно часто встречаются среди активных молодых людей и спортсменов. Нередки травмы в результате дорожно-транспортных происшествий, иных аварийных ситуаций, падений на льду, прыжков с небольшой высоты. При этом голень подворачивается внутрь, наружу или скручивается по продольной оси. Результат - растяжение либо разрыв связочных волокон, требующий длительного лечения.
Признаками травматизации связочного аппарата являются:
боль при ощупывании мест прикрепления связок к кости;
припухлость в области повреждения;
При проведении компьютерной томографии колена подробно рассмотреть связочный аппарат проблематично. На снимках можно увидеть крестообразные и крыловидные связки, но их визуализация даже при минимальном шаге срезов будет намного хуже, чем на МРТ. Лучше для точной диагностики делать не КТ, а магнитно-резонансное обследование связок коленного сустава.
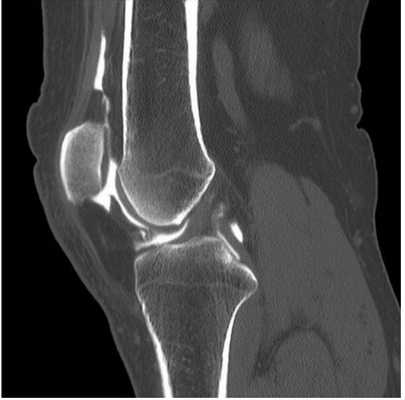
Компьютерная томограмма коленного сустава (сагиттальная проекция)
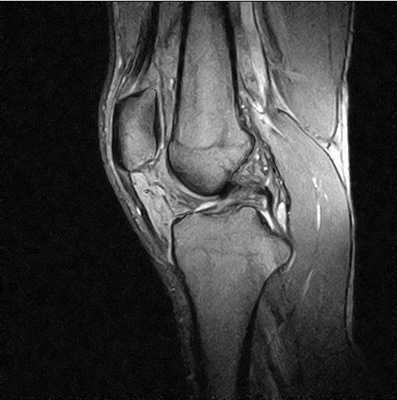
МРТ коленного сустава - фото (сагиттальная проекция)
Артроз коленных суставов на КТ
Артрозами называют дистрофические изменения сустава, которые начинаются с хряща (хондроз) и распространяются на кость (остеохондроз). Патологический процесс развивается годами. Суставные хрящи постепенно утрачивают эластичность, уплотняются, истончаются, становятся шероховатыми, бугристыми, обрастают костными образованиями по краям, а на некоторых участках и вовсе разрушаются.
На ранних этапах дегенеративные изменения проходят бессимптомно: артроз коленного сустава нередко обнаруживают в запущенных стадиях, когда появляются боли, ощущение скованности и ограничение подвижности.
Компьютерная томография показывает:
повышение плотности костной ткани под хрящом (субхондральный остеосклероз);
деформацию костей в местах сочленений;
очаговые кистовидные образования.
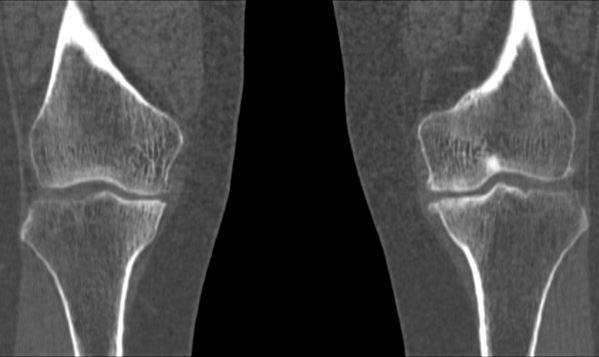
Артроз коленного сустава, фото снимков томографии
Хондроматоз коленного сустава: признаки на КТ
Хондроматоз коленного сустава - это хроническое заболевание, вызывающее перерождение отдельных зон синовиальной мембраны в костную либо хрящевую ткань. На этих участках в результате появляются узлы величиной от нескольких миллиметров до 5 сантиметров.
Сначала хондроматоз может никак не себя проявлять. При прогрессировании заболевания наблюдаются:
хруст и боли в колене;
появление образований (узлов) разного размера, которые ощущаются при пальпации;
отек и увеличение сустава;
частичная или полная ограниченность движений.
На компьютерных томограммах патология становится видна после минерализации хрящевых элементов: на снимках около сустава заметны округлые четко ограниченные кальцинаты. На ранних стадиях рентгенпрозрачные тела отображает МРТ.
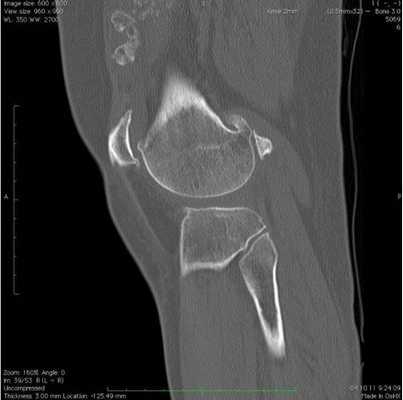
Фото КТ снимков - Хондроматоз коленного сустава
Пройти обследование коленного сустава можно во многих клиниках Санкт-Петербурга. В их числе диагностический центр «Магнит», где делают КТ и МРТ опорно-двигательной системы, головного мозга и внутренних органов.
Как делают МРТ коленного сустава?
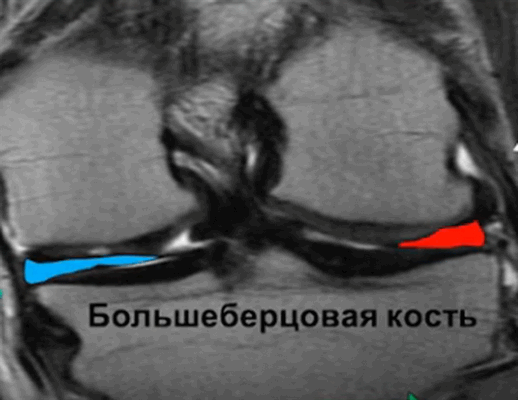
Нормальный левый коленный сустав на МРТ (красным выделен латеральный мениск, голубым — медиальный)
Около 80% людей на планете сталкиваются с теми или иными заболеваниями опорно-двигательного аппарата. Почти половина случаев связаны с патологиями колена. Магнитно-резонансная томография ― очень информативная, безболезненная и безопасная диагностическая процедура. Результаты сканирования позволяют комплексно оценить все анатомические структуры сочленения и на ранних этапах выявить патологические изменения. От того, что показывает МРТ коленного сустава, зависит тактика лечения. Исследование проводят по назначению врача-травматолога или ортопеда.
Как проходит процедура МРТ коленного сустава?
Магнитно-резонансное сканирование в диагностической клинике «Магнит» проводят по предварительной записи. Во время оформления пациента спрашивают о наличии в теле металлических конструкций или электронных устройств, таких как:
- водители сердечного ритма (кардиостимуляторы);
- устройства для непрерывного введения инсулина;
- штифты, спицы, эндопротезы;
- стенты в сосудах;
- кровоостанавливающие клипсы;
- аппарат Илизарова.
Магнитное поле способно выводить из строя электронику. Поэтому процедура МРТ противопоказана при установленном кардиостимуляторе или дефибрилляторе. Металлы (сталь, никель, хром, железо) могут изменять свои свойства: нагреваться, притягиваться к магниту, перемещаться. Рентгенологу важно знать, где именно находится конструкция, ее размеры и точный состав. Располагая перечисленными сведениями, врач оценивает возможность выполнения процедуры, вносит дополнительные настройки, чтобы предотвратить артефакты (искажение снимков из-за металла). Парамагнитные материалы (титан, золото и пр.) не реагируют подобным образом на воздействие аппарата и не являются препятствием для проведения исследования.
Варианты просмотра коленного сустава при МР-сканировании в разных проекциях (Т2 ВИ)
Относительными противопоказаниями для МРТ коленного сустава являются:
- первый триместр беременности;
- вес человека более 120 кг; ;
- острый болевой синдром;
- возраст до 5 лет (вне больницы).
Если пациент относится к одной из перечисленных групп, об этом нужно уведомить персонал клиники. Женщинам на ранних сроках беременности потребуется предварительно проконсультироваться со своим акушером-гинекологом. Тучным людям и лицам с клаустрофобией предлагают пройти обследование на аппаратах открытого типа. Пациентам с острой болью или с неврологическими расстройствами МРТ коленного сустава проводят под седацией.
В клинику стоит прийти на 5-10 минут раньше назначенного времени, чтобы без спешки заполнить документы. Порядок исследования следующий:
- пациент проходит консультацию с рентгенологом. Врач опрашивает его на предмет противопоказаний, дает инструкции. При необходимости человек переодевается, снимает украшения, предметы одежды с металлическими элементами, электронные устройства;
- пациент проходит в кабинет томографии. Больной ложится на платформу аппарата. МРТ коленного сустава проводят со специальными катушками, накладываемыми на область исследования. Лаборант просит пациента поместить ногу в устройство, фиксирует ее, для удобства подкладывает валики;
- рентген-техник выходит в соседний кабинет, проверяет исправность громкой связи, напоминает пациенту о необходимости соблюдать неподвижность, включает аппарат.
Исследование длится 15-20 минут. По его завершении пациент забирает личные вещи и проходит в комнату ожидания. Результаты будут готовы через 15-60 минут.
Пациент получает заключение рентгенолога на бумаге и цифровой носитель со снимками. При короткой консультации врач дает пояснения. Результаты доступны для получения на электронную почту (если Вы укажете ее в документах), а оригинал забирают в другой день. В описанном случае у пациента нет возможности пообщаться с врачом и услышать его пояснения.
Что нужно для МРТ коленного сустава?
МР-сканирование назначают в следующих случаях:
- последствия травмы колена;
- хронические боли;
- щелчки, хруст;
- отек в области сустава, покраснение кожи;
- локальное повышение температуры;
- ограниченность движений в сочленении;
- подозрения на некроз тканей, опухоли;
- патологическая подвижность;
- подготовка к операции.
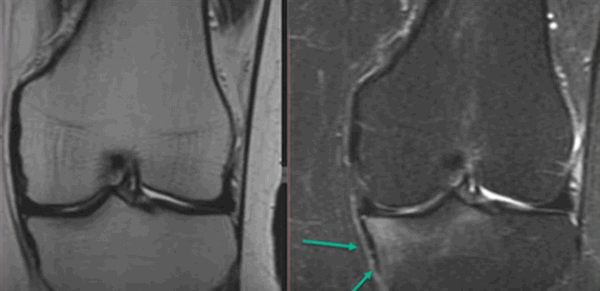
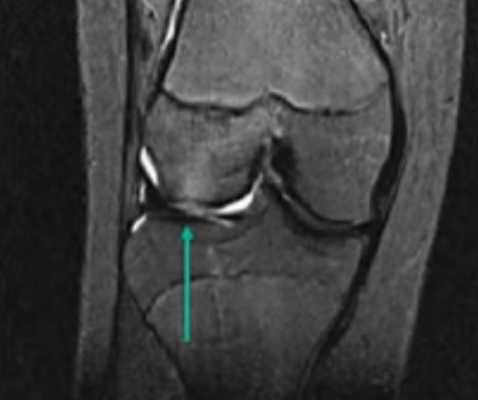
Контузия трабекулярной костной ткани (указана стрелками) без нарушения целостности кости на МРТ
Порядок подготовки зависит от вида МРТ коленного сустава. К нативному сканированию предварительно ничего не нужно делать. Для оценки кровообращения, особенностей воспаления или опухолевого процесса исследование проводят с контрастированием. Процедура противопоказана женщинам на любом сроке беременности. Подготовка к введению контраста подразумевает легкий перекус за 45 минут до исследования. Какое МРТ коленного сустава лучше в конкретном случае, определяет врач. На исследование стоит надевать просторную удобную одежду, без металлических вставок.
Собираясь в клинику, следует взять с собой всю медицинскую документацию по коленному суставу, если она находится на руках (рентгеновские снимки, заключение УЗИ). Пациентам, у которых есть металлические импланты, необходимо взять выписку из медучреждения, где проводили операцию. В заключении должно быть описание конструкции и материала, из которого она изготовлена.
Явление ядерно-магнитного резонанса позволяет досконально изучить мягкие ткани. Кости на снимках видны недостаточно хорошо (по сравнению с КТ или рентгеном). Что дает МРТ коленного сустава? Исследование помогает выяснить сведения об окружающих сочленение структурах, по состоянию которых определяют скрытые (субхондральные) переломы: их нельзя или крайне трудно увидеть при рентгенографии. Полипроекционность, высокая разрешающая способность и возможность использования разных режимов сканирования — преимущества МРТ перед другими методами.
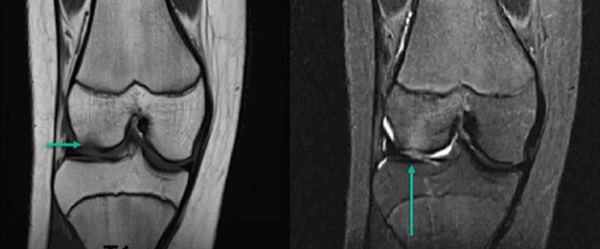
Субхондральный перелом латерального мыщелка на МРТ (указан стрелками)
МР-сканирование позволяет визуализировать все составляющие коленного сустава:
- переднюю и заднюю крестообразные связки;
- сухожилие четырехглавой мышцы бедра;
- надколенник и его собственную связку;
- бедренную кость;
- жировое тело Гоффа;
- мыщелки (медиальный и латеральный);
- малоберцовую кость;
- медиальный и латеральный мениск;
- большеберцовую кость;
- боковые связки;
- ретинакулумы;
- суставную сумку;
- синовиальную жидкость.
Перелом надколенника (указан стрелками) на МРТ
Врач оценивает положение каждого элемента сочленения, размеры, четкость контуров и выявляет любые отклонения от нормы. По МРТ коленного сустава обнаруживают:
- скрытые костно-травматические изменения;
- патологии хрящевой ткани (повреждения, дегенерацию);
- травмы связочного аппарата (разрывы, растяжения);
- остехондропатии;
- некротические изменения;
- воспалительные процессы;
- опухоли;
- зоны патологического скопления или измененных характеристик выпота;
- местные расстройства кровообращения и др.
Выявленные отклонения врач-рентгенолог фиксирует в заключении. С последним пациент обращается к травматологу или врачу, который инициировал диагностику.
Основы. КСС. Коленный сустав. Травма. Патология. +
В связи с бурным развитием в последние годы современных средств медицинской визуализации - магнитно-резонансной томографии (МРТ), рентгеновской компьютерной томографии и расширением возможностей ультразвуковой диагностики - роль классической рентгенологии в диагностике травматических повреждений суставов, в частности коленного, иногда незаслуженно недооценивается.
В то же время рентгенография остается наиболее распространённым объективным методом диагностики и контроля эффективности лечения повреждений коленного сустава. Принято считать, что при травмах коленного сустава чувствительность рентгенографии не превышает 5 - 7%, поскольку она позволяет диагностировать только костные изменения.
Однако, анатомические и биомеханические особенности коленного сустава изначально предопределяют значительно более частые повреждения не костных структур, а связочно-менискового комплекса (СМК). Поэтому, высокий процент первичных диагностических ошибок при повреждениях СМК объясняется тем, что при анализе рентгенограмм основное внимание уделяется только наличию или отсутствию костных изменений. В результате, как свидетельствуют наши наблюдения, среднее время от момента получения травмы (и, соответственно, проведения первичной рентгенографии) до установления правильного диагноза составляет 6 месяцев и более. Вместе с тем, существуют многочисленные функциональные пробы и укладки при рентгенографии коленного сустава, которые позволяют анализировать и на основании определённых признаков предполагать с большой долей вероятности наличие повреждений СМК. С учетом выявленных изменений обследование при необходимости может быть дополнено более сложными методами лучевой визуализации.
Излагаемое ниже основано на опыте сопоставления рентгенограмм 150 больных с травмой коленного сустава без явных изменений костных структур в сопоставлении с данными КТ и МРТ этих же больных, а в 57 случаях - и артроскопии. Дополнительные исследования были выполнены этим пациентам после рентгенографии ввиду сохранения болевого синдрома и наличия клинических признаков повреждения внутренних структур сустава, но, как правило, в отдаленные сроки после травмы.
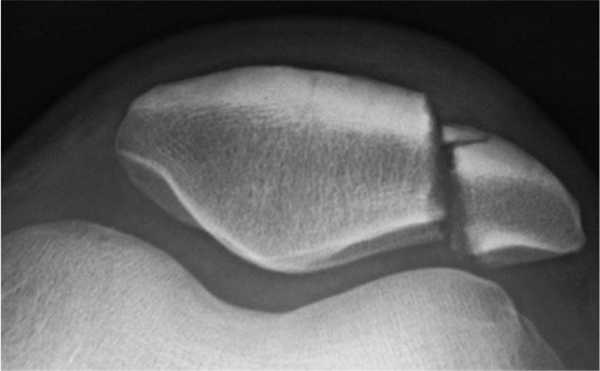
Стандартные проекции, применяемые при рентгенографии коленного сустава - прямая (передне-задняя) и боковая (рис.1). По мере необходимости их дополняют правой или левой косой, а также аксиальной проекциями. Основным правилом при рентгенологическом исследовании коленного сустава является полипозиционность.
Рисунок 1. Проекции, применяемые при рентгенографии коленного сустава.
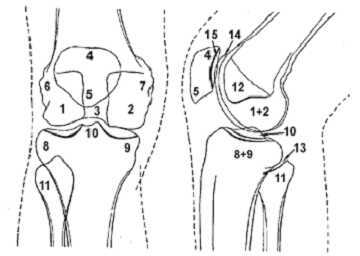
Схема к рисунку 1.
1. Латеральный мыщелок бедренной кости.
2. Медиальный мыщелок бедренной кости.
3. Межмыщелковая ямка.
4. Основание надколенника.
5. Верхушка надколенника.
6. Латеральный надмыщелок бедренной кости.
7. Медиальный надмыщелок бедренной кости.
8. Латеральный мыщелок большеберцовой кости.
9. Медиальный мыщелок большеберцовой кости.
10. Межмыщелковое возвышение.
11. Головка малоберцовой кости.
12. "Пятно" Людлофа.
13. Рентгеновская суставная щель большеберцово-малоберцового сустава.
14. Суставная поверхность (трохлея) головки бедренной кости.
15. Суставная поверхность надколенника .
Эффективность рентгенодиагностики повреждений коленного сустава напрямик зависит от качества рентгенограмм, критериями которого являются:
- в прямой проекции:
- симметричность аксиальных сторон обоих мыщелков бедренной кости;
- расположение межмыщелковых возвышений по центру межмыщелковой ямки;
- частичная маскировка головки малоберцовой кости метаэпифизом большеберцовой кости (примерно на 1/3 своего поперечного размера);
- наложение контуров надколенника на центральную область метаэпифиза бедренной кости;
- в боковой проекции:
- возможность просмотра надколенно-бедренного сустава и бугристости большеберцовой кости.
На рентгенограммах между суставными поверхностями костей видна так называемая рентгеновская суставная щель. Рентгеновской она называется потому, что, будучи заполненной хрящом и прослойкой синовиальной жидкости, которые не дают изображения на рентгенограммах, она имеет вид более прозрачной полосы между суставными поверхностями.
В прямой проекции внутренний и наружный контуры рентгеновской суставной щели имеют различную кривизну и ориентацию, вследствие чего они не могут быть получены как идеальная единая линия на одном и том же снимке. Внутренняя ее часть лучше видна, когда центральный рентгеновский луч перпендикулярен поверхности стола, а наружная - при каудо-краниальном смещении луча на 5 - 7°. Компромисс достигается в зависимости от зоны интереса. Ось ротации колена проходит через внутреннюю часть сустава, поэтому данная зона чаще подвергается изменениям по сравнению с наружной. Следовательно, при производстве прямого снимка колена, предпочтительной считается укладка, когда сустав находится в состоянии максимального разгибания с перпендикулярным направлением центрального луча к объекту исследования и центрацией его на срединную точку колена, несколько смещённую кнутри.
Снимок, выполненный в положении максимального разгибания колена, является стандартным для передне-задней проекции. Он позволяет исследовать переднюю часть суставной щели.
Прямые снимки, выполненный при сгибании колена на 30° - укладка Шусса или на 45° - укладка Фика (рис.2), производятся для оценки состояния задних отделов суставной щели, на уровне которой чаще всего и обнаруживаются повреждения субхондральных отделов костей (остеонекрозы) и хрящевых структур (остеохондриты).
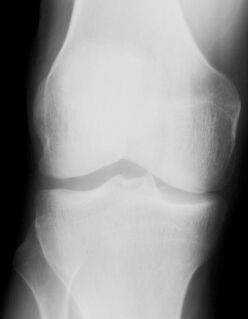
Рисунок 2. Прямой снимок коленного сустава при укладке Шусса.
Эти укладки полезны для изучения межмыщелкового пространства, которое в этом положении оказывается максимально доступным обзору. Они позволяют выявлять свободные инородные тела в полости сустава, образуемые в результате повреждения суставных хрящей.
Прямой снимок коленного сустава может производиться как в положении лёжа, так и стоя. Когда суставная патология имеет механическую природу и предполагается повреждение связочного аппарата - предпочтительно производить рентгенографию стоя, как при нагрузке, так и в расслабленном состоянии, для исследования суставной щели и оси сустава.
Рентгенологическое исследование коленного сустава в прямой проекции обязательно дополняется боковым снимком. При боковой рентгенографии центральный луч проходит по суставной щели с уклоном на 10° в каудо-краниальном направлении. При этом края мыщелков бедренной кости накладываются друг на друга и их суставные поверхности смещаются в своей задней нижней части. Это позволяет хорошо различать их контуры и оценить состояние бедренно-надколенникового сочленения.
Боковой снимок коленного сустава производится либо в положении пациента лёжа на боку, в условиях полной расслабленности сустава, либо стоя, без нагрузки на исследуемый сустав. Лёгкое сгибание колена, равное 30° или 15°, позволяет определить состояние бедренно-надколенникового сочленения. Сгибание предназначено для визуализации надколенника в момент его внедрения в межмыщелковое пространство (трохлею).
- Указанная проекция позволяет:
- выявить транзиторную нестабильность, которая выражается в задержке вхождения надколенника в трохлею, и которая может исчезнуть при 30° сгибания или не выявляться на аксиальном снимке, когда минимальное сгибание равно 30°;
- оценить высоту надколенника и состояние его суставной поверхности.
- во всех проекциях:
- расположение рентгенологической суставной щели в центре рентгенограммы;
- четкое изображение губчатой структуры костей.
При наличии транзиторной нестабильности надколенника или при подозрении на повреждение крестовидных связок приходится дополнять боковой снимок нагрузочными тестами.
Для выявления нестабильности надколенника снимок коленного сустава производится в момент сокращения четырёхглавой мышцы бедра. С помощью такого приёма возможна косвенная оценка состояния связочного аппарата и высоты стояния надколенника.
При подозрении на повреждение крестовидных связок дополнительно производится боковая рентгенограмма в условиях физиологической нагрузки. Для этого больного просят перенести вес тела на повреждённую конечность. При повреждениях крестообразных связок происходит смещение концов костей, составляющих коленный сустав, относительно друг друга в зависимости от повреждённой структуры. Так, смещение суставного конца бедренной кости относительно большеберцовой кости кпереди, более чем на 5 мм, говорит о разрыве задней крестообразной связки, тогда как при смещении кзади следует предполагать разрыв передней крестообразной связки.
Различные зоны суставной поверхности колена на боковом снимке имеют характерные отличительные особенности. Эти различия связаны с функциональными особенностями каждого участка (Табл. 1). Форма мыщелков бедренной кости представляет зеркальную картину передней части соответствующего тибиального плато, с которой устанавливается контакт при крайнем разгибании колена.
Внутренний мыщелок- выпячивается книзу и кзади;
- соединяется с диафизом бедренной кости очень круто;
- бугорок прикрепления большой приводящей мыщцы покрывает его сзади;
- на уровне его передней трети имеется вырезка (кондило-трохлеарная вырезка).Наружный мыщелок- передний и задние его края более округлые, чем внутреннего мыщелка;
- соединяется с диафизом бедренной кости более полого;
- кондило-трохлеарная вырезка расположена ниже и более кзади, она видна менее отчётливо, чем на внутреннем мыщелке.Межмыщелковая борозда- её наружная щека лучше видна, чем внутренняя и имеет краниальное направление.
Внутреннее плато- всегда выпукло, его задний край выпячивается кзади.Наружное плато- вогнуто в 2/3 или плоское в 1/3 случаев;
- его задний край проецируется больше кпереди, чем задний край внутреннего плато;
- соединяется с диафизом большеберцовой кости полого спереди и круто сзади;
- располагается более кзади, чем внутреннее плато.Межмыщелковое возвышение- очень крутой передний край и пологий задний.
Особенно велико значение бокового снимка для изучения бедренно-надколенникового сочленения. В оценке топографии надколенника применяются различные коэффициенты измерения, из которых наиболее используемый - индекс Катона). Для измерения этого индекса требуется снимок, произведенный при сгибании коленного сустава на 30°.
Индекс Катона является соотношением расстояния от нижнего края надколенника до передне-верхнего угла большеберцовой кости к длине суставной поверхности надколенника (рис. 3). В норме это соотношение обычно равно 1± 0,3.
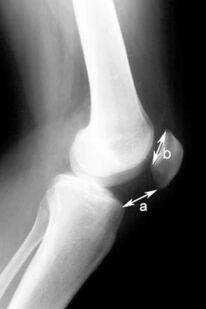
Рисунок 3. Индекс Катона. Объяснения в тексте.
Слишком высокое расположение надколенника (patella alta) приводит к запоздалому его внедрению в трохлеарное устье, что может являться причиной бедренно-надколенниковой нестабильности.
Кроме индекса Катона, для диагностики бедренно-надколенниковой нестабильности используется пателлярный или надколенниковый индекс .
На боковом снимке профиль надколенника имеет две задние линии. Одна из них соответствует гребню надколенника, другая, более плотная, соответствует его наружному краю. Расстояние между этими двумя линиями и является надколенниковым индексом, который в норме составляет 5 мм (рис. 4). Значения ниже или равные 2 мм говорят в пользу нестабильности, которая, однако, может быть транзиторной, исчезающей при более сильном сгибании, чем на 15 или 30°.
Рисунок 4. Надколенниковый индекс. Объяснения в тексте.
Преимущество бокового снимка, по сравнению с аксиальными проекциями, связано с возможностью анализа движения надколенника в самом начале сгибания от 0 до 30°, когда он начинает внедряться в трохлеарное устье дистального эпифиза бедренной кости. В этот момент можно оценить глубину межмыщелковой борозды и установить дисплазию трохлеи, которая может оказаться причиной нестабильности.
Измерение трохлеарного индекса производится в 1 см от верхнего края межмыщелковой поверхности, что соответствует зоне внедрения надколенника в самом начале сгибания. В норме он должен равняться 1 см (рис. 5). Индекс ниже 1 см свидетельствует о дисплазии надколенника, которая часто сочетается с недостаточным развитием суставной поверхности надколенника. При бóльших значениях индекса следует думать об излишней глубине трохлеарного устья, что увеличивает риск развития хондропатии надколенника .
Рисунок 5. Трохлеарный индекс. Объяснения в тексте.
Определенная роль в диагностике поражений коленного сустава отводится бедренно-надколенниковым аксиальные проекциям. На этих проекциях соприкосновение бедренно-надколенниковых секторов варьирует в зависимости от того, как согнуто колено: на 30, 60 или 90° (рис.6).
Рисунок 6. Аксиальные снимки бедренно-надколенникового сустава.
а. - выполненный при сгибании колена на 30°;
б. - выполненный при сгибании колена на 60°;
в. - выполненный при сгибании колена на 90°.
Рентгенография при сгибании на 30° наиболее информативна для изучения бедренно-надколенниковой суставной щели. При меньшем сгибании толщина мягких тканей, через которые проходит луч, велика, что отрицательно сказывается на качестве изображения. Данная аксиальная проекция отличается от других, с большим углом сгибания, визуализацией краёв трохлеарной вырезки. Внутренний край межмыщелковой борозды очень короткий, внутренний и наружный края имеют угловатый вид, значительно более острые, чем в нижнем и среднем сегментах трохлеи. Наружная часть бедренно-надколенникового сустава подвергается более значительным нагрузкам, чем внутренняя. Поэтому, субхондральная кость более плотная на уровне наружного участка и костные трабекулы ориентированы кнаружи.
- Аксиальный снимок при 30° наиболее полезен для выявления:
- нестабильности надколенника: наружные транзиторные подвывихи надколенника происходят только в самом начале сгибания;
- начального наружного бедренно-надколенникового артроза, обычно проявляющегося на уровне верхнего хрящевого сектора межмыщелковой борозды и нижнего хрящевого сектора надколенника, соответствующего той части бедренно-надколенникового сустава, которая визуализируется в этой проекции.
Наибольшие нагрузки на субхондральные отделы костей происходят в самом начале сгибания коленного сустава, в тот момент, когда надколенник начинает внедряться в трохлеарное устье. Поэтому изменения в бедренно-надколенниковом суставе встречаются довольно часто, но, как правило, редко диагностируются вовремя. Основной причиной несвоевременной диагностики является то, что на практике рентгенографические аксиальные проекции не используются в достаточной мере.
Следует отметить, что рентгенологически различают 3 стадии бедренно-надколенникового артроза (рис. 7).
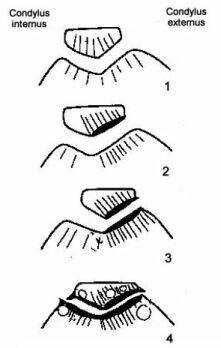
Рисунок 7. Стадии бедренно-надколенникового артроза (схема). Объяснение в тексте.
Субхондральная остеоконденсация и усиление трабекулярного рисунка наружного края надколенника, испытывающего наибольшие внешние нагрузки ("синдром гипердавления"), соответствует первой стадии артроза. При второй стадии наблюдается ущемление (локальное сужение) суставной щели, даже в отсутствии признаков подвывиха надколенника. Третья стадия характеризуется практически полным исчезновением рентгеновской бедренно-надколенниковой суставной щели, уплотнением субхондрального кортикального слоя, в толще которого образуются участки разрежения - кортикальные кисты, и появлением перихондральных остеофитных клювовидных образовани. Выявление краевых остеофитов надколенника позволяет с большой долей достоверности предполагать повреждение суставного хряща. Наличие их по контурам наружного и внутреннего мыщелков бедренной и большеберцовой кости указывает на повреждение мениска соответствующей стороны. Выраженный артроз чаще всего возникает при смещении оси надколенника вследствие наружного его подвывиха, возникающего в результате дисплазии или нарушения суставных взаимоотношений бедренно-надколенникового сочленения.
Использование аксиального снимка при 30° позволяет также рассчитать индекс Бернажо - расстояние между передней бугристостью большеберцовой кости (А) и трохлеарной выемкой (В), в норме составляющего от 10 до 15 мм (Рис. 8). Уменьшение или увеличение этого расстояния обычно свидетельствует о дисплазии мыщелков бедренной кости или надколенника, что выражается в нестабильности бедренно-надколенникового сочленения.
Рисунок 8. Индекс Бернажо. Объяснение в тексте.
Изучение бедренно-надколенниковой суставной щели при рентгенографии в условиях сгибания колена на 60° и 90° позволяет детально изучить среднюю и нижнюю части межмыщелкового пространства и верхнюю часть надколенника. Обычно патологические изменения в этих зонах наблюдаются несколько позднее, чем в верхних отделах трохлеи.
Таким образом, целенаправленное использование возможностей классической рентгенологии с учетом клинических проявлений позволяет во многих случаях подтвердить, или как минимум, заподозрить наличие повреждения той или иной структуры связочно-менискового комплекса коленного сустава и решить вопрос о необходимости дообследования больного с помощью других средств медицинской визуализации.
Читайте также:
