Рентгенограмма, КТ, МРТ при переломе и вывихе пальцев стопы
Добавил пользователь Alex Обновлено: 27.01.2026
Какие методы лучевой диагностики используются при травмах стопы и голеностопного сустава? Какие преимущества имеет компьютерная томография по сравнению с рутинной рентгенографией? Возможно ли при помощи компьютерной томографии определить эффективность про
Какие методы лучевой диагностики используются при травмах стопы и голеностопного сустава?
Какие преимущества имеет компьютерная томография по сравнению с рутинной рентгенографией?
Возможно ли при помощи компьютерной томографии определить эффективность проводимого лечения?
Переломы костей стопы и голеностопного сустава являются самыми частыми травматическими повреждениями скелета. Их доля, по свидетельству разных авторов, составляет не менее 10-15%.
Особенностью переломов костей области голеностопного сустава является высокая частота внутрисуставных повреждений. Разрушение суставных хрящей и субхондральных пластин существенно отягощает течение заболевания, ухудшает прогноз лечения и реабилитации таких больных. Неудовлетворительные результаты при лечении внутрисуставных переломов голеностопных суставов составляют до 28%.
Аналогичная тенденция прослеживается при переломах костей стопы. Наибольшее клиническое значение имеют повреждения пяточной и таранной костей. Так, переломы пяточной кости составляют около 60% от переломов костей предплюсны и 2% — от всех переломов. Результаты консервативного лечения чаще неудовлетворительные. Переломы пяточной кости в 75% случаев вовлекают подтаранный сустав, при этом 80% из них сопровождается смещением отломков. Отсюда несоответствие и нарушение конгруэнтности суставных поверхностей, ранние дегенеративные изменения, поздние болевые атаки и инвалидизация.
Учитывая, что большая часть больных с переломами костей стопы и голеностопного сустава — трудоспособные люди, становится ясным необходимость их расширенного и детального лучевого обследования.
При исследовании голеностопного сустава используются стандартные укладки в боковой наружной, задней и задней с внутренней ротацией (на 10-150) проекциях. Методики их проведения описаны во многих руководствах по рентгенологии и не требуют отдельного рассмотрения.
Однако рентгенография не может предоставить всю необходимую для травматолога информацию. Поэтому пациенту с переломом голеностопного сустава показано проведение рентгеновской компьютерной томографии (КТ).
Точность КТ-исследования во многом зависит от толщины «среза» и шага подачи стола. Ширина коллимации более 3 мм многими авторами считается неадекватной для выявления переломов без смещения отломков. Идеальная толщина «среза» при традиционной КТ составляет 2 мм и менее. Шаг подачи стола также не должен превышать 2 мм.
Спиральная компьютерная томография предпочтительна ввиду короткого времени исследования.
Во всех случаях исследование проводится в аксиальной плоскости. При шаговой КТ с толщиной «среза» 3 мм дополнительно может использоваться коронарная проекция. Томография с шириной коллимации 1-2 мм позволяет ограничиться аксиальными исследованиями. Возможность мультипланарных и трехмерных реконструкций улучшает информативность КТ без дополнительного облучения.
Следует отметить достаточно низкую лучевую нагрузку на пациента при компьютерной томографии голеностопного сустава или стопы. Так, при выполнении 60 аксиальных сканов на томографе Somatom plus 4 (Siemens) эффективная поглощенная доза составляет менее 0,1 м3в, что сопоставимо с рентгеновским исследованием.
Главным преимуществом компьютерной томографии является возможность детального изучения горизонтальной суставной поверхности большеберцовой кости. Нередко при КТ выявляются дополнительные линии перелома и отломки. КТ позволяет точно определить общую площадь суставной поверхности отломков, диастаз между ними, угловое и мультипланарное смещение, положение мелких осколков.
Данные томографии определяют тактику лечения. Так, при переломах заднего отростка (третьей лодыжки) уточняется примерная площадь его суставной поверхности (рис. 1, 2). В случаях, когда площадь отломка превышает 1/3 всей горизонтальной суставной поверхности большеберцовой кости и имеется смещение отломка назад и кверху более 2 мм, больному показан остеосинтез.
Разрушение суставной поверхности большеберцовой кости происходит не хаотично, а определяется механизмом травмы и в соответствии с действием сил натяжения связок голеностопного сустава. Выделяют переломы большеберцовой кости с образованием четырех видов отломков: передневнутреннего, задневнутреннего, передненаружного, задненаружного.
Чаще всего выявляются задневнутренние переломы.
КТ позволяет визуализировать переход линий перелома на внутреннюю лодыжку, не определяемых на рентгенограммах.
На серии последовательных сканов с точностью до 1 мм измеряется рентгеновская суставная щель между лодыжками и блоком таранной кости на обеих ногах.
Безусловным преимуществом компьютерной томографии является возможность визуализации повреждения дистального межберцового сочленения. Количественная оценка диастаза рентгеновской щели между берцовыми костями и ротации малоберцовой кости позволяет выявить еще одну возможную причину нестабильности голеностопного сустава и болевого синдрома (рис. 3).
Компьютерная томография — хороший инструмент в оценке эффективности проводимого консервативного или оперативного лечения. Даже несмотря на множественные линейные артефакты от металлических фиксирующих конструкций, практически всегда возможно определить правильность сопоставления отломков, устранение патологического диастаза между отломками или костями (рис. 3).
Топографо-анатомически и функционально стопа неотделима от голеностопного сустава. В большей степени это относится к задней части стопы.
Рентгенография пяточной и таранной кости и суставов, образуемых ими, происходит одновременно с исследованием голеностопного сустава. Дополнительно может проводиться рентгенография пяточной кости в аксиальной проекции. Однако чаще она затруднена из-за выраженного болевого синдрома.
Обязательными в исследовании переднего и среднего отделов стопы являются ее рентгенография в подошвенной, косой и строго боковой проекциях. Однако ввиду сложности анатомического строения стопы и проекционного наложения костей, участвующих в формировании нескольких суставов, рентгенография не может удовлетворить хирургов. Лишь частично эту проблему решает рентгенография с прямым многократным увеличением. Поэтому переломы костей стопы являются показанием для проведения компьютерной томографии.
Методика КТ стопы не отличается от исследования голеностопного сустава. Область сканирования включает всю стопу, начиная от горизонтальной суставной щели голеностопного сустава.
Участие пяточной кости в формировании трех суставов, а также действующая на нее гравитационная нагрузка всего тела определяют повышенное внимание травматологов к этой кости.
Перелом пяточной кости обычно происходит вследствие компрессии на подтаранный сустав между таранной костью и землей. Линия перелома проходит косо через заднюю таранную суставную поверхность (рис. 4). При этом образуется два основных внутрисуставных отломка: передневнутренний (сустентакулярный) и задненаружный. Сустентакулярный фрагмент прочно крепится к таранной кости межкостной связкой пазухи предплюсны. Фиксирующая роль передневнутреннего отломка имеет принципиальное значение. Одна из основных задач травматолога сводится к сопоставлению с ним свободного задненаружного фрагмента.
Вне зависимости от способа предполагаемой фиксации отломков — внутрикостного или внекостного — существует ряд клинически актуальных вопросов, на которые компьютерная томография может дать однозначные ответы.
Прежде всего это касается количества внутрисуставных отломков. Прогноз лечения ухудшается, если визуализируются более двух фрагментов.
Второй важный аспект — близость линии перелома к медиальной поверхности пяточной кости. Наихудший прогноз имеют переломы, проходящие через пазуху предплюсны. Фиксация обоих фрагментов к таранной кости может оказаться недостаточной для полноценного функционирования суставов.
В отличие от сустентакулярного отломка задненаружный, как правило, имеет подвывих по отношению к таранной кости, плоскостное и угловое смещение. Точное количественное их измерение при КТ конкретизирует задачу травматологу при фиксации отломков.
При внутрикостном остеосинтезе при боковом доступе важно заранее знать, будет ли задненаружный фрагмент скрыт латеральной стенкой тела пяточной кости. Их взаиморасположение лучше визуализируется в коронарной плоскости (рис. 5).
На аксиальных изображениях оценивается сохранность отростка, поддерживающего таранную кость. Это объясняется тем, что металлические конструкции, фиксирующие отломки, оптимально проводить через sustentaculum.
Для восстановления длины стопы необходима целостность латеральной стенки тела пяточной кости. Аксиальные топограммы предоставляют возможность рентгенологу оценить целостность кортикального слоя латеральной стенки.
Пяточная кость участвует в образовании пяточно-кубовидного и таранно-пяточно-ладьевидного суставов. При этом основная нагрузка со стороны тела человека распределяется на пяточно-кубовидный сустав. Наличие внутрисуставных переломов этих суставов является плохим прогностическим признаком.
Кроме детализации выявленных переломов, важно изучить форму поврежденной пятки для ее нормализации. Количественно измеряется переднезаднее укорочение, верхненижний коллапс и угловая (варусная или вальгусная) ротация пяточной кости.
| Главным преимуществом компьютерной томографии является возможность детального изучения горизонтальной суставной поверхности большеберцовой кости. Нередко при КТ выявляются дополнительные линии перелома и отломки. КТ позволяет точно определить общую площадь суставной поверхности отломков, диастаз между ними, угловое и мультипланарное смещение, положение мелких осколков |
Стресс-переломы костей предплюсны выявляются не более чем в 9% случаев. Они носят название «маршевых переломов», хотя встречаются не только у военных, но и у спортсменов и просто тучных людей.
Таким образом, травматическое повреждение стопы и голеностопного сустава требует расширенного рентгенологического исследования. Компьютерная томография должна стать рутинным методом исследования этой области ввиду высокой ее информативности. Появляющееся в последние годы новое программное обеспечение компьютерных томографов позволяет прогнозировать еще больший интерес к данному методу исследования со стороны травматологов. Так, компьютерная дизартикуляция предоставит полную пространственную информацию о состоянии суставных поверхностей. Режим флюороскопической компьютерной томографии позволит проводить малые инвазивные мероприятия под контролем КТ в реальном режиме времени. Все это обещает рост числа научных исследований по рентгеновской компьютерной томографии больных травматологического профиля в ближайшие годы.
МРТ или КТ стопы - что лучше сделать?

Одним из самых информативных видом исследований для диагностики любых изменений в стопе являются МРТ и КТ. Томография способна выявлять даже самые незначительные травмы и изменения. Несмотря на то, что и МРТ, и КТ стопы объединяет общее слово - томография, то есть, послойное сканирование тканей, между ними существует ряд отличий. Действие магнитно-резонансной томографии построено на применении магнитного поля и радиочастотных импульсов. Атомы водорода в клетках тканей в исследуемой область, попадая под их воздействие, начинают совершать колебательные движения. Их улавливает и фиксирует компьютер МРТ аппарата, и на базе этих данных он строит трехмерные изображения. МРТ является приоритетной формой диагностики, когда нужно проверить состояние мягких тканей и хрящей, нарушения связок и сухожилий, целостности поверхности суставов, ущемления нервов или разрыв мышц, артриты, артрозы. Поскольку в костных тканях содержание воды, а значит и атомов водорода, низкое, то резонанс в них слабый, поэтому кости плохо отображаются на МРТ снимках.
Когда нужно сделать МРТ стопы
МРТ стопы необходимо сделать, если есть жалобы:
- даже на незначительную потерю подвижности сустава;
- на отек, припухлость, гематому, воспаление в области лодыжки;
- боль при ходьбе или движении ноги.
MPT является наиболее значимым и эффективным методом диагностики диабетической стопы, которая позволяет визуализировать изменения мягких тканей и костей на доклинической стадии развития синдрома , а также, распространенность и локализацию гнойно-некротических изменений диабетической стопы.
Магнитно-резонансная томография является методом выбора в исследовании связок, поскольку способна качественно диагностировать их полные и неполные разрывы.
Когда КТ стопы лучше, чем МРТ
Компьютерная томография стопы осуществляется путем рентгеновского облучения нижней части ноги. Принцип построения изображения здесь строится на регистрации скорости прохождения Rg лучей через ткани разной плотности и их остаточной силы. Основными преимуществами КТ обследования стопы является:
- высокая точность изображения костных тканей;
- возможность создания объемной проекции стопы и пальцев ног;
- быстрое выполнение процедуры - всего 2-3 минуты;
- мгновенное получение результата;
- безболезненность для пациента;
- доступная цена.
Так как костные структуры хорошо задерживают рентгеновские лучи, КТ стопы является наиболее точным способом диагностировать травмы и заболевания костей. Именно ее назначит врач-травматолог при:
- переломах и вывихах;
- подозрении на костную инфекцию или остеомиелит;
- послеоперационная оценка устранения патологического диастаза между костями, точности репозиции отломков, степени консолидации отломков.
Частными показаниями для первичной КТ голеностопного сустава и стопы являются:
переломы плато большеберцовой кости;
повреждения внутренней лодыжки, области предплюсны;
подозрения на наличие малых краевых, переломов;
наличие переломов пяточной и таранной костей;
переломы костей предплюсны и костей среднего отдела стопы.
У компьютерной томографии есть один существенный недостаток - наличие лучевой нагрузки на организм. Она в среднем составляет 1-3 мЗв за сеанс сканирования. Для взрослого пациента при такой дозе облучения безопасно проводить 1-2 КТ обследования в год с перерывом между исследованиями в 4-6 месяцев. Детям до 3 лет компьютерную томографию лучше всего заменять более безопасными видами диагностики - УЗИ или МРТ стопы.
Беременным женщинам проведение любой компьютерной томографии запрещено на протяжении всего срока вынашивания ребенка.
Что выбрать пациенту КТ или МРТ стопы?
Если у вас болит лодыжка, начинать свой диагностический путь нужно с похода к ортопеду и МРТ стопы. Если вы травмировали кость стопы, диагностику следует начать с похода к травматологу и КТ. Врач при некоторых патологиях может назначить комплексный подход в диагностике повреждений стопы, чтобы получить наиболее достоверного диагностического заключения с учетом патологии костей, суставов и сухожильно-связочного аппарата. Применение комбинации методов КТ, и МРТ суставов и костей стопы и пальцев в среднем повышает чувствительность в диагностике патологии до 98,6 %, специфичность - до 92,0%, точность -до 97,1%.
Что дешевле - МРТ или КТ стопы и пальцев
| Исследование | Цена | Скидки |
|---|---|---|
| КТ одного сустава (коленный сустав, локтевой сустав, плечевой сустав, тазобедренные суставы, голеностоп, кисть и лучезапястный сустав, стопа) | от 2500 руб. | Ночью |
| КТ височно-нижнечелюстного сустава и челюсти | от 3100 руб. | Ночью |
| КТ костей одна зона (височные кости, кости лица, кости ключицы, лопатки, кости предплечья, кости таза, бедренные кости, берцовые кости, пяточные кости, ребра) | от 3100 руб. | Ночью |
| КТ черепа | от 3100 руб. | Ночью |
МРТ плечевого сплетения (МРТ шейный отдел позвоночника и плечевого сустава)

Специализация: Врач МРТ и КТ
Где ведет прием: Сахалинский областной онкологический диспансер
- Брюханов A.B. Магнитно-резонансная томография в остеологии / A.B. Брюханов, АЛО. Васильев. М., 2006. - С.20-44; 50-65.
- Брюханов A.B. Магнитно-резонансная томография в диагностике заболеваний суставов: Автореф. дис. д-ра мед. наук. Обнинск, 1998. - 18 с.
- Васильев А.Ю. Анализ данных лучевых методов исследования на основе принципов доказательной медицины./ А.Ю: Васильев, А.Ю: Малый, Н С. Серова . М., 2008. - С.9-15.
- Власов В.В. Эффективность диагностических исследований. М.: Медицина, 1988.-254 с.
- Завадовская В.Д. Лучевая диагностика остеомиелита на фоне диабетической стопы/В.Д.Завадовская, А.П.Куражев, О.Ю. Килина //Мед. визуализация 2009. - №4. - С.43-54.
- Ивкин A.B. Переломы переднего отдела стопы: Автореф.дис. .канд. мед. наук. Брянск, 1974.- 26 с.
Рисман Б.В. Современные методы лучевой диагностики диабетической ангиопатии и костно-деструктивных процессов у больных с синдромом диабетической стопы / Б.В. Рисман, И.С. Пашников, И.Г. Пчелин //Медицинская визуализация. М., 2011.-№ .- С.63-66.
Абальмасова Е.А. Врожденные деформации опорно-двигательного аппарата и причины их происхождения / Е.А.Абальмасова, Е.В.Лузина. Ташкент: Медицина, 1976. - 178 с.
Каплан A.B. Переломы плюсневых костей.// Закрытые повреждения костей и суставов. М., 1967- С. 477-478.
Колонтай Ю. Ю., Лоскутов А.Е. Диагностика и лечение переломов и переломовывихов переднего отдела стопы.// Ортопедия, травматология и протезирование.- 1980.-№8.-С. 70-75.
Косинская Н.С. Дегенеративно-дистрофические поражения костно-суставного аппарата. Л.: Медгиз, 1961.- 196 с.
Косинская Н.С. Возможности выявления по рентгенологическим данным состояния компенсации нарушений функций костно-суставного аппарата. Л: Медицина, 1968. - 27 с.
Тазабеков К. Переломы пяточной кости: Автореф. дис. .канд. мед. наук.- М., 1965.-24 с.
МРТ перелома что показывает
МРТ - безвредное и информативное исследование организма. Рассмотрим, видны ли на МРТ переломы, в каких случаях обосновано это обследование, лучше по сравнению с другими методами визуализации.
Показывает ли МРТ перелом костей?
МРТ показывает состояние всех тканей организма, но чем больше в них процентное содержание воды или жира, тем более яркими и светлыми они получаются на МР снимках. Кости имеют вид темных структур. МРТ перелома показывает изменение структуры кости, линию перелома, но на снимках КТ костная ткань получается более яркая, детализированная. Для изучения костной патологии предпочтительным методом остается КТ.
Исключение составляют случаи, когда нельзя использовать лучевое воздействие на организм:
- обследование детей, беременных;
- подозрение на сопутствующую патологию мягких тканей, которую хорошо видно и можно изучить только на МРТ.
Самым быстрым, простым методом диагностики переломов, который доступен даже в небольших районных больницах, остается рентген. Степень информативности этого метода ниже, чем у КТ или МРТ, поэтому первичная диагностика при помощи рентгена часто требует дальнейшего уточнения диагноза при помощи томографии. Если у врача остаются вопросы после изучения рентгеновского снимка, он назначит пациенту пройти МРТ или КТ в зависимости от клинической картины:
Если имеются боли, отек, нарушения чувствительности, парезы, велика вероятность того, что костные структуры сдавливают нерв или спинной мозг. Лучшим методом диагностики станет МРТ.
Если перелом не был спровоцирован серьезной травмой, скорее всего, речь идет о патологическом переломе. Нарушение целостности кости легче наступает при остеопорозе, в месте опухолевого поражения. Большинство опухолей в костях являются метастазами из первичного очага во внутренних органах (из молочной железы, легких, почек, щитовидной железы, простаты). Перелом кости может стать первым симптомом, который проявит наконец серьезное заболевание, а может произойти спустя несколько лет после успешного оперативного удаления первичного очага. МРТ для изучения опухолей - точный, информативный, достоверный метод, намного превосходящий рентген диагностику. Для уточнения характера выявленных изменений используют введением контраста. Снимки дают представление врачу о природе опухоли, ее структуре, размерах, воздействии на рядом расположенные ткани. Бывает так, что перелом при неправильном срастании тканей становится причиной опухоли. На МРТ при этом можно выявить вздутие кости, изменение ее структуры, ячеистость.
Отдельного внимания заслуживают травмы кисти, стопы. Здесь кости имеют небольшие размеры. Тени их накладываются одна на другую. Оценить состояние костной ткани гораздо точнее можно на трехмерных снимках МРТ и КТ, чем на плоскостных рентгеновских. На МРТ кроме костных нарушений будут видны также сдавление или разрыв нервов, сухожилий, отек, воспаление мышц, суставов.

На Т2-ВИ в сагиттальной и корональной плоскостях определяется стресс-перелом дистальных отделов малоберцовой кости.
МРТ выявляет скрытые переломы. Это такие случаи, когда рентген не покажет линию перелома несмотря на то, что она есть. Если после травмы боли не проходят, а рентгеновский снимок не выявил никакой патологии, пациенту рекомендуют сделать МРТ соответствующей области.
С помощью МРТ более точно определяют свежие переломы: видны отек костной ткани, разрушение костных трабекул. МРТ хорошо дифференцирует свежие переломы от застаревших случаев.
Расшифровка и как выглядят переломы на снимке МРТ?
Плотное вещество кости лучше исследовать на снимках КТ. На МРТ снимках кость - самая темная ткань, на КТ - наиболее яркая и светлая. Зато МРТ лучше выявляет сопутствующие переломам повреждения костного мозга, спинного мозга, нервов, сухожилий, мышц, связок.
Свежие переломы всегда сопровождаются отеком мягких тканей вокруг костей, отеком самого вещества кости. На снимках это выглядит как затемнение без четких контуров.
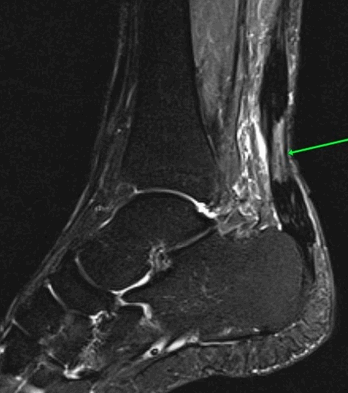
На Т2-fs-ВИ в сагиттальной плоскости определяется разрыва пяточного сухожилия.
Если перелом произошел на месте опухолевого поражения кости, снимок МРТ показывает изменение структуры костной ткани. Для более детального изучения патологического очага применяют контрастную МРТ, интенсивно контрастируются места с опухолевыми изменениями на фоне здоровых тканей. Для этого в вену вводят контрастное вещество, основой которого является гадолиний. С током крови оно попадает во все ткани организма, накапливается в воспаленных, опухолевых очагах.
Кости черепа.
По МРТ можно определить перелом костей черепа. Кости свода плоские, видны на МРТ как темная тонкая полоска между кожей и мозговыми оболочками. При обследовании в разных проекциях можно обнаружить линии перелома. Однако они хорошо заметны и при обычной рентгенограмме. Она стоит дешевле и делается быстрее. Зато она не показывает, что происходит с мозгом и оболочками в результате травмы головы. На снимках МРТ можно определить, повреждены ли кроме костей мягкие структуры, есть ли гематомы, разрывы сосудов, очаги некроза, ушиб мозга. При травмах, которые сопровождаются неврологической симптоматикой, методом уточнения состояния головного мозга после перелома станет МРТ.
Перелом основания черепа, височных костей - всегда сложная травма. Она затрагивает множество структур, проходящих между костями, их отростками, внутри полостей. Наиболее полную картину после травмы черепа можно получить именно благодаря томографии на основе магнитного резонанса.
Верхние конечности
На МРТ направляют после рентгена, если перелом проходит в области кисти, лучезапястного сустава. Такие переломы наблюдаются при падении на вытянутую руку, особенно в детском и пожилом возрасте. Повреждения могут касаться также тазобедренного, локтевого, плечевого сустава, сопровождаться отрывом, ущемлением сухожилия, нерва.
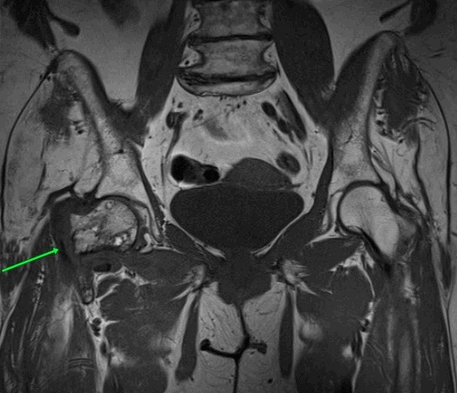
МРТ тазобедренных суставов.
МР-признаки базисцервикального перелома шейки правой бедренной кости с наличием зон инфаркта головки и шейки правой бедренной кости, синовита правого тазобедренного сустава, отека окружающих мягких тканей справа.
МРТ хорошо визуализирует последствия травм и переломов:
- Сдавление мягких тканей костными отломками.
- Разрывы сухожилий, реактивный синовиит.
- Нарушение целостности сосудов, нервов.
- Посттравматический туннельный синдром запястья - человека беспокоят восходящие боли в руки, нарушения чувствительности, на поздних этапах слабость мышц.
- Нарушение целостности ладьевидно-полулунной связки, которое приводит к нестабильности сустава.
- Асептический некроз ладьевидной, полулунной костей.
- Артрит как следствие травмы.
- Атрофия Зудека.
Врач решает, нужно ли делать МРТ или КТ после перелома в каждом случае индивидуально.
На МРТ выявляют ушибы костей, при которых нет перелома на рентгене, а пациента беспокоит боль и отек мягких тканей. Снимки выявляют очаги остеонекроза, можно определить их стадию.
Изучают на МРТ случаи переломов, если повреждены мягкие ткани, внутрисуставные структуры, долго не проходит симптоматика после травмы несмотря на проводимое лечение. МРТ делают, если планируется оперативное вмешательство, а также для контроля достигнутых результатов лечения. МРТ снимки позволяют создавать трехмерные изображения стопы, колена, поэтому врач может увидеть линии перелома, не заметные на обычной рентгенограмме, изучить состояние каждой косточки.
Иногда травма или нарушение кровоснабжения в области суставов стопы приводит к асептическому некрозу одной из костей. МРТ обязательно покажет такие очаги.
Перед операцией по поводу лечения перелома шейки бедра, вертлужной впадины, делают МРТ.
Компрессионный перелом
Если на позвоночник действует большая сила, или ткани позвоночника ослаблены (остеопороз, патологические очаги), могут возникнуть компрессионные переломы тел позвонков. Такие изменения наблюдаются в 90 % случаев, когда падение или неудачное приземление на ноги привело к перелому позвоночника. Механизм травмы - одновременное сжатие и сгибание позвоночника. Перелом часто происходит при ДТП, падениях во время гололеда. При этом позвонки становятся клиновидными, приобретают сплющенную в переднем отделе форму. Задние отделы чаще сохраняют целостность и изначальную высоту.
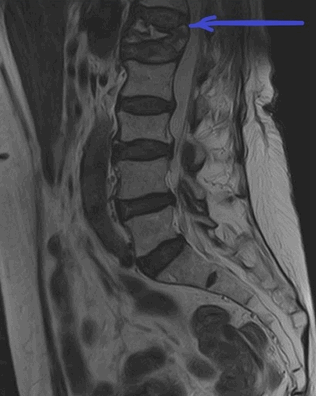
МРТ пояснично-крестцового отдела позвоночника. На Т2-ВИ в сагиттальной плоскости определяется компрессионный перелом L1 позвонка на фоне остеопороза.
К более сложным нарушениям относят переломы оскольчатые, отрывные, взрывного типа. При них нарушается целостность любых отделов позвонка, имеется много осколков. Они нередко смещаются и вызывают компрессию спинного мозга.
МРТ покажет изменение формы позвонка, линию перелома, дефекты костной замыкательной пластины. Может меняться высота между позвонками. Если к перелому привела слабость костной ткани, на снимках кость выглядит более светлой из-за снижения содержания солей кальция между костными трабекулами.
Компрессионный перелом виден на рентгене при достаточной степени деформации позвонка, хорошо визуализируется на КТ во всех случаях. МРТ выгодно отличается тем, что показывает свежий перелом. Это определяет тактику лечения - максимально щадящий режим для спины, иммобилизация корсетом. Также он выявляет сопутствующую патологию дисков, грыжу, дегенеративные и воспалительные болезни позвоночника, суставов, спинного мозга и его оболочек, нервов, сосудов.
Нередко компрессионный перелом приводит к смещению позвонка и сдавлению спинного мозга или выходящих на этом уровне спинномозговых нервов.
Бывают и другие деформации тел позвонков. Они не связаны с травмой, вызваны врожденной аномалией костной системы.
При повреждении каких костей можно делать МРТ?
Наиболее часто МРТ назначают при повреждении костей черепа, позвоночника, таза, кистей, стоп, суставов. МРТ даст полезную информацию обо всех структурах, которые находятся вблизи костей и могли пострадать от травмы.
В травмпунктах и отделениях скорой помощи первым делом пациенту делают рентген. Если врач считает нужным, далее проводят МРТ или КТ. При подозрениях на внутричерепное кровоизлияние методом выбора в первые 6 - 8 часов после травмы будет КТ. В более поздние сроки определенные изменения будут видны и на снимках МРТ.
Как часто можно проходить магнитно-резонансную томографию при переломе?
Магнитно-резонансная томография не несет лучевой нагрузки на организм. На данный момент не выявлены никакие отрицательные последствия проведения МРТ для организма взрослого, детей, беременных. В качестве перестраховки избегают делать МРТ только в 1 триместре беременности. Вреда не представляют исследования в любых количествах. Нужно понимать, что это должно быть обоснованное обследование. В противном случае это станет бесполезной тратой денег и времени. Просто так в качестве профилактики или для скрининга не стоит назначать себе МРТ.
Как часто нужно делать МРТ, скажет врач. Между двумя обследованиями должно пройти столько времени, чтобы в тканях успели произойти заметные на снимках изменения. Так как костная ткань мало пластична, то изменения фиксируют обычно через 3 - 6 месяцев, чтобы проконтролировать, как зажил перелом, как срослись все структуры после операции.
Что лучше при переломе: рентген или МРТ?
Факт наличия перелома рентген устанавливает четко. Видна линия перелома, наличие или отсутствие смещения костей, отломки. Если этой информации врачу достаточно для успешного излечения, дальше ничего не назначают в плане диагностики.
Если перелом сложный, захватывает несколько структур, скорее всего врач больного направит на КТ. Если есть опасность повреждения мягкотканных структур, присутствуют симптомы сдавления нервов, онемение, слабость поврежденной части тела, более обоснованным будет назначение МРТ. В современной медицине это метод наиболее информативного и полного обследования любой анатомической области.
При выборе способа дальнейшего обследования врач учитывает противопоказания к КТ и МРТ. Так, компьютерная томография представляет собой один из вариантов рентгеновского обследования. Его не назначают детям, беременным, кормящим женщинам, ослабленным больным.
От МРТ как метода обследования места перелома придется отказаться, если у пациента:
Имплантированы металлические штифты, трансплантаты, искусственный водитель ритма, помпа для введения инсулина, кохлеарные протезы.
Эпилепсия, психическое заболевание.
Контраст нельзя вводить при беременности, при аллергической реакции на гадолиний, тяжелых болезнях почек.
В индивидуальном порядке решают случаи, когда больной страдает клаустрофобией, имеет сильные боли, не может долго лежать без движения. Тогда прибегают к седации при МРТ перелома. При больших массе и объеме тела обследование можно пройти на открытом томографе. С детьми старшего возраста проводят беседу, объясняют, как важно лежать, не двигаясь и слушать врача. Маленьких детей чаще вводят в поверхностный медикаментозный сон.
При назначении обследования врач руководствуется не только тем, покажет ли МРТ перелом, но и главным вопросом - узнать, какие еще изменения в организме вызвала травма:
есть ли кровоизлияние;
разрыв нервов, связок и сухожилий;
очаги некроза, деформация мягких тканей.
Эта информация будет влиять на выбор тактики лечения больного, поможет восстановить все функции организма в полном объеме.
Также выбор метода диагностики зависит от наличия оборудования в больнице, срочности обследования, финансовых возможностей пациента. Врач рекомендует оптимальный метод, а больной выбирает, где и когда он может пройти обследование. Лучше выбирать медицинские центры с современными томографами большой мощности, опытными специалистами. Это станет залогом точного определения диагноза и результативного лечения.
Рентгенография или КТ при переломе фаланги (пальца) руки - что покажет

Рентгенография пальца и КТ кисти и пальцев являются аппаратными методами диагностики перелома фаланги. Исходя из первичных симптомов, истории болезни, противопоказаний и диагностических целей, врач травматолог назначает необходимые способы обследования. В большинстве случаев, рентгенография костей выбирается как первичный метод диагностики. Если результаты исследования носят тревожный или неясный характер, дополнительно назначается:
Перелом - это сломанная кость в зоне пальца. Состояние может варьироваться от тонкой трещины до полного разрушения костной ткани. При подозрении на перелом фаланги пальцаследует незамедлительно обратиться за медицинской помощью к травматологу.
Симптомы перелома фаланги пальца
Большинство переломов пальцев сопровождаются сильной болью при первоначальном повреждении. Состояние может ухудшиться при движении или прикосновении к травмированной области. Другие возможные симптомы перелома:
щелчок или скрежещущий звук при травме пальца
отек, покраснение и кровоподтеки в пальце
видимая деформация пальца
В некоторых случаях сломанная кость фаланги может торчать наружу, разорвав кожу. Данное состояние диагностируется, как открытый перелом.
Причины перелома фаланги пальца
Воздействие, вызывающее перелом фаланги пальцев, обычно возникает внезапно или очень интенсивно. Значение силы воздействия определяет тяжесть перелома. Некоторые распространенные причины переломов:
- падение на кисть руки
- прямые удары по пальцам
- травмы от занятий спортом.
КТ или рентген при переломе фаланге - что лучше выбрать?
КТ и рентгенография - это два основных метода диагностики повреждений костных структур пальцев. Рентгенологические методы позволяют очень точно оценить состояние костной ткани, поэтому они будут предпочтительным видами диагностики костных переломов пальцев руки. Дополнительными преимуществами КТ и рентгенографии в диагностике перелома являются:
- продолжительность процедуры всего 2-3 минуты;
- проведение точного сканирования без хирургического вмешательства;
- отсутствие дискомфорта во время обследования;
- никаких требований к предварительной подготовке больного;
- быстрая доступность результатов сканирования.
По этой причине КТ и рентген является предпочтительной формой исследования в экстренных ситуациях, когда хирургу или травматологу необходимо принимать быстрые меры.
По сравнению с рентгеном, компьютерная томография кисти и пальцев носит более детальный и точный характер. С диагностической точки зрения томография имеет ряд преимуществ:
- дает четкое и объемное, трехмерное изображение костей;
- существует возможность сделать трехмерные модели костей;
- результаты видны сразу в процессе обследования;
- врач может оценить к как костные, так и соседние мягко-тканные структуры конечностей без наложения изображения тканей одного на другое.
Какое обследование лучше выбрать при переломе фаланги?
Предпочтительная форма диагностики
Основные отличия между компьютерной томографии и рентгенографией
КТ обследование основано на рентгеновском излучении, когда на тело человека направляются рентгеновские лучи. Часть лучей задерживается в тканях, часть проходит сквозь тело. Разные ткани и органы по-разному задерживают Х-лучи: кости задерживают большую часть лучей, мягкие ткани - меньше, воздух слабо задерживает рентгеновские лучи. По этим данным датчик выстраивает трехмерное изображение исследуемой области.
Рентгенография основана на рентгеновском излучении, когда на тело человека направляются рентгеновские лучи. Часть лучей задерживается в тканях, часть проходит сквозь тело. Разные ткани и органы по-разному задерживают Х-лучи: кости задерживают большую часть лучей, мягкие ткани - меньше, воздух слабо задерживает рентгеновские лучи. По этим данным датчик выстраивает двухмерное изображение.
КТ обследование из-за лучевой нагрузки может быть опасным, и проходить данные обследования следует по назначению врача не чаще 1 раза в 6 месяцев.
Рентгенография из-за лучевой нагрузки может быть опасной, и проходить данные обследования следует по назначению врача.
КТ - скоростной виды диагностики, который можно сделать за 2-3 минуты. Поэтому КТ чаще используется при неотложной помощи.
Рентгенография или КТ при переломе ноги - что покажет
Рентгенография костей ноги, КТ костей являются аппаратными методами диагностики перелома ноги. Исходя из первичных симптомов, истории болезни, противопоказаний и диагностических целей, врач травматолог назначает необходимые способы обследования. В большинстве случаев, рентгенография костей ноги выбирается как первичный метод диагностики. Если результаты исследования носят тревожный или неясный характер, дополнительно назначается:
КТ или рентген при переломе ноги - что лучше выбрать?
КТ и рентгенография - это два основных метода диагностики повреждений костных структур опорно-двигательного аппарата. Рентгенологические методы позволяют очень точно оценить состояние костной ткани, поэтому они будут предпочтительным видами диагностики костных переломов ноги. Дополнительными преимуществами КТ и рентгенографии в диагностике перелома являются:
По сравнению с рентгеном, компьютерная томография руки носит более детальный и точный характер. С диагностической точки зрения томография имеет ряд преимуществ:
Какое обследование лучше выбрать при переломе ноги?
Читайте также:
