Рентгенограмма с двусторонним скоплением газа в поддиафрагмальном пространстве: описание, заключение
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
1) ФИО и возраст пациента.
2) Общая оценка рентгенограммы
Методика.
— рентгеноскопия
— рентгенография (обзорная, прицельная рентгенограмма).
— суперэкспонированная рентгенограмма.
— томограмма.
— бронхограмма.
— компьютерная томограмма.
— ангиограмма.
Указание исследуемых органов (органы грудной полости).
Проекция исследования (прямая, боковая, косая, латеропозиция).
Качество снимка (контрастность, резкость, жесткость лучей, правильность укладки).
3) Изучение легких.
Определение формы грудной клетки (обычная, в виде колокола, бочкообразная).
Оценка объема легких (не изменен, легкое или его часть увеличена, уменьшена).
Установление состояние легочных полей (прозрачны, затемнение, просветление).
Анализ легочного рисунка (не изменен, усилен, ослаблен, деформирован).
Анализ корней легких (структурность, ширина, расположение, увеличение лимфатических узлов, диаметр сосудов).
Функциональное состояние при рентгеноскопии (дыхательные движения ребер, диафрагмы, изменение легочного рисунка при дыхании)
Выявление и описание патологических синдромов.
1) Теневая картина
Затемнение.
Просветление.
2) Локализация
По долям
По сегментам.
3) Размеры в сантиметрах (указывается не менее двух размеров).
4) Форма
Округлая.
Овальная.
Неправильная.
Треугольная.
5) Контуры
Ровные или неровные
Четкие или нечеткие
6) Интенсивность
Слабая
Средняя
Высокая
Известковой плотности
Металлической плотности
7) Структура тени.
Однородная
Неоднородная
8) Функциональные признаки при рентгеноскопии
9) Изменение формы круглой тени при дыхании - при жидкостных образованиях (кистах).
10) Пульсация тени при сосудистых образованиях (аневризмах, ангиомах) и др.
11) Соотношение патологических изменений с окружающими тканями:
Усиление легочного рисунка в окружающих тканях
Ободок просветления вокруг круглой тени за счет оттеснения соседних тканей
Оттеснение или раздвигание бронхов или сосудов и т.д.
Очаги отсева.
4) Изучение органов средостения
1) Расположение
Не смещено
Смещено (в сторону патологических изменений в легких или в противоположную сторону).
2) Размеры:
Не увеличены
Расширены за счет левого желудочка или других отделов сердца;
Расширено вправо или влево в верхнем, среднем или нижнем отделах.
3) Конфигурация
Не изменена
Если изменена, то это может быть за счет объемных образований сердца, сосудов, лимфатических узлов и др.
4) Контуры.
Ровные
Неровные
5) Функциональное состояние при рентгеноскопии
Ритм сердечных сокращений
Толчкообразное смещение средостения при выдохе в сторону ателектаза и т.д.
5) Изучение стенок грудной полости.
1) Состояние синусов плевры
Свободны
Содержат жидкость
Имеют плевро-диафрагмальные спайки.
2) Состояние мягких тканей
Не изменены
Увеличены
Имеется подкожная эмфизема
Инородные тела и др.
3) Состояние скелета грудной клетки и плечевого пояса
Расположение костей
Форма
Контуры
Структура
Наличие сросшихся или несрохшихся переломов.
4) Состояние диафрагмы
Расположение обычное
Смещение проксимально на одно межреберье и т.д.
Купола имеют ровные контуры или деформированы плевродиафрагмальными спайками.
Подвижность диафрагмы при рентгеноскопии.
ЗАКЛЮЧЕНИЕ
РЕКОМЕНДАЦИИ об использовании дополнительных методик.
ОПИСАНИЕ дополнительных методик и методов подтверждение или уточнение описанной прежде картины, описание вновь выявленных патологических признаков.
ОКОНЧАТЕЛЬНОЕ ЗАКЛЮЧЕНИЕ (например, пневмоторакс, паренхиматозная пневмония, центральный экзобронхиальный рак без метастазов, периферический рак, эхинококк в невскрывшейся фазе или др)
Поддиафрагмальный абсцесс
Поддиафрагмальный абсцесс - локальный гнойник, сформировавшийся между куполом диафрагмы и прилегающими к ней органами верхнего этажа брюшной полости (печенью, желудком и селезенкой). Поддиафрагмальный абсцесс проявляется гипертермией, слабостью, интенсивной болью в эпигастрии и подреберье, одышкой, кашлем. Диагностическое значение имеют осмотр больного, данные рентгеноскопии, УЗИ, КТ, общего анализа крови. Для полного излечения поддиафрагмального абсцесса выполняют хирургическое вскрытие и дренирование гнойника, назначают антибактериальную терапию.
Общие сведения
Поддиафрагмальный абсцесс является сравнительно редким, но очень серьезным осложнением гнойно-воспалительных процессов брюшной полости. Располагается поддиафрагмальный абсцесс преимущественно внутрибрюшинно (между диафрагмальным листком брюшины и прилегающими органами), редко - в забрюшинном пространстве (между диафрагмой и диафрагмальной брюшиной). В зависимости от нахождения гнойника поддиафрагмальные абсцессы разделяют на правосторонние, левосторонние и срединные. Чаще всего встречаются правосторонние поддиафрагмальные абсцессы с передневерхней локализацией.
Форма поддиафрагмального абсцесса может быть различной: чаще - округлой, при сдавлении его прилежащими к диафрагме органами - плоской. Содержимое поддиафрагмального абсцесса представлено гноем, иногда с примесью газа, реже - желчных камней, песка, кала.
Поддиафрагмальный абсцесс нередко сопровождается образованием плеврального выпота, при значительном размере в той или иной степени оказывает давление и нарушает функции диафрагмы и соседних органов. Поддиафрагмальный абсцесс обычно встречается у 30-50-летних пациентов, при этом у мужчин - в 3 раза чаще, чем у женщин.
Причины
Основная роль в возникновении поддиафрагмального абсцесса принадлежит аэробной (стафилококк, стрептококк, кишечная палочка) и анаэробной неклостридиальной микрофлоре. Причиной большинства случаев поддиафрагмального абсцесса является послеоперационный перитонит (местный или разлитой), развившийся после гастрэктомии, резекции желудка, ушивания прободной язвы желудка, спленэктомии, резекции поджелудочной железы. Развитию поддиафрагмального абсцесса способствуют возникновение обширной операционной травмы тканей, нарушение анатомических связей органов поддиафрагмального пространства, несостоятельность анастомозов, кровотечение, иммуносупрессия.
Поддиафрагмальные абсцессы могут возникать в результате торакоабдоминальных травм: открытых (огнестрельных, колотых или резаных ранений) и закрытых (ушибов, сдавления). Гематомы, скопление вытекшей крови и желчи, образовавшиеся после таких травм, нагнаиваются, осумковываются и приводят к развитию поддиафрагмального абсцесса.
Среди заболеваний, вызывающих образование поддиафрагмального абсцесса, ведущую роль играют воспалительные процессы органов брюшной полости (абсцессы печени, селезенки, острый холецистит и холангит, панкреонекроз). Реже поддиафрагмальный абсцесс осложняет течение деструктивного аппендицита, сальпингоофорита, гнойного паранефрита, простатита, нагноившейся кисты эхинококка, забрюшинных флегмон. Развитие поддиафрагмального абсцесса возможно при гнойных процессах в легких и плевре (эмпиема плевры, абсцесс легкого), остеомиелите нижних ребер и позвонков.
Распространению гнойной инфекции из очагов брюшной полости в поддиафрагмальное пространство способствуют отрицательное давление под куполом диафрагмы, создающее присасывающий эффект, перистальтика кишечника, а также ток лимфы.
Симптомы поддиафрагмального абсцесса
В начальной стадии поддиафрагмального абсцесса могут наблюдаться симптомы общего характера: слабость, потливость, озноб, ремиттирующая или интермиттирующая лихорадка, свойственные и другим абсцессам брюшной полости (межкишечному, аппендикулярному, абсцессу дугласова пространства и др.).
Для поддиафрагмального абсцесса характерно появление чувства тяжести и болей в подреберье и нижней части грудной клетки с пораженной стороны. Боли могут иметь различную интенсивность - от умеренных до острых, усиливаться при активном движении, глубоком дыхании и кашле, иррадиировать в плечо, лопатку и ключицу. Также появляется икота, одышка, мучительный сухой кашель. Дыхание учащенное и поверхностное, грудная клетка на стороне абсцесса отстает при дыхании. Больной с поддиафрагмальным абсцессом вынужден принимать полусидячее положение.
Диагностика
Обнаружение поддиафрагмального абсцесса облегчается после его полного созревания. С целью диагностики используют данные анамнеза и осмотра больного, результаты рентгенологического, ультразвукового, лабораторного исследований, КТ.
Пальпация верхних отделов живота при поддиафрагмальном абсцессе показывает болезненность и мышечное напряжение брюшной стенки в эпигастральной области или в подреберьях. Выявляется сглаженность и расширение межреберных промежутков, выпячивание подреберной области, при правостороннем абсцессе - увеличение печени.
Если поддиафрагмальный абсцесс не содержит газ, перкуссия грудной клетки обнаруживает притупление звука выше границы печени, снижение или отсутствие подвижности нижнего края легкого. При скоплении газа в полости поддиафрагмального абсцесса выявляются участки разных тонов («перкуторная радуга»). При аускультации наблюдается изменение дыхания (от ослабленного везикулярного до бронхиального) и внезапное исчезновение дыхательных шумов на границе абсцесса.
Лабораторное исследование крови показывает изменения, характерные для любых гнойных процессов: анемию, нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, нарастание СОЭ, наличие С-реактивного белка, диспротеинемию.
Главное значение в диагностике поддиафрагмального абсцесса отводится рентгенографии и рентгеноскопии грудной клетки. Для поддиафрагмального абсцесса характерно изменение в области ножек диафрагмы, более высокое стояние купола диафрагмы на пораженной стороне и ограничение ее подвижности (от минимальной пассивной подвижности до полной неподвижности). Скопление гноя при безгазовых поддиафрагмальных абсцессах видно как затемнение над линией диафрагмы, наличие газа - как полоса просветления с нижним горизонтальным уровнем между абсцессом и диафрагмой. Определяется выпот в плевральной полости (реактивный плеврит), снижение воздушности нижних частей легкого.
МСКТ и УЗИ брюшной полости позволяют подтвердить наличие жидкости, гноя и газа в брюшной или плевральной полости, изменение положения и состояния прилежащих внутренних органов (например, деформацию желудка, смещение продольной оси сердца и др.). Диагностическая пункция абсцесса допустима лишь во время операции.
Поддиафрагмальный абсцесс дифференцируют с язвенной болезнью желудка, язвенной болезнью 12п. кишки, гнойным аппендицитом, заболеваниями печени и желчевыводящих путей, нагноившимся эхинококком печени.
Лечение поддиафрагмального абсцесса
Основным методом лечения поддиафрагмального абсцесса в оперативной гастроэнтерологии является хирургическое вскрытие и дренирование гнойника.
Операция по поводу поддиафрагмального абсцесса выполняется трансторакальным или трансабдоминальным доступом, что позволяет обеспечить адекватные условия для дренирования. Основной разрез иногда дополняют контрапертурой. Проводят медленное опорожнение поддиафрагмального абсцесса и ревизию его полости. Для быстрого очищения поддиафрагмального абсцесса используют метод приточно-аспирационного дренирования двухпросветными силиконовыми дренажами.
В комплексное лечение поддиафрагмального абсцесса входит антибактериальная, дезинтоксикационная, симптоматическая и общеукрепляющая терапия.
Прогноз и профилактика
Прогноз поддиафрагмального абсцесса очень серьезный: гнойник может прорваться в брюшную и плевральную полости, перикард, вскрыться наружу, осложниться сепсисом. Без своевременной операции осложнения в 90% случаев приводят к гибели пациента.
Предупредить образование поддиафрагмального абсцесса позволяет своевременное распознавание и лечение воспалительной патологии брюшной полости, исключение интраоперационных травм, тщательная санация брюшной полости при деструктивных процессах, перитоните, гемоперитонеуме и т. д.
Опухоли диафрагмы
Опухоли диафрагмы - это группа доброкачественных и злокачественных новообразований первичного или метастатического характера, локализованных в области грудобрюшной преграды. Неоплазии небольшого размера протекают скрыто. При крупных опухолях появляются признаки сдавления лёгкого, смещения средостения, симптомы хронической гипоксии, абдоминальные боли. Заболевание обнаруживается с помощью методов лучевой диагностики, характер новообразования подтверждается гистологическим исследованием операционного материала. Неоплазия удаляется хирургическим путём. При необходимости выполняется последующая пластика диафрагмы.
МКБ-10
Первичные опухоли диафрагмы являются очень редкой патологией. На сегодняшний день в медицинской литературе описано не более 200 случаев заболевания. У 50-60% пациентов неоплазии имеют доброкачественный характер, чаще всего встречаются кисты или липомы. Злокачественные новообразования представлены преимущественно саркомами (рабдомиосаркома, фибросаркома). Среди больных отмечается незначительное преобладание женщин, возраст пациентов колеблется от 40 до 80 лет. Правый и левый купола диафрагмы поражаются одинаково часто. Приблизительно у 15% больных с доброкачественной патологией, у 11% пациентов со злокачественными образованиями клинические проявления отсутствуют. Метастатические поражения диафрагмы встречаются чаще первичных.
Новообразования грудобрюшной преграды могут быть первичными и вторичными (метастатическими). Метастатические опухоли возникают в результате гематогенного, лимфогенного или контактного распространения онкологической патологии органов брюшной и грудной полостей, строение таких опухолей определяется особенностями первичного процесса. Наиболее часто прорастают диафрагму или метастазируют в этот орган неоплазии лёгких, плевры, рёбер, грудной стенки, желудка. Иногда в области диафрагмы обнаруживаются эндометриомы.
Первичные опухоли развиваются непосредственно в грудобрюшной преграде. Причина их появления до конца не изучена. Определённую роль в неопластическом процессе играет ионизирующее излучение. В работах специалистов в сфере онкологии описаны случаи возникновения новообразований диафрагмы у пациентов, получавших лучевую терапию по иному поводу в детском возрасте. Другими предпосылками к опухолевому росту являются травмы с последующим образованием соединительнотканных рубцов, воздействие некоторых химических веществ.
Патогенез
Патогенез неопластического роста отражает этапы формирования опухоли любого органа или ткани. Канцероген взаимодействует с генами, контролирующими рост и деление клеток (протоонкогенами). Происходит изменение генома клетки - она приобретает способность к бесконечному делению. Под действием канцерогена подавляются функции белков, тормозящих пролиферацию изменённых клеток (онкосупрессоров). Клетка утрачивает способность к полному созреванию (дифференцировке), активно и бесконтрольно делится, образуется опухолевый узел.
Степень злокачественности неоплазии зависит от её зрелости. Низкодифференцированные новообразования ведут себя наиболее агрессивно. Они быстро растут, прорастают органы, разрушая нормальные окружающие ткани (инвазивный рост). От основного опухолевого узла отделяются изменённые клетки и с током крови или лимфы разносятся по организму (метастазирование). Бластома имплантационным способом распространяется на соседние органы. Доброкачественные опухоли представлены зрелыми высокодифференцированными клетками, неспособны к инвазивному росту и метастазированию, по мере увеличения в размерах могут сдавливать соседние органы.
Классификация
Опухоли диафрагмы делятся на первичные и вторичные, доброкачественные и злокачественные. В зависимости от тканей, из которых они исходят, различают мышечные, соединительнотканные, мезотелиальные, ангиогенные, неврогенные и смешанные новообразования. Среди доброкачественных неоплазий чаще выявляются липомы, фибромы и фибролипомы, реже лейомиомы, хондромы, лейомиофибромы, фибролимфангиомы, очень редко дизэмбриомы. Наиболее распространёнными злокачественными опухолями являются саркомы (миосаркома, хондросаркома, рабдомиосаркома, липосаркома).
Злокачественные неоплазии систематизируются по стандартной системе TNM, в которой отражается распространённость процесса в пределах органа (Т), метастазирование в регионарные лимфатические узлы (N) и отдалённые органы (М). По данной системе опухоли диафрагмы классифицируются дважды. Первый раз распространённость онкологической патологии оценивается по клиническим данным, во второй - по гистологическим (система рТNM). По результатам патоморфологического исследования резецированного материала определяется степень злокачественности новообразования. На основании данных системы TNM устанавливаются стадии онкологического процесса.
Симптомы опухолей диафрагмы
Опухоли грудобрюшной перегородки небольших размеров протекают бессимптомно. Появление клинических признаков указывает на прорастание соседнего органа или его компрессию. Чаще всего пациенты предъявляют жалобы на грудные или абдоминальные боли разной локализации и степени интенсивности, ощущение тяжести в груди. При сдавлении органов грудной полости у больного возникает сухой непродуктивный кашель, одышка. Смещение средостения иногда сопровождается отёком лица, шеи, надключичных областей. Расширенные подкожные вены с многочисленными коллатералями в области груди отчётливо прорисовываются на передней грудной стенке - симптом «головы Медузы».
При длительно существующей диафрагмальной опухоли, сдавливающей легкие, появляются признаки хронического кислородного голодания. Происходит деформация концевых фаланг пальцев рук по типу «барабанных палочек», ногти приобретают вид «часовых стёкол». Лёгочная гипертрофическая остеоартропатия поражает предплечья, голени, лучезапястные и голеностопные суставы. Пациенты жалуются на боли в конечностях. Вторичные изменения со стороны бронхолёгочной системы сопровождаются периодическим повышением температуры тела до субфебрильных и фебрильных значений.
При локализации опухоли в левом куполе диафрагмы присутствуют проявления диспепсии. Пациента беспокоит тяжесть в эпигастрии, ощущение переполнения желудка. После еды возникают мучительные боли в животе, изжога, тошнота, рвота. При сдавлении пищевода отмечаются нарушения глотания. Для злокачественных поражений диафрагмы опухолевой природы характерна повышенная утомляемость, нарушение аппетита, прогрессирующее снижение массы тела и другие симптомы общей раковой интоксикации.
Осложнения
Увеличиваясь в размерах и метастазируя, злокачественные диафрагмальные опухоли повреждают органы грудной клетки или брюшной полости. Прорастание плевры приводит к появлению «ненасытного», быстро накапливающегося после каждой эвакуации неопластического плеврита. Наличие экссудата, компрессия лёгких и сердца провоцируют развитие тяжёлой лёгочно-сердечной недостаточности. Паралич грудобрюшной преграды, возникающий при повреждении диафрагмального нерва, усугубляет дисфункцию внутренних органов. На поздних стадиях болезни наблюдается опухолевая интоксикация, развивается кахексия. Осложнения доброкачественных новообразований диафрагмы обусловлены сдавлением лёгкого, смещением средостения.
Неоплазии диафрагмы тяжело поддаются диагностике. Симптомы опухоли часто скрываются под маской лёгочной, сердечной патологии, заболеваний желудочно-кишечного тракта. Патогномоничные признаки неопроцесса отсутствуют. В диагностическом поиске принимают участие пульмонологи, кардиологи, гастроэнтерологи, окончательный диагноз устанавливается врачом-онкологом. Применяются следующие методы:
- Физикальное обследование. При осмотре пациента с запущенной формой онкологического процесса можно обнаружить акроцианоз или диффузную синюшность кожных покровов, расширение и избыточное ветвление подкожных вен груди. При прорастании плевры наблюдается отставание половины грудной клетки в акте дыхания. Выявляются перкуторные и аускультативные симптомы смещения средостения, притупление лёгочного звука, ослабление дыхания в нижних отделах на стороне поражения. У пациентов с небольшими бластомами и доброкачественными процессами объективные изменения отсутствуют.
- Лучевые исследования. Являются основными методами диагностики диафрагмальных опухолей. Выполняется рентгенография и КТ брюшной полости, грудной клетки. При необходимости применяется контрастирование. Методики позволяют визуализировать округлые или неправильной формы образования, связанные с контуром диафрагмы, определить их размеры, предположить доброкачественный или злокачественный характер процесса, определить признаки инвазии соседних органов и наличие метастазов в лимфатических узлах.
- Гистологическое исследование. На основании изучения полученного во время операции материала устанавливается окончательный диагноз. С помощью данного метода уточняется степень дифференцировки неопластических клеток, происхождение опухоли. При необходимости дополнительно назначаются молекулярно-генетические и иммуногистохимические исследования новообразования.
- Методы функциональной диагностики. Имеют второстепенное значение. На электрокардиограмме нередко обнаруживается отклонение сердечной оси, присутствуют нарушения ритма и проводимости. При исследовании функции внешнего дыхания выявляются рестриктивные нарушения вентиляционной способности - уменьшение жизненной ёмкости лёгких. Наличие подобных отклонений косвенно указывает на возможность неопластического процесса, но не позволяют верифицировать диагноз.
Опухоли диафрагмы необходимо дифференцировать с новообразованиями органов забрюшинного пространства, грудной и брюшной полостей. В ходе дифференциальной диагностики используются специальные методы лучевого исследования (пневмомедиастинография, бронхография, ангиопульмонография, спленопортография, пиелография). Для исключения бронхогенного рака выполняется бронхоскопия. В неясных случаях производится видеоторакоскопическое исследование.
Лечение опухолей диафрагмы
После установления диагноза выполняется хирургическое вмешательство трансторакальным доступом. Доброкачественные образования вылущивают, возникший дефект ушивают. При злокачественном неопроцессе осуществляют резекцию опухоли в пределах здоровых тканей. Для ликвидации дефекта прибегают к аллопластике диафрагмы лоскутами капрона или тефлона. После удаления опухоли правого купола края отверстия иногда подшивают к печени. Вопрос о назначении послеоперационной лучевой или химиотерапии решается с учетом результатов патоморфологического исследования новообразования.
Прогноз при доброкачественных образованиях диафрагмы благоприятный. После удаления неоплазии функции подвергавшегося компрессии органа полностью восстанавливаются. Рецидивы встречаются редко. При злокачественной патологии исход зависит от стадии процесса, природы новообразования и степени дифференцировки опухоли. Выживаемость значительно повышается при выявлении онкологического заболевания на ранних стадиях. Метастазы в диафрагму протекают неблагоприятно. Профилактика включает здоровый образ жизни, использование индивидуальных средств защиты при работе с источниками радиации и химическими агентами, регулярные профилактические медицинские осмотры.
3. Диагностика патологических состояний диафрагмы с помощью компьютерной томографии: Авторефрат диссертации/ Салим Ю. Т. - 1990.
5. Чтение рентгенограмм при поддиафрагмальном абсцессе и газе над куполом диафрагмы
Поддиафрагмальный абсцесс- локальный гнойник, сформировавшийся между куполом диафрагмы и прилегающими к ней органами верхнего этажа брюшной полости (печенью, желудком и селезенкой). Поддиафрагмальный абсцесс проявляется гипертермией, слабостью, интенсивной болью в эпигастрии и подреберье, одышкой, кашлем. Диагностическое значение имеют осмотр больного, данные рентгеноскопии, УЗИ, КТ, общего анализа крови. Для полного излечения поддиафрагмального абсцесса выполняют хирургическое вскрытие и дренирование гнойника, назначают антибактериальную терапию.
Причины поддиафрагмального абсцесса
Симптомы поддиафрагмального абсцесса
Диагностика поддиафрагмального абсцесса
Лечение поддиафрагмального абсцесса
Прогноз и профилактика поддиафрагмального абсцесса
Поддиафрагмальный абсцесс - лечение в Москве
Поддиафрагмальный абсцесс является сравнительно редким, но очень серьезным осложнением гнойно-воспалительных процессов брюшной полости. Располагается поддиафрагмальный абсцесс преимущественно внутрибрюшинно (между диафрагмальным листком брюшины и прилегающими органами), редко - в забрюшинном пространстве (между диафрагмой и диафрагмальной брюшиной). В зависимости от нахождения гнойника поддиафрагмальные абсцессы разделяют на правосторонние, левосторонние и срединные. Чаще всего встречаются правосторонние поддиафрагмальные абсцессы с передневерхней локализацией.
Основная роль в возникновении поддиафрагмального абсцесса принадлежит аэробной (стафилококк, стрептококк, кишечная палочка) и анаэробнойнеклостридиальной микрофлоре. Причиной большинства случаев поддиафрагмального абсцесса являетсяпослеоперационный перитонит(местный или разлитой), развившийся послегастрэктомии,резекции желудка, ушивания перфоративной язвы желудка, спленэктомии,резекции поджелудочной железы. Развитию поддиафрагмального абсцесса способствуют возникновение обширной операционной травмы тканей, нарушение анатомических связей органов поддиафрагмального пространства, несостоятельность анастомозов,кровотечение, иммуносупрессия.
Среди заболеваний, вызывающих образование поддиафрагмального абсцесса, ведущую роль играют воспалительные процессы органов брюшной полости (абсцессы печени, селезенки, острый холециститихолангит, панкреонекроз). Реже поддиафрагмальный абсцесс осложняет течениедеструктивного аппендицита,сальпингоофорита, гнойного паранефрита,простатита, нагноившейся кисты эхинококка,забрюшинных флегмон. Развитие поддиафрагмального абсцесса возможно при гнойных процессах в легких и плевре (эмпиема плевры,абсцесс легкого),остеомиелитенижних ребер и позвонков.
В начальной стадии поддиафрагмального абсцесса могут наблюдаться симптомы общего характера: слабость, потливость, озноб, ремиттирующая или интермиттирующая лихорадка, свойственные и другим абсцессам брюшной полости (межкишечному,аппендикулярному,абсцессу дугласова пространстваи др.)
Лабораторное исследование крови показывает изменения, характерные для любых гнойных процессов: анемию, нейтрофильный лейкоцитоз со сдвигом влево, нарастание СОЭ, наличие С-реактивного белка, диспротеинемию.
МСКТиУЗИ брюшной полостипозволяют подтвердить наличие жидкости, гноя и газа в брюшной или плевральной полости, изменение положения и состояния прилежащих внутренних органов (например, деформацию желудка, смещение продольной оси сердца и др.). Диагностическая пункция абсцесса допустима лишь во время операции.
Поддиафрагмальный абсцесс дифференцируют с язвенной болезнью желудкаидвенадцатиперстной кишки, гнойным аппендицитом, заболеваниями печени и желчевыводящих путей, нагноившимся эхинококком печени.
Жидкость в плевральной полости - диагностика и лечение
Скопление жидкости в плевральной полости ежедневно диагностируют в среднем у 1 млн человек в мире. Наиболее частые причины - сердечная недостаточность (СН), пневмония, онкологические процессы, тромбоэмболия легочной артерии, туберкулез.
Классификация и диагностика плевральной жидкости
Объем жидкости в плевральной полости регулируется балансом между гидростатическим и онкотическим давлением в кровеносных сосудах висцеральной и париетальной плевры и лимфатическим дренажом. Норма составляет около 1,0-15 мл. Когда этот баланс нарушается, объем жидкости в плевральной полости увеличивается. Когда объем жидкости достигает 100-300 мл, это можно увидеть на линейной рентгенограмме грудной клетки.
Основная диагностическая процедура для проверки происхождения жидкости - пункция плевральной полости . Она проводится всем пациентам, у которых есть жидкость в плевральной полости, за исключением случаев, когда количество жидкости очень мало, и выполнять пункцию небезопасно.
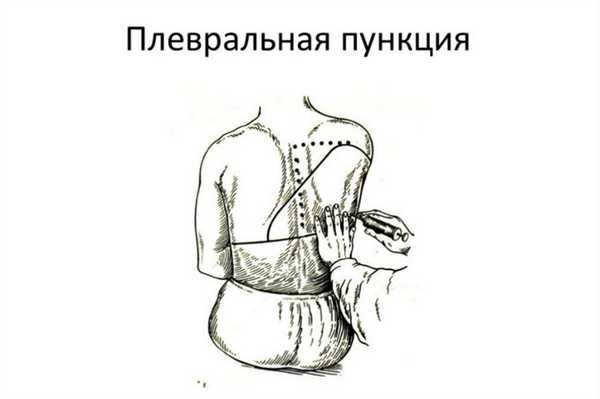
Пункция плевральной полости
После аспирационной пункции плевральной полости в первую очередь оценивают цвет, прозрачность и запах плевральной жидкости. Очень важен характер жидкости: кровотечение (геморрагический плеврит и гематоракс), гнойная или хилозирующая. Плохой запах характерен для эмпиемы плевры, вызванной анаэробными бактериями.
Традиционно жидкость в плевральной полости подразделяется на транссудат и экссудат, диагностические критерии для которых были опубликованы в 1972 году RW Laitas et al. Эти критерии до сих пор используются во многих клиниках по всему миру. Чувствительность критериев составляет 98%, а специфичность - 83%.
- Транссудат . Считается, что транссудат возникает при нарушении баланса онкотического и гидростатического давления. Но, следует иметь в виду возможное попадание в плевральную полость ятрогенной жидкости из-за нежелательной локализации центрального венозного катетера или назогастрального зонда.
- Экссудат . В большей степени вызван воспалительными состояниями, чем необходимыми интервенционными и лечебными процедурами. Воспалительные процессы увеличивают секрецию белка в плевральной полости, так что белок затем перемещается в жидкости. Накапливаясь, он стимулирует дальнейшее развитие процесса.
Диагностика экссудата и транссудата
Было замечено, что экссудат может быть неправильно диагностирован у пациентов, получающих диуретики, из-за повышенного уровня белка в плевральной жидкости. В таких случаях рекомендуется дополнительно исследовать уровни альбумина в плевральной жидкости и крови.
- Если градиент альбумина (концентрация альбумина в крови минус концентрация альбумина в плевральной жидкости) превышает 12 г / л, плевральная жидкость представляет собой транссудат;
- Если менее 12 г / л - экссудат.
Если обнаруживается, что жидкость является транссудатом, дальнейшее исследование нецелесообразно. В этом случае необходимо уточнить, какая из 4 наиболее частых причин - сердечная недостаточность, цирроз печени, нефротический синдром или тромбоэмболия легочной артерии - преобладает.
Если жидкость представляет собой экссудат, требуется дополнительное исследование - цитологическое, биохимическое, бактериологическое.
Как и в случае с другими заболеваниями, важно оценить вышеуказанные причины плеврального выпота, целенаправленно собрать анамнез:
- рецидивирующие или существующие заболевания (сердце, почки, печень и т. д.);
- условия труда или жизни (воздействие асбеста);
- вредные привычки (курение, алкоголь или употребление наркотиков);
- травмы грудной клетки или медицинские вмешательства;
- использованные или ранее использованные лекарства;
- возможные опухолевые процессы.
Другие более редкие заболевания можно исключить, собрав анамнез и вернувшись к ним, если ни одно из основных заболеваний не подтверждено.
Также важно время появления клинических признаков плеврита (после рецидивирующей пневмонии, травмы, медицинского вмешательства или по другим причинам).
Пациент может жаловаться на кашель, одышку и боли в плевре. Эти симптомы могут быть изолированными или их комбинацией, но они не являются специфическими и редко помогают определить причину скопления жидкости в плевральной полости.
Назначаются следующие исследования
- Спиральная компьютерная томография грудной клетки . КТ помогает дифференцировать заболевания паренхимы плевры и легких, помогает лучше оценить поражение интерстициальных лимфатических узлов, паренхиму легких, плевру, грудную стенку, костные структуры, изменения средостения, локализацию и распространение патологического процесса, отек плевры.
- Ультразвуковое исследование. Самый простой и доступный тест для определения жидкости в плевральной полости, ее количества, даже продолжительности нахождения жидкости в плевральной полости. По специфике он эквивалентен компьютерной томографии. В литературе указано, что количество жидкости можно определить по расстоянию от легкого до париетальной плевры. Конечно, во время измерения расстояние может измениться, но для эталонного количества жидкости этого достаточно.
- Передняя рентгенограмма грудной клетки . На снимках плеврит наблюдается при его объеме более 150-170 мл. Обычно это тень в углах костодиафрагмы.
- Магнитно-резонансная томография . Позволяет увидеть изменения в плевре, отличить твердые структуры от жидкости в плевральной полости, а также оценить изменения в диафрагмальной плевре и стенке грудной клетки. Однако сравнительных исследований контрастной компьютерной томографии и магнитно-резонансной томографии нет, поэтому трудно судить, какое исследование лучше.
- Бронхоскопия . Для дифференциальной диагностики плевральной жидкости (новообразования, туберкулез, инородное тело) важна в следующих случаях:
- инфильтрация легких видна на рентгенограмме грудной клетки или компьютерной томограмме;
- если есть кровотечение;
- когда в плевральной полости много жидкости (более 3/4 плевральной полости).
Лечение при скоплении плевральной жидкости
Жидкость в плевральной полости является следствием других заболеваний, поэтому лечение также зависит от первопричины.
Если имеется большое количество жидкости, вызывающей дискомфорт и нарушение дыхания, ее следует удалить проколом или дренировать.
Уровень жидкости, вызванный приемом лекарств, невысок. Если есть подозрение на фармакологическое происхождение жидкости, обычно эффективно прекращение приема препарата (прокаинамид гидралазин, хинидин, нитрофурантоин, кордарон, прокарбазин, метотрексат и т. д.). Такое состояние не требует дальнейшего вмешательства.
В случае гнойной жидкости с pH меньше 7,2, если она инкапсулирована или обнаружены бактерии, необходимо срочное удаление толстым дренажем. У дренированных пациентов при адекватном антибактериальном лечении состояние обычно улучшается в течение недели.
Если по прошествии недели большое количество жидкости остается или увеличивается, что показывает УЗИ или другие методы, следует рассмотреть возможность дренирования плевральной полости и оценить другие причины появления жидкости. Пневмония может быть связана с опухолевым процессом или туберкулезом. В этом случае рекомендуется компьютерная томография.
Жидкость, выделяемая у онкологических больных, обычно является признаком прогрессирования процесса. Средняя выживаемость таких пациентов составляет около 1 года.
Жидкость обычно диагностируется впервые при развитии медленно прогрессирующей одышки. Поскольку этот процесс протекает медленно, пациенты объясняют эти недомогания основным заболеванием и обращаются за помощью, когда уровень жидкости очень высок.
После удаления жидкости пациент чувствует себя намного лучше. Правда, улучшение временное. Жидкость рецидивирует в течение 2-3 недель. Для удаления жидкости производятся повторные проколы плевральной полости. Было замечено, что жидкость лучше удаляется, если применяется плевральный дренаж. Иногда длительное дренирование приводит к самопроизвольному разрастанию плевральной полости. Это альтернатива плевродетической хирургии.
Туберкулезная жидкость обычно проходит спонтанно при адекватной противотуберкулезной терапии.
Хирургическое лечение при наличии жидкости в плевральной полости
Хирургическое вмешательство применяется для выяснения причин образования жидкости при отсутствии других вариантов или в чисто терапевтических целях.
Визуальная контролируемая торакоскопия . Проводится под местной или общей анестезией. Врач исследует плевральную полость, собирает биопсийный материал и удаляет обнаруженную жидкость. При необходимости проводится очищение плевральной полости. Процедура автоматически классифицируется как малоинвазивная.
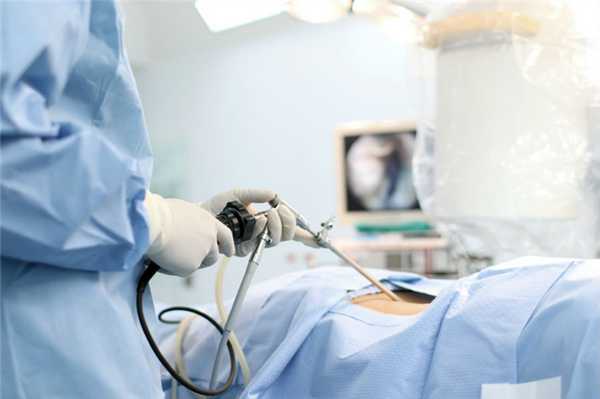
Визуальная контролируемая торакоскопия
Декортикация . Когда плевральная полость по каким-то причинам деформируется, проводят декортикацию - удаляют утолщенную плевру и расслабляют легкие. Если поврежденную плевру не удалить, нарост сдавливает легкие, развивается одышка, потому что легкие не могут хорошо расширяться при дыхании. Это масштабная операция, требующая торакотомии.
Подбор медикаментозной терапии
Для лечения серьезных заболеваний назначаются лекарства. Если жидкость поступает из сердца, наиболее эффективны диуретики, вазодилататоры и другие препараты, влияющие на сердечно-сосудистую систему. Диуретики не помогут, если жидкость вызвана пневмонией, опухолью или туберкулезом.
При эмпиеме плевры, помимо дренажа плевры, наиболее важны антибиотики. Могут применяться комбинации цефалоспоринов и антианаэробных препаратов. В случае неосложненных парапневмонических жидкостей достаточно одного антибактериального агента, направленного против предполагаемого или указанного возбудителя.
Читайте также:
