Роль эозинофилов в воспалении легких. Мембранные рецепторы и поверхностные маркеры эозинофилов.
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Лёгочные эозинофилии — группа заболеваний, характеризующихся накоплением в ткани лёгкого и в дыхательных путях эозинофильных гранулоцитов (эозинофилов). Легочные эозинофилии впервые описаны W. Loffler в 1932 г. Наиболее частыми причинами их возникновения являются гельминтозы, микозы и реакции на медикаменты. Выраженность клинической картины варьирует от бессимптомных «летучих» инфильтратов в лёгких, до угрожающих состояний — тяжёлой дыхательной недостаточности и множественных поражений других органов. Эозинофильные гранулоциты образуются в костном мозге и циркулируют в крови около суток, далее распределяются в тканях организма, а через 10 дней подвергаются апоптозу (самоуничтожению). Эозинофилы участвуют в воспалительных процессах, в процессе фагоцитоза. Нормальное содержание эозинофилов в крови человека — 0,05-0,25х10 9 /л (1-5% лейкоцитов), в БАЛ (бронхо-альвеолярный лаваж) здоровых людей отсутствуют. Наряду с накоплением эозинофилов в лёгких обычно происходит увеличение их содержания в крови >1х10 9 /л и в БАЛ до 25% и более.
Простая лёгочная эозинофилия (синдром Лёффлера) может ассоциироваться с гельминтозами (глистами), микозами (грибковыми заболеваниями), сенсибилизацией к растительным и пищевым аллергенам, приёмом медикаментов, воздействием соединений никеля. Симптомы заболевания (кашель, свистящее дыхание, повышение температуры тела) слабо выражены, сохраняются в течение нескольких дней либо отсутствуют вовсе. Заболевание характеризуется наличием мигрирующих инфильтратов в лёгких на рентгенограммах, выраженной эозинофилией (до 22х10 9 /л), сохраняющейся несколько недель и наличием эозинофилов в БАЛ. Признаки васкулита, гранулематоза, некроза отсутствуют. При гельминтнозной этиологии процесса необходимо исследование мокроты и кала.
Острая эозинофильная пневмония - может быть идиопатической (без установленной причины), либо ассоциированной со СПИДом, приёмом медикаментов, ингаляцией бытовых и промышленных поллютантов (продукты жизнедеятельности человека токсического характера), табачного дыма. Чаще всего развивается у мужчин 20-30 лет. Характеризуется острым началом с лихорадкой, выраженной одышкой, кашлем без мокроты. В тяжёлых случаях возможно развитие дыхательной недостаточности. На рентгенограммах, на КТ легких определяется диффузная инфильтрация с обеих сторон. Эозинофилия в крови часто отсутствует, но всегда обнаруживается в БАЛ.
Диагностические признаки идиопатической острой эозинофильной пневмонии:
- отсутствие инфекции или какой-либо другой причины заболевания;
- острое начало;
- диффузные инфильтративные изменения в обоих лёгких;
- гипоксемия (малое содержание кислорода в крови);
- лёгочная эозинофилия ;
- продолжительность заболевания не более 1 мес.
Лечение системными кортикостероидами приводит к улучшению состояния больного, рассасыванию инфильтрации в лёгких и излечению. Известны случаи спонтанного выздоровления. Рецидивы для этого варианта заболевания не характерны.
Хроническая эозинофильная пневмония - может вызываться медикаментами, ассоциироваться с гельминтозами, микозами, ревматоидным артритом, Т-клеточными лимфомами, саркоидозом, атипичными микобактериозами или быть идиопатической.
Заболевание обычно развивается в возрасте 40-50 лет, у женщин вдвое чаще, чем у мужчин. Большинство пациентов имеют в анамнезе аллергические заболевания: бронхиальную астму, аллергический ринит, атопический дерматит. Клиническая картина — кашель, одышка, удушье, лихорадка или субфебрилитет, ночные поты, артралгии (боли в суставах), слабость, утомляемость, недомогание, потеря аппетита, похудание.
На рентгенограммах и КТ определяются участки инфильтрации различной плотности, расположенные по периферии, как правило, в верхних долях лёгких. В анализах крови выявляются значительное увеличение общего IgE, воспалительные изменения: повышение СОЭ, С-реактивного белка. Эозинофилия в крови определяется не всегда, но в БАЛ превышает 25%. В отличие от острой эозинофильной пневмонии длительность заболевания более 2 мес., возможны рецидивы.
Гиперэозинофильный синдром был описан M.J. Chusid и соавт. в 1975 г. как заболевание неизвестной природы, для которой характерны эозинофилия крови более 1,5х10 9 /л, сохраняющаяся дольше 6 мес, и полиорганность патологического процесса: гепато-спленомегалия, застойная сердечная недостаточность вследствие поражения сердца (в 60% случаев), диффузное или локальное поражение центральной нервной системы, легких (в 40% случаев), лёгочный фиброз, лихорадка, похудание и анемия.
В большинстве случаев наблюдается у мужчин в возрасте 20-50 лет. Многообразие симптомов обусловлено поражением сердца, тромбоэмболиями в головной мозг, периферической нейропатией и кожными проявлениями (папулами, эритемой, крапивницей, ангионевротическим отёком). Поражение органов дыхания характеризуется плевральным выпотом, интерстициальной инфильтрацией и тромбоэмболиями ветвей лёгочной артерии. Поражение сердца проявляется развитием эндомиокардиального фиброза, который приводит к кардиомегалии и застойной сердечной недостаточности. Наиболее частыми общими симптомами являются слабость и повышенная утомляемость. Гиперэозинофильный синдром характеризуется очень высокой эозинофилией крови (20-100х10 9 /л). В БАЛ она выражена умеренно. Прогноз в настоящее время значительно улучшился, 10 летняя выживаемость составляет 70%.
Бронхоцентрический гранулематоз - продуктивный воспалительный процесс, вызываемый плесневыми грибами. В большинстве случаев ассоциируется с бронхиальной астмой и аспергиллезом, характеризуется образованием в стенках бронхиол гранулём из гистиоцитов и эозинофилов, которые разрушают слизистую оболочку и стенку бронхиол и распространяются на окружающую лёгочную ткань. Диагноз требует гистологического подтверждения.
Прогноз благоприятный. Отмечается склонность к рецидивированию.
Тропическая эозинофилия - впервые описана R.Weingarten как заболевание, характеризующееся тяжёлым спастическим бронхитом, лейкоцитозом и высокой эозинофилией в крови. Это эндемическое заболевание, распространённое в тропических и субтропических регионах побережья Азии, островов Тихого океана, Африки, Южной и Центральной Америки, которое вызывается сенсибилизацией к гельминтам-микрофиляриям Wuchereria bancrofti и Brugia malayi. Отложение личинок паразита в коже (заражение) происходит при укусе москита. В течение 6-12 мес. личинки трансформируются во взрослых гельминтов, которые затем попадают в кровоток и лимфатические пути. Развивается хронический лимфангиит, лимфостаз, слоновость. В случае же развития тропической эозинофилии микрофилярии фиксируются в сосудах лёгких и вызывают специфическую сенсибилизацию. Формируется эозинофильная пневмония с участками абсцедирования и образования гранулём. Длительное течение заболевания формирует диффузный пневмофиброз. Основные симптомы — упорный сухой кашель в ночные и предутренние часы, свистящее дыхание, экспираторная одышка, наподобие бронхиальной астмы. Лихорадка, похудание, потеря аппетита.
Другие легочные эозинофилии
В конце прошлого века были описаны два эпизода своеобразных форм легочной эозинофилии, вызванных приёмом аллергенных продуктов и пищевых добавок. Массовая вспышка синдрома токсического масла произошла в 1981 г. в Испании. Причиной её явилось употребление в пищу рапсового масла, предназначенного для промышленных целей, но маркированного как оливковое. Пострадали около 20 000 человек. Заболевание характеризовалось полиорганностью поражений, развитием васкулита и эозинофилии, проявлялось лихорадкой, кашлем, одышкой, кожной сыпью, миалгией. Эозинофилия крови достигала 20х10 9 /л. Смертность составила более 1,5%, основная причина - дыхательная недостаточность. Хроническое течение характеризовалось формированием диффузного интерстициального пневмосклероза, лёгочной гипертензии, сухого синдрома, полинейропатии, сгибательных контрактур, склеродермоподобными изменениями кожи, мышечной слабостью, отёками конечностей.
Синдром эозинофилии-миалгии был впервые описан в 1989 г. в США. Во всех случаях развитию заболевания предшествовал длительный приём аминокислоты L-триптофана в качестве седативного средства. Заболевание вызывали аллергенные примеси в препарате, поставлявшемся одним и тем же производителем. Отмечалось множественное полиорганное поражение: эозинофильный фасциит, пневмония, миокардит, восходящая полинейропатия. Респираторные нарушения наблюдались у 67% больных, изменения в лёгких на рентгенограммах и КТ были обнаружены в 13% случаев. Заболевание проявлялось сухим кашлем, одышкой, болью в груди, генерализованной миалгией, мышечной слабостью, парестезиями, артралгиями, кожной сыпью, отёками, повышенной утомляемостью. Уровень эозинофилии в крови мог достигать 5х10 9 /л.
Повышение содержания эозинофилов в лёгочной ткани может наблюдаться также при:
Эозинофильная пневмония ( Легочная эозинофилия , Пневмония Лёффлера , Синдром Лера-Киндберга , Эозинофильный летучий инфильтрат легкого )
Эозинофильная пневмония - это аллерго-воспалительное поражение легочной ткани, сопровождающееся образованием неустойчивых мигрирующих инфильтратов эозинофильной природы и развитием гиперэозинофилии. Заболевание обычно протекает с недомоганием, субфебрилитетом, небольшим сухим кашлем, иногда со скудной мокротой; при острой форме - с болью в груди, миалгией, развитием острой дыхательной недостаточности. Установить эозинофильную пневмонию позволяют данные рентгенографии и КТ легких, общего анализа крови, бронхоальвеолярного лаважа, аллергопроб, серодиагностики. Основу лечения составляют специфическая гипосенсибилизация и гормональная терапия.
МКБ-10
Общие сведения
Эозинофильная пневмония (эозинофильный «летучий» инфильтрат легкого) - респираторное заболевание, связанное с патологическим накоплением эозинофилов в альвеолах и повышением их уровня в крови и мокроте. Эозинофильная пневмония чаще диагностируется у населения и туристов в странах с тропическим климатом (Индонезии, Индии, Малайзии, тропической Африке, Ю. Америке).
Эозинофильная пневмония протекает по типу долевой пневмонии или бронхопневмонии, затрагивает обычно верхние отделы легких. Отмечается очаговое или диффузное воспаление альвеол, интерстициальной ткани, сосудов, бронхиол с их обильной инфильтрацией эозинофилами. Типичен преходящий характер инфильтратов с полным регрессом без вторичных рубцовых и склеротических изменений тканей.
Выделяют 3 формы легочной эозинофилии - простую (пневмония Лёффлера), острую и хроническую (синдром Лера-Киндберга). На хронизацию процесса указывают длительное (>4 недель) сохранение и рецидивирование эозинофильных инфильтратов. Эозинофильной пневмонией одинаково часто болеют лица обоего пола, преимущественно в 16-40-летнем возрасте; хроническая форма чаще развивается у женщин, страдающих бронхиальной астмой.
Причины
Эозинофильное поражение легочной ткани инициируют патогены инфекционно-аллергической и аллергической природы, вызывающие сенсибилизацию организма пациента. В качестве них могут выступать:
- Паразитарная (глистная) инвазия. В 1932 г Лёффлер впервые определил роль гельминтов в этиологии эозинофильной пневмонии, возникающей при транзиторном повреждении легочной ткани в процессе миграции личинок паразитов через легкие. К появлению пневмонии Лёффлера может привести практически любой гельминтоз - аскаридоз, стронгилоидоз, шистосомоз, анкилостоматоз, парагонимоз, токсокароз, трихинеллез и др. Довольно часто при легочной эозинофилии выявляются нематоды Toxocara cati и T. canis, аскариды собак и кошек. Личинки и яйца глистов могут попадать в ткань легких с током крови, взрослые паразиты (Paragonimus westermani) - через кишечную стенку, диафрагму и плевру, вызывая эозинофильное воспаление с образованием инфильтратов.
- Ингаляционные и лекарственные аллергены. Эозинофильная пневмония может быть результатом аллергической реакции на прием медикаментов (пенициллина, ацетилсалициловой кислоты, сульфаниламидов, нитрофуранов, изониазида, гормональных и рентгенконтрастных препаратов, соединений золота), на контакт с химическими агентами на производстве (солями никеля), цветочной пыльцой (ландыша, лилии, липы). Пневмония Леффлера может быть проявлением сывороточной болезни, иметь связь с аллергией на туберкулин.
- Грибковая инфекция. Атопическая сенсибилизация дыхательного тракта к спорам грибов (особенно, рода Aspergillus) также способствует развитию эозинофильных легочных инфильтратов.
Патогенез
Развитие эозинофильной пневмонии опосредовано реакциями гиперчувствительности немедленного типа. Помимо гиперэозинофилии в крови пациентов часто выявляется повышенный уровень IgE (гипериммуноглобулинемия). За образование аллерго-воспалительных очагов в легочной ткани ответственны тучные клетки, активированные иммунными (IgE) и неиммунными (гистамином, системой комплемента) механизмами и продуцирующие медиаторы аллергии (главным образом, эозинофильный хемотаксический фактор анафилаксии). В ряде случаев эозинофильная пневмония развивается за счет выработки преципитирующих антител к антигенам (реакции по типу феномена Артюса).
Симптомы эозинофильной пневмонии
Клиническая картина бывает весьма вариабельной. Аллергическое воспаление легких может иметь бессимптомное течение с отсутствием или очень скудной выраженностью жалоб и определяться только рентгенологическим и клинико-лабораторным методом. Часто пневмония Лёффлера протекает с минимальными проявлениями, манифестируя симптомами катарального ринофарингита. Больные ощущают легкое недомогание, слабость, повышение температуры до субфебрильной, небольшой кашель, чаще сухой, иногда с незначительной вязкой или кровянистой мокротой, болезненность в области трахеи.
При массивном гематогенном распространении яиц и личинок глистов в организме присоединяется сыпь на коже, зуд, одышка с астматическим компонентом. Эозинофильная инфильтрация других органов сопровождается легкими, быстро исчезающими признаками их поражения - гепатомегалией, симптомами гастрита, панкреатита, энцефалита, моно- и полиневропатией.
Острая эозинофильная пневмония протекает тяжело, с интоксикацией, фебрилитетом, болью в груди, миалгией, быстрым (в течение 1-5 суток) развитием острой дыхательной недостаточности, респираторного дистресc-синдрома. Для хронической формы типично подострое течение с потливостью, потерей массы тела, нарастанием одышки, развитием плеврального выпота.
Эозинофильная пневмония обычно длится от нескольких дней до 2-4 недель. Выздоровление может наступать спонтанно. При хронической форме продолжительное существование инфильтратов и рецидивы способствуют постепенному прогрессированию заболевания, развитию легочного фиброза и дыхательной недостаточности.
Диагностика
Диагностика эозинофильной пневмонии включает проведение рентгенографии и КТ легких, общего анализа крови, анализа кала на яйца глист, бронхоальвеолярного лаважа, аллергопроб, серологических (РП, РСК, ИФА) и клеточных тестов (реакции дегрануляции базофилов и тучных клеток). Пациенты с эозинофильной пневмонией, как правило, имеют предшествующий аллергологический анамнез. Аускультация определяет небольшое количество влажных мелкопузырчатых хрипов или крепитацию. При обширных инфильтратах заметно укорочение легочного звука при перкуссии. Инструментально-лабораторный комплекс:
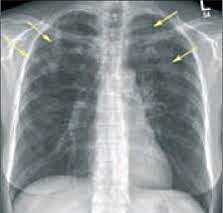
- Рентгенография легких. На снимках видны субплеврально расположенные одиночные (реже множественные, двусторонние) нечеткие затемнения средней интенсивности неправильной формы размером до 3-4 см. В окружении инфильтрата легочный рисунок усилен, тень корня легкого слегка расширена. Характерна быстрая динамика инфильтратов с миграцией по легочным полям и исчезновением не позднее 1-2 недель после обнаружения (чаще через 1-3 дня) без остаточной рубцовой деформации. При длительно поддерживающемся инфильтративном воспалении в ткани легких могут образоваться фиброзные очаги и кистозные полости.
- Лабораторные данные. В периферической крови на начальной стадии заболевания регистрируется лейкоцитоз, гиперэозинофилия (10-25%), при хронизации процесса уровень эозинофилов близок к норме. Часто выявляется высокое содержание в крови IgE (до 1000 МЕ/мл). В анализе лаважной жидкости также появляются эозинофилы (при острой форме - до 40% и более) и кристаллы Шарко-Лейдена. Анализ кала, проводимый с учетом цикла развития паразитов, при некоторых гельминтозах позволяет обнаружить яйца глист. По данным биопсии в альвеолах и интерстиции определяются эозинофилы, лимфоциты и макрофаги, гранулемы, поражение мелких сосудов.
- Аллергопробы. Этиологическая диагностика эозинофильной пневмонии включает провокационные назальные и ингаляционные тесты, кожные пробы с аллергенами пыльцы, гельминтов, спор грибов, серологические анализы. «Никелевая» эозинофильная пневмония обычно сочетается с аллергическим контактным дерматитом и подтверждается положительным компрессным (аппликационным) тестом с никелем.
- ФВД. Бронхиальную проходимость оценивают при проведении спирометрии, бронхомоторных тестов.
Дифференцировать эозинофильную пневмонию необходимо с пневмониями бактериального и вирусного генеза, туберкулезом, синдромом Вайнгартена, альвеолитом, десквамативным интерстициальным фиброзом. При атопической отягощенности показана консультация аллерголога, при респираторном рините - отоларинголога.
Лечение эозинофильной пневмонии
Основным в лечении является устранение действия этиологически значимого фактора: контакта с аллергенами (аэроаллергенами, лекарствами), проведение дегельминтизации. Назначаются антигистаминные препараты, противопаразитарные средства. Имеются случаи спонтанного выздоровления без фармакотерапии. В случае тяжелой глистной инвазии с обезвоживанием организма или невозможности полного изъятия аллергена из окружающей среды лечение проводится стационарно, в отделении пульмонологии.
При острой форме эозинофильной пневмонии применяются глюкокортикоиды, на фоне которых происходит быстрая (в течение 48 часов) регрессия воспаления. Дозу ГК подбирают индивидуально и снижают постепенно во избежание обострения. В тяжелых случаях требуются ИВЛ, длительная гормональная терапия. При бронхообструкции показаны ингаляционные ГК, бета-адреномиметики. Для лучшего отхождения мокроты используются отхаркивающие средства, дыхательная гимнастика. Проводится лечение сопутствующей бронхиальной астмы.
Прогноз и профилактика
Прогноз эозинофильной пневмонии в целом благоприятный, возможно самопроизвольное разрешение инфильтратов. Правильное лечение и наблюдение пульмонолога позволяет избежать хронизации процесса и рецидивов. Профилактика эозинофильной пневмонии сводится к мерам гигиены, предотвращающим заражение организма гельминтами, контролю за приемом медикаментов, ограничению контакта с аэроаллергенами, проведению специфической гипосенсибилизации. При необходимости рекомендуется смена места работы.
2. Легочные эозинофилии: диагностика, подходы к терапии/ Э.Х.Анаев, А.Г.Чучалин// Пульмонология. - 2012 -№ 4.
3. Эозинофильная пневмония в практике врача-терапевта: трудности диагностики/ Болдырева Л.Н., Пантелеева Е.Н.//Справочник поликлинического врача. - 2011 - №9.
4. Трудности этиологической диагностики легочной эозинофилии/ Николаева С.С., Растомпахова Т.А.// Сибирский медицинский журнал. - 2011.
Эозинофилия
Эозинофилия (эозинофильный лейкоцитоз) - это увеличение в крови уровня эозинофилов больше 500 в 1 мкл крови или больше 5%. Чаще всего встречается при аллергических реакциях, паразитарных инвазиях, может свидетельствовать о тяжелых заболеваниях легких, онкологических гематологических патологиях. Специфических проявлений нет. Клиническая картина зависит от заболевания, при котором наблюдается повышенное содержание эозинофилов. Уровень эозинофилов исследуется в венозной или капиллярной крови путем подсчета лейкоцитарной формулы в общем анализе крови. Для коррекции эозинофилии необходимо лечение заболевания, которое ее вызвало.
Классификация
На сегодняшний день существуют две основные классификации эозинофилии - по уровню повышения эозинофилов и по этиопатогенетическому фактору. По количеству клеток различают следующие эозинофилии:
- Легкие. Уровень эозинофилов от 500 до 1500.
- Умеренные. Концентрация эозинофилов от 1500 до 5000.
- Выраженные. Содержание эозинофилов составляет более 5000. Наиболее характерны для гельминтозов, гематологических болезней.
Умеренные и выраженные эозинофилии объединяют термином гиперэозинофилии. По патофизиологическому механизму эозинофилии разделяют на:
- Клональные. Эозинофилы являются частью злокачественного клона. Встречаются при миелопролиферативных гемобластозах (лейкозах), системных заболеваниях тучных клеток (мастоцитозе).
- Реактивные. Общий механизм возникновения - гиперпродукция Т-хелперами интерлейкина-5, который стимулирует костномозговую выработку эозинофилов. Развиваются как ответная реакция на различные внешние воздействия на макроорганизм - аллергены, паразитарные инвазии и т.д. Составляют около 90% всех эозинофилий.
Отдельно выделяют транзиторную (кратковременную) эозинофилию, не связанную напрямую с конкретными заболеваниями. Количество эозинофилов может увеличиться при употреблении некоторых лекарственных препаратов (антибиотиков, противотуберкулезных средств), введении вакцины против гепатита А, при проведении гемодиализа, воздействии локальной радиационной терапии. Точный патофизиологических механизм повышения эозинофилов при этих обстоятельствах неизвестен.
Причины эозинофилии
Аллергии
Это наиболее частая причина эозинофилии. Любые реакции гиперчувствительности сопровождаются увеличением продукции эозинофилов костным мозгом. Патогенез эозинофилий при аллергиях хорошо изучен. При попадании в организм аллергена (ингаляционно, через кожу или слизистые) он взаимодействует с IgE на мембране базофилов. Это приводит к их дегрануляции последних и высвобождению гистамина, лейкотриенов и других медиаторов, в результате чего в тканях развивается аллергическое воспаление, что и обусловливает симптоматику со стороны кожи (атопический дерматит, крапивница), слизистых оболочек (аллергический ринит, конъюнктивит), а также дыхательной системы (бронхиальная астма).
Параллельно с этим базофилами выделяется эозинофильный хемотаксический фактор анафилаксии, который стимулирует миграцию эозинофилов из периферической крови к очагу воспаления. Эозинофилы, в свою очередь, подавляют выработку медиаторов аллергии. Во время разгара аллергической реакции (обострения) уровень эозинофилии максимальный; по мере разрешения симптомов он постепенно снижается и нормализуется в стадию ремиссии.
При выраженном обострении содержание эозинофилов, наоборот, может быть снижено (эозинопения) или даже равно нулю (анэозинофилия). Такое случается, когда произошла массивная миграция эозинофилов к очагу аллергического воспаления, а новые эозинофилы еще не успели синтезироваться в костном мозге. Также, если во время рецидива бронхиальной астмы присоединится вторичная бактериальная инфекция (бронхит), то показатели эозинофилов могут оставаться в пределах нормы.
В основном при аллергиях встречается легкая степень эозинофилии. Для бронхиальной астмы, особенно атопической и аспириновой формы, характерна умеренная эозинофилия. При аллергических патологиях повышенное содержание эозинофилов наблюдается не только в крови, но и в других биологических жидкостях (в мокроте и бронхоальвеолярной жидкости - при бронхиальной астме, в носовой слизи - при рините, в соскобе с конъюнктивы - при конъюнктивите).
Гельминтозы
Другой частой причиной эозинофилий (особенно среди детей) является заражение гельминтами. Эозинофилия в данном случае обусловлена двумя патогенетическими механизмами. Во-первых, эозинофилы обладают противопаразитарной активностью - они выделяют эозинофильный катионный белок и активные формы кислорода, которые губительны для гельминтов. Во-вторых, продукты метаболизма гельминтов способны индуцировать реакции гиперчувствительности. Именно поэтому глистные инвазии часто сопровождаются аллергической симптоматикой.
Самые частые гельминтозы, сопряженные с высокой эозинофилией среди детей - аскаридоз, токсокароз, среди взрослых ‒ анкилостомидоз, описторхоз. При стронгилоидозе эозинофильный лейкоцитоз долгое время может быть единственным проявлением. Эозинофилия выявляется уже на 4-5 день инфицирования. Затем она очень быстро нарастает и достигает максимума примерно к 30-40 дню, а потом медленно начинает уменьшаться, но продолжает оставаться на высоких цифрах длительное время. Уровень эозинофилов очень большой (может составлять от 20% до 70-80%). Резкое нарастание эозинофилии происходит во время стадии миграции личинок по организму и проникновения в ткани.
Заболевания легких
Существует группа болезней легких, называемых легочными эозинофилиями, которые объединяет большое содержание эозинофилов в крови, в бронхоальвеолярной жидкости и образование эозинофильных инфильтратов в легочной ткани. Точный патогенез эозинофилии периферической крови и инфильтрации эозинофилами легочной ткани при большинстве этих заболеваний неизвестен. Различают следующие легочные эозинофилии:
- Эозинофильные пневмонии. К ним относятся синдром Леффлера (простая легочная эозинофилия), острые, хронические эозинофильные пневмонии (ОЭП, ХЭП). При синдроме Леффлера наблюдается легкая эозинофилия, которая быстро и самостоятельно разрешается. Для ХЭП характерен постоянный умеренный эозинофильный лейкоцитоз. При ОЭП отмечается эозинофилия, резко нарастающая до высоких цифр (до 25%) и столь же стремительно регрессирующая на фоне терапии глюкокортикостероидами.
- Аллергический бронхолегочный аспергиллез. Обусловлен гиперчувствительностью больных к грибкам рода аспергилл. Патогенез сходен с аллергическими патологиями (IgE-опосредованная реакция). Эозинофилия умеренная, возникает только в фазу обострения. В период ремиссии уровень эозинофилов находится пределах нормальных значений.
- Синдром Черджа-Стросса. Эозинофильный гранулематоз с полиангиитом ‒ тяжелое заболевание неизвестной этиологии из ряда системных васкулитов, поражающее несколько внутренних органов. Эозинофильный лейкоцитоз наиболее высокий среди всех легочных эозинофилий, в период рецидива может доходить до 50%.

Болезни крови
Во время некоторых злокачественных гематологических заболеваний в крови наблюдается повышенный уровень эозинофилов с разным патогенетическим механизмом. При миелопролиферативных патологиях (остром и хроническом эозинофильном лейкозе, хроническом миелолейкозе), агрессивном системном мастоцитозе эозинофилия обусловлена опухолевой (клональной) пролиферацией эозинофильного ростка кроветворения.
Эозинофилия нарастает медленно, в течение нескольких лет. При мастоцитозе достигает умеренных значений, при лейкозах - выраженных (до 60-70%). Уменьшается очень медленно, под действием химиотерапии. Кроме периферической крови, эозинофилия наблюдается также в миелограмме (мазке пунктата костного мозга). Для лейкозов существует специфичный лабораторный признак ‒ одновременное увеличение эозинофилов и базофилов (базофильно-эозинофильная ассоциация).
При лимфогранулематозе и неходжкинских лимфомах эозинофилия возникает вследствие продуцирования лимфатическими клетками цитокинов (в том числе интерлейкин-5), которые стимулируют пролиферацию нормальных эозинофилов. Эозинофильный лейкоцитоз умеренный, медленно нарастающий.
Заболевания ЖКТ
Эозинофилия сопровождает некоторые болезни органов пищеварения. К ним относят эозинофильный эзофагит, гастрит и энтероколит. Морфологическим субстратом является инфильтрация эозинофилами стенок пищевода, желудка, кишечника. Патогенез до сих пор остается предметом дискуссий.
Предполагается, что у наследственно предрасположенных лиц воздействие пищевых аллергенов на слизистую оболочку вызывает активацию антиген-презентирующих клеток (Т-лимфоцитов), вырабатывающих интерлейкины и эотаксин-3. В результате этого происходит миграция эозинофилов и инфильтрация ими слизистой оболочки органов ЖКТ. Эозинофильный лейкоцитоз обычно легкий и наблюдается только во время выраженного обострения заболевания. Высокая концентрация эозинофилов в биоптате слизистых, напротив, встречается постоянно.
Эндокринопатии
Некоторые гормоны, например, глюкокортикостероиды (гормоны коры надпочечников), стимулируют апоптоз (запрограммированную клеточную гибель) эозинофилов. Поэтому заболеваниям, сопровождающимся снижением уровня глюкокортикостероидов, сопутствует эозинофилия. К таким патологиям относятся первичная надпочечниковая недостаточность (болезнь Аддисона), врожденная дисфункция коры надпочечников, а также множественные эндокринопатии, такие как синдром Шмидта, пангипопитуитаризм. Степень эозинофилии легкая. Количество эозинофилов быстро нормализуется после введения глюкокортикоидов.
Иммунодефицитные состояния
Эозинофилия встречается при, так называемых, первичных иммунодефицитах - тяжелых болезнях с высокой летальностью, обусловленных генетическим дефектом одного или нескольких компонентов иммунной системы (клеточных, гуморальных реакций, фагоцитоза и пр.). Такими заболеваниями являются синдром Вискотта-Олдрича и синдром Джоба (гипер-IgE-синдром). Эозинофилия, вероятно, связана с аномальной гиперпродукцией иммуноглобулина Е. Уровень эозинофилов в тканях и крови очень высокий (до 60%), не поддается коррекции.
Злокачественные новообразования
Некоторые опухоли, особенно аденокарциномы легких, органов пищеварительной и мочеполовой системы, имеют способность к выработке эозинофильного хемотаксического фактора, стимулирующего костномозговую продукцию эозинофилов. При таких заболеваниях эозинофильный лейкоцитоз нарастает медленно, достигает высоких значений (до 20-40%). Концентрация эозинофилов периферической крови возвращается к норме после долгой химиотерапии или хирургического удаления злокачественного образования.
Эозинофилия выявляется при подсчете лейкоцитарной формулы клинического анализа крови. Так как спектр патологий, сопровождающихся эозинофилией, довольно широк, при впервые выявленных изменениях в анализах необходимо обратиться к врачу-терапевту. Для подтверждения заболевания, вызвавшего эозинофилию, с учетом клинических и анамнестических данных назначается обследование, которое может включать:
- Анализы крови. Определяется уровень эритроцитов, лейкоцитов, тромбоцитов. Проверяется наличие специфических антител к гельминтам, грибкам, антицитоплазматических антител (ANCA), концентрация некоторых гормонов (кортизола, паратгормона, эстрогенов, андрогенов). Проводится генетическое исследование на первичные иммунодефициты, а также иммунофенотипирование, иммуногистохимический анализ клеток крови для обнаружения специфических опухолевых антигенов (CD-маркеров).
- Аллергодиагностика. Для выявления аллергена выполняются различные аллергопробы - кожные (скарификационные, аппликационные, прик-тесты), провокационные (назальные, ингаляционные, конъюнктивальные), прямой и непрямой базофильный тесты. Методом ИФА измеряется уровень иммуноглобулина E (IgE).
- Исследование мокроты. Осуществляется микроскопическое исследование мокроты для изучения клеточного состава (количества эозинофилов, наличия кристаллов Шарко-Лейдена, спиралей Куршмана), выявления личинок гельминтов. Проводится бактериологический, микологический посев мокроты с определением чувствительности к антибактериальным и противогрибковым препаратам.
- Рентгенологические исследования. Одним из наиболее информативных методов диагностики легочных эозинофилий считается рентгенография грудной клетки. На снимках обнаруживаются летучие (мигрирующие) эозинофильные инфильтраты в виде участков затемнения. При аллергическом бронхолегочном аспергиллезе могут быть видны бронхоэктазы, фиброз верхних отделов легких.
- Эндоскопия. При подозрении на эозинофильное поражение органов желудочно-кишечного тракта проводятся фиброгастродуоденоскопия и фиброколоноскопия со взятием биопсийного материала. Для морфологической картины, помимо эозинофильной инфильтрации, характерен фиброз собственной пластинки слизистой оболочки.
- Спирометрия. При поражении дыхательной системы выполняется оценка функции внешнего дыхания. Измеряется степень проходимости бронхов мелкого и среднего калибра, растяжимость легочной ткани. Для пациентов с бронхиальной астмой типично уменьшение объема выдыхаемого воздуха (индекс Тиффно) и улучшение дыхательной функции после фармакологической пробы с сальбутамолом. При легочных эозинофилиях наблюдается снижение жизненной емкости легких.
- Гистология. С целью подтверждения синдрома Черджа-Стросса берется биопсия легкого. Отмечаются периваскулярные эозинофильные инфильтраты. Для изучения морфологической картины костного мозга (в случае подозрения на лейкоз) прибегают к стернальной пункции и трепанобиопсии. Обнаруживаются гиперплазия гранулоцитарного ростка кроветворения, гиперклеточность за счет эозинофильных миелобластов.

Коррекция
Самостоятельная коррекция эозинофилии невозможна. Для нормализации уровня эозинофилов необходимо бороться с причиной. Если эозинофилия легкая, связана с приемом ЛС или вакцинацией либо приходится на период реконвалесценции - беспокоиться не стоит. Нужно понаблюдать кровь в динамике через 7-10 дней. При обнаружении стойкой или высокой эозинофилии в анализе крови следует обратиться к специалисту, чтобы тот на основании осмотра, жалоб, анамнеза провел диагностический поиск этиологического фактора и назначил соответствующее лечение. Для терапии большинства болезней, сопровождающихся эозинофилией, используются лекарственные препараты из группы антигистаминных средств или глюкокортикостероидов.
Прогноз
Только по одному лишь эозинофильному лейкоцитозу в крови невозможно предсказать риск возникновения тех или иных последствий для здоровья и жизни человека. Прогноз всегда определяется основным заболеванием и своевременностью его диагностирования - он может варьироваться от благоприятного при аллергическом конъюнктивите до высокой вероятности летального исхода при злокачественных новообразованиях или миелопролиферативных патологиях. Поэтому любое превышение референсных значений эозинофилов в клиническом анализе крови требует тщательного обследования для установления причины.
2. Дифференциальный диагноз внутренних болезней: Алгоритмический подход/ Хили П.М., Джекобсон Э.Дж. - 2014.
4. Синдромная диагностика и базисная фармакология заболеваний внутренних органов. В 2 томах, т. 2/ под ред. Г.Б. Федосеева, Ю.Д. Игнатова. - 2004.
Эозинофилия - лечение в Москве

Комментарии к статье
Да, интересно пришли к адекватному результату. У нас врачи даже особо не заинтересовались этой патологией-я поняла, что найти истинную причину очень сложно-почти что пальцем в небо. Или лечить одновременно все возможные причинные направления.
Роль эозинофилов в воспалении легких. Мембранные рецепторы и поверхностные маркеры эозинофилов.
1 ГБОУ ВПО «Сибирский государственный медицинский университет» Министерства здравоохранения и социального развития Российской Федерации, Томск

1. Воробьев А.И. Руководство по гематологии: в 3т. - 3-е изд. перераб. и доп. - М.: Ньюдиализ, 2003. - Т.2. - 312 с.
2. Borelli V., Vita F., Shankar S., Soranzo M.R. Human Eosinophil Peroxidase Induces Surface Alteration, Killing, and Lysis of Mycobacterium tuberculosis // Infection and immunity. - 2003. - Vol.71. - P. 605-613.
3. Kirman J., Zakaria Z., McCoy K. Role of eosinophils in the pathogenesis of Mycobacterium bovis BCG infection in gamma interferon receptor-deficient mice // Infect Immun. - 2009. - Vol. 68, №5. - Р. 2976-2978.
4. Kunkel E.J., Butcher E.C. Chemokines and the tissuespecific migration of leucocytes // Immunity. - 2002. - Vol. 16. - Р. 1-4.
5. Lacy P., Abdel Latif D., Steward M., Musat-Marcu S., Man S.F., Moqbel R. Divergence of mechanisms regulating respiratory burst in blood and sputum eosinophils and neutrophils from atopic subjects // J Immunol. - 2003. -
7. Nagase H., Okugawa S., Ota Y. Expression and function of Toll-like receptors in eosinophils: activation by Toll-like receptor 7 ligand // J. Immunol. - 2003. - Vol. 171. - Р. 3977-3982.
8. Rothenberg M.E., Hogan S.P. The eosinophil // Annu Rev Immunol. - 2006. - Vol. 24, № 1. - Р. 147-174.
9. Tachimoto H., Bochner B.S. The surface phenotype of human eosinophils // Chem Immunol. - 2000. - Vol. 76. - Р. 45-62.
Несмотря на то, что эозинофилия не является характерным симптомом бактериальных инфекций, туберкулез легких нередко сопровождается возникновением данной гематологической реакции. Доказано также присутствие эозинофильных лейкоцитов в составе гранулемы, образующейся в легочной ткани при внедрении Micobacterium tuberculosis.
Эозинофилы - агрессивные эффекторные клетки - при активации экспрессируют на своей поверхности разнообразные рецепторные структуры, опосредующие их вовлечение и миграцию в очаг воспаления, секретируют широкий спектр цитотоксических протеинов: главный основной протеин, эозинофильный катионный протеин, эозинофильный нейротоксин и эозинофильную пероксидазу [8]. Последняя при участии перекиси водорода, галогенидов и псевдогалогенидов формирует потенциальную цитотоксическую систему, эффективную против бактерий [2]. В современной литературе представлены также данные о фагоцитарных свойствах эозинофильных клеток. Несмотря на меньшую фагоцитарную активность, чем у макрофагов и нейтрофилов, эозинофилы способны осуществлять эффективное поглощение вирулентных и авирулентных штаммов микобактерий [5, 8].
Современные знания о функциональных возможностях эозинофильных гранулоцитов позволяют рассматривать эти малоизученные (в контексте бактериальной инфекции) клетки в качестве полноценных участников эффекторных механизмов антибактериальной защиты.
В связи с этим, целью настоящего исследования явилась оценка цитотоксических свойств, фагоцитарной и адгезионной способности эозинофильных гранулоцитов при туберкулезе легких.
Материал и методы исследования
Под наблюдением находилось 35 больных с впервые выявленным распространенным деструктивным туберкулезом легких (инфильтративный, диссеминированный) в возрасте от 18 до 55 лет. Диагноз устанавливали на основании клинической картины заболевания, рентгенологического исследования органов грудной клетки, данных микроскопического и бактериологического анализа мокроты. В зависимости от абсолютного и относительного количества эозинофилов в периферической крови были сформированы две основные группы исследования: первую группу составили 16 пациентов с туберкулезом легких, сопровождающимся эозинофилией (абсолютное число эозинофилов соответствовало (0,85 ± 0,01) Г/л, относительное - (8,00 ± 0,46)%), во вторую группу вошли 19 больных туберкулезом легких без эозинофилии (абсолютное число эозинофилов - (0,29 ± 0,01) Г/л, относительное - (3,00 ± 0,30)%).
Группу сравнения (контроль) составили 14 здоровых доноров (абсолютное число эозинофилов - (0,07 ± 0,01) Г/л, относительное - (1,23 ± 0,30)%), сопоставимых по полу и возрасту.
Все обследованные лица отрицали наличие в анамнезе аллергических заболеваний, отягощенной наследственности, лекарственной и пищевой аллергии. При проведении иммуноферментного анализа у всех обследованных лиц диагностически значимых титров антител (иммуноглобулинов класса G) к антигенам описторхисов, трихинелл, токсокар и эхинококков в сыворотке крови не обнаруживалось.
Все исследования у больных туберкулезом легких проводили до начала специфической противотуберкулезной терапии.
Материалом исследования служила венозная кровь. Все исследования проводили на эозинофильных гранулоцитах, предварительно выделенных на прерывистом градиенте плотности Percoll (p = 1,133 г/л) («Sigma Life Science», США). Для определения уровня экспрессии CD9 и CD18 на мембране эозинофильных гранулоцитов применяли метод лазерной проточной цитометрии с использованием меченых моноклональных антител к соответствующим рецепторным структурам. Процедуру окрашивания поверхностных маркеров проводили согласно протоколу фирмы-производителя («Becton Dickinson», США). Для оценки фагоцитарной способности эозинофилов пробоподготовку осуществляли согласно инструкции, прилагаемой производителем тест-системы PHAGOTEST («Glycotope Biotechnology GmbH», Германия). Измерения производили на проточном цитофлуориметре FACSCalibur (Becton Dickinson, США), укомплектованном аргоновым лазером длиной волны 488 нм и стандартными фильтрами. Анализ полученных данных осуществляли при помощи программного приложения BD: CellQuest for Mac OS® X. Активность пероксидазы в лизате эозинофильных гранулоцитов оценивали по методу, предложенному E. Sato в модификации D. Quaglino. Результаты исследования обрабатывали с использованием стандартного пакета программ Statistica 6.0.
Результаты исследования и их обсуждение
Привлечение эозинофилов в очаг гранулематозного воспаления осуществляется при участии хемокинов, экспрессии соответствующих рецепторов и молекул адгезии на мембране клеток. Посредством L-селектина и сиалил-Le X осуществляется первоначальное прикрепление и «роллинг» циркулирующих эозинофилов in vivo [9]. Прочная адгезия и трансмиграция эозинофилов через сосудистый эндотелий обеспечивается молекулами адгезии семейства β2- (CD11а/CD18 (Mac-1) и CD11b/CD18 (LFA-1)) и β1- интегринов (VLA-4), а также CD9 (семейство тетраспанинов). Последние имеют наибольшее значение в агрегации эозинофильных гранулоцитов и их адгезии к фибронектину [4]. По данным литературы, при воспалении происходит значительное усиление экспрессии α- и β-цепей интегрина Mac-1, CD66b и CD9 на мембране эозинофилов, тогда как презентация других молекул адгезии (CD69, CD29, CD49b и CD44) существенно не изменяется [1].
Это может быть связано со способностью IL-5 (концентрация которого оказалась достоверно повышенной у больных туберкулезом с эозинофилией) усиливать экспрессию на мембране эозинофилов Mac-1 и LFA-1, имеющих общую субъединицу (CD18).
На ряду с молекулами адгезии эозинофильные гранулоциты презентируют toll-подобные рецепторы типа 2 (TLR-2) и γδT-клеточный рецептор, посредством которых они взаимодействуют с M. tuberculosis, в результате чего происходит высвобождение α-дефензинов и эозинофильной пероксидазы, обладающих выраженным бактерицидным действием [4, 5]. Используя перекись водорода, галогениды (бромид, хлорид или иодид) и псевдогалогениды (тиоционат), эозинофильная пероксидаза опосредует образование высокореакционных продуктов, взаимодействующих с тиоловыми группами клеточной стенки бактерий, что приводит к усилению её проницаемости. В свою очередь, анион гипотиоциановой кислоты, образующийся в ходе реакции, блокирует гликолиз и НАДФ-зависимые реакции бактерий [1]. Эозинофильная пероксидаза способна также потенцировать цитотоксичность лизосомальных катионных белков, которые повышают клеточную проницаемость, усиливают хемотаксис лейкоцитов в очаг воспаления, опосредуют фагоцитарную активность клеток [3].
Эозинофильная пневмония
Воспаление легочной ткани инфекционно-аллергической природы, характеризующееся скоплением эозинофил в альвеолах, называется альвеолярной пневмонией.
Эозинофилы — разновидность лейкоцитов, участвующие в большей части аллергических процессов в организме, главной ролью которых является связующая способность для свободных белков. Необходимо сразу же обратить ваше внимание на тот факт, что абсолютно точные причины развития эозинофильной пневмонии на сегодняшний день не установлены, однако учёные сходятся во мнении, что к наиболее вероятным факторам возникновения заболевания является патогенная деятельность паразитов и гельминтов, причём преимущественно последних. Заболеванию подвержены все возрастные категории, независимо от пола, однако чаще всего патологический процесс развивается у молодых людей.
Как эозинофилы попадают в кровь?
Основным способом попадания гельминтов в лёгочные ткани является гематогенный. Чаще всего посредством кровотока в лёгкие попадают личинки шистосомоза, аскарид, трихинелл и токсокар. Необходимо отметить, что гематогенным путём в ткани лёгких попадают исключительно яйца глистов, в свою очередь зрелые гельминты проникают в органы дыхания восходящим путём. Необходимо сказать, что помимо гельминтов, причиной развития заболеваний становятся аллергические реакции организма и патогенная деятельность грибковых микроорганизмов. Аллергические реакции вызваны, как правило, лекарственными препаратами, цветочной пыльцой, шерстью животных, агрессивным влиянием химических веществ.
Заболевание развивается в простой, острой и хронической формах. Простая форма патологии характеризуется слабовыраженной симптоматикой. У больного наблюдается незначительное повышение температуры тела, непродуктивный кашель, болевые ощущения в области трахеи. В некоторых случаях отмечается возникновение раздражений кожного покрова, выражающихся в появлении сыпи. С течением воспалительного процесса отмечается появление одышки, хрипов, затруднённого дыхания. Порой патогенная деятельность гельминтов не ограничивается развитием воспаления в легочной ткани и тогда в патологический процесс вовлекаются другие органы, например, печень или селезёнка. В таких случаях к проявлениям воспаления легочной ткани добавляются симптомы гастрита, панкреатита и т.п. Острая форма патологического процесса характеризуется внезапным развитием. Первым симптомом является повышение температуры тела, затем наблюдаются проявления интоксикации организма, сопровождающиеся суставными и мышечными болями, тяжестью в груди, нарушением дыхания и одышкой.
Симптоматика эозинофильной формы пневмонии
Необходимо отметить, что внезапность возникновения острой формы эозинофильной пневмонии опасна развитием в течение нескольких дней дыхательной недостаточности. Хроническая форма патологического процесса отличается длительностью своего течения (более месяца) и умеренной симптоматикой. Пульмонологи отмечают тот факт, что хроническая форма заболевания часто наблюдается у страдающих бронхиальной астмой представительниц прекрасного пола. Основными проявлениями стадии обострения при хронической эозинофильной пневмонии становятся одышка, чрезмерное потоотделение, снижение массы тела. В некоторых случаях симптоматика исчезает столь же быстро, сколь и появилась. В этих случаях наблюдается эффект самоисцеления организма (без применения фармакологических препаратов).
Диагностика и терапия заболевания
Диагностика и лечение заболевания находятся в области практики врача-пульмонолога. Установить точный диагноз специалисту помогают результаты ряда лабораторных анализов и инструментальных методов исследования. Наиболее информативными методами инструментальной диагностики при выявлении эозинофильной пневмонии являются компьютерная томография и рентгенографическое исследование грудной клетки. Особое внимание уделяется проведению лабораторных анализов, ведь именно они позволяют определить природу развития воспалительного процесса и выявить паразита-возбудителя. Наиболее информативными методами лабораторных исследований являются анализ крови, аллергологические пробы, серологический анализ и анализ кала на яйца гельминтов. Получив подтверждение диагноза «эозинофильная пневмония» и установив возбудителя патологического процесса, специалист назначает наиболее оптимальное в конкретном случае лечение.
Первоочередной задачей лечения является уничтожение гельминта-возбудителя. Стоит отметить, что лечение эозинофильной пневмонии довольно часто проводят в условиях стационара. В случаях, когда причиной воспалительного процесса в легочной ткани, становится аллергическая реакция организма, первоочередной целью является исключения контакта организма с аллергеном. Медикаментозная терапия включает противовоспалительные, дезинтоксикационные и иммуностимулирующие препараты. Лечение сопровождается физиотерапевтическими процедурами, кислородотерапией и диетотерапией, в случаях необходимости применяют искусственную вентиляцию лёгких.
Читайте также:
- Формирование черепных ямок черепа. Развитие верхней челюсти
- Синдром Эстрена-Дамешека (Estren-Damashek)
- Распределение жидких сред организма. Внутриклеточная и внеклеточная жидкость
- УЗИ, ЭхоКГ при общем артериальном стволе у плода
- Дифференциация поражений тройничного нерва. Похожие на тройничную невралгию синдромы
