Синдром гиалиновых мембран - синонимы, авторы, клиника
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Симптомы болезни гиалиновых мембран
Симптомы развиваются в первые четыре часа после рождения.
- одышка (нарушение дыхания) — более 60 дыхательных движений в минуту (в норме 40-50);
- шумный « хрюкающий» выдох;
- западение грудной клетки на вдохе (втягивание межреберных промежутков, надключичных ямок, подложечной области);
- напряжение крыльев носа;
- открытый рот, опускание нижней челюсти при вдохе;
- приступы апноэ (остановки дыхания);
- цианоз (синюшность кожных покровов);
- выделение пенистой жидкости изо рта.
- нарушение сердечного ритма (учащение/замедление);
- смещение сердца вправо;
- отеки (головы, ног и кистей рук).
- слабый крик;
- частые срыгивания;
- плохой аппетит;
- снижение массы тела;
- снижение двигательной активности (почти не двигается);
- снижение температуры тела.
Формы
- 1 вариант. Характерен для недоношенных детей, рожденных в удовлетворительном состоянии раньше 36 недели. Симптомы развиваются через 1-4 часа после рождения, что обусловлено незрелостью сурфактанта (вещества, предотвращающего слипание легочных структур), который быстро распадается.
- 2 вариант. Характерен для детей с гестационным (от момента оплодотворения яйцеклетки до рождения) возрастом более 35 недель, перенесших гипоксию (недостаток кислорода) во время родов. Симптоматика развивается в первые 2 часа после рождения. Такое состояние обусловлено отклонениями от нормального процесса родов (стремительные роды, травмы ребенка во время рождения, даже плановое кесарево сечение (извлечение ребенка через разрез в животе)), в результате чего специализированные клетки легких младенца не могут в достаточном количестве образовывать и выделять сурфактант (вещество, предотвращающее слипание легочных структур). Часто развиваются сердечно-сосудистые нарушения (нарушение сократительной функции желудочков сердца).
- 3 вариант. Характерен для глубоко недоношенных детей (менее 32 недель), которые перенесли гипоксию (недостаток кислорода) во время рождения. Симптомы развиваются в первые минуты после рождения. Часто развиваются сердечно-сосудистые нарушения (нарушение сократительной функции желудочков сердца).
Причины
- нарушение образования и выделения сурфактанта (вещества, выстилающего изнутри легочные структуры и предотвращающего их слипание, тем самым обеспечивающего нормальный газообмен в легких) из-за незрелости легочной ткани ребенка;
- быстрое разрушение сурфактанта из-за тяжелой гипоксии (недостатка кислорода) и/или инфекции во время рождения;
- врожденный качественный дефект (неправильный состав, консистенция) сурфактанта.
- Детские:
- недоношенность;
- второй ребенок из двойни;
- гипоксия (недостаток кислорода) во время рождения;
- переохлаждение ребенка;
- гемолитическая болезнь (разрушение эритроцитов (красных кровяных телец)) у плода;
- кровопотеря во время родов.
- преждевременная отслойка плаценты (органа, который осуществляет перенос питательных веществ от матери ребенку);
- кесарево сечение (извлечение ребенка через разрез в брюшной стенке) до начала родовой деятельности;
- сахарный диабет (хроническое заболевание, сопровождающееся постоянным повышением уровня глюкозы в крови) у матери;
- тяжелые инфекции во время беременности.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Врач педиатр поможет при лечении заболевания
Диагностика
- Пренатальная (до рождения) диагностика: лабораторное исследование липидного спектра (молекул липотротеинов (соединенных белков и жиров)) околоплодных вод. Позволяет оценить зрелость легочной ткани у плода.
- Диагностика после рождения.
- Анализ анамнеза заболевания:
- заболевания матери (сахарный диабет (хроническое заболевание, сопровождающееся постоянным повышением уровня глюкозы в крови), в частности);
- как проходила беременность, роды (была ли преждевременная отслойка плаценты (органа, который осуществляет перенос питательных веществ от матери ребенку), кесарево сечение (извлечение ребенка через разрез в животе)).
Лечение болезни гиалиновых мембран
- Отсасывание содержимого (амниотической жидкости, слизи) из легких ребенка.
- Помещение ребенка в кувезу (специальную кроватку с подогревом и подачей кислорода).
- Подача кислорода с повышенным давлением.
- Искусственная вентиляция легких (подача кислорода в легкие с помощью специального аппарата).
- Введение препаратов сурфактанта (вещества, предотвращающего слипание легочных структур и обеспечивающего газообмен в легких) через аппарат искусственной вентиляции легких.
- Инфузионная терапия (внутривенное введение жидкостей с лекарственными средствами и питательными веществами).
Осложнения и последствия
- асфиксия (удушье);
- ателектазы легких (нерасправленные легкие);
- легочные кровотечения;
- остановка дыхания;
- пневмония (инфекционное воспаление легких).
- тяжелая гипоксия (состояние недостатка кислорода);
- сердечно-сосудистая недостаточность (нарушение насосной функции сердца, что ведет к застою крови, кислородному голоданию всех тканей и органов);
- шок (нарушение всех жизненно необходимых функций организма);
- риск летального исхода.
Профилактика болезни гиалиновых мембран
- Своевременное лечение заболеваний беременной женщины.
- Оценка зрелости легких ребенка до рождения с помощью исследования околоплодных вод.
- Профилактика преждевременных родов с помощью введения токолитиков (лекарственные средства для предотвращения преждевременных родов).
- Введение кортикостероидов (препараты гормонов надпочечников) за 1-7 дней до родов для стимуляции выработки сурфактанта (вещества, предотвращающего слипание легочных структур) у ребенка.
- Аккуратное ведение родов (следят за состоянием ребенка, чтобы первой родилась голова (сразу же через нос и рот отсасывают содержимое трахеи (орган в виде трубки, соединяющийся с легкими) и легких), чтобы грудь и шея ребенка ничем не были зажаты, был хороший доступ кислорода).
- Отказ от кесарева сечения без строгих показаний.
- Не допускать переохлаждения ребенка.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Певцова Анастасия Владимировна, врач-методист, акушер-гинеколог, медицинский редактор.
Подоляк Анжелика Алексеевна, редактор.
Что делать при болезни гиалиновых мембран?
- Выбрать подходящего врача педиатр
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Синдром гиалиновых мембран - синонимы, авторы, клиника
Лента новостей → Болезнь гиалиновых мембран (респираторный дистресс-синдром новорождённых)
![Радиография]()
Болезнь гиалиновых мембран или респираторный дистресс-синдром новорождённых (синоним: синдром дыхательных расстройств) - это относительно частое состояние вызванное недостаточным синтезом сурфактанта встречающемся у недоношенных новорожденных. Рентгенологически патология проявляется двусторонними и относительно симметричными диффузными зонами матового стекла, с уменьшением объема и колоколовидной формой грудной клетки.
Терминология
Термин болезнь гиалиновых мембран отражает неспецифические гистологические изменения при респираторном дистресс синдроме новорожденных. Сам термин РДС охватывает более широкий круг заболеваний.
Эпидемиология
Распространенность оценивается в 6 случаев на 1000 новорожденных [2]. К предрасполагающим факторам относятся:
Патология
Незрелые пневмоциты II типа не способны синтезировать сурфактант. При недостаточности сурфактанта повышается поверхностное натяжение и снижается легочный комплаенс, что приводит к спадению альвеол. Поврежденные и погибшие клетки, фибрин и слизь выстилают терминальные бронхиолы и альвеолы, являясь результатом, а не причиной болезни.
Диагностика
Снижено отношение лецитин/сфингомиелин в амниотической жидкости.
Рентгенография
- диффузные зоны матового стекла или мелкоочаговые тени
- двустороннее симметричное распределение
- признак воздушной бронхограммы, особенно на переферии (часто)
- очаговость отражает соотношение вентилируемых бронхиол на фоне ателектаза альвеол
- гипервентиляция исключает диагноз болезни гиалиновых мембран (может присутсвовать у интубированных пациентов с болезнью гиалиновых мембран)
Болезнь гиалиновых мембран может быть безопасно исключена у новорожденных без патологических признаков на ренгенограмме через 6 часов после рождения.
Лечение и прогноз
Назначение экзогенного сурфактанта. Поддерживающая оксигенотерапия и диуретики. Положительное давление конца выдоха. Постоянное положительное давление в дыхательных путях.
ГИАЛИНОВО-МЕМБРАННАЯ БОЛЕЗНЬ НОВОРОЖДЁННЫХ
ГИАЛИНОВО-МЕМБРАННАЯ БОЛЕЗНЬ НОВОРОЖДЁННЫХ — неинфекционное поражение легких новорожденных, преимущественно недоношенных детей, характеризующееся отложением гиалиноподобного вещества на внутренней поверхности альвеол и альвеолярных ходов.
Гиалиново-мембранная болезнь новорождённых впервые описана в 1903 г. Хохгеймом (К. Hochheim), который определил гиалиновые отложения как хитиновые мембраны. В 1925 г. Джонсон и Майер (W. Johnson, J. Meyer) на основании тщательного морфологического изучения Гиалиново-мембранной болезни новорождённых впервые назвали эти отложения гиалиновыми мембранами. В 1953 г. Доналд и Стайнер (J. Donald, К. Steiner) дали рентгенологическое описание Гиалиново-мембранной болезни новорождённых. В отечественной литературе Гиалиново-мембранная болезнь новорождённых с морфологических позиций описана А. Н. Сержаниной и К. Ю. Гулькевичем (1963). Рентгенологическая характеристика Г.-м. б. н. дана А. 3. Гингольд и H. А. Пановым (1965).
По данным разных авторов, основанных на аутопсии умерших новорожденных, Г.-м. б. н. наблюдается довольно часто (от 15 до 47%). Еще чаще (от 39 до 75%) она обнаруживается у недоношенных детей, умерших в первые дни жизни. У мертворожденных плодов Г.-м. б. н. не наблюдается.
Содержание
Этиология и патогенез
В основе возникновения Г.-м. б. н. лежат нарушения, которые формируются в условиях острого или хронического заболевания матери, патологического течения беременности и родов. Возникновению Г.-м. б. н. способствуют внутриутробная гипоксия, нарушения внутриутробного развития плода, незрелость организма, родовая травма ц. н. с., внутриутробная аспирация. Эти причины, часто сочетающиеся между собой, обусловливают нарушения всех жизненно важных функций и сложный комплекс морфол, изменений в легких.
Патогенез
Патогенез Г.-м. б. н. окончательно не выяснен. Распространена гипотеза об эндогенном происхождении гиалиновых мембран в связи с изменением состояния легочных капилляров и повышенной сосудистой проницаемостью, обусловленными гипоксией, гиперкапнией и ацидозом, нарушением процессов свертывания крови и образования сурфактанта (см:), к-рое приводит к нарушению стабильности легочной аэрации.
Сурфактант — сложный фосфолипид — входит в состав поверхностно-активной пленки, покрывающей внутреннюю поверхность альвеол. Действуя как антиателектатический фактор, он меняет свою активность в зависимости от расширения или сокращения площади дыхательной поверхности. У детей с Г.-м. б. н. ферментативные процессы образования сурфактанта значительно изменены.
Патологическая анатомия
Легкие обычно безвоздушны, плотные, красновато-фиолетового цвета, немного увеличены по весу и объему. На поверхности разреза легких определяется кровянистая жидкость с пузырьками воздуха.
Выделяют три стадии развития гиалиновых мембран. Первая стадия — вскоре после рождения гиалиновые мембраны имеют вид небольших рыхлых эозинофильных лент, глыбчатых скоплений на фоне плазморрагии и отека. Вторая стадия — у детей старше 6 час. гиалиновые мембраны имеют вид плотной эозинофильной массы, покрывающей стенки альвеол, альвеолярных ходов и иногда респираторных бронхиол; альвеолярный эпителий нередко находится в состоянии некробиоза. Третья стадия — у детей в конце 1—3-х суток гиалиновые мембраны под влиянием макрофагальной реакции очищения подвергаются фрагментации и лизису.
При электронной микроскопии выявляется зернистое или фибриллярное строение гиалиновых мембран с пластинчатыми тельцами, которые вместе с эпителиальными клетками образуют осмиофильный поверхностный слой в легких, отмечается некроз альвеолярных клеток и генерализованные утолщения эндотелия легочных капилляров. Гиалиновые мембраны состоят из различных субстанций — плазматических компонентов, гемоглобина, фибрина, нуклео- и мукопротеина.
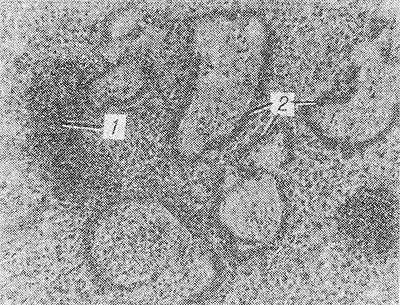
![Рис. 1. Микропрепарат ткани легкого ребенка двух дней, умершего от гиалиновомембранной болезни новорожденных: в легких ателектазы (1) и гиалиновые мембраны (2); окраска гематоксилин-эозином.]()
Рис. 1. Микропрепарат ткани легкого ребенка двух дней, умершего от гиалиновомембранной болезни новорожденных: в легких ателектазы (1) и гиалиновые мембраны (2); окраска гематоксилин-эозином.
Гиалиновые мембраны почти всегда сочетаются с рассеянными ателектазами легких (рис. 1) и отечно-геморрагическим синдромом.
Клиническая картина
Дети с Г.-м. б. н. могут родиться с незначительными патол, явлениями. Однако через 1.5—2 часа после рождения появляются одышка, бледность и цианоз, достигающие к 24—48 час. жизни крайней степени. Дыхание учащается до 80—140 в 1 мин., сопровождается западением грудины, втяжением межреберных промежутков и звучным выдохом. Дыхательные усилия велики, а дыхание ослаблено. Перкуторный звук умеренно укорочен, выслушиваются непостоянные мелкие влажные хрипы. Неблагоприятными признаками являются остановки дыхания, нарастающие цианоз и гипотермия, периферические отеки, судороги, которые сменяются адинамией, снижением физиол. рефлексов.
При благоприятном течении заболевания выздоровление наступает через 48—72 часа, иногда через 5—6 дней после рождения. Наиболее частым осложнением является пневмония.
Диагноз ставится на основании данных анамнеза, клин, наблюдения и гл. обр. рентгенол, исследования ребенка.
Рентгенодиагностика
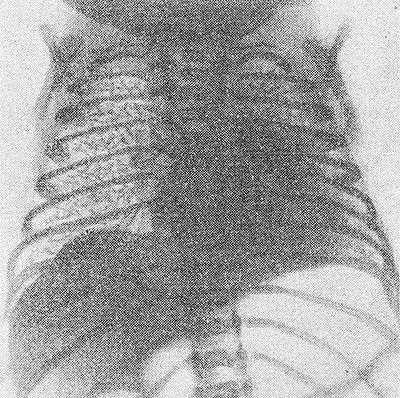
![Рис. 2. Рентгенограмма грудной клетки ребенка 15 часов жизни, страдающего гиалиново-мембранной болезнью: на всем протяжении правого легкого видна характерная сетчатость легочного рисунка, ателектазы в левом легком.]()
Рис. 2. Рентгенограмма грудной клетки ребенка 15 часов жизни, страдающего гиалиново-мембранной болезнью: на всем протяжении правого легкого видна характерная сетчатость легочного рисунка, ателектазы в левом легком.
Основной методикой исследования является рентгенография грудной клетки. Рентгенологическими признаками Г.-м, б. н. на рентгенограмме легких (рис. 2) являются: 1) характерная патологическая сетчатость легочного рисунка; иногда наблюдаются беспорядочно расположенные участки уплотнения легочной ткани (ателектазы), чередующиеся с участками просветления за счет локального вздутия легких; 2) наличие светлых полосок бронхиальных разветвлений, различимых на фоне малопрозрачного легкого; 3) в тяжелых случаях имеется диффузное понижение прозрачности легочных полей (так наз. белое легкое). Отмечается необычная форма грудной клетки — с опущенными ребрами. Иногда на рентгенограмме могут наблюдаться пневмоторакс (см.), интерстициальная и медиастинальная эмфизема (см.), возникающие в связи с разрывом бронхиол.
Лечение
Лечение детей с Г.-м. б. н. должно быть комплексным. Оно включает наряду с адекватными условиями выхаживания восстановление проходимости дыхательных путей, оксигенотерапию, ре- и дегидратационные мероприятия, гормонотерапию, парентеральное питание, применение кровезаменителей, плазмы крови, десенсибилизирующих и сердечных препаратов, антибиотиков с учетом анамнеза новорожденного и сопутствующей инфекции.
Прогноз
Прогноз неблагоприятный. Летальность достигает 40—50%. Смерть наступает через 48—72 часа, иногда на 5—6-е сутки после рождения.
Профилактика
Проведение мероприятий по антенатальной охране плода (см.), предупреждение невынашивания беременности и внутриутробной гипоксии (см. Асфиксия плода и новорожденного), организация специализированной помощи женщинам с патологией беременности и родов.
Библиография: Микельсаар Р. Н. О роли гипоксии и гиперкапнии в возникновении синдрома гиалиновых мембран, Арх. патол., т. 31, № 12, с. 47, 1969, библиогр.;
Сержанина А. Н. и Гулькевич К. Ю. Гиалиновые мембраны легких у новорожденных, Арх. патол., т. 25, №4, с. 3, 1963, библиогр.; Смирнов Е. А. Образование гиалиновых мембран в легких при асфиксии у новорожденных, Вопр. охр. мат. и дет., т. 17, № 11, с. 79, 1972; Тихонов В. А. Рентгенологические изменения при болезни гиалиновых мембран легких, Педиатрия, № 11, с. 49, 1973, библиогр.; Цимбал О. Л. Рентгенологическое исследование новорожденных, Л., 1970; Auld P., HodsonA. a. Usher R. Hyaline membrane disease, J. Pediat., v. 80, p. 129, 1972; Averg М. E. The lung and its disorders in the newborn infant, Philadelphia — L., 1968, bibliogr.; Rudhe U., Margolin F. R. a. Robertson B. A typical roentgen appearances of the lung in hyaline membrane disease of newborn, Acta radiol. (Stockh.), v. 10, p. 57, 1970; Wolfson S. L. a. o. Radiographic diagnosis of hyaline membrane disease, Radiology, v. 93, p. 339, 1969.
Синдром дыхательных расстройств
Синдром дыхательных расстройств - патологическое состояние новорожденных, возникающее в первые часы и сутки после рождения вследствие морфофункциональной незрелости легочной ткани и дефицита сурфактанта. Синдром дыхательных расстройств характеризуется дыхательной недостаточностью различной степени выраженности (тахипноэ, цианозом, втяжением уступчивых мест грудной клетки, участием вспомогательной мускулатуры в акте дыхания), признаками угнетения ЦНС и нарушения кровообращения. Синдром дыхательных расстройств диагностируется на основании клинических и рентгенологических данных, оценке показателей зрелости сурфактанта. Лечение синдрома дыхательных расстройств включает оксигенотерапию, инфузионную терапию, антибиотикотерапию, эндотрахеальную инстилляцию сурфактанта.
Общие сведения
Синдром дыхательных расстройств (СДР) - патология раннего неонатального периода, обусловленная структурно-функциональной незрелостью легких и связанным с ней нарушением образования сурфактанта. В зарубежной неонатологии и педиатрии термин «синдром дыхательных расстройств» тождественен понятиям «респираторный дистресс-синдром», «болезнь гиалиновых мембран», «пневмопатии». Синдром дыхательных расстройств развивается примерно у 20% недоношенных (у детей, рожденных ранее 27 недель гестации, - в 82-88% случаев) и 1-2% доношенных новорожденных. Среди причин перинатальной смертности на долю синдрома дыхательных расстройств приходится, по различным данным, от 35 до 75%, что указывает на актуальность и во многом еще нерешенность проблемы выхаживания детей с СДР.
Причины синдрома дыхательных расстройств
Как уже указывалось, патогенез синдрома дыхательных расстройств у новорожденных связан с незрелостью легочной ткани и обусловленной этим недостаточностью антиателектатического фактора - сурфактанта, его неполноценностью, ингибированием или повышенным разрушением.
Сурфактант представляет собой поверхностно-активный липопротеиновый слой, покрывающий альвеолярные клетки и уменьшающий поверхностное натяжение легких, т. е. предупреждающий спадение стенок альвеол. Сурфактант начинает синтезироваться альвеолоцитами с 25-26 недели внутриутробного развития плода, однако его наиболее активное образование происходит с 32-34 недели гестации. Под действием многих факторов, в числе которых гормональная регуляция глюкокортикоидами (кортизолом), катехоламинами (адреналином и норадреналином), эстрогенами, гормонами щитовидной железы, созревание системы сурфактанта завершается к 35-36-й неделе гестации.
Поэтому, чем ниже гестационный возраст новорожденного, тем меньше у него количество сурфактанта в легких. В свою очередь, это приводит к спадению стенок альвеол на выдохе, ателектазу, резкому снижению площади газообмена в легких, развитию гипоксемии, гиперкапнии и респираторного ацидоза. Нарушение альвеолокапиллярной проницаемости приводит к пропотеванию плазмы из капилляров и последующему выпадению гиалиноподобных веществ на поверхность бронхиол и альвеол, что еще в большей степени снижает синтез сурфактанта и способствует развитию ателектазов легких (болезнь гиалиновых мембран). Ацидоз и легочная гипертензия поддерживают сохранение фетальных коммуникаций (открытого овального окна и артериального протока) - это также усугубляет гипоксию, приводит к развитию ДВС-синдрома, отечно-геморрагического синдрома, дальнейшему нарушению образованию сурфактанта.
Риск развития синдрома дыхательных расстройств повышается при недоношенности, морфо-функциональной незрелости по отношению к гестационному возрасту, внутриутробных инфекциях, гипоксии плода и асфиксии новорожденного, ВПС, пороках развития легких, внутричерепных родовых травмах, многоплодии, аспирации мекония и околоплодных вод, врожденном гипотиреозе и др. Материнскими факторами риска развития синдрома дыхательных расстройств у новорожденного могут служить сахарный диабет, анемия, родовое кровотечение, родоразрешение с помощью кесарева сечения.
Классификация синдрома дыхательных расстройств
На основании этиологического принципа различают синдром дыхательных расстройств гипоксического, инфекционного, инфекционно-гипоксического, эндотоксического, генетического (при генетически обусловленной патологии сурфактанта) генеза.
На основании развивающихся патологических сдвигов выделяют 3 степени тяжести синдрома дыхательных расстройств.
- I (легкая степень) - возникает у относительно зрелых детей, имеющих при рождении состояние средней тяжести. Симптоматика развивается только при функциональных нагрузках: кормлении, пеленании, проведении манипуляций. ЧД менее 72 в мин.; газовый состав крови не изменен. Состояние новорожденного нормализуется в течение 3-4 дней.
- II (средне-тяжелая степень) - ребенок рождается в тяжелом состоянии, которое нередко требует проведения реанимационных мероприятий. Признаки синдрома дыхательных расстройств развиваются в течение 1-2 часов после рождения и сохраняются до 10 суток. Необходимость в дотации кислорода обычно отпадает на 7-8 сутки жизни. На фоне синдрома дыхательных расстройств у каждого второго ребенка возникает пневмония.
- III (тяжелая степень) - обычно возникает у незрелых и глубоко недоношенных детей. Признаки синдрома дыхательных расстройств (гипоксия, апноэ, арефлексия, цианоз, резкое угнетение ЦНС, нарушение терморегуляции) возникают с момента рождения. Со стороны сердечно-сосудистой системы отмечается тахикардия или брадикардия, артериальная гипотония, признаки гипоксии миокарда на ЭКГ. Велика вероятность летального исхода.
Симптомы синдрома дыхательных расстройств
Клинические проявления синдрома дыхательных расстройств обычно развиваются на 1-2 сутки жизни новорожденного. Появляется и интенсивно нарастает тахипноэ (ЧД до 60-80 в минуту) с участием в дыхательном акте вспомогательной мускулатуры, втяжением мечевидного отростка грудины и межреберий, раздуванием крыльев носа. Характерны экспираторные шумы («хрюкающий выдох»), обусловленные спазмом голосовой щели, приступы апноэ, синюшность кожных покровов (сначала периоральный и акроцианоз, затем - общий цианоз), пенистые выделения изо рта часто с примесью крови.
У новорожденных с синдромом дыхательных расстройств отмечаются признаки угнетения ЦНС, обусловленные гипоксией, нарастание отека мозга, склонность к внутрижелудочковым кровоизлияниям. ДВС-синдром может проявляться кровоточивостью из мест инъекций, легочным кровотечением и т. д. При тяжелой форме синдрома дыхательных расстройств стремительно развивается острая сердечная недостаточность с гепатомегалией, периферическими отеками.
Другими осложнениями синдрома дыхательных расстройств могут являться пневмонии, пневмоторакс, эмфизема легких, отек легких, ретинопатия недоношенных, некротический энтероколит, почечная недостаточность, сепсис и др. В исходе синдрома дыхательных расстройств у ребенка может отмечаться выздоровление, гиперреактивность бронхов, перинатальная энцефалопатия, нарушения иммунитета, ХНЗЛ (буллезная болезнь, пневмосклероз и др.).
Диагностика синдрома дыхательных расстройств
В клинической практике для оценки степени тяжести синдрома дыхательных расстройств используется шкала И. Сильвермана, где в баллах (от 0 до 2-х) оцениваются следующие критерии: экскурсия грудной клетки, втяжение межреберий на вдохе, западение грудины, раздувание ноздрей, опускание подбородка на вдохе, экспираторные шумы. Суммарная оценка ниже 5 баллов свидетельствует о легкой степени синдрома дыхательных расстройств; выше 5 - средней, 6—9 баллов — о тяжелой и от 10 баллов - о крайне тяжелой степени СДР.
В диагностике синдрома дыхательных расстройств решающее значение отводится рентгенографии легких. Рентгенологическая картина изменяется в различные патогенетические фазы. При рассеянных ателектазах выявляется мозаичная картина, обусловленная чередованием участков снижения пневматизации и вздутия легочной ткани. Для болезни гиалиновых мембран характерны «воздушная бронхограмма», ретикулярно-надозная сетка. В стадии отечно-геморрагического синдрома определяется нечеткость, размытость легочного рисунка, массивные ателектазы, определяющие картину «белого легкого».
Для оценки степени зрелости легочной ткани и системы сурфактанта при синдроме дыхательных расстройств применяется тест, определяющий отношение лецитина к сфингомиелину в околоплодных водах, трахеальном или желудочном аспирате; «пенный» тест с добавлением этанола в анализируемую биологическую жидкость и др. Возможно использование этих же тестов при проведении инвазивной пренатальной диагностики - амниоцентеза, осуществляемого после 32 недели гестации.
Состояние ребенка, обусловленное синдромом дыхательных расстройств, следует отличать от врожденной пневмонии, пороков дыхательной системы, атрезии хоан, ВПС, родовой травмы, врожденной диафрагмальной грыжи и др. В рамках дифференциальной диагностики выполняется нейросонография, рентгенография позвоночника, люмбальная пункция, ЭКГ, ЭхоКГ и пр.
Лечение синдрома дыхательных расстройств
Ведение ребенка с синдромом дыхательных расстройств осуществляется неонатологом, детским анестезиологом-реаниматологом с привлечением в случае необходимости детского невролога, детского пульмонолога, детского кардиолога и др.
Ребенок с синдромом дыхательных расстройств нуждается в непрерывном контроле ЧС, ЧД, газового состав крови, КОС; мониторинге показателей общего и биохимического анализа крови, коагулограммы, ЭКГ. Для поддержания оптимальной температуры тела ребенок помещается в кувез, где ему обеспечивается максимальный покой, ИВЛ или ингаляции увлажненного кислорода через носовой катетер, парентеральное питание. Ребенку периодически выполняется трахеальная аспирация, вибрационный и перкуторный массаж грудной клетки.
При синдроме дыхательных расстройств проводится инфузионная терапия раствором глюкозы, гидрокарбоната натрия; трансфузии альбумина и свежезамороженной плазмы; антибиотикотерапия, витаминотерапия, диуретическая терапия. Важным слагаемым профилактики и лечения синдрома дыхательных расстройств является эндотрахеальная инстилляция препаратов сурфактанта.
Прогноз и профилактика синдрома дыхательных расстройств
Последствия синдрома дыхательных расстройств определяются сроком родов, тяжестью дыхательной недостаточности, присоединившимися осложнениями, адекватностью проведения реанимационных и лечебных мероприятий.
В плане профилактики синдрома дыхательных расстройств наиболее важным представляется предупреждение преждевременных родов. В случае угрозы преждевременных родов необходимо проведение терапии, направленной на стимуляцию созревание легочной ткани у плода (дексаметазон, бетаметазон, тироксин, эуфиллин). Недоношенным детям необходимо проводить раннюю (в первые часы после рождения) заместительную терапию сурфактантом.
В дальнейшем дети, перенесшие синдром дыхательных расстройств, кроме участкового педиатра, должны наблюдаться детским неврологом, детским пульмонологом, детским офтальмологом.
В лекции рассматриваются основные аспекты этиологии, патогенеза, клиники, диагностики, терапии и профилактики респираторного дистресс-синдрома.
Respiratory distress syndrome premature infants: modern tactics therapy and prevention
The lecture considers the main aspects of etiology, pathogenesis, clinical manifestations, diagnosis, therapy and prevention of respiratory distress syndrome.
Респираторный дистресс-синдром (РДС) новорожденных — самостоятельная нозологическая форма (шифр по МКБ-Х — Р 22.0), клинически выражается в виде дыхательной недостаточности в результате развития первичных ателектазов, интерстициального отека легких и гиалиновых мембран, в основе появления которых лежит дефицит сурфактанта, проявляющийся в условиях дисбаланса кислородного и энергетического гомеостаза [5].
Этиология и патогенез. Концепция о том, что основу развития РДС у новорожденных составляет структурно-функциональная незрелость легких и системы сурфактанта, в настоящее время остается ведущей, и ее позиции укрепились после того, как появились данные об успешном применении экзогенного сурфактанта [1, 3, 5].
Сурфактант — мономолекулярный слой на поверхности раздела между альвеолами и воздухом, основная функция которого заключается в снижении поверхностного натяжения альвеол. Синтезируется сурфактант альвеолоцитами II типа. Человеческий сурфактант состоит примерно на 90% из липидов и на 5-10% из протеинов. Основную функцию — снижение поверхностного натяжения и препятствие спадению альвеол на выдохе — выполняют поверхностно-активные фосфолипиды. Кроме этого, сурфактант защищает альвеолярный эпителий от повреждений и способствует мукоцилиарному клиренсу, обладает бактерицидной активностью против грамположительных микроорганизмов и стимулирует макрофагальную реакцию в легких, участвует в регуляции микроциркуляции в легких и проницаемости стенок альвеол, препятствует развитию отека легких [7].
Альвеолоциты II типа начинают вырабатывать сурфактант у плода с 20-24-й недель внутриутробного развития. Особенно интенсивный выброс сурфактанта на поверхность альвеол происходит в момент родов, что способствует первичному расправлению легких. Система сурфактанта созревает к 35-36-й неделям внутриутробного развития.
Первичный дефицит сурфактанта может быть обусловлен низкой активностью ферментов синтеза, энергетической недостаточностью или усиленной его деградацией. Созревание альвеолоцитов II типа задерживается при наличии у плода гиперинсулинемии и ускоряется под воздействием хронической внутриутробной гипоксии, обусловленной такими факторами, как гипертония беременных, задержка внутриутробного развития. Синтез сурфактанта стимулируют глюкокортикоиды, тиреоидные гормоны, эстрогены, адреналин и норадреналин.
При дефиците или сниженной активности сурфактанта повышается проницаемость альвеолярных и капиллярных мембран, развивается застой крови в капиллярах, диффузный интерстициальный отек и перерастяжение лимфатических сосудов; происходит спадение альвеол и формирование ателектазов. Вследствие этого уменьшается функциональная остаточная емкость легких, дыхательный объем и жизненная емкость легких. Как следствие, увеличивается работа дыхания, происходит внутрилегочное шунтирование крови, нарастает гиповентиляция легких. Этот процесс приводит к развитию гипоксемии, гиперкапнии и ацидоза [1, 3].
На фоне прогрессирующей дыхательной недостаточности возникают нарушения функции сердечно-сосудистой системы: вторичная легочная гипертензия с право-левым шунтом через функционирующие фетальные коммуникации, транзиторная дисфункция миокарда правого и/или левого желудочков, системная гипотензия.
При патологоанатомическом исследовании — легкие безвоздушные, тонут в воде. При микроскопии отмечаются диффузные ателектазы и некроз клеток альвеолярного эпителия. Многие из расширенных терминальных бронхиол и альвеолярных ходов содержат эозинофильные мембраны на фибринозной основе. У новорожденных, умерших от РДС в первые часы жизни, гиалиновые мембраны обнаруживаются редко [3].
Клинические признаки и симптомы. Наиболее часто РДС развивается у недоношенных с гестационным возрастом менее 34 недель. Факторами риска по развитию РДС среди новорожденных, родившихся в более поздние сроки и доношенных, являются сахарный диабет у матери, многоплодная беременность, изосерологическая несовместимость крови матери и плода, внутриутробные инфекции, кровотечения в связи с отслойкой или предлежанием плаценты, кесарево сечение до начала родовой деятельности, асфиксия плода и новорожденного [1, 7].
Классическая картина РДС характеризуется стадийностью развития клинических и рентгенологических симптомов, появляющихся через 2-8 часов после рождения: постепенное учащение дыхания, раздувание крыльев носа, «дыхание трубача», появление звучного стонущего выдоха, ретракция грудины, цианоз, угнетение ЦНС. Ребенок стонет, чтобы удлинить выдох, благодаря чему происходит реальное улучшение альвеолярной вентиляции. При неадекватном лечении происходит снижение АД, температуры тела, усиливаются мышечная гипотония, цианоз и бледность кожных покровов, развивается ригидность грудной клетки. При развитии в легких необратимых изменений могут появиться и нарастать общие отеки, олигурия. Аускультативно в легких выслушивается ослабленное дыхание и крепитирующие хрипы. Как правило, наблюдаются признаки сердечно-сосудистой недостаточности [4, 5].
В зависимости от морфофункциональной зрелости ребенка и тяжести дыхательных нарушений клинические признаки дыхательных расстройств могут встречаться в различных комбинациях и иметь разную степень выраженности. Клинические проявления РДС у недоношенных с массой тела менее 1500 г и гестационным возрастом менее 32 недель имеют свои особенности: отмечается более пролонгированное развитие симптомов дыхательной недостаточности, своеобразная очередность проявления симптомов. Самые ранние признаки — разлитой цианоз на багровом фоне, затем вздутие грудной клетки в передневерхних отделах, позже — втяжение нижних межреберий и западение грудины. Нарушение ритма дыхания чаще всего проявляется в виде приступов апноэ, нередко наблюдается судорожное и парадоксальное дыхание. Для детей с экстремально низкой массой тела такие признаки, как раздувание крыльев носа, звучный выдох, «дыхание трубача», выраженная одышка, нехарактерны [5].
Клиническая оценка тяжести дыхательных нарушений проводится по шкалам Сильверман (Silverman) и Даунс (Downes). В соответствии с оценкой РДС подразделяется на легкую форму заболевания (2-3 балла), среднетяжелую (4-6 баллов) и тяжелую (более 6 баллов).
При рентгенологическом исследовании органов грудной клетки отмечается характерная триада признаков: диффузное снижение прозрачности легочных полей, границы сердца не дифференцируются, «воздушная» бронхограмма [5, 7, 8].
В качестве осложнений РДС возможно развитие синдромов утечки воздуха из легких, таких как пневмоторакс, пневмомедиастинум, пневмоперикард и интерстициальная эмфизема легких. К хроническим заболевания, поздним осложнениям болезни гиалиновых мембран относятся бронхолегочная дисплазия и стеноз трахеи [1, 4].
Принципы терапии РДС. Обязательным условием лечения недоношенных детей с РДС является создание и поддержание охранительного режима: снижение светового, звукового и тактильного воздействия на ребенка, местная и общая анестезия перед выполнением болезненных манипуляций. Большое значение имеет создание оптимального температурного режима, начиная с оказания первичной и реанимационной помощи в родильном зале. При проведении реанимационной помощи недоношенным с гестационным возрастом менее 28 недель целесообразно дополнительно использовать стерильный полиэтиленовый пакет с прорезью для головы или одноразовую пеленку на полиэтиленовой основе, которые позволяют предотвратить избыточные потери тепла. По окончании комплекса первичных и реанимационных мероприятий ребенок из родильного зала переводится на пост интенсивной терапии, где помещается в кувез или под источник лучистого тепла [6].
Антибактериальную терапию назначают всем детям с РДС. Проводится инфузионная терапия под контролем диуреза. У детей, как правило, имеется задержка жидкости в первые 24-48 часов жизни, что требует ограничения объема инфузионной терапии. Большое значение имеет предотвращение гипогликемии [3].
При тяжелом РДС и высокой зависимости от кислорода показано проведение парентерального питания. По мере стабилизации состояния на 2-3-и сутки после пробного введения воды через зонд нужно постепенно подключать энтеральное питание грудным молоком или смесями для недоношенных, что уменьшает риск возникновения некротизирующего энтероколита [3].
Респираторная терапия РДС. Кислородотерапия используется при легких формах РДС с помощью маски, кислородной палатки, носовых катетеров [5].
CPAP — continuous positive airway pressure — постоянное (т.е. непрерывно поддерживаемое) положительное давление в дыхательных путях препятствует спадению альвеол и развитию ателектазов. Постоянное положительное давление увеличивает функциональную остаточную емкость легких (ФОЕ), снижает резистентность дыхательных путей, улучшает растяжимость легочной ткани, способствует стабилизации и синтезу эндогенного сурфактанта [6]. Предпочтительнее использование биназальных канюль и устройств, обеспечивающих вариабельный поток (NCPAP) [3, 6].
Профилактическое или раннее (в течение первых 30 минут жизни) назначение CPAP применяется всем новорожденным гестационного возраста 27-32 недель при наличии у них самостоятельного дыхания. При отсутствии у недоношенного самостоятельного дыхания рекомендуется проведение масочной ИВЛ; после восстановления самостоятельного дыхания начинают СРАР.
Применение CPAP в родильном зале противопоказано, несмотря на наличие самостоятельного дыхания детям: с атрезией хоан или другими ВПР челюстно-лицевой области, диагностированным пневмотораксом, с врожденной диафрагмальной грыжей, с врожденными пороками развития, несовместимыми с жизнью, с кровотечением (легочным, желудочным, кровоточивостью кожных покровов), с признаками шока.
Терапевтическое использование CPAP. Показано во всех случаях, когда у ребенка развиваются первые признаки дыхательных расстройств и нарастает зависимость от кислорода. Кроме того, CPAP применяется как метод респираторной поддержки после экстубации новорожденных любого гестационного возраста.
Механическая ИВЛ является основным методом лечения тяжелой дыхательной недостаточности у новорожденных детей с РДС [3, 5, 6]. Следует помнить, что проведение ИВЛ даже при помощи самых совершенных аппаратов неизбежно приводит к повреждению легких. Поэтому основные усилия должны быть направлены на предотвращение развития тяжелой дыхательной недостаточности. Внедрение заместительной сурфактантной терапии и раннее применение CPAP способствует снижению удельного веса ИВЛ в интенсивной терапии новорожденных с РДС.
В современной неонатологии используется довольно большое количество методов и режимов ИВЛ. Во всех случаях, когда ребенок с РДС не находится в критическом состоянии, лучше начинать с режимов вспомогательной синхронизированной (триггерной) вентиляции. Это позволит ребенку активно участвовать в поддержании необходимого объема минутной вентиляции легких и будет способствовать уменьшению продолжительности и частоты осложнений ИВЛ. При неэффективности традиционной ИВЛ используется метод высокочастотной ИВЛ. Выбор конкретного режима зависит от выраженности дыхательных усилий пациента, опыта врача и возможностей используемого аппарата ИВЛ.
Необходимым условием эффективного и безопасного проведения ИВЛ является мониторинг жизненно важных функций организма ребенка, газового состава крови и параметров дыхания.
Заместительная терапия сурфактантом. Заместительная терапия сурфактантом — патогенетический метод лечения РДС. Данная терапия направлена на восполнение дефицита сурфактанта, и ее эффективность доказана в многочисленных рандомизированных контролируемых исследованиях. Она позволяет отказаться от высоких величин давления и концентраций кислорода при проведении ИВЛ, что способствует значительному снижению риска баротравмы и токсического действия кислорода на легкие, уменьшает частоту развития бронхолегочной дисплазии, повышает выживаемость недоношенных [6, 10].
Профилактическим считается применение сурфактанта до развития клинических симптомов респираторного дистресс-синдрома у новорожденных с наиболее высоким риском развития РДС: гестационный возраст менее 27 недель, отсутствие курса антенатальной стероидной терапии у недоношенных детей, родившихся на 27-29-й неделях гестации. Рекомендуемая доза куросурфа при профилактическом введении — 100-200 мг/кг.
Ранним терапевтическим применением называется использование сурфактанта у детей из группы риска по РДС в связи с нарастанием дыхательной недостаточности.
У недоношенных детей с регулярным самостоятельным дыханием на фоне раннего применения CPAP сурфактант целесообразно вводить лишь при нарастании клинических признаков РДС. Детям, родившимся на сроке гестации менее 32 недель и требующим интубации трахеи для проведения ИВЛ в родильном зале в связи с неэффективностью самостоятельного дыхания, введение сурфактанта показано в течение ближайших 15-20 минут после рождения. Рекомендуемая доза Куросурфа при раннем терапевтическом введении — не менее 180 мг/кг (оптимально — 200 мг/кг).
Отсроченное терапевтическое применение сурфактантов. Если новорожденному сурфактант не вводился с профилактической или ранней терапевтической целью, то после перевода на ИВЛ ребенка с РДС заместительная терапия сурфактантом должна быть проведена как можно раньше. Эффективность позднего терапевтического применения сурфактанта существенно ниже профилактического и раннего терапевтического применения. При отсутствии или недостаточном эффекте от введения первой дозы проводят повторное введение сурфактанта. Обычно повторно сурфактант вводят через 6-12 часов после введения предыдущей дозы.
Назначение сурфактанта для терапевтического лечения противопоказано при легочном кровотечении, отеке легких, гипотермии, декомпенсированном ацидозе, артериальной гипотензии и шоке. Прежде чем вводить сурфактант, необходимо стабилизировать состояние пациента. В случае осложнения РДС легочным кровотечением сурфактант можно применять не ранее чем через 6-8 часов после купирования кровотечения.
Профилактика РДС. Применение следующих мероприятий позволяет повысить выживаемость среди новорожденных с риском развития РДС [4]:
1. Антенатальная ультразвуковая диагностика для более точного определения гестационного возраста и оценки состояния плода.
2. Непрерывный мониторинг плода с целью подтверждения удовлетворительного состояния плода во время родов или выявления дистресса плода с последующим изменением тактики ведения родов.
3. Оценка зрелости легких плода до родов — соотношение лецитин/сфингомиелин, содержание фосфатидилглицерина в околоплодных водах.
4. Профилактика преждевременных родов с использованием токолитиков.
5. Антенатальная кортикостероидная терапия (АКТ).
Назначение кортикостероидной терапии показано при следующих состояниях:
— преждевременное излитие околоплодных вод;
— клинические признаки начала преждевременных родов (регулярная родовая деятельность, резкое укорочение/сглаживание шейки матки, открытие до 3-4 см);
— кровотечение во время беременности;
— осложнения во время беременности (в т.ч. преэклампсия, внутриутробная задержка роста плода, предлежание плаценты), при которых досрочное прерывание беременности производится в плановом или экстренном порядке [5].
Сахарный диабет матери, преэклампсия, профилактически пролеченный хориоамнионит, пролеченный туберкулез не являются противопоказаниями к назначению АКТ. В этих случаях проводится соответственно жесткий контроль гликемии, мониторинг артериального давления. Кортикостероидная терапия назначается под прикрытием противодиабетических препаратов, гипотензивной или антибактериальной терапии [5].
Кортикостероидная терапия противопоказана при системных инфекционных заболеваниях (туберкулез). Меры предосторожности должны быть соблюдены при подозрении на хориоамнионит (терапия проводится под прикрытием антибиотиков).
Оптимальным интервалом между проведением терапии кортикостероидами и родоразрешением является промежуток от 24 часов до 7 дней от начала терапии.
Препараты, применяемые для профилактики РДС:
Бетаметазон — 2 дозы по 12 мг внутримышечно через 24 часа.
Дексаметазон — по 6 мг внутримышечно каждые 12 часов в течение 2 дней. Поскольку в нашей стране препарат дексаметазона распространен в ампулах по 4 мг, рекомендуется внутримышечное его введение по 4 мг 3 раза в день в течение 2 дней [5].
При угрозе преждевременных родов предпочтительнее антенатальное введение бетаметазона. Он, как показали исследования, быстрее стимулирует созревание легких, способствует снижению частоты ВЖК и перивентрикулярной лейкомаляции у недоношенных детей с гестационным возрастом более 28 недель, приводя к достоверному уменьшению перинатальной заболеваемости и смертности.
Дозы кортикостероидов при многоплодной беременности не увеличиваются.
Повторный курс АКТ проводится не ранее чем через 7 дней после решения консилиума.
Респираторный дистресс-синдром (РДС) продолжает оставаться одним из самых частых и тяжелых заболеваний раннего неонатального периода у недоношенных новорожденных. Антенатальная профилактика и адекватная терапия РДС позволяют снизить летальность и уменьшить частоту осложнений при этом заболевании.
О.А. Степанова
Казанская государственная медицинская академия
Степанова Ольга Александровна — кандидат медицинских наук, доцент кафедры педиатрии и неонатологии
Литература:
1. Гребенников В.А., Миленин О.Б., Рюмина И.И. Респираторный дистресс-синдром у новорожденных. — М., 1995. — 136 c.
2. Недоношенность: Пер. с англ. / под ред. В.Х.Ю. Виктора, Э.К. Вуда- М.: Медицина, 1995. — 368 c.
3. Неонатология: Национальное руководство / под ред. Н.Н. Володина. — М.: ГЭОТАР-Медиа, 2007. — 848 c.
4. Неонатология: Пер. с англ. / под ред. Т.Л. Гомелла, М.Д. Каннигам. — М., 1995. — 640 c.
5. Перинатальный аудит при преждевременных родах / В.И. Кулаков, Е.М. Вихляева, Е.Н. Байбарина, З.С. Ходжаева и др. // Москва, 2005. — 224 c.
6. Принципы ведения новорожденных с респираторным дистресс-синдромом / Методические рекомендации под ред. Н.Н. Володина. — М., 2009. — 32 c.
7. Шабалов Н.П. Неонатология. — В 2 т. — М.: МЕДпресс-информ, 2006.
8. Эммануилидис Г.К., Байлен Б.Г. Сердечно-легочный дистресс у новорожденных / Пер. с англ. — М., Медицина, 1994. — 400 с.
9. Crowley P., Chalmers I., Keirse M. The effects of corticosteroid administration before preterm delivery: an overview of the evidence from controlled trials // BJOG. — 1990. — Vol. 97. — P. 11-25.
10. Yost C.C., Soll R.F. Early versus delate selective surfactant treatment for neonatal respiratory distress syndrome // Cochrane Library issue 4, 2004.
Читайте также:
- Распространенность сахарного диабета. Распространенность избыточной массы тела
- Переломы головок пястных костей. Диагностика и лечение
- Похудей-ка! Пять шагов к стройности фигуры
- Полумесяцем бровь. Как придать бровям привлекательный вид?
- Систолическая перегрузка правого желудочка. Объемная перегрузка желудочков сердца
- Анализ анамнеза заболевания: