Синдром Гленара (Glenard) - синонимы, авторы, клиника
Добавил пользователь Владимир З. Обновлено: 01.02.2026
МКБ-10 коды
Описание
Это нисходящее движение органов брюшной полости, особенно кишечных петель, по сравнению с их нормальным анатомическим положением. Это состояние проявляется хроническим запором, болями в разных частях живота, которые усиливаются при стоянии. Для диагностики энтероптоза используются тест Гленарда и инструментальные методики - ирригография, УЗИ органов брюшной полости, колоноскопия и сцинтиграфия. Консервативное лечение включает диетическую терапию, лечебную физкультуру и ношение бинта. При сложных формах внутренних органов показана операция.
Дополнительные факты
У висцероптоза есть несколько синонимов - энтероптоз, спланхноптоз, синдром Гленарда. Истинная частота этого заболевания неизвестна, потому что только около 10-20% случаев висцероптоза являются клинически очевидными. Большинство патологий выявляются случайно по отношению к другим симптомам. Существует 2 пиковых значения для выявления энтероптоза: в молодом возрасте и в пожилом возрасте (60-65 лет). Женщины страдают от выпадения органов брюшной полости в 3 раза чаще, чем мужчины. У детей висцеральные заболевания встречаются очень редко, чаще связаны с врожденными дефектами.
Причины
Точные этиологические факторы висцероптоза неизвестны. Некоторые ученые считают, что ненормальная подвижность живота и ее упущение являются конституционной версией нормы, если она не сопровождается клиническими симптомами. Более общая теория заключается в том, что висцероптоз возникает при нарушении комплекса стабилизирующих факторов. В современной гастроэнтерологии выделяют 3 группы причин энтероптоза:
• Слабость соединительной ткани. Нормальное положение органов достигается через связочный аппарат брюшной полости. Из-за дисплазии соединительной ткани эти связки и фасции недоразвиты. Причинами висцероптоза являются синдром Марфана и синдром Элерса-Данлоса.
• Более быстрая потеря веса. При тяжелой потере веса происходит потеря жировой ткани в брюшной полости и в забрюшинном пространстве. В результате все подвижные органы начинают двигаться вниз, что еще более усугубляется предрасположенностью человека к анатомическому висцероптозу.
Чрезмерное растяжение мышц живота. Эта причина связана с особыми случаями энтероптоза у женщин, которые неоднократно рожали, когда прямоугольные и косые мышцы живота слишком сильно расширяются и становятся атрофичными. Риск висцероптоза увеличивается после крупных вентральных грыж, рецидивирующего асцита.
Патогенез
Чаще всего при висцероптозе наблюдается поражение толстой кишки, которое является наиболее подвижным. Поперечная ободочная кишка приобретает U-образную форму, что затрудняет прохождение пищи и газов. Нарушение прохода через желудочно-кишечный тракт является основным патофизиологическим механизмом, который вызывает появление симптомов. При продолжающемся существовании энтероптоза возникают кишечные спайки и деформации.
Гистологически продолжительный висцероптоз представляет собой катаральное воспаление и атрофию определенных отделов кишечной стенки. Происходит подслизистая инфильтрация, при хроническом воспалительном процессе добавляются фиброзные изменения. Энтероптоз характеризуется постепенной гибелью интрамуральных нервных ганглиев, что провоцирует патологическое перенапряжение кишечника.
Классификация
В зависимости от местоположения, висцероптоз различают с правой стороны и левой стороны. В странах СНГ по классификации российского клинициста А.И. Иванова (1996) с учетом выраженности клинических симптомов заболевания. Различают 3 степени энтероптоза: компенсированный (запор менее 3-4 дней), недостаточный (стул задерживается с 5 до 10 дней), декомпенсированный. По этиологическим факторам висцероптоз делится на 2 категории: Этот вариант энтероптоза развивается при наличии предрасполагающих факторов и часто сопровождается неприятными клиническими признаками.
• Конституционный. Это происходит у людей с астеническим телосложением или из-за врожденных патологий связочного аппарата и удлинения брыжейки. В основном бессимптомный.
Клиническая картина
Пропуск определенных отделов толстой кишки проявляется в различных клинических симптомах. Наиболее часто диагностируемым висцероптозом является сгибание печени или селезенки толстой кишки, основным симптомом которого является запор. Человек чувствует тяжесть в животе и боль в области пупка. Беспокоит постоянное вздутие живота. Симптомы ухудшаются в вертикальном положении.
При аппендиксном висцероптозе все вышеперечисленные симптомы локализуются в области правой подвздошной кишки. Характеризуются приступами острой боли, напоминающими клинику для лечения острого аппендицита. При энтероптозе сигмовидной кишки наблюдаются изменения запора с диареей, как правило, в стуле наблюдаются включения слизи и крови. Пациенты жалуются на сильные спазмы в области левого таза.
Существует деформация и провисание живота, которое усиливается при наклоне тела вперед. Белые растяжки появляются на коже брюшной стенки. При висцероптозе пациенты испытывают неудобства при длительной ходьбе без повязки, при работе в наклонном положении. Часто определяется диастаз - расхождение мышц прямой кишки, которое можно заметить визуально или пальпировать.
Длительный висцероптоз приводит к хроническому запору. Сначала у пациентов нет стула в течение нескольких дней, в некоторых случаях возможно самостоятельное движение кишечника. По мере развития процесса запор длится до 10 и более дней, кал выходит только после постановки клизмы. В результате эндогенной интоксикации появляются слабость, головокружение, нервозность.
Ассоциированные симптомы: Запор. Запор у взрослых. Метеоризм. Понос (диарея). Общая слабость. Тяжесть. Тяжесть в животе.
Возможные осложнения
Висцероптоз часто сочетается с растяжением и удлинением кишечника, что увеличивает риск инвагинации и инверсии кишечника. Эти условия опасны, потому что ишемия и некроз тканей наблюдаются при отсутствии медицинской помощи. Распространенным осложнением энтероптоза является синдром верхней брыжеечной артерии, сопровождающийся ишемическим некрозом кишечника.
Эксперты отмечают, что заболевание является независимым фактором риска развития хронического колита и энтерита. Висцероптоз, возникающий на фоне хронического застоя толстой кишки, в 66% случаев вызывает рефлюкс-эзофагит. 15% пациентов имеют дуоденальную непроходимость. Энтероптоз часто ассоциируется с гастроптозом (39%), нефроптозом (17,8%) и гепатоптозом (5%).
Диагностика
Гастроэнтеролог осматривает пациентов с подозрением на висцероптоз. При физикальном осмотре патогномоничные проявления отсутствуют. Энтероптоз можно ожидать с положительным тестом Гленарда. Решающими в диагностике заболевания являются инструментальные методы визуализации кишечника:
• УЗИ органов брюшной полости. Ультрасонография является основным диагностическим исследованием, которое показывает нарушения анатомических взаимоотношений между органами брюшной полости. Ультразвук информативен для выявления сопутствующей патологии, осложнений энтероптоза. Рентгенограмма кишечника с усилением контраста является наиболее информативным методом выявления висцероптоза. Контраст раскрывает выпадение кишечника, расширение некоторых его отделов. Используя задержанные изображения, проверьте скорость прохождения через кишечник. Радионуклидный метод диагностики энтероптоза проводится для установления ранних функциональных нарушений в функционировании пищеварительной системы. Сцинтиграфия более информативна, чем другие методы инструментальной диагностики, а также позволяет снизить лучевую нагрузку на пациента. Эндоскопическое исследование - это вспомогательный метод диагностики, используемый для оценки состояния слизистого слоя толстой кишки. Исследование используется для дифференциальной диагностики висцероптоза, если у пациента имеются жалобы на слизь и кровь в кале.
Лечение
Основное лечение висцероптоза - немедикаментозные методы. Пациент отбирается с помощью специальной диеты с дробным питанием, высоким содержанием клетчатки и жидкости. Изменение диеты направлено на активацию моторики кишечника, снижение риска возникновения запоров. При тяжелом выпадении органов при использовании выбирается специальная повязка, неприятные симптомы которой уменьшаются.
Не фармакологические методы энтероптозной терапии включают специальные комплексы лечебной физкультуры, которые направлены на укрепление мышц передней брюшной стенки. Лекарства назначаются гораздо реже. При хронических запорах используются легкие слабительные, масляные клизмы. При обнаружении воспалительных осложнений режим лечения подбирается индивидуально.
На стадии декомпенсации и недостаточной декомпенсации абдоминальные хирурги определяют показания к операции. В последние годы хирургические методы значительно улучшились, так что хорошие долгосрочные результаты наблюдаются у 93-95% пациентов. Как правило, используются различные варианты резекции толстой кишки с применением анастомозов.
Список литературы
1. Симптоматология и диагностика правостороннего висцероптоза/ С.П. Боковой // Урологические ведомости. — 2017.
2. Хирургическое лечение правостороннего висцероптоза/ С.П. Боковой// Урологические ведомости. — 2018.
3. Диагностика и хирургическое лечение висцероптоза: автореферат диссертации/ А.В. Тобохов. — 2003.
СПЛАНХНОПТОЗ
Спланхноптоз (splanchnoptosis; греч. splanchna внутренности + -ptosis падение; син.: visceroptosis, смещение внутренних органов, опущение внутренних органов, энтероптоз, болезнь Гленара) — смещение внутренних органов книзу по сравнению с их нормальным положением. От Спланхноптоза отличают вторичное смещение органа (возможное в любом направлении), обусловленное объемными патологическими процессами, рубцеванием, интерпозицией органов и др.
Под Спланхноптозом обычно подразумевают опущение органов брюшной полости (см.) и забрюшинного пространства (см.), хотя возможно смещение легких, сердца и других органов. Спланхноптоз может быть общим и частичным.
В 1761 г. Дж. Морганьи писал о различных отклонениях в расположении внутренних органов, а в 90-х гг. 19 в. Гленар (С. М. F. Glenard) первым описал клинику опущения внутренних органов, назвав его энтероптозом и спланхноптозом.
В этиологии и патогенезе С. могут играть роль аномалии развития органов, ослабление тканей (связок, брыжеек), прикрепляющих органы к задней брюшной стенке, понижение состояния диафрагмы, сужение нижней части грудной клетки, падение тонуса брюшных мышц, быстрое и резкое уменьшение количества жировой ткани в брюшной полости и забрюшинной клетчатке, уменьшение поясничного лордоза, к-рые нередко обусловлены наследственными и конституционными особенностями организма. Различают конституциональный и приобретенный С.
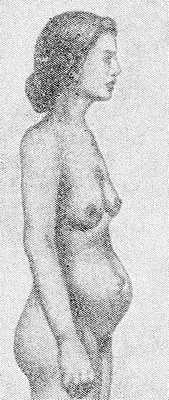
Конституциональный С. характерен для людей астенической конституции (см.), у к-рых чаще отмечается слабая мускулатура, недостаточность общего тонуса, пониженная упитанность, нек-рая неполноценность эластических элементов. Живот при этом принимает характерную форму — так наз. отвислый живот девиц (рис. 1). Конституциональный С. чаще наблюдается у женщин и высокорослых мужчин.
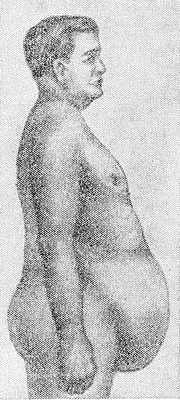
Приобретенный Спланхноптоз отмечается у очень тучных лиц после резкого похудания, особенно при наличии у них эмфиземы легких; у больных с длительно существовавшим асцитом после эвакуации асцитической жидкости; у больных после удаления больших опухолей, кист брюшной полости и др. Особое значение имеет приобретенный С., развивающийся в связи с ослаблением мышц брюшного пресса после повторных беременностей и родов, чему способствуют слабая подготовка мышц живота в период беременности (особенно в последние ее месяцы) и недостаточное их укрепление после родов, а также тяжелая физическая работа до того, как восстановится нормальный мышечный тонус. При приобретенном С. живот также принимает своеобразную форму (рис. 2).
Клин, проявления при слабо выраженном С. чаще отсутствуют. Иногда возникают неопределенные боли в животе, к-рые проходят в положении лежа, при подтягивании живота кверху руками или ношении бандажа. При наличии анатомических изменений, связанных со смещением того или иного органа, появляются симптомы нарушения функций этого органа, напр, желудка (см. Гастроптоз).
Склонность к запорам, диспептические явления характерны для опущения отделов толстой кишки — колоптоза. При развитии энтероколита запоры чередуются с поносами. Опущение слепой кишки нередко сопровождается чрезмерной ее подвижностью (caecum mobile). В этих случаях больных беспокоят постоянное вздутие живота (см. Метеоризм), тупые боли в правой подвздошной области, иногда напоминающие приступ острого аппендицита, явления перемежающейся кишечной непроходимости (см. Непроходимость кишечника) вплоть до заворота подвижной слепой кишки. Значительно чаще встречается опущение более длинной поперечной ободочной кишки, к-рая к тому же имеет длинную брыжейку и фиксирована в правом (печеночном) и особенно прочно в левом (селезеночном) изгибах. При опущении поперечной ободочной кишки она приобретает U-образную форму, способствующую застою кишечного содержимого. При прогрессировании процесса происходит расширение и удлинение кишки, обусловливающие перемежающуюся кишечную непроходимость, вплоть до полной непроходимости на уровне левого (селезеночного) изгиба, вызванной резким перегибом или заворотом в этом месте чрезмерно длинной поперечной ободочной кишки (синдром Пайра). Опущение сигмовидной кишки встречается при врожденном ее удлинении и при наличии широкой брыжейки. В кишке происходит задержка плотных фекальных масс, отмечаются запоры с выраженным метеоризмом. Конфигурация живота при этом изменяется. В слизистой оболочке кишки развивается воспалительный процесс (см. Сигмоидит), периодически появляются поносы со слизью и кровью. Удлиненная и опущенная сигмовидная кишка временами частично перекручивается, вызывая явления частичной непроходимости кишечника; нередко возникает полный (на 360°) заворот сигмовидной кишки.
Опущение печени (гепатоптоз) встречается относительно редко и наблюдается гл. образом у женщин при общем Спланхноптозе. Чаще имеет место изолированное опущение левой доли, реже правой доли, еще реже опущение всей печени. Смещенная печень или ее доли деформируются и приобретают значительную подвижность. Небольшой гепатоптоз практически не проявляется. При более значительном гепатоптозе возникают чувство тяжести, боли в правом подреберье, иногда иррадиирующие в плечо, лопатку, позвоночник, к-рые уменьшаются или проходят при ношении бандажа. Значительное опущение печени проявляется нарушением портального кровообращения и свободного поступления желчи в кишечник.
При опущении селезенки (спленоптозе) она довольно быстро увеличивается в объеме за счет нарушения оттока крови. Появляются тупые боли в левом подреберье, к-рые уменьшаются в горизонтальном положении больного.
Диагноз и дифференциальный диагноз С. ставят на основании характерных данных клинического и рентгенологического исследований. Диагностике помогает, в частности, диагностический прием Гленара: врач, стоя сзади от больного, обеими кистями рук, помещенными над его лобком, отдавливает живот кверху; прекращение бывших до этого болей в животе говорит о возможном наличии С.
Рентгенодиагностика Спланхноптоза направлена на установление уровня расположения органов брюшной полости или забрюшинного пространства. Исследования проводят в горизонтальном и вертикальном положениях пациента как в естественных условиях, так и при искусственном контрастировании жел.-киш. тракта, печени или почек. При необходимости дополнительно вводят газ в брюшную полость (см. Пневмоперитонеум) или забрюшинное пространство (см. Пневморетроперитонеум).
При опущении желудка (гастроптозе) обнаруживают очень низкое его положение, увеличенные размеры, пониженный тонус, ослабленную перистальтику и обычно замедленную эвакуацию. Большая кривизна желудка располагается на 7—8 см ниже подвздошного гребня, достигая иногда входа в малый таз. Газовый пузырь удлинен, привратник и луковица (ампула, Т.) двенадцатиперстной кишки расположены вертикально, пассаж бария замедлен. Выраженность этих нарушений зависит от степени гастроптоза. Опущение желудка, устанавливаемое рентгенологически, может быть изолированным или сочетанным с опущением привратника и двенадцатиперстной кишки (гастроптоз с пилородуоденоптозом); последний сопровождается значительно меньшими нарушениями моторно-эвакуаторной функции желудка. В случае фиксированного гастроптоза, при к-ром желудок сращен с нижней частью брюшной стенки, отсутствует смещаемость и обнаруживается деформация стенок желудка, что может быть выявлено в латеропозиции больного на правом боку (см. Полипозиционное исследование).
Низкое положение желудка, не сопровождающееся клин, проявлениями (как это нередко бывает у астеников), обычно рассматривают как вариант анатомического строения. При гастроптозе обычно обнаруживают опущение и других органов — печени, почек, селезенки, кишечника. Гастроптоз дифференцируют с атонией желудка и его изменениями, возникающими при склеродермии, рубцово-спаечном процессе, после ваготомии и др.
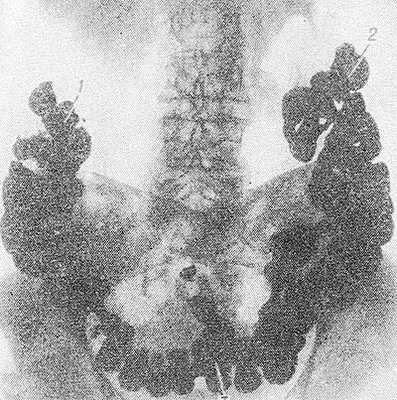
Рис. 3. Рентгенограмма брюшной полости больного с колоптозом (прямая проекция) после перорального контрастирования толстой кишки: печеночный (1) и селезеночный (2) изгибы ободочной кишки расположены низко, поперечная ободочная кишка (3) провисает в малый таз.
При опущении толстой кишки определяется низкое положение печеночного и селезеночного ее изгибов, а также слепой и поперечной ободочной кишок. При этом чрезмерно подвижная слепая кишка может находиться в малом тазу, куда нередко провисает и имеющая вид гирлянды поперечная ободочная кишка (рис. 3). Рельеф слизистой оболочки остается нормальным. Смещаемость кишки при отсутствии спаек не нарушена. В опущенной и удлиненной кишке могут наблюдаться дополнительные петли, перегибы, повышение или понижение тонуса, замедление пассажа содержимого. Задержка контрастного содержимого может достигать 96 час. и более. Опущение отделов кишечника необходимо дифференцировать с их вторичным смещением, обусловленным объемным или рубцово-спаечным процессом в брюшной полости или забрюшинном пространстве.

Рис. 4. Аортограмма больного с левосторонним нефроптозом (прямая проекция): нижний полюс левой почки (указан стрелкой) достигает уровня подвздошного гребня.
Опущение почек (нефроптоз) обычно устанавливают уже при обзорной рентгенографии (томографии) забрюшинного пространства. Характер нефроптоза и состояние почек уточняют с помощью контрастного исследования чашечно-лоханочной системы и мочеточников (выделительная или ретроградная урография). По клин, показаниям производят исследование сосудов почек (рис. 4), радиоизотопное исследование (см.) или компьютерную томографию (см. Нефроптоз). Нефроптоз дифференцируют с врожденной дистопией почки, для к-рой характерны низкое расположение почки и короткий мочеточник, лишенный изгибов, свойственных нефроптозу. При компьютерной томографии нередко отмечается значительное уменьшение паранефральной жировой клетчатки, способствующее опущению почки (см. Томография компьютерная).
Гепатоптоз обычно сочетается с опущением желчного пузыря и печеночного изгиба толстой кишки. Поэтому его диагностируют при исследовании в вертикальном положении больного по изображению нижнего переднего края печени, а также желчного пузыря и толстой кишки при контрастном их исследовании. Гепатоптоз дифференцируют с истинным увеличением печени и вторичным ее смещением книзу, обусловленным интерпозицией толстой кишки между диафрагмой и печенью или объемными патол. процессами в правом верхнем квадранте живота. При необходимости прибегают к радиоизотопному исследованию печени, исследованию ее в условиях пневмоперитонеума или к компьютерной томографии.
Лечение Спланхноптоза в основном консервативное. Истощенным больным показаны диетическое питание, общеукрепляющие мероприятия, гидропроцедуры. Диспептические и моторные нарушения со стороны желудочно-кишечного тракта, неврогенные и другие расстройства требуют специального лечения в зависимости от характера нарушений. Состояние больного иногда улучшается при пользовании индивидуальным брюшным бандажом (см.), удерживающим отвислый живот.
Особое место в лечении Спланхноптоза занимает ЛФК. Регулярные занятия лечебной физкультурой (см.) оказывают общеукрепляющее воздействие, способствуют повышению тонуса мышечной системы, особенно мышц брюшного пресса и тазового дна, тонизируют нервную систему, стимулируют моторную функцию желудка. При С. применяют лечебную гимнастику (см.), утреннюю гигиеническую гимнастику (см. Зарядка), неутомительные пешеходные или лыжные прогулки, плавание и др.
Занятия начинают с исходного положения больного лежа на спине на кушетке с поднятым ножным концом или подложенными под таз подушкой, свернутым одеялом. Используют также положения лежа на животе, на боку, стоя на коленях. На исходное положение стоя переходят после заметного укрепления мышц живота и тазового дна, что достигается упражнениями в виде поворотов, отведений, приведений и вращений бедра, втягивания заднего прохода, ходьбы с напряжением мышц и др. Эти упражнения чередуют с общеукрепляющими и дыхательными. При этом очень полезно использовать диафрагмальное дыхание, сопровождаемое втягиванием живота на выдохе. Движения выполняют в медленном и среднем темпе с большой амплитудой и паузами для отдыха.
В первые две недели проводят одно занятие в день, повторяя каждое упражнение 3—5 раз. Примерно через месяц упражнения и самомассаж живота делают утром и после работы (до ужина или спустя 2 часа после него), число повторений каждого упражнения постепенно увеличивают до 10—15, избегая при этом утомления больного.
Через несколько месяцев систематических занятий можно включать упражнения в положении сидя и стоя, осуществляя переход из положения лежа (сначала в положение сидя, а потом в положение стоя), плавно, с помощью рук методиста. Продолжительность занятий постепенно доводят до 10—20 мин., после чего рекомендуют обтирание прохладной и холодной водой или душ с последующим растиранием тела полотенцем. Желательно также продолжать самомассаж мышц живота. Физические упражнения, вызывающие смещение органов брюшной полости вниз (прыжки, бег, упражнения с натуживанием, резкие наклоны туловища), исключаются.
При осложнениях Спланхноптоза (сращениях, перегибах и заворотах полых органов с явлениями частичной или полной их непроходимости, нарушении кровообращения в смещенных органах и др.) показано оперативное вмешательство. Операцию подшивания органов — спланхнопексию (напр., гепатопексию, нефропексию, спленопексию и др.) в наст, время производят редко в связи с малой эффективностью.
Прогноз для жизни при неосложненном С. благоприятный. При осложненном С. прогноз зависит от характера осложнения.
Профилактика Спланхноптоза у детей астенического телосложения заключается в рациональном питании с целью поддержания нормального веса тела, систематических занятиях ЛФК для укрепления мышечной и нервной системы. Взрослым необходимо предотвращать быстрое и чрезмерное похудание. Женщинам, особенно в последние месяцы беременности и после родов, рекомендуются занятия ЛФК и другие мероприятия для укрепления брюшного пресса, при показаниях — ношение индивидуального бандажа.
Библиография: Брайцев В. Р. Опыт хирургического лечения гастроптоза, Вести, хир. и погран. обл., т. 8, кн. 23, с. 60, 1926; Геворкян. Синдром «подвижной слепой кишки», Хирургия, № 9, с. 154, 1973; Иоакимис К. Д. Болезнь подвижных слепой и восходящей ободочной кишок, Киев, 19 80; Исаков Ю. Ф., Ленюшкин А. И. и Долецкий С. Я. Хирургия пороков развития толстой кишки у детей, М., 1972; Крылов В. П. и Ляшенко А. П. Нефроптоз и его клинические проявления, Клин, мед., т. 59, № 1, с. 66, 1981; Линденбратен Л. Д. Рентгенология печени и желчных путей, М., 1980; Маржатка 3. Практическая гастроэнтерология, пер. с чешек., Прага, 1967; Мошков В. Н. Лечебная физическая культура в клинике внутренних болезней, М., 1977; Стражеско Н. Д. Основы физической диагностики заболеваний брюшной полости, Киев, 19 48; Таукенов М. Т. и Князев Ш. М. Результаты оперативного лечения осложненного нефроптоза, Сов. мед., №3, с. 82, 1980; Фанарджян В. А. Рентгенодиагностика заболеваний пищеварительного тракта, т. 2, Ереван, 1964; Шибаев Г. П. и Куркин А. В. Нефроптоз и артериальная гипертония, Сов. мед., № 4, с. 31, 1981; Юнко М. А. О роли спланхноптоза в патогенезе приобретенных паховых грыж, Хирургия, № 6, с. 123, 1970; Ferrаndo U. е. a. Ptosi renal, risultati a distanza della nefropessia, Minerva urol. (Torino), v. 32, p. 197, 1980; Popesku C. Cum tratam ptozele viscerale, Bucure§ti, 1972; Schlott W. R. Die Indikationsstellung zur operativen Behandlung der Wan-derniere, Diss., Bonn, 1972; Teschendorf W., Anaсker H. u. Thurn P. Rontgenologische Differentialdiagnostik, Bd 2, Stuttgart, 1978.
И. Б. Розанов; В. И. Илларионов (спорт.), А. Н. Кишковский (рент.).
Висцероптоз ( Синдром Гленара , Спланхноптоз , Энтероптоз )
Висцероптоз — это смещение книзу органов брюшной полости, прежде всего кишечных петель, по сравнению с их нормальным анатомическим расположением. Состояние проявляется хроническими запорами, болями в различных отделах живота, которые усиливаются в положении стоя. Для диагностики энтероптоза используют тест Гленарда и инструментальные методики — ирригографию, УЗИ брюшной полости, колоноскопию и сцинтиграфию. Консервативное лечение включает диетотерапию, упражнения ЛФК и ношение бандажа. При осложненных формах висцероптоза показано проведение оперативного вмешательства.
МКБ-10
Общие сведения
Висцероптоз имеет несколько синонимов — энтероптоз, спланхноптоз, синдром Гленара. Истинная частота болезни неизвестна, поскольку только около 10-20% случаев висцероптоза проявляется клинически. Большинство патологий обнаруживается случайно при обращении по поводу других симптомов. Существует 2 пика выявления энтероптоза: в молодом возрасте и у пожилых (60-65 лет). Женщины страдают опущением абдоминальных органов в 3 раза чаще, чем мужчины. У детей висцероптоз бывает очень редко, чаще связан с врожденными аномалиями развития.
Причины висцероптоза
Точные этиологические факторы висцероптоза неизвестны. Некоторые ученые считают, что патологическая подвижность органов живота и их опущение является конституциональным вариантом нормы в тех случаях, если они не сопровождаются клиническими признаками. Более распространена теория, согласно которой висцероптоз возникает при нарушении комплекса стабилизирующих факторов. В современной гастроэнтерологии выделяют 3 группы причин энтероптоза:
- Слабость соединительной ткани. Нормальное положение органов достигается благодаря связочному аппарату брюшной полости. Вследствие дисплазии соединительной ткани происходит недоразвитие этих связок и фасций. Причинами висцероптоза служат синдром Марфана, синдром Элерса-Данлоса.
- Быстрое снижение веса. При резком похудении отмечается потеря жировой клетчатки, расположенной в брюшной полости и забрюшинном пространстве. Как следствие, все подвижные органы начинают смещаться книзу, что усугубляется при предрасположенности человека к анатомическому висцероптозу.
- Перерастяжение брюшных мышц. С этой причиной связаны частные случаи энтероптоза у многократно рожавших женщин, у которых прямые и косые мышцы живота перерастягиваются и становятся атрофичными. Риск висцероптоза увеличивается после больших вентральных грыж, рецидивирующего асцита.
Чаще всего при висцероптозе встречается поражение ободочной кишки, которая наиболее подвижна. Поперечная ободочная кишка приобретает U-образную форму, что затрудняет прохождение пищи и газов. Нарушение пассажа по желудочно-кишечному тракту — основной патофизиологический механизм, обуславливающий появление симптоматики. При продолжительном существовании энтероптоза возникают кишечные спайки и деформации.
Гистологически длительно протекающий висцероптоз представляет собой катаральное воспаление и атрофию отдельных участков кишечной стенки. Происходит инфильтрация подслизистой оболочки, при хроническом воспалительном процессе добавляются фиброзные изменения. Для энтероптоза характерна постепенная гибель интрамуральных нервных ганглиев, что провоцирует патологическое перерастяжение кишечника.
По локализации выделяют правосторонний и левосторонний висцероптоз. В странах СНГ используют классификацию российского клинициста А.И. Иванова (1996 год), учитывающую тяжесть клинических симптомов болезни. Различают 3 степени энтероптоза: компенсированная (запор менее 3-4 дней), субкомпенсированная (задержка стула на протяжении 5-10 дней), декомпенсированная. По этиологическим факторам висцероптоз подразделяют на 2 категории:
- Приобретенный. Это вариант энтероптоза развивается при наличии предрасполагающих факторов и чаще сопровождается неприятными клиническими признаками.
- Конституциональный. Встречается у лиц астенического телосложения либо вследствие врожденных патологий связочного аппарата и удлинения брыжейки. В основном протекает бессимптомно.
Симптомы висцероптоза
Опущение тех или иных отделов толстой кишки проявляется различной клинической симптоматикой. Наиболее часто диагностируется висцероптоз печеночного или селезеночного изгиба ободочной кишки, основным симптомом которого служат запоры. Человек ощущает тяжесть в животе и боли, локализованные в околопупочной области. Беспокоит постоянное вздутие кишечника. Симптомы усугубляются в вертикальном положении.
При висцероптозе слепой кишки все вышеуказанные признаки локализованы в правой подвздошной области. Характерны приступы резких болей, которые напоминают клинику острого аппендицита. При энтероптозе сигмовидной кишки запоры чередуются с поносами, в стуле обычно наблюдаются включения слизи и крови. Больные жалуются на резкие схваткообразные боли в левой подвздошной области.
Наблюдается деформация и отвисание живота, которая усиливается при наклонах туловища вперед. На коже брюшной стенки возникают белые растяжки. При висцероптозе пациенты испытывают неудобства во время длительной ходьбе без бандажа, при работе в наклонном положении. Зачастую определяется диастаз — расхождение прямых мышц живота, которое можно заметить визуально или прощупать.
Длительно существующий висцероптоз приводит к хроническим запорам. Сначала у больных стул отсутствует в течение нескольких дней, в некоторых случаях возможна самостоятельная дефекация. По мере прогрессирования процесса запоры длятся до 10 дней и более, каловые массы выходят только после постановки клизмы. В результате эндогенной интоксикации появляется слабость, головокружение, нервозность.
Осложнения
Висцероптоз часто сочетается с растяжением и удлинением кишечника, что повышает риск инвагинации и заворота кишки. Эти состояния опасны, поскольку при неоказании медицинской помощи наблюдается ишемия и некроз тканей. Частым осложнением энтероптоза является синдром верхней брыжеечной артерии, сопровождающийся ишемическим кишечным некрозом.
Специалисты отмечают, что заболевание служит независимым фактором риска хронического колита и энтерита. Висцероптоз, протекающий на фоне хронического толстокишечного стаза, в 66% случаев вызывает рефлюкс-эзофагит. У 15% пациентов возникает дуоденальная непроходимость. Энтероптоз зачастую ассоциирован с гастроптозом (39%), нефроптозом (17,8%), гепатоптозом (5%).
Обследованием больных с подозрением на висцероптоз занимается врач-гастроэнтеролог. При физикальном исследовании патогномоничные проявления отсутствуют. Предположить наличие энтероптоза можно при положительном тесте Гленарда. Решающими в диагностике болезни являются инструментальные методы визуализации кишечника:
- УЗИ брюшных органов. Сонография — первичное диагностическое исследование, которое показывает нарушения анатомических взаимоотношений между органами брюшной полости. УЗИ информативно для обнаружения ассоциированной патологии, осложнений энтероптоза.
- Ирригография. Рентгенологическое исследование кишечника с контрастированием — наиболее информативный метод для обнаружения висцероптоза. Контрастирование выявляет опущение кишки, расширение некоторых ее отделов. При помощи отсроченных снимков проверяют скорость пассажа по кишечнику.
- Сцинтиграфия. Радионуклидный способ диагностики энтероптоза проводится для установления ранних функциональных отклонений в работе органов пищеварения. Сцинтиграфия более информативна, чем другие методы инструментальной диагностики, а также позволяет снизить лучевую нагрузку на пациента.
- Колоноскопия. Эндоскопическое исследование — вспомогательная методика диагностики, применяющаяся для оценки состояния слизистого слоя толстокишечной оболочки. Исследование используют для дифференциальной диагностики висцероптоза, если у больного есть жалобы на слизь и кровь в кале.
Лечение висцероптоза
Консервативная терапия
Основным методом лечения висцероптоза являются немедикаментозные методы. Больному подбирают специальную диету с дробным питанием, повышенным содержанием клетчатки и жидкости. Изменение рациона питания направлено на активацию кишечной моторики, уменьшение риска запоров. При выраженном опущении органов подбирают специальный бандаж, при ношении которого уменьшаются неприятные симптомы.
К немедикаментозным методам терапии энтероптоза относят специальные комплексы ЛФК, которые направлены на укрепление мышц передней брюшной стенки. Лекарственные препараты назначаются намного реже. При хронических запорах используются мягкие слабительные средства, масляные клизмы. При обнаружении воспалительных осложнений схема лечения подбирается индивидуально.
Хирургическое лечение
В суб- и декомпенсированных стадиях висцероптоза абдоминальные хирурги определяют показания к оперативному вмешательству. В последние годы техники проведения операций значительно усовершенствовались, поэтому хорошие отдаленные результаты наблюдаются у 93-95% пациентов. Обычно применяют различные варианты резекции толстой кишки с наложением анастомозов.
Прогноз и профилактика
В большинстве случаев висцероптоз не представляет угрозу для жизни и здоровья, поэтому врачи дают благоприятный прогноз. Даже в декомпенсированной стадии можно улучшить самочувствие больных с помощью современных оперативных вмешательств. Профилактика заболевания включает ношение бандажей во время беременности и после родов, упражнения для укрепления мышечного каркаса живота.
1. Симптоматология и диагностика правостороннего висцероптоза/ С.П. Боковой // Урологические ведомости. — 2017.
2. Хирургическое лечение правостороннего висцероптоза/ С.П. Боковой// Урологические ведомости. — 2018.
Энтероптоз (K63.4)
Энтероптоз - состояние, при котором петли кишечника (особенно поперечной ободочной кишки) расположены ниже своего нормального анатомического положения. Также известен как "синдром Гленара" (Glenard syndrome), "спланхиоптоз", "спланхноптоз".
Примечание. Из данной подрубрики исключен: гастроптоз (опущение желудка) - см. "Другие уточненные болезни желудка и двенадцатиперстной кишки" - K31.8.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Общий спланхноптоз:
1. Конституциональный - может наблюдаться у лиц астеничного телосложения вследствие врожденной слабости связок и брыжейки, фиксирующих органы к задней стенке брюшной полости. Органы опускаются и живот становится отвислым.
2. Приобретенный - встречается у многорожавших женщин вследствие растяжения и ослабления мускулатуры брюшной стенки и таза и при резком похудании.
Единая классификация энтероптоза отсутствует.
В СНГ врачами иногда используется клиническая классификация Иванова А.И. (1996), согласно которой степень тяжести определяется на основании длительности основного симптома энтероптоза - отсутствия стула:
1. Компенсированная степень энтероптоза - задержка стула до 3-4 дней.
2. Субкомпенсировнная степень - задержка стула 5 -10 дней.
3. Декомпенсация - задержка стула более 10 дней.
Этиология и патогенез
Этиология энтероптоза неизвестна. В настоящее время рассматриваются 3 основных теории:
1. Энтероптоз является следствием гипотрофии.
2. Энтероптоз является следствием слабости соединительной и мышечной ткани.
3. Энтероптоз является вариантом нормы.
Патофизиология
Чаще всего энтероптоз поражает наиболее подвижные в анатомическом плане части кишечника, например, ободочную кишку. Опускающаяся ободочная кишка приобретает U-образную форму, что затрудняет пассаж пищи и газов.
В вертикальном положении пациента, при выраженном энтероптозе пассаж может почти прекратиться, что вызывает клинику частичной кишечной непроходимости.
Гистологически энтероптоз представлен признаками катарального воспаления и/или атрофии стенки кишечника (в зависимости от стадии). Инфильтрация подслизистой и атрофия слизистой вследствие хронического воспаления сочетаются с гибелью подавляющего большинства ганглиев и деструктивными изменениями межмышечных нервных сплетений.
Эпидемиология
Возраст: преимущественно взрослый
Признак распространенности: Крайне редко
Соотношение полов(м/ж): 0.3
Истинная распространенность энтероптоза неизвестна.
Заболевание может протекать без клинической симптоматики или в субклинической форме, не требующей применения методов визуализации и, следовательно, не диагностируемой при жизни или диагностируемой случайно.
Пол. Большинство авторов сходятся во мнении о значительном преобладании лиц женского пола.
Возраст. Заболевание может манифестировать в любом возрасте, но чаще имеет два пика - молодой возраст и пожилой.
Примечание. Аналогичные проявления у детей, как правило, обусловлены врожденной патологией и кодируются в главах "Врожденные аномалии (пороки развития), деформации и хромосомные нарушения" - Q00-Q99 или "Болезни костно-мышечной системы и соединительной ткани" - M00-M99.
Факторы и группы риска
Клинические критерии диагностики
Cимптомы, течение
Чаще всего энтероптоз протекает бессимптомно.
Таким образом, наиболее общим симптомом является клиника полной или частичной кишечной непроходимости. Важный признак - уменьшение или исчезновение всех симптомов при переводе пациента в положение лёжа или при ношении бандажа.
Дополнительные (редкие) симптомы (симптомы так называемой "эндогенной интоксикации"):
Обычно наблюдается опущение тех или иных отделов толстой кишки с различной клинической картиной:
1. Опущение слепой кишки наблюдается редко (15% от всех случаев энтероптоза). Сопровождается запорами, периодическим вздутием живота и ощущением полноты в правой подвздошной области. При чрезмерно подвижной слепой кишке в ней застаиваются фекальные массы, нередки приступы болей, напоминающие приступ аппендицита, иногда возникает кишечная непроходимость вследствие перегибов и перекручивания слепой кишки.
3. Опущение печеночного или селезеночного изгиба толстой кишки (75% энтероптоза) приводит к застою кишечного содержимого в восходящей или поперечной ободочной кишке, при этом создаются условия для развития периколита Периколит - воспаление брюшины, покрывающей ободочную кишку
.
Физикальное обследование
Пальпаторно и аускультативно при исследовании живота удается предположить энтероптоз только в самых в самых тяжелых случаях.
Тест Гленарда (тест с поясом). Доктор становится позади пациента и, обхватывая своими руками его живот, приподнимает свои руки а затем резко опускает их вниз. При приподнятом врачом животе пациент испытывает облегчение, при опущенном усиление болей и дискомфорта.
Диагностика энтероптоза основана почти исключительно на методах визуализации.
1. Обзорная рентгенография только в отдельных случаях может предположить диагноз энтероптоза, не разграничивая его признаки с кишечной непроходимостью.
3. Пассаж кишечника иногда определяют с помощью рентгеновского наблюдения за проглоченными маленькими металлическими кольцами (около 20 штук) или пассажем бария (энтерография).
6. УЗИ органов брюшной полости является обязательным исследованием в плане ассоциированной патологии.
Лабораторная диагностика
Нет никаких специфических лабораторных тестов для энтероптоза.
При энтероптозе иногда выявляется анемия, но ее патогенетическая связь с заболеванием остается невыясненной.
Выявляемые изменения свидетельствуют чаще всего о развитии осложнений (ишемия кишечника) или ассоциированной патологии (рефлюкс-гастрит, пиелонефрит и прочие).
Стандартные лабораторные тесты должны быть выполнены в таком же объеме, как и для кишечной непроходимости.
Дифференциальный диагноз
Энтероптоз дифференцируется со всеми заболеваниями, имеющими хроническую боль в животе, задержку стула и газов, интоксикацию, замедление пассажа по кишечнику.
Основными различиями являются:
- отсутствие симптомов раздражения брюшины;
- отсутствие каловых масс в прямой кишке при ректальном исследовании;
- хронический характер патологии;
- изменение интенсивности симптомов при ношении бандажа и в положении лёжа;
- отсутствие в кале и других исследуемых субстанциях каких-либо изменений также говорит в пользу энтероптоза.
Окончательная дифференциальная диагностика проводится с учетом данных колоноскопии и радиологического обследования.
Вопрос об осложнениях энтероптоза претерпевал значительные изменения по мере накопления данных.
От осложнений энтероптоза следует отличать ассоциированную с ним патологию:
- нефроптоз (17,8%);
- гастроптоз (39%);
- спленоптоз (3,2%);
- гепатоптоз (5,0%);
- диастазы мышц живота;
- дисплазия Дисплазия - неправильное развитие тканей и органов.
соединительной ткани и мышц.
Единого мнения нет. Лечение энтероптоза зависит от стадии развития и, соответственно, клинических проявлений.
В тактике лечения борются два подхода:
1. Обязательная "стартовая" консервативная терапия, которая включает в себя:
- диета (клетчатка, жидкость, дробное питание);
- ношение бандажа;
- слабительные и средства, смягчающие стул (в редких случаях, по показаниям);
- лечебная физкультура (избегая бега, поднятия тяжестей и любых упражнений, повышающих внутрибрюшное давление).
Оперативное вмешательство производят в основном при различных осложнениях. Как плановый этап лечения, оперативное вмешательство не рекомендуется.
Приведенный ниже перечень лекарств предназначен для проведения оперативного вмешательства или подготовки к нему или послеоперационного ведения.
Прогноз
В большинстве случаев энтероптоз не представляет угрозу для жизни. Процент рецидивов и осложнений при оперативном лечении неуклонно снижается.
В целом прогноз расценивается как благоприятный.
Госпитализация
В отделение хирургии для выполнения оперативного вмешательства. В экстренном порядке - при признаках кишечной непроходимости.
Профилактика
Методов профилактики, как таковых, не разработано в связи с отсутствием четкой этиологической концепции заболевания. Эмпирически предлагается ношение бандажей во время беременности, физические упражнения, избегание резкого похудания.
Cемейные формы функциональных гипербилирубинемий в работе практического врача
Ребенок с синдромом Криглера — Найяра I типа Пациенты с функциональными гипербилирубинемическими состояниями длительное время (по нашим данным, от 6 месяцев до 3 лет и более) наблюдаются с первоначально ошибочными диагнозами. Таблица
| Ребенок с синдромом Криглера — Найяра I типа |
Пациенты с функциональными гипербилирубинемическими состояниями длительное время (по нашим данным, от 6 месяцев до 3 лет и более) наблюдаются с первоначально ошибочными диагнозами.
Известно, что синдром желтух у детей представлен массой состояний. И если гемолитические, гепатитные и, реже встречающие в детском возрасте, механические (хирургические = подпеченочные) желтухи хорошо известны педиатрам и учитываются в дифференциальной диагностике, то так называемые семейные формы (функциональные гипербилирубинемические синдромы) чаще описываются в разделе казуистики [3, 4]. Но по мере изменения структуры заболеваемости на первый план выдвигаются наследственные синдромы. Пациенты с функциональными гипербилирубинемическими состояниями, прежде всего дети, длительное время (по нашим данным, от 6 мес. до 3 лет и более) наблюдаются с первоначально ошибочными диагнозами (гепатиты и т. п.). Между тем вспомнить о заболевании — это значит на 50% его диагностировать.
В связи с этим мы решили обобщить данные литературы и результаты собственных наблюдений.
По времени манифестации и тяжести проявлений одно из первых мест занимает синдром Криглера — Найяра [1].
Синдром Криглера — Найяра тип I — врожденная семейная негемолитическая желтуха с ядерной желтухой в результате полного отсутствия уридин-дифосфат-глюкоронилтрансферазы (УДФГТ) при нормальных функциях печени и отсутствии признаков гемолиза или резус-конфликта.
Патогенез заболевания заключается в отсутствии или резком снижении активности УДФГТ [6], в результате чего значительно повышается сывороточный уровень неконъюгированного жирорастворимого билирубина. Он связывается с альбумином, диффундирует через плацентарный и гематоэнцефалический барьеры (последнее — только у новорожденных). Связывающая (своеобразная буферная, компенсаторная емкость) альбумина уменьшается и соответственно клиническое течение синдрома ухудшается при гипоальбуминемии, ацидозе, увеличении концентрации органических ионов, назначении гепарина, салицилатов, сульфаниламидов, употреблении свободных жирных кислот. Проникновение несвязанного, неконъюгированного билирубина в клетки и митохондрии ведет к блокаде окислительно-фосфорилирующих реакций, особенно в гипоталамусе, хвостатом ядре, подкорковых ядрах, мозжечке.
| По частоте среди врожденных функциональных билирубинемий на первом месте стоит синдром Жильбера. Наш опыт работы в многопрофильных педиатрической и терапевтической клиниках показал, что в каждой из них за год выявляется порядка 10—20 случаев синдрома. |
Клинически отмечается желтуха. Неконъюгированный билирубин может достигать концентрации 400 —450 мг/л. Фекальный уробилиноген не превышает 100 мг/л. Ядерная желтуха проявляется билирубиновой энцефалопатией в виде гипотонии, летаргии, а также резким угнетением или даже отсутствием сосательного рефлекса, неврогенной и метаболической гипотрофией, опистотонусом, спастикой. Применение фенобарбитала или глутетемида — индукторов микросомальных ферментов — не дают положительных результатаов. Функциональные пробы печени (выделение индоцианина зеленого, бромсульфталеина), а также холангиография, гистология печени и гематологические находки не добавляют ничего существенного к общей клинической картине. Прогноз заболевания очень плохой, больные редко живут больше 18 мес.
Дифференциальная диагностика (ДД) проводится с синдромами Жильбера — Мойленграхта, Дабина — Джонса, Ротора, Люси — Дрисколла, ядерной желтухой новорожденных любой другой этиологии, врожденными циррозами печени и гепатитами, атрезией желчных ходов или тонкого кишечника (см. табл.).
Значительно благоприятней протекает синдром Криглера — Найяра типа II. Определение его [7] почти в точности повторяет синдром Криглера — Найяра типа I (врожденная семейная негемолитическая желтуха с ядерной желтухой при нормальных функциях печени), с той лишь разницей, что УДФГТ присутствует, хотя активность фермента значительно снижена. Уровень неконъюгированного билирубина может колебаться в пределах 60— 250 мг/л, фекального уробилиногена — 200—800 мг/л. Эффект от применения фототерапии и индукторов микросомальных ферментов хороший. Желтуха редко достигает степени ядерной, больные доживают до 50 и более лет, но в отделенном периоде, особенно при запоздалом лечении, нередки случаи глухоты, хореоатетоза, нейромышечных и личностых отклонений, гипоплазии зубов.
По частоте среди врожденных семейных функциональных билирубинемий на 1-м месте стоит синдром Жильбера. Наш опыт работы в многопрофильных — педиатрической и терапевтической — клиниках показал, что в каждой из них за год выявляется порядка 10 — 20 случаев синдрома. Но истинная частота, видимо, выше, поскольку диагностика заболевания строится главным образом на данных клиники и функциональной пробы с голоданием, а «клиническая мягкость» не привлекает внимание врача. Так, С. Д. Подымова [5] считает, что синдром Жильбера имеют не менее 1— 5% населения. Наблюдая таких больных, мы пришли к заключению, что синдром ассоциируется с генерализованной дисплазией соединительной ткани (особенно часто по типу синдромов Марфана и Элерса — Данлоса).
Патогенез синдрома неоднозначный. Обнаруживается небольшое снижение активности УДФГТ (на 10 — 30% по сравнению с нормой), однако основное значение придается нарушению захвата билирубина гепатоцитами. Последнее связывают с аномалией проницаемости мембран и с дефектом белка внутриклеточного транспорта. Эта гетерогенность клиренса билирубина проявляется также вариабельностью таких тест-субстратов, как бромсульфталеин и индоцианин зеленый.
Клинически для синдрома характерна субиктеричность различной степени выраженности. Чаще это выражается в иктеричности склер, матовой желтушности кожи, особенно лица, иногда частичном пожелтении стоп и ладоней, подмышечных впадин и носогубного треугольника. Нередко больные жалуются на общую слабость, подавленность, плохой сон, трудность концентрации внимания. Влияние голода на повышение содержания билирубина в сыворотке известно и для здоровых, но значительно выражено при синдроме Жильбера. С целью его выявления проводят пробу с голоданием. В течении 48 часов больной получает питание энергетической ценностью 400 ккал/сутки. В день начала пробы утром натощак и спустя 2 суток определяют билирубин сыворотки крови. При подъеме его на 50 — 100% проба считается положительной.
В последнее время многие специалисты полностью идентифицируют его с синдромом Мойленграхта, рассматривая их как одно состояние — синдром Жильбера — Мойленграхта — и определяют его как доброкачественную семейную конституциональную гибербилирубинемию в результате аномалии ферментов печени [7]. Большое значение для диагноза имеет семейный анамнез (легкая желтушность у членов семьи больного). Клиническая картина проявляется интермиттирующей мало выраженной желтухой, никогда не сопровождающейся ядерной. Желтуха усиливается при голодании, о чем говорилось выше, физических перегрузках, оперативных вмешательствах, употреблении алкоголя, инфекционных заболеваниях. Больных беспокоят тошнота, чувство переполнения желудка, тяжесть в эпигастрии, боли в правом подреберье, запоры или диспепсии. Почти у половины больных обнаруживается скрытый гемолиз (группа риска по холелитиазу!). Наряду с уже упомянутыми неврологическими расстройствами в рамках общей дисплазии соединительной ткани, свойственной этим больным, описывают и такие проявления, как пылающие и пигментные невусы, пигментация век, брадикардия и артериальная гипотония. Применение индукторов микросомальных ферментов очень эффективно. Прогноз хороший. Диагноз строится на клиническом исследовании и лабораторно-функциональных пробах. Гистологические находки (см. табл.) неспецифичны и обнаруживаются далеко не всегда. Поэтому ввиду общего нетяжелого состояния пациентов пункционная биопсия печени вряд ли оправданна (напомним, что риск обследования не должен превышать риска неустановленного диагноза и что прежде больные погибали от болезни, позже от лечения, а сейчас — от обследования).
ДД проводится со всеми типами неконъюгированной билирубинемии, синдромом Криглера — Найяра типа II, гемолитическими анемиями, шунтовыми гипербилирубинемиями (неэффективный гемопоэз с интрамедуллярным образованием значительного количества билирубина = талассемия, пернициозная анемия), постгепатической персистирующей гипербилирубинемией.
Синдром Дабина — Джонса — семейное нарушение выведения конъюгированного билирубина в желчные ходы, сочетающееся с отложением пигмента в печеночных клетках и умеренным увеличением печени («шоколадная печень»). При нем отсутствует нарушение глюкоронирования. Патогенез заключается в недостаточности транспорта конъюгированного билирубина внутрь и из гепатоцита. Билирубин попадает в кровь, его уровень в крови повышается, затем он усиленно выводится через почки. Заболевание может дебютировать в любом возрасте (разная пенетрантность гена?), но нередко проявляется после приема гормональных противозачаточных препаратов или при беременности.
| Влияние голода на повышение содержания билирубина в сыворотке известно и для здоровых людей, но значительно выражено при синдроме Жильбера. С целью его выявления проводят пробу с голоданием. В течение 48 часов больной получает питание энергетической ценностью 400 ккал/сутки. В первый день пробы натощак и спустя двое суток определяют билирубин сыворотки крови. При подъеме его на 50 — 100% проба считается положительной. |
Клинически ВВ проявляется в рецидивирующих периодах желтухи разной степени выраженности, но, как правило, не сопровождается зудом; увеличение размеров печени, а затем и селезенки умеренное. Функциональные печеночные пробы не изменены или изменены незначительно, однако наблюдается замедленное выведение контраста в желчный пузырь, повышение уровня копропорфирина I и снижение уровня копропорфирина III в моче. Гистологически в рибосомах печени откладывается меланиноподобный пигмент от желто-коричневого до черного цвета. Купферовские клетки остаются свободными, а соединительная ткань не разрастается.
Формой синдрома Дабина — Джонса (или самостоятельной нозологической единицей?) является синдром Бюрка. При этом также обнаруживается липохромный гепатоз, но БЕЗ желтухи, хотя и СО ЗНАЧИТЕЛЬНОЙ гепатоспленомегалией.
Синдром Ротора — идиопатическая семейная доброкачественная гипербилирубинемия с адекватным повышением конъюгированного и неконъюгированного билирубина.
Патогенез заключается в нарушенном захвате неконъюгированного билирубина гепатоцитами, изменении его глюкоронирования и выведении с последующим рефлюксом билирубина в кровь.
Клинически синдром проявляется хронической желтухой (или субиктеричностью) кожи и слизистых. При этом ее интенсивность флюктуирует, увеличения размеров печени и селезенки не наблюдается. Гистологическая картина печени при световой микроскопии не изменена, при электронной микроскопии — митохондрии различных размеров, в фаголизосомах — пигментные тельца в виде решетчатообразных включений [8].
Диагнозы постгепатической доброкачественной гипербилирубинемии и физиологической желтухи новорожденных, постпрандиальных желтух (длительное употребление большого количества тугоплавких жиров), как прогностически благоприятные, строятся на принципе исключения более тяжелых вариантов гипербилирубинемий. Можно предположить, что подобные состояния связаны с маломанифестными ферментными аномалиями или аномалиями развития желчного пузыря (перетяжки, перегибы, особенно — в области сифона, сужения холедоха, приводящие к повышению давления в желчных ходах и избыточной нагрузке на гепатоцит).
| Синдром Дабина — Джонса может дебютировать в любом возрасте (разная пенетрантность гена?), но нередко проявляется после приема гормональных противозачаточных препаратов и при беременности. |
Семейный доброкачественный возвратный холестаз = синдром Аагенеса = Саммерскилла-Тигструппа = норвежский холестаз = холестаз с лимфедемами. Само обилие синонимов говорит о редкости синдрома: каждый вновь описываемый случай представляется авторам как открытие. Поскольку он редко встречается в литературе, определить истинную его распространенность весьма сложно. В основном он известен из описаний скандинавских авторов. Вероятно, патогенез заключается в гипоплазии лимфатических сосудов печени и других органов.
Клинически синдром проявляется как холестаз (наиболее чувствительный и специфический фермент холестаза — лейцин-аминопептидаза) уже в неонатальном периоде. Затем холестаз самостоятельно уменьшается, рецидивируя у взрослых. Медленно развиваются лимфатические отеки. Типичны гепатомегалия и нарушение функций печени. Гистологически он выражен внутрипеченочным холестазом с гигантоклеточной трансформацией.
Хронический холестаз сопровождается дефицитом жирорастворимых витаминов. Дефицит витамина Е приводит к прогрессирующей мозжечково-спинальной дегенерации (синдром Пермуттера).
ДД синдрома Аагенеса проводится со всеми синдромами холестаза и врожденных лимфатических отеков (синдромы Милроя, Вевера — Смита).
Злокачественный семейный холестаз (болезнь Байлера = синдром Клейтон — Юберга). В подавляющем большинстве случаев проявляется на 1-м году жизни [1]. Вначале холестаз (желтуха) самостоятельно разрешается через несколько недель или месяцев. Затем интенсивность желтухи нарастает, присоединяется мучительный зуд. Печень и селезенка существенно увеличиваются. В результате поражения паренхимы печени возникает геморрагический синдром. Эхографически печень выглядит плотной, напоминает цирротическую, в просвете желчного пузыря наблюдается густой застой. Прогноз плохой.
ДД проводят со всеми синдромами холестаза и синдромом Алажиль.
Синдром Люси — Дрисколл — аутосомно-рециссивно наследуемое редкое состояние, проявляющееся массивной гипербилирубинемией, развивающейся у всех детей, рожденных от одной матери страдающей этим заболеванием, в первые четыре дня их жизни.
Патогенез заключается в наличии фактора — ингибитора конъюгации билирубина в крови и моче матери и постнатально в крови и моче детей. Сыворотка таких матерей ингибирует in vitro конъюгацию билирубина в 5 — 7 раз сильнее, чем сыворотка женщин, не являющихся кондукторами данного синдрома. Вероятно, подобный фактор представлен стероидом, но он до сих пор не идентифицирован. Клиническая картина соответствует тяжелой гипербилирубинемии вплоть до ядерной желтухи.
ДД проводится с синдромами Криглера — Найяра типов I и II, новобиоциновой желтухой, эстрогеновой (транзиторная желтуха детей, вскармливаемых грудным молоком) и окситоциновой желтухой.
Лечение семейных функциональных гипербилирубинемий проводится по следующим принципам:
- выведение конъюгированного билирубина (усиленный диурез, активированный уголь как адсорбент билирубина в кишечнике);
- связывание уже циркулирующего билирубина в крови (введение альбумина в дозе 1 г/кг массы в течение 1 часа). Особенно целесообразно введение альбумина перед заменным переливанием крови;
- разрушение билирубина, фиксированного в тканях, тем самым освобождаются рецепторы, периферические рецепторы, которые могут связать новые порции билирубина, предотвращается его проникновение через гематоэнцефалический барьер. Достигается это посредством фототерапии. Максимальный эффект наблюдается при длине волны 450 нм. Лампы с синим светом более эффективны, однако они затрудняют наблюдение за кожей ребенка. Фотоисточник помещают на расстоянии 40 — 45 см над телом (процедуру проводить только в кювезе при контроле температуры). Глаза ребенка необходимо защитить. Фотодеградацию билирубина усиливает рибофлавин, являющийся даже во внутриклеточной концентрации хромофором. Необходимая длительность фототерапии уменьшается и при добавлении холестирамина, хотя этот препарат менее физиологичен, чем рибофлавин. Фототерапия значительно эффективней при одновременном проведении сеансов оксигенобаротерапии [8], так как кислород усиливает декомпозицию билирубина;
- при синдромах, обусловленных снижением активности УДФГТ (например, Криглера — Найяра тип 11), назначение индукторов микросомальных ферментов: фенобарбитал до 5 мг/кг сутки, а после 12 лет и глутетимид. Перспективным видится применение цитохромов;
- стремление избежать провоцирующих факторов (инфекции, перегрузки), препаратов — конкурентов глюкоронирования или вытесняющих билирубин из связи с альбумином (пероральные контрацептивы, сульфаниламиды, гепарин, салицилаты). Следует избегать состояний, сопровождающихся повышенной проницаемостью гематоэнцефалического барьера (ацидоз);
- использование достаточной водной нагрузки (профилактика синдрома сгущения желчи);
- при наличии плазменных ингибиторов глюкуронирования, передающихся с молоком матери, прогревание молока при 56°С в течение 15 мин;
- применение дополнительных доз жирорастворимых витаминов, микроэлементов;
- в критических случаях — обменное переливание крови.
Литература
1. Алажиль Д., Одъевр М. Заболевания печени и желчных путей у детей. М.: Медицина, 1982. — 486 с.
2. Асоян А. В. Применение гипербарической оксигенации в комплексном лечении гипербилирубинемии у новорожденных с гемолитической болезнью. Автореф. дис. к. м. н. М., 1985. — 24 с.
3. Гасан Абу-Джабаль. Хронический гастродуоденит у детей на фоне дисплазии соединительной ткани. Автореф. дис. к. м. н. М., 1997. — 24 с.
4. Имамбаев С.Е. Эхография в диагностике заболеваний желчевыводящей системы у детей. Автореф. дис. к. м. н. М., 1986. — 24 с.
5. Подымова С. Д. Болезни печени. М.: Медицина, 1993. — 544 с.
6. Emery A., Rimoin D. (Ed.) Principles and practice of medical Genetics. London, Vv. 1, 2. — 1983.
7. Leiber B. Die klinischen Syndrome. Muenchen. — 1990.
8. Moelbert E., Marx R. Elektronenmikroskopiesche Untersuchungen am Lebergewebe beim Rotor-Syndrom. Acta hepato-splenoloy, 1966. — 13. — ss. 160 — 175.
Читайте также:
