Синдром Хадена (Haden) - синонимы, авторы, клиника
Добавил пользователь Alex Обновлено: 21.01.2026
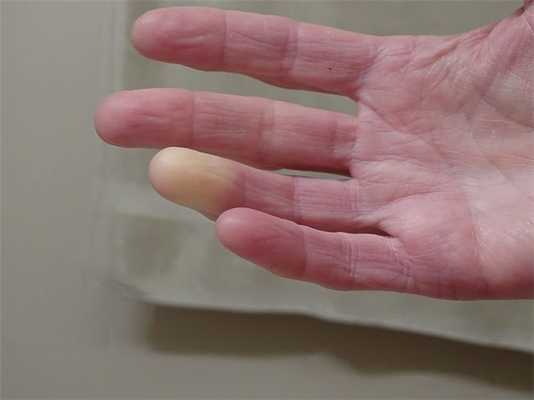
Некоторые виды сосудистых заболеваний могут быть локальными, вплоть до проявления лишь на кончиках пальцев рук или ног. Именно так ведет себя болезнь периферических сосудов Рейно, которая характеризуется приступообразной ишемией пальцев кистей и стоп. Данное состояние возникает на фоне систематического поражения мелких концевых артерий и нарушения сосудистого тонуса. Исследования показали, что женщины страдают от заболевания в пять раз чаще, чем мужчины. При этом недуг обычно сочетается у них с мигренью. Средний возраст болезни составляет 20-40 лет. Хоть она и не вызывает развитие других заболеваний, все же может доставлять массу неприятных симптомов и значительно снизить качество жизни больного.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Симптомы
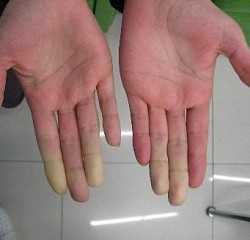
Выявить заболевание на ранних стадиях развития очень сложно, поскольку люди не оказывают должного внимания неприятным ощущениям в конечностях, легким приступам онемения или холода. А ведь именно так проявляются первые признаки болезни. При воздействии низких температур может наблюдаться бледность пальцев. Стоит отметить, что клиническая картина болезни Рейно всегда проявляется внезапно и приступообразно. Возникновение каких-либо симптомов может длиться от нескольких минут до нескольких часов. Иными признаками заболевания является:
- симметричная потеря чувствительности пальцев;
- похолодание в руках;
- ощущение покалывания;
- синюшный или розовый цвет кончиков пальцев;
- болезненные ощущения.
После приступа кончики пальцев становятся горячими, а любое прикосновение к ним вызывает более сильную боль. Симптомы болезни Рейно проявляются в зависимости от прогрессирования недуга. Выделяют несколько его стадий:
- ангиоспастическая;
- ангиопаралитическая;
- трофопаралитическая.
Как отмечают специалисты, болезни больше всего подвержены пианисты и люди, которые много печатают за компьютером. При продолжительном расстройстве питания кожи проявление недуга становится все более заметным: подушечки кончиков пальцев вытягиваются и уплощаются, кожа в этом месте становится неэластичная, сухая, возле ногтей могут появляться гнойнички, которые плохо заживают.
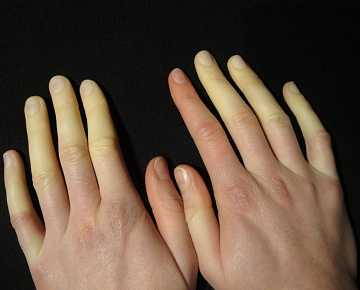
Причины заболевания
Принято считать, что болезнь Рейно чаще всего вызывают частые стрессовые ситуации и переохлаждения. Это действительно так, однако есть немало причин, которые также являются своего рода предрасположенностью к появлению недуга. Итак, факторами развития данного заболевания являются:
- гипотермия;
- частое травмирование пальцев;
- сдавливание артерий и нервов;
- эндокринные заболевания;
- тромбоцитоз;
- макроглобулинемия, криогробулинемия;
- вибрационная болезнь.
Фактор наследственности как причина возникновения болезни встречается лишь у 4% больных, при этом первые симптомы можно наблюдать в юношеском возрасте. Нередко специфические условия труда, оказывая пагубное влияние на организм, способствуют появлению недуга. Это может быть воздействие:
- помещений с низкой температурой;
- солей тяжелых металлов;
- кремниевой кислоты и др.
Не зависимо от причины, болезнь может иметь неприятные последствия и лишить человека возможности заниматься некоторыми видами трудовой деятельности. В частности, для музыкантов такой диагноз ставит крест на карьере, поскольку потеря чувствительности в конечностях приводит к неспособности играть на музыкальных инструментах на профессиональном уровне.
Методы диагностики
На первичном приеме у врача практически невозможно выявить причину, которая привела к развитию недуга. Поэтому он назначает ряд исследований, которые помогут разобраться с этиологией заболевания. Для этих целей проводится:
- Проба Аллена. Позволяет оценить проходимость локтевой и лучевой артерии. Выполняется во время осмотра. Проба обычно включена в стоимость приема, поэтому колеблется от 500 до 1500 рублей. Информативность метода 90 %.
- Капилляроскопия ногтевого ложа. Анализ определяет расширенные капиллярные петли, если диагностируется болезнь Рейно. Стоимость исследования в Москве колеблется в районе 1000 рублей, а результат свыше 90 % точности.
- Ревматологические пробы. Позволяют обнаружить заболевания по результатам исследования крови. Сделать пробы в Москве можно от 700 до 1500 рублей. Информативность метода около 90 %.
- Анализ на гемостаз. Определяет наличие и локализацию тромбоцитарных пробок. Результат определяется с точностью выше 90%.
- Общий анализ крови. Назначается для подтверждения диагноза по вышеуказанным методам. Стоимость в Москве от 400 до 900 рублей, информативность исследования 80-90 %.
Какой врач поможет?
Чтобы выяснить, являются ли неприятные ощущения в пальцах связаны с данным заболеванием, нужно обратиться к:
Болезнь де Кервена
Лечение болезни де Кервена современными эффективными методами, с использованием инновационной аппаратуры, под руководством врачей со специальными навыками и по лояльным расценкам.

Одним из тяжелых недугов, сопровождающихся ощутимым болевым синдромом, отёчностью и постепенным сокращением количества движений в области кисти, считается болезнь де Кервена. Этой патологии подвержены лица, занимающиеся монотонной работой в течение продолжительного времени. При своевременном визите к специалисту удается избежать серьезных последствий, связанных с полной утратой двигательной активности в зоне большого пальца.
В медцентре «Здоровье Плюс» работают физиотерапевты и хирурги с внушительным стажем, что гарантирует быстрый выбор подходящих лечебных мероприятий, а также получение действенного и долгосрочного результата. Мы выполняем тщательную диагностику. При необходимости производим оперативное вмешательство. Однако наиболее приоритетным методом воздействия, реализуемым в нашей клинике, остается ударно-волновая терапия. У нас данная процедура осуществляется на инновационной технике, под руководством врачей со специальной подготовкой и по демократичной стоимости.
Далее Вы подробно узнаете обо всех тонкостях устранения стенозирующего тендовагинита. Надеемся, предложенная информация позволит сделать правильный вывод о необходимости своевременного обращения к специалисту и надлежащего выполнения необходимых лечебных процедур.
Что собой представляет болезнь де Кервена?
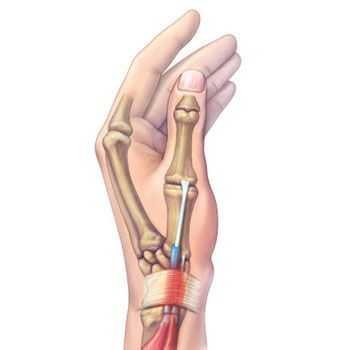
Данная патология характеризуется появлением воспалительного процесса и сужением футляра, охватывающего соединительнотканную часть двух мышц. Речь идет о разгибателе большого пальца кисти и длинной мышцы, отвечающей за его отведение. Заболевание было названо в честь известного врача из Швейцарии Фрица де Кервена, который занимался его изучением в конце прошлого столетия.
Болезнь де Кервена возникает на фоне длительного напряжения мышц руки и большого пальца, а также в результате сильного травмирования кисти. Кроме того, существенную роль играет анатомия футляра, окружающего сухожилия у каждого отдельного пациента (наличие дополнительных фиброзных образований, присутствие узких разветвлений и др.). Нередко болезнь де Кервена и симптомы данного заболевания проявляются у людей, осуществляющих определенную профессиональную деятельность (копирайтеры, программисты, пианисты и т. д.).
Если говорить о наиболее распространенных признаках недуга, то к их числу относятся болевые проявления и отечность местного характера. Как правило, для этого патологического процесса характерно медленное течение. Острые симптомы возможны в случае травмирования кисти руки. На начальной стадии больной констатирует эпизодические боли, появляющиеся во время отведения большого пальца или при внезапном развороте запястья в сторону пятого пальца.
Усиление болевых проявлений при болезни де Кервена наблюдается не сразу. Однако со временем даже незначительная двигательная активность кисти начнет доставлять пациент ощутимый дискомфорт. В отдельных ситуациях болевой синдром распространяется в область плеча или ногтевой пластины. Также могут появляться отёки в зоне сухожильного канала. В запущенных случаях боль приобретает интенсивный характер, что препятствует нормальному шевелению пальца.
Какие категории пациентов входят в группу риска?

Нередко вышеуказанную патологию называют стенозирующим тендовагинитом или «запястьем матери». При этом в число наиболее подверженных заболеванию лиц входят пациенты, выполняющие однотипные движения кистью в течение длительного периода времени (толкание, хватание, использование клавиатуры или мыши для компьютера).
Более того, вызвать болезнь де Кервена и нарушить функции большого пальца могут занятия шитьем, вязанием или игрой на фортепиано. Также спровоцировать недуг может работа, связанная с частым применением строительных инструментов. Достаточно часто болезнь де Кервена и нарушение движений в кисти руки проявляется в результате травмирования области запястья или на фоне воспалительного заболевания суставов. Что касается названия «запястье матери», то его происхождение часто связывают с продолжительным ношением женщинами малышей на руках или с выполнением ими домашних обязанностей.
Диагностика болезни де Кевена
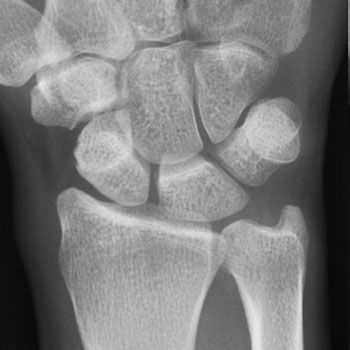
Обязательным этапом диагностики является осмотр кистей, что позволяет выявить нарушения, характерные для зоны поражения. Следует отметить, что вокруг больной зоны не наблюдается повышение температуры и другие изменения со стороны кожных покровов. Однако известны определенные методы, позволяющие четко констатировать у пациента стенозирующий лигаментит:
- Тест Финкельштейна. Применяется с целью обнаружения данного недуга при наличии у пациента болевого синдрома в области лучезапястного сустава. В ходе диагностики человека просят прижать первый палец к ладони, затем соединить его с другими пальцами, и в завершении - согнуть кисть в направлении пятого пальца. При этом во время двигательной активности пациента отмечает резкий дискомфорт в пораженной области. Кроме того, вышеуказанный недуг может привести к утрате возможности удерживать предметы посредством большого пальца. Проверить этот момент можно, если дать пациенту сразу несколько вещей (например, коробку со спичками и ручки): при наличии заболевания он не сможет держать предметы первым и вторым пальцами;
- Для подтверждения диагноза болезнь де Кервена может потребоваться рентген. На полученных снимках можно заметить наличие кальциноза в области первого костно-фиброзного канала;
- МРТ. При помощи этого метода удается исключить наличие какого-либо другого недуга.
Лечение болезни де Кервена
Если у пациента констатирована болезнь де Кервена, лечение начинают с консервативных способов:
- Снижение нагрузок;
- Рекомендации, связанные с применением мази, обладающей противовоспалительным действием;
- Использование специальной шины для фиксации первого пальца.
В некоторых случаях могут потребоваться стероидные препараты, которые необходимо вводить в область сухожилия.
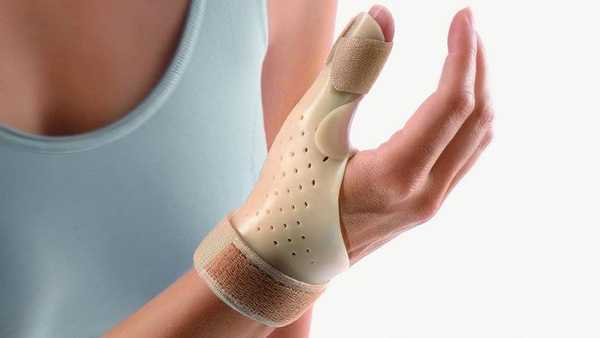
Если диагностирована болезнь де Кервена, а лечение мазями не дает ожидаемого результата в течение 2-х недель, переходят к другим способом устранения недуга. Причем специалисты склоняются к применению гормональных средств с противовоспалительным эффектом. В наиболее острых ситуациях выполняют оперативное вмешательство.
При выборе тактики во внимание принимаются следующие моменты: наличие хронических патологий и характерных симптомов.
Если говорить о практической стороне и опыте сотрудников, то получить необходимый положительный эффект можно только при своевременном консервативном лечении. Ключевая цель данного способа заключается в купировании воспалительного процесса, устранении болевых проявлений, укреплении мышц и связок, а также в предотвращении дальнейшего развития болезни.
Также приоритетным способом является использование инъекции. При сильном болевом синдроме и значительном воспалении назначают кортикостероидные средства. При этом последствия при применении подобных препаратов часто бывают негативными. В целом свыше 90% пациентов отмечают положительную динамику при применении лекарственных средств.
Снижение нагрузки с кисти при болезни де Кервена
За счет соблюдения эргономического режима удается минимизировать нагрузки на кисть. Чтобы достигнуть подобного результата, следует отказаться от повторяющихся движений. Также требуется сократить период осуществления монотонной деятельности. Желательно уменьшить время пребывания за ПК и выполнения спортивных тренировок. Кроме того, следует исключить длительное использование смартфона. Верхняя конечность должна чаще пребывать в спокойном состоянии.
Физиотерапия при болезни де Кервена
Физиотерапевтические методы направлены на купирование болевых проявлений и устранения воспаления. Однако при наличии тахикардии, повышенной температуры, сбоях в работе кровеносной системы и онкологических процессах такие процедуры проводить запрещается.
Особой эффективностью для пациентов, у которых была диагностирована болезнь де Кервена и симптомы данной патологии, обладают: воздействие ударными волнами, лазерная терапия, лечение холодом, применение статического магнитного поля.
Часто активное развитие патологии связывают с наличием ревматоидного артрита. В подобных ситуациях, если у пациента подтверждена болезнь де Кервена, лечение в Москве будет включать следующие мероприятия:
- Воздействие статическим магнитным полем;
- Введение в глубокие слои кожи активных веществ под действием ультразвука высокой частоты;
- УФО;
- Нанесение парафиново-озокеритовой аппликации;
- УВТ.
Лечение болезни де Кервена методом ударно-волновой терапии
При воздействии на пораженный участок ударными волнами удается быстро устранить спаечные процессы, при этом здоровые ткани остаются нетронутыми. Также обеспечивается активизация работы иммунной системы, купируются симптомы воспаления, формируются новые кровеносные сосуды, улучшаются обменные и восстановительные процессы, нормализуется кровоток.
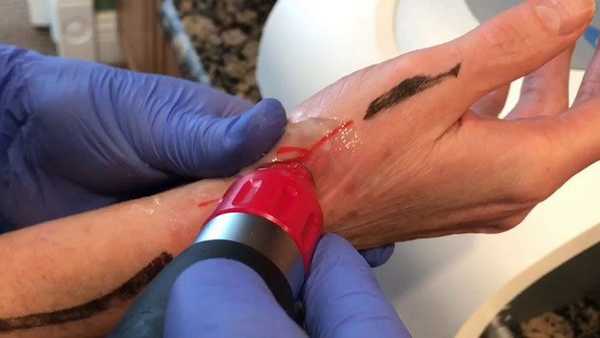
Как правило, полный курс УВТ включает несколько процедур, с перерывом 6-7 дней. Пациенты начинают ощущать облегчение уже после первых двух сеансов. Снижается интенсивность болевых проявлений и уходит отёчность.
После выполнения завершающей процедуры восстанавливаются движения в области кисти. Однако ключевой задачи такой терапии является полная нормализация работы сухожильного аппарата, и устранение последствий сужения канала.
Для эффективной реализации ударно-волнового метода не требуется госпитализация больного. Процедуру выполняют в амбулаторных условиях. После удобного расположения пациента на кушетке, специалист наносит на область поражения гелеобразное вещество, усиливающее действие ударных волн. Также в ходе УВТ применяется специальный датчик.
Длительность одной процедуры не превышает 20 минут. При этом некоторые пациенты могут ощущать небольшие покалывания с последующим покраснением кожных покровов, которое через несколько часов после завершения сеанса.
Ортезирование и тейпирование
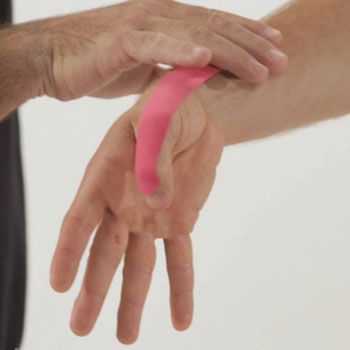
Одним из обязательных этапов устранения недуга считается ортезирование, что предполагает использование специальных приспособлений, позволяющих зафиксировать кисть и пальцы в правильном положении. Длительность иммобилизации может достигать 35-40 дней, в зависимости от скорости купирования болевых ощущений.
Данная методика является незаменимой для пациентов, у которых имеются ограничения для применения кортикостероидных гормонов.
Хирургическое вмешательство
В случае, если консервативные способы не дали ощутимого эффекта, следует прибегнуть к помощи хирурга. Оперативное вмешательство выполняется в стационаре с использованием анестезирующих средств местного действия. После завершения манипуляции на руку накладывают повязку косыночного типа. Снятие швов осуществляют через 9-10 суток, а восстановление работоспособности верхней конечности наблюдается через 14 дней после вмешательства. В период реабилитации некоторые пациенты отмечают появление мурашек и утрату чувствительности в области первых трех пальцев кисти. Эти проявления исчезают через 14-20 суток после хирургической манипуляции.
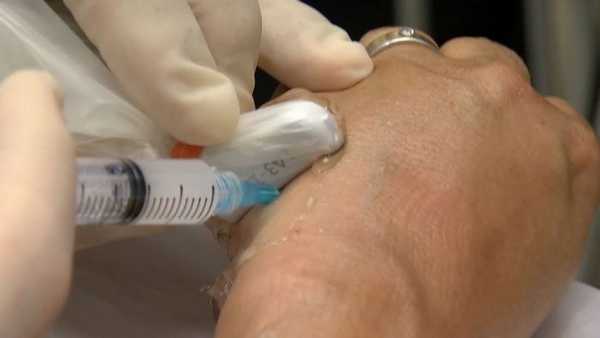
В нашей клинике осуществляется оперативное вмешательство под руководством опытных специалистов. Однако наиболее приоритетным направлением деятельности является реализация процедуры УВТ. При этом используется аппаратура европейского качества, а на первую консультацию предоставляется 20%-ная скидка.
Прогноз выздоровления
Как правило, при своевременном и грамотном лечении специалисты гарантируют положительную динамику. В случае реализации консервативных процедур рассчитывать на благоприятный прогноз удается в 50% ситуаций. После оперативного вмешательства удается добиться максимального положительного эффекта. Однако, если после хирургической манипуляции пациент продолжает перегружать кисть, может наблюдаться рецидив заболевания. Это говорит о необходимости изменения характера трудовой деятельности больного после завершения лечебных мероприятий.
Эксперт статьи:
Татаринов Олег Петрович

Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»

Синдром Де Кервена, также известный как: болезнь де Кервена , тендовагинит де Кервена , стенозирующий тендовагинит Де Кервена, запястье матери) - это заболевание характеризуется воспалением стенки 1-го канала разгибателей, в котором проходят сухожилия короткого разгибателя большого пальца и длинной отводящей мышцы.
Синдром назван по фамилии швейцарского хирурга Фрица де Кервена, который впервые выявил данное заболевание в 1895 году.
Большинство врачей сходятся во мнении, что болезнь Де Кервена чаще всего вызвана большой нагрузкой на первый палец и его основание.
- в следствие часто повторяющихся движений большого пальца связанных с профессиональной деятельностью пациента.
- когда мама берет ребенка на руки.
- в следствие гормональной перестройки организма женщин после родов либо в период климакса. Это объясняет тот факт, что женщины чаще страдают данной патологией чем мужчины.
Симптомы болезни Де Кервена
Симптомы болезни Де Кервена следующие:
- Болезненность и отек в области лучезапястного сустава (анатомической табакерки и шиловидного отростка лучевой кости).
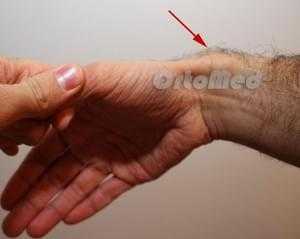
- Боль при болезни де Кервена возникает во время разгибания и отведения большого пальца, а так же при непосредственном давлении на область анатомической табакерки.
- Можно услышать скрип в канале при движении пальцем, вследствие трения сухожилия о стенки суженного и воспаленного канала.
- Движения первого пальца ограничены.
- Боль в области лучезапястного сустава.
Диагностика болезни Де Кервена
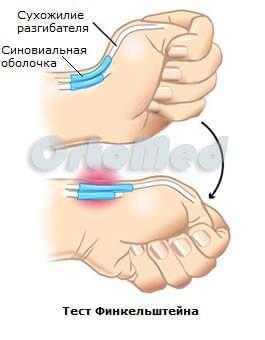
Существуют простые тесты для подтверждения диагноза болезни Де Кервена:
- Тест Финкельштейна используется для диагностики синдрома де Кервена у людей с болью в области лучезапястного сустава. Для выполнения теста, врач захватывает большой палец и максимально сгибает его. Либо просит пациента сжать кулак и отвести кисть в локтевую сторону. Если при этом возникает острая боль, то тест считается положительным.
- Рентгенография: для уточнения диагноза, иногда применяется рентгенография области лучезапястного сустава в прямой проекции. На рентгенограмме можно увидеть обызвествление в зоне первого костно-фиброзного канала.
- МРТ: Для исключение другой патологии в сомнительных случаях, нередко выполняется магнитно-резонансная томография.
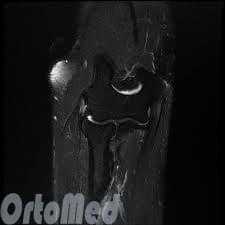
Дифференциальная диагностика проводится между заболеваниями:
- Артроз лучезапястного сустава;
- Стилоидит (воспаление шиловидного отростка);
- Синдром Вартенберга (мигрирующий полиневрит).
Лечение болезни (синдрома) Де Кервена
Лечение болезни де Кервена возвомжно как консервативное, так и хирургическое.
- Консервативное лечение: эффективно лишь на ранней стадии заболевания (не позднее 6 недель с момента начала заболевания).
- НПВП: Нестероидные противовосаплительные препараты уменьшают отек, боль. Но прием их возможен только по назначению врача, после осмотра и обследования. Препараты данной группы исключаются у людей страдающих язвой желудка, так как возможно осложнение ввиде желудочного кровотечения.
- Инъекций стероидных противовоспалительных препаратов: Это на долго снижает признаки воспаления, боль и отек. Препарат вводят непосредственно в место воспаления.
- Иммобилизация: Ортез на 1-ый пястно-фаланговый сустав
- Хирургическое лечение: Применяется, когда консервативные методы лечения болезни де Кервена не помогают и боль мешает пациенту в его повседневной жизни. Во время операции выполняется небольшой доступ к измененной связке 1-го костно фиброзного канала, которая покрывает сухожилия. Верхняя стенка канала иссекается, тем самым достигается декомпрессия сухожилий. Это естественно уменьшает боль и воспаление, так что сухожилия могут свободно двигаться в канале.
- внезапная парестезия
- похолодание пальцев конечностей
- смена естественного цвета кожи на алебастрово-белый
- онемение, которое сменяется жжением, болью и ломотой, ощущением распирания
- резкой гиперемией кожного покрова и чувством жжения в финальной фазе приступа
- частые или длительные эпизоды переохлаждения конечностей
- эндокринные заболевания, нарушения обмена вещества, расстройства в работе щитовидной и половых желез
- регулярные травмы пальцев, в том числе постоянно повторяющиеся микротравмы, например, у представителей рабочих профессий;
- стрессы, тяжёлые эмоциональные потрясения
- неблагоприятное производственное воздействие, пример, при работе с постоянным воздействием вибрации
- ревматические болезни — ревматоидный артрит, узелковый периартериит, системная склеродермия, красная волчанка, дерматомиозит и другие
- ангиоспастическую — возникают кратковременные спазмы концевых фаланг на указательном, среднем, безымянном пальцах и мизинце, иногда — на 1-3 пальцах стопы, спазмы быстро проходят и сменяются расширением сосудов с покраснением кожи
- ангиопаралитическую — приступы становятся дольше, кожа приобретает цианотический окрас, развивается отечность пальцев
- трофопаралитическую — в запущенных случаях увеличивается вероятность образования язв, возникают очаги поверхностного некроза мягких тканей, после их отторжения — долго не заживающие язвы
- трофические изменения — трофические язвы, которые плохо поддаются заживлению
- участки некроза
- дистрофическое поражение ногтевых пластин
- остеолиз
- деформация фаланг пальцев
- в наиболее тяжёлых случаях — гангрена
Читайте так же про контрактуру Дюпюитрена, еще одно заболевание кисти.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Синдром Рейно причины, симптомы, методы лечения и профилактики
Синдром Рейно — вазоспастическое заболевание, расстройство артериального кровообращения в сосудах кистей и стоп. Патологическая реакция возникает под воздействием холода или эмоционального потрясения, волнения. Протекает в виде приступов, хотя предположительные первопричины нарушения тока крови по сосудам носят постоянный характер. К ним относятся заболевания крови, ревматоидный артрит, эндокринные, неврологические и другие патологии.
Болезнь Рейно стоит заподозрить при последовательном побледнении, цианозе и гиперемии кожи пальцев рук или ног, кончика носа, подбородка. Если такая реакция повторяется периодически, запишитесь на приём к врачу и пройдите обследование.
![изображение]()
Симптомы заболевания обусловлены вазоспазмом и повреждением соединительной ткани и других тканей. Сначала приступы носят кратковременный характер, по мере прогрессирования болезни их продолжительность увеличивается. После воздействия холода, сильного стресса или даже после курения у больного возникают следующие симптомы:
Если ишемию сосудов не лечить, патология прогрессирует, течение приступов меняется. Они становятся более длительными, могут продолжаться до 1 часа и повторяются чаще. Между приступами стопы и кисти остаются холодными, бледно-синеватыми и влажными.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Октября 2022 года
Содержание статьи
Причины
Достоверные причины развития синдрома Рейно неизвестны. К предрасполагающим факторам, которые увеличивают риск патологической реакции кожных покровов, относят:
Врачи относят перечисленные факторы лишь к предрасполагающим, но не считают их достоверными причинами развития синдрома Рейно. Дело в том, что люди по разному реагируют на их воздействие: у некоторых проявляются признаки патологии, у других — нет. При этом в группу риска входят женщины 20-40 лет, у которых болезнь Рейно часто сопровождается мигренью и повышенным тонусом симпатической нервной системы.
Стадии развития синдрома Рейно
В течение заболевания выделяют 3 основных стадии:
Диагностика
Для диагностики синдрома стоит обратиться к терапевту или сразу к профильному врачу — ревматологу или сосудистому хирругу. Врач запишет жалобы, проведет осмотр, чтобы выявить патологические изменения в сосудах, назначит аппаратную диагностику — ангиографию сосудов, капилляроскопию, лазерную доплеровскую флоуметрию и другие аппаратные исследования.
Чтобы подтвердить болезнь Рейно, в клинике ЦМРТ пациенту рекомендуют пройти следующую диагностику:
МРТ (магнитно-резонансная томография)
УЗИ (ультразвуковое исследование)
К какому врачу обратиться
При появлении тревожных симптомов необходимо обратиться к терапевту. Врач даст направление к ревматологу или другому профильному специалисту, в зависимости от причины недуга.
Как лечить синдром Рейно
Во время приступа болезни пациенту оказывают первую помощь — согревают конечности, дают теплое питье, если приступ затяжной — вводят инъекции спазмолитиков. Когда состояние нормализуется, терапию продолжают. Чтобы вылечить синдром, рекомендуют избегать провоцирующих факторов, назначают антиагрегантные лекарства, в тяжёлых случаях проводят хирургическую ганглиэктомию или симпатэктомию.
Осложнения
Если сосудистые нарушения в периферических артериях сохраняются в течение длительного времени, болезнь Рейно протекает в тяжёлой форме без своевременного лечения, у пациента могут развиваться опасные осложнения:
Последнее осложнение может стать поводом для ампутации и спровоцировать потерю работоспособности, возможности ходить и выполнять привычные действия руками.
При этом при своевременном начале терапии вылечить синдром Рейно просто. Чтобы предотвратить повторение приступов зачастую достаточно исключить воздействие провоцирующих факторов: избегать переохлаждения конечностей, уйти с работы на вредном производстве, отказаться от курения, по возможности не допускать стрессов.
Профилактика синдрома Рейно
Поскольку достоверные первопричины болезни Рейно неизвестны, первичных мер ее профилактики не существует. В рамках вторичной профилактики врачи рекомендуют:
Синдром Ундины
Синдром Ундины - крайне редкое генетическое заболевание, характеризующееся нарушением автономного дыхания в результате аномальной реакции организма на гиперкапнию во время сна. Основным симптомом этого состояния является апноэ во время фазы глубокого сна, способное привести к летальному исходу, при этом какие-либо патологические изменения со стороны дыхательной, нервной и сердечно-сосудистой систем морфологически отсутствуют. Диагностика синдрома Ундины основывается на результатах электроэнцефалограммы, мониторинга дыхания и сатурации крови больного во время сна, молекулярно-генетических анализов и изучения наследственного анамнеза. Специфического лечения заболевания не существует, используют искусственную вентиляцию легких во время сна и имплантацию стимулятора диафрагмального нерва.
Общие сведения
Синдром Ундины (синдром врожденной центральной гиповентиляции) - очень редкое и относительно тяжелое наследственное заболевание, при котором происходит сначала урежение (брадипноэ), а затем и остановка дыхания во время фазы глубокого сна. Название этой патологии связано с преданием из немецкого фольклора, в котором русалка (ундина) прокляла предавшего ее возлюбленного и обрекла на его на то, что «дыхание покинет тебя, как только ты уснешь». Это весьма похоже на основное проявление синдрома Ундины, которое сводится к остановке дыхания именно во сне. Встречаемость этого состояния на сегодняшний день не определена, всего выявлено порядка трех сотен случаев по всему миру. Механизм наследования синдрома Ундины - аутосомно-доминантный с неполной пенетрантностью, поэтому среди больных преобладают гетерозиготы, но их родители могут быть фенотипически здоровы. Установлено, что в ряде случаев причиной заболевания являются спонтанные мутации.
Причины синдрома Ундины
В настоящее время, несмотря на редкость этого заболевания, врачам-генетикам удалось выяснить молекулярно-генетические основы синдрома Ундины. В подавляющем большинстве случаев причиной этой патологии выступают мутации гена PHOX2B, расположенного на 4 хромосоме. Продуктом его экспрессии является крайне важный транскрипционный фактор, регулирующий эмбриогенез тканей продолговатого мозга и других элементов центральной нервной системы. Суть генетического дефекта при синдроме Ундины заключается в развитии полиаланинового участка в одном из доменов транскрипционного фактора, в результате чего нарушается его способность присоединяться к ДНК и выполнять свою функцию. Обнаружена четкая взаимосвязь между тяжестью проявлений заболевания и величиной участка аномальных полиаланиновых повторов в 3 экзоне гена PHOX2B.
Вышеуказанные генетические аномалии приводят к порокам развития вегетативной нервной системы на молекулярном уровне, в результате чего и возникает синдром Ундины. Доказательством подобных аномалий развития служит частое выявление у больных синдромом врожденной центральной гиповентиляции таких симптомов, как сердечные аритмии, нестабильность артериального давления, замедленная реакция зрачков на свет, нарушения потоотделения. Перечисленные процессы также контролируются вегетативной нервной системой, поэтому их наличие при синдроме Ундины говорит о характере поражения. В редких случаях при этом заболевании отсутствуют изменения в гене PHOX2B, но могут иметься мутации генов RET, EDN3, GDNF и некоторых других.
Синдром Ундины часто сопровождается нейрокристопатиями - патологическими состояниями, обусловленными эмбриональными пороками развития структур нервного гребня. Одним из состояний подобного рода является болезнь Гиршпрунга, проявляющаяся отсутствием клеточных элементов парасимпатической нервной системы в кишечнике. Подобное нарушение имеет место примерно у 15-20% больных синдромом Ундины. Некоторые исследователи выделяют сочетание симптомов болезни Гиршпрунга и врожденной центральной гиповентиляции в отдельную нозологическую единицу - синдром Хаддада, по имени врача, который в 1978 году впервые описал случаи такого сочетанного поражения.
Симптомы синдрома Ундины
Проявления синдрома Ундины зачастую выявляются сразу после рождения больного. В период новорожденности могут обнаруживаться различные нарушения вентиляции в состоянии бодрствования, что требует тщательного наблюдения за ребенком и обуславливает высокий уровень неонатальной смерти при этом заболевании. Впоследствии синдром Ундины характеризуется нормальным дыханием и адекватной вентиляцией в период дневной активности и резким падением глубины дыхательных движений во сне, что приводит к недостаточной оксигенации крови. Затем может возникать брадипноэ и остановка дыхания во сне, что без квалифицированной медицинской помощи может стать причиной смерти больного.
Синдром Ундины также часто сочетается с другими нарушениями вегетативной нервной системы - аритмиями, перепадами артериального давления, возможно снижение перистальтики (в том числе и обусловленное проявлениями болезни Гиршпрунга). В отдельных случаях может выявляться прогрессирование симптомов патологии - от сниженной вентиляции до апноэ во время сна ребенка. В тех случаях, когда синдром Ундины удалось вовремя идентифицировать и принять необходимые лечебные меры, могут присоединиться симптомы сопутствующих заболеваний, обусловленных особенностями лечения таких больных. Это могут быть частые случаи внутрибольничных инфекций из-за практически постоянного пребывания пациентов в стационаре, а также бронхиты и пневмонии, обусловленные применением аппарата для искусственной вентиляции легких.
Диагностика и лечение синдрома Ундины
Диагностика синдрома Ундины производится на основании данных общего осмотра больного ребенка, электроэнцефалограммы, мониторинга дыхательной функции во время сна и бодрствования. Немаловажную роль в определении заболевания может сыграть подробное изучение наследственного анамнеза. Как правило, при рождении дети с синдромом Ундины фенотипически здоровы, изредка наблюдается недоношенность и различные осложнения беременности. При тяжелых формах патологии уже практически в первые дни или даже часы после рождения может возникать выраженный цианоз кожи и нерегулярное дыхание, обуславливающее необходимость особенно тщательного ухода за ребенком. Синдром Ундины также может сопровождаться аритмиями и другими нарушениями, что требует обширного и комплексного медицинского обследования.
На электроэнцефалограмме в случае наличия синдрома Ундины будет определяться пониженная активность структур моста, особенно во время сна. Изучение наследственного анамнеза может выявить сходные нарушения дыхания у родственников больного - особое внимание при этом следует уделить случаям внезапной детской смерти. Отдельные лаборатории производят определение синдрома Ундины при помощи методов современной генетики - посредством выявления полиаланиновых участков в гене PHOX2B. При этом можно установить не только наличие мутации, но и протяженность патологического участка, что позволяет спрогнозировать возможное течение патологии, так как тяжесть заболевания напрямую связана с количеством GCN-повторов в 3-м экзоне гена.
Специфического лечения синдрома Ундины на сегодняшний день не существует, проблема сохранения жизни таким больным представляет собой достаточно трудный вопрос. Чаще всего еще в детском возрасте им накладывают трахеостому для подключения аппарата искусственной вентиляции легких во время сна. Так как в ряде случаев это требует длительного пребывания больного синдромом Ундины в стационаре, значительно повышается риск внутрибольничных инфекций и других осложнений. Поэтому по возможности специальное оборудование устанавливают в доме больного ребенка, а родителей обучают обращению с ним.
Для улучшения качества жизни могут производить имплантацию стимуляторов диафрагмального нерва, которые оценивают частоту дыхательных движений и при необходимости, раздражая нерв, предупреждают развитие бради- и апноэ (аналогичны кардиостимуляторам). На конечных этапах разработки находятся аналогичные приборы, которые оценивают уровень углекислого газа в крови и ее общую сатурацию и при необходимости воздействуют на центральные звенья регуляции дыхания в головном мозге.
Прогноз и профилактика синдрома Ундины
Считается, что прогноз синдрома Ундины или врожденной центральной гипервентиляции скорее неблагоприятный - для этого заболевания характерна относительно высокая неонатальная смертность, в дальнейшем жизнь больного зависит от аппарата искусственной вентиляции легких. Однако в настоящее время многие пациенты с этим заболеванием уже дожили до взрослого возраста, что указывает на отсутствие его прямого влияния на продолжительность жизни или развитие сопутствующих нарушений. Поэтому разработка более совершенных стимуляторов дыхательных движений в будущем позволит обеспечить лицам, страдающим от синдрома Ундины, оптимальный уровень качества жизни. Профилактика заболевания на сегодняшний день не разработана по причине генетической природы и редкости данного состояния.
Читайте также: