Синдром Капоши (Kaposi) - синонимы, авторы, клиника
Добавил пользователь Alex Обновлено: 21.01.2026
Вирус герпеса человека 8 типа (HHV-8) относится к семейству g-herpesviridae, роду Rhadinovirus. Как и при других герпес-вирусах, экспрессия гена HHV-8 связана с вирусной латентностью или лизирующей вирусной репликацией.
Частота распространения классической формы саркомы Капоши значительно варьирует в различных географических областях от 0, 14 на 1 млн. жителей (как мужчин, так и женщин) до 10, 5 на 1 млн. мужчин и 2, 7 на 1 млн. женщин. Мужчины болеют в 3 раза чаще. Начало заболевания регистрируется в возрасте 35-39 лет у мужчин и в возрасте 25-39 лет у женщин.
Большая частота встречаемости наблюдается в странах расположенных на побережье Средиземного моря и центральной Африки (эндемическая саркома Капоши). В развитых странах у пациентов, инфицированных вирусом иммунодефицита человека (ВИЧ) -1, частота встречаемости HHV-8 наиболее высока среди мужчин гомо- и бисексуальной ориентации. Саркома Капоши является самой распространенной СПИД-ассоциированной опухолью у мужчин, практикующих сексуальные отношения с мужчинами, и наблюдается у 20% больных СПИД.
- Трансплантационная саркома Капоши наблюдается преимущественно при пересадке почки. Возможно развитие у пациентов, получающих иммуносупрессивную терапию при лечении аутоиммунных заболеваний.
- Одним из основных путей передачи HHV-8 является половой, риск инфицирования повышается с увеличением числа сексуальных партнеров и практикой нетрадиционных видов половых контактов.
- Ротоглотка является местом наиболее выраженной репликации вируса; в слюне находится большое число копий вируса HHV-8. Неполовой механизм передачи вируса через слюну является общепризнанным и имеет важное значение в заражении детей в эндемических областях.
- Вертикальный путь передачи HHV-8 от матери к плоду во время беременности и родов не имеет большого значения для распространения вируса.
- Вирус HHV-8 также может передаваться через кровь, продукты крови, донорские органы после трансплантаций. Вирусный геном HHV-8 обнаруживается во всех элементах при всех стадиях заболевания независимо от клинического варианта.
Общепринятой классификации не существует.
Выделяют четыре типа:
- классический (идиопатический, спорадический, европейский)
- эндемический (африканский)
- эпидемический, связанный со СПИДом
- иммунносупрессивный (ятрогенный, возникающий при проведении иммуносупрессивной терапии цитостатиками и иммунодепрессантами)
Классическая (идиопатическая) саркома Капоши
| На коже дистальных отделов нижних конечностей появляются одно- или двухсторонние синюшно-красные пятна диаметром 1-5 см с четкими границами, напоминающие гематому. Далее элементы медленно растут, трансформируясь в плотные узелки (при слиянии формируют бляшки) и узлы. Крупные узлы на нижних конечностях темнеют (из-за отложения гемосидерина) и изъязвляются, вызывая отторжение некротизированных тканей. По периферии узелков наблюдаются выраженные отеки с явлениями лимфостаза (в дальнейшем образуются участки фиброза). Классическая форма саркомы Капоши обычно имеет доброкачественное течение, медленно распространяясь в проксимальном направлении; иногда пациенты могут жить с медленно прогрессирующей болезнью в течение десятков лет. Распространение высыпаний на другие участки тела, лимфатические узлы , слизистую оболочку полости рта и гениталий, внутренние органы (часто с бессимптомным течением) происходит через 2-3 года. Летальный исход при классической форме чаще наступает от других причин, т.к. болезнь наблюдается у лиц пожилого возраста и заболевание развивается медленно. |
Эндемическая (африканская) саркома Капоши
| Проявляется узловым, «цветистым», инфильтративным и лимфаденопатическим вариантами. «Цветистый», вегетирующий и инфильтративный варианты характеризуются более агрессивным течением с глубоким поражением дермы, подкожной клетчатки, мышц и костей. Лимфаденопатическая африканская саркома преимущественно поражает детей и молодых людей и может иметь молниеносное течение с очень быстрым прогрессированием. Кожа и слизистые оболочки поражаются в меньшей степени. |
Саркома Капоши, ассоциированная со СПИДом (эпидемический тип)
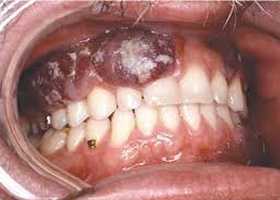
Слизистая оболочка полости рта поражается у 10-15% больных. Наиболее типично расположение высыпаний в области твердого и мягкого неба и корня языка, где они быстро изъязвляются. Также часто наблюдается поражение глотки, которое может приводить к затруднению приема пищи, речи и дыхания.
Кроме того, в воспалительный процесс вовлекаются лимфатические узлы, желудочно-кишечный тракт и легкие. Желудок и двенадцатиперстная кишка представляют собой места излюбленной локализации, и заболевание нередко сопровождается кровотечением и непроходимостью кишечника. При легочной форме могут наблюдаться респираторные симптомы: бронхоспазм, кашель и прогрессирующая дыхательная недостаточность.
Иммуносупрессивная саркома Капоши
| Чаще развивается после трансплантации внутренних органов и обусловлен ятрогенным воздействием иммуносупрессивных препаратов. Кожные проявления вначале имеют ограниченный характер, затем распространяются и напоминают высыпания при СПИД-ассоцированной формы. Снижение дозы или отмена иммуносупрессивных препаратов приводит к полному регрессу кожных и висцеральных проявлений саркомы у 24-80% больных, однако возобновление их применения ведет к рецидиву заболевания. |
Диагностика СК основана на результатах физикального обследования (характерные клинические проявления на коже и слизистых оболочках).Для верификации диагноза используют гистологическое исследование биоптатов кожи и идентификацию HHV-8 с помощью молекулярно-биологических методов исследования.Учитывая высокую частоту ассоциации заболевания со СПИДом необходимо проведения серологического исследование на ВИЧ.
При морфологическом исследовании выделяют ангиоматозный, фибробластический и смешанный варианты.В пятнистых элементах определяется увеличение числа дермальных сосудов, окруженных эндотелиальными клетками, в прилегающих участках - отложения гемосидерина и экстравазальные эритроциты с умеренным периваскулярным инфильтратом. В бляшках выявляется выраженная сосудистая пролиферация во всех структурах дермы, включая коллагеновые волокна.
Характерным является наличие плотных тяжей и веретенообразных клеток между зазубренными сосудистыми клетками. В узлах определяются преимущественно веретеновидные клетки, участки ангиоматоза и плотные саркоматозные волокна. Воспалительный инфильтрат состоит из лимфоцитов, гистиоцитов и плазмоцитов.
В начальной стадии заболевания и при его локализованных формах необходимо проводить дифференциальную диагностику с гематомой, бактериальным ангиоматозом, пиогенной гранулемой, дифференцированной ангиосаркомой. В поздней стадии дифференциальная диагностика проводится с акроангиодерматитом (псевдосаркома Капоши типа Мали), бактериальным ангиоматозом. Поражения на слизистых оболочках полости рта и глотки дифференцируют с неходжкинской лимфомой, плоскоклеточным раком, бактериальным ангиоматозом.
Цели лечения
- уменьшение выраженности симптомов и предотвращение прогрессирования заболевания;
- ремиссия опухоли;
- продление жизни и работоспособности больного;
- улучшение качества жизни пациента.
Общие замечания по терапии
Методы лечения саркомы Капоши зависят от клинической формы заболевания, размера поражений и вовлеченных в патологический процесс органов и/или систем.
Несмотря на огромное число данных в пользу того, что онкогенная герпес-вирусная инфекция, вызываемая HHV-8, играет в патогенезе саркомы Капоши центральную роль, применение специфических антигерпетических препаратов неэффективно!
Показания к госпитализации : Диссеминированные формы (в т.ч. с поражением внутренних органов)
Методы лечения
- хирургическое иссечение
- криодеструкция
- топические средства с 9-цис-ретиноевой кислотой
- лучевая терапия
2.Диссеминированные формы (в т.ч. с поражением внутренних органов)
Терапия классической саркомы Капоши
- липосомальный доксорубицин 20-40 мг/ м2 каждые 2-4 недели, 6-8 введений на курс
- винбластин 6 мг внутривенно 1 раз в неделю. После достижения эффекта назначают поддерживающую дозу 0, 15 мг/кг (каждые 7—14 дней до полного устранения симптомов).
- доксорубицин /блеомицин//винкристин 20-30 мг/м2 // 1-2 мг каждые 2-4 недели до достижения эффекта
- интерферон -a 3-30 млн. ЕД. ежедневно внутривенно в течение 3 недель.
Терапия саркомы Капоши, ассоциированной со СПИДом
- начальная высокоактивная антиретровирусная терапия
При отсутствии эффекта - системная цитостатическая терапия
Терапия больных, получающих иммуносупрессивную терапию
- изменение схемы приема иммуносупрессивных препаратов
- липосомальный доксорубицин 20-40 мг/м2 каждые 2-4 недели течение, 6-8 введений на курс
- паклитаксел 100мг/ м2 каждые две недели течение до достижения эффекта под контролем лабораторных и функциональных показателей
Требования к результатам лечения
- предотвращение развития осложнений;
- клиническое выздоровление
Профилактика
Особое внимание уделяется пациентам, получающим иммуносупрессивную терапию, с выявлением лиц, инфицированных HHV-8 и повышением их иммунного статуса.Вторичная профилактика включает диспансерное наблюдение за больными в целях предотвращения рецидива заболевания, осложнений после лечения и их реабилитацию.
Псевдосаркома Капоши ( Псевдоангиосаркоматоз Капоши , Псевдосаркома телеангиэктатическая Капоши )
Псевдосаркома Капоши - это доброкачественная сосудистая гиперплазия с преимущественным поражением нижних конечностей, которая по клиническим и гистологическим проявлениям напоминает саркому Капоши. Характеризуется появлением на коже стоп и голеней пятен и папул, которые постепенно превращаются в бляшки красно-фиолетового или синюшного цвета. Диагноз устанавливается на основании клинической картины, данных гистологического исследования и ангиографии. Подходы к лечению определяются формой заболевания. Медикаментозное лечение направлено на нормализацию тонуса вен, кровообращения в тканях. Наличие артериовенозных фистул является показанием к операции.
МКБ-10
Общие сведения
Под термином «псевдосаркома Капоши» (псевдосаркома телеангиэктатическая, псевдоангиосаркоматоз Капоши) в клинической дерматологии подразумевается сразу два заболевания с собственным патогенезом, особенностями клинического течения и различными подходами к лечению: акроангиодерматит Мали и синдром Стюарта-Блюфарба. Первый развивается преимущественно у лиц 50-60 лет, второй ‒ по большей части диагностируется у подростков и молодых людей. Обе формы телеангиэктатической псевдосаркомы относятся к числу редких дерматологических заболеваний, преимущественно встречаются у пациентов мужского пола.
Причины
В основе появления капошиподобных элементов лежит хроническая венозная недостаточность. Повышение венозного давления, застойные явления в тканях обуславливают развитие местных нарушений обмена веществ, процессов сосудистой пролиферации. Основными причинами формирования характерных кожных проявлений выступают:
- Неполноценность вен. Недостаточность венозных клапанов, потеря эластичности сосудистых стенок приводит к деформации вен, их перерастяжению и переполнению кровью. Формируется замкнутый круг: чем шире просвет сосуда, тем хуже со своей функцией справляются венозные клапаны. Нарушение оттока венозной крови из нижних конечностей становится причиной прогрессирующих трофических нарушений.
- Артериовенозные аномалии. В генезе псевдосаркомы Капоши ключевую роль играют артериовенозные шунты, расположенные в тканях нижних конечностей. Давление в артериях значительно выше, чем в венах, в связи с этим в области соустья артериальная кровь сбрасывается в вену, минуя капиллярное русло. Артериальные сосуды ниже области шунта недополучают кровь. Это приводит к хронической ишемии тканей, которая может прогрессировать по мере увеличения диаметра фистулы.
К числу факторов риска можно отнести любые внешние воздействия и внутренние изменения, которые способны спровоцировать развитие или усугубить течение имеющейся венозной недостаточности: курение, патология желез внутренней секреции, недостаточная физическая активность. Появление артериовенозных анастомозов может стать результатом травм.
Патогенез
Клинические проявления болезни (пятна, папулы и бляшки) - это вторичные по отношению к нарушению оттока крови по венам изменения тканей. В условиях гипоксии в пораженной области наблюдается пролиферация капилляров, прогрессирующий периваскулярный склероз. Стенки венул и более глубоких вертикальных вен гипертрофируются. Сосуды приобретают извилистость. Капилляры кожи скручиваются спиралями, местами удваиваются, приобретают ангиоматозный вид.
Вокруг расширенных сосудов активно откладывается железосодержащий пигмент гемосидерин, обнаруживаются экстравазаты эритроцитов. Эти отложения во многом определяют характерный цвет пятен и бляшек на коже. Застойный дерматит при псевдосаркоме типа Мали охватывает верхнюю часть дермы, а при синдроме Стюарта-Блюфарба дерму на всю глубину.
Симптомы псевдосаркомы Капоши
Ангиосаркома Мали
Капошиподобные элементы на коже имеют вид бляшек, цвет которых с течением времени меняется от светло-розового до синюшно-бордового. Появлению бляшек может предшествовать развитие дерматита, при котором кожа голеней и тыла стоп приобретает охряно-желтый оттенок. Поражение, как правило, симметричное. Длительно существующие пятна не склонны к изъязвлению, не зудят, не болят. Бляшки мягкие на ощупь, их пальпация не вызывает у пациента неприятных ощущений.
Синдром Стюарта-Блюфарба
У пациентов с данной формой псевдосаркомы Капоши характерные пятна могут появиться на фоне клинических проявлений функционирующего артериовенозного соустья. Поражение преимущественно одностороннее. Вены выше области расположения анастомоза значительно расширяются и становятся заметными под кожей, часто ощутимо пульсируют. Кожные покровы горячие за счет активного притока артериальной крови, компенсаторного расширения капилляров. Пятна и бляшки красно-синего цвета постепенно приобретают коричневатый оттенок. При прогрессировании заболевания поверхность элементов изъязвляется.
Осложнения
Особенностью функционирования артериовенозного шунта является постепенное и неуклонное расширение его просвета. Прогрессирующее нарушение кровообращения при отсутствии эффекта от консервативной терапии и щадящих хирургических вмешательств приводит к появлению обширных незаживающих язв, формированию участков некроза тканей. В тяжелых случаях прогрессирующая ишемия является показанием для проведения ампутации конечности.
Диагностика
Появление местных дерматологических симптомов, независимо от возраста пациента, требует проведения всестороннего обследования. В число исключаемых диагнозов входят саркома Капоши, псевдоангиосаркома Массона, веретеноклеточная гемангиома. По результатам тестов можно определить характер патологических изменений, их распространенность и степень развития. В случае необходимости к диагностике, кроме дерматолога, может привлекаться сосудистый хирург. Комплексное обследование пациента с подозрением на псевдосаркому Капоши включает:
- Общий осмотр. Функционирующую сосудистую фистулу можно выявить по заметной пульсации расширенных вен. Выдает ее и характерный шум, который можно услышать при помощи стетоскопа. Периодичность возникновения шумов соответствует частоте сердечных сокращений. Косвенно указывают на наличие артериовенозного соустья локальная гипертермия и гипергидроз.
- Гистологическое исследование. На анализ берут фрагмент кожи пораженной области. По имеющимся особенностям строения тканевых структур специалист может разграничить заболевания из группы доброкачественных сосудистых пролифераций и истинную саркому, поставить правильный диагноз. Для псевдосаркомы не характерно наличие сосудов со звездчатым просветом, антигенов C034 на поверхности эндотелиальных и периваскулярных клеток.
- Ангиография нижних конечностей. Предполагает использование рентгеноконтрастного вещества, которое вводится в просвет артерий пораженной голени. На рентгеновских снимках у молодых пациентов можно увидеть места соединения артерий и вен. Исследование назначается для дифференциальной диагностики доброкачественной сосудистой гиперплазии с саркомой Капоши, определения места расположения и размера шунтов.
- Ультразвуковое исследование сосудов.УЗИ сосудов нижних конечностей с допплером применяется с целью определения сосудистых анастомозов. По данным УЗИ ангиохирург может сделать заключение о целесообразности и объеме хирургического лечения. Удаление участков расширенных вен без учета имеющихся сосудистых анастомозов может привести к быстрому рецидиву заболевания.
Лечение псевдосаркомы Капоши
Консервативная терапия
Подходы к терапевтическому лечению обоих типов патологии во многом сходны и предполагают устранение нарушений гемодинамики в сосудах нижних конечностей. Схемы лечения подбираются с учетом типа и стадии заболевания, наличия сопутствующих проблем со здоровьем. Больному рекомендуется отказаться от курения, нормализовать вес, повысить физическую активность. Необходимо проведение целого комплекса мероприятий, который включает:
- Коррекцию ХВН. Лечение хронической венозной недостаточности предполагает назначение препаратов разнонаправленного действия. Флебопротекторы на основе биофлавоноидов повышают тонус сосудистой стенки. Дезагреганты снижают вязкость крови, препятствуют образованию тромбов. Ангиопротекторы обладают комплексным действием на сосуды, улучшают микроциркуляцию, активизируют обменные процессы в тканях.
- Компрессионная терапия. Хороший эффект в долгосрочной перспективе дает использование эластичного бинта или специального компрессионного белья (чулок). Степень компрессии определяется для каждого из пациентов индивидуально. Ежедневное бинтование голеней позволяет существенно замедлить деформацию вен, а при наличии соустья уменьшить сброс артериальной крови в венозное русло.
- Местная терапия. Выраженный венотозинирующий эффект позволяет получить регулярное использование кремов и гелей с антиагрегантами и флавоноидами в составе. Заживление эрозий и язв, возникших на фоне трофических нарушений, предполагает местное использование антибактериальных препаратов широкого спектра действия, ранозаживляющих средств.
- Физиотерапия. В комплексной терапии трофических расстройств при псевдосаркоме Капоши для очищения дна язв от гнойно-некротического налета, стимуляции репаративных процессов используется медицинский лазер, электрофорез ферментов, УФО длинноволнового спектра. На стадии заживления целесообразно проводить дарсонвализацию, облучение инфракрасными лучами, ультратонотерапию.
Хирургическое лечение
Показаниями для операции являются запущенные случаи псевдосаркомы, неэффективность консервативной терапии, наличие сосудистого шунта. Объем хирургического лечения определяется в индивидуальном порядке. К числу основных оперативных методов устранения трофических расстройств относятся:
Прогноз и профилактика
На ранних этапах развития патологии устранение причинных факторов способствует быстрому регрессу клинических проявлений псевдосаркомы Капоши. У молодых людей выздоровление наступает при иссечении сосудистого соустья. Пациентам с ангиодерматитом Мали достичь ремиссии позволяет комплексное лечение венозной недостаточности с последующими поддерживающими курсами медикаментозной и физиотерапии.
При отсутствии лечения снижение гемодинамики и трофические нарушения неуклонно прогрессируют. В качестве профилактики псевдосаркомы врачи рекомендуют отказаться от пагубных привычек, пересмотреть рацион питания, скорректировать вес тела. Нормализуют кровообращение в нижних конечностях ходьба, езда на велосипеде, бег трусцой.
1. Дифференциальная диагностика саркомы Капоши/ Гараева З.Ш., Юсупова Л.А., Юнусова Е.И., Мавлютова Г.И., Куприянова Е.С.// Сборник материалов II Всероссийской научно-практической конференции «Казанские дерматологические чтения: синтез науки и практики», посвященной 140-летию со дня рождения профессора М.С. Пильнова». - 2014.
3. К вопросу о дифференциальной диагностике саркомы и псевдосаркомы Капоши/ Олисова О. Ю., Грабовская О.В., Варшавский В.А., Теплюк Н.П., Грекова Е.В.// Российский журнал кожных и венерических болезней - 2015- №6.
4. Случай псевдосаркомы Капоши/ Голоусенко И.Ю., Абесадзе Г.А., Михайленко Н.Ю., Сазонова М.А.// Consilium Medicum. Дерматология (Прил.). - 2016 - №4.
Герпетиформная экзема Капоши
Герпетиформная экзема Капоши - это форма герпесвирусной инфекции, которая осложняет течение хронических заболеваний кожи ребенка. Основные клинические проявления - повышение температуры тела, увеличение лимфатических узлов, специфическая кожная сыпь, переходящая в кровоточащие эрозии. Диагностика базируется на сборе анамнестических данных, физикальном обследовании и результатах специфических лабораторных исследований - проба Тцанка, ИФА и ПЦР. Лечение включает в себя применение противовирусных препаратов, дезинтоксикационных средств, витаминов, иммуномодуляторов, проведение местной обработки кожи и симптоматической терапии.
Герпетиформная экзема Капоши, или вариолиформный пустулез Юлиусберга - это осложнение хронических дерматозов у детей, спровоцированное вирусом простого герпеса. Зафиксированы случаи возникновения экземы у подростков и взрослых с иммунодефицитными состояниями. Заболевание впервые описано в 1887 г. венгерским дерматологом М. Капоши. В 1898 г. Юлиусберг описал схожую клинику, возникающую как при герпесвирусной инфекции, так и в ответ на вакцину от натуральной оспы. На данный момент доказано, что причиной в обоих случаях является вирус простого герпеса, а патологии объединены под одним названием - «герпетиформная экзема Капоши». Основная часть больных (95%) герпетиформной экземой Капоши - дети с атопическим дерматитом, реже - другими хроническими дерматозами. Отмечается сезонное обострение заболеваемости, возникающее поздней осенью, зимой и ранней весной.
Причины герпетиформной экземы Капоши
Основной возбудитель герпетиформной экземы Капоши - вирус простого герпеса (Herpes simplex). Чаще всего заболевание вызывает вирус типа А (typus 1), значительно реже - тип В (typus 2). Болеют дети в возрасте от 6 месяцев до 2 лет, пик заболеваемости - 7 месяцев-1,5 года. Это обусловлено тем, что до полугодовалого возраста ребенка защищают антитела к вирусу герпеса, полученные трансплацентарно в утробе матери. Собственные антитела начинают формироваться только с 2-3 лет. Герпетиформная экзема Капоши чаще возникает у детей с атопическим дерматитом, развившимся до 8 недель жизни. В группу риска входят младенцы, получающие глюкокортикостероиды или иммуносупрессивные препараты, а также находящиеся на искусственном вскармливании.
Источник заражения - инфицированный человек. Для детей это - родители, имеющие остаточные явления перенесенной инфекции на губах, коже лица и руках. Основные механизмы заражения - воздушно-капельный и контактно-бытовой. Наиболее частым путем считается непосредственная передача во время контакта с кожей, слизистыми оболочками или слюной носителя вируса. Вирус простого герпеса способен сохранять жизнеспособность на протяжении 10 часов при температуре 22-26°С, чем объясняется возможность реализации воздушно-капельного и бытового механизмов передачи.
Симптомы герпетиформной экземы Капоши
Инкубационный период герпетиформной экземы Капоши составляет от 1 до 10 дней, в среднем 4-5 суток. Возможно наличие продромального периода, который характеризуется возникновением общей слабости, сонливости и вялости ребенка. Его длительность составляет не более 3 суток. После этого периода резко возникают симптомы заболевания: значительное ухудшение общего состояния, гипертермия до 40°С, повышение ЧД и ЧСС, кожная сыпь. У всех детей наблюдается увеличение затылочных, подчелюстных и шейных лимфоузлов. При тяжелом течении развивается интоксикационный синдром, включающий в себя выраженную тахикардию и одышку, реже - судороги, истощение и гиперрефлексию. При легком варианте температура тела не поднимается выше 38°С, общее состояние практически не нарушено. Независимо от тяжести, гипертермия носит стабильный характер, дневные колебания температуры тела не превышают 1°С. Жаропонижающие средства малоэффективны.
Высыпания, как правило, обильные, объединены в группы, редко распространенны диффузно. На коже лица сыпь сливается, формируя очаги, часто вызывает зуд. Во время развития кожных элементов происходит их спонтанное вскрытие. На месте везикул или пустул формируются эрозии, склонные к кровотечению и слиянию между собой. Образуются большие пораженные участки, которые покрываются темно-коричневой геморрагической коркой. Спустя 1-2 недели корки отпадают, температура тела нормализуется. Общая продолжительность заболевания - до 3-х недель. Рецидивы протекают в легкой форме, общее состояние не страдает.
При герпетиформной экземе Капоши у части больных возникает диарея с дегидратацией. Возможно развитие гнойного отита, гнойничковых заболеваний кожи, менингита, сепсиса. Группа риска - дети с тяжелым течением и/или возрастом до 12 месяцев. В редких случаях возникают смертельно опасные осложнения в виде сдавливания гортани вследствие отека тканей шеи, тяжелых аритмий, пневмоний, почечной и печеночной недостаточности. Летальность при таких осложнениях составляет порядка 15-45%.
Диагностика герпетиформной экземы Капоши
При герпетиформной экземе Капоши диагноз устанавливается на основе данных анамнеза, физикального обследования, результатов специфических и неспецифических лабораторных методов диагностики. Анамнестические данные могут указывать на недавно перенесенную герпесную инфекцию родителями или другими контактирующими с ребенком лицами, острое начало заболевания, наличие хронических дерматозов. При физикальном обследовании выявляется кожная сыпь и ее характерная локализация, увеличение лимфатических узлов, гепатомегалия, редко - спленомегалия. В ОАК определяется гипохромная анемия, лейкоцитоз или лейкопения, эозинопения. У 1/3 детей с герпетиформной экземой Капоши в ОАМ можно выявить протеинурию, лейкоциты.
Специфическая диагностика включает в себя пробу Тцанка, ПЦР и ИФА. Проба Тцанка позволяет установить наличие герпесвирусных включений в клетках из дна везикул или пустул. Методом ИФА можно зафиксировать увеличение титра IgM в сыворотке крови более чем в 4 раза. ПЦР определяет наличие ДНК вируса простого герпеса в организме ребенка. Дифференциальная диагностика герпетиформной экземы Капоши проводится с простым герпесом, опоясывающим лишаем, ветряной оспой, стафилококковым, стрептококковым импетиго и другими пиодермиями.
Лечение герпетиформной экземы Капоши
Герпетиформная экзема Капоши лечится сугубо в условиях детского инфекционного стационара под постоянным мониторингом педиатра. Для таких детей выделяется отдельная палата, т.к. они могут стать источником инфекции для других детей с дерматозами.
С первого дня госпитализации проводится этиотропное лечение противовирусными средствами. Препарат выбора - ацикловир. Также в/м вводится противогерпетический иммуноглобулин. В комплексе могут использоваться иммуномодуляторы. Показано применение витаминов группы В, А, С. С целью уменьшения зуда используются антигистаминные средства (клемастин, хлоропирамин). Для профилактики гнойничковых заболеваний назначаются антибактериальные средства - цефалоспорины II и III поколений (цефуроксим, цефтриаксон). При тяжелом состоянии ребенка проводится инфузионная терапия (5% раствор глюкозы, 0,9% раствор NaCl). При выраженных признаках интоксикации используют свежезамороженную плазму, 10% раствор альбумина. При развитии опасных для жизни ребенка аритмий показаны сердечные гликозиды (дигоксин).
Местное лечение герпетиформной экземы Капоши зависит от стадии развития кожных элементов. До вскрытия везикул и пустул их обрабатывают 1% спиртовым раствором бриллиантового зеленого и противогерпетическими мазями (5% ацикловир). На уже образовавшиеся корки наносится 3% дерматоловая или 2% борно-нафталановая мазь. Для ускорения процесса отхождения их накрывают марлевыми салфетками с цинковым маслом. С целью заживления кожи после полного отделения геморрагических корок используют кератопластические средства (салицилово-цинковая паста).
Прогноз и профилактика герпетиформной экземы Капоши
Прогноз тяжелой формы герпетиформной экземе Капоши сомнительный. Общая летальность составляет 10-30%. Без своевременного лечения исход неблагоприятный. При легкой форме или рецидиве прогноз благоприятный. Специфических мер по профилактике герпетиформной экземы Капоши не разработано. Неспецифическая профилактика заключается в изоляции людей, инфицированных вирусом герпеса, и предотвращении их контакта с ребенком, страдающим дерматозами на срок не менее 3-х недель.
Саркома Капоши
Саркома Капоши (множественная геморрагическая идеопатическая саркома Капоши, ангиосаркома Капоши, ангиоэндотелиома кожи) — множественные злокачественные поражения дермы, развивающиеся из эндотелия проходящих в ней лимфатических и кровеносных сосудов. Зачастую заболевание сопровождается поражением слизистой рта и лимфатических узлов. Проявляется саркома Капоши множественными синюшно-красноватыми пятнами на коже, трансформирующимися в опухолевые узлы до 5 см в диаметре. Диагностика саркомы Капоши включает гистологию биопсийного образца из очага поражения, исследование иммунитета и анализ крови на ВИЧ. Лечение проводится путем системного и местного применения химиопрепаратов и интерферонов, лучевым воздействием на опухолевые узлы, криотерапией.
Саркома Капоши получила свое название по имени венгерского дерматолога, впервые описавшего заболевание в 1872 году. Распространенность саркомы Капоши не так велика, но среди больных ВИЧ она достигает 40-60%. У этих пациентов саркома Капоши является самой часто встречающейся злокачественной опухолью. По данным проводимых в дерматологии клинических исследований у мужчин саркома Капоши диагностируется примерно в 8 раз чаще, чем у женщин.
К группам риска, в которых развитие саркомы Капоши наиболее вероятно, относятся: инфицированные ВИЧ мужчины, мужчины средиземноморского происхождения в пожилом возрасте, народности Центральной Африки, реципиенты пересаженных органов или пациенты, длительно получающие иммуносупрессивную терапию.
Причины саркомы Капоши
Медицине пока неизвестны точные причины развития саркомы Капоши и ее патогенез. Заболевание нередко возникает на фоне других злокачественных процессов: грибовидного микоза, болезни Ходжкина, лимфосаркомы, миеломной болезни. Исследования последних лет подтверждают связь заболевания с присутствием в организме специфических антител, образующихся при инфицированности вирусом герпеса 8 типа. Заражение вирусом может произойти половым путем, через кровь или слюну.
На сегодняшний день ученым удалось выделить цитокины, оказывающие стимулирующее действие на клеточные структуры саркомы Капоши. К ним относят: 3FGF — фактор роста фибробластов, IL-6 — интерлейкин 6, TGFp — трансформирующий фактор роста. В возникновении опухоли у больных СПИДом большое значение отводят онкостатину.
Саркома Капоши является не совсем обычной злокачественной опухолью. Слабая митотическая активность, зависимость процесса от иммунного статуса пациента, мультицентрическое развитие, возможность обратного развития очагов опухоли, отсутствие клеточной атипии и гистологическое выявление признаков воспаления подтверждают предположение о том, что в начале своего возникновения саркома Капоши скорее представляет собой реактивный процесс, нежели истинную саркому.
Симптомы саркомы Капоши
Наиболее часто заболевание начинается с появления на коже фиолетово-синих пятен, которые инфильтрируются с образованием округлых дисков или узлов. В отдельных случаях саркома Капоши начинается с возникновения на коже папул, что имеет сходство с высыпаниями красного плоского лишая. Узлы постепенно растут, достигая величины лесного или грецкого ореха. Они имеют плотно-эластичную консистенцию и шелушащуюся поверхность, часто пронизанную сосудистыми звездочками. Узлы причиняют пациенту боль, усиливающуюся при давлении на них. Со временем при саркоме Капоши возможно самопроизвольное рассасывание узлов с образованием рубцов в виде вдавленных гиперпигментаций.
Выделяют 4 клинических варианта саркомы Капоши: классический, эпидемический, эндемический и иммунно-супрессивный.
Классическая саркома Капоши распространена в России, Украине, Белоруссии и странах Центральной Европы. Ее типичная локализация — кожа боковой поверхности голеней, стоп и кистей. Характерна четкая очерченность и симметричность опухолевых очагов, отсутствие субъективной симптоматики (лишь в некоторых случаях пациенты отмечают жжение или зуд). Данная форма саркомы крайне редко протекает с поражением слизистых. В течении классической саркомы Капоши выделяют 3 клинический стадии: пятнистую, папулезную и опухолевую.
Пятнистая стадия — самое начало заболевания. Представлена красно-синюшними или красно-бурыми пятнами неровной формы, размер которых не превышает 0,5 см. Пятна имеют гладкую поверхность.
Папулезная стадия саркомы Капоши имеет вид множественных элементов, выступающих над уровнем кожи в виде сфер или полусфер. Они плотные, эластичные, диаметр колеблется от 0,2 до 1 см. Сливаясь между собой, элементы могут образовывать полушаровидные или уплощенные бляшки с шероховатой или гладкой поверхностью. Но чаще отдельные элементы саркомы Капоши этой стадии остаются изолированными.
Опухолевая стадия характеризуется образованием опухолевых узлов диаметром от 1 до 5 см. Узлы, как и элементы пятнистой стадии, имеют синюшно-красный или красновато-бурый оттенок. Они сливаются друг с другом и изъязвляются.
Эпидемическая саркома Капоши ассоциирована со СПИДом и является одним из характерных симптомов этого заболевания. Типичен молодой возраст заболевших (до 37 лет), яркость высыпных элементов и необычное расположение опухолей: слизистые, кончик носа, верхние конечности и твердое небо. При этой форме саркомы Капоши происходит быстрое вовлечение в процесс лимфатических узлов и внутренних органов.
Эндемическая саркома Капоши встречается, как правило, в Центральной Африке. Заболевание развивается в детском возрасте, чаще на первом году жизни. Характеризуется поражением внутренних органов и лимфатических узлов, изменения кожи минимальны и редки.
Иммунно-супрессивная саркома Капоши протекает хронически и наиболее доброкачественно, как правило, без вовлечения внутренних органов. Возникает на фоне проводимого иммунносупрессивного лечения у пациентов, перенесших пересадку органов. При отмене подавляющих иммунитет препаратов часто происходит регресс симптомов заболевания.
К осложнениям саркомы Капоши относятся деформация и ограничение движений в пораженных конечностях, кровотечения из распадающихся опухолей, лимфостаз с развитием лимфедемы при сдавлении опухолью лимфатических сосудов и др. Изъязвление опухолевых узлов опасно возможностью инфицирования, что на фоне иммунодефицита приводит к быстрому развитию сепсиса и может явиться причиной летального исхода.
Диагностика саркомы Капоши
Диагностика саркомы Капоши основана на ее типичных клинических проявлениях и данных биопсии образований. Гистологическое исследование выявляет в дерме множественные новообразованные сосуды и пролиферацию веретенообразных клеток — молодых фибробластов. Наличие гемосидерина и экстравазатов (геморрагических экссудатов) позволяет отличить саркому Капоши от фибросаркомы.
Пациентам проводят иммуннологические исследования крови и анализ на ВИЧ. Для выявления поражений внутренних органов при саркоме Капоши применяют УЗИ брюшной полости и сердца, гастроскопию, рентгенографию легких, сцинтиграфию скелета, КТ почек, МРТ надпочечников и т. п.
Необходима дифференциальная диагностика саркомы Капоши с красным плоским лишаем, саркоидозом, гемосидерозом, грибовидным микозом, высокодифференцированной ангиосаркомой, микровенулярной гемангиомой и др.
Лечение саркомы Капоши
Важным моментом в лечении саркомы Капоши является терапия основного заболевания для повышения иммунного статуса организма. Системное лечение саркомы Капоши обычно назначается пациентам с благоприятным иммунологическим фоном при бессимптомном течении болезни. Оно состоит в интенсивной полихимиотерапии. Риск применения подобной терапии у пациентов с иммуннодефицитом связан с токсическим воздействием препаратов на костный мозг, особенно в сочетании с медикаментами для лечения ВИЧ-инфекции. На 1 и 2 стадии саркомы Капоши наиболее оптимальной считается однокомпонентная химиотерапия проспидием хлоридом, который отличается отсутствием угнетающего действия на иммунную систему и кроветворение. В лечении классической и эпидемической формы саркомы Капоши успешно применяются интерфероны: α-2a, α-2b и β. Они препятствуют пролиферации фибробластов и способны инициировать апоптоз опухолевых клеток.
Местное лечение саркомы Капоши включает криотерапию, инъекции химиотерапевтических препаратов и интерферона в опухоль, аппликации динитрохлорбензола и мази проспидия хлорида, др. методы. При наличие болезненных и крупных очагов поражения, а также для лучшего косметического эффекта проводится локальное облучение.
Прогноз саркомы Капоши
Прогноз заболевания при саркоме Капоши зависит от характера его течения и тесно связан с состоянием иммунной системы пациента. При более высоких показателях иммунитета проявления заболевания могут носить обратимый характер, системное лечение дает хороший эффект и позволяет добиться ремиссии у 50-70% больных. Так у больных саркомой Капоши с показателем лимфоцитов CD4 больше 400 мкл-1 частота ремиссий на фоне проводимой иммунной терапии превышает 45%, а при CD4 меньше 200 мкл-1 добиться ремиссии удается лишь 7% пациентов.

Саркомой Капоши называется геморрагический множественный саркоматоз, который вызван множественными злокачественными новообразованиями в дерме кожи и мягких тканях. Патология названа в честь венгерского дерматолога - Морица Капоши, впервые описавшего данный тип ангиосаркомы.
Ангиосаркомы по своей сути представляют собой опухоли, происходящие из перителия сосудов и эндотелиальных клеток. Считаются крайне злокачественными и часто метастазирующим новообразованиями. Множественные образования обычно локализуются на коже (в 92% случаев), слизистых, а также гортани, легких, пищеварительном тракте (у 45% больных) и лимфатических узлах.
Чаще всего встречается у людей 40-50 лет, соотношение мужчин к женщинам 3:1. Несмотря на то, что саркома Капоши достаточно редкое заболевание, но при ВИЧ она лидер по частоте злокачественных новообразований и достигает частоты — 40-60%.
Онкопроцесс приводит к образованию опухоли, имеющей гистологическую структуру со множеством беспорядочно расположенных тонкостенных новообразованных сосудов с расширениями капилляров и сплетений пучков веретеноподобных клеток. В опухоли наблюдается инфильтрация макрофагами и лимфоцитами. Из-за сосудистого характера опухоли повышен риск кровотечений и выход гемосидерина.
Опухолевый мультицентричный рост из ангиобластической мезенхимы начинается с активации герпесвируса 8 в условиях иммунодефицита, вызванных ВИЧ-инфекцией, старческим возрастом, лекарственной иммуносупрессией после трансплантации, малярией или другими хроническими инфекциями и инвазиями у африканцев. В результате изменений происходит трансформация нормальных эндотелиальных клеток в злокачественные. Опухолевый рост вызван нарушениями регуляции клеточного цикла и связан с имеющимися в герпесвирусами вирусным циклином D, вирусным ИЛ-6 и другими. Ангиоматозные поражения имеют воспалительную, гранулематозную и опухолевую стадию.
Классификация
По клинической картине и эпидемиологии саркому Капоши разделяют на 4 типа:
- Классический - обычно встречается у пожилых жителей Средиземноморья, Центральной Европы и России, опухоли локализуется на стопах, боковых поверхностях голени и поверхностях кистей, в крайне редких случаях - на слизистых и на веках. Протекает чаще всего медленно и безболезненно на протяжении 10-15 лет и в трети случаев ассоциируется с другими злокачественными образованиями.
- Эндемический - характерен для населения Центральной Африки, Гаити причем диагностируется у детей, пиком заболеваемости является первый год жизни и молодые особы 25-30 лет, патогенез отличается экзофитным ростом опухолей и поражением внутренних органов, костей и главных лимфоузлов при минимальных и редких кожных поражениях.
- Эпидемеческий — ассоциированный со СПИДом, поэтому считается достоверным признаком ВИЧ-инфекции, его обычно диагностируют у молодых людей возрастом младше 37 лет, опухоли имеют яркую окраску и сочное содержимое, отличаются необычной локализацией — на верхних конечностях, кончике носа, слизистых оболочках и на твёрдом нёбе. Течение быстрое с вовлечением в патогенез внутренних органов и лимфатических узлов.
- Иммунносупрессивный - ятрогенный тип саркомы, характерный для пациентов-реципиентов, перенесших пересадку органов, чаще всего - почки. Течение хроническое доброкачественное, без вовлечения внутренних органов. Развивается на фоне приема особого вида иммуносупрессоров, после их отмены наблюдается регресс опухолей.
В зависимости от локализации саркома Капоши разделена по коду МКБ-10: на коже - С46.0, в мягких тканях -С46.1, на небе - С46.2, в лимфатических узлах - С46.3, другие локализации - С46.7, на множественных органах - С46.8, неуточненной локализации - С46.9.
Человеческий вирус герпеса восьмого типа (HHV-8) можно обнаружить у 100% больных. Он ассоциирован с саркомой Капоши. Было установлено, что за 3-10 лет до развития опухоли обнаруживается инфекция, вызванная герпесвирусом 8. Однако, у некоторых носителей герпевирусом не возникают злокачественные пигментные элементы, так как на манифестацию саркомы влияет еще ряд факторов:
- наличие различных субстанций, например, цитокинов, которые продуцируют ВИЧ-инфицированные мононуклеары в ответ на инфекцию;
- выработка интерлейкинов ИЛ-6 и ИЛ-1b, основного фибробластического фактора роста, сосудистого эндотелиального фактора роста и других регуляторов роста онкообразований;
- снижение функции иммунной системы;
- постоянный источник антигенного стимула - паразитарные или инфекционные (грибковые, простейшие, бактериальные, вирусные) заболевания, в том числе цитомегаловирус, Эпштейна-Барра, простой герпес, а также сперма и травмирование кишечника во время гомосексуальных контактов;
- терапия глюкоксртикостероидами и иммуносупрессорами, к примеру, прием Циклоспорина;
- генетическая предрасположенность.
При этом в группе риска находятся:
- ВИЧ-инфицированные особы мужского пола, чаще всего с нетрадиционной ориентацией и наркоманией;
- мужчины пожилого возраста средиземноморского происхождения;
- люди родом из экваториальной Африки;
- особы-реципиенты, имеющие пересаженные органы.
Для данного типа злокачественного образования характерно медленное течение. Первые симптомы могут возникнуть спустя года, они могут выражаться в виде снижения массы тела, кровотечений, лихорадки и симптомов, напоминающих язвенный колит.
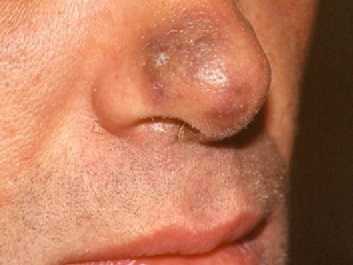
Начальная стадия саркомы Капоши
Отличительные черты опухолей накожных или в более редких случаях — расположенных на внутренних органах:
- имеют четкие границы, преимущественно пурпурную окраска, но могут быть с оттенком красного, фиолетового или бурого;
- представляют собой плоские или слегка возвышающиеся над кожей образования в виде безболезненных пятен или узелков;
- при классической клинической картине — симметричные, асимптомные, но иногда могут вызывать зуд или жжение.
Кроме того, ангиоретикулоэндотелиома может сочетаться в большинстве случаев с повреждениями слизистых нёба и лимфоузлов.
Клиническая картина классического типа саркомы Капоши разделяется на 3 стадии:
- Первая — начальная стадия является пятнистой, то есть на самом раннем этапе возникают только красновато-синюшные и буроватые пятна неправильной формы с гладкой поверхностью, их размеры не превышают 5 мм (как на фото начальной стадии саркомы Капоши).
- Вторая стадия - развивается постепенно и в дальнейшем онкоэлементы становятся паппулезными — в виде сферических или полусферических изолированных образований, имеющих плотно-эластичную консистенцию, размер их может увеличиваться до 1 сантиметра в диаметре. В результате их слияния возможно формирования уплощённых либо полушаровидных бляшек с гладкой и, реже, шероховатой поверхностью, напоминающей апельсиновую корку. Кроме того, может наблюдаться поражение лимфатических узлов, вызывающих лимфаденопатию.
- Третья стадия - опухолевая, при этом новообразования узловатые, могут сливаться, некротизироваться, изъязвляться и кровоточить, бывают единичными или множественными, красного, синюшного или бурого цвета, консистенция плотно эластичная или мягкая.
Анализы и диагностика
Биопсию при подозрении на ангиосаркому чаще всего не проводят — это не является обязательным условием, ведь она представляет собой особый вид опухоли, не требующим верификации диагноза - перепроверки диагноза и подбора наиболее правильного курса химиотерапии.
Чаще всего при саркоме Капоши не проводят изолированное лечение, так как добиться полного исцеления практически невозможно. В связи с причинными факторами основного заболевания и иммунодефицитом, анемией, оппортунистическими инфекциями лечение назначается паллиативное — направленное исключительно на уменьшение проявлений заболевания.
Больным с неблагоприятным прогнозом может быть предложена полихимиотерапия либо паллиативная монохимиотерапия. Однако, они должны быть информированы об опасности их применения на фоне иммунодефицита, которая связана с токсическим воздействием химиотерапевтических препаратов на клетки костного мозга, в особенности вместе с терапией, назначаемой при ВИЧ-инфекции.
Наиболее эффективным оказывается системное лечение при бессимптомном течении заболевания и наличии таких иммунологически благоприятных факторов, как например, большое количество лимфоцитов CD4.
Основными методами лечения являются местные аппликации с 30 % мазью Проспидина, Динитрохлорбензолом, инъекции в середину опухоли различных химиотерапевтических препаратов или интерферона-α. Кроме того, может применяться лучевая и криотерапия. Опасным состоянием считается изъязвление ткани во время лечения саркомы Капоши, ведь в связи с иммунодефицитом оно может с высокой вероятностью приводить к инфицированию.
Читайте также:
