Синдром Комли (Comly) - синонимы, авторы, клиника
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Болезнь Кюммеля также известна как асептический некроз позвонков или травматический спондилит. Заболевание провоцируют застарелые травмы: через несколько месяцев или лет после повреждения начинается асептический некроз губчатого вещества позвонка. Чаще всего патология развивается в грудном отделе позвоночника, реже поражает поясничный. В группу риска развития болезни входят в основном молодые мужчины.
Причины болезни Кюммеля
Асептический некроз развивается после травм, но не обязательно сразу: как правило, после повреждения проходит определённое время. Разрушение тканей провоцируют три причины:
- нарушение целостности артерий, которые отвечают за питание спинного мозга;
- обширное кровоизлияние в область травмированного позвонка;
- нарушение иннервации, когда в результате травмы нервные окончания оказываются защемленными или разорванными.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 25 Октября 2022 года
Содержание статьи
Симптомы болезни Кюммеля
Симптомы острой травмы. Пациент ощущает сильную боль, может потерять сознание. В зависимости от тяжести травмы, болевой синдром сохраняется 10-12 дней и не сопровождается дополнительной симптоматикой.
Признаки светлого промежутка. Пациент не замечает никакого дискомфорта и не догадывается о патологических изменениях в позвоночнике. Эта стадия может длиться от полугода до нескольких лет.
Признаки рецидива. повреждённый участок спины снова начинает болеть, но не так интенсивно, как сразу после травмы. У некоторых пациентов обнаруживают другие симптомы:
- деформацию позвоночника в месте травмы;
- выступание остистого отростка;
- нарушения в работе мышц;
- в запущенных случаях — кифоз.
Методы диагностики
Чтобы диагностировать болезнь Кюммеля и исключить другие заболевания со схожими симптомами, например, опухоль позвоночника или туберкулёзный спондилит, врач ЦМРТ собирает жалобы пациента, проводит осмотр и рекомендует пройти рентгенографию или другие аппаратные обследования:
Узники собственного тела: синдром «взаперти»

Почти в любом сериале, посвященном работе врачей, есть эпизоды, связанные с лечением больного с синдромом «запертого человека» (Locked-in-syndrome). Что это за заболевание, и почему оно привлекает столько внимания, больше, чем другие редкие болезни? MedAboutMe предлагает разбираться вместе.
Заперты в собственном теле: псевдокома
В отличие от истинной комы, «запертый» человек находится в полном сознании. Но во многих случаях не может никак сообщить об этом окружающим, так как утрачивает способность управлять собственным телом. Врачи выделяют три степени синдрома запертого человека (СЗЧ):
- Полный СЗЧ. В этом состоянии нарушены все двигательные волокна, идущие от головного мозга, а также расположенные в стволе головного мозга центры дыхания, глотания, речи и мимики. Помимо тетраплегии (паралича всех четырех конечностей), у больного отсутствует возможность двигать всеми остальными мышцами тела, включая даже мышцы, обеспечивающие моргание и движение глаз.
- Классический СЗЧ. Все, что описано выше, за исключением вертикального движения глаз и моргания. Это дает возможность для общения с помощью специального кода, простейшим является код «Да-Нет», в котором утвердительному ответу соответствует одинарное моргание, отрицательному — двойное.
- Неполный СЗЧ. Помимо движения глаз, могут сохраняться или быстро восстанавливаться некоторые другие движения. Обычно это движения головы или всех или некоторых пальцев на руках и ногах, или движения мимических мышц.
Во всех случаях электроэнцефалограмма показывает нормальную активность мозга, но гораздо более показательным методом диагностики является позитронно-эмиссионная томография (ПЭТ). Болевая чувствительность может полностью отсутствовать или частично сохраняться.
По имеющейся статистике, чаще всего СЗЧ диагностируется у людей 40-50 лет, половая принадлежность не играет роли. Чем моложе больной, тем больше у него шансов на восстановление, особенно при адекватной терапии.
У врачей нет достаточно полной информации относительно редкости синдрома «запертого человека», так как, по всей видимости, многие случаи остаются недиагностированными. До 2009 года в медицинской литературе было описано всего 33 случая болезни. А это означает, что «запертые» в своем теле пациенты не получали того лечения, которое помогло бы им восстановиться хотя бы частично. А это возможно благодаря современным возможностям медицины. Еще недавно 80% пациентов с синдромом «взаперти» умирали в течение первых 6 месяцев после начала заболевания. Сегодня пятилетняя выживаемость — более 60%. Причем сами больные отмечают удовлетворительное качество своей жизни, несмотря на все имеющиеся ограничения возможностей.
Причины развития синдрома
Чаще всего СЗЧ развивается вследствие инсульта с локализацией очага поражения в мосте головного мозга.
Мост представляет собой подковообразное скопление нервных волокон, соединяющее продолговатый мозг и мозжечок, среди функций которого координация движений и управление двигательными функциями тела.
Другими причинами могут стать инфекционные заболевания мозга, синдром Гийена-Барре, боковой амиотрофический склероз (БАС), рак мозга с расположением опухоли в области задней черепной ямки, а также серьезные черепно-мозговые травмы.
Клинический случай: Рикке Кьергаард
В 2013 году, во время рождественских праздников, живущая в Великобритании Рикке Кьергаард внезапно почувствовала себя плохо. Всего за четверть часа ее температура поднялась до 42°С, женщина начала бредить. На следующий день она уже не могла даже сесть без помощи окружающих, и вскоре впала в кому. В отделении больницы скорой помощи у Рикке была обнаружена полиорганная недостаточность, тромбоз множества сосудов, токсический шок, поставлен диагноз бактериальный менингит. Сердце женщины останавливалось на 40 секунд, но реанимационные мероприятия оказались успешными, и сердцебиение возобновилось, но сознание не вернулось. На тот момент врачи оценивали шанс Рикке выжить как очень низкий — не выше 5%.
Женщина пробыла в состоянии комы 10 дней.
Но потом сознание начало к ней возвращаться. И она услышала, как врачи говорят ее мужу, что ему стоит начать готовиться к похоронам, так как шансов на то, что мозг его жены не умер, близки к нулю.
Рикке повезло: ее семья верила в нее. В какой-то момент муж Питер обратил внимание на то, что на вопросы жена отвечает морганием. Это стало сигналом, что функции мозга сохранились, что Рикке не только слышит, но и может общаться.
Процесс восстановления был долгим и трудным, ведь женщине пришлось не только заново учиться дышать, глотать, жевать, говорить, ходить, но и пережить ампутацию почти всех пальцев на руках из-за развившейся гангрены, и частичную потерю зрения: один глаз перестал видеть. Через 4 месяца Рикке смогла произнести первое слово.
Восстановившись, насколько это было возможно, Рикке Кьергаард основала компанию, главная цель которой — помогать людям с тяжелыми хроническими заболеваниями. А еще она написала книгу о своем удивительном опыте узника собственного тела.
Не всем «узникам» везет так же, как Рикке. Медицинский персонал или родственники (если они есть) могут не заметить проявлений сознания, особенно в случае полного СЗЧ, когда больной не может даже морганием дать понять, что слышит и осознает окружающее. Еще сложнее диагностировать СЗЧ, если у больного есть нарушения слуха и зрения.
Бельгийские исследователи сообщают в статье, опубликованной в 2005 году о том, что иногда диагностика синдрома требовала от 4 до 6 лет — пока окружающие улавливали признаки того, что больной находится в сознании. В той же статье указывается, что как только пациент после диагностики СЗЧ начинает получать адекватную медицинскую помощь, ожидаемая продолжительность жизни увеличивается до нескольких десятилетий, хотя шансы на восстановление двигательных функций могут оставаться низкими.
Лечение синдрома «взаперти»

Специфического лечения не существует, как и лекарств. В каждом случае терапия подбирается индивидуально, и направлена на устранение причин, вызвавших паралич. Однако замечено, что если в остром периоде заболевания начата интенсивная, или даже агрессивная терапия, шансов на восстановление больше. Известны случаи даже полного восстановления, но они очень редки. В большинстве случаев можно рассчитывать только на частичную реабилитацию.
На начальном этапе важнее всего поддерживающая терапия и обучение самого больного и окружающих навыкам общения с использованием имеющихся возможностей.
Проблемы могут возникать на разных уровнях, начиная с дыхания и питания. Из-за нарушения дыхательных функций пациенты с СЗЧ часто находятся на аппарате искусственного дыхания, воздух поступает в легкие через трахеостому — специальную трубку, вводимую в дыхательные пути через отверстие в трахее. Питание через рот в этом случае представляет опасность, поэтому больного кормят через зонд. Переход к обычному питанию возможен только после восстановления дыхательной и глотательной функций, и только жидкой или пюреобразной пищей.
Из-за неподвижности больного высок риск развития пневмонии, тромбоза, инфекций мочевыводящих путей, образования пролежней и контрактур конечностей. Пациент нуждается в частой смене положения тела, в массаже, физиотерапевтическом лечении.
С помощью логопедов устанавливается система общения. Благодаря современным технологиям у больных с СЗЧ появилась возможность использовать для общения компьютер. Для этого используются специальные датчики, реагирующие на движения глаз, а также синтезаторы речи. Если сохранились или восстановились двигательные функции каких-либо мышц, то возможности еще более расширяются: такие больные могут использовать коляски с электроприводом, с управлением, приспособленным к имеющимся возможностям.
Прогноз излечения
Несмотря на то, что многие люди, столкнувшиеся с синдромом «взаперти», не выживают из-за несовершенной диагностики или развившихся осложнений, у остальных есть довольно много шансов не только выжить, но и прожить несколько десятков лет.
Вот что говорят проведенные исследования.
Анализ информации, полученной от самих больных и их родственников, показывает, что окружающие часто оценивают качество жизни больных существенно ниже, чем сами больные. То есть, несмотря на все ограничения, очень многие пациенты с СЗЧ оценивают качество своей жизни как удовлетворительное и даже хорошее. При этом оценка качества жизни прямо связана с уровнем оценки психосоциальной поддержки со стороны окружающих. Это дает основания для вывода о том, что тяжелая двигательная инвалидность не обязательно воспринимается человеком как невыносимая. Анкетирование больных СЗЧ показало, что подавляющее большинство ценят жизнь, хотят и намерены жить столько, сколько получится.
В интернете можно найти несколько книг, написанных людьми, пережившими «заключение» в собственном теле, или остающимися взаперти. Каждая из них — история успешной борьбы и победы, маячок для тех, кто ищет опору и мотивацию, знак, что не стоит сдаваться и «умирать раньше смерти».
Синдром Маршалла (PFAPA синдром)
Что такое синдром Маршалла, клиническая картина, симптомы, лечение.

3.90 (Проголосовало: 20)
- Что это такое?
- Клиническая картина
- Диагностика
- Важными диагностическими критериями являются:
- Может ли ребенок посещать детский сад или школу?
- Можно ли водить ребенка в спортивную секцию?
- Можно ли ребенку делать прививки?
Что это такое?
Синдром Маршалла - синдром периодической лихорадки, афтозного стоматита, фарингита и шейного лимфаденита.
Заболевание проявляется в детском возрасте, чаще у мальчиков.
Характеризуется периодическими эпизодами лихорадки (38 - 41ºC) с регулярными интервалами от 2 до 8 недель и клиническими проявлениями афтозного стоматита, фарингита, шейного лимфаденита. Между эпизодами клинические проявления отсутствуют.
На сегодняшний день причина заболевания не известна, возможно, имеет генетический характер. Распространённость также не известна.
Клиническая картина
Периодическая лихорадка - главный признак, по которому можно заподозрить синдром Маршалла. На фоне полного здоровья у ребенка повышается температура до 38 - 41 ºC. И держится от 2 до 7 дней, иногда до 10 дней и исчезает самостоятельно. Как правило, ребенку назначают антибиотики и жаропонижающие препараты, на фоне которых нет эффекта.
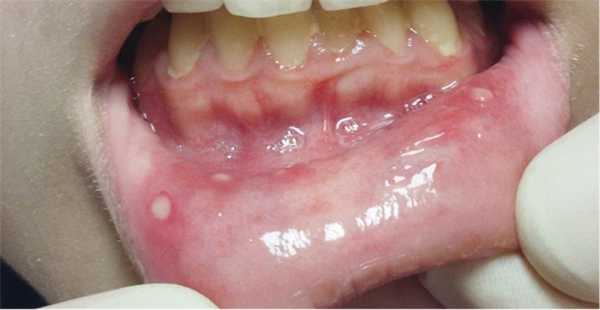
Афтозный стоматит - язвы располагаются на слизистой оболочки губ и щёк. Этот признак проявляется примерно у 40-80% пациентов.
![]()
Фарингит с экссудативным компонентом на миндалинах встречается у 65-100% пациентов.
![]()
Шейная лимфаденопатия (увеличение лимфоузлов) встречается 60-100% пациентов. Шейные лимфоузлы могут быть уплотнены, болезненны при пальпации.
Диагностика
К сожалению, на данный момент специфической диагностики нет. Диагноз ставится на основании жалоб и эпизодов лихорадки.
В общем анализе крови могут быть незначительные изменения - увеличение СОЭ, нейтропения (уменьшение количества нейтрофилов). Посевы на микрофлору из горла часто не дают никаких результатов при данном заболевании.
PFAPA синдром - это диагноз исключения. В первую очередь исключаются другие причины рецидивирующей лихорадки: инфекция, воспалительные заболевания кишечника, лихорадка при лимфоме Ходжкина, циклическая нейтропения и другие.
Важными диагностическими критериями являются:
- Более 3 эпизодов лихорадки продолжительностью до 5 дней и возникающих регулярно на фоне полного здоровья;
- Фарингит и лимфаденопатия или афтозные язвы;
- Хорошее здоровье между эпизодами и нормальный рост;
- Разрешение симптомов в течение нескольких часов после лечения преднизолоном в виде однократной дозы или двух доз с интервалом от 12 до 48 часов.
Лечение синдрома Маршалла
Для лечения в период обострения используют глюкокортикостероиды (преднизолон) с интервалом введения. Но фоне приема которых симптомы заболевания проходят после 1-2 инъекции.
Назначение жаропонижающих препаратов иногда приводит к снижению температуры.
Хирургическое лечение - тонзиллэктомия (удаление миндалин), назначается пациентам, которые не реагируют на терапию гормональными препаратами или у которых заболевание вызывает серьёзное ухудшение качества жизни. После тонзиллэктомии симптомы заболевания купируются, в том числе и лихорадка, кроме афтозного стоматита.
Прогноз благоприятный. С возрастом клиническая картина улучшается, периоды ремиссии становятся длиннее, а симптомы менее выраженными. У большинства пациентов проявления заболевания прекращаются к 10 годам.
Наиболее частые вопросы от родителей
Может ли ребенок посещать детский сад или школу?
- Да, может и должен, но не в момент обострения.
Можно ли водить ребенка в спортивную секцию?
- Единственное противопоказание - это период обострения.
Можно ли ребенку делать прививки?
- Да, ребенка можно и нужно вакцинировать. Врач-педиатр должен быть проинформирован о вашем заболевании. Доктор также может составить индивидуальный план прививок. Особое внимание нужно уделить, когда ребенку вводится живая или ослабленная вакцина.
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас. Мы работаем круглосуточно в Москве.Синдром Туретта - симптомы и лечение
Что такое синдром Туретта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Диордиева Максима Борисовича, психиатра со стажем в 8 лет.
Над статьей доктора Диордиева Максима Борисовича работали литературный редактор Вера Васина , научный редактор Владимир Вожжов и шеф-редактор Маргарита Тихонова
![Диордиев Максим Борисович, психиатр, нарколог, психотерапевт - Екатеринбург]()
Определение болезни. Причины заболевания
Синдром Туретта (Tourette's syndrome) — это заболевание нервной системы, при котором возникают множественные двигательные и вокальные тики. Для постановки диагноза они должны присутствовать дольше года.
![Тики при синдроме Туретта]()
Впервые заболевание, похожее на синдром Туретта, было описано в 1486 году в книге «Молот ведьм». Там упоминался священник с моторными и вокальными тиками, считавшийся одержимым. В конце XIX века симптомы заболевания на примере нескольких пациентов описал вместе с коллегами французский невролог Жорж Жиль де ла Туретт, в честь которого и назван синдром [1] .
Обычно синдром Туретта проявляется уже в детстве, но часто заболевание выявляют поздно или не диагностируют вовсе, так как родители не обращают на тики должного внимания. Из-за этого маленькие пациенты не получают своевременной помощи и могут страдать не только от самих тиков, но и от психологических проблем, связанных с заболеванием. В Европе от возникновения первых симптомов синдрома Туретта до постановки диагноза проходит в среднем более 5 лет [2] .
Распространённость синдрома Туретта
Синдром Туретта очень распространён — он встречается примерно у 10 из 1000 детей. В России его диагностируют у 8 человек на 10 000 населения, им могут страдать до 5 % школьников [3] . Мужчины болеют чаще, чем женщины: соотношение между ними составляет примерно 3 к 1.
Причины синдрома Туретта
Синдром Туретта — это генетическое расстройство, которое передаётся от родителей. Однако точный механизм наследования и ген, ответственный за болезнь, не известны. Риск передачи заболевания ребёнку составляет около 50 %. В прошлом, в начале XX века, тики считались следствием психотравм, но современная медицина это отвергает, так как такое предположение не удалось доказать [4] . Психосоциальные факторы и аутоиммунные заболевания не являются причиной синдрома Туретта, но могут влиять на тяжесть течения болезни.
Существует теория, что недостаток магния в организме и связанные с ним нарушения обмена веществ могут влиять на развитие синдрома Туретта. Косвенным доказательством этого служит то, что препараты с некоторыми соединениями магния могут улучшать состояние больных. Однако большие исследования на эту тему не проводились [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома Туретта
Синдром Туретта проявляется тиками — быстрыми, внезапными, повторяющимися навязчивыми движениями или произнесением звуков. Чаще всего они возникают у мальчиков в возрасте от 4 до 11 лет. Тяжесть тиков доходит до пика примерно в 10-12 лет и ослабляется в подростковом возрасте. Большинство тиков исчезают спонтанно, но примерно у 1 % детей они сохраняются во взрослой жизни [7] .
Выделяют две основные группы тиков:
- Моторные тики — это непроизвольные движения частей тела. Самый распространённый из них — усиленное моргание. Также могут возникать подпрыгивания, постукивания по себе, развороты и повороты тела, гримасы, плевки, нецензурная жестикуляция и повторения чужих движений (копропраксия и эхопраксия).
- Вокальные, или звуковые, тики — это навязчивое произношение звуков, реже слов. Может проявляться кашлем, покашливанием, кряхтением. Иногда таких детей ошибочно лечат от бронхитов, трахеитов и бронхиальной астмы. Синдром Туретта часто ассоциируется с копролалией — внезапным высказыванием нецензурных фраз или слов, которое зачастую сопровождается копропраксией. Однако копролалия возникает только у 10 % пациентов [6] . Помимо копролалии, они могут повторять чужие слова, собственное слово или фразу (эхолалия и палилалия).
При синдроме Туретта моторные тики обязательно сочетаются с вокальными. Если присутствуют моторные тики, но нет вокальных, то стоит заподозрить другие заболевания: органическое поражение головного мозга, эпилепсию, синдром дефицита внимания (СДВГ), обсессивно-компульсивное расстройство (ОКР).
У многих детей и подростков с синдромом Туретта также отмечается СДВГ, ОКР, повышенная агрессивность, тревожность и склонность к депрессиям.
При синдроме Туретта интеллектуальные способности не нарушаются. Дети с этим заболеванием могут сильно расстраиваться от подшучиваний своих сверстников. При эмоциональном напряжении, вызванном пристальным вниманием или насмешками окружающих, тики могут усиливаться.
Форма тиков при синдроме Туретта может меняться в течение суток или недели, например от лёгких единичных моторных тиков утром или в начале недели до сложных и множественных по вечерам или под конец учебной недели. Видимо, их выраженность зависит в том числе от психоэмоциональных нагрузок.
Иногда дети пытаются сдерживать тики, но такой контроль возможен лишь в некоторой степени. Когда ребёнок старается подавить тики, симптомы могут усилиться. Попытка сдержать тик вызывает выраженный дискомфорт, из-за чего возрастает тревога — тикозные движения, наоборот, немного успокаивают. Из-за стресса, тревожных состояний и усталости тики могут учащаться и усиливаться.
Патогенез синдрома Туретта
Патогенез синдрома Туретта до конца не изучен. Известно лишь, что расстройство вызвано генетическими причинами. Скорее всего, при определённых генетических факторах нарушается работа нейромедиаторных систем в подкорковых образованиях и лобной коре.
Помимо генетических факторов, в патогенезе может участвовать и органическое повреждение головного мозга, например при патологии беременности и родов, черепно-мозговых травмах или нейроинфекциях.
Основная роль в патогенезе заболевания, вероятно, принадлежит дисфункции лобных долей. Считается, что большую роль в развитии синдрома Туретта играет правая лобно-височная область, сенсомоторные отделы орбитофронтальной коры, моторная область, базальные ганглии и поясная извилина. Также важное значение имеют нарушения в кортико-стрио-таламо-кортикальном контуре — нейронных цепях, связывающих кору, базальные ганглии и таламус.
![Кортико-стрио-таламо-кортикальный контур]()
Нарушения в работе этих структур также характерны для детей с ОКР и СДВГ — эти заболевания часто сопутствуют синдрому Туретта. Даже известны генетически связанные с синдромом Туретта формы ОКР (преимущественно ОКР с навязчивыми действиями — F42.1).
Предположительно, при синдроме Туретта нарушается работа дофаминергической системы. Изменения, вероятно, затрагивают серотонин-, норадреналин-, глутамат-, холин-, ГАМКергическую и опиоидную системы. Косвенно на связь синдрома Туретта с дофамином указывает то, что тики уменьшаются при лечении препаратами, которые воздействуют на передачу нервного импульса, вызванную дофамином ( например, путём блокады постсинаптических D2-рецепторов) [2] .
Классификация и стадии развития синдрома Туретта
Синдром Туретта — это разновидность хронических тиковых (или тикозных) нарушений. В Международной классификации болезней (МКБ-10) заболевание кодируется как F95.2 Комбинированные голосовые и множественные двигательные тики.
В следующей Международной классификации болезней (МКБ-11) тики и синдром Туретта из психических расстройств перенесены в неврологические [1] .
Согласно классификации Американской психиатрической ассоциации (DSM-IV), тики подразделяются на следующие группы:
- по виду — двигательные или голосовые;
- по продолжительности — преходящие или хронические.
Преходящее тиковое расстройство — это множественные двигательные, голосовые или тики обоих видов, которые длятся от 1 до 12 месяцев. Хронические тиковые расстройства присутствуют больше года. Они могут быть одиночными или множественными, двигательными или голосовыми, но не оба вида сразу. Синдром Туретта относится к хроническому тиковому расстройству. Для постановки диагноза необходимо, чтобы множественные двигательные тики и хотя бы один голосовой тик наблюдались более года.
Стадии синдрома Туретта не выделяют. Но обычно расстройство начинается с преходящих двигательных тиков, как правило подёргивания лица, которые длятся до года. Часто это гримасничание, затем покашливание и шипение. Постепенно тики распространяются на руки, ноги и мышцы шеи. Затем, обычно через год, присоединяются вокальные тики, которые осложняют картину болезни.
Осложнения синдрома Туретта
Синдром Туретта может сопровождаться депрессией, тревожным расстройством, ОКР и СДВГ, что осложняет прогноз. Депрессия возникает из-за того, что детей с этим синдромом часто обижают и унижают. В результате у них формируется чувство одиночества и может развиться аутоагрессия, вплоть до попытки суицида. Поэтому важно не оставлять ребёнка один на один с этим расстройством: ему особенно необходима поддержка родителей и друзей.
При симптоме копролалии дети выкрикивают нецензурную брань, из-за чего могут подвергаться агрессии со стороны окружающих. Поэтому для таких пациентов очень важно организовать правильную социальную среду [7] .
Диагностика синдрома Туретта
Синдром Туретта диагностирует врач-психиатр или невролог, основываясь на наблюдении и сборе сведений об истории болезни, условиях жизни и перенесённых заболеваниях. Сейчас разрабатываются генетические карты, которые позволят с самого рождения определять совокупность генов, характерных для синдрома Туретта, но пока этот метод недоступен.
Чтобы установить диагноз «синдром Туретта», состояние должно соответствовать следующим критериям:
- присутствуют множественные двигательные тики и как минимум один голосовой тик;
- тики возникают много раз в день, почти ежедневно;
- расстройство длится более года, но необязательно непрерывно, ремиссии продолжаются меньше двух месяцев;
- симптомы появились в возрасте до 18 лет [8] .
Очень важно отличать тики при синдроме Туретта от вторичных тиков, которые появились на фоне инфекций или черепно-мозговых травм при беременности, родах или в раннем детстве. Их различают только на основе анамнеза и физикального обследования. Другие методы, например магнитно-резонансная томография и анализы крови, для диагностики синдрома Туретта не используются.
Лечение синдрома Туретта
Перед врачом всегда стоит выбор — назначать ли препараты при синдроме Туретта. При этом важно ориентироваться на состояние пациента, так как более чем в половине случаев симптомы исчезают без приёма медикаментов.
Психологическая помощь
Если тики не мешают человеку общаться, учиться и работать, то, скорее всего, принимать препараты не нужно. В такой ситуации будет полезно психологическое консультирование ребёнка и родителей. Важно рассказать родителям, что от ребёнка ни в коем случае нельзя требовать, чтобы он перестал кашлять и гримасничать, — это только усилит эмоциональное напряжение и, соответственно, тики.
В зарубежных странах, особенно в США, хорошо зарекомендовал себя метод под названием «Habit reversal training», т. е. тренировка отмены привычки [10] . Пациента учат отслеживать ощущение, предшествующее тикам, и пытаться заменить их на более приемлемые действия. Метод не избавляет от тиков, но заметно уменьшает их проявления.
Также для коррекции поведения используется когнитивно-поведенческая психотерапия [12] .
Медикаментозное лечение
Для лечения синдрома Туретта могут применяться антипсихотики (нейролептики) в невысоких дозировках, которые воздействуют на дофаминэргическую активность. Наиболее эффективны Арипипразол, Рисперидон и Галоперидол. Из них лучше всего переносится Арипипразол. Однако в российских инструкциях по лечению синдрома Туретта это лекарство не упоминается, хотя в США оно одобрено Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) и активно используется в терапии. В России назначают Галоперидол и Рисперидон, а также ряд ноотропов (чаще всего гопантеновую и аминофенилмасляную кислоту) без достаточной доказательной базы.
Есть данные об эффективности Клонидина, но этот препарат опасен при передозировке. Среди возможных побочных эффектов — коллаптоидные состояния, т. е. резкое падение артериального давления, которое может привести к развитию обморока.
Существуют не подтверждённые данные об эффективности инъекции ботулотоксина в мышцы лица.
При возникновении сопутствующих заболеваний, таких как тревожно-депрессивное расстройство и ОКР, применяются селективные ингибиторы обратного захвата серотонина: Сертралин, Пароксетин, Эсциталопрам. При выраженной агрессии, направленной на себя или окружающих, назначаются нормотимики (препараты лития и другие) [12] .
Транскраниальная магнитная стимуляция
В настоящее время изучается влияние транскраниальной магнитной стимуляции на синдром Туретта как у детей, так и у взрослых, но пока недостаточно данных об эффективности этого метода [11] .
Нейрохирургическое лечение
При тяжёлом течении заболевания и выраженной устойчивости к медикаментам может применяться нейрохирургический подход — глубокая стимуляция подкорковых структур головного мозга (бледного шара и таламуса). Её используют для взрослых пациентов.
Прогноз. Профилактика
Прогноз благоприятнее и заболевание чаще заканчивается ремиссией или выздоровлением, если тики появились в возрасте до 7 лет.
Синдром Туретта часто вызывает у людей страх и ассоциации, что эта особенность мешает нормально общаться с другими. Но если грамотно подойти к терапии и исключить провоцирующие факторы, расстройство может протекать вполне благоприятно. Примером служит певица Билли Айлиш. Из-за тяжести заболевания она не ходила в школу и обучалась дома. Это не помешало певице в 2019 году записать сингл, завоевавший первые места в мировых хит-парадах, а в 2021 году войти в список 100 наиболее влиятельных людей года по версии журнала Time. Также синдромом Туретта, предположительно, страдал Вольфганг Моцарт [13] .
Синдром Туретта — это генетическое заболевание, поэтому предупредить его развитие нельзя. Однако если своевременно обратиться к врачу, можно снизить тяжесть болезни и предотвратить развитие депрессии, аутоагрессии и обсессивно-компульсивного расстройства.
При сильных тиках, не поддающихся лечению и мешающих общаться, учиться или работать, пациент может пройти медико-социальную экспертизу: специалисты оценят тяжесть состояния и, при необходимости, определят группу инвалидности.
Маниакальный синдром
![Маниакальный синдром]()
Неадекватно повышенное настроение - это состояние, прямо противоположное депрессии. Если оно преследует человека достаточно долгое время и сопровождается другими неадекватными или нелогичными проявлениями, то считается нарушением психики. Такое состояние относится к маниакальным и требует специального лечения. В зависимости от выраженности симптомов, может потребоваться консультация психотерапевта или психиатра.
Особенности развития мании
В некоторых случаях склонность к мании может быть чертой характера, так же, как и склонность к апатии. Повышенная активность, постоянное психическое возбуждение, неадекватно приподнятое настроение, вспышки гнева или агрессии - все это симптомы маниакального синдрома. Так называют целую группу состояний, у которых разные причины и иногда разные симптомы.
К развитию мании приводят как различные жизненные ситуации и происшествия, так и нескорректированные патологические черты характера. Человек, склонный к маниакальному поведению, очень часто одержим какой-либо идеей, он стремится к ее реализации, даже если она нереалистична. Часто больным движут теории, имеющие политические, религиозные или научные обоснования. Довольно часто пациенты проявляют склонность к активной социальной и общественной деятельности.
Значительная часть маниакальных пациентов имеют так называемые сверхценные мысли и идеи. Иногда они могут быть глобальными, иногда это идеи бытового уровня. Со стороны поведение пациентов, рассказывающих о своих идеях, порой выглядит довольно комично. Если сверхценная мысль носит глобальный характер, пациент, наоборот, кажется окружающим вдумчивым и увлеченным. Особенно если ему хватает образования и эрудиции обосновать свои убеждения.
Такое состояние не всегда является патологией, это могут быть индивидуальные особенности психики. Лечение необходимо, если сверхценные мысли и идеи выходят из-под контроля и поглощают всю жизнь пациента, иными словами - мешают жить ему самому или окружающим.
Когда нужна помощь врача?
Маниакальный синдром - это уже отклонение от нормы, которое характеризуется целым рядом симптомов, которые неприятны больше для окружающих, чем для самого пациента. Это заболевание проявляется нарушениями в мыслительной деятельности и эмоциональной сфере.
Обычно поведение маниакального больного непонятно для окружающих и выглядит по меньшей мере странно.
Есть определенные симптомы, которые свидетельствуют о необходимости врачебной помощи:
- Чрезвычайно приподнятое настроение, вплоть до постоянного психического возбуждения и эйфории.
- Не соответствующий ситуации оптимизм, пациент не замечает реальных проблем и не склонен испытывать соответствующее случаю плохое настроение.
- Ускоренная речь, ускоренное мышление, отсутствие концентрации на предметах и явлениях, которые пациента не интересуют. Поэтому при мании часто затруднено обучение, когда приходится уделять внимание довольно скучным вещам.
- Повышенная подвижность, активная жестикуляция и гиперболизированная мимика.
- Расточительность, патологическая щедрость. Пациент может в минуту потратить все накопления, не осознавая ответственности за свои поступки.
- Недостаточный контроль над поведением. Пациент не осознает, что его приподнятое настроение не везде уместно.
- Гиперсексуальность, зачастую с неразборчивостью в связях (например, никогда не склонный прежде к изменам человек вдруг начинает флиртовать «без разбора», вступает в близкие отношения, на которые никогда прежде бы не решился, вплоть до того, что заводит параллельно несколько романов или же пускается в череду «коротких ни к чему не обязывающих связей», о которых потом, по миновании эпизода мании, будет раскаиваться и испытывать стыд и даже отвращение, искренне не понимать, «как такое могло случиться»).
Читайте также: