Синдром Шегрена (Sjogren) - синонимы, авторы, клиника
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Синдром Шегрена - аутоиммунное системное поражение соединительной ткани. Патология отличается тем, что в нее вовлечены железы внешней секреции (преимущественно слезные и слюнные). Вследствие развития заболевания появляется выраженная сухость кожи, носоглотки, глаз, рта, трахеи и влагалища. Также сокращается выработка пищеварительных ферментов. Патология может развиваться как самостоятельная или сопровождать склеродермию, дерматомиозит и другие заболевания. Лечение симптома Шегрена следует начинать после обнаружения первых же признаков.
Патоморфология
На раннем этапе в процесс вовлекаются мелкие протоки желез. При развитии заболевания железистая ткань атрофируется и замещается соединительной. Это приводит к нарушению функций пораженного органа. Нередко даже при отсутствии других выраженных симптомов синдрома Шегрена у пациентов отмечаются признаки воспаления слюнных желез.
Причины развития
Причины возникновения патологии в настоящий момент до конца не установлены.
Наиболее вероятной считают теорию о патологической реакции иммунной системы, которая развивается в ответ на повреждение клеток ретровирусом (герпесом, ВИЧ и др.). Как вирусы, так и клетки эпителия, измененные под их воздействием, воспринимаются иммунной системой человека как чужеродные. Иммунная система защищает организм и вырабатывает антитела. Это и приводит к разрушению тканей железы. Нередко синдром Шегрена передается по наследству, встречается у родителей и детей, у близнецов.
Спровоцировать развитие патологии могут следующие факторы (нередко их комбинации):
- Стрессовые ситуации
- Вирусы
- Гормональные изменения
Симптомы синдрома Шегрена
Симптомы синдрома Шегрена во много зависят от причин заболевания, но всегда требуют устранения (лечения), так как существенно снижают уровень качества жизни пациента.
К основным железистым признакам относят:
- При патологии слезных желез: жжение, ощущение «песка» в глазах, покраснение, зуд, отеки, боли, точечные кровоизлияния, повышенная чувствительность к свету. Пациенты могут страдать от снижения зрения
- При повреждении слюнных желез: увеличение в размерах околоушных желез, сухость слизистой оболочки рта и изменение ее цвета (на ярко-розовый), затрудненное глотание
- При поражении слизистой носа: сухость в носу, появление корочек, воспалительный процесс
- При кожных нарушениях: сухость эпидермиса
- При повреждениях дыхательных путей: воспаление трахеи, бронхов и легких
К внежелезистым проявлениям патологии относят:
- Кашель и одышку
- Увеличение лимфатических узлов
- Боли в мышцах и суставах
- Повышение общей температуры тела
- Поражения щитовидной железы
- Неприятные ощущения (жжение, покалывание) в теле
- Воспаление сосудов
- Сыпь на теле с жжением и зудом
Нередко пациенты жалуются на повышенную чувствительность к ряду медикаментозных препаратов (нестероидным противовоспалительным средствам, антибиотикам и др.).
Если у вас появилась сыпь на теле, повысилась температура, пересыхают слизистые или обнаруживаются другие симптомы, и вы не знаете, что это, но хотите начать лечение, следует обратиться к специалисту: только он может провести диагностику и выявить синдром Шегрена или другую патологию.
Диагностика
Такие симптомы, как жжение и сухость глаз, например, не всегда свидетельствуют о синдроме Шегрена, но становятся причиной обращения к врачу с целью профилактики и лечения. Профессионалу очень важно точно распознать заболевание.
Диагностировать синдром Шегрена можно при наличии воспалительного процесса. Но в некоторых случаях воспаление провоцируется другими патологиями (например, сахарным диабетом). Для этого заболевания также характерно снижение секреции слюны. По этой причине диагностика должна быть максимально точной.
Наиболее информативным методом является биопсия слюнных и слезных желез с последующей гистологией полученного материала. Она проводится быстро и не доставляет пациентам выраженного дискомфорта. Фрагменты слизистых оболочек исследуются под микроскопом. Благодаря этому специалистам удается зафиксировать поражение желез.
Осложнения
К основным осложнениям синдрома Шегрена относят:
- Васкулит - воспалительные процессы в сосудах
- Онкологические заболевания (в том числе лимфомы)
- Угнетение процессов кроветворения
- Вторичные инфекции
Патология прогрессирует как без лечения, так и в том случае, если терапия проводится неправильно. Именно поэтому следует обращаться только к высококвалифицированным врачам, располагающим опытом работы с пациентами с синдромом Шегрена.
Лечение заболевания
Основными задачами в терапии синдрома Шегрена являются снятие воспаления пораженных органов и устранение симптомов слизистых оболочек.
Для устранения воспалительного процесса назначаются:
- Цитостатики
- Гормональные препараты
- Мононуклеальные антитела
В ходе подготовки к лечению пациентам проводят плазмаферез, позволяющий очистить кровь.
Для профилактики сухости конъюнктивы назначают препараты искусственной слезы и мази. Уход за полостью рта заключается в тщательном полоскании после каждого приема пищи.
Важно! Лечение синдрома Шегрена всегда проводится только под контролем врача-ревматолога.
Прогноз
Синдром Шегрена опасен тем, что может приводить к повреждению жизненно важных органов, постепенно прогрессировать. Бывают и случаи длительных ремиссий, когда патология никак не проявляет себя и больному кажется, что он полностью излечился, но болезнь внезапно возвращается. Одним пациентам помогает только симптоматическое лечение, другие долгое время борются с постоянным дискомфортом. Качество жизни многих больных существенно снижается. Пациенты страдают от суставных болей, сухости слизистых, упадка сил.
Важно! Пациенты с синдромом Шегрена подвержены высокому риску неходжкинской лимфомы. У некоторых больных развиваются другие онкологические заболевания, которые могут стать причиной не только снижения качества жизни, но и смерти.
При правильном и комплексном лечении пациенты могут рассчитывать на длительную и стойкую ремиссию. Но терапия должна быть комплексной и начаться как можно раньше - после обнаружения первых же признаков патологии.
Синдром Шегрена (Сухой синдром)
Синдром Шегрена, или синдром «сухих» слизистых оболочек, чаще встречается у женщин в возрасте 40-60 лет, в период климакса. Иногда болезнь начинается и в более молодом возрасте, чаще у женщин с гиперфункцией яичников. Описан случай синдрома Шегрена у ребенка в возрасте 1 года 2 мес. Синдром встречается и при различных системных заболеваниях (склеродермия, саркоидоз, узелковый периартериит, эритематозная волчанка).
Этиология и патогенез
Предполагают, что заболевание возникает у лиц с приобретенной и конституционально обусловленной недостаточностью гипоталамических функций. Провоцирующими факторами являются инфекция, переохлаждение, переутомление и значительное нервно-психическое напряжение.
Клиническая картина
Заболевание протекает с обострениями и ремиссиями, характеризуется снижением функции выделительных желез: слюнных, слезных, слизистых оболочек полости рта, верхних дыхательных путей и пищеварительного тракта. Наблюдается выраженная сухость слизистых оболочек полости рта, носа и зева, затруднение глотания, иногда осиплость и сухой кашель. При выраженной недостаточности слюноотделения отмечается увеличение слюнных желез, иногда их воспаление (паротит). При гистологическом исследовании увеличенных слюнных желез обнаруживается лимфоцитарная и крупноклеточная инфильтрация железистой ткани.
Для выраженного синдрома Шегрена характерна триада: паротит, керато-конъюнктивит и артрит. Ведущими клиническими симптомами являются прогрессирующая атрофия и недостаточность функции выделительных желез. Вследствие уменьшения выделения слюны развиваются ксеростомия, нарушение жевания и глотания, прогрессирующий кариес зубов, явления вторичного глоссита и хейлита.
Свойственная синдрому Шегрена артропатия протекает в виде хронического деформирующего полиартрита (типа ревматоидного) с преимущественным поражением суставов запястья и пальцев рук. Кожа сухая, часто депигментирована, потоотделение понижено, нередко нарушается рост ногтей. При исследовании кислотности желудочного сока обнаруживается уменьшение количества или отсутствие свободной соляной кислоты, снижение секреторной активности желудка и внешнесекреторной функции поджелудочной железы.
Наряду с сухостью полости рта (ксеростомия) у больных обычно развивается двусторонний сухой кератоконъюнктивит с отсутствием слезовыделения (при плаче глаза остаются сухими). Больные предъявляют жалобы на рези, жжение, ощущение песка лазах, отсутствие слез. В более поздних днях заболевания постепенно снижается зрение. Отмечаются умеренная светобоязнь, небольшая гиперемия век, своеобразное тягучее отделяемое в конъюнктивальном мешке, имеющее вид сероватых тонких нитей или комочков. При микроскопии этого нитчатого секрета обнаруживаются эпителиальные клетки и слизь. Иногда отмечается папиллярная гипертрофия конъюнктивы. Роговая оболочка теряет блеск, становится менее прозрачной и шероховатой, особенно в нижнем сегменте.
Заболеванию свойственны и общие симптомы: диспротеинемия, часто гиперпротеинемия, резко увеличенная СОЭ, легкая анемия с измененным цветовым показателем и низким содержанием железа, иногда субфебрилитет.
Кроме выраженных типичных проявлений синдрома Шегрена, наблюдаются и стертые формы заболевания, когда выявляется лишь сухость слизистых оболочек, небольшое увеличение слюнных желез и изменения конъюнктивы. Возможны также очень тяжелые формы заболевания.
Лечение
Для уменьшения сухости слизистых оболочек применяют закапывание «искусственных слёз», частое полоскание полости рта изотоническим раствором хлорида натрия, 0,5% раствором метилцеллюлозы (можно также закапывать в глаза), аппликации на слизистую оболочку полости рта концентрата витамина А или рыбьего жира. Одновременно назначают холиномиметические средства (2% водный раствор поликарпина гидрохлорида по 2 капли в оба глаза 2-4 раза в день). Применяют карбахолин (по 0,001 г внутрь 3 раза в день), 0,5% раствора галантамина для ингаляции или методом электрофореза на область слюнных желез, пирроксан. Методом электрофореза можно вводить и пилокарпина гидрохлорид (на курс 10-15 процедур через 1-2 дня). Одновременно рекомендуется курс глюкокортикоидов, в частности преднизолона (по 20-40-60 мг в день).
В дальнейшем, снижая дозу, доводят ее до 5 мг в день (поддерживающая доза). Курс поддерживающего лечения проводят в течение 1,5-2 мес. Назначают также сосудорасширяющие средства, общеукрепляющие препараты, витамины группы В. Применяют массаж и физиотерапию (индуктотермия, ультразвук на область слюнных желез). Большое значение придают гигиене полости рта. Всем больным назначают седативные препараты: бром с валерианой, сибазон, диазепам, хлозепид, хлордиазепоксид, элениум, амитриптилин и другие лекарственные средства.
ШЕГРЕНА СИНДРОМ
ШЕГРЕНА СИНДРОМ (H. S. С. Sjogren, шведский офтальмолог, родился в 1899 году; синдром; синоним: dacryosialoadenopathia atrophicans, Гужеро — Хауэра—Шегрена синдром, Микулича—Шегрена синдром, Микулича—Гужеро—Шегрена синдром, Гужеро—Шегрена синдром, Хаддена— Хауэра—Шегрена синдром) — симптомокомплекс, характеризующийся сочетанием признаков поражения экзокринных желез (чаще слюнных и слезных) с рядом аутоиммунных заболеваний.
Отдельные проявления Шегрена синдрома были описаны в конце 19 века. Нитчатый кератит, который обнаруживается при сухом кератоконъюнктивите, впервые описан Лебером (Th. Leber, 1882), ксеростомия — Хадденом (W. В. Hadden, 1888), увеличение слюнных (паренхиматозный паротит) и слезных желез неопухолевого происхождения без признаков снижения их функции — И. Микуличем (1892), атрофия слезных, слюнных, потовых и других желез с развитием сухости глаз, рта, носоглотки, влагалища и кожи — А. Гужеро (1925), сочетание сухого кератоконъюнктивита, поражения слюнных желез с хроническим полиартритом — Хауэром (A. W. М. Houwer, 1927). Симптомокомплекс, включающий сухой кератоконъюнктивит, ксеростомию (вследствие поражения слюнных желез), ревматоидный артрит и другие симптомы, был впервые подробно изучен шведским офтальмологом Шегреном (1933). В дальнейшем поражения слезных, слюнных и других экзокринных желез были описаны в сочетании с системной склеродермией (см.), системной красной волчанкой (см. Красная волчанка), дерматомиозитом (см.), аутоиммунными гепатобилиарными заболеваниями (хроническим активным гепатитом, первичным билиарным циррозом печени), тиреоидитом Хасимото и другими аутоиммунными заболеваниями, а также как самостоятельное заболевание (см. Шегрена болезнь).
В Международной классификации болезней, травм и причин смерти IX пересмотра Шегрена синдром включен наряду с болезнью Шегрена в группу диффузных болезней соединительной ткани.
Шегрена синдром наблюдается преимущественно у женщин в возрасте 20— 60 лет (чаще после 40 лет). Известны случаи развития Шегрена синдрома и у детей.
По данным различных исследователей, Шегрена синдром наблюдается у 15 — 25% больных ревматоидным артритом,5 — 10% больных диффузными болезнями соединительной ткани (см. Коллагеновые болезни) и 50 —100% больных аутоиммунными гепатобилиарными заболеваниями. Шегрена синдром наиболее часто развивается у больных хроническим и подострым вариантами системной красной волчанки и системной склеродермии, а также серопозитивными высокоактивными формами ревматоидного артрита (см.). У большинства больных клинические проявления Шегрена синдрома (сухой кератоконъюнктивит, хронический паренхиматозный паротит, ксеростомия и др.) появляются на фоне развернутой клинической картины основного заболевания, в среднем через 5 —10 лет после его начала. Примерно у трети больных наблюдается одновременное развитие признаков поражения экзокринных желез и указанных заболеваний, и только в редких случаях сухой кератоконъюнктивит, поражение слюнных желез и ксеростомия могут предшествовать развитию основного заболевания. Появление признаков патологии экзокринных желез, как правило, не оказывает прямого влияния на течение основного заболевания, а лишь дополняет его клиническую картину не свойственными обычно проявлениями, усложняя лечение. Наиболее выраженные признаки поражения экзокринных желез встречаются в основном у больных ревматоидным артритом и значительно реже при диффузных болезнях соединительной ткани и аутоиммунных гепатобилиарных заболеваниях; отчасти это можно объяснить более часто и длительно проводящейся при них кортикостероидной и цитотоксической иммунодепрессивной терапией, подавляющей выраженность проявлений Шегрена синдрома.
Диагноз Шегрена синдрома считается достоверным при наличии сочетания сухого кератоконъюнктивита и (или) хронического паренхиматозного паротита, сопровождающегося ксеростомией, с различными аутоиммунными заболеваниями. Терапия больных с Шегрена синдромом должна быть комплексной и включать помимо средств и методов, воздействующих на течение основного заболевания, терапию сухого кератоконъюнктивита, ксеростомии (см.), паротита (см.) и других проявлений поражения экзокринных желез (подробно см. Шегрена болезнь). Для больных с Шегрена синдромом характерна высокая частота лекарственной аллергии (30—50%), что требует осторожного подбора медикаментозного лечения. Поскольку у больных с Шагрена синдромом более часто развиваются тяжелые осложнения от применения препаратов золота, D-пеницилламина и левамизола, существует мнение о нецелесообразности использования при их лечении указанных средств.
ШЕГРЕНА-ЛАРССОНА СИНДРОМ
ШЕГРЕНА — ЛАРССОНА СИНДРОМ (К. G. Т. Sjogren, шведский психиатр, родился в 1896 году; Т. Larsson, современный шведский психиатр) — наследственное заболевание, относящееся к группе эктодермальных дистрофий с неврологическими проявлениями и характеризующееся триадой клинических симптомов — врожденным ихтиозом, олигофренией, спастическим тетрапарезом конечностей.
Патогенез заболевания не выяснен, первичный биохимический дефект не установлен. Имеются указания на увеличение у больных экскреции с мочой кинуренина и гистидина, хотя большинство исследователей отрицают наличие изменений в обмене аминокислот, углеводов и липидов при Шегрена—Ларссона синдроме.
При патологоанатомическом исследовании в центральной нервной системе обнаруживают демиелинизацию пирамидных и вестибулоспинальных (преддверно-спинномозговых) путей (см. Демиелинизирующие заболевания), отмечают уменьшение числа клеток Беца (см. Архитектоника коры головного мозга), нейрональную дегенерацию в базальных ядрах, атрофию структур варолиева моста, рливных ядер и мозжечка. Изменения кожи заключаются в утолщении рогового слоя, выраженном акантозе (см.) эпидермиса и истончении зернистого (гранулярного) слоя.
Клиническая картина характеризуется сочетанием врожденного ихтиоза (см.) с олигофренией (см.) и спастическим тетрапарезом (см. Пирамидная система, патология). Изменения кожи выявляются с момента рождения; наблюдается диффузная эритема, затем появляется гиперпигментация кожи, постепенно формируется генерализованный гиперкератоз (см. Кератозы), наиболее выраженный в области шеи, туловища, в проксимальных отделах конечностей; кожа лица, головы, голеней, кистей и стоп, а также ногти, как правило, не изменены; волосы чаще истончены, рано выпадают в лобной и теменной областях; потоотделение практически отсутствует.
Неврологические нарушения представлены пирамидной недостаточностью: спастическими парезами, наиболее выраженными в ногах (см. Параличи, парезы). Дети с Шегрена-Ларссона синдромом поздно начинают ходить или вообще не ходят. Развиваются деформация стоп, сгибательные контрактуры (см.) в коленных суставах. Речь почти отсутствует, больные дети резко отстают в психическом развитии (олигофрения может достигать степени имбецильности и даже идиотии). Изредка наблюдаются эпилептические припадки.
Диагноз ставят на основании характерных клинических симптомов и сведений в семейном анамнезе о наличии подобного заболевания у других членов семьи. При дополнительных исследованиях на ЭЭГ часто регистрируют генерализованную дисритмию (см. Электроэнцефалография), с помощью пневмоэнцефалографии (см.) выявляют резкое расширение желудочков мозга и субарахноидального (подпаутинного, Т.) пространства. При офтальмологическом исследовании обнаруживают пигментную дегенерацию сетчатки (см. Тапеторетинальные дистрофии).
Дифференцировать Шегрена-Ларссона синдром следует с детским церебральным параличом (см. Детские параличи), синдромом Руда, при котором отмечается сочетание ихтиоза, олигофрении и эпилепсии (см. Кератозы, таблица), и с семейным ладонно-подошвенным гиперкератозом (синдром Грейтера). Последний клинически проявляется кератозом (см.) обеих поверхностей кистей и стоп с наличием ороговевших сливающихся папул на ногах, лейкокератозом губ, пойкилодермией лица и конечностей, характеризуется аутосомно-доминантным типом наследования.
При медико-генетическом консультировании рекомендуют воздержаться от дальнейшего деторождения.
Библиогр.: Бадалян JI. О., Таболин В. А. и Вельтищев Ю. Е. Наследственные болезни у детей, М., 1971; В а хобо в А. В. и С а т т о-р о в Н. О синдроме Шегрена — Jlapcco-на, Здравоохр. Таджикистана, № 4, с. 89, 1981; Gustavson К. H. a. J а-g e 1 1 S. Dermatoglyphic patterns in the Sjogren — Larsson syndrome, Clin. Genet., v. 17, p. 120, 1980; Handbook of clinical neurology, ed. by P. J. Vinken a.G. W. Bruyn, v. 22, p. 475, Amsterdam a. o., 1975; Jag ell S., Gustavson К. H. a. Holmgren G. Sjogren — Larsson syndrome in Sweden, Clin. Genet., v. 19, p. 233, 1981; S i 1 v a C. A. a. o. Pathological findings in one of two siblings with Sjogren — Larsson syndrome, Europ. Neurol., v. 19, p. 166, 1980; Sjogren T. a. Larsson T. Oligophrenia in combination with congenital ichthyosis and spastic disorders, Acta psychiat. scand., suppl. 113, 1957.
СИНДРОМ ШЕГРЕНА - ЧТО НУЖНО О НЁМ ЗНАТЬ?
Синдром Шегрена является вторым по распространенности среди аутоиммунных заболеваний после ревматоидного артрита 1 . Развитие этого синдрома связано с нарушениями работы иммунной системы и характеризуется лимфоцитарной инфильтрацией слюнных и слезных желез. Чаще всего это приводит к сухости слизистых оболочек (в т. ч. глаз и полости рта), а также к утомляемости и боли в суставах. В трети случаев синдром может поражать и другие органы. Доступная в данный момент терапия является методом для облегчения проявления симптомов синдрома Шегрена, но не способна предотвратить дальнейшее развитие этого заболевания.
Что такое синдром Шегрена?
Синдром Шегрена — это аутоиммунное заболевание, при котором нарушается функционирование иммунной системы: она начинает воспринимать собственные ткани как чужеродные и вырабатывать антитела против них. Заболевание поражает железы внешней секреции, главным образом слюнные и слёзные.
человек из 100 000 страдают синдромом Шегрена - одним из самых распространенных аутоиммунных заболеваний. 1
случаев заболевание возникает у женщин. 2
- средний возраст, когда диагностируется синдром Шегрена. Он может быть выявлен в любом возрасте, в том числе и у детей, но такие случаи встречаются редко. 2
Причины развития синдрома Шегрена неизвестны. Считается, что это заболевание может провоцировать множество факторов, среди которых - окружающая среда и нарушения регуляции иммунной систему у людей с генетической предрасположенностью .
Существует несколько форм синдрома Шегрена: он может быть первичным (изолированным) или вторичным (связанным с другими аутоиммунными заболеваниями, например, системной красной волчанкой, ревматоидным артритом или системной склеродермией). В любом случае это хроническое и медленно прогрессирующее заболевание требует постоянного наблюдения врачей в зависимости от тяжести симптомов и / или развития заболевания. 3
- Сухость слизистых оболочек, в особенности глаз и ротовой полости. Также возможны поражения слизистой влагалища.
- Повышенная утомляемость
- Боль в суставах и / или мышцах
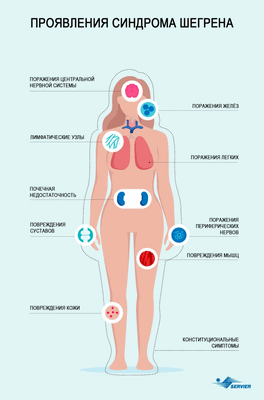
Эти симптомы наблюдаются у более чем 80% пациентов и являются причиной значительного ухудшения качества жизни и снижения производительности на работе (главным образом из-за ощущения постоянной сильной усталости). 1
У 30% пациентов наблюдается системное поражение - то есть от синдрома страдают и другие органы, такие как лимфатические узлы, кожа, легкие, почки, кровеносные сосуды, а также периферическая и/или центральная нервная система. 4
Пациенты с синдромом Шегрена в большей степени подвержены развитию лимфомы: вероятность возникновения рака лимфоузлов в 15-20 раз выше, чем в среднем по популяции. 5
Диагностика и лечение синдрома Шегрена
Медленное развитие заболевания, а также различные неспецифичные симптомы затрудняют своевременную постановку диагноза - человеку зачастую требуются консультации врачей разной специализации. Однако существуют специальные тесты, проведение которых способно подтвердить диагноз 1 :
- Тест на антитела к SS-A и SS-B
- Биопсия слюнной железы
На данный момент ни один вариант лечения не продемонстрировал эффективности в предотвращении развития синдрома Шегрена - вся существующая терапия помогает только в устранении симптомов.
В первую очередь, специалисты рекомендуют изменение образа жизни 1 :
- Необходимо обращать внимание и стараться избегать ситуаций, вызывающих сухость слизистых рта и глаз;
- Следует регулярно проводить осмотр полости рта (у стоматолога) и глаз (у офтальмолога), чтобы избежать осложнений, связанных с сухостью этих органов.
Устранение сухости глаз или рта включает в себя использование глазных капель, заменителей слюны, а также лекарственных препаратов, стимулирующих слюноотделение. Для устранения или смягчения боли используются анальгетики, нестероидные противовоспалительные препараты, а также низкие дозы кортикостероидов. 6
При серьезных повреждениях органов используют методы, которые применяются для терапии других аутоиммунных заболеваний - например, системной красной волчанки. Для того, чтобы уменьшить влияние гиперактивной иммунной системы на организм может быть назначена неспецифическая иммуносупрессия.
При этом все пациенты должны находиться под постоянным наблюдением специалистов, поскольку такие методы лечения могут вызывать множество побочных эффектов и увеличивать риски развития инфекций.
В настоящее время проводится ряд клинических исследований лекарственных препаратов, которые способны оказывать влияние на различные иммунологические механизмы, участвующие в формировании нарушений при синдроме Шегрена - для такой терапии могут использоваться, в частности, моноклональные антитела.
Роль компании «Сервье»
В партнерстве с OSE Immunotherapeutics компания «Сервье» проводит два исследования II фазы для изучения моноклональных антител, блокирующих рецептор интерлейкина-7 при синдроме Шегрена. «Сервье» возглавляет исследование первичного синдрома Шегрена, поскольку IL-7R высоко экспрессируется в слюнных железах.
Компания OSE Immunotherapeutics также разрабатывает это соединение для лечения язвенного колита - иммуновоспалительного заболевания, поражающего толстый кишечник.
Уделяя особое внимание первичному синдрому Шегрена, «Сервье» активно участвует в разработке терапии и других аутоиммунных заболеваний, включая вульгарную пузырчатку и хроническую спонтанную крапивницу (заболевания, поражающие кожу).
Читайте также:
