Синдром вялых век: причины, диагностика, лечение
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава России (Сеченовский университет)
ФГБНУ «Научно-исследовательский институт глазных болезней»;
ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава России (Сеченовский университет)
ФГБНУ «Научно-исследовательский институт глазных болезней»;
ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Министерства здравоохранения Российской Федерации (Сеченовский Университет)
Патогенетические и клинические аспекты синдрома гиперрастяжимых век (floppy eyelid syndrome)
Журнал: Вестник офтальмологии. 2021;137(1): 102‑105
Синдром гиперрастяжимых век (СГВ) на сегодняшний день остается редко диагностируемым в клинической практике состоянием. В течение длительного времени большая часть пациентов с СГВ остаются без правильного диагноза, а значит, не получают адекватное лечение. Известно, что этот синдром сопровождается многообразием сопутствующих клинических проявлений, что затрудняет диагностический поиск. СГВ необходимо включать в алгоритм диагностического поиска у пациентов с хроническим конъюнктивитом, при аномалиях положения век, точечной кератопатии. В статье представлены современные сведения о патогенезе СГВ, характерных клинических признаках и ассоциированных состояниях.
Дата принятия в печать:
Синдром гиперрастяжимых век (СГВ, от англ. floppy eyelid syndrome,) представляет собой достаточно редкое заболевание, при котором верхние веки, становясь сверхэластичными, легко растягиваются и могут спонтанно выворачиваться во время сна. В отечественной литературе можно встретить разные варианты перевода названия этой патологии (например, синдром «атоничных век», «хлопающих век», «вялых век» или «гиперэластичных век»), однако, на наш взгляд, наиболее точно суть заболевания отражает термин «синдром гиперрастяжимых век», именно его мы будем использовать в нашей статье.
Необходимо упомянуть, что высокая эластичность век может определяться при наследственной патологии соединительной ткани (синдром Элерса—Данло, синдром гипермобильности суставов и т.д.), некоторых других состояниях, которые имеют иной патогенез и клинические проявления, отличные от СГВ.
Впервые клиническая картина и возможные этиологические факторы СГВ были описаны в 1981 г. у 11 пациентов [1]. Все пациенты были мужчинами среднего возраста с избыточной массой тела, у которых обнаруживался спонтанный выворот верхнего века во время сна. Выворот века регистрировался на той стороне, на которой спал пациент. У пациентов, которые спали то на одном боку, то на другом, или у тех, кто спал ничком, отмечалось двустороннее поражение век. В данном исследовании у шести пациентов был выявлен односторонний СГВ, у пяти — двусторонний. У всех наблюдаемых пациентов был диагностирован «хронический папиллярный конъюнктивит верхнего века» на пораженной стороне, что авторы связывали с механической травмой во время сна.
Эпидемиология
Распространенность СГВ среди взрослого населения колеблется от 3,8 до 15,8% [2, 3]. Тем не менее СГВ часто может оставаться незамеченным, и, следовательно, его распространенность явно недооценена. Средний срок постановки диагноза после появления первых жалоб составляет 17 мес, а распространенность этого заболевания выше у мужчин, однако СГВ также был описан и у женщин [3]. C. Lee и соавт. [4] подсчитали, что 25—37% случаев заболевания приходится на долю женского населения. В исследовании H. Hashemi и соавт. [5] оценивали распространенность СГВ в репрезентативной выборке взрослого населения Ирана. В исследование было включено 4537 пациентов в возрасте 45—69 лет. У 11,3% участников (6,7% мужчин и 14,6% женщин) был обнаружен СГВ. Кроме того, были обнаружены многочисленные ассоциации между СГВ и системными заболеваниями, наиболее значимые из которых — синдром обструктивного апноэ сна (СОАС) и гипопноэ [6—8].
Патогенез
В настоящее время нет единой точки зрения относительно патогенеза СГВ, но предложено несколько теорий его происхождения. Современные данные подтверждают гипотезу о том, что СГВ является результатом сочетания системных и локальных процессов: воспалительного, метаболического, механического и гормонального, — где немаловажную роль играют и инволюционные изменения.
Деградация эластина. P. Nethland и соавт. [7], проведя гистологическое исследование век четырех пациентов с СГВ и пяти здоровых людей, показали уменьшение количества эластиновых волокон по всей тарзальной пластинке, за исключением области, окружающей мейбомиевы железы. Помимо этого была выявлена повышенная интенсивность окрашивания коллагеновых волокон I и III типа в тарзальной пластинке. Однако не выявлено отличий в структуре коллагена и его распределении по сравнению с контрольной группой.
В исследовании R. Robert и соавт. [9] были показаны уменьшение и деградация волокон эластина в тканях глотки и дистального отдела язычка у пациентов с СОАС. Кроме того, продемонстрировано уменьшение симптомов и снижение тяжести СГВ у пациентов с СГВ и СОАС после выполнения ими увулопалатопластики с целью устранения обструкции дыхательных путей и являющейся следствием этого системной гипоксии.
Матриксные металлопротеиназы (ММП). В 2005 г. U. Schlotzer-Schrehardt и соавт. [10] сравнили биоптаты век 11 пациентов с СГВ и 10 человек аналогичного возраста без этой патологии. Как и P. Nethland и соавторы, они обнаружили значительное уменьшение эластина по всей тарзальной пластинке, а также в коже век по сравнению с контрольной группой. Уменьшение эластина также было зафиксировано в стенках кровеносных сосудов. Иммуногистохимическое исследование продемонстрировало увеличение активности эластолитических протеаз, в частности ММР-7 и ММР-9, в базальном слое эпителия конъюнктивы, строме тарзальной пластинки и стенках кровеносных сосудов. ММП-9 были также выявлены в дерме и около корней ресниц. Авторы пришли к выводу, что ММП ответственны за разрушение эластиновых волокон у пациентов с СГВ.
Недавно M. Sward и соавт. [11] обнаружили у 75% пациентов с СГВ в составе слезной пленки ММП-9. Это позволило предположить, что состав слезной пленки также может играть роль в разрушении эластина у пациентов с СГВ.
Механическое воздействие. Уже давно было замечено, что пациенты с односторонним или двусторонним СГВ имеют тенденцию спать на пораженной стороне [1, 11]. Самопроизвольный выворот века наблюдается во время сна, что вызывает механическое повреждение тарзальной пластинки века, в результате чего развивается кератоконъюнктивит [12]. В исследованиях in vitro было показано, что механический фактор приводит к увеличению экспрессии ММП-9 в фибробластах [13].
Лептин — гормон, вырабатываемый адипоцитами и отвечающий за чувство насыщения и увеличение вентиляции легких при нормальных физиологических условиях. При ожирении наблюдается резистентность к лептину на уровне центральной нервной системы, способствующая увеличению массы тела, гиповентиляции и гиперкапнии [14]. В ряде исследований был продемонстрирован повышенный уровень лептина у пациентов с СОАС в сравнении с контрольной группой исследуемых с аналогичными значениями индекса массы тела (ИМТ); это позволило предположить, что СОАС вносит независимый вклад в резистентность к лептину. В этих исследованиях терапия с помощью искусственной вентиляции легких с постоянным положительным давлением (СИПАП-терапия) помогла снизить уровень лептина у таких больных [15].
В исследованиях, затрагивающих процессы ангиогенеза, остеоартрита и формирования атеросклеротических бляшек, было выявлено, что лептин также повышает уровень ММП-9.
M. Taban и соавт. [16] обнаружили, что 7 из 11 пациентов с СГВ имели повышенный уровень лептина в сыворотке крови, однако у всех больных ИМТ был больше 30 кг/м 2 . Шесть из семи пациентов также имели задокументированный СОАС или подозрение на него. Авторы высказали предположение, что повышение уровня лептина в сыворотке из-за высокого ИМТ, наличия СОАС или их комбинации приводит к системной деградации эластина, в том числе в тканях глотки и мягкого неба, за счет повышения уровня ММП-9.
Инволюционные изменения века. Увеличение гиперэластичности верхнего века — нормальное возрастное явление. Во французском исследовании, в котором принимали участие 280 здоровых испытуемых, было обнаружено увеличение эластичности верхних век, измеренное методом A. McNab [17]. Было выявлено, что у лиц в возрасте от 20 до 29 лет растяжимость век в среднем составляла 5,36 мм, а у лиц в возрасте от 70 до 89 лет она могла достигать 8,35 мм. При СГВ этот процесс происходит преждевременно.
Локальная ишемия и нарушение перфузии. В 1988 г. W. Culbertson и S. Tseng [18] предположили, что СГВ может быть обусловлена ишемией в окружающих тканях в момент, когда пациенты спят ничком, а возникающая реперфузия при перемещении или пробуждении вызывает окислительный стресс и повреждение ткани в результате высвобождающихся свободных радикалов. В дополнение к этому пациенты с СОАС испытывают переменную системную гипоксию во время случаев апноэ или гипопноэ. Авторы предположили, что длительное механическое давление и хронические ишемические/реперфузионные скачки сопровождаются стромальными изменениями роговицы (кератоконус).
Клиническая картина
Патогномоничным признаком этого заболевания является легко выворачивающиеся верхнее веко, которое при минимальной тракции в верхневисочном направлении оттягивается на достаточно большое расстояние. В остальном клинические проявления достаточно разнообразны. Для СГВ характерна различная сопутствующая офтальмопатология со стороны конъюнктивы (хронический папиллярный конъюнктивит, кератинизация эпителия), роговицы (точечная кератопатия, кератоконус) и век (птоз, дерматохалазис, птоз ресниц) [1, 9, 11, 19—21]. Кожа верхних век у таких пациентов в большинстве случаев избыточна, с многочисленными мелкими морщинами. Блефароптоз и птоз ресниц рассматриваются как важные клинические признаки.
Пациенты с СГВ могут предъявлять жалобы на покраснение глаз, слезотечение, ощущение сухости или инородного тела в глазу и снижение зрения. Симптомы, связанные с СГВ, усиливаются по утрам.
СГВ следует заподозрить у любого пациента, у которого наблюдаются характерные для этой патологии симптомы, особенно если они хронические, рецидивирующие или резистентные к лечению. Поскольку сам СГВ может являться симптомом системного заболевания, всех пациентов следует опросить на наличие системных факторов риска СГВ, таких как предпочитаемое положение тела во время сна и растирание глаз. Из-за частого сочетания СГВ и СОАС наличие последнего также должно стать поводом заподозрить у больного наличие СГВ [6, 7, 17, 22]. С другой стороны, всех пациентов с СГВ следует проверять на наличие признаков СОАС: храпа, дневной сонливости и головокружения, ночных пробуждений, головных болей и неконтролируемой гипертензии. В качестве скрининга в клинической практике для пациентов с СГВ может быть использована Шкала сонливости Эпворта [23], которая предназначена для оценки степени дневной сонливости. Пациентам может быть показана ночная полисомнография при наличии перечисленных симптомов или сумме баллов по данной шкале больше 10.
В настоящий момент общепризнанной классификации СГВ не существует, однако в 2013 г. была предпринята попытка классифицировать этот синдром. Данная классификация основана на объеме визуализируемой пальпебральной конъюнктивы при максимальной тракции век в верхневисочном направлении. Легкой степени соответствовала 1 /3 часть видимой пальпебральной конъюнктивы, средней степени — 1 /2 часть пальпебральной конъюнктивы и тяжелой степени, когда видна вся пальпебральная конъюнктива [24]. Как правило, пациенты обращаются к офтальмологу несвоевременно, уже с тяжелой степенью вовлечения век, а в ряде случаев — и роговицы.
Необходимо отметить, что вне зависимости от стадии заболевания всем пациентам показано снижение массы тела, при нарушении сна — сомнологическое обследование.
Заключение
Основной причиной деградации эластина при СГВ является повышение активности ММП. Гипоксия, реперфузионное повреждение, резистентность к лептину и механическая травма — каждый фактор самостоятельно, а также их комбинация — могут привести к нарушению регуляции синтеза ММП. Несмотря на значимые достижения фундаментальных исследований последних лет, СГВ остается редко диагностируемым заболеванием, а методы лечения требуют дальнейшего существенного совершенствования.
Опущение верхнего века
Опущение верхнего века (птоз) - аномальное положение верхнего века, приводящее к частичному или полному закрытию глазной щели. Птоз проявляется низким положением верхнего века, раздражением и повышенной утомляемостью глаза, необходимостью запрокидывать голову назад для лучшего видения, развитием диплопии и косоглазия. Диагностика опущения верхнего века включает измерение высоты положения века, проверку симметричности и полноты движений век обоих глаз. Лечение опущения верхнего века проводится хирургическим путем с помощью операции резекции или создания дупликатуры леватора и др.
Общие сведения
В норме радужка закрыта краем верхнего века примерно на 1,5 мм. О птозе (блефароптозе) говорят в том случае, если веко опускается ниже верхнего края радужной оболочки на 2 и более миллиметра либо находится ниже века другого глаза при их сравнении. Опущение верхнего века может быть как врожденным, так и развившимся в течение жизни состоянием, поэтому блефароптоз довольно часто встречается среди детей и среди взрослых.
Опущение верхнего века представляет не только косметический дефект, но и препятствует нормальному развитию и функционированию зрительного анализатора, вызывая механическое затруднение зрения. Коррекцией опущения верхнего века занимается пластическая хирургия и офтальмология.
Классификация
По времени развития различают врожденный и приобретенный блефароптоз. С учетом степени выраженности опущение верхнего века может быть частичным (край века прикрывает верхнюю треть зрачка), неполным (край века опущен до половины зрачка) и полным (верхнее веко закрывает весь зрачок). Птоз может быть односторонним (69%) или двусторонним (31%).
В зависимости от этиологии опущения верхнего века выделяют следующие виды птоза: апоневротический, неврогенный, миогенный, механический птоз и псевдоптоз (ложный).
Причины
Подъем века осуществляется благодаря функционированию специальной мышцы, поднимающей верхнее веко (леватора), которая иннервируется глазодвигательным нервом. Поэтому основные причины опущения верхнего века могут быть связаны либо с аномалией мышцы, поднимающей веко, либо с патологией глазодвигательного нерва.
В основе врожденного опущения верхнего века может лежать недоразвитие или полное отсутствие мышцы-леватора; в редких случаях - аплазия ядер или проводящих путей глазодвигательного нерва. Врожденный блефароптоз часто носит семейно-наследственный характер, однако также может быть обусловлен патологическим течением беременности и родов. Врожденное опущение верхнего века в большинстве случаев сочетается с другой патологией органа зрения: анизометропией, косоглазием, амблиопией и т.д.
Апоневротический блефароптоз чаще всего развивается на фоне инволюционных изменений, связанных с естественным процессом старения организма. Иногда причиной опущения верхнего века выступают травмы апоневроза леватора или его повреждение в процессе офтальмологических операций.
Неврогенный птоз верхнего века является последствием заболеваний нервной системы: инсульта, рассеянного склероза, пареза глазодвигательного нерва, менингита, опухолей и абсцессов головного мозга и др. Опущение верхнего века неврогенного характера наблюдается при синдроме Горнера, характеризующемся параличом шейного симпатического нерва, западением глазного яблока (энофтальмом) и сужением зрачка (миозом). Причинами миогенного блефароптоза могут выступать миастения, мышечная дистрофия, врожденная миопатия, блефарофимоз.
Механическое опущение верхнего века может быть обусловлено ретробульбарной гематомой, опухолями век, повреждениями орбиты, деформацией века в результате разрывов, ранения инородными телами глаза, рубцевания. Псевдоптоз (ложное, кажущееся опущение верхнего века) встречается при избытке кожи на верхнем веке (блефарохалазисе), косоглазии, гипотонии глазного яблока.
Симптомы
Блефароптоз проявляется одно- или двусторонним опущением верхнего века различной степени выраженности: от частичного прикрывания до полного закрытия глазной щели. Пациенты с опущением верхнего века вынуждены напрягать лобную мышцу, приподнимать брови или запрокидывать голову назад для того, чтобы лучше видеть пораженным глазом (поза «звездочета»). Опущение верхнего века затрудняет совершение мигательных движений, что, в свою очередь, сопровождается повышенной утомляемостью, раздражением и инфицированием глаз.
Врожденный блефароптоз часто сочетается с косоглазием, эпикантусом, парезом верхней прямой мышцы. Постоянное прикрытие глазного яблока веком со временем приводит к развитию амблиопии. При приобретенном опущении верхнего века нередко отмечается диплопия, экзофтальм или энофтальм, нарушение чувствительности роговицы.
Ввиду многообразия механизмов, приводящих к опущению верхнего века, дифференциальная диагностика и коррекция птоза требуют совместного ведения пациента офтальмологом, неврологом, пластическим хирургом.
Диагностика
Первичная диагностика опущения верхнего века осуществляется в ходе визуального осмотра. При физикальном обследовании оценивается высота положения века, ширина глазной щели, симметричность расположения век обоих глаз, подвижность глазных яблок и бровей, сила мышцы-леватора, положение головы и др. функциональные показатели.
При механическом птозе с целью исключения повреждений костных структур в области леватора показано проведение обзорной рентгенографии орбиты. При подозрении на неврогенную природу опущения верхнего века выполняется КТ (МРТ) головного мозга, проводится консультация невролога и нейрохирурга.
Лечение
В первую очередь, лечение птоза верхнего века направлено на устранение функциональной патологии и лишь затем - на коррекцию косметического дефекта.
В случае неврогенного характера опущения верхнего века проводится лечение основной патологии; дополнительно назначается местная физиотерапия - гальванизация, УВЧ, парафинотерапия.
При врожденном опущении верхнего века, а также отсутствии эффективности от консервативной терапии приобретенного птоза в течение 6-9 мес., прибегают к методам хирургической офтальмологии. Сроки коррекции врожденного блефароптоза устанавливают дифференцированно: частичное опущение верхнего века оперируют в 13-16 лет; полный птоз, ввиду вероятности развития амблиопии, целесообразно устранять в дошкольном детстве.
Операции по поводу опущения верхнего века (исправление птоза) направлены либо на укорочение мышцы, поднимающей верхнее веко (врожденный птоз), либо на укорочение апоневроза леватора (приобретенный птоз).
При врожденном птозе производится выделение леватора, пликация (укорочение) мышцы путем ее иссечения или создания дупликатуры. В случае выраженного блефароптоза мышцу, поднимающую веко, подшивают к лобной мышце.
Стандартная операция по поводу приобретенного блефароптоза заключается в удалении тонкой полоски кожи верхнего века, резекции апоневроза и фиксации его нижнего края к хрящу верхнего века. В пластической хирургии коррекция опущения верхнего века может сочетаться с верхней блефаропластикой.
Прогноз
Эстетический и функциональный результат коррекции блефароптоза при правильно избранной хирургической тактике обычно сохраняется на всю жизнь. При опущении верхнего века, обусловленного офтальмоплегией, лечение позволяет добиться лишь частичного эффекта. Хирургическое лечение миогенного птоза, обусловленного миастенией, малоэффективно.
Отсутствие лечения опущения верхнего века со временем может привести к развитию амблиопии, ухудшению зрения.
Опущение века
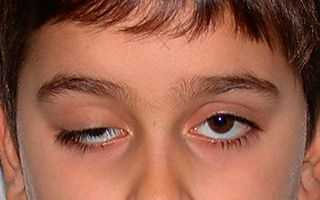
Опущение века или птоз — это состояние, которое может быть врожденным или приобретенным. Главная опасность состоит в том, что опущение века может являть собой не только неприятный косметический дефект, но и быть симптомом тяжелого заболевания.
В норме край верхнего века перекрывает глазное яблоко и радужную оболочку примерно на 1/3. Но это не столь важно для определения наличия птоза, так как опущение века, как правило, сразу заметно и больному, и окружающим, в сравнении со здоровым глазом.
Такое состояние, как опущение верхнего века, способно ограничивать видимость вследствие сужения глазной щели, приводить, таким образом, к излишней нагрузке на органы зрения, «перенапрягая» их. По этой причине опущение принято считать и офтальмологической патологией, которая может спровоцировать нарушение зрения. Однако, совершенно не лишним будет и визит к неврологу, об этом ниже.
Причины опущения века
Верхнее веко — это не просто кожный лоскут. Веко состоит из мышцы, присоединяющейся к хрящу в области глазницы. Мышца (она так и называется - мышца, поднимающее верхнее веко) находится в толще подкожно-жировой клетчатки.
Основные причины патологии:
- врожденное заболевание, которое связано с недостаточным развитием мышцы, призванной поднимать верхнее веко;
- травма мышцы, поднимающей верхнее веко;
- повреждение глазодвигательного нерва;
- растяжение сухожилия мышца, поднимающей верхнее веко (данное состояние характерно для пожилого возраста);
- поражение шейного симпатического сплетения (так называемый синдром Горнера, выражающийся в птозе, сужении зрачка и «западении» глазного яблока); , как причина метаболического повреждения мышцы и нерва;
- острое нарушение мозгового кровообращения (в этом случае опущение века сопровождается рядом других симптомов);
- опухоль головного мозга, спинного мозга или области шеи;
- нарушение нервно-мышечной передачи (миастения или миастенический синдром);
- поражение глазодвигательного нерва в рамках полинейропатии (в сочетании с поражением целого ряда других периферических нервов);
- осложнение введения ботулотоксина в косметических или лечебных целях;
- ботулизм.
Учитывая множество факторов, приводящих к опущению века — консультация врача необходима в обязательном порядке.
Неврологические заболевания, приводящие к птозу
- Миастения - тяжелое заболевание, при котором нарушается передача импульса от нерва к мышце. Для миастении характерна повышенная мышечная утомляемость. Заболевание поражает все мышцы, но наибольшие проявления могу затрагивать только мышцы глаз, вызывая птоз, двоение, снижение фокусировки. Для первичной диагностики миастении невролог проводит пробу с введением прозерина и исследует нервы и мышцы с помощью ЭНМГ (электронейромиографии).
- Миопатия, при которой также наблюдается двоение, опущение обоих век, при этом работоспособность мышцы, поднимающей веко, ослаблена, но присутствует. Миопатии по своему происхождению бывают разных типов. При обследовании используется игольчатая ЭМГ и ряд лабораторных исследований.
- Пальпебромандибулярная синкинезия - непроизвольные содружественные движения, сопровождающие жевание, отведения и размыкание нижней челюсти. К примеру, при открывании рта опущение может резко исчезнуть, после закрытия рта - восстановиться. Данное состояние может быть как самостоятельной болезнью, так и результатом неправильного восстановления двигательных волокон лицевого нерва после его поражения.
- Синдром Бернара-Горнера (выражается сочетанием опущением верхнего века, сужением зрачка и "западением" глазного яблока). Является проявлением патологии шейного симпатического сплетения. Иногда патология обнаруживается на фоне повышенного потоотделения на лице и неполного паралича плечевых нервов с больной стороны.
Опущение века после введения ботулотоксина
По статистике, после инъекций в области глаз ботулотоксина («Ботокса» и других препаратов, его содержащих) опущение века случается в 20% осложненных случаев, но это практически всегда связано с ошибками при проведении процедуры или же связано с индивидуальной особенностью человека.
Опущение века после введения ботокса неприятно, но, к счастью, его нельзя считать серьезной патологией, так как без дополнительной терапии признаки опущения полностью исчезают на протяжении 3-4 недель после инъекции препарата.
Лечение опущения века
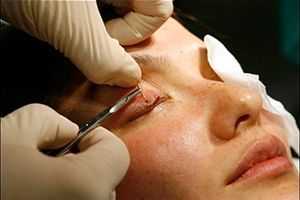
Если причиной опущения века стало неврологическое заболевание, такое как миастения или невропатия, то прежде всего проводится терапия основного заболевания. Так как птоз является симптомом, то на фоне излечения основной болезни уходит и он.
Однако, в ряде случаев, полное восстановление невозможно, и тогда проводится хирургическое лечение с косметической целью или, если птоз приводит к существенному нарушению жизнедеятельности в виду ухудшения зрения, то и с лечебной.
Детям такую операцию проводят не ранее 3-х летнего возраста, но это следует сделать как можно скорее, чтобы предупредить снижение зрения и развитие косоглазия.
С целью устранения косметического дефекта (когда зрение не нарушено) операцию рекомендовано производить после периода полового созревания, когда костный лицевой скелет окончательно сформирован.
Если опущение вызвано травмой, операцию можно проводить непосредственно при начальной обработке раневой поверхности хирургом, либо после заживления, то есть спустя 6-12 месяцев.
Так или иначе, решение о сроке проведения операции доктор принимает в зависимости от конкретного случая.
Профилактика развития опущения века
Важным моментом в профилактике опущения века является своевременное лечение любых заболеваний, которые могут спровоцировать данную патологию. К примеру, невриты лицевых нервов необходимо безотлагательно лечить у невролога, а возможность опущения век после инъекций ботокса следует обязательно обсудить с проводящим манипуляцию специалистом.
Если вы замечаете слабость век, связанную с возрастными изменениями, то здесь вам могут помочь косметические и народные средства. Методы профилактики включают в себя использование подтягивающих масок, масел и массажных процедур.
Массаж кожи век следует проводить при опущенных веках. Перед процедурой веки можно протереть лосьоном, чтобы удалить сальные чешуйки и открыть выводящие протоки сальных желез. Массажируют при помощи ватного тампона или диска, пропитанного антисептическим раствором или специальной мазью. Используют поглаживание с легким надавливанием, проводя круговые и прямолинейные движения, направляясь от внутреннего угла глаза к внешнему углу. Можно слегка поколачивать веки подушечками пальцев.
Существует специальная гимнастика при слабости глазных мышц.
Исходное положение - стоя, сидя или лежа.
- Смотрим по направлению вверх, не поднимая головы, затем резко вниз. Повторяем движения 6-8 раз.
- Смотрим кверху и вправо, потом по диагонали книзу и влево. Повторяем движения 6-8 раз.
- Смотрим кверху и влево, потом книзу и вправо. Повторяем движения 6-8 раз.
- Смотрим максимально влево, потом максимально вправо. Повторяем движения 6-8 раз.
- Вытягиваем руку вперед, держим её прямо. Смотрим на кончик указательного пальца и постепенно приближаем его, не прекращая смотреть до тех пор, пока картинка не начнет «двоиться». Повторяем движения 6-8 раз.
- Кладем указательный палец на переносицу. Переводим взгляд на палец попеременно правым и левым глазом. Повторяем 10-12 раз.
- Двигаем глазами по кругу вправо и влево. Повторяем движения 6-8 раз.
- Быстро моргаем на протяжении 15 секунд. Повторяем моргания до 4 раз.
- Крепко зажмуриваемся на 5 секунд, потом резко открываем глаза также на 5 секунд. Повторяем 10 раз.
- Закрываем глаза и массируем веки пальцем по кругу на протяжении 1 минуты.
- Переводим взгляд с ближайшей точки на дальнюю и наоборот.
Движения глазным яблоком во время упражнений должны быть максимально широкими, но не до боли. Двигательный темп можно со временем усложнять. Длительность такой профилактики - минимум 3 месяца.
Стоит отметить, что при миастении и миопатии подобные упражнения противопоказаны, так как способствуют усугублению опущения века вследствие «истощения» мышцы. Поэтому, прежде чем заниматься любым способом лечения, необходимо проконсультироваться со специалистом.
СИНДРОМ СУХОГО ГЛАЗА
Синдром сухого глаза (ССГ, ксерофтальмия) — это воспалительное заболевание, которое вызывается патологиями в работе слезных желез. Чтобы вылечить синдром сухого глаза, необходимо применить комплекс терапевтических средств.
В клинике Элит Плюс предлагаются современные методы лечения, терапия с помощью последних достижений ортокератологии и зарубежных медикаментов. Клиника находится в Москве, принимает взрослых пациентов и детей.
Синдром сухого глаза: что это такое
В синдром сухого глаза входит комплекс симптомов, их объединяет ксероза (ощущение сухости), вызванная неправильной работой слезных каналов и протоков. Отсутствие увлажнения не только вызывает физический дискомфорт, но также ведет к развитию ряда сопутствующих болезней.
Синдром сухого глаза в справочнике МКБ находится под номером Н-04.1. Слезы необходимы человеческому глазу для нормальной работы. Почти половина офтальмологических проблем в мире связана именно с синдромом сухого глаза. Болезнь становится частым спутником офисных работников, людей старше 40 лет. С развитием цифровых технологий и распространением смартфонов, компьютеров, ксерофтальмией начинают страдать люди все более молодого возраста.
Согласно общей статистике, болезнь диагностируется почти у 18% людей. Постепенно количество заболевших увеличивается.
Заболевание синдрома сухого глаза проявляется из-за негативного влияния:
- Планшетов, компьютеров, смартфонов, телевизоров;
- Контактных линз из мягких материалов;
- Кондиционеров и сухого воздуха;
- Медицинских препаратов с мочегонным, снотворным, противоаллергенным действием, а также противозачаточных и антидепрессантов.
Ксерофтальмия развивается постепенно. На начальных этапах заболевания ухудшается качество слез из-за изменения в химическом составе. В будущем возникают проблемы с работой желез и слезоотведения.
Как происходит развитие синдрома сухого глаза
В нормальном состоянии слезная пленка покрывает всю переднюю сторону глазного яблока. Пленка имеет неоднородную структуру, имеет толщину около 10 мкм. Пленка состоит из 2-х слоев:
- Наружный слой липидный. Он необходим для защиты глазного яблока от обезвоживания, потери тепла поверхности роговицы и конъюнктивы. Нарушение липидного состава ведет к высушиванию белка глаза, изменению температуры.
- Внутренний слой состоит из жидкости. Ее синтезируют слезные железы (главные, добавочные). Водянистый слой постоянно обновляется и является основой слезной пленки. Он обеспечивает основные защитные и метаболические функции защитного слоя белка глаза.
Если снижается синтез желез или меняется химический состав пленки, естественные процессы увлажнения и теплообмена нарушаются. Это и приводит к развитию заболевания. Водянистый слой перестает правильно выполнять свои функции. Также нарушения могут быть вызваны проблемами в синтезе слез, проблемами с липидами и муцинами, увеличением скорости испарения пленки и т.д.
У развития ксерофтальмии могут быть разные причины. Сбой в одной из систем вырабатывания слез, изменение химического состава пленки и т.д. Чтобы избавиться от синдрома сухого глаза, необходимо выявить и устранить первопричину. Также в лечение входит облегчение симптомов.
Классификация и стадии развития синдрома сухого глаза
Офтальмологи выделяют 3 класса заболевания, в зависимости от этиологии:
- Синдромальный. Возникает при нарушении секреции слезных желез и работы бокаловидных клеток конъюнктивы. Синдромальный тип появляется при эндокринных заболеваниях и изменениях, коллагенозах, климактерическом и синдроме Стивенса-Джонсона.
- Симптоматический. Проявляется из-за анатомических особенностей строения глаза и желез, после приема некоторых видов лекарств, воспалительных процессов на роговице и конъюнктиве.
- Артифициальный. Нарушения этого типа вызваны внешними факторами и окружающей средой. К таким факторам относятся загрязненный воздух, ультрафиолет. Также артифициальный проявляется из-за неправильно подобранной косметики, контактных линз и т.д.
Ксерофтальмию диагностирует врач -офтальмолог. По первопричинам также определяется, как придется вылечивать заболевание.
Степени синдрома сухого глаза
Выделяют 3 степени прогрессирования синдрома сухости глаз:
- Легкая степень. Непосредственно сухость еще не проявляется, возникает повышенная слезоточивость, имеющая компенсаторную природу.
- Средняя степень.Проявляются яркие признаки недостатка жидкости в пленке. Глазные яблоки краснеют, появляется слизистое отделяемое в конъюнктивальной полости.
- Тяжелая степень. Слезные железы функционируют заметно хуже нормы, пациент постоянно ощущает сухость в глазах.
Обычно синдром проявляется сильным покраснением, ощущением зуда и жжения, «песка» в глазах. Многие люди списывают эти симптомы на усталость. На самом деле, лучше обратиться к офтальмологу при появлении первого дискомфорта. Запущенный синдром сухого глаза сложнее и дольше лечить.
Последствия и осложнения
Худшее последствие синдрома — развитие перфорации роговицы. Это нарушение может привести к частичной или полной потере зрения. Также у пациентов с средней и тяжелой степенью болезни повышен риск развития бактериального кератита. Основные симптомы:
- Острые боли;
- Отечность;
- Образование язв;
- Светобоязнь;
- Спазмы;
- Слизистые, гнойные выделения;
- Образование мутных пятен на роговице.
Если пациент не обращается за медицинской помощью и затягивает заболевание до перфорации роговицы, лечение может быть радикальным. Понадобится пересадка тканей роговицы.
Один из распространенных симптомов на последних стадиях — временное ухудшение зрения. При моргании четкость зрения восстанавливается.
Причины возникновения
Заболевание всегда проявляется при неправильном распределении защитной пленки или патологическом составе слез. Причинами к развитию синдрома служат различные факторы:
- Возрастная группа риска. Люди после 40 чаще подвержены развитию болезни.
- Прием лекарственных препаратов. Гормональные, мочегонные антигистаминные, противозачаточные средства могут вызывать подобные побочные эффекты.
- Женский пол. Из-за гормональных перепадов в периоды менструаций, беременностей, климакса женщины чаще страдают от заболевания.
- Сопутствующие заболевания. Болезнь может развиваться при ревматоидных артритах, диабетах, гормональных болезнях, нарушениях в работе щитовидной железы.
- Мягкие контактные линзы.Частое ношение линз нарушает структуру слезной пленки. Особенно, если линзы неправильно подобраны, редко заменяются и очищаются.
- Сидение за мониторами. Телефоны, компьютеры провоцируют нарушения органов зрения. Проблема в увлеченности человека процессом просмотра информации на экране. Пользователь редко моргает, из-за чего глаза быстрее устают, работа слезных желез постепенно нарушается.
- Хирургические вмешательства. Часто появляется после лазерной коррекции зрения или операции.
Незначительное влияние также оказывают климатические условия, наследственность, неправильное питание и дефицит витаминов. Офтальмолог обязательно порекомендует тщательнее следить за питанием, режимом сна и снижением негативного влияния окружающей среды.
Как уже говорилось выше, почти в половине случаев поиск причин, почему ощущается дискомфорт в глазах или ухудшение зрения, пациентам ставят диагноз синдром сухого глаза. Диагностика ведется с применением традиционных методов. Реже применяются функциональные пробы.
Оценка осмолярной слезной жидкости
У пациента берется проба слезной жидкости, по которой определяется состав и качество глазной пленки. Для забора анализа используется специальный прибор. Процедура безболезненная, длится не больше 30 секунд.
Биомикроскопия роговицы, конъюнктивы и век
Исследование проводится при помощи визуального осмотра. Врач изучает мягкие ткани на предмет патологий, скопления гнойных и слизистых выделений.
Тиаскопия
Применяется для исследования липидного слоя пленки. Тиаскопию делают с помощью специального прибора. Он помогает выявить толщину и состав внешнего слоя пленки, определить, есть ли нарушения. Тиаскопия позволяет выявить болезнь даже на ранней стадии, когда классические симптомы не проявились.
Как лечить синдром сухого глаза
Лечение начинают со сбора анамнеза и выявления причины развития синдрома сухого глаза. Избавляться от ССГ необходимо комплексным подходом. Так, если синдром вызван внешними факторами, врач порекомендует исключить их. Помимо снижения рисков ухудшения состояния пациента, применяются медикаменты и хирургические вмешательства.
Лекарственные средства
В большинстве случаев используются капли, которые нужно наносить на поверхность глазного яблока. Дополнительно применяются мази, если пострадали ткани век.
Тип лекарства
Воздействие
Препараты
Капли общего действия
Снимают раздражение и воспаление. Сужают сосуды глазного яблока, благодаря чему белки перестают иметь красный оттенок. Нормализуют выработку глазной жидкости, восстанавливают химический состав и толщину защитной слезной пленки.
Капли с гиалуроновой кислотой
Одновременно убирают дискомфортные ощущения и восстанавливают работу слезных желез. Плюс капель — сохранение остроты зрения и устранение симптомов.
Окуртиаз, Хилозар-Комод, Артелак Всплеск
Капли с гипромеллозой
Восстанавливают слезоотделение, снижают раздражение и воспаление. Применяются в качестве самостоятельного средства, при реабилитации после операций и т.д.
Гипромеллоза-П, Искусственные слезы
Средства с карбомером
Делают состав глазной жидкости более вязким, но ухудшают остроту зрения на период терапии. Могут вызывать чувство жжения, зуда.
Средства с циклоспорином
Нормализуют состояние глаз, облегчают симптомы, сужают сосуды.
Капли с повидоном
Подходят пациентам, которые много работают за монитором. Снимают раздражающие эффекты, если постоянно нужно напрягать глаза.
Мази с тетрациклином, эритромицином
Нужны для увлажнения и дезинфекции век, глаз. Помогают бороться с инфекциями и воспалениями.
Тетрациклиновая мазь 1%
Капли и мази со смешанным составом. Оказывают комплексное действие, помогают снизить неприятные ощущения, покраснения. В зависимости от состава, восстанавливают деятельность слезных желез
Визин, Катионорм, Систейн
Препараты для глаз используются на ранних стадиях и облегчения симптомов. В запущенных случаях капли не помогут, необходимо хирургическое вмешательство.
Хирургическое вмешательство
При ксерофтальмии 3-й степени медикаменты мало помогают. Пациенту назначают пересадку слезных каналов или обтурацию выводящих путей. Рекомендуется заранее обращаться к врачу заранее, до перехода заболевания на последние стадии.
Лечение народными средствами
Народные средства — устаревший вариант помощи при заболеваниях с низкой эффективностью. Врачи офтальмологи клиники ЭлитПлюс категорически не советуют самолечение и использование сомнительных средств без рекомендаций специалиста.
Профилактика
Оплата качественного лечения и препаратов обходятся дорого для бюджета и здоровья. Профилактика поможет снизить риск развития заболевания:
- Чаще моргать при работе с компьютером и смартфоном;
- Умываться теплой водой без агрессивной химии;
- Повышать влажность окружающей среды;
- Защищать глаза очками от солнца и ветра;
- Пить не менее 2 л воды в день;
- Не курить.
При проявлении первых симптомов синдрома сухого глаза обратитесь к врачу. Лечение ранних стадий проходит проще и обойдется дешевле.
Видео о болезни
Часто задаваемые вопросы
❓ Почему возникает синдром сухого глаза
✅ Заболевание проявляется из-за комплекса факторов, включая наследственность и внешнюю среду.
❓ Код МКБ 10 болезни глазного аппарата
❓ Что делать при синдроме сухого глаза
✅ Снизить нагрузку на глаза, записаться на прием к офтальмологу.
❓ Лечится ли синдром сухого глаза
✅ Да. В зависимости от стадии и этиологии болезни, применяются лекарственные препараты и хирургические операции.
❓ Может ли синдром «сухого глаза» пройти самостоятельно, без лечения?
✅ Нет. Болезнь будет постепенно прогрессировать.
❓ Кто находится в группе риска
✅ Офисные работники, люди пожилого возраста, с гормональными заболеваниями, женщины после нескольких беременностей, в климактерическом состоянии.
Опущение век причины, способы диагностики и лечения
Опущение век или птоз — аномальное расположение верхнего века, при котором глазная щель оказывается закрыта частично или полностью. Кроме патологически низкого положения верхнего века, пациента беспокоят и другие симптомы опущения век — повышенная утомляемость и раздражение глаз, необходимость запрокидывать голову назад для лучшего обзора, постепенное развитие косоглазия и диплопии. Без своевременного лечения птоз провоцирует ухудшение зрения. Поэтому проблему нельзя игнорировать: если вы заметили непривычно низкое положение верхнего века, срочно обратитесь к офтальмологу.
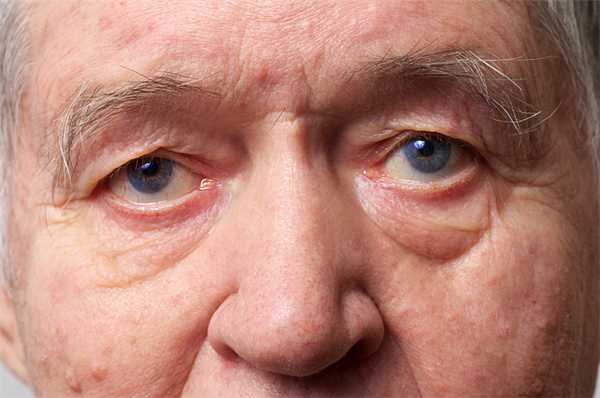
Причины птоза
- Врождённая патология, при которой недостаточно развита мышца, поднимающая верхнее веко;
- перенесённые травмы мышцы и повреждения глазодвигательного нерва;
- растяжение сухожилии мышцы, поднимающей верхнее веко, характерное для пожилых пациентов;
- синдром Горнера — поражение шейного симпатического сплетения, которое сопровождается опущением верхнего века, сужением зрачка и западением глазного яблока;
- сахарный диабет, при котором происходит метаболическое повреждение мышцы и нерва;
- острое нарушение мозгового кровообращения, опухоли головного мозга, спинного мозга и области шеи;
- миастения и миастенический синдром с нарушениями нервно-мышечной передачи;
- полинейропатия с поражением глазодвигательного и других периферических нервов;
- осложнения после введения ботокса в косметических или лечебных целях;
- ботулизм.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Октября 2022 года
Содержание статьи
Типы опущения век
Медики классифицируют опущение верхнего века по времени появления патологии, выраженности и причинам, которые ее спровоцировали:
По степени выраженности и локализации
При частичном опущении край века прикрывает верхнюю треть зрачка. При неполном доходит до середины зрачка, при полном закрывает весь зрачок. В 70% случаев патология носит односторонний характер и только в 30% поражает два глаза одновременно.
По моменту появления
Врачи выделяют приобретённый птоз, который развивается в результате внешнего воздействия, например, перенесённой травмы века. Во вторую категорию нарушений входит псевдоптоз или конституционный птоз, который носит двусторонний симметричный характер, развивается с рождения и не сопровождается миастенией.
По причинам развития
Птоз верхнего века разделяется на следующие виды:
- механический — связан с избытком кожи верхнего века или механическим давлением тканей брови, которое становится избыточным при параличе лобного участка лицевого нерва;
- рубцовый — развивается из-за образования рубцовой ткани с направлением рубца вниз и не сопровождается повреждением мышцы, поднимающей верхнее веко;
- послеоперационный — возникает после перенесённых операций по лечению катаракты или глаукомы, может быть как долговременным, так и кратковременным и проходить в течение 3-4 месяцев;
- нейрогенный — вызванный заболеваниями нервной системы, бактериальными или вирусными инфекциями головного мозга, перенесёнными черепно-мозговыми травмами;
- старческий — связан с общей мышечной слабостью на фоне возрастных изменений в организме;
- индуцированный — развивается после инъекций ботокса А или В как побочное действие препарата.
Методы диагностики
При подозрении на птоз врач проводит осмотр, оценивает положение века, ширину глазной щели, подвижность глазных яблок и бровей. При выявлении отклонений от нормы рекомендует пройти тесты на остроту зрения, периметрию, биомикроскопию, при необходимости измеряет угол косоглазия, определяет объем аккомодации, исследует бинокулярное зрение. При механическом птозе пациенту дополнительно назначают обзорную рентгенографию орбиты, а при неврогенном — компьютерную или магнитно-резонансную томографию головного мозга.
В клинике ЦМРТ подходят к диагностике птоза комплексно и рекомендуют пациенту пройти следующие тесты и инструментальные обследования:
Читайте также:
