Синдром Зудека (Sudeck) - синонимы, авторы, клиника
Добавил пользователь Morpheus Обновлено: 21.01.2026
ЗУДЕКА АТРОФИЯ ЗУДЕКА АТРОФИЯ (Sudeck) острая костная, заболевание, описанное 3., который, основываясь на изучении скелета рентгеновскими лучами, в 1900 г. установил, что при остром воспалительном заболевании костей и суставов быстро наступает костная атрофия. В 1901—02 гг. Зудек доказал, что острая костная атрофия возникает не только при воспалительных состояниях костей и мягких тканей, но и после травматических повреждений. Тогда же Зудеком была выдвинута теория, считающая рефлекторный трофоневроз* причиной острой атрофии, и потому автор назвал такое состояние костей «острой рефлекторной костной атрофией». Помимо рефлекторной теории Зудека были выдвинуты и другие причины как этиологический момент острой костной атрофии. Среди них теория атрофии от бездеятельности (Inaktivitatsatrophie) поддерживалась особенно Брандесом (Brandes). Противники теории трофоневроза и сторонники теории атрофии от бездеятельности видят причину атрофии в расстройстве питания вследствие уменьшенной доставки питательных веществ. В работах Кинбёка, Кёлера, Эмбдена (Kienbock, Kohler, Embden) вопрос об острой костной атрофии подвергся более детальному изучению. Среди внешних причин развития острой костной атрофии отмечаются: острое и хрон. воспаление костей и суставов, панариций, флегмона сухожильных влагалищ, травмы различного рода и размозже-ние мягких тканей, контузии и дисторсии суставов, переломы костей и суставов, вывихи; далее атрофии отмечаются при повреждении нервов, при нек-рых кожных заболеваниях (herpes zoster), при периферических и центральных страданиях нервной системы. Из хрон. заболеваний суставов на первом месте стоит tbc. Костная атрофия при туб. артри- тах появляется сравнительно рано, когда еще может не быть грубых деструктивных изменений, и в сочетании с клин, картиной служит важным признаком воспалительного состояния сустава. Острые артриты, особенно—гоноройные и септические, нередко сопровождаются костной атрофией. В отношении травмы еледует отметить интересную особенность: травма может быть незначительной, но вызывает значительную костную атрофию. Рано появляется атрофия при отморожениях и ожогах. Срок возникновения атрофии от момента заболевания или повреждения различен—от 4 г /2 до 10 недель. При отморожении Гичман и Вахтель (Hitschmann, Wachtel) установили атрофию спустя 14 и 25 дней. После травмы кисти наблюдали ясно выраженную костную атрофию спустя 672 недель. Трудно точно установить период возникновения атрофии при туб. артритах, т. к. невозможно клинически и рентгенографически определить момент заболевания сустава туберкулезом. Пат. анатомия острой костной атрофии сравнительно мало изучена. Экснер (Ехпег) установил, что вес атрофических костей значительно понижен: в одном из его случаев—на 30%, в другом—на 7%, в третьем—на 67 %. Натаниель и BpyKc(Natha-niel, Brooks) экспериментально установили следующее. Периост отделяется с трудом, corticalis делается порозной. Толщина кортикального слоя уменьшается при одновременном расширении костномозгового канала, костные балочки значительно истончаются и уменьшаются количественно. Другими исследователями установлено повышение колич. остеокластов, под влиянием которых происходит усиленный процесс резорпции при слабой аппозиции. Следовательно рентгенографически атрофия хорошо устанавливается не только вследствие потери солей, но также и вследствие исчезновения основного вещества кости. Эти процессы идут параллельно: уничтожается основное вещество, и освобождающиеся соли резорбируются. Явления острой костной атрофии вырисовываются раньше и ярче на спонгиозных костях в дистальных сегментах конечностей и рельефнее всего устанавливаются рентгенографически на кисти и мелких костях стопы. Но явления атрофии несомненно имеют место и в центральных отделах скелета и даже вдали от основного очага или участка непосредственного травматического повреждения.—Рентгеновская картина. 3yj дек различает рентгенологически острый и хрон. стадии атрофии. Начальный стадий, по Зудеку, характеризуется неравномерным пятнистым просветлением, и эту пятнистость Зудек считает характерным признаком острой рефлекторной костной атрофии. Дальнейшими работами других авторов установлено, что пятнистость не является характерной для определения типа атрофии: она отмечается при всякой костной атрофии, возникающей сравнительно быстро,иобъясняет-ся пат.-анат. особенностями. Процесс резорпции, начинаясь с костномозговых и Гаверсо-вых каналов, ведет к узуре, истончению и полному исчезновению отдельных балочек на определенном участке кости, тогда как зюсмильх остальная субстанция сохраняет временно нормальную структуру. Такие участки ре-зорпции и получаются на рентгенограмме в виде пятнистых просветлений. Кроме пятнистости на рентгенограмме отмечается неясность структуры балочек, снимок как бы «смазан». В хрон. стадии костной атрофии отмечаются резко очерченные контуры при истончении кортикального слоя. Клин, картина. При острой костной атрофии наблюдаются одновременно ат-рофические изменения со стороны мягких тканей, кожи, мышц. В последних отмечается понижение электровозбудимости. В большинстве случаев появляется отечное состояние на кисти и стопе, почти всегда имеются вазомоторные расстройства, цианоз с субъективными и объективными признаками местного понижения t°. Боль и расстройство функции являются почти постоянными признаками, причем болезненность может сохраняться даже тогда, когда прочие признаки уже исчезли. Особенно характерная картина такой атрофии с длительной болезнен-но.стью отмечается в нек-рых случаях при переломах луча (loco classico) и в отдельных случаях переломов в пределах голенностоп-ного сустава и стопы. Важным обстоятельством при атрофии костей является их хрупкость и возможностьпереломаприминималь-ном инсульте. Легко возникают переломы шейки бедра и супракондилярные переломы. Ортопедам известны также летальные случаи жировой эмболии при редрессации атро-фических стоп. — Специфического лечения для костной атрофии не имеется. Необходимо устранение и лечение основного заболевания.Приповреждении кисти и пальцев желательно стимулировать больного к ранним активным движениям. От пассивных движений и грубого массажа, вызывающего боль, следует воздержаться. При переломах ранние движения могут до известной степени предупредить развитие костной атрофии. Легкий, безболезненный массаж, суховоздушные ванны, относительный покой больной конечности ведут к улучшению. Для лечения костной атрофии при переломах radii loco classico Турнером предложена резекция п. interossei dorsalis. Когда атрофия поддерживается вследствие бездеятельности конечности, необходимо создать условия (путем шин или аппарата) для нагрузки, если они не вызывают боли. При tbc костная атрофия сохраняется длительно. По окончании процесса желательно поставить конечность в условия относительной физиологической нагрузки. Лит.: Beck О., Die pathologische Anatomieund spezielle Pathologie der Knochenatrophie, Erg. d. Cnir., B. XVIII, 1925 (лит.); S u d e с k P., "Ober die akute entziindliche Knochenatrophie, Arch. f. klin. Chirurgie, B. LXII, 1900; о н ж е, tjber die akute (reflektorische) Knochenatrophie nach Entziindungen u. Verletzungen an den Extremit&ten u. ihre klinische Erscheinungen, Fortschritte a. d. Geb. d. ROntgen-strahlen, B. V, 1901—02. В. Чавлин.
Большая медицинская энциклопедия . 1970 .
Полезное
Смотреть что такое "ЗУДЕКА АТРОФИЯ" в других словарях:
Зудека атрофия — I Зудека атрофия (Р.Н.М. Sudeck, немецкий хирург, 1866 1938; синоним: болезнь Зудека, посттравматический остеопороз, синдром Лериша Зудека) болевой синдром, возникающий после травмы конечностей, сопровождающийся длительными вазомоторными,… … Медицинская энциклопедия
Зудека атрофия — (Р. Н. М. Sudeck, 1866 1938, нем. хирург; син.: атрофия костная острая, Зудека болезнь, Зудека синдром, Лериша Зудека синдром) острая атрофия костной ткани, возникающая в связи с механическим повреждением или воспалением костей и суставов,… … Большой медицинский словарь
Зудека болезнь — (Р. Н. М. Sudeck) см. Зудека атрофия … Большой медицинский словарь
Зудека синдром — (Р. Н. М. Sudeck) см. Зудека атрофия … Большой медицинский словарь
атрофия костная острая — (atrophia ossea acuta) см. Зудека атрофия … Большой медицинский словарь
ЗУДЕКА СИНДРОМ — (Зудека - Лериша синдром, описан P. H. M. Sudeck, затем французским хирургом R. Leriche, 1879-1955; синонимы - острая рефлекторная атрофия кости, посттравматический остеопороз, пороз Зудека) - клинико рентгенологический синдром: остро… … Энциклопедический словарь по психологии и педагогике
Атрофия Зудека — Син.: Атрофия костная острая. Синдром Лериша-Зудека. Острые вазомоторные и артропатические изменения в связи с травмой или воспалительным поражением тканей дистальных отделов конечностей. В начальной стадии процесса характерны гиперемия кожи,… … Энциклопедический словарь по психологии и педагогике
Атрофия костная острая — См. Атрофия Зудека … Энциклопедический словарь по психологии и педагогике
Синдром Зудека — (атрофия Зудека) болевой синдром, возникающий после травмы конечностей, сопровождающийся длительными вазомоторными, трофическими нарушениями и остеопорозом.Немецкий хирург П. Зудек (P.H.M. Sudeck) впервые представил в 1900 году описание… … Википедия
Атрофия Зудека (Sudek'S Atrophy) — быстро прогрессирующий остеопороз костей кисти или стопы, иногда развивающийся в результате травмы, инфекционного заболевания или наличия какого либо злокачественного образования. Источник: Медицинский словарь … Медицинские термины
Синдром Зудека ( Алгонейродистрофия , Комплексный региональный болевой синдром I типа , Рефлекторная симпатическая дистрофия )
Синдром Зудека - это симптомокомплекс, который развивается после травм, проявляется болями, нарушением функции конечности, трофическими расстройствами. На начальных стадиях характеризуется хронической каузалгической болью, отеком, признаками местного воспаления, изменением окраски и температуры кожи, тугоподвижностью суставов. В исходе превалируют дистрофические изменения мягких тканей и остеопороз костей. Функция конечности снижена, возможно формирование анкилозов. Синдром Зудека диагностируется на основании клинической картины, данных рентгенографии, МРТ, других исследований. Лечение - фармакотерапия, ЛФК, физиотерапия, психотерапия.
МКБ-10

Общие сведения

Причины
Причины заболевания в травматологии окончательно не выяснены, большинство исследователей считают, что синдром Зудека формируется под влиянием нескольких факторов, провоцирующих появление сходной симптоматики. Патология возникает после травм, однако взаимосвязь между тяжестью травматического повреждения и вероятностью развития болезни отсутствует. Чаще всего индуцирующим событием становятся переломы стопы и дистальных отделов предплечья. Факторами риска синдрома Зудека считаются:
- Психоэмоциональные расстройства. У 80% пациентов в анамнезе выявляется тяжелая или затяжная стрессовая ситуация. Синдром Зудека чаще диагностируется у лиц, страдающих фобиями, психосоматическими заболеваниями, ипохондрией, тревожными и депрессивными расстройствами.
- Соматические заболевания. Риск появления симптомов повышен у больных с поражениями ЖКТ, сердечно-сосудистой системы и опорно-двигательного аппарата: холециститом, гипертонической болезнью, коронаросклерозом, шейным остеохондрозом, дегенеративными процессами в мышцах, сухожилиях и околосуставных тканях.
- Гормональные нарушения. Среди пациентов отмечается преобладание женщин старше 50 лет. Исследователи объясняют это возрастными изменениями гормонального фона и, как следствие, - нарушением механизмов регуляции минерального обмена.
- Конституциональные особенности. Синдром Зудека обычно обнаруживается у низкорослых людей хрупкого телосложения, которые имеют вес, не превышающий 60 кг.
Патогенез
Ведущим механизмом развития синдрома Зудека становится вегетативная дисфункция в сочетании с эндокринным дисбалансом и изменением активности гистогормонов. Из-за нарушения деятельности вегетативных центров развивается стойкий спазм капилляров с одновременным расширением прекапиллярных сфинктеров. После истощения функций симпатической нервной системы спазм мелких сосудов сменяется их дилатацией.
Проницаемость сосудистой стенки нарушается. Формируются микроциркуляторные расстройства, метаболический ацидоз, тканевая гипоксия. Все перечисленное приводит к раздражению нервных окончаний, появлению болей, образованию очагов рассасывания костного вещества. На рентгенограммах обнаруживается характерная картина «пятнистого остеопороза».
Классификация
В течении синдрома Зудека выделяют три четко выраженных стадии:
- 1 стадия (алгическая, острая). Длится 3-6 месяцев. Проявляется постоянными болями, локализующимися преимущественно в дистальных отделах конечности. Развитие сосудодвигательных расстройств сопровождается покраснением и локальной гипертермией. Выявляется типичный отек - тестообразный, с исчезновением кожного рисунка.
- 2 стадия (дистрофическая). Продолжается от 3 до 6 месяцев. Интенсивность болевого синдрома постепенно снижается. Нарастает тугоподвижность суставов. Отмечаются плотный отек, бледность, сухость и снижение локальной температуры кожи. Кожные покровы глянцевые, возможен гипертрихоз, гиперкератоз.
- 3 стадия (атрофическая). Боли и сосудодвигательные нарушения исчезают. Превалирует остеопороз, дистрофические изменения мягкотканных структур. Признаки атрофической стадии появляются через 6-12 месяцев. Спустя несколько лет в исходе формируется конечная атрофия. Могут наблюдаться фиброзные анкилозы и контрактуры, трофические язвы, патологические переломы, псевдопараличи.
Симптомы
Для синдрома Зудека характерна триада: боль, нарушение функции, вегетативные расстройства. Боли хронические, диффузные, не всегда соответствующие локализации травмы. Не коррелируют с тяжестью поражения. Отмечается интенсивный болевой ответ на незначительное воздействие (например, прикосновение), продленная жгучая боль, возникающая через некоторое время после раздражения, болезненное покалывание в конечности.
Болевые ощущения мучительны для пациента. Характеризуются склонностью к распространению с дистальных отделов на проксимальные, иногда - с вовлечением другой конечности. Боль усиливается при изменении погоды, волнении, движениях, прикосновении, сдавливании и согревании конечности. Нарушает ночной сон. При отсутствии лечения больной самостоятельно фиксирует пострадавшую конечность или постоянно придерживает больную руку здоровой.
Нарушения функции нарастают постепенно. Объясняются попытками пациентов минимизировать двигательную активность, чтобы уменьшить выраженность болевого синдрома, а также вегетативными и трофическими расстройствами. Больные синдромом Зудека жалуются на ощущение «оцепенения» пальцев. Примерно в половине случаев выявляются мышечные спазмы, дрожание. Ограничиваются движения в суставах (преимущественно - мелких).
Отек вначале тестообразный, затем - плотный, «резиновый». Кожа напряженная, блестящая, синевато-багровой окраски, сначала - горячая, потом - холодная. Несмотря на внешние признаки воспаления, характерные изменения крови (повышение СОЭ, лейкоцитоз) отсутствуют. Пальцы сосискообразные. Движения в межфаланговых суставах отсутствуют, в пястно-фаланговых резко ограничены. В исходе нарушается рост ногтей и волос, снижается эластичность кожи.

Осложнения
Типичным осложнением синдрома Зудека является грубое нарушение функции конечности с развитием контрактур и фиброзных анкилозов суставов. Снижается или утрачивается трудоспособность, возникают затруднения при самообслуживании. Выраженный болевой синдром, значительная продолжительность и вероятный неблагоприятный исход заболевания негативно влияют на психологический фон (зачастую - изначально нарушенный), становятся причиной развития или усиления ипохондрии и депрессивных расстройств, иногда - появления суицидальных тенденций.
Диагностика
Диагноз выставляется при наличии характерной триады и стадийного течения болезни. Для уточнения выраженности проявлений синдрома Зудека и определения тактики лечения проводятся следующие дополнительные исследования:
- Рентгенография. На снимках обнаруживается типичный «пятнистый» остеопороз, при предшествующем переломе выявляются признаки костной мозоли.
- Денситометрия. Позволяет точно оценить выраженность остеопороза.
- МРТ. Назначается для объективного исследования тяжести отека конечности.
- Термография. Применяется для определения локальной температуры (при гипертермии и гипотермии эффективны различные методы лечения).
- Ультразвуковая допплерография. Используется для исследования состояния сосудов.
- Электромиография. Дает возможность исследовать состояние мышечной ткани.
Дифференциальную диагностику осуществляют с посттравматической нейропатией локтевого и срединного нервов, травматическими повреждениями нервных стволов. Иногда для дифференцировки выполняют симпатическую блокаду, которая влияет на выраженность болей при синдроме Зудека и не влияет при поражении периферических нервов.
Лечение синдрома Зудека
Лечение длительное, комплексное, преимущественно консервативное. Предполагает сотрудничество врачей нескольких специальностей: травматологов, неврологов, психотерапевтов, физиотерапевтов. Существенную роль играют соблюдение двигательного режима, диета, богатая белками, витаминами и микроэлементами.
Консервативная терапия
Пациенту разъясняют суть синдрома Зудека, настраивают на продолжительное лечение. При возможности назначают консультации психотерапевта. Используют медикаментозные и немедикаментозные терапевтические методы:
- Охранительный режим. Конечности обеспечивают покой. По показаниям осуществляют иммобилизацию в течение 2 недель. Внимательно отслеживают признаки сдавления, при нарастании отека повязку ослабляют.
- Мочегонные средства. Для уменьшения отека на протяжении 1-2 недель применяют петлевые диуретики. Сроком на 2-3 недели назначают верошпирон, обладающий более медленным и равномерным действием.
- Противовоспалительные средства. Рекомендованы НПВС с выраженным обезболивающим эффектом. При интенсивном болевом синдроме в первые дни или недели препараты вводят внутримышечно, в последующем используют таблетированные формы.
- Транквилизаторы и антидепрессанты. Показаны антидепрессанты длительными курсами (не менее 3 месяцев). На начальной стадии приема (до появления устойчивого эффекта антидепрессантов) для коррекции психологического состояния больных применяют транквилизаторы.
- Профилактика остеопороза. Медикаменты для лечения остеопороза (бисфосфонаты, гормональные средства) вводятся в течение всего периода болезни.
- Физиотерапия. После устранения острой боли назначают магнитотерапию, ультразвук, чрескожную электронейростимуляцию, иглорефлексотерапию, ГБО, ЛФК, массаж. В ходе лечения учитывают возможную непереносимость физиотерапевтических методов, нередко наблюдающуюся у пациентов с синдромом Зудека.
При упорных болях выполняют симпатические блокады, осуществляют инфильтрационную анестезию вовлеченного сегмента, используя смесь местного анестетика и глюкокортикоидов.
Хирургическое лечение
Операции показаны только при неэффективности консервативных мероприятий и необходимости коррекции отдаленных последствий, наблюдающихся в исходе синдрома Зудека. При невозможности устранения каузалгических болей другими методами проводят следующие вмешательства:
- невротомия;
- невролиз;
- экстирпация звездчатого узла;
- различные варианты симпатэктомии.
Для улучшения функции конечности в атрофической стадии по показаниям производят артродез в функционально выгодном положении, резекцию внесуставных сращений, артропластику.
Прогноз
Исход синдрома Зудека в значительной степени зависит от времени установления диагноза. При ранней диагностике и своевременном адекватном лечении возможно полное или почти полное восстановление функции конечности. Минимальные сроки восстановления составляют 4-6 месяцев, легкие нарушения могут сохраняться в течение нескольких лет. При наличии атрофических изменений прогноз неблагоприятный.
Профилактика
Профилактика предполагает проведение мероприятий по снижению уровня травматизма. Все пациенты с травмами, особенно - из группы риска (пожилые, с соматическими заболеваниями, психическими расстройствами, характерными конституциональными особенностями) должны находиться под тщательным наблюдением для раннего выявления признаков синдрома Зудека.
1. Синдром Зудека - рефлекторная симпатическая дистрофия, альгонейродистрофия (лекция)/ Шамов И.А.// Вестник ДГМА - 2012 - №3 (4).
2. Синдром Зудека с позиций медицинской экспертизы/ Николаева Е.В., Смбатян С.М., Абхази С.Д.// Заместитель главного врача - 2009 - №5.
3. Рефлекторная симпатическая дистрофия в практике врача-интерниста/ Шостак Н.А.// Клиницист - 2006 - №4.
Синдром Зудека
Женщина 1956года, клинически - контрактура лучезапястного сустава, посмотрел на снимок и что - то перемкнуло в голове. Стал задумываться: "А когда имеет рентгенолог право вынести в заключении синдром Зудека?" Коллеги, а есть какие нибудь соображения у вас?
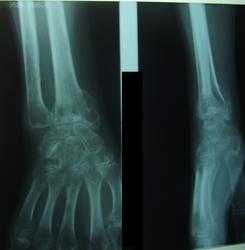

Про Зудека уже как-то было не так давно.Стопу обсуждали.
Про Зудека уже как-то было не так давно.Стопу обсуждали.
Евгений, в поиске есть, только нужно быть более настойчивым
Понял, спасибо. Только вопрос - Синдром Зудека - ставится в заключении по одному лишь порозу и перелому?
Ой, это не ко мне.Я не знаток.
Так что , Елена Юрьевна, вот о чём я и задумался, а кстати, было бы интересно - раз атрофия, то и на МРТ наверняка изменения есть. Бабулек и дедулек полно, которые "лучики в типичном месте ломают". Диагноз такой ставил и лечил, а вот как с заключение как?
Что только не найдёшь в сети:
Синдром Зудека с позиций медицинской экспертизы
Источник: Заместитель главного врача №5-2009
Автор: Е.В. Николаева, канд. мед. наук, доц. кафедры организации здравоохранения и общественного здоровья факультета усовершенствования врачей Московского областного научно-исследовательского клинического института им. М.Ф. Владимирского, С.М. Смбатян, канд. мед. наук, доц. кафедры организации здравоохранения и общественно- го здоровья факультета усовершенствования врачей Московского област- ного научно-исследовательского клинического института им. М.Ф. Влади- мирского, С.Д. Абхази, зав. амбулаторно-консультационным отделением медицинской экспертизы Городской поликлиники № 38 Департамента здравоохранения г. Москвы
Рост травматизма отмечается во всех странах мира, и это ставит проблему оказания медицинской помощи данной категории больных в число приоритетных. Одним из значимых осложнений при травмах конечностей является развитие синдрома Зудека, выявляемость и частота которого значительно повысилась в последнее время. Особенностью рассматриваемой патологии является ее пограничный характер (ортопедия, неврология, травматология).
Синдром Зýдека, или рефлекторная симпатическая дистрофия (далее - РСД), - разновидность нейропатической боли, патологическое состояние, вызванное воспалением или повреждением мягких тканей, нервов, костей и суставов, наиболее ярким проявлением которого являются остро развивающаяся выраженная костная атрофия (остеопороз), нарушения местного кровотока, с последствиями в виде тугоподвижности (контрактур) суставов, ограничение их функции.
В классическом варианте РСД развивается в результате длительного отсутствия движений в соответствующих суставах конечностей (чаще кистей и стоп) при травмах и ожогах. В области пораженных суставов появляются боль, отек, отмечаются повышение температуры и потоотделения, синюшность кожи, которая становится тонкой и лоснящейся, ограниченная подвижность одного или нескольких суставов, атрофия мышц. Имеют место нарушения чувствительности (по типу гиперестезии, аллодинии и др.). На рентгенограммах выявляется выраженный остеопороз.
В настоящее время РСД регистрируется в 30% случаев после травм конечностей.
Особенности терминологии
РСД - собирательное понятие, к которому относят несколько патогенетически и клинически близких симптомокомплексов в силу их малоизученности и сложностей в дифференциальной диагностике. РСД имеет множество синонимов: альгодистрофия, острая костная атрофия, острая рефлекторная атрофия кости, атрофия Зудека, болезнь (синдром) Зудека, синдром Лериша - Зудека (Leriche - Sudeck), синдром Турнера - Зудека, болезнь Зудека - Турнера, посттравматический остеопороз, пороз Зудека, посттравматическая рефлекторная дистрофия конечностей, посттравматическая симптоматическая альгодистрофия, болезнь Бабинского - Зудека - Лериша. В отечественной литературе первой половины ХХ в. часто использовались термины “нейродистрофический синдром”, “вегетативно-ирритативный синдром”, “пятнистый посттравматический остеопороз”. Также с РСД отождествлялось такое осложнение, как каузалгия, вызываемое повреждением или болезнью крупного нерва.
Первое описание характерных рентгенологических признаков (прозрачность костного рисунка) при некоторых воспалительных заболеваниях костей и суставов с быстро наступающей костной атрофией представил в 1900 г. немецкий хирург P.H.M. Sudeck. Это явление автор назвал острой трофоневротической костной атрофией, указав тем самым на ведущую роль нарушения местных вегетативных реакций. Позже данный клинико-рентгенологический синдром был подробно описан французским хирургом R. Leriche.
В 1996 г. Международная ассоциация по изучению боли предложила заменить ряд терминов в травматологии и ортопедии, обозначавшихся как “синдром Зудека” (“рефлекторная симпатическая дистрофия”, “посттравматическая дистрофия руки”, “алгонейродистрофия”, синдром “плечо - кисть”, “каузалгия” и др.), на термин “комплексный регионарный болевой синдром” (complex regional pain syndrome - CRPS) (W. Janig, M. Stanton-Hicks). Это обозначение позволило дифференцировать отдельные из вышеперечисленных патологических состояний. По предложенной терминологии были выделены три типа комплексного регионарного болевого синдрома (далее - КРБС):
- КРБС I типа развивается чаще в результате травм, но без сопутствующего повреждения нервного ствола (соответствует синдрому Зудека);
- КРБС II типа развивается на фоне повреждения периферических нервных стволов конечностей, что должно быть обязательно верифицировано электронейромиографией (каузалгия);
- КРБС III типа включает заболевания, возникающие на фоне или после инфарктов миокарда, инсультов, черепно-мозговых травм, опухолей и другой патологии головного или спинного мозга, имеющие преимущественно центральные патогенетические механизмы (“центральную” боль как результат поражения центральной нервной системы).
Однако новый термин - КРБС I типа - был принят не всем медицинским сообществом, тогда как название “РСД”, как и “синдром Зудека”, продолжает использовать большинство отечественных и зарубежных авторов.
В МКБ-10 рассматриваемая патология шифруется в разделе “Другие остеопатии” кодом М 89.0, которым обозначаются три состояния: синдром “плечо - кисть”, атрофия Зудека и симпатическая рефлекторная дистрофия.
Особенности этиопатогенеза
Патогенез заболевания до настоящего времени до конца не ясен, хотя в разное время было предложено много теорий: сосудистая, эндокринная (нейрогуморальная), травматическая, нейрорефлекторная и др. Наиболее часто первопричиной РСД, по данным литературы, выступают переломы: лучевой кости (62%), костей нижних конечностей (30%), плечевой кости (8%). Так, у больных старше 40 лет после перелома дистального метаэпифиза лучевой кости РСД в виде пятнистого посттравматического остеопороза развивается в 10-40% случаев. К развитию этого осложнения при переломах приводит, как правило, отсутствие необходимого физиолечения и кинезотерапии, а также дефекты на этапах репозиции и иммобилизации (недостаточная анестезия, неправильная репозиция, тугая гипсовая повязка, продолжительная иммобилизация).
РСД традиционно рассматривается как трофоневроз или нейродистрофический процесс на почве длительного расстройства функции чувствительных нервов с явлениями раздражения. Развивающийся при этом болевой синдром расценивается как отдельный вид нейропатической боли, с характерными местными проявлениями и функциональным исходом в контрактуру. Ведущая роль отводится изменению активности симпатической нервной системы.
На тканевом уровне дисфункция вегетативной нервной системы проявляется как усиленная перестройка костной ткани, замедление капиллярного мышечного кровотока на пораженной конечности, выраженный спазм артериол с венозным застоем на периферии. На периферии пораженных тканей в результате раздражения образуются вещества, близкие к ацетилхолину, метаболический ацидоз. Это способствует переходу кальция в растворимое состояние и “вымыванию” его из пораженной кости. Прогрессирующий остеопороз (атрофия) костей, развивающийся в результате отсутствия движений в соответствующих суставах (нейродистрофия), в свою очередь, приводит к комплексу специфических нейро-вегетативно-трофических расстройств, замыкая порочный круг патогенеза.
Как провоцирующий момент имеет значение перенесенный стресс, который выявляется в анамнезе у 80% пациентов с РСД.
Клиническая картина
Клинически РСД характеризуется классической триадой:
- хроническая диффузная боль, неадекватная степени поражения и не всегда соответствующая локализации перелома (возможна “пульсирующая” боль, “жгучего” характера). Расстройства болевой чувствительности в виде аллодинии (боль в ответ на небольшое в естественных условиях раздражение, например механическое прикосновение); гиперпатии (задержанная по времени после раздражения иррадиирующая жгучая боль) или дизестезии (неприятное болезненное ощущение покалывания);
- нарушение функции и ограничение движений (одного или нескольких суставов), нарастающее “оцепенение” пальцев. Примерно у половины больных отмечаются тремор, мышечные спазмы и дистония;
- вегетативная дисфункция в виде гиперестезии и вазомоторной нестабильности (атрофия кожи и подкожной клетчатки, отек, чаще выраженный, синюшность, различия в цвете кожи с другой конечностью, изменения температуры кожи, чаще в сторону повышения, локальные расстройства потоотделения, чаще гипергидроз).
Указанные нарушения выявляются в зоне, превышающей по площади зону первичного повреждения, и распространяются на более дистальные участки. Корреляция вегетативных расстройств с интенсивностью болевого синдрома выявляется не во всех случаях.
При наличии местных признаков локального воспаления в периферической крови больных изменений не выявляется (нет лейкоцитоза, повышенной скорости оседания эритроцитов). Отмечено также, что характер предшествующей травмы не определяет (и не всегда соответствует) степени развития РСД. Местный отек первоначально тестообразный, позже - плотный и резиноподобный.
В разгаре заболевания кожа пораженной конечности (кисть, стопа) напряжена, синевато-пурпурной окраски, со “стеклянным” блеском либо кажется “лоснящейся”, движения в межфаланговых суставах полностью отсутствуют, а в пястно-фаланговых суставах весьма ограничены, пальцы приобретают вид “сосисок”.
Боль, жгучая и мучительная, распространяющаяся за пределы зон иннервации, приводит к ограничению подвижности. Сначала вовлекается дистальный отдел одной из конечностей, затем симптомы распространяются в проксимальном направлении и нередко захватывают другую конечность. Интенсивность боли усиливается после физической работы, а также при движении, пальпации, перемене погоды, волнении, от чрезмерного тепла. При отсутствии своевременного лечения боль становится постоянной, что вынуждает больного фиксировать конечность в возвышенном положении или поддерживать здоровой рукой. Постоянность боли ведет к неуверенности в выздоровлении, больной лишается сна из-за невозможности выбрать удобное положение.
Трофические нарушения развиваются при длительном течении заболевания, в промежуточные и отдаленные периоды РСД. Это местные нарушения роста волос и ногтей, снижение эластичности и кератоз кожи, атрофия тканей, межмышечные контрактуры и тугоподвижность суставов, уплотнение ладонного апоневроза по типу контрактуры Дюпюитрена, с гипоили гипералгезией кожи, а также деминерализация костей и пятнистый остеопороз.
В поздние сроки прогрессируют двигательные нарушения - у 1/5 больных возможно развитие резкой мышечной слабости, вплоть до псевдопаралича конечности.
Нередко описанная клиническая картина развивается на неблагоприятном психосоматическом фоне: характерны тревожность, ипохондрия, склонность к депрессии, эмоциональная лабильность, особенно на фоне длительного болевого синдрома и дисфункции конечности. Возможно наличие суицидальных тенденций.
Классическим рентгенологическим признаком РСД является выраженный пегий (или пятнистый) остеопороз, выявляемый обычно на 3-4-й неделе от начала заболевания у 80% больных, при длительном течении переходящий в диффузный остеопороз.
У взрослых чаще развивается РСД верхней конечности, у детей - нижней. Некоторые авторы выделяют три клинических варианта течения РСД (в зависимости от распространенности процесса):
- дистальный (синдром Зудека - Турнера);
- проксимальный (шейно-плечевой локализации);
- распространенный (синдром “плечо - кисть” Стейнброккера).
Последний синдром был описан американским врачом O. Steinbrocker как самостоятельный вариант РСД, характеризующийся ограничением подвижности в плечевом суставе с последующим присоединением типичных для РСД вегетативно-трофических нарушений в области кисти и лучезапястного сустава.
Различают три клинические стадии заболевания, которые отражают морфологические и патофизиологические изменения при РСД:
I стадия - альгическая (острая) - характеризуется местной нейрогенной воспалительной реакцией с отеком тканей, выраженным болевым синдромом. Повышена кожная температура поврежденной области, суставы тугоподвижны. Средняя продолжительность стадии - до 3-6 месяцев;
II стадия - дистрофическая - характеризуется уменьшением местной температуры тканей, плотным распространяющимся отеком и другими классическими симптомами РСД. Боль в суставе и нарушение его функции являются почти постоянным признаком, особенно при локализации процесса в дистальном отделе лучевой кости, кисти или стопы. Продолжительность стадии - 3-6 месяцев;
III стадия - атрофическая (многолетняя), когда на первый план выходят дистрофия мягких тканей и остеопороз костей, а развивающаяся атрофия или закончившееся воспаление характеризуются устойчивой компенсацией. Вазомоторные изменения, болезненность и боли в этой стадии обычно отсутствуют. Атрофическая стадия начинается, как правило, через 6-12 месяцев после травмы, тогда как исход заболевания (конечная атрофия) может наступать по истечении нескольких лет от начала развития РСД. В тяжелых случаях как исход формируются фиброзные анкилозы мелких суставов стопы, грубо нарушается функция кисти. Возможны патологические переломы костей, контрактуры смежных суставов, трофические язвы. Эта стадия развивается при особо тяжелых повреждениях или воспалениях.
Диагностика
Диагностика РСД основана на яркости клинической картины с привлечением дополнительных лучевых и инструментальных методов исследования.
Клинико-диагностические критерии, определенные ВОЗ:
- хроническая каузалгическая боль с сопутствующими феноменами гиперестезии и аллодинии;
- вегетативные (вазомоторные) нарушения в виде отека, изменения кожной температуры и цвета кожи, гиперили гипогидроза;
- дистрофические изменения мягкотканных и костных структур в виде снижения эластичности кожи, гиперкератоза, локального гипертрихоза, нарушения роста ногтей, гипотрофии мышц, миои артрогенных контрактур, регионарного остеопороза.
Как вспомогательные методы используются термография, радионуклидная трехфазная сцинтиграфия, магнито-резонансная томография (показана для объективизации отека сегмента конечности), рентгенография и денситометия (для оценки остеопороза), контрактурометрия. Результаты термографии имеют и некоторое прогностическое значение для выбора метода лечения: при выявлении гипертермии хорошее лечебное действие оказывает кальцитонин, который не эффективен при “холодных” формах РСД. Ультразвуковая допплерография в комплексе обследования информирует о состоянии венозной системы пораженной конечности, электромиография оценивает функциональное состояние мышечного аппарата. Оптимально использование денситометрии - для измерения минеральной плотности костной ткани, в результатах которой наиболее показателен индекс ВМД (минеральная плотность костной ткани), имеющий значение для прогнозирования исхода лечения РСД.
Адекватная диагностика РСД до сих пор не разработана. В ряде случаев диагноз РСД подтверждается на основании ответа болевого синдрома на симпатическую блокаду. Дифференциальный диагноз РСД следует проводить с посттравматическими “туннельными” нейропатиями (поражение срединного и локтевого нервов), травматическими повреждениями тыльной ветви лучевого, срединного и локтевого нервов. Следует учитывать возможность их сочетания с РСД.
Степень нарушения функции
Развитие патологического процесса может прерваться в любой фазе, но частый исход РСД - фиброзный анкилоз в стадии устойчивой декомпенсации, приводящий, как правило, к стойкому нарушению жизнедеятельности и высокой степени инвалидизации.
Один из ведущих показателей прогноза в экспертной практике - степень нарушения функции. При РСД можно использовать схему, предложенную A.M. Betcher и D.F. Casten (таблица).

Читайте также:
- Дифференциальный диагноз мигрени и головной боли напряжения. Доброкачественная рецидивирующая головная боль.
- Анатомия : Пояс нижней конечности. Тазовая кость.
- Предвестники инфаркта миокарда при нестабильной стенокардии. Группы риска нестабильной стенокардии.
- Желтая лихорадка. История и возбудитель желтой лихорадки
- Гепарин в виде антикоагулянта. Кумарины
