Скрытое межменструальное (овуляторное) кровотечение. Определения липоидов во влагалищном содержимом
Добавил пользователь Alex Обновлено: 28.01.2026
Аномальные вагинальные или маточные кровотечения включают:
Не нормальные по частоте (аменорея, олигоменорея, полименорея), объему или продолжительности (меноррагия, или обильное менструальное кровотечение) менструации
Кровотечения, возникающие между менструациями (межменструальные кровотечения) или не связанные с менструацией и происходящие нерегулярно (метроррагия)
Постменопаузальные кровотечения (т.е. спустя > 12 месяцев после прекращения последних месячных)
Патофизиология вагинального кровотечения
Большинство аномальных влагалищных кровотечений связаны с
Гормональными нарушениями в гипоталамо-гипофизарно-яичниковой системе
Структурными (например, миома матки) или воспалительными (например, хронический эндометрит) заболеваниями
Опухолями женской репродуктивной системы
Нарушениями свертываемости крови (редко)
При гормональных нарушениях овуляция не происходит, происходит нечасто или не регулярно. При ановуляции желтое тело не образуется и, следовательно, не происходит нормальной циклической секреции прогестерона . Без прогестерона , эстроген стимулирует пролиферацию эндометрия, увеличивая его кровоснабжение. Эндометрий затем неравномерно отторгается и кровоточит, иногда в течение длительного времени. Аномальное кровотечение могут вызывать структурные нарушения (например, миома матки), поскольку они влияют на функцию мышц матки (миометрия).
Этиология вагинального кровотечения
Причины вагинального кровотечения у взрослых (см. таблицу Некоторые причины вагинального кровотечения у взрослых женщин Некоторые причины вагинальных кровотечений у взрослых женщин ) и детей (см. таблицу Распространенные причины вагинального кровотечения у детей Общие причины влагалищных кровотечений у детей ) разные.
В репродуктивном возрасте общие причины вагинальных кровотечений включают
Осложнения ранней недиагностированной беременности
Полипы эндометрия или шейки матки
Кровотечение в середине цикла, связанное с овуляцией
Вагинит, инородное тело и травма являются распространенными причинами влагалищных кровотечений до менархе. Сексуальное насилие и онкологические заболевания являются менее распространенными причинами; тем не менее для исключения этих состояний необходимо немедленное обследование.
Классификационная система PALM-COEIN
Справочные материалы по этиологии
1. Practice bulletin no. 128: Diagnosis of abnormal uterine bleeding in reproductive-aged women. Obstet Gynecol 120 (1):197-206, 2012. doi: 10.1097/AOG.0b013e318262e320
2. Practice bulletin no. 136: Management of abnormal uterine bleeding associated with ovulatory dysfunction. Obstet Gynecol 122 (1):176-185, 2013. doi: 10.1097/01.AOG.0000431815.52679.bb
Обследования при вагинальном кровотечении
Следует заподозрить и диагностировать нераспознанную беременность у женщин репродуктивного возраста, потому что некоторые причины вагинального кровотечения во время беременности (например, внематочная беременность) являются опасными для жизни.
Анамнез
История настоящего заболевани c должна включать в себя количественную оценку (количество прокладок, используемых в день или в час) и длительность кровотечения, так же как и связь кровотечений с месячными и половой активностью. Врач должен расспросить о следующем:
Характер прохождения менструации, включая дату последней нормальной менструации, возраст менархе и менопаузы, длительность и регулярность цикла, количество и длительность менструальных кровотечений, предыдущие эпизоды аномальных кровотечений, включая частоту, длительность, объем и характер кровотечений и частоту дисменореи
Предыдущие эпизоды аномального кровотечения, включая частоту, продолжительность, количество и характер (цикличность) кровотечений
Анамнез половой жизни, включая возможные инциденты сексуального насилия
Исследование систем организма должно включать поиск симптомов, указывающих на причину заболевания, в том числе:

Анамнез заболевания должен выявить причину кровотечений из влагалища, включая последние спонтанные или индуцированные аборты и структурные нарушения (например, миома матки Фибромиомы матки Миома матки - это доброкачественная опухоль гладкомышечного происхождения. Фибромиомы часто бывают причиной патологических маточных кровотечений, тазовых болей и симптомов сдавления, дизурических. Прочитайте дополнительные сведения (включая патологический или неадекватный скрининг на рак шейки матки, иммуносупрессию), и синдром поликистозных яичников Cиндром поликистозных яичников (СПЯ) Синдром поликистозных яичников - клинический синдром, характеризующийся умеренным ожирением, нерегулярными менструациями или аменореей и признаками избытка андрогенов (например, гирсутизм, угри). Прочитайте дополнительные сведения .
Лекарственный анамнез должен включать конкретные вопросы об использовании гормональных контрацептивов, других гормонов и других препаратов, которые могут вызывать АМК (например, антикоагулянты, нестероидные противовоспалительные препараты).
Семейный анамнез о кровотечениях или гинекологических раковых заболеваниях.
При подозрении на сексуальное насилие над ребенком может использоваться структурированное судебно-медицинское интервью, основанное на Протоколе национального института детского здравоохранения и развития человека (National Institute of Child Health and Human Development (NICHD) Protocol). Оно помогает ребенку сообщать информацию о прошедших событиях и повышает качество получаемой информации.
Объективное обследование
Рассматриваются признаки гиповолемии (например, тахикардия, гипотония).
В ходе общего осмотра врачи должны искать признаки анемии (например, бледность конъюнктивы) и наличие возможных причин аномального маточного кровотечения, к которым относятся:

Гирсутизм, акне, ожирение и увеличение яичников: синдром поликистозных яичников Cиндром поликистозных яичников (СПЯ) Синдром поликистозных яичников - клинический синдром, характеризующийся умеренным ожирением, нерегулярными менструациями или аменореей и признаками избытка андрогенов (например, гирсутизм, угри). Прочитайте дополнительные сведения
Низкий индекс массы тела: возможно, гипоталамическая ановуляция Патофизиология
Гепатомегалия, желтуха, астериксис (порхающий тремор запястий) или спленомегалия: Заболевание печени Обследование пациента с заболеванием печени Анамнез и результаты физикального обследования часто указывают на причину возможных заболеваний печени и сужают область применения тестирования на печеночные и билиарные нарушения. При заболеваниях. Прочитайте дополнительные сведения Затруднения при ходьбе и в положении сидя у детей; ушибы или разрывы вокруг области гениталий, ануса или рта; и/или выделения из влагалища или зуд: Сексуальное насилие Сексуальное насилие Жестокое обращение с детьми - это социально неприемлемое поведение по отношению к ребенку со значительным риском причинения ему физического или психологического вреда. Выделяют четыре типа жестокого. Прочитайте дополнительные сведенияЖивот исследуют на вздутие, чувствительность и наличие объемных образований (в частности, увеличенной матки).
Проводится гинекологический осмотр Объективное Обследование У большинства женщин, особенно тех, которые обращаются за общей профилактической помощью, следует тщательно собрать анамнез и провести физикальное исследование, равно как и гинекологическое. Прочитайте дополнительные сведенияЕсли ребенок не переносит гинекологический осмотр или если источник кровотечения у ребенка не определен, ребенку может быть назначен анестетик до обследования; при осмотре влагалища и шейки матки проводится вагиноскопия.
Тревожные симптомы
Тревожными являются следующие симптомы:
Гемодинамическая нестабильность (тахикардия, гипотензия)
Предменопаузальные или постменопаузальные вагинальные кровотечения
Влагалищные кровотечения у беременных
Затруднения при ходьбе и в положении сидя у детей; наличие ушибов или разрывов вокруг области гениталий, ануса или рта; и/или выделения из влагалища или зуд позволяет предположить сексуальное насилие.
Интерпретация результатов
Значительная гиповолемия или геморрагический шок маловероятны, за исключением случаев разрыва внематочной беременности или, редко, разрыва яичниковой кисты.
У детей развитие молочных желез и появление лобковых или подмышечных волос до типичного для полового созревания периода предполагают преждевременное половое созревание и преждевременные менструации. В отсутствие этих признаков следует оценить возможность сексуального насилия, кроме случаев наличия легкообъяснимых поражений или инородных тел.
У женщин репродуктивного возраста могут быть обнаружены гинекологические или другие патологические очаги, указывающие на причины кровотечения. Если более молодые пациенты, принимающие гормональные контрацептивы, не имеют явных отклонений во время обследования, кровотечение носит мажущий характер, оно может быть связано с гормонами. Если проблема заключается только в чрезмерных менструальных кровотечениях, необходимо рассмотреть такие причины, как патология матки или геморрагический диатез. Наследственные нарушения гемостаза могут первоначально проявляться как тяжелые менструальные кровотечения в менархе или в подростковом возрасте.
У женщин в постменопаузальном периоде следует заподозрить рак.
Обследование
Всем пациентам репродуктивного возраста требуется
Тест мочи или крови на беременность
На ранних сроках беременности (до 5 недель) анализ мочи на беременность может не дать положительного результата. В случае подозрения на беременность при отрицательном тесте мочи на беременность, следует выполнить анализ сыворотки крови на бета-хорионический гонадотропин человека (бета-ХГЧ).
Анализ должен включать клинический анализ крови, если кровотечение сильнее обычного (например, > 1 прокладки или тампона в час) или длится > 7 дней, есть подозрение на анемию или гиповолемию. В случае выявления анемии, которая не явно связана с дефицитом железа (на что указывают микроцитарные и индексы эритроцитов), необходимо сделать анализ на уровень железа в крови.
Обычно измеряют уровень тиреостимулирующего гормона и пролактина, даже если отсутствует галакторея.
В случае подозрения на нарушение свёртываемости необходимо определить фактор Виллебранда, количество тромбоцитов, протромбиновое время (ПВ) и активное частичное тромбопластиновое время (АЧТВ).
При подозрении на симптом поликистозных яичников необходимо установить уровень тестесторона и дегидроэпиандростерон-сульфата (ДГЭА).
Визуализация включает трансвагинальное ультразвуковое исследование, в случае если:
Подозрение на структурное поражение (на основании анамнеза или обследования)
Локальное утолщение эндометрия, обнаруженное на УЗИ, может потребовать гистероскопии или соногистерографии для выявления небольших внутриматочных образований (например, полип эндометрия, миома).
Если результаты обследования и УЗД у пациенток оказались неубедительными, проводят другие исследования, включая отбор проб эндометрия, при наличии хотя бы одного из следующих факторов:
Возраст > 35 лет

Не встречающее сопротивления воздействие эстрогена на организм (как у женщин с высоким индексом массы тела или синдромом поликистозных яичников Cиндром поликистозных яичников (СПЯ) Синдром поликистозных яичников - клинический синдром, характеризующийся умеренным ожирением, нерегулярными менструациями или аменореей и признаками избытка андрогенов (например, гирсутизм, угри). Прочитайте дополнительные сведения )
Факторы риска развития гинекологического рака
Утолщение эндометрия > 4 мм у пациентов в постменопаузе
Забор образцов может быть выполнен путем взятия биопсии эндометрия или, если канал шейки матки требует расширения, методом расширения и кюретажа (dilation and curettage (D&C)).
Лечение вагинального кровотечения
Геморрагический шок требует немедленного лечения, часто с помощью лапароскопии или лапаротомии. Женщинам с железодефицитной анемией может потребоваться дополнительный прием препаратов железа.
Важные положения в гериатрии
Постменопаузальное кровотечение (кровотечение > 12 месяцев после последнего менструального цикла) является патологическим и требует дальнейшего обследования для исключения рака, если только оно явно не является результатом отмены экзогенных гормонов.
У женщин, не принимающих экзогенные гормоны, наиболее частой причиной постменопаузального кровотечения является атрофия эндометрия, но патология эндометрия все же должна быть исключена.
У некоторых пожилых женщин осмотр влагалища может быть затруднен из-за недостатка эстрогенов , который приводит к повышению хрупкости слизистой оболочки и стенозу. Для таких пациенток более комфортным может быть осмотр с помощью педиатрического зеркала.
Ключевые моменты
Беременность должна быть исключена у женщин репродуктивного возраста, даже если анамнез ее не предполагает.
Овуляторная дисфункция является наиболее частой причиной патологических маточных кровотечений в репродуктивном возрасте.
Частыми причинами влагалищного кровотечения до начала менструального цикла являются вагинит, инородные тела и травма влагалища; сексуальное насилие является менее распространенной причиной, но при подозрении на него требуется незамедлительное обследование.
Влагалищные кровотечения после менопаузы требуют дальнейшего обследования для исключения ракового заболевания.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Дисфункциональное маточное кровотечение
Дисфункциональное маточное кровотечение - патологические кровотечения из матки, связанные с нарушением выработки половых гормонов железами внутренней секреции. Различают ювенильные кровотечения (в период полового созревания), климактерические кровотечения (в стадии угасания функции яичников), кровотечения репродуктивного периода. Выражается увеличением количества теряемой крови во время менструации или удлинением продолжительности менструации. Может проявляться метроррагией - ациклическим кровотечением. Характерно чередование периодов аменореи (от 6 недель до 2 и более месяцев) с последующими кровотечениями различной силы и продолжительности. Ведет к развитию анемии.

Общие сведения
Ювенильные дисфункциональные маточные кровотечения обычно бывают вызваны несформированностью циклической функции отделов гипоталамус-гипофиз-яичники-матка. В детородном возрасте частыми причинами, вызывающими дисфункцию яичников и маточные кровотечения служат воспалительные процессы половой системы, болезни эндокринных желез, хирургическое прерывание беременности, стрессы и др., в климактерическом - нарушение регуляции менструального цикла в связи с угасанием гормональной функции.
По признаку наличия овуляции или ее отсутствия различают овуляторные и ановуляторные маточные кровотечения, причем последние составляют около 80%. Для клинической картины маточного кровотечения в любом возрасте характерны продолжительные кровянистые выделения, появляющиеся после значительной задержки менструации и сопровождающиеся признаками анемии: бледностью, головокружением, слабостью, головными болями, утомляемостью, снижением артериального давления.

Механизм развития ДМК
Дисфункциональные маточные кровотечения развиваются в результате нарушения гормональной регуляции функции яичников гипоталамо-гипофизарной системой. Нарушение секреции гонадотропных (фолликулостимулирующего и лютеинизирующего) гормонов гипофиза, стимулирующих созревание фолликула и овуляцию, ведет к сбоям в фолликулогенензе и менструальной функции. При этом в яичнике фолликул либо не вызревает (атрезия фолликула), либо вызревает, но без овуляции (персистенция фолликула), а, следовательно, не образуется и желтое тело. И в том, и в другом случае организм находится в состоянии гиперэстрогении, т. е. матка испытывает влияние эстрогенов, т. к. в отсутствии желтого тела прогестерон не вырабатывается. Нарушается маточный цикл: происходит длительное по времени, чрезмерное разрастание эндометрия (гиперплазия), а затем его отторжение, что сопровождается обильным и продолжительным маточным кровотечением.
На продолжительность и интенсивность маточного кровотечения оказывают влияние факторы гемостаза (агрегация тромбоцитов, фибринолитическая активность и спастическая способность сосудов), которые нарушаются при ДМК. Маточное кровотечение может прекратиться и самостоятельно через неопределенно длительное время, но, как правило, возникает вновь, поэтому основная терапевтическая задача - это профилактика рецидивирования ДМК. Кроме того, гиперэстрогения при дисфункциональных маточных кровотечениях является фактором риска развития аденокарциномы, миомы матки, фиброзно-кистозной мастопатии, эндометриоза, рака молочных желез.
Ювенильные ДМК
Причины
В ювенильном (пубертатном) периоде маточные кровотечения встречаются чаще другой гинекологической патологии - почти в 20% случаев. Нарушению становления гормональной регуляции в этом возрасте способствуют физические и психические травмы, неблагополучные бытовые условия, переутомление, гиповитаминозы, дисфункция коры надпочечников и/или щитовидной железы. Провоцирующую роль в развитии ювенильных маточных кровотечений играют также детские инфекции (ветряная оспа, корь, эпидемический паротит, коклюш, краснуха), ОРЗ, хронический тонзиллит, осложненные беременность и роды у матери и т. д.
Диагностика
При диагностике ювенильных маточных кровотечений учитываются:
- данные анамнеза (дата менархе, последней менструации и начала кровотечения)
- развитие вторичных половых признаков, физическое развитие, костный возраст
- уровень гемоглобина и свертывающие факторы крови (общий анализ крови, тромбоциты, коагулограмма , протромбиновый индекс, время свертывания и время кровотечения)
- показатели уровня гормонов (пролактина, ЛГ, ФСГ, эстрогена, прогестерона, кортизола, тестостерона, Т3, ТТГ, Т4) в сыворотке крови
- заключение специалистов: консультация гинеколога, эндокринолога, невролога, офтальмолога
- показатели базальной температуры в период между менструациями (однофазный менструальный цикл характеризуется монотонной базальной температурой)
- состояние эндометрия и яичников на основе данных УЗИ органов малого таза (с применением ректального датчика у девственниц или влагалищного - у девушек, живущих половой жизнью). Эхограмма яичников при ювенильных маточных кровотечениях показывает увеличение объема яичников в межменструальный период
- состояние регулирующей гипоталамо-гипофизарной системы по данным рентгенографии черепа с проекцией турецкого седла, эхоэнцефалографии, ЭЭГ, КТ или МРТ головного мозга (с целью исключения опухолевых поражений гипофиза)
- УЗИ щитовидной железы и надпочечников с допплерометрией
- УЗИ контроль овуляции (с целью визуализации атрезии или персистенции фолликула, зрелого фолликула, овуляции, образования желтого тела)
Лечение
Первоочередной задачей при лечении маточного кровотечения является проведение гемостатических мероприятий. Дальнейшая тактика лечения направлена на профилактику повторных маточных кровотечений и нормализацию менструального цикла. Современная гинекология имеет в своем арсенале несколько способов остановки дисфункционального маточного кровотечения, как консервативных, так и хирургических. Выбор метода кровоостанавливающей терапии определяется общим состоянием пациентки и величиной кровопотери. При анемии средней степени (при гемоглобине выше 100 г/л) применяются симптоматические гемостатические (менадион, этамзилат, аскорутин, аминокапроновая кислота) и сокращающие матку (окситоцин) препараты.
В случае неэффективности негормонального гемостаза назначаются препараты прогестерона (этинилэстрадиол, этинилэстрадиол, левоноргестрел, норэтистерон). Кровянистые выделения обычно прекращаются через 5-6 дней после окончания приема препаратов. Обильное и длительное маточное кровотечение, ведущее к прогрессирующему ухудшению состояния (выраженной анемии с Hb менее 70 г/л, слабости, головокружении, обморочным состояниям) являются показанием к проведению гистероскопии с раздельным диагностическим выскабливанием и патоморфологического исследования соскоба. Противопоказанием к проведению выскабливания полости матки является нарушение свертываемости крови.
Параллельно с гемостазом осуществляется противоанемическая терапия: препараты железа, фолиевая кислота, витамин В12, витамин С, витамин В6, витамин Р, переливание эритроцитарной массы и свежезамороженной плазмы. Дальнейшая профилактика маточного кровотечения включает прием гестагенных препаратов в низких дозах (гестоден, дезогестрел, норгестимат в комбинации с этинилэстрадиолом; дидрогестерон, норэтистерон). В профилактике маточных кровотечений важны также общее закаливание, санация хронических инфекционных очагов и правильное питание. Адекватные меры профилактики и терапии ювенильных маточных кровотечений восстанавливают циклическое функционирование всех отделов половой системы.
ДМК репродуктивного периода
В репродуктивном периоде дисфункциональные маточные кровотечения составляют 4-5% случаев всех гинекологических заболеваний. Факторами, вызывающими дисфункцию яичников и маточные кровотечения, служат нервно-психические реакции (стрессы, переутомление), смена климата, профессиональные вредности, инфекции и интоксикации, аборты, некоторые лекарственные вещества, вызывающие первичные нарушения на уровне системы гипоталамус-гипофиз. К нарушениям в яичниках приводят инфекционные и воспалительные процессы, способствующие утолщению капсулы яичника и снижению чувствительности яичниковой ткани к гонадотропинам.
При диагностике маточного кровотечения следует исключить органическую патологию гениталий (опухоли, эндометриоз, травматические повреждения, самопроизвольный аборт, внематочная беременность и т. д.), болезни органов кроветворения, печени, эндокринных желез, сердца и сосудов. Помимо общеклинических методов диагностики маточного кровотечения (сбор анамнеза, гинекологический осмотр) применяется гистероскопия и раздельное диагностическое выскабливание эндометрия с проведением гистологического исследования материала. Дальнейшие диагностические мероприятия такие же, как при ювенильных маточных кровотечениях.
Лечебная тактика при маточных кровотечениях репродуктивного периода определяется результатами гистологического результата взятых соскобов. При возникновении рецидивирующих кровотечений проводится гормональный и негормональный гемостаз. В дальнейшем для коррекции выявленной дисфункции назначается гормональное лечение, способствующее урегулированию менструальной функции, профилактике рецидива маточного кровотечения.
Неспецифическое лечение маточных кровотечений включает в себя нормализацию нервно-психического состояния, лечение всех фоновых заболеваний, снятие интоксикации. Этому способствуют психотерапевтические методики, витамины, седативные препараты. При анемии назначаются препараты железа. Маточные кровотечения репродуктивного возраста при неправильно подобранной гормонотерапии или определенной причине могут возникать повторно.
ДМК климактерического периода
Пременопаузальные маточные кровотечения встречаются в 15% случаев от числа гинекологической патологии женщин климактерического периода. С возрастом уменьшается количество выделяемых гипофизом гонадотропинов, их выброс становится нерегулярным, что вызывает нарушение яичникового цикла (фолликулогенеза, овуляции, развития желтого тела). Дефицит прогестерона ведет к развитию гиперэстрогении и гиперпластическому разрастанию эндометрия. Климактерические маточные кровотечения в 30% развиваются на фоне климактерического синдрома.
Особенности диагностики климактерических маточных кровотечений заключаются в необходимости дифференцировать их от менструаций, которые в этом возрасте становятся нерегулярными и протекают по типу метроррагий. Для исключения патологии, вызвавшей маточное кровотечение, гистероскопию лучше провести дважды: до и после диагностического выскабливания.
После выскабливания при осмотре полости матки можно выявить участки эндометриоза, небольшие субмукозные миомы, полипы матки. В редких случаях причиной маточных кровотечений становится гормонально-активная опухоль яичника. Выявить данную патологию позволяет УЗИ, ядерно-магнитная или компьютерная томография. Методы диагностики маточных кровотечений являются общими для разных их видов и определяются врачом индивидуально.
Терапия дисфункциональных маточных кровотечений в климактерическом периоде направлена на подавление гормональной и менструальной функций, т. е. на вызов менопаузы. Остановка кровотечения при маточном кровотечении климактерического периода производится исключительно хирургически методом - путем лечебно-диагностического выскабливания и гистероскопии. Выжидательная тактика и консервативный гемостаз (особенно гормональный) являются ошибочными. Иногда проводится криодеструкция эндометрия или хирургическое удаление матки - надвлагалищная ампутация матки, гистерэктомия.
Профилактика ДМК
Профилактику дисфункциональных маточных кровотечений следует начинать еще на этапе внутриутробного развития плода, т. е. в период ведения беременности. В детском и подростковом периодах важно уделять внимание общеукрепляющим и общеоздоровительным мероприятиям, недопущению или своевременному лечению заболеваний, в особенности половой системы, профилактике абортов.
Если дисфункция и маточное кровотечение все же развились, то дальнейшие меры должны быть направлены на восстановление регулярности менструального цикла и профилактику рецидивов кровотечения. С этой целью показано назначение оральных эстроген-гестагенных контрацептивов по схеме: первые 3 цикла - с 5 по 25 день, последующие 3 цикла - с 16 по 25 день менструальноподобного кровотечения. Чистые гестагенные препараты (норколут, дюфастон) назначаются при маточном кровотечении с 16-го по 25-й день менструального цикла в течение 4 — 6 мес.
Применение гормональных контрацептивов не только позволяет снизить частоту абортов и возникновение гормонального дисбаланса, но и предотвратить в последующем развитие ановуляторной формы бесплодия, аденокарциномы эндометрия, раковых опухолей молочных желез. Пациентки с дисфункциональными маточными кровотечениями должны находиться на диспансерном учете у гинеколога.
Ановуляторное маточное кровотечение
Ановуляторное маточное кровотечение - это маточное кровотечение при однофазном (ановуляторном) менструальном цикле. Как правило, появляется после задержки менструации, отличается от обычного менструального кровотечения большей продолжительностью и величиной кровопотери. Может провоцировать анемию. Ановуляторные маточные кровотечения возникают на фоне инфантилизма, пороков развития, хронических интоксикаций, инфекций, эндокринных нарушений, стрессов и плохого питания. Диагностируются на основании жалоб, анамнеза, гинекологического осмотра и результатов специальных исследований. Лечение - фармакотерапия, устранение основной патологии.
МКБ-10


Ановуляторное маточное кровотечение - дисфункциональное кровотечение, возникающее на фоне ановуляторного цикла. Провоцируется вредными воздействиями, наблюдается на фоне некоторых заболеваний и врожденных аномалий. Возникает вследствие атрезии незрелого фолликула или персистенции фолликула, влекущих за собой нарушение циклического развития поверхностного слоя эндометрия и разрастание этого слоя с его последующим отторжением. Ановуляторные маточные кровотечения чаще выявляются в пубертатном или преклимактерическом возрасте. Отличаются от обычной менструации нерегулярностью, большей длительностью и величиной кровопотери. Сочетаются с бесплодием, вызванным отсутствием овуляции. Могут провоцировать вторичную железодефицитную анемию. Лечение ановуляторных маточных кровотечений осуществляют специалисты в области клинической гинекологии.
Причины
Непосредственной причиной ановуляторного кровотечения являются однофазные циклы, которые могут возникать в результате нарушения деятельности гипофиза и уменьшения количества фолликулостимулирующего или лютеинезирующего гормона, а также расстройств гормонального баланса (изменения соотношения эстрогенов, андрогенов, ЛГ и ФСГ). Однофазные циклы, сопровождающиеся ановуляторными маточными кровотечениями, провоцируются:
- инфантилизмом;
- пороками развития;
- нарушениями обмена веществ;
- авитаминозами;
- хроническими интоксикациями;
- инфекционными заболеваниями;
- тяжелыми стрессами.
Однофазные циклы не всегда являются свидетельством патологии, а меноррагии при таких циклах не всегда расцениваются как ановуляторные маточные кровотечения. В норме такие циклы возникают в течение 1-2 лет после менархе, в пременопаузе и во время кормления грудью. Кроме того, у некоторых женщин ановуляторные циклы чередуются с овуляторными. Диагноз выставляется только когда однофазные циклы сопровождаются обильными кровотечениями с нарушением общего состояния и работоспособности.
Патогенез
Нормальный менструальный цикл состоит из двух фаз. Первая фаза начинается с 1-го дня менструации. Старый внутренний слой эндометрия отторгается, затем начинается пролиферация - образование нового внутреннего слоя, готового принять оплодотворенную яйцеклетку. Одновременно в яичнике под влиянием фолликулостимулирующего гормона происходит созревание яйцеклетки. После созревания яйцеклетки передняя доля гипофиза выбрасывает в кровь пиковое количество лютеинезирующего гормона, который инициирует овуляцию - разрыв зрелого фолликула и выход яйцеклетки в фаллопиеву трубу. После этого начинается вторая фаза менструального цикла.
На месте фолликула образуется желтое тело, продуцирующее прогестерон. Активность пролиферации эндометрия снижается, высота поверхностного слоя увеличивается, создаются оптимальные условия для имплантации яйцеклетки. За несколько дней до начала менструации рост эндометрия прекращается. Желтое тело регрессирует, уровень прогестерона снижается. Кровообращение в поверхностном слое эндометрия нарушается, клетки некротизируются. Спазм сосудов сменяется их паралитическим расширением, и омертвевшие клетки выходят вместе с менструальной кровью.
При ановуляторном цикле вторая фаза отсутствует. Овуляция не наступает, оплодотворение невозможно. Может наблюдаться обратное развитие фолликула (атрезия) или продолжение роста фолликула с формированием кистовидного образования (персистенция). Желтое тело не образуется, уровень прогестерона не повышается, клетки эндометрия продолжают пролиферировать. Из-за отставания роста сосудов питание поверхностного слоя ухудшается, в нем возникают дистрофические изменения. Отторжение некротизированного эпителия сопровождается вскрытием сосудов и обильным кровотечением.

Симптомы
Выделяют три варианта ановуляторного маточного кровотечения:
- при атрезии множества фолликулов;
- при кратковременной ритмической персистенции фолликулов;
- при длительной персистенции фолликулов.
Атрезия множества фолликулов диагностируется в подростковом возрасте. Ановуляторное маточное кровотечение начинается после задержки менструации на срок от полумесяца до полугода, может быть умеренным, но продолжительным (более 10-15 суток) либо очень обильным, быстро приводящим к развитию анемии. В тяжелых случаях возможны вторичные нарушения свертываемости, еще больше усугубляющие ановуляторное маточное кровотечение.
Кратковременная ритмическая персистенция фолликулов может наблюдаться в любом возрасте, но чаще выявляется в репродуктивном периоде. Сопровождается менструальноподобным ановуляторным маточным кровотечением, обычно возникающим после задержки менструации на срок от нескольких дней до нескольких недель.
Длительная персистенция фолликулов обычно выявляется в пременопаузе, но может встречаться и у женщин других возрастов. Кровотечения продолжительные, обильные, повторяются через 1,5-2 и более месяца. При длительной персистенции чаще, чем при других формах, наблюдается анемия. Присоединение вторичной железодефицитной анемии при всех формах ановуляторного маточного кровотечения сопровождается слабостью, сонливостью, быстрой утомляемостью, головокружениями, обмороками, тахикардией, потливостью, бледностью кожи и слизистых.
Диагностика
Диагноз устанавливается на основании жалоб больной, сбора анамнеза, данных общего и гинекологического осмотра и специальных исследований. В пользу данной патологии свидетельствуют необычно обильные или длительные кровотечения, появляющиеся после задержки менструации.

Дифференциальная диагностика
Для определения причин развития ановуляторных маточных кровотечений и исключения других заболеваний, сопровождающихся аналогичной симптоматикой, назначают всестороннее обследование. Ановуляторные кровотечения дифференцируют с:
- болезнями крови;
- тромбоцитопенией;
- нарушениями функции печени;
- болезнями эндокринной системы;
- органическими и воспалительными заболеваниями репродуктивной системы.
Лечение ановуляторного маточного кровотечения
Лечение данной патологии может осуществляться амбулаторно или в условиях гинекологического отделения и включает в себя три этапа: остановку кровотечения, нормализацию и регуляцию менструального цикла. Первоочередной задачей акушера-гинеколога является уменьшение кровопотери и остановка кровотечения. При первичном обращении эта задача решается на этапе раздельного диагностического выскабливания. При повторном обращении по поводу ановуляторного маточного кровотечения проводят консервативную терапию.
Консервативное лечение
Обязательным условием консервативной терапии является отсутствие признаков гиперплазии эндометрия по результатам УЗИ и гистологического заключения о состоянии эндометрия, полученного не ранее, чем в течение трех месяцев до начала лечения. При ановуляторных маточных кровотечениях применяют средства для укрепления сосудистой стенки и повышения свертываемости крови, осуществляют гормональный гемостаз. При атрезии множества фолликулов обычно используют эстрогены, при регулярной персистенции - синтетические прогестины, при длительной персистенции - гестагены. Препараты подбирают индивидуально с учетом возраста, наличия или отсутствия анемии и других факторов.
Для коррекции вторичной железодефицитной анемии, возникшей вследствие ановуляторных маточных кровотечений, применяют препараты железа. Проводят лечение инфекционных, соматических и эндокринных заболеваний. Устраняют хронические интоксикации, назначают сбалансированную диету. Лечением ановуляторного менструального цикла занимается гинеколог-эндокринолог. Больным назначают гонадотропины сроком на 3-6 месяцев в промежутке между 11 и 14 днем цикла. За 6-8 дней до начала менструации пациентам с ановуляторными маточными кровотечениями внутримышечно вводят прогестерон.
Для стимуляции овуляции применяют эндоназальный электрофорез (воздействие на гипоталамо-гипофизарную область), электростимуляцию шейки матки и другие физиотерапевтические процедуры. Гормональную терапию и физиотерапию ановуляторных маточных кровотечений проводят на фоне общеукрепляющего лечения. Иногда в первой фазе менструального цикла назначают ваготропные препараты, стимулирующие созревание фолликула. Во второй фазе применяют симпатикотропные препараты, увеличивающие активность желтого тела.
Хирургическое лечение
Основным методом хирургического лечения ановуляторного маточного кровотечения является выскабливание, проводимое одновременно с лечебной и диагностической целью. Процедура обязательна при всех кровотечениях у больных в пременопаузе и при большинстве ановуляторных маточных кровотечений у пациенток репродуктивного возраста. Подросткам выскабливание проводят только по жизненным показаниям. В исключительных случаях выполняют надвлагалищную ампутацию матки либо гистерэктомию. У больных пременопаузального возраста показанием к операции являются ановуляторные маточные кровотечения в сочетании предраковыми заболеваниями шейки матки и атипической гиперплазией эндометрия. В остальных случаях удаление матки осуществляют только при очень тяжелых кровотечениях, угрожающих жизни пациенток.
Прогноз
Прогноз зависит от причины развития систематических однофазных менструальных циклов и последующих ановуляторных маточных кровотечений.
1. Дисфункциональные маточные кровотечения в возрастном аспекте/ Зайдиева Я.З.// Медицинский совет. - 2012.
2. Диагностика и лечение дисфункциональных маточных кровотечений в перименопаузе/ Тарасова М.А., Ярмолинская М.И.// Журнал акушерства и женских болезней. - 2004.
3. Аномальные маточные кровотечения пубертатного периода/ Уварова Е.В.// Репродуктивное здоровье детей и подростков. - 2018.
Кровянистые выделения из влагалища
Кровянистые выделения из влагалища — это появление коричневого, буроватого или сукровичного отделяемого из половых путей женщины. Симптом сопровождается болями внизу живота, общей слабостью, иногда - лихорадкой. Кровянистое отделяемое в норме возникает в раннем послеродовом периоде, возможна связь с патологией беременности, воспалительными болезнями, новообразованиями, травмами гениталий. Для установления причины, вызвавшей кровянистые выделения, проводят УЗИ, гинекологический осмотр, кольпоскопию, анализы. Для прекращения подкравливания или кровотечения необходима терапия основного заболевания.
Причины кровянистых выделений из влагалища
Послеродовый период
После отделения плаценты матка представляет собой раневую поверхность, поэтому в норме наблюдаются кровянистые выделения. В первые дни после родов возможно обильное коричневое отделяемое из влагалища, родильницы вынуждены пользоваться специальными впитывающими прокладками, предназначенными для послеродового периода. Постепенно количество выделений уменьшается, они становятся сукровичными, а ко 2-3 неделе сменяются на бели. О длительных маточных кровотечениях, отделяемом с неприятным или зловонным запахом, прожилками гноя следует сообщить лечащему акушеру-гинекологу.
Воспаление половых органов
Частая причина необильных коричневых или цвета "мясных помоев" выделений — воспалительные заболевания различных отделов женской половой системы. Кровоточивость связана с эрозиями и деструктивными изменениями в эпителиальном слое, повреждениями мелких сосудов. Для этих болезней характерно сочетание бурого отделяемого с другими белями (мутными, слизистыми со специфическим запахом, гнойными). Кровянистые выделения начинаются на фоне болей внизу живота, повышения температуры тела. Симптом вызывают:
- Поражение матки: эндометрит, эрозии шейки, эндоцервицит.
- Воспаление придатков: сальпингит, оофорит, аднексит.
- Заболевания влагалища: кольпит (вагинит), вульвит.
Патологии беременности
Кровянистые влагалищные выделения — один из достоверных признаков начавшегося самопроизвольного аборта, позднего выкидыша. Появлению сукровичного отделяемого и крови предшествует дискомфорт над лобком, который постепенно сменяется тянущей, ноющей болью и отдает в крестец. Мажущие коричневатые, а затем сукровично-кровянистые выделения обычно сначала беспокоят периодически, затем при отсутствии лечения становятся постоянными и могут перейти в массивное кровотечение. Помимо абортов, спровоцировать выделение крови из гениталий могут:
- Внематочная беременность. Сначала женщины сообщают о мажущих коричневых выделениях, которые возникают на фоне прекращения менструаций и ноющей боли внизу живота. Прерывание трубной или шеечной беременности сопровождается массивным кровотечением со сгустками.
- Хорионкарцинома. Кровянистые выделения у 80% пациенток начинаются вскоре после родов. При инфицировании опухолевого узла отделяемое гнойное с примесями крови. Кровотечение на 3-5 неделю после выкидыша или медаборта характерно для плацентарного полипа.
- Родовые травмы. Выделение ярко-красной крови наблюдается при разрывах половых путей во время прохождения головки плода. Осложнение чаще встречается при стремительных родах или в случае клинически узкого таза. Массивная кровопотеря сопровождается шоком.
- Отслойка плаценты. С учетом давности отслоения кровь может иметь алый или темно-вишневый цвет. При этом женщина ощущает сильные боли в животе с иррадиацией в промежность. При тяжелой форме отслойки состояние может осложняться развитием матки Кувелера.

Травмы
Истечение ярко-алой крови из влагалища после падений или ушибов промежности обусловлено повреждениями и разрывами половых органов. Симптом сочетается с резкими болями в паху, затруднениями мочеиспускания, иногда обнаруживается кровь в моче. Кровянистые выделения бывают при травмах половых органов у девочек, связанных с бытовыми или спортивными повреждениями области паха. У девочек-подростков обильное кровотечение возникает при добровольных или насильственных действиях сексуального характера. Вагинальные кровотечения могут вызывать такие причины, как:
- Бурный половой акт. Незначительные кровянистые выделения наблюдается вследствие травматизации слизистой оболочки влагалища. Такие кровотечения недлительные, сопровождаются тянущими болями в промежности.
- Разрывы влагалища. Наблюдается кровотечение из половой щели, которое сочетается с отеком и цианозом кожи больших половых губ, резкими тазовыми болями. Массивная кровопотеря характерна для повреждения клитора.
- Перфорация матки. Сквозное повреждение органа, связанное с выскабливанием или криминальным абортом, вызывает обильные кровянистые вагинальные выделения ярко-красного цвета. Кровотечение развивается на фоне тяжелого общего состояния женщины, сильных болей в животе.
Прием оральных контрацептивов
У 30-40% женщин, принимающих гормональные контрацептивы, в течение первых 3-х месяцев после назначения противозачаточных наблюдаются скудные кровянистые выделения из влагалища, обычно не обладающие каким-либо запахом. Причины их появления связаны с адаптацией организма к поступлению гормонов извне, изменением синтеза собственных эстрогенов. Коричневатое отделяемое также отмечается при несоблюдении схемы приема таблеток. Обильное кровотечение указывает на атрофические процессы в матке из-за нарушений гормонального фона и требует немедленного визита к врачу.
Эндометриоз
Периодические мажущие коричневатые выделения, не обладающие запахом, встречаются у 50-60% пациенток с эндометриоидными разрастаниями. Кровотечение из влагалища возникает при гиперплазии ткани эндометрия, повреждении маточной шейки. Скудное кровянистое отделяемое появляется за пару дней до менструации, сопровождается интенсивными тазовыми болями, дискомфортом во время сексуальных отношений. При диффузном эндометриозе возможны обильные ярко-красные выделения. Для ретроцервикального эндометриоза характерно сочетание вагинальных и прямокишечных кровотечений.
Доброкачественные новообразования
Чаще всего о коричневом отделяемом без запаха сообщают пациентки с миомой матки. Для этого доброкачественного новообразования характерны обильные кровотечения в середине цикла, которые сочетаются с общими симптомами — болью внизу живота, слабостью, головокружениями. Кровянистое отделяемое, возникающее на фоне нарушений менструального цикла, характерно для атипической гиперплазии эндометрия. Мажущие коричневые выделения преимущественно после полового акта наблюдаются при полипах матки или цервикального канала. Скудные кровотечения бывают при кондиломах маточной шейки.
Злокачественные опухоли
Для онкологических заболеваний характерно обильное отделяемое коричневого цвета со зловонным запахом, в котором видны отдельные сгустки и фрагменты тканей. При раке вульвы и влагалища наблюдается триада симптомов: кровянистые выделения, периодические слизистые бели и боли в промежности. Для рака шейки матки типичны умеренные кровотечения, наблюдаемые после половых контактов, спринцевания, вагинального осмотра. Коричневые выделения также появляются при аденокарциноме и саркоме матки, герминогенных новообразованиях.
Редкие причины
- Осложненное течение генитальных инфекций: хламидиоза, гонореи, трихомониаза.
- Установка внутриматочных спиралей.
- Ятрогенные факторы: травматизация влагалищного эпителия или эндометрия при диагностических процедурах, последствия выскабливаний (РДВ).
- Экстренная контрацепция.
- Половой криз у новорожденных.
- Патология системы крови: тромбоцитопении, коагулопатии, вазопатии.
Выявлением причины развития кровянистых выделений из влагалища занимается врач-гинеколог. Женщине требуется комплексное обследование с применением физикальных и инструментальных методов. Диагностический поиск направлен на установление первопричины симптома, оценку общих нарушений в организме, вызванных кровопотерей. Наиболее информативными являются:
- Гинекологический осмотр. Изучение слизистой влагалища и маточной шейки с влагалищными зеркалами необходимо для выявления патологических изменений, эрозий, признаков воспалительных процессов или эндометриоза. Более ценными методами являются кольпоскопия, цервикоскопия и гистероскопия, позволяющие обнаружить микроскопические очаги изменения эпителия.
- Ультразвуковое исследование. С помощью УЗИ тазовых органов визуализируются матка, придатки, обнаруживаются объемные новообразования, признаки диффузного разрастания эндометрия, другие причины, вызывающие возникновение кровянистых выделений без запаха или с запахом. В затруднительных ситуациях, когда врач не может верифицировать диагноз, прибегают к диагностической лапароскопии.
- Визуализирующие методы. Визуализировать опухолевые разрастания можно путем контрастирования половых путей — гистеросальпингографии. Для уточнения диагноза и оценки степени инфильтративного роста новообразований используются современные методы исследования — КТ и МРТ органов малого таза.
- Биопсия. Выявление измененных участков ткани при инструментальной визуализации служит показанием к забору материала эндометрия, маточной шейки. При микроскопическом изучении клеток оценивается степень атипии, наличие патологических включений или признаков злокачественного роста. Также проводят иммунохимический анализ материалов, полученных в ходе биопсии.
- Диагностическое выскабливание. Тотальный соскоб слизистой оболочки матки и цервикального канала является более информативным методом, чем обычная биопсия, поскольку позволяет получить большее количество материала для гистологического анализа. Раздельное диагностические выскабливание (РДВ) назначается и с лечебной целью.
- Лабораторные исследования. Для уточнения причины сукровичных вагинальных выделений с неприятным запахом рекомендован анализ мазка влагалища на микрофлору и посев на питательные среды. Обязательно оценивают женский гормональный профиль. Общий и биохимические анализы крови позволяют уточнить степень постгеморрагической анемии и метаболических сдвигов.

Лечение
Помощь до постановки диагноза
Появление кровянистых выделений из влагалища, не связанных с инволюцией матки в послеродовом периоде или естественными менструальными кровотечениями, является показанием для немедленного обращения за медицинской помощью. Попытки самостоятельного лечения расстройства при помощи народных методов или медикаментозных средств часто приводят к тяжелым осложнениям со стороны половой сферы и других органов. Если коричневые выделения сопровождаются болью, нельзя применять анальгетики из группы НПВС, которые усиливают кровотечение.
Консервативная терапия
Врачебная тактика, прежде всего, зависит от степени кровопотери и причины образования красноватого или бурого отделяемого. При незначительных коричневых или сукровичных выделениях показана этиотропная терапия основной патологии, массивная кровопотеря требует применения специфических гемостатиков. Методы физиотерапии не рекомендованы. Для лечения пациенток с жалобами на кровянистые выделения влагалища используются:
- Коагулянты. Медикаменты предназначены для стимуляции образования тромбов и быстрой остановки кровотечения. Их назначают только при обильных кровотечениях под контролем показателей коагулограммы.
- Гормональные препараты. Кровянистые выделения, вызванные нарушениями секреции эстрогена яичниками, требуют специфической терапии. Применяются эстрогенные и прогестероновые средства.
- Противовоспалительныепрепараты. Уменьшают количество медиаторов воспаления. Эффективно снижают болевые ощущения, способствуют заживлению дефектов эпителия половых путей.
- Антибактериальные средства. Показаны при выделениях с зловонным запахом и выявлении признаков инфекции. В зависимости от причин применяются этиотропные медикаменты: антибиотики, антипротозойные, противогрибковые.
Неэффективность консервативной терапии при обширном эндометриозе является показанием к иссечению разрастаний эндометрия с последующим прижиганием. При эндометриозе яичников и формировании «шоколадных» кист показана оперативная лапароскопия, овариоэктомия. При эрозиях шейки выполняют прижигание методом лазерной коагуляции. При выявлении полипов матки или маточной шейки необходимо их удаление. Для снижения травматизации применяют эндоскопическое иссечение полипа.
С целью остановки маточного кровотечения перевязывают основные питающие артерии, при неэффективности этого метода выполняется ампутация матки. Оперативные вмешательства проводятся при больших доброкачественных миомах для предупреждения малигнизации или профузных кровотечений. Метод выбора — вылущивание патологических образований с сохранением органа и восстановлением репродуктивной функции. При злокачественном поражении может потребоваться экстирпация матки с придатками, которая комбинируется с противоопухолевым лечением (лучевой терапией и химиотерапией).
1. Гинекология. Национальное руководство/ под ред. Савельевой Г.М., Сухих Г.Т., Серова В.Н., Радзинского В.Е., Манухина И.Б. — 2019.
2. Неотложные состояния в акушерстве и гинекологии. Учебное пособие/ под ред. Омарова С.-М.А. — 2016.
3. Дифференциальная диагностика в гинекологии: Симптом. Синдром. Диагноз/ Подзолкова Н.М., Глазкова О.Л. — 2009.
Апоплексия яичника - симптомы и лечение
Что такое апоплексия яичника? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соловьевой Татьяны Сергеевны, гинеколога со стажем в 9 лет.
Над статьей доктора Соловьевой Татьяны Сергеевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Апоплексия яичника — внезапное кровоизлияние в ткань яичника, сопровождающееся его разрывом и, зачастую, кровотечением в брюшную полость. Проявляется острой болью внизу живота и прогрессирующим ухудшением общего состояния.
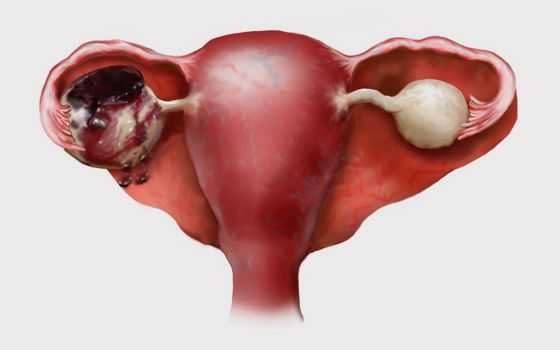
Среди всех острых заболеваний женской репродуктивной системы апоплексия яичника занимает третье место по частоте встречаемости [1] . Чаще возникает у молодых женщин, но и в другом возрасте появление данного состояния не исключено [15] . Апоплексия правого яичника случается в несколько раз чаще, чем левого, что объясняется его более обильным кровоснабжением — артерия, питающая правый яичник, отходит непосредственно от брюшной аорты (одного из крупнейших сосудов организма человека), а питающая левый яичник — от почечной артерии (сосуда гораздо меньшего диаметра).
Апоплексия, как правило, возникает в середине менструального цикла в период овуляции, но также может наступить и во вторую фазу, особенно при наличии кисты (например фолликулярной кисты или кисты жёлтого тела).
Причины апоплексии яичника
Небольшое кровоизлияние в яичник в процессе овуляции — обычное явление. Но чтобы наступило острое состояние в виде апоплексии, должны подействовать определённые факторы: например, бурный половой акт, тупая травма живота или сильные физические нагрузки, т. е. любое действие, вызывающее выраженное повышение внутрибрюшного давления.
Разрыв происходит при наличии застойных явлений в варикозно расширенных венах яичника или в склерозированных сосудах. Предрасполагающими факторами могут быть воспалительные заболевания органов малого таза. Также свою роль играют нарушения гормонального профиля — значительное увеличение и изменение гонадотропных гормонов: лютеинезирующего гормона, фолликулостимулирующего гормона и пролактина. Это приводит к избыточному кровенаполнению овариальной ткани. Нарушения функции вегетативной нервной системы в результате стрессов и психоэмоционального напряжения ведут к неправильному формированию жёлтого тела и образованию кист [3] .
К остальным факторам возникновения апоплексии яичника можно отнести:
- неправильное положение матки (смещение в какую-либо сторону), например, из-за спаечного процесса в малом тазу;
- сдавление сосудов, которое приводит к нарушению кровотока в яичнике;
- давление на яичник опухоли;
- стимуляция овуляции — увеличивает риск апоплексии яичника, так как влечёт за собой сбои развития жёлтого тела;
- заболевания крови или приём лекарственных препаратов, ведущих к нарушению её свертывающей способности могут быть факторами длительного и обильного кровотечения.
Также существуют данные о том, что к апоплексии яичника может быть генетическая предрасположенность (по гену GPIIIa, который ассоциируется с тромбозами различной локализации), которая чаще всего реализуется при ожирении, частых стрессовых ситуациях и сопутствующих заболеваниях, а также у курящих женщин [2] [4] .
Апоплексия яичника и беременность
Данное состояние может развиться во время беременности — при разрыве кисты жёлтого тела (которая в первом триместре беременности встречается достаточно часто). Преобладание больных именно в эти периоды обусловлено физиологическим притоком крови к яичнику и повышенной проницаемостью сосудов [16] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы апоплексии яичника
Апоплексии яичника всегда сопутствует боль. Возникает внезапно и остро, часто сразу после воздействия провоцирующего фактора. Боль может быть чрезмерно выражена, локализуется внизу живота на стороне поражения и может "отдавать" в бедро, поясницу, наружные половые органы и задний проход, а также усиливаться при движении. Боль при надавливании на переднюю брюшную стенку сначала односторонняя, затем распространяется на всю нижнюю часть живота.

В редких случаях развитию острого болевого приступа предшествуют тупые незначительно выраженные боли, что может быть вызвано усиленным кровенаполнением яичника или нарастанием внутрияичникового давления.
К болевой симптоматике может присоединяться невыраженное повышение температуры тела, напряжение мышц живота и тошнота, а также симптомы, обусловленные кровотечением в брюшную полость — нарастающая слабость, головокружение, бледность кожи, холодный липкий пот и спутанность сознания вплоть до его потери [5] .
Патогенез апоплексии яичника
Возникновение апоплексии яичника связано со спецификой ткани, из которой он состоит. В течение менструального цикла постепенно формируются условия для развития этой патологии — нарастающее кровоснабжение ткани яичника, овуляция, обильная васкуляризация жёлтого тела (разрастание кровеносных сосудов) и предменструальное кровенаполнение яичника.
На фоне этих физиологических особенностей и при наличии способствующих и провоцирующих факторов может развиться острое состояние. Механизм разрыва яичника заключён в особенностях коркового и мозгового слоёв яичника, строма (ткань) которого более рыхлая. При пропитывании кровью она резко увеличивается в объёме и растягивается. Лишённая эластичности белковая оболочка при нарастании давления разрывается.
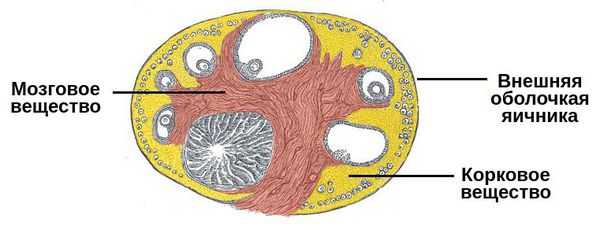
Основой нарушения целостности ткани являются дистрофические и склеротические изменения яичника (ткань замещается на более плотную и менее растяжимую — соединительную). Это может произойти вследствие варикозного расширения вен, воспаления органов малого таза, поликистоза яичников и как отдалённое последствие проведённых абортов.
При развитии картины апоплексии кровотечению предшествует образование гематомы, появление которой проявляется сильными и резкими болями внизу живота на стороне поражённого яичника, возникающими за счёт повышения внутрияичникового давления. Процесс может остановиться на фазе образования гематомы с последующим её рассасыванием. Но при воздействии провоцирующего фактора (бурный половой акт, тупая травма живота или сильные физические нагрузки) происходит разрыв гематомы или ткани стромы с последующим кровотечением в брюшную полость [6] .
Классификация и стадии развития апоплексии яичника
Условно выделяют две формы апоплексии яичника: болевую и геморрагическую.
При болевой (псевдоаппендикулярной) форме преобладает боль, кровотечение выражено незначительно и быстро самостоятельно останавливается. Эта форма возникает, если в плоскость разрыва попал сосуд малого калибра.
При геморрагической (анемической)форме преобладают симптомы нарастающей кровопотери — бледность кожи, слабость, вялость, головокружение, снижение артериального давления вплоть до потери сознания. Имеется выраженное или не очень обильное, но длительное кровотечение в брюшную полость, которое самостоятельно не купируется.
Описана также смешанная форма, при которой сочетаются оба признака.
В зависимости от выраженности кровопотери и симптомов заболевания принято выделять три степени тяжести:
- Лёгкая — незначительная кровопотеря (до 150 мл), отмечается лёгкая бледность кожных покровов; слабость и головокружение при перемене положения тела выражены незначительно; артериальное давление в пределах нормы.
- Средней степени — кровопотеря составляет от 150 мл до 500 мл, наблюдается бледность кожи, слабость, вялость, головокружение, снижение артериального давления.
- Тяжёлая — при большом объёме кровопотери (более 500 мл) резкая бледность кожи и слизистых, выраженное снижение артериального давления, нитевидный пульс, потеря сознания.
В зависимости от степени тяжести лечащий врач выбирает тактику дальнейшего лечения апоплексии яичника [7] .
Осложнения апоплексии яичника
При несвоевременно оказанной медицинской помощи и большой кровопотери возможно резкое развитие геморрагического шока, основными клиническими симптомами которого являются резкая бледность кожи, слизистых оболочек, тахикардия и резкое падение артериального давления. Это крайне опасное для жизни острое состояние, при котором нарушается кровоснабжение тканей, ухудшается сердечный выброс, развивается полиорганная и полисистемная недостаточность.
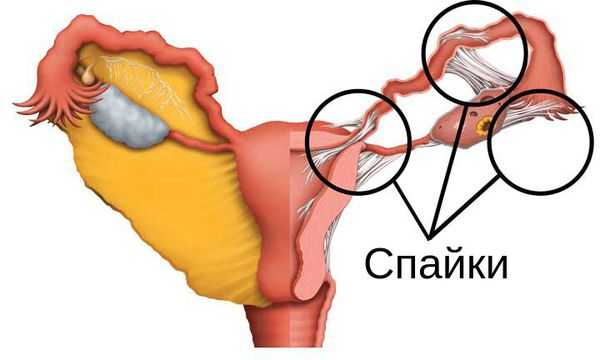
Если не лечить апоплексию яичника, то главным отдалённым последствием может стать спаечный процесс органов малого таза. Спайки — это сращения и тонкие тяжи из соединительной ткани, возникающие в брюшной полости между соседними органами. В основе возникновения спаечного процесса лежит раздражение брюшины (оболочки, покрывающей внутренние органы со стороны брюшной полости). Спайки формируются для защиты организма — они создают препятствие на пути изливающейся крови или воспаления и локализуют процесс. Однако образовавшиеся тяжи соединительной ткани сами становятся проблемой, поскольку мешают правильной работе внутренних органов и даже могут быть причиной бесплодия и внематочной беременности [7] .
Диагностика апоплексии яичника
При диагностике апоплексии яичника важны анамнестические данные (связь с предшествующим половым актом или физическим напряжением; середина или вторая половина менструального цикла), а также характер начала болей.
Болевая форма заболевания характеризуется приступом болей, как правило, никуда не "отдающих", иногда они могут сопровождаться тошнотой или рвотой. Признаков кровотечения в брюшную полость нет. В случае этой формы необходима дифференциальная диагностика с острым аппендицитом.
При осмотре на гинекологическом кресле живот болезнен при пальпации в подвздошной области, симптомов перитонита нет. Матка обычного размера, безболезненна, определяется несколько увеличенный яичник на стороне поражения. Своды влагалища глубокие, свободные.
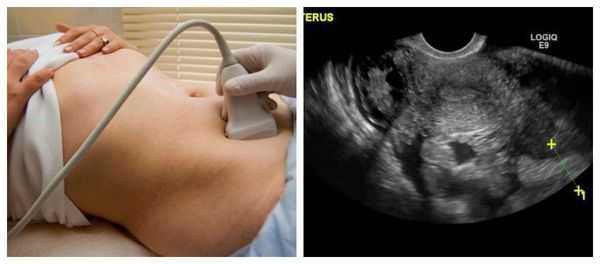
Необходимо проведение УЗИ органов малого таза. При его выполнении редко можно увидеть изменения в яичнике, но иногда обнаруживаются косвенные признаки патологии — небольшое скопление жидкости позади матки.
В общем анализе крови при болевой форме можно выявить лишь небольшое повышение лейкоцитов.
При геморрагической форме основными симптомами выступают признаки внутрибрюшного кровотечения (головокружение, слабость, обмороки). Боль часто иррадиирует в наружные половые органы, задний проход, крестец и ноги. При осмотре кожа бледная с холодным липким потом. Артериальное давление снижено, определяется частый пульс.
При осмотре на гинекологическом кресле отмечается резкая болезненность в нижних отделах живота при пальпации, перитонеальные симптомы положительны в нижних отделах живота. Матка не увеличена, может отмечаться её болезненность, покачивания за шейку матки также вызывают резкую боль. На стороне поражения определяется болезненный яичник. Своды влагалища нависают.
Такую форму апоплексии нужно дифференцировать с внематочной беременностью, при которой может быть задержка менструаций, прочие признаки беременности и, как правило, мажущие кровянистые выделения из половых путей.
При этой форме апоплексии яичника обязательно проведение УЗИ, при котором определяется большое количество свободной жидкости в брюшной полости со структурами неправильной формы (кровяными сгустками).
В общем анализе крови отмечается снижение уровня гемоглобина, а также незначительное увеличение лейкоцитов.
При диагностике данной формы (при выявлении свободной жидкости в брюшной полости по УЗИ) необходимо проведение пункции брюшной полости через задний свод влагалища. Такая манипуляция позволяет подтвердить или исключить наличие крови в брюшной полости. Под общим обезболиванием или местной анестезией проводится прокол заднего свода влагалища иглой и набирается жидкость. Её характер оценивается врачом и позволяет определить тактику дальнейшего ведения пациентки.
Одним из методов диагностики апоплексии яичника может быть диагностическая лапароскопия. Это малоинвазивная хирургическая операция, позволяющая получить более полную информацию о состоянии внутренних органов и разглядеть интересующий участок в мельчайших деталях. При необходимости сразу проводятся необходимые лечебные манипуляции, например коагуляция кровоточащего сосуда.
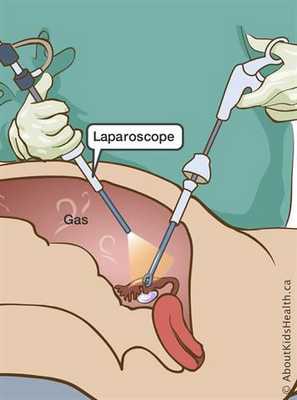
Апоплексия яичника при лапароскопическом обследовании выглядит как приподнятое небольшое пятно до 0,5 см в диаметре с признаками кровотечения или прикрытое сгустком крови, либо же в виде жёлтого тела с разрывом, признаки кровотечения могут отсутствовать [8] .
Лечение апоплексии яичника
Если есть подозрения на апоплексию яичника, то нужно незамедлительно вызвать скорую помощь и отправляться в гинекологический стационар. Рекомендовано принять горизонтальное положение и поместить холод на низ живота.
До прибытия в стационар возможно введение кровоостанавливающих препаратов внутримышечно или внутривенно, таких как этамзилат. При геморрагической форме во время транспортировки также проводится внутривенное введение инфузионных растворов.
Необходимое лечение апоплексии яичника зависит от формы и тяжести состояния. Основной его целью является остановка кровотечения и восстановление целостности яичника (если есть такая необходимость). Существуют консервативные и хирургические методы лечения.
Консервативное лечение возможно при болевой формы апоплексии яичника. Представляет собой назначение кровоостанавливающих и обезболивающих препаратов, а также витаминотерапии. Пациентке требуется наблюдение и покой. Также рекомендовано охлаждение нижних отделов живота и проведение УЗИ органов малого таза в динамике (через 12 часов). Наблюдение и лечение проводят в условиях стационара. В случае ухудшения состояния и появления признаков внутреннего кровотечения проводят хирургическое лечение.
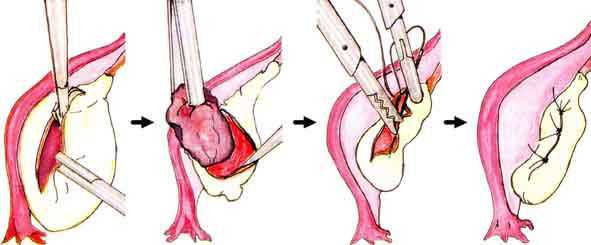
Хирургическое лечение показано пациенткам с геморрагической или смешанной формой апоплексии яичника. Оно может производиться лапаротомным (путём разреза) или лапароскопическим (эндоскопическим) доступом, в зависимости от обильности кровотечения, состояния пациентки и возможностей стационара. Приоритетно проведение операции лапароскопическим доступом, так как она не приводит к косметическим дефектам и позволяет достичь быстрой реабилитации.
В ходе операции проводят коагуляцию или ушивание повреждённого сосуда. Если обнаруживается разрыв кисты яичника, то киста удаляется и ушивается яичник. К удалению яичника, как правило, не прибегают.
Если в ходе операции в брюшной полости обнаруживают большое количество крови, то можно прибегнуть к аутогемотрансфузии. Это метод восполнения объёма циркулирующей крови своей же кровью, забранной из брюшной полости. В стерильных условиях кровь удаляют из живота, после чего её фильтруют и вводят внутривенно. Такой метод является наиболее физиологичным и позволяет быстрее восстановить показатели крови, чем при введении кровезамещающих растворов [9] .
В послеоперационном периоде проводят комплексное лечение, включающее лекарственные препараты и физиотерапию. Главной задачей является восстановление гормональных и обменных процессов, устранение причин, вызвавших патологию, проведение профилактики спайкообразования в брюшной полости.
В раннем послеоперационном периоде используются: озонотерапия, магнитотерапия, электрофорез с лонгидазой и цинком [10] .
В отдалённом послеоперационном периоде рекомендовано назначение комбинированных оральных контрацептивов для временного подавления овуляции и профилактики рецидива апоплексии или использование циклической витаминотерапии в сочетании с гестагенами [11] .
Так как существует связь апоплексии яичника и наличия воспалительных заболеваний органов малого таза, в некоторых случаях необходимо назначение курса антибиотикотерапии с последующей коррекцией биоценоза влагалища [12] [13] .
Прогноз. Профилактика
В большинстве случаев прогноз для восстановления репродуктивной функции благоприятный, но имеются некоторые особенности, которые стоит учитывать при планировании и ведении последующей беременности.
Женщины, перенёсшие апоплексию яичника, имеют более высокие риски по угрозе прерывания беременности и преэклампсии. Преэклампсия — это грозное осложнение беременности, характеризующееся выраженным повышенным артериальным давлением, отёками и появлением белка в моче. Также есть риск развития анемии беременных, преждевременного отхода околоплодных вод, бурной родовой деятельности и послеродового кровотечения.
Повторная апоплексия яичника случается у 21-69 % пациенток, не получавших необходимое лечение на этапе реабилитации [14] .
Для предупреждения и минимизации описанных последствий рекомендовано пройти полный курс реабилитации, состоящий из двух этапов — в раннем послеоперационном периоде и в отдалённом периоде.
Женщинам, перенёсшим апоплексию яичника с массивной кровопотерей, особенно если ранее были потери беременности или есть информация о случаях тромбофилии у ближайших родственников, показано исследование системы свёртывания крови, в том числе на тромбогенные ДНК — полиморфизмы.
Беременных, у которых в прошлом были апоплексии яичника, относят к группе риска. Женщинам, у которых была массивная кровопотеря, необходимо исследование свёртывающей системы крови раз в триместр [13] .
Читайте также:
