Случай успешного лечения мультифокального атеросклероза
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Обзор посвящен проблеме выявления мультифокального атеросклероза (МФА) у пациентов с острыми и хроническими формами ишемической болезни сердца (ИБС). По данным различных источников литературы, частота выявления МФА составляет от 13,5 до 94%. Согласно результатам регистрового исследования, проводимого в Кемеровском кардиологическом центре, изолированное поражение коронарного русла, скорее исключение, а МФА в той или иной степени встречается у большинства больных инфарктом миокарда (ИМ) с подъемом сегмента ST. Считается, что, оценивая толщину комплекса интима—медиа сонных артерий, степень стенозов внекардиальных артерий, можно прогнозировать не только тяжесть коронарного атеросклероза, но и оценивать общий риск развития летальных сосудистых осложнений. По результатам наших исследований было показано, что у больных ИМ с подъемом сегмента ST и наличием даже гемодинамически незначимых стенозов в некоронарных сосудистых бассейнах прогноз через 12 мес значительно хуже, чем у больных ИМ без признаков МФА. В связи с этим необходимо, чтобы в повседневную практику врача, наблюдающего пациента с патологией любого сосудистого бассейна, входило активное выявление и мониторирование поражения других сосудистых бассейнов для принятия своевременного решения об использовании эффективных методов лечения и профилактики ишемических осложнений.
В последние десятилетия в мире наблюдается рост сердечно-сосудистой заболеваемости. Ситуация в Российской Федерации особенно неблагоприятная: сердечно-сосудистые заболевания (ССЗ) являются причиной 43,3% инвалидности и 9% временной утраты трудоспособности; на их долю приходится более 55% всех случаев смерти. При этом атеротромбоз как причина развития острых форм ишемической болезни сердца (ИБС) — инфаркта миокарда (ИМ) и нестабильной стенокардии — является причиной смерти почти в 30% случаев [1].
Точная стратификация риска играет очень важную роль в ведении пациентов с острыми и хроническими формами ИБС. Однако ни одна из прогностических моделей, определяющих вероятность неблагоприятного исхода, в частности, у пациентов с острыми коронарными синдромами (ОКС), не учитывает наличие поражения некоронарых сосудистых бассейнов [2, 3]. Тем не менее, хорошо известно, что атеросклероз — это системный патологический процесс, который поражает сразу несколько артериальных бассейнов (коронарный, экстракраниальный и нижних конечностей). Однако в клинической практике по сей день основное внимание уделяется локальным проявлениям атеросклеротического процесса в манифестирующем артериальном бассейне; поражения сопутствующих сосудистых регионов остаются без должной диагностической оценки. Не являются редкостью случаи, когда клинические проявления стенозирующего поражения коронарного и церебрального бассейнов заставляют больного обратиться к врачам узких специальностей (кардиологу, неврологу), тогда как поражение остальных бассейнов протекает латентно и при определенных условиях реализуется осложнениями, зачастую фатальными для пациента. Особая проблема заключается в выборе тактики ведения и определении прогноза у пациентов с субклиническим атеросклерозом в отсутствие гемодинамически значимых поражений некоронарных бассейнов у больных ИБС, в том числе с острыми ее формами.
Термином «мультифокальный атеросклероз» (МФА) в литературе определяют особую категорию гемодинамически значимых атеросклеротических поражений нескольких сосудистых бассейнов, обусловливающих тяжесть заболевания и затрудняющих выбор оптимальной тактики лечения, ставящих под сомнение благоприятный прогноз [4, 5]. С учетом характера поражения артериальных бассейнов больные с МФА — это самая тяжелая группа, нуждающаяся в особом подходе к лечению [6, 7].
Данный обзор посвящен проблеме выявления МФА у пациентов с острыми и хроническими формами ИБС, оценке его клинической и прогностической значимости. В настоящее время нет единого представления о частоте выявления многососудистых форм атеросклероза, что связано как с различными подходами к его диагностике, так и с выбором для скрининга различных по нозологии, демографическим и другим факторам риска (ФР) популяций.
По данным различных авторов (см. таблицу), частота выявления МФА составляет от 13,5% [8] до 94% [9], что можно объяснить несколькими причинами. Во-первых, исследования по оценке частоты выявления МФА базировались на использовании различных критериев поражений артериальных бассейнов: одни — только на оценке клинических проявлений ишемии различных сосудистых бассейнов [10—13], другие — на проведении тотальной ангиографии [8, 14], третьи — на оценке лодыжечно-плечевого индекса (ЛПИ) [15] или результатах ультразвукового исследования (УЗИ) [9, 16—20]. Вторая причина широкого диапазона частоты выявления МФА определяется тем, что в цитируемых работах анализировались пациенты с неодинаковым риском развития сердечно-сосудистых осложнений (ССО): различного возраста, группы с разными половым составом и формами ИБС (от стабильной стенокардии до острого ИМ с подъемом сегмента ST). Так, вполне закономерно, что для больных, наблюдающихся в амбулаторных условиях и имеющих относительно невысокий суммарный риск развития ССО, частота выявления мультифокального поражения существенно ниже, чем у пациентов, которые госпитализируются в стационар по поводу различных сосудистых катастроф, и, следовательно, имеют более высокий риск развития ССО.
Таблица. Частота выявления МФА по данным ряда ранее проведенных исследований
Примечание. МФА — мультифокальный атеросклероз; ИМ — инфаркт миокарда; ОНМК — острое нарушение мозгового кровообращения; ИБС — ишемическая болезнь сердца; ФР — факторы риска; ССЗ — сердечно-сосудистые заболевания; КГ — коронарография; ТИА — транзиторная ишемическая атака; ОКС — острый коронарный синдр.
Атеросклероз - симптомы и лечение
Что такое атеросклероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зафираки Виталия Константиновича, кардиолога со стажем в 25 лет.
Над статьей доктора Зафираки Виталия Константиновича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Атеросклероз — системное заболевание, первоначально поражающее сосуды, но не все, а только артерии, в стенках которых накапливается холестерин и его эфиры, образующие характерные для этого заболевания бляшки. [1]
Чем опасен атеросклероз
В дальнейшем, по мере того, как снижается способность пораженных атеросклерозом кровеносных сосудов доставлять необходимое для работы внутренних органов количество крови, поражаются и сами эти органы. Это происходит либо медленно и постепенно — в силу роста атеросклеротических бляшек, либо остро — при развитии тромбоза сосуда. Тромбоз сосудов может приводить к инфаркту миокарда, инсульту, гангрене нижней конечности.
В медицине сложилась странная ситуация, когда для поражения атеросклерозом ряда органов имеются названия соответствующих "болезней", хотя фактически болезнь одна и та же: атеросклероз, и только преимущественная локализация процесса может быть разной. В частности, при наличии симптомов поражения артерий сердца (коронарных) говорят об ишемической болезни сердца (ИБС), при симптомном поражении артерий, кровоснабжающих нижние конечности — об атеросклерозе артерий нижних конечностей ("перемежающаяся хромота"), а, например, при разрыве атеросклеротической бляшки и тромбозе одного из сосудов, кровоснабжающих головной мозг — об ишемическом атеротромботическом инсульте.
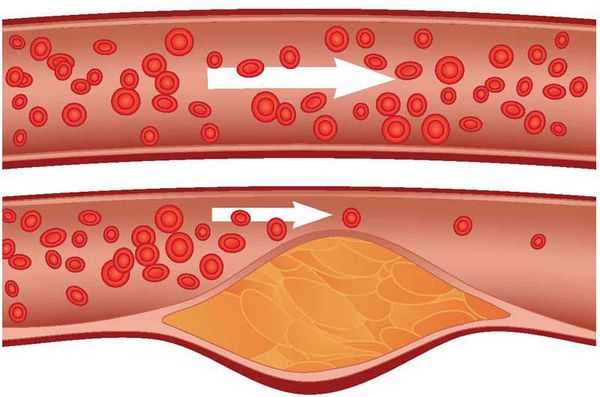
Факторы риска атеросклероза
Возникновение и развитие атеросклероза нельзя свести к какому-то одному причинному фактору — обычно это переплетение причин. Однако среди всех причин можно выделить те, которые связаны с генетическими особенностями человека, [2] и те, которые обусловлены образом жизни. [3]
В случаях, связанных с "генетическими поломками", никаких других причин для развития атеросклероза может и не потребоваться, а болезнь может иметь весьма злокачественный характер, когда, к примеру, инфаркт миокарда или инсульт случаются на третьем-четвертом десятилетии жизни, а сама жизнь значительно укорачивается. [2]
Холестерин и атеросклероз
"Генетическими поломками" вызвана так называемая семейная гиперхолестеринемия, при которой перемещающиеся в крови комплексы липидов, содержащие холестерин, плохо захватываются тканями (прежде всего, печенью). В результате концентрация в крови этих частиц и, соответственно, холестерина, возрастает, и избыточный холестерин, а также его эфиры оказываются в конечном счете в стенке артерий. Конечно, процесс этот гораздо сложнее и в действительности является многоэтапным, но конечный результат его — образование атеросклеротических бляшек в стенках сосудов.
Повышение концентрации содержащих холестерин частиц в крови может гораздо чаще происходит не в силу генетических поломок, а вследствие нездорового образа жизни.
Количество холестерина, поступающего с пищей, для развития атеросклероза не играет сколь-нибудь существенной роли, вопреки существовавшим в течение многих десятилетий представлениям [4] . Поэтому нет никаких научных обоснований для ограничения холестерина в пище, и вся рекламная шумиха вокруг борьбы с пищевым холестерином лишена смысла. Дело в том, что почти весь холестерин образуется внутри нас — во многом под влиянием того, что мы едим, и определённые виды пищи (фаст-фуд, многие полуфабрикаты, жирное мясо и жирные молочные продукты, маргарины, продукты с пальмовым маслом и др.) способствуют ускоренному синтезу нашего собственного холестерина.
Сам по себе холестерин — жизненно необходимое вещество, и каждая наша клетка способна его синтезировать по мере надобности. А вот когда способности организма использовать и утилизировать свой холестерин снижаются, вот тогда его концентрация в крови возрастает, со всеми дальнейшими последствиями. Снижают способность утилизировать свой собственный холестерин такие факторы, которые изменяют химический состав липидных частиц, в состав которых входит и холестерин. Это, например, курение, сахарный диабет, хроническое воспаление. Эти же факторы повреждают стенки сосудов, облегчая тем самым проникновение в них содержащих холестерин липидных частиц крови.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы атеросклероза
Атеросклероз долгое время (годы и десятилетия) протекает без симптомов. Причем исподволь поражаются обычно многие сосуды, поскольку атеросклероз — системное заболевание. Если в каком-то участке сосудистого русла обнаружена атеросклеротическая бляшка — скорее всего, бляшки имеются и в других сосудистых бассейнах. Появление симптомов связано прежде всего с проявлениями снижения кровотока в пораженном сосуде. Если такое поражение связано с хроническим ограничением кровотока, возникают симптомы хронической ишемии (последствий снижения кровотока) соответствующего органа.
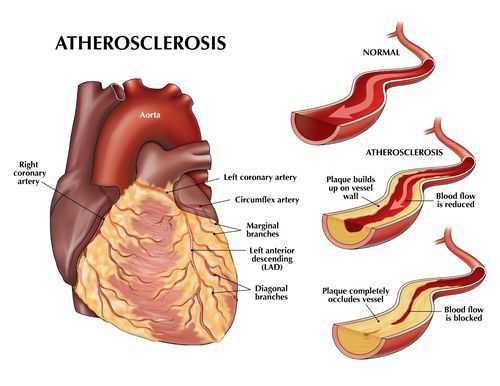
Атеросклероз коронарных артерий
Если атеросклеротические бляшки значительного размера ограничивают кровоток в сосудах сердца, развивается так называемая "стенокардия напряжения" — боль в грудной клетке или дискомфорт (тяжесть, жжение, сдавливание в груди) при физической нагрузке — ходьбе, беге, подъеме тяжестей.
Атеросклероз артерий нижних конечностей
Если то же самое происходит в артериях нижних конечностей, развивается симптоматика, которая получила название "перемежающаяся хромота", при которой во время ходьбы появляется боль, жжение или резкая усталость в мышцах ног. Эти симптомы довольно быстро проходят, если остановиться, но возникают через некоторое время опять при продолжении ходьбы.
Атеросклероз сосудов головного мозга
Наиболее серьёзными проявлениями атеросклероза сосудов головного мозга является ишемический инсульт и транзиторная ишемическая атака.
Симптомы инсульта и транзиторной ишемической атаки могут быть сходными, но при транзиторной ишемической атаке они проходят в течение 24 часов, а при инсульте — более стойкие. Симптомы в основном проявляются нарушениями со стороны двигательной и/или чувствительной сферы:
- онемением или слабостью мышц лица, руки или ноги, чаще на одной стороне тела;
- внезапным появлением проблем с речью или пониманием речи;
- внезапным появлением проблем со зрением;
- головокружением, нарушением координации движений;
- появлением сильной головной боли по неизвестной причине.
Наличие и сочетание симптомов зависит от локализации очага поражения в мозге и может не исчерпываться перечисленными [12] .
Атеросклероз почечной артерии
Атеросклероз почечных артерий может приводить к артериальной гипертензии, в том числе устойчивой к лечению.
Патогенез атеросклероза
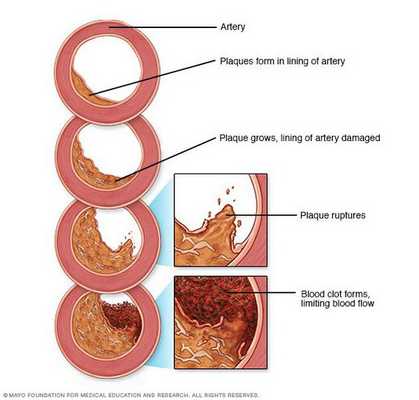
Рост атеросклеротических бляшек — процесс, растянутый на долгие годы и десятилетия. Если бляшка в стенке сосуда достигает значительных размеров (около 70% просвета сосуда или более того), она может создавать существенные препятствия для кровотока и для кровоснабжения соответствующего органа — например, сердца или мозга. Бляшки, небольшие по размерам, тоже небезопасны — при разрыве таких бляшек (это возможно в случаях, когда истончается по разным причинам их "покрышка") в месте разрыва возникает образование тромба, который может полностью перекрыть просвет сосуда. [5] В этом случае из-за резкого ограничения кровотока возникает гибель значительного количества клеток органа, кровоснабжаемого данным сосудом — инфаркт (например, инфаркт миокарда или инфаркт мозга — инсульт, возникающий при атеросклерозе сосудов головного мозга).
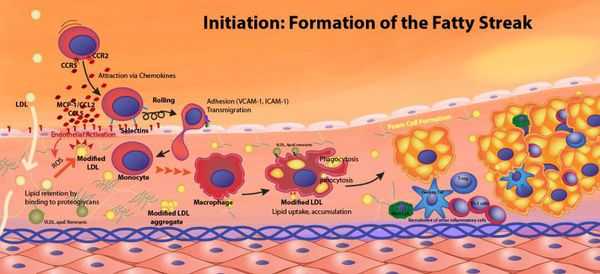
Классификация и стадии развития атеросклероза
Выделяют две стадии развития атеросклероза: субклиническую и симптомную.
Длительное время атеросклероз протекает бессимптомно, эта стадия называется "субклиническим атеросклерозом". На этом этапе с помощью инструментальных методов диагностики можно обнаружить атеросклеротические бляшки, часто в той или иной степени суживающие просвет сосуда.
Появление симптомов (например, стенокардия напряжения, перемежающаяся хромота, ишемический инсульт и др.) соответствует понятию "симптомный атеросклероз" или "атеросклеротическое сердечно-сосудистое заболевание" и симптомной стадии атеросклероза.
Осложнения атеросклероза
В тех случаях, когда объем кровотока по пораженной артерии снижается быстро — а это происходит в случае разрыва атеросклеротической бляшки и формирования в этом участке тромба — столь же быстро развиваются симптомы, связанные с поражением соответствующего органа: инфаркт миокарда, инсульт, гангрена нижней конечности и др.
Диагностика атеросклероза
В той или иной степени атеросклеротические бляшки в стенках артерий имеются у большинства взрослых людей, ведущих современный "западный" образ жизни, однако далеко не у всех этот процесс достигает того этапа, когда появляются клинические симптомы. [6] Если клинических симптомов, которые можно связать со снижением кровотока по тем или иным артериям, нет, врач тем не менее оценивает риск атеросклероза и смерти от заболеваний, связанных с ним, с помощью выявления так называемых факторов риска атеросклероза. [3] К наиболее важным из них относятся мужской пол, возраст (с каждым прожитым десятилетием риск заболеваний, связанных с атеросклерозом, увеличивается), повышенное артериальное давление, повышенный уровень холестерина (особенно холестерина липопротеинов низкой плотности), курение, сахарный диабет, ожирение, ряд генетических поломок и др. Риск смерти от заболеваний, связанных с атеросклерозом, на ближайшие 10 лет можно индивидуально для себя рассчитать с помощью электронного калькулятора. [3] Высоким риск считается, если он превышает 5%. 5% — вроде бы немного. Однако надо учитывать, что это риск именно смерти. Риск нефатальных заболеваний, грозящих развиться в течение этого срока, в 3-5 раз выше. Причем фактический риск обычно выше расчетного, поскольку калькулятор учитывает всего лишь 5 основных факторов риска, а их гораздо больше. Например, наличие сахарного диабета увеличивает расчетный риск у мужчин в 3 раза, а у женщин — в 5 раз!
Поскольку важнейшим фактором риска атеросклероза любой локализации является повышенный уровень холестерина в крови (особенно холестерина липопротеинов низкой плотности), обычно выполняют исследование крови, называемое "липидограмма" (входит в понятие "биохимический анализ крови"). Это подразумевает не только измерение концентрации общего холестерина, но и его распределение по двум (а теперь доступно и по трем) фракциям липопротеинов: холестерин липопротеинов низкой плотности и холестерин липопротеинов высокой плотности. Кроме того, липидограмма подразумевает измерение концентрации триглицеридов (жиров) в крови. В результате точнее можно оценить риск заболеваний, связанных с атеросклерозом, и наметить мишени для лечебных воздействий. Нарушения, выявленные в липидограмме, не являются сами по себе синонимом заболевания "атеросклероз", но увеличивают риск этого заболевания тем в большей степени, чем тяжелее выявленные биохимические нарушения.
Сами атеросклеротические поражения артерий для своего выявления требуют проведения различных инструментальных исследований в зависимости от того, атеросклероз какой локализации предполагает врач. Наиболее доступная локализация для выявления атеросклероза — сонные артерии. Для этого выполняют их ультразвуковое исследование (триплексное сканирование брахиоцефальных артерий). Это исследование позволяет оценить состояние сосудистой стенки, экстраполируя эти данные более или менее успешно на всё артериальное сосудистое русло. Подразумевается, что если атеросклеротические бляшки есть в сонных артериях, с высокой вероятностью они имеются и в других сосудах, поэтому такому пациенту скорее всего потребуется медикаментозное снижение уровня холестерина и воздействие на другие факторы риска атеросклероза (например, артериальное давление, масса тела, курение). [7]
Довольно просто оценить наличие атеросклеротических бляшек и в сосудах ног. Это делается с помощью того же ультразвукового метода. Бляшки, находящиеся в сосудах сердца, увидеть сложнее. Однако для принятия решения о лечении имеют значение только те бляшки в коронарных сосудах, которые значительно перекрывают кровоток, вызывая симптомы — в случае хронического поражения этих сосудов речь идет о "стенокардии напряжения", которую выявляют путем анализа имеющихся клинических проявлений (в типичном случае это боль или дискомфорт в грудной клетке, возникающие при ходьбе, беге или поднятии тяжести и проходящие за несколько минут в покое) и выполнением исследования с физической нагрузкой в ходе которого регистрируют электрокардиограмму, эхокардиограмму или сцинтиграфическое изображение сердца с целью выявить объективные признаки ишемии, т. е. временного несоответствия между доставкой крови к миокарду и потребностей в ней при нагрузке. В случаях, когда врач решает, что имеются показания для проведения операции на сосудах сердца, выполняют коронароангиографию — рентгенологическое исследование сосудов сердца с введением контрастного вещества, в ходе чего можно непосредственно увидеть просвет сосудов сердца и имеющиеся в этих сосудах сужения, с целью наметить план операции и выбрать ее вариант. [8]
Лечение атеросклероза
Следует отделять, с одной стороны, те мероприятия, которые направлены на профилактику атеросклероза и затормаживание темпов его развития/прогрессирования, и, с другой стороны — мероприятия по лечению заболеваний, в основе которых лежит атеросклеротическое поражение артерий.
Какой врач лечит атеросклероз сосудов
В зависимости от того, со стороны какого органа имеются симптомы, следует обратиться:
- к неврологу (головная боль, потеря чувствительности, слабость мышц);
- к кардиологу (боли в грудной клетки, одышка, изменение пульса или артериального давления);
- к сосудистому хирургу ( хроническая тазовая боль , онемение в конечностях).
Обратим ли атеросклероз сосудов
Медикаментозное лечение атеросклероза
Из числа лекарственных препаратов с доказанной эффективностью, способных затормозить развитие и прогрессирование атеросклероза, а также в определенной мере вызвать обратное его развитие, наибольшую доказательную базу имеют статины [4] (аторвастатин, розувастатин, питавастатин, симвастатин). Статины не только снижают уровень общего холестерина и холестерина, содержащегося в липопротеинах низкой плотности, но и, благодаря этому, при длительном применении статины способны остановить или замедлить рост атеросклеротических бляшек, снизить риск инфаркта миокарда и инсульта, а также увеличить продолжительность жизни при заболеваниях, связанных с атеросклерозом. Для того, чтобы рассчитывать на такие эффекты, статины надо принимать в течение ряда лет и в правильных дозах, которые были установлены в тех клинических исследованиях, которые обнаружили положительные эффекты статинов.
Оперативное лечение. Как подготовиться к операции
Главное перед операцией — это по возможности достигнуть компенсации тех серьёзных хронических заболеваний, которые имеются (сахарный диабет, хроническая обструктивная болезнь лёгких, хроническая сердечная недостаточность и др.). Это задача лечащего врача. Хотя в неотложных ситуациях операция проводится в срочном порядке по жизненным показаниям. За несколько дней до плановой операции лечащим врачом могут быть отменены некоторые лекарства, снижающие свёртываемость крови.
Диета
В основном, рекомендуется свести к минимуму продукты, которые содержат в больших количествах насыщенные жиры и трансжиры. Опознавательным признаком этих жиров является твёрдая консистенция при комнатной температуре.
Народные методы лечения атеросклероза
Ни красное вино, ни свиное сало, ни настойка чеснока, ни лазерное облучение крови, ни мониторная очистка кишечника, равно как и огромное количество других "лечебных" мер, не способны лечить атеросклеротическое поражение сосудов.
Прогноз. Профилактика
Для лечения и профилактики атеросклероза имеет значение воздействие на все основные причинные факторы (факторы риска) его развития:
- снижение артериального давления;
- оздоровление питания;
- прекращение курения;
- устранение ожирения и малоподвижности. [3]
В тех случаях, когда развитие атеросклероза достигает того этапа, при котором появляются клинические симптомы того или иного заболевания, связанного с атеросклерозом, начинают лечить само это заболевание, или точнее будет сказать, атеросклеротическое поражение того или иного органа: сердца, мозга, почек, нижних конечностей. Причем нередко это лечение может быть хирургическим. [11] Обычно такое лечение состоит в хирургических воздействиях, локально восстанавливающих проходимость пораженных атеросклерозом артерий. Например, при поражении сосудов сердца это может быть малотравматичная операция по установке в месте сужения специального внутрисосудистого каркаса — стента, которая проводится через прокол в сосуде, а может быть и "большая" операция коронарного шунтирования со вскрытием грудной клетки и наложением путей обходного кровотока в сердце — шунтов. При этом атеросклероз как системное заболевание остается, и хирургическое лечение никоим образом не отменяет необходимость лечить его — прежде всего, корректируя факторы риска, среди которых крайне важным является нарушенное соотношение фракций липопротеинов, содержащих холестерин.
Многоэтапное эндоваскулярное лечение мультифокального атеросклероза
Приводится описание клинического случая многоэтапного эндоваскулярного лечения мультифокального атеросклероза с вовлечением коронарных артерий, левой почечной артерии и артерий нижних конечностей. У пациента 54 лет с сопутствующим сахарным диабетом 2-го типа, нарушением функции почек, вазоренальной гипертензией в анамнезе отмечались также эпизоды нарушения мозгового кровообращения и инфаркта миокарда со снижением сократительной функции левого желудочка. Эндоваскулярное лечение было выполнено в 6 этапов поочередной ангиопластикой и стентированием коронарных артерий, артериальной системы нижних конечностей и левой почечной артерии. Всего имплантировано 20 стентов (из них 17 — с лекарственным покрытием): 10 — в коронарной артериальной системе, 9 — в артериях нижних конечностей и 1 — в почечной артерии. Контрольное исследование через 9 мес показало хороший отдаленный ангиографический и клинический результат.
Атеросклероз — системное заболевание, поэтому клиническая манифестация симптомов может наступить сразу в нескольких артериальных бассейнах. В таком случае возникает состояние мультифокального атеросклеротического поражения или, как часто именуют в научной литературе, «мультифокальной ишемической болезни».
Мультифокальный атеросклероз (МФА) интересует исследователей с точки зрения повышения риска неблагоприятных исходов в сравнении со значимым атеросклеротическим поражением только одного артериального региона. Частота развития инфаркта миокарда и инсульта увеличивается в 2,5 раза при сочетании коронарного или каротидного атеросклероза с поражениями артерий нижних конечностей. Результаты многих исследований свидетельствуют, что наличие тяжелых атеросклеротических изменений периферических артерий является независимым предиктором увеличения летальности [1].
Частота сочетанных атеросклеротических поражений различных артериальных областей варьирует в широком диапазоне — 13,5—94% [2, 3]. Наиболее часто наблюдаются сочетанные поражения коронарных артерий и артерий нижних конечностей [2, 4]. Однако одновременное поражение 2 сосудистых бассейнов встречается чаще, чем поражение 3 сосудистых регионов и более. В одном из исследований сочетанные поражения 2 и 3 артериальных бассейнов наблюдались в 24 и 3,5% случаев (р=0,008) соответственно, а частота указанных атеросклеротических поражений у пациентов старше 70 лет обнаружена у каждого 10-го [5, 6].
Как правило, при сочетанном поражении артерий сердца и нижних конечностей множественные стенозы и окклюзии коронарных артерий (в том числе стенозы главного ствола) наблюдаются в 2 раза чаще, чем однососудистые поражения коронарного русла [7]. При этом неблагоприятные сердечно-сосудистые исходы (смерть, инфаркт миокарда, инсульт) при сочетанном атеросклеротическом поражении 3 сосудистых областей отмечаются в 2,5 раза чаще, чем при поражении одного артериального бассейна (p 80%, систолическое ускорение Vsyst=210 см/с. Коронарография (КГ): диффузный коронарный атеросклероз. Правый тип кровоснабжения сердца, трехсосудистое поражение коронарного русла. Ствол левой коронарной артерии (ЛКА) — сужен до 20%, передняя межжелудочковая артерия (ПМЖА) — бифуркационный стеноз 80% в проксимальном сегменте, огибающая артерия (ОА) — 2 гемодинамически значимых (70—80%) стеноза в проксимальном и среднем сегментах, правая коронарная артерия (ПКА) — окклюзия в среднем сегменте протяженностью около 40 мм (рис. 1). Допплер-УЗИ артерий нижних конечностей: окклюзия правой бедренной и передней большеберцовой артерии, окклюзия левой бедренной артерии, стеноз >80% подколенной артерии, диффузные стенозы магистральных артерий голени. Брахиолодыжечный индекс слева 0,44, справа 0,78. Мультиспиральная компьютерная томография (МСКТ) артерий нижних конечностей: двусторонняя окклюзия .
Мультифокальный атеросклероз как фактор неблагоприятного прогноза у больных инфарктом миокарда с подъемом сегмента ST и сахарным диабетом 2-го типа
ФГБУ НИИ комплексных проблем сердечно-сосудистых заболеваний СО РАМН, 650002 Кемерово, Сосновый бульвар, 6; ГБОУ ВПО Кемеровская государственная медицинская академия Минздрава РФ; ГБУ Областной клинический госпиталь ветеранов войн
Наличие мультифокального атеросклероза (МФА) и сахарного диабета (СД) определяет менее благоприятное течение острых сосудистых катастроф. Проведенный анализ годового прогноза у больных инфарктом миокарда (ИМ) с наличием и в отсутствие СД с учетом мультифокальности атеросклеротического поражения демонстрирует, что число сердечно-сосудистых осложнений возрастает по мере увеличения степени тяжести МФА. Негативное влияние СД на прогноз более выражено у больных МФА, и это влияние возрастает по мере увеличения степени тяжести атеросклероза. Кроме того, у пациентов с ИМ стенозы экстракраниальных артерий, в том числе менее 50%, могут являться маркерами тяжести заболевания и неблагоприятного прогноза, особенно на фоне СД.
Клинические проявления атеросклероза наиболее часто касаются трех сосудистых бассейнов — коронарного, экстракраниального и артерий нижних конечностей (АНК). Доказано, что сахарный диабет (СД) способствует более раннему возникновению и прогрессированию атеросклероза во всех этих сосудистых бассейнах [1]. Так, на фоне СД распространенность атеросклероза АНК увеличивается в 2—4 раза [2], причем продолжительность и тяжесть СД прямо коррелируют со степенью поражения АНК [3]. Кроме того, у пациентов с СД чаще развивается синдром перемежающейся хромоты и им чаще требуется ампутация конечностей [2]. Частота выявления СД среди пациентов с острым нарушением мозгового кровообращения (ОНМК) в 3 раза больше, чем в общей популяции, а риск развития ОНМК на фоне СД в 1,5—4 раза выше, чем без СД [4]; в 3 раза увеличивается частота развития деменции после перенесенного инсульта.
Несмотря на определенные успехи, достигнутые в лечении больных с острым коронарным синдромом (ОКС) с подъемом сегмента ST, ранний прогноз (по результатам европейского регистра ОКС Euro Heart Survey) остается неблагоприятным у 8,4% больных [5, 6]. Основными проявлениями неблагоприятного про-гноза служат не только смертельные исходы, острая сердечная недостаточность (СН), рецидивы инфаркта миокарда (ИМ), но и развитие неблагоприятных исходов в некоронарных артериальных бассейнах [7].
Ввиду того что одной из особенностей атеросклероза при СД является его мультифокальность, наличие клинических проявлений поражения одного сосудистого бассейна делает необходимым активный поиск атеросклеротического поражения других локализаций с целью проведения активных мер вторичной профилактики [8].
В литературе термином «мультифокальный атеросклероз» (МФА) обозначается гемодинамически значимое атеросклеротическое поражение нескольких сосудистых бассейнов, определяющее тяжесть заболевания, затрудняющее выбор адекватной лечебной тактики и ставящее под сомнение оптимистичность прогноза [9].
Наличие МФА, вероятно, определяет и менее благоприятное течение острых сосудистых катастроф. Однако в настоящее время отсутствуют убедительные данные о том, что наличие МФА у больных ИМ в сочетании с СД 2-го типа ассоциируется с неблагоприятным прогнозом. Используемые прогностические шкалы для больных ИМ не учитывают наличие поражения некоронарных бассейнов, что может иметь клиническое и прогностическое значение у пациентов данной группы.
Целью настоящего исследования явилась оценка влияния СД на частоту выявления МФА, а также на ближайший и отдаленный прогноз у пациентов с острым ИМ.
Материал и методы
Исследование выполнено на базе МБУЗ Кемеровский кардиологический диспансер и НИИ комплексных проблем сердечно-сосудистых заболеваний СО РАМН. Протокол исследования одобрен локальным Этическим комитетом. Обязательным условием включения пациента в исследование являлось подписанное им информированное согласие на участие в исследовании.
Критерии включения больных в исследование: возраст старше 18 лет, наличие ОКС с подъемом сегмента ST в пределах 24 ч до поступления в клинику, полнота обследования по оценке мультифокальности атеросклеротического поражения.
Критерии исключения: ИМ, осложнивший чрескожное коронарное вмешательство (ЧКВ) или коронарное шунтирование, терминальная стадия почечной недостаточности (скорость клубочковой фильтрации Каретникова В.Н. , Беленькова Ю.А. , Зыков М.В. , Кашталап В.В. , Шибанова И.А. , Барбараш О.Л.
Мультифокальный атеросклероз
Атеросклероз, а также связанные с ним атеротромбоз и тромбоэмболия являются одной из важнейших проблем современной медицины, прежде всего, вследствие их бесспорного лидерства среди причин смерти. Первое место занимает ишемическая болезнь сердца, второе — цереброваскулярные заболевания, ведущую роль в патогенезе которых играет атеросклероз. Атеросклероз является системным заболеванием, поэтому в значительной части случаев поражение не ограничивается одним сосудистым бассейном. По данным международного регистра REACH (2006 г.) примерно у 20% пациентов с ишемической болезнью сердца (ИБС), ишемической болезнью мозга (ИБМ) и атеросклеротическим поражением артерий нижних конечностей (АПАНК) имеются симптомы атеротромбоза более чем в одном сосудистом бассейне, а примерно у 2% больных симптомы имеются во всех 3 бассейнах. А если учитывать асимптомные поражения, которые могут быть выявлены с помощью дополнительных методов исследования, то доля мультифокальных поражений по данным различных авторов достигает нескольких десятков процентов. Патогенетические механизмы атеросклеротического поражения сосудов различных бассейнов едины, поэтому аналогичным является и набор факторов риска. В то же время, значимость различных факторов риска не идентична. Наиболее важный фактор риска коронарного атеросклероза — высокий уровень холестерина, при инсульте — артериальная гипертензия, а при атеросклерозе артерий нижних конечностей — сахарный диабет и курение. Наиболее важным и модифицируемым фактором риска всех трех сосудистых заболеваний является курение. Кроме того, важно отметить, что наличие атеросклеротического поражения одного из сосудистых бассейнов является фактором риска развития поражения другого бассейна. Поэтому выявление атеросклеротического поражения одного из сосудистых бассейнов является указанием на необходимость тщательного обследования других бассейнов. При атеросклеротическом поражении всех сосудистых бассейнов заболевание в течение длительного времени может протекать асимптомно. Длительность такого асимптомного течения определяется не только степенью стено-окклюзирующего поражения, но и возможностями коллатерального кровоснабжения, которое отличается значительной индивидуальной вариабельностью. Так, в значительной части случаев даже при полном закрытии просвета артерии может отсутствовать клиническая манифестация поражения. Тем не менее, в клинической практике используется понятие гемодинамической значимости атеросклеротического поражения, прежде всего, для определения показаний к хирургической или эндоваскулярной реваскуляризации. Клиническая манифестация атеросклеротического поражения возникает в результате реализации двух возможных механизмов — тромбоэмболического и гемодинамического. В первом случае, на поверхности атеросклеротической бляшки вследствие активации тромбоцитов на поврежденном эндотелии формируется фибрин-тромбоцитарный тромб (белый тромб), который может отрываться от поверхности бляшки и вызывать артерио-артериальную эмболию. Артерио-артериальная эмболия также может быть следствием изъязвления атеросклеротической бляшки и выхода ее компонентов в сосудистое русло. Гемодинамический механизм реализуется при падении системного артериального давления. В этом случае объемный кровоток в пораженном бассейне быстро снижается, несмотря на работу коллатералей. Необходимо отметить, что более значимым является тромбоэмболический механизм развития острого сосудистого события, а также то, что оба вышеназванных механизма, как правило, тесно сосуществуют, поэтому в клинической практике четко определить ведущий из них не всегда представляется возможным. Поэтому принято считать, что главной причиной острой манифестации атеросклероза (острый коронарный синдром, ишемический инсульт) является атеротромбоз. Клиническими предвестниками острых сосудистых событий могут быть транзиторные или преходящие нарушения кровообращения. Для инсульта — это транзиторная ишемическая атака (ТИА), для инфаркта миокарда — нестабильная стенокардия, для атеросклероза артерий нижних конечностей — это критическая ишемия нижних конечностей. Быстрая диагностика и лечение этих состояний предупреждают развитие стойкого ишемического повреждения. На протяжении многих лет к нестабильной стенокардии относятся как к ургентному состоянию, но лишь недавно ТИА стали считать угрожающим жизни состоянием. Показано, что риск развития инсульта наиболее высок в первые 2 недели после перенесенной ТИА. Больных с ТИА необходимо госпитализировать в инсультное отделение для наблюдения, всестороннего обследования и проведения профилактики ишемического инсульта. Диагностические и лечебно-профилактические мероприятия при атеросклеротическом поражении различных сосудистых бассейнов регламентированы международными и локальными клиническими рекомендациями, базирующимися на данных доказательной медицины (см. Приложение). При инсульте, инфаркте миокарда и острой ишемии конечностей необходимы экстренные диагностика и лечение с размещением пациентов в соответствующих отделениях интенсивного лечения. В случае развития острого сосудистого события основной задачей является удаление или растворение сформировавшегося тромба (тромбоэмбола), а также предупреждение дальнейшего роста тромба. Тромбэктомия давно и широко используется для восстановления кровотока по артериям нижних конечностей. В то же время, эндоваскулярное удаление тромба из церебральных артерий стало выполняться лишь недавно и в настоящее время является предметом клинических испытаний, некоторые из которых продемонстрировали первые обнадеживающие результаты. Методом выбора при острой окклюзии коронарных и церебральных артерий является тромболитическая терапия. Тромболизис при ишемическом инсульте имеет свои особенности. Они обусловлены высокой предрасположенностью к геморрагической трансформации очагов ишемического повреждения головного мозга, что в условиях ограниченного внутричерепного пространства может иметь фатальный результат. Поэтому к использованию при инсульте для проведения внутривенного (системного) тромболизиса разрешен только тканевой активатор плазминогена (актилизе). Терапевтическое окно, согласно существующим рекомендациям, составляет 3 часа. В настоящее время предпринимаются попытки расширения терапевтического окна для пациентов с инсультом. Так, уже в настоящее время разрешено проведение внутриартериального (локального) тромболизиса при окклюзии средней мозговой артерии актилизе или про-урокиназой в течение 6 часов от дебюта инсульта. Кроме того, в клинических испытаниях тестируется окно для актилизе, новые тромболитические препараты (десмотеплаза) в более широком терапевтическом окне, а также новые МРТ-критерии для расширения терапевтического окна. При остром коронарном синдроме с подъемом сегмента ST могут быть использованы и другие тромболитические препараты — стрептокиназа, ретеплаза, тенектеплаза, вводимые внутривенно, а терапевтическое окно составляет 12 часов, а в некоторых случаях может достигать 24 часов. При острой ишемии нижних конечностей используется только внутриартериальная тромболитическая терапия, при этом длительность терапевтического окна и перечень разрешенных препаратов четко не определены. На предотвращение дальнейшего тромбообразования направлена ранняя антикоагулянтная терапия. Гепарин и его производные активно используются при остром тромбозе периферических артерий и при остром коронарном синдроме. В то же время, при ишемическом инсульте использование гепарина остается предметом дискуссии в связи с высоким риском геморрагических осложнений, а низкомолекулярные гепарины не доказали свою эффективность в клинических испытаниях. Однако европейские рекомендации и наш собственный опыт показывает, что терапия полными дозами внутривенного гепарина при ряде патогенетических подтипов инсульта (особенно при кардиоэмболическом инсульте) эффективна и безопасна. Наиболее широко в качестве средства ранней антитромботической терапии используется антитромбоцитарный препарат аспирин. Однако эффективность аспиринотерапии при поражении артерий нижних конечностей не доказана. При остром коронарном синдроме широко используется клопидогрель, а также комбинация аспирина с клопидогрелем. Терапию начинают с первых суток заболевания с так называемой насыщающей дозы клопидогреля (300 или 600 мг). При ишемическом инсульте клопидогрель не показан в качестве средства ранней антитромботической терапии. При остром коронарном синдроме также назначают антагонисты GP-рецепторов тромбоцитов, которые обладают высокой антиаггрегантной активностью. Использование этих препаратов при ишемическом инсульте является предметом клинических испытаний. Профилактика развития острых ишемических повреждений осуществляется путем воздействия на модифицируемые факторы риска. Основу вторичной профилактики составляет антитромбоцитарная терапия, поскольку на поверхности атеросклеротической бляшки формируются так называемые белые фибрин-тромбоцитарные тромбы, образование которых связано с активацией тромбоцитов на поврежденном эндотелии. По данным мета-анализа антитромбоцитарная терапия снижает риск развития сосудистых событий. В клинической практике используется несколько групп антитромбоцитарных средств, которые блокируют разные механизмы активации тромбоцитов. «Золотым стандартом» остается назначение аспирина. Свою эффективность в клинических испытаниях при поражении всех сосудистых бассейнов продемонстрировал клопидогрель, который оказался более эффективным, хотя и несколько менее безопасным, чем аспирин. В качестве альтернативы аспирину и клопидогрелю у больных, перенесших инсульт, используется дипиридамол, однако он несколько менее эффективен, чем аспирин и клопидогрель. Особый интерес в настоящее время направлен на изучение эффективности и безопасности комбинации нескольких антитромбоцитарных препаратов. Комбинированная терапия направлена на блокирование нескольких путей активации тромбоцитов, что позволяет избежать развития резистентности к препарату в случае монотерапии. Эффективность комбинации аспирина с дипиридамолом продемонстрирована для пациентов, перенесших инсульт или ТИА, а эффективность комбинации аспирина с клопидогрелем — для пациентов, перенесших острый коронарный синдром. Варфарин при атеротромбозе используется лишь в некоторых специальных случаях, когда возникают предпосылки к образованию красных фибрин-зависимых богатых эритроцитами тромбов, в частности, при развитии мерцательной аритмии вследствие атеросклеротического кардиосклероза, а также после острого инфаркта миокарда с верифицированным тромбом. Хирургическая реваскуляризация давно и широко используется при атеросклеротическом поражении различных сосудистых бассейнов. При поражении сонных артерий — это каротидная эндартерэктомия (при асимптомном стенозе более 60%, при симптомном — более просвета артерии), при коронарном атеросклерозе — это аорто-коронарное шунтирование, при поражении артерий нижних конечностей — это различные виды шунтирования (аорто-бедренное, бедренно-подколенное). Выполнение хирургических вмешательств при острых ишемических событиях остается предметом дискуссии. Кроме того, в настоящее время отсутствуют четкие рекомендации по хирургическому лечению извитости брахиоцефальных артерий, а также атеросклеротического поражения артерий вертебрально-базилярного бассейна. В последние десятилетия все шире в клинической практике используются эндоваскулярные методы реваскуляризации — ангиопластика и стентирование. Наиболее хорошо изучены коронарная ангиопластика и стентирование. Причем, в последние годы они с успехом выполняются при остром коронарном синдроме, а также при многососудистом поражении, составляя все большую конкуренцию аорто-коронарному шунтированию. Ангиопластика и стентирование артерий нижних конечностей используется в качестве альтернативы шунтирующим операциях при более проксимально расположенных единичных непротяженных стенозах. Широко используется ангиопластика и стентирование почечных артерий при их стено-окклюзирующем поражении. Продолжается сравнительное изучение каротидной эндартерэктомии и каротидной ангиопластики и стентирования. После появления систем с эмболопротекцией эти два вида церебральной реваскуляризации сравнялись по своей эффективности и безопасности. Выбор метода реваскуляризации в настоящее время базируется на эмпирических представлениях. Каротидная эндартерэктомия предпочтительнее эндоваскулярного вмешательства в случае выраженной извитости сонной артерии, а также при рестенозе после ранее выполнявшейся ангиопластики со стентированием. Предпочтение каротидной ангиопластике со стентированием отдают у пожилых пациентов с тяжелой сопутствующей патологией, при расположении бляшки в труднодоступном для открытой операции месте, а также в случае рестеноза после ранее выполнявшейся каротидной эндартерэктомии. По данным одного из сравнительных исследований SAPPHIRE каротидное стентирование имеет преимущество перед эндартерэктомией при симптомных каротидных стенозах более 50% просвета и при асимптомных стенозах более 80% просвета сонной артерии. После выполнения ангиопластики и стентирования показано назначение комбинации аспирина и клопидогреля. Наиболее сложным является выбор тактики лечения при множественном атеросклеротическом поражении. Выбор медикаментозной профилактики не вызывает больших трудностей. Препаратами выбора для вторичной профилактики являются аспирин, клопидогрель, а также их комбинация. Что касается первичной профилактики, то назначение антитромботических препаратов эффективно лишь для профилактики инфаркта миокарда у лиц, имеющих высокий и очень высокий риск. В этом случае, как правило, назначают аспирин. Также используются другие препараты для профилактики острых сосудистых расстройств (антигипертензивные, гиполипидемические, противодиабетические и другие средства). Тактика хирургического лечения всегда индивидуальна и в настоящее время определяется несколькими основными принципами.
- Поэтапное хирургическое лечение предпочтительнее одномоментных операций. Одномоментные операции (например, каротидная эндартерэктомия плюс аорто-коронарное шунтирование) продемонстрировали более высокий риск развития осложнений и худшие клинические исходы. Одномоментные операции рекомендуют лишь при критическом поражении церебральных и коронарных артерий, а также при интраторакальной локализации поражения брахиоцефальных артерий.
- Следует начинать хирургическое лечение с того бассейна, где имеется нестабильная клиническая ситуация или более грубое поражение по данным инструментальных исследований. Начало лечения с клинически нестабильного бассейна позволяет избежать развития осложнений, которые могут стать фатальными (ишемический инсульт, острый инфаркт миокарда). Согласно клиническим рекомендациям по аорто-коронарному шунтированию (2004 г.), каротидная эндартерэктомия должна предшествовать АКШ, если у пациента имеется симптомный каротидный стеноз, а также асимптомный одно- или двусторонний стеноз более 80% просвета сонной артерии.
- Эндоваскулярная реваскуляризация при мультифокальном поражении имеет потенциальное преимущество перед хирургическим лечением, поскольку является более безопасной процедурой, а также позволяет одномоментно выполнить реваскуляризацию в нескольких сосудистых бассейнах.
- Лечение пациентов с мультифокальным атеросклерозом должно осуществляться командой специалистов — кардиохирургов, сосудистых и эндоваскулярных хирургов, кардиологов, неврологов — с необходимостью совместного обсуждения и выработки тактики лечения пациента. Его целесообразно проводить в условиях многопрофильного стационара.
Действующие клинические рекомендации:
- Primary Prevention of Ischemic Stroke (AHA/ASA, 2006)
- Primary Prevention of Cardiovascular Disease and Stroke (AHA, 2002)
- Prevention of Stroke in Patients With Ischemic Stroke or Transient Ischemic Attack (AHA/ASA, 2006)
- Secondary Prevention for Patients With Coronary and Other Atherosclerotic Vascular Disease (AHA/ACC, 2006)
- Early Management of Adults With Ischemic Stroke (AHA/ASA, 2007)
- Stroke Management (EUSI, 2003)
- Carotid Endarterectomy (AHA, 1998; 2007)
- Carotid Stenting and Angioplasty (AHA, 1998; 2007)
- Management of Patients With Chronic Stable Angina (ACC/AHA, 2003)
- Management of Patients With Unstable Angina/Non ST-Elevation Myocardial Infarction (ACC/AHA, 2007)
- Diagnosis and Treatment of Non-ST-Segment Elevation Acute Coronary Syndromes (ESC, 2007)
- Management of Patients With ST-Elevation Myocardial Infarction (ACC/AHA, 2004)
- Percutaneous Coronary Interventions (ESC, 2005)
- Coronary Artery Bypass Graft Surgery (ACC/AHA, 2004)
- Management of Patients With Peripheral Arterial Disease (ACC/AHA, 2005)
- Management of Peripheral Arterial Disease (TASC II, 2007)
© 2022 ФГБУ «НМХЦ им. Н.И. Пирогова» Минздрава России. Использование материалов сайта полностью или частично без письменного разрешения строго запрещено.
Читайте также:
