Спленомегалии - истории изучения, диагностика
Добавил пользователь Евгений Кузнецов Обновлено: 08.01.2026
Спленомегалия — клиническое проявление целого ряда заболеваний, представляющее собой аномальное увеличение селезенки. У здоровых людей орган невозможно прощупать, поскольку он закрыт со всех сторон ребрами. Когда селезенка увеличивается в 2-3 раза, она определяется пальпаторно . Спленомегалия — показатель серьезных патологических процессов, протекающих в организме человека. У маленьких детей гипертрофия селезенки обусловлена несовершенной работой иммунной системы. Патология возникает у лиц любого возраста, пола и происхождения.
Несмотря на то, что селезенка не относится к жизненно необходимым органам, она выполняет важные функции: обеспечивает иммунную защиту, разрушает старые кровяные тельца, насыщает кровью организм в экстренных случаях. Это своеобразный «фильтр», задерживающий микробы и поврежденные форменные элементы, препятствующий их дальнейшему распространению. Селезенка - самая большая структура лимфатической системы, которая пропускает через себя всю кровь и помогает организму оперативно реагировать на любое негативное внешнее воздействие.
Селезенка расположена в левом подреберье. В норме она весит 150 г. Ее размер у взрослого человека составляет 11 см. Когда масса селезенки достигает 400-500 г, ставят диагноз спленомегалия. С помощью современных диагностических методик увеличение органа можно обнаружить на более ранних стадиях, особенно если у пациента имеются характерные симптомы. В тяжелых случаях селезенка может растягиваться до 20 см и весить при этом более килограмма.

Умеренная спленомегалия возникает при инфекционных, аутоиммунных, гематологических заболеваниях. Значительное увеличение органа наблюдается при онкологических процессах - гемобластозах. Селезенка становится гигантского размера и заполняет большую часть абдоминальной полости. Спленомегалия невоспалительного происхождения проявляется симптомами основного заболевания. Клинические признаки со стороны увеличенного органа носят стертый характер. Больные жалуются на дискомфорт и неприятные ощущения под левыми ребрами. Острый инфекционно-воспалительный процесс сопровождается яркой симптоматикой с выраженным болевым и интоксикационным синдромом - лихорадкой, слабостью, ознобом, диспепсией.
Диагностика спленомегалии комплексная, включающая общий осмотр больного, пальпацию органа, лабораторно-аппаратные методы. Лечение синдрома этиотропное, направленное на ликвидацию причинного заболевания. Селезенку удаляют, когда болезнь не поддается консервативной терапии, орган продолжает увеличиваться, в тканях происходят необратимые изменения. Спленомегалия — симптом, требующий немедленного обращения к врачу. Игнорирование болезни и самолечение могут привести к развитию серьезных осложнений и даже летальному исходу.

Этиология
Спленомегалия сопровождается не просто увеличением органа в размерах, но и усилением его кровоснабжения. Эти явления наблюдаются при соматических заболеваниях различного генеза.
инфекционная спленомегалия на примере заражения вирусом Эпштейна-Барра
Патогенные микроорганизмы — возбудители инфекционных заболеваний, внедряясь в организм человека, повышают нагрузку на орган, что приводит к его увеличению. Спленомегалия развивается при сифилитической и туберкулезной инфекции, ВИЧ, мононуклеозе, цитомегаловирусной инфекции, бластомикозе, гистоплазмозе, шистосомозе, эхинококкозе.
Существует также спленомегалия идиопатического характера, когда причина процесса неизвестна. Спровоцировать развитие болезни может неправильное питание - злоупотребление жирной пищей и алкоголем.
Если на приеме у врача было обнаружено увеличение селезенки, пациента направляют на тщательное всестороннее обследование, результаты которого позволят точно определить причину спленомегалии.
Симптоматика и последствия
Спленомегалия не имеет патогномоничных симптомов, поскольку не является самостоятельной нозологией. Клиническая картина синдрома часто смазана и неспецифична, особенно при наличии у больного невоспалительной патологии. Специалисты не смогут сделать какие-либо выводы, опираясь лишь на имеющуюся симптоматику. Чтобы определить причину проблемы, требуется полная комплексная диагностика, состоящая из лабораторно-инструментальных методик.

Клиническая картина синдрома зависит не только от заболевания, ставшего его причиной, но и от степени увеличения и поражения селезенки. Проявления основной болезни обычно выходят на первый план, а тяжесть и дискомфорт в левом подреберье сопутствуют им.
- При инфекционно-воспалительном поражении органа возникает интоксикация, диспепсия, астения, боль. Заболевание начинается с лихорадки, озноба, тошноты, рвоты, диареи, общей слабости. Болевой синдром максимально выражен. Острая режущая боль локализуются под ребрами с левой стороны и иррадиирует в левое плечо. При пальпации она становится нестерпимой. Воспалительная спленомегалия возникает при различных инфекциях, гнойном расплавлении ткани, некротическом поражении органа. Она отличается тяжелым течением, нарушением основных функций и развитием тяжелых осложнений.
- Если воспаление отсутствует, температура тела не повышается или достигает субфебрильных значений. Боль в боку имеет ноющий, давящий, распирающий характер. Не смотря на слабую интенсивность, болезненные ощущения не проходят и изматывают больных. Интоксикационный синдром отсутствует или выражен также слабо, как и болевой. У пациентов преобладают признаки астенизации организме — бледность, слабость, упадок сил, снижение аппетита и работоспособности. Больные жалуются на чувство переполнения желудка после употребления небольшого количества пищи или натощак. Это связано с давлением увеличенной селезенки на желудок. При отсутствии лечения процесс прогрессирует: у пациентов появляются признаки анемии, возникают кровотечения, снижается иммунитет. Невоспалительная спленомегалия развивается при системных заболеваниях внутренних органов, аутоиммунных процессах, наследственных обменных нарушениях, портальной гипертензии, онкопатологии. По мере увеличения органа снижается его функциональная активность.
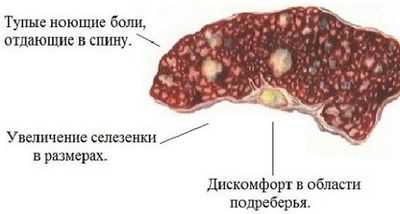
симптомы при онкопатологии
Существует клиническая классификация патологии, отражающая зависимость симптомов процесса от размера пораженного органа:
- Умеренная степень - селезенка незначительно выступает из-под края реберной дуги, симптомы отсутствуют, функции органа сохраняются.
- Увеличенная селезенка занимает 1/3 области между пупком и подреберьем — возникает дискомфорт и болезненность при пальпации.
- Орган занимает половину данной зоны — резкая боль в левом боку с нарушением работоспособности селезенки.
- Орган достигает значительных размеров и занимает практически всю брюшную полость — ярко выраженные симптомы, тяжелое состояние больных, стойкая дисфункция селезенки.
При отсутствии своевременной и адекватной терапии спленомегалия приводит к серьезным осложнениям:
- Разрыву селезенки, при котором возникает массивное кровотечение, геморрагический шок и летальный исход,
- Деструкции клеток крови,
- Анемии,
- Гипокоагуляции,
- Иммунодефициту,
- Кислородному голоданию с жизнеугрожающими последствиями.
Диагностический процесс
Диагностика спленомегалии начинается со стандартного общения доктора и пациента. В ходе беседы врач узнает и анализирует жалобы больного и анамнестические данные. Важно выяснить, когда впервые появились неприятные ощущения в левом подреберье, с чем сам пациент связывает их возникновение, какой образ жизни он ведет, что ест, сколько пьет и курит. Особое внимание следует обратить на поездки больного в экзотические страны и перенесенные ранее заболевания. Пальпаторно специалисты обнаруживают увеличенный и болезненный орган, перкуторно - изменение селезеночной тупости. Эти данные позволяют врачам сделать предварительное заключение.
Для подтверждения или опровержения предполагаемого диагноза пациентов направляют на лабораторно-аппаратные исследования.

- УЗИ селезенки — определение размеров и формы органа, его структурных особенностей и патологических изменений. В ходе исследования выявляют воспаление, травматическое повреждение, опухоли, кисты, врожденные пороки развития. По результатам УЗИ расположенных рядом органов специалисты оценивают состояние желчного пузыря, желчевыводящих путей, печени, поджелудочной железы, почек, кишечника.
- Рентгенографическое исследование — селезенка увеличена, желудок и кишечник смещены.
- Компьютерная томография - детальное изображение органа с точным обнаружением локализации патологического процесса: опухоли, кисты, абсцесса.
- Сцинтиграфия — определение функционального состояния селезенки и очаговых изменений ее паренхимы.
- Стернальная пункция проводится при подозрении на опухоли кроветворной ткани.
- Генетическое консультирование показано лицам с наследственными заболеваниями.

Результаты лабораторных испытаний неспецифичны: в гемограмме — воспаление и анемия, в БАК — нарушение функционирования внутренних органов, в ОАМ — признаки интоксикации. Эти основные исследования показаны всем без исключения больным. Нередко их дополняют бакпосевом крови на стерильность, копрограммой, коагулограммой, анализом на аутоиммунные биохимические маркеры, энтеробиоз.
Проведением лечебно-диагностических мероприятий занимаются врачи разного профиля в зависимости от причины болезни. Пациенты чаще всего обращаются к специалистам в области гематологии, эндокринологии, ревматологии, общей терапии.

Лечебные мероприятия
Лечение спленомегалии этиотропное, направленное на ликвидацию причинного заболевания. Нет смысла бороться непосредственно с увеличением селезенки. Если основной этиологический фактор не обнаружен и не устранен, спленомегалия будет только прогрессировать. Лишь полноценная, комплексная терапия сможет избавить больного от патологии.

Медикаментозное воздействие
- Для устранения инфекционных заболеваний больным назначают антибиотики - «Сумамед», «Супракс», «Цефтриаксон»; противовирусные средства - «Цитовир», «Ингавирин», «Арбидол»; антимикотики - «Нистатин», «Кетоконазол»; противомалярийные препараты - «Хлорохин» и «Пириметамин».
- Аутоиммунные процессы лечат с помощью иммуносупрессивных гормональных препаратов. «Преднизолон» эффективно снимает воспаление и подавляет иммунитет.
- Для лечения онкологических и гематологических заболеваний применяют цитостатики - «Метотрексат», «Дегранол», «Бензотэф», а также проводят лучевую терапию. Больным при необходимости пересаживают костный мозг.
- Симптоматическое лечение заключается в проведении дезинтоксикации, назначении противовоспалительных средств, поливитаминов, обезболивающих препаратов.
Средства народной медицины можно использовать, если увеличенная селезенка не доставляет пациенту дискомфорта и иных проблем. Специалисты выбирают выжидательную тактику, а больные принимают настои и отвары лекарственных трав - зверобоя, тысячелистника, ромашки, календулы. Эти растения обладают противовоспалительным действием и укрепляют организм в целом.
Хирургическое лечение
Показания к оперативному вмешательству:
- Спленомегалия тяжелой степени, при которой орган занимает практически всю брюшную полость,
- Гиперспленизм — усиленная деструкция клеток крови в селезенке,
- Полная окклюзия селезеночной вены,
- Отсутствием эффекта от консервативной терапии.
Спленэктомия — операция по удалению селезенки. Ее проводят под общим наркозом лапаротомическим или лапароскопическим методом. В первом случае брюшную полость вскрывают, мышцы разводят, сосуды перевязывают и отсекают. После удаления органа рану очищают и зашивают. Лапароскопическая операция подразумевает введение в брюшную полость через небольшие разрезы специальных инструментов, которыми выполняют все манипуляции. В послеоперационном периоде больному проводят мощную антибактериальную терапию и дополнительную иммунизацию организма от пневмококковой, менингококковой и гемофильной инфекции.
При наличии в органе новообразований также показано оперативное вмешательство с целью удаления селезенки.
Диета

Диетотерапия — исключение из рациона жаренных, жирных, острых, соленых блюд, копченостей, маринадов, алкоголя; ограничение сдобы, кофеинсодержащих напитков, кондитерских изделий. В ежедневное меню полезно включать нежирные мясные блюда, овощные салаты, злаки, фрукты и ягоды, травяной чай, морсы и компоты. Необходимо оптимизировать питьевой режим — употреблять не менее 2,5 литра чистой воды в день. Это поможет организму быстрее восстановиться и вывести токсины. Специалисты рекомендуют дробное питание — до 5 приемов пищи. Каждая порция должна быть небольшой по размеру, чтобы организм не перенапрягался при переваривании еды. Без диетического питания не удастся добиться положительных результатов, особенно после операции.
Прогнозирование и предупреждение
Спленомегалия — признак серьезных заболеваний, требующий проведения тщательной диагностики и адекватной терапии. Прогноз синдрома зависит от причинной патологии. Из-за мультифакторности данного состояния сложно делать какие-либо выводы относительно дальнейших перспектив.
Специфическая профилактика, способная защитить человека от спленомегалии, в настоящее время не разработана. Общие профилактические мероприятия направлены на предупреждение развития болезней, которые могут привести к внезапному увеличению органа. Для этого необходимо ежегодно проходить профосмотр, своевременно выявлять и лечить инфекционные заболевания и прочие патологические процессы, санировать воспалительные очаги, укреплять иммунитет, вести здоровый и активный образ жизни без никотина и алкоголя, ставить прививки в соответствии с Национальным календарем.
Спленомегалия — серьезный процесс, но не такой опасный, как его основное заболевание. Современной медицине известны случаи, когда размеры селезенки возвращались к норме после адекватной комплексной терапии причинной патологии.
Гепатоспленомегалия ( Гепатолиенальный синдром )
Гепатоспленомегалия - вторичный патологический синдром, который сопровождает течение многих заболеваний и характеризуется значительным одновременным увеличением в размерах печени и селезенки. Клинические проявления зависят от патологии, которая привела к этому состоянию, общие признаки - тяжесть в подреберьях и эпигастрии, болезненность живота при пальпации. Диагностика основана на обнаружении больших размеров селезенки и печени при клиническом обследовании, проведении УЗИ и МРТ органов брюшной полости. Специфического лечения гепатоспленомегалии не существует, данный синдром разрешается на фоне терапии основного заболевания.
МКБ-10


Общие сведения
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия - не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет - это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.

Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических - твердым, бугристым. Нижний край селезенки в норме не пальпируется.
У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста - внутриутробные инфекции и онкологическая патология. у взрослых причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это:
- поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.)
- сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен)
- паразитарные инвазии. У пациентов с гепатоспленомегалией часто обнаруживаются различные инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз)
- аномалии сосудов печени и портальной системы.
- гемобластозы. Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз)
- болезни накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз)
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Выраженная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого. Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии - ниже реберной дуги на два сантиметра, по срединной линии - на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию. Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Он включает:
- Лабораторные исследования. Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
- Инструментальную визуализацию.УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
- Пункционную биопсию печени. В сложных диагностических ситуациях под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования. Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени.
- Ангиографию. Предполагает введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока.
- Другие пункции и биопсии. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.

КТ ОБП. Диффузное увеличение печени (зеленая стрелка) и более выраженное увеличение селезенки (красная стрелка).
Лечение гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия - она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Прогноз и профилактика
Гепатоспленомегалия - грозный синдром, который требует обязательного обращения за высококвалифицированной медицинской помощью. Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
Спленомегалия
Спленомегалия — вторичный патологический синдром, который проявляется увеличением размеров селезенки. Увеличение органа невоспалительного генеза сопровождается ноющей болью, чувством распирания в левом подреберье. При инфекционных процессах возникает лихорадка, резкая боль в подреберье слева, тошнота, диарея, рвота, слабость. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, обзорной рентгенографии и МСКТ брюшной полости. Тактика лечения зависит от основного заболевания, которое привело к спленомегалии. Назначают этиотропную терапию, при необратимых изменениях и значительном увеличении органа выполняют спленэктомию.

Спленомегалия - аномальное увеличение селезенки. Синдром не является самостоятельной нозологической единицей, а возникает вторично, на фоне другого патологического процесса в организме. В норме селезенка весит около 100-150 г и не доступна для пальпации, т. к. полностью скрыта под реберным каркасом. Пальпаторно определить орган удается при его увеличении в 2-3 раза. Спленомегалия может являться индикатором серьезных болезней, ее распространённость в общей популяции составляет 1-2%. У 5-15% здоровых детей определяется гипертрофия селезенки ввиду несовершенства иммунной системы. Синдром может встречаться у людей всех возрастов. В равной степени поражает лиц женского и мужского пола.
Причины спленомегалии
Селезенка является важной составляющей иммунной системы. Повышение функциональной активности, увеличение скорости кровотока и размеров органа сопровождает большое количество заболеваний как инфекционной, так и неинфекционной природы. К основным причинам развития данной патологии относят:
- Инфекционные заболевания. Увеличение размеров происходит в результате повышенной иммунной нагрузки на орган при бактериальных (сифилис, туберкулез), вирусных (ВИЧ, цитомегаловирус, вирус Эпштейна-Барр), грибковых (бластомикоз, гистоплазмоз), паразитарных (шистосомоз, эхинококкоз), протозойных (малярия, лейшманиоз) острых и хронических инфекциях.
- Аутоиммунные заболевания. Гиперплазия развивается при повышении фагоцитарной функции селезенки, активации ретикулоэндотелиальной системы на фоне аутоиммунных болезней (ревматоидный артрит, системная красная волчанка, узелковый периартериит).
- Миелопролиферативные болезни. Спленомегалия формируется при злокачественной трансформации костномозговых клеток, что сопровождается их избыточной пролиферацией и нарушением гемопоэза в т. ч. в селезенке. К данным состояниям можно отнести истинную полицитемию, миелолейкоз, миелоидную метаплазию.
- Новообразования различной этиологии. Увеличение органа может быть связано с доброкачественными и злокачественными образованиями селезенки, опухолями кроветворной системы (лимфома, острый и хронический лейкоз) и с метастазированием из других очагов (рак легкого, рак печени).
- Гематологические расстройства. Синдром развивается на фоне повышения функциональной нагрузки на селезенку при наследственных и приобретенных заболеваниях крови (гемолитическая анемия, талассемия, циклический агранулоцитоз и др.).
- Нарушения обмена веществ. Спленомегалия возникает в результате инфильтрации паренхимы макрофагами, липидами или другими метаболитами при приобретённых и наследственных нарушениях обмена веществ (фенилкетонурия, болезнь Вильсона, синдром Зольвегера, гликогенозы и др.).
- Нарушение кровообращения. При нарушении оттока крови по венозному руслу в результате застойных явлений происходит рост сосудистой ткани, увеличивается число эритроцитов, повышается давление в портальной системе, развивается гипертрофия органа. К данному состоянию может привести тромбоз селезеночной вены, перекручивание сосудистой ножки селезенки.
Классификация
В гастроэнтерологии синдром классифицируется в зависимости от этиологии и патогенеза. Выделяют две формы спленомегалии, имеющие различную природу и клинические проявления:
- Воспалительная. Возникает на фоне бактериальной, вирусной, протозойной, грибковой инфекции (острый вирусный гепатит, краснуха, туберкулез, сальмонеллез, малярия и др.). Проявляется яркой клинической картиной и общей интоксикацией организма.
- Невоспалительная. Развивается в результате различных заболеваний неинфекционной природы (анемии, амилоидоз, цирроз печени, лейкозы). В данном случае более выраженными являются симптомы основного заболевания, клинические проявления со стороны селезенки носят стертый характер.
Симптомы спленомегалии
Клиническая картина зависит от исходной патологии, причин и степени увеличения органа. В большинстве случаев на первый план выходят симптомы первичного заболевания. Воспалительные спленомегалии сопровождаются повышением температуры тела до фебрильных значений, тошнотой, рвотой, послаблением стула, выраженной слабостью. Болезненные ощущения часто носят острый режущий характер и локализуются в области левого подреберья.
При невоспалительной этиологии заболевания температура тела нормальная или субфебрильная. Возникает тупая ноющая или давящая боль в левом подреберье слабой интенсивности. Общие симптомы интоксикации отсутствуют или слабо выражены. Синдром спленомегалии сопровождается появлением бледности кожных покровов с синеватым оттенком, снижением аппетита, уменьшением работоспособности. Часто отмечается одновременное увеличение размеров селезенки и печени - гепатоспленомегалия. В этом случае к основным симптомам присоединяется чувство тяжести и распирания в подреберье справа.
Осложнения
К наиболее серьезным осложнениям спленомегалии относится разрыв селезенки. Данное состояние сопровождается массивным кровотечением и приводит к развитию геморрагического шока, а при отсутствии экстренных мер - к летальному исходу. Нарушение функции селезенки может сочетаться с внутриорганным разрушением форменных элементов крови, возникновением гиперспленизма, который сопровождается лейкопенией, анемией, тромбоцитопенией. В результате нарушается свертываемость крови, снижается иммунная функция организма, развивается гипоксия. Данное состояние может привести к жизнеугрожающим последствием (шок, кровотечение).
Первичная диагностика заключается в консультации гастроэнтеролога. Во время физикального осмотра специалист пальпаторно определяет патологически увеличенный орган, перкуторно - изменённую селезеночную тупость. С помощью изучения анамнеза жизни и заболевания врач может предположить причину, повлекшую развитие спленомегалии. Для подтверждения диагноза и проведения дифференциальной диагностики назначают следующие инструментальные исследования:
- УЗИ селезёнки. Позволяет определить размеры и форму органа. Выявляет травмы, воспалительные процессы, новообразования и аномалии развития селезенки.
- Обзорная рентгенография брюшной полости. На снимках определяется увеличение селезенки и смещение близлежащих анатомических структур (желудка, кишечника). При рентгеноскопии селезенка подвижна и участвует в акте дыхания.
- МСКТ брюшной полости. Современный метод исследования, который позволяет получить детальное изображение органа. При локализации первичного заболевания в брюшной полости (опухоль, эхинококковая киста) данный способ помогает определить причину спленомегалии.
- Сцинтиграфия селезенки. С помощью радиоизотопного исследования можно определить функциональное состояние и очаговые изменения селезеночной паренхимы. Одновременно часто проводится сцинтиграфия печени, что может помочь в поиске причины болезни.

При ярко выраженной клинической картине с симптомами интоксикации назначают ОАК, биохимический анализ крови, ОАМ. Спленомегалию дифференцируют с доброкачественными и злокачественными образованиями, абсцессом, кистой селезенки.
Лечение спленомегалии
Тактика лечения основана на поиске и устранении причинного заболевания. При инфекционных процессах терапия проводится с учетом возбудителя болезни (антибактериальные, противовирусные, противопротозойные препараты и др.). При аутоиммунной патологии назначают гормональные средства. При гематологических заболеваниях и новообразованиях применяют противоопухолевые препараты, лучевую и химиотерапию, пересадку костного мозга. Воспалительные спленомегалии с выраженными симптомами интоксикации требуют проведения дезинтоксикационной, противовоспалительной терапии. Симптоматически назначают витамины и минеральные комплексы, обезболивающие препараты.
При больших размерах селезенки, некоторых болезнях накопления (амилоидоз, болезнь Гоше и др.), гиперспленизме, тромбозе воротной и селезеночной вен выполняют удаление органа (спленэктомию). Диета при спленомегалии предполагает отказ от жаренных, копченных, консервированных блюд, алкогольных напитков. Рекомендовано сократить употребление сдобной выпечки, грибов, кофе, шоколада, газированных напитков. Следует отдавать предпочтение нежирным сортам мяса (крольчатина, говядина), овощам (перец, капуста, свекла), крупам, фруктам и ягодам (цитрусовые, бананы, яблоки, малина и др.). Из напитков рекомендуется употреблять некрепкий чай, морсы и компоты собственного приготовления.
Спленомегалия - синдром, который может свидетельствовать о серьезных заболеваниях и потому требует проведения тщательной диагностики. Дальнейшие перспективы зависят от первоначальной патологии. Прогнозирование последствий заболевания не представляется возможным из-за многофакторности данного состояния. Профилактика заключается в предупреждении развития патологии, которая приводит к формированию спленомегалии. С этой целью рекомендовано ежегодное диспансерное наблюдение, своевременное лечение острых процессов в организме и санация хронических очагов воспаления.
Причины, симптомы, лечение и профилактика спленомегалии

Селезёнка выполняет кроветворную функцию. Этот орган принимает участие в синтезе иммуноглобулинов, формировании лейкоцитов - белых кровяных клеток. Признаки спленомегалии сопровождаются увеличением размеров селезёнки.
Увеличение селезёнки не является самостоятельной патологией. При подобной болезни масса органа достигает более 600 граммов.
Заболевание имеет различные степени тяжести. В случае прогрессирования болезни незначительное увеличение размера селезёнки сменяется ярко выраженной спленомегалией. Наиболее тяжёлая форма заболевания диагностируется при онкологических заболеваниях.
Существуют разнообразные причины увеличения размеров селезёнки. Подобное явление может быть спровоцировано инфекциями, вызванными перечисленными ниже возбудителями:
- вирусами;
- бактериями;
- грибками;
- простейшими;
- гельминтами.
Спленомегалия отмечается при бактериальной инфекции, протекающей в хронической или острой форме. Возникновение патологии провоцируют и следующие болезни:
- сепсис;
- милиарный туберкулёз;
- заболевания, вызванные патогенными микроорганизмами рода Salmonella.
Патология выявляется при сифилисе хронического течения, бруцеллезе, туберкулёзе селезёнки. К возникновению спленомегалии приводят гепатит, краснуха, инфекционный мононуклеоз.
У пациентов с инфекционным монуклеозом поражается не только селезёнка, но и печень, лимфатические узлы. Лейшманиоз провоцирует нарушение функций печени, поражение кожи.
При токсоплазмозе, вызывающем возникновение спленомегалии, поражается нервная система. В большинстве случаев болезнь протекает бессимптомно.
Спленомегалия у взрослых и детей может возникать и при грибковых заболеваниях. Развитию патологии могут предшествовать: глистная инвазия, появление абсцесса или участков инфаркта в селезёнке. Спленомегалия воспалительного характера характеризуется следующими симптомами:
- повышенная температура тела (до отметки 40 градусов);
- тошнота;
- болевые ощущения в области левого подреберья;
- диарея.
Спленомегалия у взрослого или ребёнка наблюдается и при наличии аутоиммунных патологий. Заболевание возникает на фоне злокачественной трансформации клеток, расположенных в области костного мозга. Увеличение селезенки провоцируют новообразования в кроветворной системе.
Болезнь диагностируется и при гематологических расстройствах: талассемии, анемии. Распространёнными причинами заболевания являются:
- болезнь Вильсона;
- фенилкетонурия;
- синдром Зольвегера.
При ухудшении оттока крови по венозному руслу возникают застойные явления. Они сопровождаются увеличением количества эритроцитов, развитием гипертрофии органа. К нарушению кровообращения могут привести: тромбоз селезёночной вены, деформация сосудистой ножки органа. Возникновение спленомегалии провоцирует асцит.
Выраженная спленомегалия может быть как воспалительной, так и невоспалительной. Для невоспалительной формы болезни характерны перечисленные ниже симптомы:
- небольшое повышение температуры тела;
- тупая боль, возникающая при пальпации селезёнки;
- дискомфорт в левом подреберье;
- быстрое возникновение чувства насыщения при приёме пищи. Это происходит из-за сдавливания желудка увеличенной селезёнкой.
Невоспалительная форма заболевания диагностируется при портальной гипертензии, анемии, ухудшении обмена веществ. Патология возникает и у пациентов, страдающих системной красной волчанкой, миелофиброзом, узелковым периартериитом. Спленомегалия наблюдается и при наличии в органе кисты или опухоли.
Системная красная волчанка - хроническое заболевание из группы ревматических болезней. При наличии у пациента подобной патологии поражаются: почки, селезенка, кожа, скелетно-мышечная система.
В зависимости от выраженности признаков болезни различают 4 степени заболевания:
- При наличии умеренной спленомегалии селёзенка незначительно выступает из-под ребер.
- На следующей стадии заболевания она занимает 1/3 зоны между пупком и подреберьем.
- Орган занимает примерно половину указанной области.
- Селезёнка достигает значительных размеров. Орган занимает практически всю брюшную полость.
Признаки спленомегалии
Воспалительная спленомегалия сопровождается перечисленными ниже симптомами:
- слабость;
- расстройство стула;
- тошнота;
- наличие острых болей режущего характера в левом подреберье.
Выделяют следующие симптомы невоспалительной спленомегалии:
- снижение работоспособности;
- бледность кожного покрова;
- ухудшение аппетита.
В отдельных случаях у пациента диагностируется гепатоспленомегалия, которая сопровождается увеличением размера печени и селезёнки. При этой патологии возникает чувство распирания в области правого подреберья.
Диагностика увеличения селезенки
Такой диагноз, как спленомегалия, ставится на основании перечисленных ниже диагностических процедур:
- Клинический анализ крови. Диагностируется снижение количества лейкоцитов.
- Посев крови, выявляющий наличие бактерий.
- Коагулограмма для обнаружения изменений в системе свертывания крови.
- Общий анализ мочи. При проведении этой диагностической процедуры выявляется наличие бактерий, сахара, белка.
- Анализ кала. Он выполняется для выявления паразитарного заражения.
Дифференциальная диагностика спленомегалии
Ввиду того, что спленомегалия возникает вследствие огромного количества причин важно проведение дифференциальной диагностики для определения правильной тактики лечения. С этой целью проводят следующие инструментальные методы обследования:
- МСКТ органов брюшной полости.
При выполнении исследования можно получить чёткое изображение органа. - Обзорная рентгенография брюшной полости.
При выполнении диагностической процедуры выявляется увеличение размеров селезёнки, смещение расположенных рядом анатомических структур. - Ультразвуковое исследование.
На УЗИ можно увидеть аномалии развития органа. - Сцинтиграфия.
При выполнении радиоизотопного исследования выявляют патологические изменения в структуре паренхимы селезёнки.
В первую очередь, необходимо устранить первопричину возникновения болезни.
При инфекционном заболевании, вызванном воздействием бактерий, применяют антибиотики. При вирусной природе болезни показано применение медикаментов с противовирусным эффектом.
При микозе назначают противогрибковые лекарства, при возникновении глистной инвазии - антигельминтные средства.
При анемии, вызванной недостаточным содержанием витамина В12, применяют витаминно-минеральные косплексы. При онкологических болезнях крови эффективны лекарства с противоопухолевым эффектом. При наличии выраженного воспалительного процесса в области селезёнки могут быть назначены гормональные медикаменты.
Медикаментозное лечение
При наличии инфекционных болезней применяют лекарства с противовирусным и антибактериальным эффектом. При аутоиммунных заболеваниях можно применять гормональные препараты. В отдельных случаях при спленомегалии показано использование лекарств, обладающих болеутоляющими свойствами.
Оперативное вмешательство проводится при:
- гигантском размере селезёнки;
- наличии гемолитической анемии или гиперспленизма;
- формировании в органе абсцессов или кист крупного размера;
- инфаркте селезёнки из-за тромбоза сосудов;
- болезни Гоше;
- наличии разрыва селезёнки, который сопровождается кровоизлиянием.
Народные средства
Лечение народными средствами позволяет усилить эффект, достигнутый при приёме медикаментов.
Настойка на основе пастушьей сумки.
15 граммов растительного сырья заливают 200 мл кипящей воды. Полученную смесь настаивают не менее 20 минут, фильтруют. Принимают по 10 мл средства трижды в день.
Настойка из хмелевых шишек.
Три шишки крупного размера заливают 0,2 л водки. Получившуюся смесь настаивают в сухом, защищённом от проникновения солнечного света месте на протяжении 10 дней. По прошествии этого времени средство процеживают. Принимают по 40 капель настойки трижды в сутки. Перед употреблением средство разводят достаточным количеством воды.
Если у больного имеется умеренная спленомегалия, можно воспользоваться и таким рецептом:
- Смешивают фиалковые цветы, крапивные листы, череды и землянику в одинаковом соотношении.
- 20 граммов лечебного сбора заливают 450 мл кипящей воды.
- Ёмкость укутывают тёплым полотенцем и настаивают 5 часов.
- После этого средство процеживают. Принимают по 200 мл средства дважды в день. При раздражении слизистой оболочки пищеварительных органов из сбора исключают крапиву.
Диета при спленомегалии
Для улучшения функций кроветворной системы в рацион включают продукты, богатые железом, аскорбиновой кислотой, медью. Для нормализации уровня глюкозы в рацион включают продукты, в которых содержится большое количество пектина.
При увеличении размеров селезёнки полезны:
- блюда из мяса постных сортов;
- морепродукты;
- блюда, приготовленные из морской рыбы;
- гречневая каша;
- мёд;
- блюда с имбирём;
- морсы, приготовленные из ягод;
- свежие фрукты;
- ягоды;
- зелёный чай;
- отвар шиповника.
Из рациона рекомендуется исключить спиртные напитки, консервированные овощи, копчёности. Максимально ограничивают потребление продуктов быстрого приготовления, кондитерских изделий, свежего белого хлеба, крепко заваренного чая и кофе.
Профилактика и прогноз при увеличении селезенки
Как и лечение выраженной спленомегалии, профилактические мероприятия имеют большое значение. Пациенту рекомендуется вести здоровый образ жизни. Следует отказаться от вредных привычек, придерживаться сбалансированного меню.
Прогноз в большинстве случаев благоприятный. У некоторых пациентов возникают серьёзные осложнения. Разрыв селезёнки сопровождается обильным кровотечением, что провоцирует появлению геморрагического шока. При отсутствии должного лечения возможен летальный исход.
При ухудшении функций селезёнки может возникнуть гиперпленизм. При этом состоянии развиваются анемия, лейкопения, тромбоцитопения. В итоге ухудшается свёртываемость крови, снижается иммунитет, появляются признаки гипоксии.
Спленомегалия: код по МКБ-10
R16.1 Спленомегалия, не классифицированная в других рубриках
D73.2 Хроническая застойная спленомегалия
R16 Гепатомегалия и спленомегалия, не классифицированные в других рубриках
Увеличение селезенки или спленомегалия
Селезенка — это небольшой орган, который находится в брюшной полости, прямо грудной клеткой слева. Она исполняет очень важную роль в организме человека. Это орган иммунного ответа организма на попадание инфекции.
Селезенка — это место, где образовываются иммуноглобулины, которые борются с болезнями. Также она очищает кровь от эритроцитов и тромбоцитов, которые уже устарели или имеют аномалии. Дополнительно, она отвечает за кроветворение. И, конечно же, это один из главных органов в теле человека, который отвечает за депонирование крови.
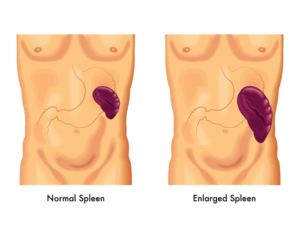
Спленомегалия — это увеличение размера больше 300 грамм и размера по длине больше 20 сантиметров. В свою очередь, увеличение органа больше чем 20 см и 1000 грамм, говорит об массивную спленомегалии
Причины увеличение размера
Самыми частыми причинами спленомегалии являются:
— Онкогематологические заболевания. Раковые клетки крови вызывают инфильтрацию селезенки и как результат ее увеличение;
— Острые и хронические инфекционные болезни ( сифилис, мононуклеоз, туберкулез, цитомегаловирус, малярия) в организме приводят к увеличению активности иммунной функции селезенки и при длительном процессе, ее размер растет.
— Аутоиммунные процессы в организме(ревматоидный артрит, амилоидоз, волчанка)
— Заболевания печени повышают давления в сосудах, что приводит к увеличению селезенки;
— Застой крови в селезенке(венозный тромбоз, сердечная недостаточность, портальная гипертензия)
— Секвестрация селезенки. Это состояния, при котором в селезенке происходит повышенное разрушение тромбоцитов.
— Локальный процесс. (Кисты, онкологические опухоли, абсцессы);
Точную причину увеличение селезенки установить сложно. Этот процесс требует полноценного врачебного обследования.
В большинстве случаев пациент не чувствует конкретных симптомов. Чаще всего это сопровождается большим симптомокомплексом определенного заболевания, что вызвало увеличение селезенки. О нарушении работы селезенки может говорить:
* Постоянная усталость, недомогание, сонливость, бледность кожи, что вызвано анемией;
* Частые инфекционный заболевания, как результат нарушения иммунной функции селезенки;
* Боль в левом подреберье;
* Чувство переедания, даже после приема незначительного количества еды.
И последний, самый явный симптом, это заметное увеличение селезенки визуально. Он случается довольно редко, и означает о критическом увеличение органа.
Довольно часто бессимптомную спленомегалию диагностируют на профилактических осмотрах. В таком случае существует большая вероятность обнаружить первичную болезнь, которая спровоцировала рост селезенки на ранних стадиях и провести эффективное лечение.
Диагностика спленомегалии
Когда вы приходите к доктору с определенными симптомами, в первую очередь он начинает собирать ваши жалобы, анамнез заболевание и др. Далее он начинает объективный осмотр, во время которого проводит пальпацию и перкуссию живота в проекции селезенки. Врач оценивает пальпаторно размер селезенки, ее чувствительность и напряжение мышц живот над селезенкой.
Пальпация и перкуссия живота достаточно чувствительные методы. Вероятность успешного определения спленомегалии составляет около 60-80% (что подтверждается данными УЗИ).
После этого, он направляет пациента на сдачу анализов:
— Общий анализ крови;
— Биохимический анализ крови;
Также врач назначает лабораторные обследования конкретного заболевания, что могло вызвать спленомегалию:
— Анализ крови на иммуноглобулины к конкретной инфекции;
Дополнительно пациент проходит инструментальное методы диагностики;
* УЗИ брюшной полости;
Они позволяют визуализировать селезенку, вычислить ее точный размер и толщину стенок. Диагностировать новообразование или кисту как причину большого размера органа.
Чем опасна спленомегалия?
Спленомегалия достаточно опасное состояние. Так как из-за увеличения размера органа вызывает анатомические дефекты и физиологические сбои в функционировании селезенки.
Это приводит к определенным осложнениям:
* Инфекционные заболевания. Нарушается синтез лимфоцитов, что снижает эффективность иммунной системы;
* Кровоточивость и анемия. Из-за большого размера селезенка начинает активно захватывать и утилизировать тромбоциты и эритроциты, что, в конечном результате, приводит к кровоточивости;
И один из самых опасных осложнений — это разрыв селезенки. Когда селезенка увеличивается, стенка ее капсулы истончается и даже незначительный удар в ее область, может привести к разрыву. Это очень опасное состояние, так как кровотечения из селезенки достаточно тяжело остановить. Поэтому ее приходится полностью удалять.
Спленомегалия у детей
Так как размеры селезенки широко варьируются в зависимости от возраста и генетики. Поэтому современная концепция спленомегалии неприменима для детей.
Одной из главных причин увеличение детской селезенки остаются инфекционные и онкогематологические заболевания.
Основная цель в лечении спленомегалии — это убрать причину развития такого состояния и провести профилактику осложнений.
Так, при инфекционных заболеваниях применяют антибиотики или противовирусные препараты.
В случае развития онкогематологического процесса назначается химио- и радиотерапия, которая поможет побороть опухоль.
Если размер селезенки достиг критического уровня, это может привести к серьезным нарушением ее функции и работы целого организма, что будет угрожать жизни. Таким пациента проводится спленэктомия — удаления селезенки. Иногда это единственный метод спасти пациента.
Заполните всего три поля
и наш специалист Вам перезвонит!
Ваши данные успешно отправлены! Ожидайте нашего звонка.
РАДИОХИРУРГИЯ КИБЕРНОЖ
Инновационный метод лечения,
радиохирургия на системе
"КиберНож" , применяется в
Клинике Спиженко для
дистанционного лечения
опухолей
ЛУЧЕВАЯ ТЕРАПИЯ IMRT
Лучевая терапия опухолей
в Клинике Спиженко
проводится на линейном
ускорителе последнего
поколения Elekta с
функцией IMRT
(максимальной защиты
здоровых тканей)
МАЛОТРАВМАТИЧНАЯ ХИРУРГИЯ - ЛАПАРОСКОПИЯ
Современные методы хирургического лечения онкологических пациентов применяются в Центре
хирургии Клиники Спиженко на постоянной основе, в том числе, малотравматичая лапароскопия
Читайте также:
- Случай успешного лечения кишечной инвагинации без хирургического вмешательства
- Безопасность бронхиальных провокационных проб. Орган-мишень при бронхиальной астме
- Сравнение преимуществ и рисков использования лекарственных препаратов
- Формулы для определения срока беременности. Формула Жорданиа. Формула Скульского.
- Работы Мастерса и Джонсона в сексологии. Сексологическая систематика Мастерса и Джонсона.
