Суставная сумка пациента. Периартикулярные и синовиальные ткани
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Статья посвящена вопросам ультразвуковой диагностики поражения суставов у детей с псориатическим артритом. Проведены оценка и изучение возможности ультразвукового исследования в диагностике псориатического артрита у детей.
The article is devoted to the issues of ultrasound diagnostics of joint affection in children with the psoriatic arthritis. The aim of this work was to evaluate and explore the feasibility of ultrasound in the diagnostics of psoriatic arthritis in children.
Заболевания опорно-двигательного аппарата характеризуются широкой распространенностью в популяции. Большинство из них дебютирует в детском возрасте и имеет тенденцию к хроническому течению. Судьба человека с ювенильным артритом (ЮА), начавшимся в раннем возрасте, нередко решается уже на этапе детства или подросткового возраста. Хронический, прогрессирующий характер течения ЮА обуславливает социальную значимость этой проблемы, так как нередко уже в детском и подростковом возрасте приводит к инвалидизации. По этой причине к данной проблеме привлечено пристальное внимание врачей, ученых и медицинской общественности [1].
Псориатический артрит (ПсА) — хроническое воспалительное заболевание суставов, которое развивается примерно у трети больных псориазом 1. ПсА у взрослых относится к группе серонегативных спондилоартритов. По классификации 1998 г. Дурбан ПсА у детей относится к ювенильному идиопатическому артриту.
При артритах, в частности ПсА, в воспалительный процесс вовлекаются многие ткани сустава, однако начало его часто связано с экссудативным синовитом. В дебюте заболевание выражается отеком синовиальной оболочки, пролиферацией и гипертрофией ворсин. Позднее в процесс включаются периартикулярные мягкие ткани, а суставной хрящ пока остается интактным. В подострой фазе заболевания пролиферация соединительнотканных элементов выступает на передний план [4, 5].
У большинства больных ПсА отсутствует четкая хронологическая зависимость между поражением кожи и суставов, хотя артрит чаще встречается у больных тяжелым псориазом. У детей, как правило, артрит предшествует появлению псориаза. Однако даже при наличии у ребенка симптомов этого дерматоза он обычно не столь явно выражен, как у взрослых, поэтому нередко просматривается врачами. Чаще заболевание начинается с моно-, олигоартрита суставов кистей. В последующем у 40-80% детей процесс постепенно распространяется на другие суставы, хотя и в этом случае может носить асимметричный характер 3.
У детей классические проявления псориаза — эритематозные папулы, покрытые серебристыми чешуйками, которые сливаются в бляшки различной формы. Чаще всего поражается кожа локтей, коленей, паховой области, волосистой части головы. При постановки диагноза псориаза существенны два симптома: признак «стеарина» (при отторжении одной чешуйки появляется белое пятно из-за сухости и ломкости покрова) и признак «Аuspits» (появление точечного кровотечения после соскоба чешуйки слой за слоем из-за дермического папиломатоза). Поражаются также и ногтевые пластинки. Ключом к диагнозу является локализация и характер поражения суставов (например, асимметрия поражения, наличие дактилита, поражение дистальных межфаланговых суставов), которые являются основанием для тщательного осмотра паховой области, пупка и волосистой части головы с целью выявления псориатических поражений 3.
В 70% случаев ПсА проявляется асимметричным моно-, олигоартритом (асимметричность — характерная черта этого заболевания). ПсА свойственно также вовлечение в дебюте болезни так называемых суставов-исключений (межфалангового сустава I пальца и проксимального межфалангового — V пальца кисти). Особенностью ПсА является поражение всех суставов одного пальца кисти — аксиальный, или осевой, артрит. Нередко при этом наблюдается тендовагинит сухожилий сгибателей, что придает пораженному пальцу сосискообразный вид. Кожа над пораженными суставами, особенно пальцев кистей и стоп, нередко приобретает багровую или багрово-синюшную окраску. Но интересно, что болезненность такого сустава, в том числе и пальпаторная, обычно небольшая 3.
Классическая рентгенография в настоящее время еще остается основным методом диагностики дегенеративных и воспалительных заболеваний суставов. Рентгенографическое исследование позволяет хорошо визуализировать и оценить изменения в костных структурах, но мягкотканные элементы малодоступны ей, поэтому в последние годы в диагностике заболеваний опорно-двигательного аппарата широкое применение нашло ультразвуковое исследование (УЗИ). Этот метод высокой достоверности, информативности, неинвазивности (в отличие от артроскопии), доступен и экономичен (по сравнению с КТ и МРТ). Он не имеет противопоказаний, дает возможность проводить многократные повторные исследования, помогает выявить ранние патологические процессы, определить стадию заболевания и осуществлять дифференциальную диагностику заболеваний суставов [4, 5].
В отечественной и зарубежной литературе наиболее освещено УЗИ-исследование ревматоидного артрита (РА). Эхографически в дебюте заболевания обнаруживается увеличение толщины суставного хряща вследствие его набухания, наличие в нем жидкости, выявляются мелкие кисты и эрозии в области субхондральной пластины. При прогрессировании заболевания наблюдаются относительно равномерное истончение суставного хряща, нарастание количества кист и эрозий. При РА довольно часто отмечается увеличение супрапателлярной сумки с избытком жидкости, но количество ее обычно больше, чем при остеоартрозе, она чаще неоднородна, обычно более эхогенна, синовиальная оболочка утолщена до 2-5 мм [4, 5].
На ранних стадиях псориатического артрита изменения прежде всего происходят в мягкотканных структурах, в частности в гиалиновом хряще, синовиальной оболочке. В литературе эти изменения больше всего описаны уже при выраженных проявлениях ПсА, когда уже клинически и рентгенологически относительно легче могут быть определены соответствующие симптомы заболевания. Практически нет работ, связанных с УЗИ-исследованием ПсА в детской практике. Цель нашей работы оценить и изучить возможности УЗИ в диагностике ПсА у детей.
Ультразвуковое исследование проводилось 18 пациентам с ПсА в возрасте от 1 до 17 лет, 11 из них составляли девочки.
9 пациентов заболели в возрасте до 6,5 лет, остальные в подростковом возрасте. Средний возраст начала заболевания 7,4 года (минимальный 4 месяца, максимальный 14 лет). Средняя длительность заболевания составляла 4,4 года.
У 5 наблюдаемых нами детей заболевание началось с поражения кожи (поражение суставов у этих пациентов развилось в среднем через 2,4 года), а у 13 в дебюте наблюдался суставной синдром (поражение кожи у этих детей присоединилось в среднем через 3,9 года).
В дебюте заболевания у 2 пациентов отмечалась системная форма с отсроченным суставным синдромом, у 9 в дебюте отмечался полиартикулярный суставной синдром, включающий шейный отдел позвоночника, мелкие суставы кистей, тазобедренные суставы, а у 7 детей олигоартикулярный, иногда асимметричный суставной синдром, причем процесс начинался с поражения голеностопных, коленных, проксимальных межфаланговых кистей и тазобедренных суставов.
Мы проводили УЗИ коленных, тазобедренных и голеностопных суставов, с использованием УЗИ прибора экспертного класса (Vivid E9) с высокочастотным линейным датчиком. Была проведена артросонография 78 суставов различной локализации. Коленные суставы были вовлечены в процесс у 18 детей, тазобедренные — у 12, голеностопные — у 9 пациентов.
Результаты проведенного исследования показали (табл.), что у больных ПсА выявляется поражение всех анатомических структур сустава с разнообразной ультразвуковой картиной. Наиболее распространенными изменениями в суставах были увеличение количества внутрисуставной жидкости и пролиферация синовиальной оболочки. Появление жидкости в суставах определялось у подавляющего числа пациентов (90%), и только у 10% наблюдаемых детей жидкость в суставной полости отсутствовала. В нашем исследовании преобладал однородный выпот в полость сустава (82%). Неоднородность структуры (18%) была обусловлена выявлением на фоне анэхогенного содержимого гиперэхогенных включений (фибрин). Увеличение синовиальной оболочки в виде диффузного утолщения выявлено в 90% суставов (рис. 1-3). В 11,5% случаях имело место истончение хряща (выявлено у пациентов с длительностью заболевания от 5 лет и более), которое в ряде наблюдений сопровождалось изменением контуров в виде неровности и нечеткости, а в ряде случаев — изменением нормальной эхоструктуры.
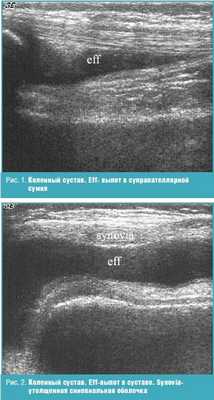
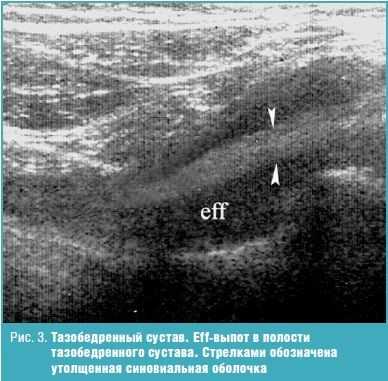
Ряд авторов полагает, что первичной мишенью при ПсА является не синовиальная оболочка, а костная ткань и воспаленные энтезы [4, 5]. Ультразвуковая картина изменений связок и сухожилий включала в себя энтезопатии собственной связки надколенника и сухожилия четырехглавой мышцы бедра и теносиновиты [4, 5].
В литературе описано, что при энтезопатиях собственных связок надколенников и сухожилий квадрицепсов преобладает утолщение связки в месте прикрепления, потеря типичной слоистой структуры, появление мелких гиперэхогенных включений. Возможны изменения со стороны кости при энтезопатиях в виде неровности кортикального слоя, а также значительное снижение эхогенности собственной связки надколенника в месте прикрепления кости, с потерей типичной структуры [4, 5]. Обычно это пациенты с высокой активностью заболевания. В нашей группе исследуемых детей таких не встречалось.
Нам удалось выявить теносиновиты сгибателей пальцев, сгибателей и разгибателей кистей у 4 пациентов. У всех детей появление жидкости в синовиальном влагалище сухожилия сочеталось с сохранением нормальной эхоструктуры самого сухожилия.
Костные эрозии по данным ультразвукового исследования не были нами выявлены, хотя в литературе описаны случаи обнаружения эрозий и большей чувствительности эхографии в выявлении эрозий по сравнению с классической рентгенографией.
Заключение: выставить диагноз псориатического артрита не сложно, если у ребенка имеется поражение кожи. Для диагноза имеет значение асимметричный моно-, олигоартрит, особенно с поражением пальцев кистей или стоп, аксиальный артрит, вовлечение в процесс в дебюте болезни дистальных межфаланговых суставов или суставов-исключений, асимметричный сакроилеит. Определенные трудности возникают при отсутствии у больных кожного процесса. В этих случаях следует тщательно обследовать пациента с целью поиска даже минимальных проявлений псориаза 1. Для постановки диагноза используются Ванкуверовские диагностические критерии ювенильного псориатического артрита (1989).
Определенный ювенильный ПсА:
- • артрит и типичная псориатическая сыпь или
- • артрит и наличие хотя бы трех из следующих «малых» признаков:
а) изменения ногтей (синдром «наперстка», онихолизис);
б) псориаз у родственников 1-й или 2-й степени родства;
в) псориазоподобная сыпь;
г) дактилит.
Вероятный ювенильный ПсА:
Ультразвуковое исследование является высокоинформативным методом в постановке диагноза ПсА, позволяющим выявить широкий спектр морфологических изменений в суставах больных псориатическим артритом (отмечается корреляция между выраженностью УЗИ-симптомов и тяжестью течения артрита), что позволяет проводить мониторирование и коррекцию терапии. Этот метод может быть использован и как скрининговый для исследования суставов у больных псориазом для выявления начальных симптомов артрита.
Литература
- Чебышева С. Н. Псориатический артрит. В кн: Руководство по детской ревматологии. Под ред. Геппе Н. А., Подчерняевой Н. С., Лыскиной Г. А. М.: ГЭОТАР-Медиа, 2011. 720 с.
- Бунчук Н. В., Бадокин В. В., Коротаева Т. В. Псориатический артрит. В кн.: Ревматология. Национальное руководство. Под ред. Насонова Е. Л., Насоновой В. А. М.: ГЭОТАР-Медиа, 2008. 720 с.
- Чебышева С. Н., Жолобова Е. С., Геппе Н. А., Мелешкина А. В. Диагностика, клиника и терапия псориатического артрита у детей // Доктор Ру. 2012. № 9 (77). С. 28-33.
- Абдуллаев Р. Я., Олейник И. А., Спузяк М. И. Возможности ультразвуковой диагностики при псориатическом артрите // Международный медицинский журнал. 2008. № 4. С. 95-98.
- Мач Э. С., Пушкова О. В. Ультразвуковая характеристика артрита коленного сустава при ревматических болезнях // Визуализация в клинике. 2001. № 19. С. 18-21.
С. Н. Чебышева 1 , кандидат медицинских наук
Н. А. Геппе, доктор медицинских наук, профессор
А. В. Мелешкина, кандидат медицинских наук
Е. С. Жолобова, доктор медицинских наук, профессор
Т. Я. Шевченко
А. А. Леонтьева
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Патология мягких тканей области плечевого и тазобедренного суставов: диагностика и лечение
Периартикулярная патология широко распространена и включает в себя огромный спектр изменений - от синдромов, выделенных в отдельные нозологические единицы, до симптомов, сопутствующих ревматологическим заболеваниям. При описании патологии мягких тканей обычно используют следующие понятия:
Периартикулярные заболевания плечевого сустава
Периартикулярные заболевания плечевого сустава представлены несколькими нозологическими формами:
1) изолированное поражение сухожилий мышц, окружающих сустав (дегенерация, воспаление, частичные и полные разрывы): тендинит мышц вращательной манжеты (с указанием конкретной мышцы), тендинит двуглавой мышцы плеча, кальцифицирующий тендинит, разрыв (частичный или полный) сухожилий мышц области плечевого сустава;
2) диффузное невоспалительное поражение капсулы плечевого сустава (ретрактильный капсулит); 3) субакромиальный синдром (комплексное поражение структур, окружающих субакромиальную сумку).
Шаровидное строение плечевого сустава позволяет производить разнообразные движения: сгибание, разгибание, отведение, приведение и ротацию. Следует помнить, что угол движения в плечевом суставе без участия лопатки характеризует истинный объем движений в нем, а с участием их - полный объем. При тестировании отведения плеча боль в суставе может возникнуть, когда угол отведения достигает 70-90°. Это связано с тем, что большой бугорок плечевой кости поднимается вплотную к акромиальному отростку и может сдавливать проходящие здесь структуры (сухожилие надостной мышцы и субакромиальную сумку). При продолжении подъема руки большой бугорок отходит от акромиального отростка и боли значительно уменьшаются. Такая болезненная дуга характерна для тендинита надостной мышцы или субакромиального бурсита. Появление боли в момент максимального отведения руки в плечевом суставе (до 160-180°) указывает на поражение ключично-акромиального сустава. При переднем вывихе отмечается смещение головки плечевой кости кпереди и книзу, что ведет к характерному изменению контуров плеча и резкому ограничению подвижности из-за болезненности (табл. 1).
Таблица 1. Выявление симптомов при осмотре пораженных структур области плечевого сустава
Боль, ограничение движения
Поражение структур
При отведении руки
Сухожилие надостной мышцы, субакромиальная сумка
При максимальном подъеме руки вверх
При наружной ротации (попытка причесаться)
Сухожилие подостной и малой круглой мышц
При внутренней ротации (попытка завести руку за спину)
Сухожилие подлопаточной мышцы
При сгибании в локтевом суставе и супинации предплечья (подъем тяжести, поворот ключа в двери кнаружи)
Сухожилие двуглавой мышцы плеча
Нарушены (болезненны и/или ограничены) все движения
Поражение капсулы (или собственно плечевого сустава)
Боль в области плеча, не связанная с движениями
Плексит, синдром грудного выхода
При тендинитахмышц плеча рекомендуется следующее:
Лечение кальцифицирующего тендинита сухожилий вращательной манжеты плеча проводится в соответствии с принципами терапии обычного тендинита. Однако кальцифицирующий тендинит редко излечивается полностью и часто рецидивирует. Есть данные о том, что в ряде случаев эффективна экстракорпоральная ударноволновая терапия, которая оказывает как обезболивающее, так и антикальцифицирующее действие. Ретрактильный капсулит следует рассматривать как один из вариантов синдрома рефлекторной симпатической дистрофии (изолированно или в рамках синдрома «плечо - кисть»), который отличается от тендинитов отсутствием дегенеративного компонента в патогенезе, диффузным характером поражения капсулы плечевого сустава, проявляющегося фиброзом, вовлечением костных структур в виде регионарного остеопороза. Лечение ретрактильного капсулита направлено на физическую реабилитацию с восстановлением первоначального объема движений в плечевом суставе, подчиняется принципам лечения рефлекторной симпатической дистрофии.
Субакромиальный синдром (субакромиальный синдром столкновения) развивается вследствие нарушения баланса между мышцами - стабилизаторами и депрессорами головки плечевой кости (надостной, подостной, подлопаточной и двуглавой мышцы плеча), что приводит к уменьшению пространства между головкой плечевой кости и акромионом, к хронической травматизации сухожилий мышц вращательной манжеты плеча при движениях. Выделяют следующие стадии суб акромиального синдрома:
Лечение субакромиального синдрома зависит от степени выраженности клинических проявлений и стадии процесса. При I стадии следует избегать подъема руки над головой, рекомендуется пробная терапия полными дозами НПВС в течение 2 недель, подакромиальное введение глюкокортикостероидов (ГКС) (повторная инъекция не ранее чем через 6 недель), физиотерапевтическое лечение при наличии слабости мышц плечевого пояса (через 1-2 недели). При II стадии - медикаментозное лечение (то же, что и при I стадии), при неэффективности терапии в течение года - субакромиальная декомпрессия (пересечение клювовидно-акромиальной связки с передней акромионопластикой); при III стадии - артроскопическая ревизия субакромиального пространства, удаление остеофитов, восстановление целостности сухожилий.
Поражение периартикулярных тканей области тазобедренного сустава
Тазобедренный сустав - крупный шаровидный сустав, который обладает значительным объемом движений: сгибание-разгибание, отведение-приведение, пронация-супинация. Подвижность тазобедренного сустава обусловливается особенностями строения - удлиненной шейкой бедренной кости, которая образует с осью конечности угол 130°. Наиболее частыми причинами болей в тазобедренных суставах служат травмы, артриты (остеоартроз (ОА), ревматоидный артрит), асептический некроз головки бедренной кости, рассекающий остеохондрит (болезнь Пертеса), инфекции (например, остеомиелит, туберкулезный коксит). Однако нередко встречается и патология мягких тканей, окружающих сустав (табл. 2).
Таблица 2. Периартикулярная патология области тазобедренного сустава
Вид патологии
Характеристика
Воспаление глубокой сумки большого вертела
Чаще возникает у женщин 40-60 лет, страдающих ОА. Боль в области большого вертела. Боль иррадиирует по наружной поверхности бедра
Припухлость и болезненность определяются по передневнутренней поверхности бедра ниже паховой связки, внизу живота. Усиление болей отмечается при разгибании бедра, ходьбе
Энтезопатия вертела (трохантерит)
Невозможность лежать на боку. Локальная болезненность вертела. Сохранность объема ротации бедра. Боль при сопротивлении активному отведению бедра
Боль в области седалищного бугра (но сумка расположена более поверхностно по отношению к седалищному бугру). Развивается вторично при сидении на твердой поверхности, особенно у худых людей, а также у бегунов. Боли могут усиливаться при сгибании бедра
Тендинит приводящей мышцы бедра
Часто развивается в результате спортивных травм. Боли, как правило, локализуются в наиболее проксимальной части паховой области, вблизи от места прикрепления мышц к костям таза. Боли усиливаются при отведении ноги в тазобедренном суставе, могут возникнуть хромота и определенные ограничения функциональной активности пациента
Энтезопатия в области седалищного бугра
Боль при сидении на жестком основании в области седалищного бугра. Боль при ходьбе в момент отрыва ноги от пола
Синдром грушевидной мышцы
Боли в пояснице, ягодице, крестцово-подвздошном суставе, тазобедренном суставе и по задней поверхности бедра. Боль и слабость мышцы при отведении согнутого до 90° бедра в тазобедренном суставе. Боль и обнаружение уплотненных пучков мышцы при наружной или внутритазовой пальпации. В случае грубой компрессии ствола седалищного нерва появляются глубокие, тупые, тянущие, простреливающие, иногда жгучие боли, которые усиливаются в основном ночью, в тепле и при перемене погоды. Боли и другие симптомы могут уменьшаться в постели, но появляются или усиливаются в положении сидя или стоя, при вставании из положения сидя или приседании из положения стоя
Наиболее сложная диагностическая ситуация возникает тогда, когда пациент жалуется на боли в области тазобедренного сустава, но при рентгенологическом исследовании изменений не обнаруживается. В этих случаях имеет значение:
Наиболее частой причиной боли являются бурситы в области больших вертелов, для которых характерны:
Лечение околосуставной патологии области тазобедренного сустава должно проводиться с учетом основного заболевания (например, при ОА - назначение хондропротективных средств, контроль массы тела; при серонегативном спондилоартрите - назначение болезнь-модифицирующих препаратов (БМП) (сульфасалазин, метотрексат и др.), при туберкулезном коксите - противотуберкулезных специфических средств и т.д.). Нередко основными методами лечения становятся локальное введение глюкокортикоидов, проведение электрофореза и ионофореза, назначение миорелаксантов.
Одним из основных направлений в лечении околосуставной патологии мягких тканей является назначение различных форм НПВС. Противовоспалительная и анальгетическая активность НПВС связана с уменьшением продукции простагландинов. Противовоспалительное действие НПВС обусловлено подавлением активности циклооксигеназы (ЦОГ) - основного фермента метаболизма арахидоновой кислоты, катализирующий ее превращение в простагландины. Механизмы действия НПВС достаточно хорошо изучены, описаны также основные побочные эффекты данной группы лекарственных средств, ограничивающие их применение у пациентов в группах риска. Альтернативой пероральному и парентеральному использованию НПВС, а также важным вспомогательным компонентом комплексного лечения болевого синдрома при периартикулярной патологии является локальная терапия с применением НПВС. В настоящее время сформулированы основные требования к препаратам, применяемым для локальной терапии: высокая эффективность, отсутствие местных токсических и аллергических реакций на препарат, способность лекарственного средства проникать через кожу, достигая ткани-мишени; концентрация препаратов в сыворотке крови не должна достигать уровня, приводящего к побочным эффектам. Наиболее удачной формой для локальной терапии является гель, в составе которого содержится спирт, обеспечивающий быстрое всасывание действующего вещества в поверхностно расположенные структуры сустава. Поэтому применение геля является оправданным по сравнению с мазями или кремами и более экономичным. Всем этим требованиям отвечает ДИП Рилиф - двухкомпонентный гель для наружного применения на основе ибупрофена 5% и ментола 3% природного происхождения, в котором анальгетический и противовоспалительный эффекты ибупрофена дополняются и усиливаются терапевтическими свойствами левоментола (оптического изомера ментола) за счет рефлекторной реакции, связанной с раздражением нервных окончаний кожи, стимуляцией ноцицепторов. Благодаря трансдермальному проводнику (диизопропаноламин), входящему в состав основы геля, молекулы ибупрофена в связанном состоянии проникают сквозь поверхностный слой кожи. Ментол способствует выделению сосудорасширяющих пептидов, что приводит к дополнительному отвлекающему и обезболивающему эффекту, вызывая ощущение легкой прохлады.
Для усиления локального противовоспалительного эффекта средство следует наносить многократно в течение дня. Клинические исследования последних лет показали, что минимальным является 4-кратное нанесение локального средства в течение суток. При активном воспалении с максимально выраженными болями количество нанесений препарата следует увеличить до 6 раз в день.
Патология мягких тканей области плечевого и тазобедренного суставов — диагностика и лечение
Рассмотрены нозологические формы периартикулярных заболеваний плечевого и тазобедренного суставов, диагностика и подходы к лечению околосуставной патологии мягких тканей с применением нестероидных противовоспалительных средств, глюкокортикостероидов.
Nosologic forms of para-articular diseases of hip and shoulder joints are analyzed, together with diagnostics and approaches to treatments peribursal soft tissues pathology with application of nonsteroidal antiinflammatory agents, glycocorticosteroids.
Периартикулярная патология широко распространена и включает в себя огромный спектр изменений от синдромов, выделенных в отдельные нозологические единицы, до симптомов, сопутствующих ревматологическим заболеваниям.
При описании мягкотканой патологии обычно используют следующие понятия:
- тендинит — воспаление ткани сухожилия;
- теносиновит/тендовагинит — воспаление ткани сухожилия и сухожильного влагалища;
- энтезит/энтезопатия — воспаление ткани сухожилия в месте прикрепления его к кости;
- бурсит — воспаление синовиальных сумок, тонкостенных полостей, выстланных синовиальной оболочкой, которые облегчают движение сухожилий и мышц над костными выступами.
1) изолированным поражением сухожилий мышц, окружающих сустав:
- тендинит мышц вращательной манжеты (с указанием конкретной мышцы);
- тендинит двуглавой мышцы плеча;
- кальцифицирующий тендинит;
- разрыв (частичный или полный) сухожилий мышц области плечевого сустава;
2) диффузным невоспалительным поражением капсулы плечевого сустава (ретрактильный капсулит);
3) субакромиальным синдромом (комплексное поражение структур, окружающих субакромиальную сумку).
Шаровидное строение плечевого сустава позволяет производить в нем разнообразные движения: сгибание, разгибание, отведение, приведение и ротацию. Следует помнить, что угол движения в плечевом суставе без участия лопатки характеризует истинный объем движений в нем, а с участием их — полный объем. При тестировании отведения плеча боль в суставе может появляться лишь в момент, когда оно достигает 70-90°. При этом большой бугорок плечевой кости поднимается вплотную к акромиальному отростку и может сдавливать проходящие здесь структуры (сухожилие надостной мышцы и субакромиальную сумку). При продолжении подъема руки большой бугорок отходит от акромиального отростка и боли значительно уменьшаются. Такая болезненная дуга характерна для тендинита надостной мышцы или субакромиального бурсита. Появление боли в момент максимального отведения руки в плечевом суставе (до 160-180°) указывает на поражение ключично-акромиального сустава. При переднем вывихе отмечается смещение головки плечевой кости кпереди и книзу, что ведет к характерному изменению контуров плеча и резкому ограничению подвижности из-за болезненности (табл. 1).
При тендинитах мышц плеча рекомендуется следующее:
- избегать движений, вызывающих боль, в течение 2-3 нед;
- назначение нестероидных противовоспалительных средств (НПВС) на время выраженного болевого синдрома, воспаления;
- локальное применение мазей и гелей с НПВС 3 раза в день в течение 14 дней (в остром периоде), а также раздражающие мази, усиливающие кровоток (с капсаицином), — при хроническом течении;
- периартикулярное введение глюкокортикоидов (ГК) (избегать при тендините двуглавой мышцы);
- физиотерапевтические методы: фонофорез, электрофорез, криотерапия, магнитные токи, бальнеотерапия.
Лечение кальцифицирующего тендинита сухожилий вращательной манжеты плеча соответствует тем же принципам, что и при обычном тендините. Однако кальцифицирующий тендинит редко излечивается полностью и часто рецидивирует. Имеются данные об эффективности в ряде случаев экстракорпоральной ударноволновой терапии в отношении как болевого синдрома, так и самих кальцификатов.
Ретрактильный капсулит следует рассматривать как один из вариантов синдрома рефлекторной симпатической дистрофии (изолированно или в рамках синдрома «плечо-кисть»), который отличается от тендинитов отсутствием дегенеративного компонента в патогенезе, диффузностью поражения капсулы плечевого сустава, проявляющегося фиброзом, вовлечением костных структур в виде регионарного остеопороза.
Лечение ретрактильного капсулита направлено на физическую реабилитацию с восстановлением первоначального объема движений в плечевом суставе, подчиняется принципам лечения рефлекторной симпатической дистрофии.
Субакромиальный синдром (субакромиальный синдром столкновения) развивается вследствие нарушения баланса между мышцами — стабилизаторами и депрессорами головки плечевой кости (надостной, подостной, подлопаточной и двуглавой мышцы плеча), что приводит к уменьшению пространства между головкой плечевой кости и акромионом, к хронической травматизации сухожилий мышц вращательной манжеты плеча при движениях.
Выделяют стадии субакромиального синдрома.
I. Отек и кровоизлияния в сухожилиях.
II. Фиброз, утолщение сухожилий, появление в них частичных надрывов.
III. Полные разрывы сухожилий, дегенеративные костные изменения, вовлекающие нижнюю поверхность акромиона и большой бугорок плечевой кости.
Лечение субакромиального синдрома зависит от степени выраженности клинических проявлений и стадии процесса. При I стадии — избегать подъема руки над головой, пробная терапия полными дозами НПВС в течение двух недель, подакромиальное введение глюкокортикостероидов (ГКС) (повторная инъекция не ранее чем через 6 недель), физиотерапевтическое лечение при наличии слабости мышц плечевого пояса (через 1-2 недели). При II стадии — медикаментозное лечение (см. выше), при неэффективности в течение года — субакромиальная декомпрессия (пересечение клювовидно-акромиальной связки с передней акромионопластикой), при III стадии — артроскопическая ревизия субакромиального пространства, удаление остеофитов, восстановление целостности сухожилий.
Поражение периартикулярных тканей области тазобедренного сустава
Тазобедренный сустав — крупный шаровидный сустав, который обладает значительным объемом движений: сгибание/разгибание, отведение/приведение, пронация/супинация. Подвижность тазобедренного сустава обусловливается удлиненной шейкой бедренной кости, которая образует с осью конечности угол 130°. Наиболее частыми причинами болей в тазобедренных суставах служат травмы, артриты (остеоартроз (ОА), ревматоидный артрит), асептический некроз головки бедренной кости, рассекающий остеохондрит (болезнь Пертеса), инфекции (например, остеомиелит, туберкулезный коксит). Однако нередко встречается и патология мягких тканей, окружающих сустав (табл. 2).
Наиболее трудная диагностическая ситуация возникает тогда, когда пациент жалуется на боли в области тазобедренного сустава, но при рентгенологическом исследовании изменений не обнаруживается. В этих случаях имеет значение:
- хорошо собранный анамнез;
- физическое обследование: сочетание болей при крайнем отведении и внутренней ротации позволяет подозревать артрит или остеонекроз; ограничение движений в прямой проекции у больных сахарным диабетом позволит заподозрить адгезивный капсулит;
- наличие таких общих признаков, как слабость, лихорадка, уменьшение массы тела или усиление боли ночью, требует специального лабораторного исследования для исключения опухоли или скрыто протекающих инфекционных процессов.
Наиболее частой причиной боли становятся бурситы в области больших вертелов, для которых характерны:
- боли глубокие, иногда жгучие, преимущественно по латеральной поверхности сустава и бедра. Боль возрастает при ходьбе по ровной поверхности и лестнице, сидении на корточках, сочетается с хромотой у 15% пациентов;
- боли уменьшаются в покое, но периодически могут усиливаться по ночам, особенно в положении лежа на больной стороне;
- при пальпации отмечается напряжение в зоне большого вертела;
- ощущается сопротивление при отведении бедра в положении пациента лежа в противоположном направлении, при этом может возникнуть ощущение дискомфорта.
Лечение околосуставной патологии области тазобедренного сустава должно учитывать основное заболевание (например, ОА — назначение «хондропротективных» средств, контроль массы тела; серонегативный спондилоартрит — назначение болезнь-модифицирующих препаратов (сульфасалазин, метотрексат и др.), туберкулезный коксит — противотуберкулезных специфических средств и т. д.). Нередко основными методами лечения становятся локальное введение ГК, проведение электрофореза и ионофореза, назначение миорелаксантов.
Одно из основных направлений в лечении околосуставной патологии мягких тканей — это назначение различных форм НПВС. Противовоспалительная и анальгетическая активность НПВС связана с уменьшением продукции простагландинов. Противовоспалительное действие НПВС обусловлено подавлением активности циклооксигеназы (ЦОГ) — основного фермента метаболизма арахидоновой кислоты на пути превращения ее в простагландины. Механизмы действия НПВС достаточно хорошо изучены, описаны также основные побочные эффекты данной группы лекарственных средств, ограничивающие их применение у пациентов в группах риска. Альтернативой пероральному и парентеральному использованию НПВС, а также важным вспомогательным компонентом комплексного лечения болевого синдрома при периартикулярной патологии является локальная терапия с применением НПВС. В настоящее время сформулированы основные требования к локальной терапии: препарат должен быть высокоэффективен, не должен вызывать местных токсических и аллергических реакций, а также обладать способностью к проникновению через кожу, достигая ткани-мишени, концентрация препаратов в сыворотке крови не должна достигать уровня, приводящего к побочным эффектам. Наиболее удачной формой для локальной терапии является использование геля, в составе которого спирт в качестве растворителя обеспечивает быстрое всасывание действующего вещества в поверхностно расположенные структуры сустава. Поэтому применение геля является оправданным по сравнению с мазями или кремами и более экономичным. Всем этим требованиям отвечает Дип Рилиф — двухкомпонентный гель для наружного применения на основе ибупрофена 5,0% и ментола 3,0% природного происхождения, в котором анальгетический и противовоспалительный эффекты ибупрофена дополняются и усиливаются терапевтическими свойствами левоментола (оптического изомера ментола) за счет рефлекторной реакции, связанной с раздражением нервных окончаний кожи, стимуляцией ноцицепторов. Благодаря компонентам основы геля молекулы ибупрофена в связанном состоянии проникают сквозь поверхностный слой кожи. Ментол обуславливает освобождение сосудорасширяющих пептидов, что приводит к дополнительному отвлекающему, обезболивающему эффектам, вызывая ощущение легкой прохлады. Для усиления локального противовоспалительного эффекта средство должно наноситься многократно в течение дня. Клинические исследования последних лет показали, что минимальным является 4-кратное нанесение локального средства в течение суток. При активном воспалении с максимально выраженными болями нанесение препарата следует увеличить до 6 раз в день.
- William J. Koopman (editor) et al. Arthritis and Allied Conditioins: A Textbook of Rheumatology, 13 th edition. Williams & Wilkins, 1997.
- Hakim A., Clunie G., Hag I. Oxford Handbook of Rheumatology, 2 nd edition. Oxford University Press, 2008. 606 p.
- John H. Klippel. Primer on the Rheumatic Diseases, 12 th edition. In: Leslie J. Grofford, John H. Stone, Cornelia M. Weyand. Atlanta, Georgia, 2001.
- R. Watts et al. Oxford Desk Reference: Rheumatology. Oxford University Press, 2009.
Н. А. Шостак, доктор медицинских наук, профессор
Н. Г. Правдюк, кандидат медицинских наук
А. А. Клименко, кандидат медицинских наук, доцент
ГБОУ ВПО РНИМУ им. Н. И. Пирогова Минздравсоцразвития, Москва
Ревматические заболевания околосуставных мягких тканей
Ревматические заболевания околосуставных мягких тканей - внесуставное поражение периартикулярных тканей. К ревматическим заболеваниям околосуставных мягких тканей (внесуставному ревматизму) относят воспалительные или дегенеративные изменения сухожилий (тендовагинит, тендинит), связок (лигаментит), зоны крепления связок и сухожилий к костям (энтезопатия), синовиальных полостей (бурсит), фасций (фасциит), апоневрозов (апоневрозит), не связанные с травмой, инфекцией, опухолью. Основными проявлениями данной группы ревматических заболеваний служат боль и затруднение движений в области суставов. Проводится системная противовоспалительная терапия, местно - физиолечение, введение кортикостероидов.
Общие сведения
Классификация
К числу первичных ревматических заболеваний относятся дистрофические и воспалительные поражения околосуставных структур, возникающие на фоне интактных суставов или остеоартроза. Ведущая роль в их происхождении отводится бытовым, профессиональным или спортивным нагрузкам, а также эндокринно-обменным, нейро-рефлекторным, вегетативно-сосудистым нарушениям, врожденной неполноценности связочно-сухожильного аппарата.
При вторичных ревматических заболеваниях изменения околосуставных тканей, как правило, обусловлены либо системным процессом (синдромом Рейтера, подагрическим или ревматоидным артритом), либо распространением воспаления с первично измененных суставов. Обозначая изменения околосуставных тканей, иногда используют термины периартроз или периартрит.
К числу наиболее распространенных форм внесуставного ревматизма верхней конечности относятся плечелопаточный, локтевой, лучезапястный периартрит. Ревматические поражения околосуставных тканей нижней конечности включают периартрит тазобедренного, коленного суставов и стопы. В числе прочих ревматических заболеваний околосуставных мягких тканей рассматриваются зозинофильный фасцит и фиброзит.
Симптомы
Патологические изменения вначале затрагивают сухожилия, подвергающиеся наибольшей нагрузке и механическому перенапряжению. Это приводит к появлению дефектов фибрилл, очагов некроза, развитию поствоспалительного склероза, гиалиноза и обызвествления. Первичные изменения локализуются в местах фиксации сухожилий к костной ткани (энтезисах) и носят название энтезопатии. В дальнейшем в процесс могут вовлекаться сухожильные влагалища (тендовагинит), синовиальные мембраны (бурсит), фиброзные капсулы (капсулит), связки суставов (лигаментит) и т. д.
К общим симптомам внесуставного ревматизма относятся боль и ограниченность подвижности сустава. Боли связаны с определенными активными движениями в суставе; локальные болезненные участки определяются в зонах фиксации сухожилий. При тендовагинитах и бурситах по ходу сухожилий или в проекции синовиальной мембраны четко обнаруживается припухлость.
Плечелопаточный периартрит
Преимущественно развивается у женщин старше 40-45 лет. Плечелопаточный периартрит обусловлен дистрофическими изменениями в сухожилиях надостной мышцы, мышцах-ротаторах плеча (подлопаточной, подостной, малой и большой круглых), сухожилиях головки двуглавой мышцы (бицепса) и субакромиальной сумке. Заинтересованность сухожилий надостной мышцы может выражаться простым тендинитом, кальцифицирующим тендинитом, надрывом (или разрывом) сухожилия.
Простой тендинит характеризуется болью в надостной мышце при активном отведении руки (симптом Дауборна), при этом наибольшая болезненность отмечается при амплитуде отведения конечности на 70—90°. Резкое усиление боли связано с временным сдавлением сухожилия между эпифизом плечевой кости и акромионом. Кальцифицирующая форма тендинита диагностируется после выполнения рентгенограмм плечевого сустава. Болевая симптоматика более выраженная, а двигательная функция сустава нарушена значительнее.
Надрыв или полный разрыв сухожилия, фиксирующего надостную мышцу, обычно вызван подъемом тяжести либо неудачным падением с упором на руку. От других форм плечелопаточного периартрита отличается типичным симптомом «падающей руки», т. е. невозможностью удержать руку в отведенном в сторону положении. Данное состояние требует проведения артрографии плечевого сустава и при выявлении разрыва сухожилия - хирургического вмешательства.
При тендиите головки бицепса отмечаются стойкий болевой синдром и пальпаторная болезненность при попытке напряжения двуглавой мышцы. Клиника субакромиального бурсита обычно развивается вторично, вслед за поражением надостной мышцы или бицепса. Характеризуется болями, ограничением ротации и отведения конечности (симптом блокированного плеча). Может протекать в форме кальцифицирующего бурсита с отложением в субакромиальной сумке солей кальция.
Периартрит локтевого сустава
Варианты поражения периартикулярных тканей локтевого сустава включают энтезопатии в области надмыщелков плечевой кости и локтевой бурсит. Энтезопатии сухожилий, фиксирующихся к надмыщелку плеча, составляют патогенетическую основу синдрома, именуемого «локоть теннисиста». Отмечаются боли в зоне наружного и медиального надмыщелков плечевой кости, которые усиливаются при малейшем напряжении разгибателей и сгибателей кисти и пальцев.
В случае локтевого бурсита пальпаторно определяется баллотирующее выпячивание в проекции локтевого отростка.
Периартрит тазобедренного сустава
Развивается при поражении сухожилий малой и средней ягодичных мышц, а также суставных сумок в области большого вертела бедра. Для клиники тазобедренного периартроза типично возникновение болей в верхненаружных отделах бедра при ходьбе и отсутствие в покое. Пальпация мягких тканей в районе большого вертела болезненна, рентгенологически выявляются обызвестление сухожилий и остеофиты по контуру апофиза бедренной кости.
Периартрит коленного сустава
Вызван поражением сухожильного аппарата, обеспечивающего фиксацию полусухожильной, портняжной, стройной, полуперепончатой мышц к медиальному мыщелку большеберцовой кости. Боль сопровождает как активные, так и пассивные движения (разгибание, сгибание, разворот голени), иногда отмечается локальная гипертермия и припухлость мягкотканных структур.
Лечение
Терапия ревматических поражений околосуставных мягких тканей проводится ревматологом и включает назначение режима покоя заинтересованной конечности, медикаментов группы НПВС (напроксена, фенилбутазона, диклофенака, индиметацина), сеансы фонофореза с гидрокортизоном, ЛФК, массажа.
При отсутствии положительной динамики в течение 2-х недель проводится локальное периартикулярная блокада тканей новокаином или глюкокортикостероидами. При часто рецидивирующих или устойчивых к терапии формах внесуставного ревматизма показаны сеансы локальной рентгенотерапии.
Периартикулярное введение лекарственного препарата
Периартикулярное введение препарата - это инъекции в периартикулярные ткани. Периартикулярные ткани - это мягкие ткани, окружающие сустав.
К ним относятся:
- сухожилия и их синовиальные влагалища;
- энтезисы - места, где сухожилия, связки, суставные капсулы соединяются с костью,
- бурсы - синовиальные сумки,
- связки,
- фасции - соединительнотканная оболочка, покрывающая мышцы,
- апоневрозы - широкие сухожильные пластины,
- мышцы, окружающие сустав.
Периартикулярные патологии развиваются при многих ревматических заболеваниях, но чаще являются самостоятельным воспалительным или дегенеративным процессом и могут возникать в любой из околосуставных структур.
В зависимости от очага воспаления выделяют следующие заболевания, при которых показаны периартикулярные инъекции:
- тендинит и тендовагинит (если воспалены сухожилия или сухожильное влагалище),
- бурсит (если воспалена синовиальная сумка),
- тендобурсит (при одновременном воспалении сухожилий и сумки),
- лигаментит (воспаление связки),
- энтезит (воспаление энтезисов),
- фиброзит (воспаление апоневроза и фасции)
- миотендинит (воспаление части мышцы, прилежащей к сухожилию) .
Для точной диагностики локализации патологического процесса используется УЗИ суставов. Если очаг проблемы выявлен точно, то квалифицированному ревматологу не составит труда выполнить адресное периартикулярное введение препарата. Точное попадание в цель позволяет не только снять воспаление и убрать болевой синдром, но и позволяет избежать хронизации заболевания. Кроме того, патологические изменения, возникшие в одной структуре, довольно быстро распространяются и на прилежащие ткани. Поэтому важно своевременно диагностировать нарушения и уделить должное внимание лечению.
Какие препараты вводят периартикулярно?
В лечении патологий околосуставных тканей используются глюкокортикоиды - синтетические аналоги гормонов надпочечников. Они наиболее эффективны при воспалительных патологиях, менее эффективны - при дегенетивно-дистофических. Их назначают при длительных, не поддающихся терапии другими препаратами воспалительных заболеваниях, сопряженных с болями и нарушениями функций суставов.
Эффект наблюдается уже после первой инъекции и сохраняется длительно (в зависимости от препарата до нескольких месяцев).
Как это делается?
Кожа обрабатывается йодом, затем спиртом. Препарат вводится в одном шприце с анестетиком. Для особо чувствительных пациентов может быть выполнена аппликационная местная анестезия.
Врач выбирает, какой препарат, в какой дозировке и сколько раз будет вводиться для достижения оптимального эффекта.
Читайте также:
