Техника доступа к сухожилиям сгибателей пальцев стопы
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Выбор метода реконструкции сухожилий производится с учетом сроков, прошедших с момента травмы, распространенности рубцовых изменений по ходу сухожилий, состояния кожного покрова в месте операции. Сухожильный шов показан при возможности соединения поврежденного сухожилия конец в конец, нормальном состоянии мягких тканей в области операции. Выделяют первичный сухожильный шов, выполняемый в пределах 10-12 суток после травмы при отсутствии признаков инфекции в области раны и резаном ее характере, и отсроченный шов, который накладывают в сроки от 12 дней до 6 недель после травмы при менее благоприятных условиях (рвано-ушибленные раны). Во многих случаях в более поздний период наложение шва невозможно из-за ретракции мышц и возникновения значительного диастаза между концами сухожилия. Все виды сухожильных швов можно разделить на две основные группы - удаляемые и погружные.
Удаляемые швы, предложенные в 1944 году Bunnell S., применяются при фиксации сухожилия к кости и в зонах, где ранние движения не столь необходимы. Шовная нить удаляется после того, как сухожилие достаточно прочно срастается с тканями в точке фиксации. Погружные швы остаются в тканях, неся механическую нагрузку. В ряде случаев используются дополнительные швы, обеспечивающие более совершенное сопоставление концов сухожилий. В застарелых случаях, а также при первичном дефекте показана сухожильная пластика (тендопластика). Источником сухожильного аутотрансплантата являются сухожилия, взятие которых не вызывает значительных функциональных и косметических нарушений, например, сухожилие длинной ладонной мышцы, поверхностных сгибателей пальцев кисти, длинных разгибателей пальцев стопы, подошвенной мышцы.
Повреждения сухожилий сгибателей пальцев
Сгибание 2-5 пальцев осуществляется за счет двух длинных сухожилий - поверхностного, прикрепляющегося к основанию средней фаланги и глубокого, прикрепляющегося к основанию дистальной фаланги. Сгибание 1 пальца осуществляется за счет сухожилия длинного сгибателя 1 пальца. Сухожилия сгибателей расположены в узких, сложных по форме костно-фиброзных каналах, изменяющих свою форму в зависимости от положения пальца
Изменение формы костно-фиброзных каналов 2-5 пальцев кисти при их сгибании
В местах наибольшего трения между ладонной стенкой каналов и поверхностью сухожилий, последние окружены синовиальной оболочкой, формирующей влагалища. Сухожилия глубоких сгибателей пальцев соединены посредством червеобразный мышц с сухожильным разгибательным аппаратом.
При повреждении сухожилия глубокого сгибателя пальца при фиксированной средней фаланге сгибание ногтевой невозможно, при сочетанном повреждении обоих сухожилий также невозможно сгибание и средней фаланги.
Диагностика повреждений сухожилий сгибателей (1, 3 - глубокого, 2, 4 - обоих)
Сгибание же основной фаланги возможно за счет сокращения межкостных и червеобразных мышц.
Выделяют пять зон кисти, в пределах которых особенности анатомии влияют на технику и результаты первичного шва сухожилий.
В 1 зоне в костно-фиброзном канале проходит только сухожилие глубокого сгибателя, поэтому его повреждение всегда изолированное. Сухожилие имеет небольшую амплитуду движения, центральный конец часто удерживается mesotenon и может быть легко извлечено без значительного расширения зоны повреждения. Все эти факторы определяют хорошие результатом наложения первичного сухожильного шва. Наиболее часто применяют чрескостный удаляемый шов сухожилия. Возможно использование погружных швов.
На протяжении 2 зоны происходит перекрест сухожилий поверхностного и глубокого сгибателей пальцев, сухожилия плотно прилежат друг к другу, имеют большую амплитуду движений. Результаты шва сухожилия часто неудовлетворительны в следствие рубцовых сращений между скользящими поверхностями. Даная зона получила название критической или «ничейной».
Вследствие узости костно-фиброзных каналов не всегда возможен шов обоих сухожилий, в ряде случаев необходимо иссечение сухожилия поверхностного сгибателя пальца и наложение шва только на сухожилие глубокого сгибателя. В большинстве случаев это позволяет избежать контрактур пальцев и существенно не влияет на функцию сгибания.
В 3 зоне сухожилия сгибателей соседних пальцев разъединены сосудисто-нервными пучками и червеобразными мышцами. Поэтому повреждения сухожилий в этой зоне часто сопровождаются повреждением этих структур. После шва сухожилия необходим шов пальцевых нервов.
В пределах 4 зоны сухожилия сгибателей располагаются в запястном канале вместе со срединным нервом, который расположен поверхностно. Травмы сухожилий в этой зоне достаточно редки и практически всегда сочетаются с повреждением срединного нерва. Операция предусматривает рассечение поперечной связки запястья, шов сухожилий глубоких сгибателей пальцев, сухожилия поверхностных сгибателей иссекают.
На протяжении 5 зоны заканчиваются синовиальные влагалища, сухожилия соседних пальцев проходят вплотную друг к другу и при сжатии кисти в кулак смещаются вместе. Поэтому рубцовое сращение сухожилий между собой практически не влияет на объем сгибания пальцев. Результаты сухожильного шва в этой зоне как правило хорошие.
Производят иммобилизацию пальца с помощью тыльной гипсовой лонгеты сроком на 3 недели. Со второй недели после спадения отека и уменьшения болевого синдрома в ране производят пассивное сгибание пальца. После снятия гипсовой лонгеты начинают активные движения.
Повреждения сухожилий разгибателей пальцев
В образовании разгибательного аппарата принимают участие сухожилие общего разгибателя пальца и сухожилия межкостных и червеобразных мышц, соединенные множеством боковых связок, образуя сухожильно-апоневротическое растяжение
Разгибатели пальцев и кисти.
Необходимо помнить, что у указательного пальца и мизинца помимо общего, есть и сухожилие собственного разгибателя. Средние пучки сухожилия разгибателя пальцев прикрепляются к основанию средней фаланги, разгибая ее, а боковые пучки соединяются с сухожилиями мелких мышц кисти, прикрепляются к основанию ногтевой фаланги и выполняют функцию разгибания последней. Разгибательный апоневроз на уровне пястно-фалангового и проксимального межфалонгового суставов образует фиброзно-хрящевой диск на подобие надколенника. Функция мелких мышц кисти зависит от стабилизации основной фаланги разгибателем пальца. При согнутой основной фаланге они действуют как сгибатели, а при разогнутой совместно с разгибателем пальцев становятся разгибателями дистальной и средней фаланг.
Таким образом о совершенной разгибательно-сгибательной функции пальца можно говорить только при целостности всех анатомических структур. Наличие такой сложной взаимосвязанности элементов до некоторой степени благоприятствует спонтанному заживлению частичных повреждений разгибательного аппарата. Кроме того, наличие боковых связок разгибательной поверхности пальца препятствует сокращению сухожилия при повреждении.
Характерное положение, которое палец принимает в зависимости от уровня повреждения позволяет быстро поставить диагноз.
Диагностика повреждения сухожилий разгибателей
разгибателей на уровне дистальной фаланги палец принимает положение сгибания в дастальном межфаланговом суставе. Такая деформация получила название «палец-молоток» (mallet finger). В большинстве случаев свежих повреждений эффективно консервативное лечение. Для этого палец должен быть фиксирован в переразогнутом в дистальном межфаланговом суставе положении с помощью специальной шины. Величина гиперэкстензии зависит от уровня мобильности суставов пациента и не должна вызывать дискомфорт. Остальные суставы пальца и кисти необходимо оставить свободными. Срок иммобилизации оставляет 6-8 недель. Однако использование шин требует постоянного контроля за положением пальца, состоянием элементов шины, а также понимания пациентом стоящей перед ним задачи, поэтому в ряде случаев возможна трансартикулярная фиксация ногтевой фаланги спицей на тот же срок. Хирургическое лечение показано при отрыве сухожилия от места прикрепления со значительным костным фрагментом. В этом случае производится чрезкостный шов сухожилия разгибателя с фиксацией костного фрагмента.
При повреждение сухожилий разгибателей на уровне средней фаланги одновременно происходит повреждение треугольной связки,а боковые пучки сухожилия расходятся в ладонном направлении. Таким образом они не разгибают, а сгибают среднюю фалангу. При этом головка основной фаланги смещается вперед через щель в разгибательном аппарате подобно пуговице, проходящей в петлю. Палец принимает согнутое в проксимальном межфаланговом суставе и переразогнутое в дистальном межфаланговом суставе положение. Такая деформация получила название «бутоньерка». При данном видем травмы необходимо хирургическое лечение - сшивание поврежденных элементов с последующей иммобилизацией на 6-8 недель.
Лечение повреждений на уровне основной фаланги, пястно-фаланговых суставов, пясти и запястья только оперативное - первичный шов сухожилия с последующей иммобилизацией кисти в положении разгибания в лучезапястном и пястно-фаланговых и небольшого сгибания в межфаланговых суставах сроком на 4 недели с последующей разработкой движений.
Повреждение нервов кисти
Иннервацию кисти обеспечивают три основных нерва - срединный, локтевой и лучевой. В большинстве случаев основным чувствительным нервом кисти является срединный, а основным двигательным нервом - локтевой, иннервирующий мышцы возвышения мизинца, межкостные, 3 и 4 червеобразные мышцы и мышцу, приводящую большой палец. Важное клиническое значение имеет двигательная ветвь срединного нерва, отходящая от латеральной кожной его ветви сразу после выхода из канала запястья. Эта ветвь иннервирует короткий сгибатель 1 пальца, а также короткую отводящую и противопоставляющую мышцы Многие. мышцы кисти имеют двойную иннервацию , что сохраняет в той или иной мере функцию этих мышц при повреждении одного из нервных стволов. Поверхностная ветвь лучевого нерва является наименее значимой , обеспечивая чувствительность на тыльной поверхности кисти. При повреждении обоих пальцевых нервов вследствие выпадения чувствительности больной не может пользоваться пальцами, наступает их атрофия.
Диагноз повреждения нервов следует установить до начала операции, так как после анестезии это невозможно.
Наложение шва на нервы кисти требует использования микрохирургической техники и адекватного шовного материала (нить 6\0-8\0). В случае свежих повреждений сначала обрабатываются мягкие и костная ткани, после чего приступают к шву нерва
Эпиневральный шов нерва
Конечность фиксируется в положении, обеспечивающем наименьшее натяжение линии шва в течение 3-4 недель.
Операции по восстановлению функционально важных структур кисти, проводиться в несколько этапов, стационарные этапы чередуются с амбулаторными, на всех этапах нужен опыт и наблюдение специалиста. В виду слабости амбулаторного звена государственных учреждений адекватная помощь возможна только в условиях «Центра Эндохирургических Технологий» где нет неконтролируемого патока пострадавших, здесь можно уделить внимание каждому больному.
Хирургия кисти требует от врача опыта, а от пациента терпения и настроя на победу.
Введение.
Повреждения сухожилия сгибателя большого пальца стопы распространённый вид травмы в таких группах риска как танцоры (прежде всего балета), гимнасты и скалолазы. Эти группы людей объединяет существенная перегрузка сгибателя большого пальца стопы при выполнении толчков и зацепов, стояния на пуантах. Вторым названием данной патологии является «тендинит танцора». В остальной популяции данные повреждения встречаются крайне редко. Так как сухожилие длинного сгибателя большого пальца проходит в фиброзно-костном канале позади внутренней лодыжки и голеностопного сустава, оно оказывается как бы перекинутым через задний отросток таранной кости, как верёвка перекинутая через блок.
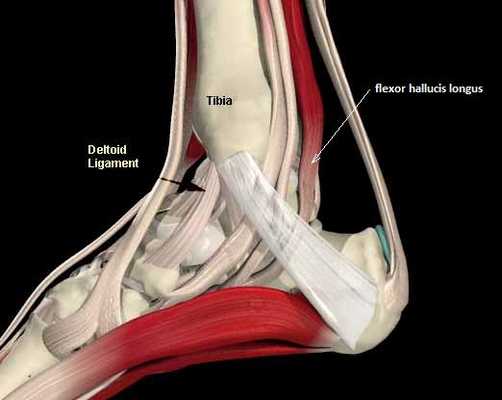
При его хронической травматизации дегенеративные изменения приводят к его утолщению и уплотнению, вызывают его сдавление и ущемление. Может возникнуть так называемый задний импиджмент голеностопного сустава. В случае если в толще сухожилия возникают узелки, может появиться такой симптом как «триггерный палец», когда большой палец согнувшись «защёлкивается», и разогнуть его можно только через боль и приложив значительное усилие. При длительно текущем процессе возможно рубцовое сращение сухожилия со своим каналом, что приводит к псевдо-ригидной деформации первого плюсне-фалангового сустава.
Симптомы повреждения сухожилия длинного сгибателя большого пальца стопы.
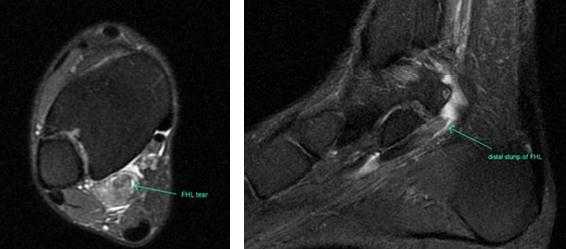
Прежде всего, это боль по задне-внутренней поверхности голеностопного сустава. Возможно «защёлкивание» большого пальца при его сгибании. Хруст, крепитация по задне-внутренней поверхности голеностопного сустава при активных движениях. При физикальном осмотре определяется боль при сгибании большого пальца через сопротивление, при форсированном подошвенном сгибании в голеностопном суставе, при этом боль отсутствует в области первого плюсне-фалангового сустава. Для диагностики повреждения сухожилия длинного сгибателя большого пальца стопы целесообразно выполнение МРТ, при этом обнаруживается скопление жидкости вокруг сухожилия на уровне голеностопного сустава, изменение сигнала от самого сухожилия.
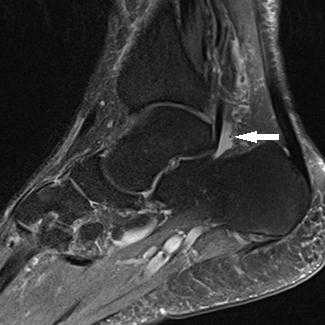
Дифференциальная диагностика тендинита сухожилия длинного сгибателя большого пальца стопы проводится с тендинитами малоберцовых мышц, переломом заднего отростка таранной кости, заднюю таранно-пяточную коалицию, остеоид-остеому таранной и пяточной кости.
При разрывах сухожилия длинного сгибателя большого пальца помимо остро возникшей боли и отёка по задне-внутренней поверхности голеностопного сустава определяется выраженная слабость подошвенного сгибания большого пальца стопы.
Лечение повреждений длинного сгибателя большого пальца стопы.
При острых разрывах показано экстренное хирургическое восстановление целостности сухожилия в группе профессиональных спортсменов и танцоров. У простого обывателя хирургическое лечение рекомендовано только в случае повреждения сухожилий как короткого так и длинного сгибателей большого пальца стопы.
В случае тендинита сухожилия сгибателя большого пальца рекомендовано консервативное лечение - покой, холод местно, физиотерапия, стретч-упражнения. Помимо этого рекомендовано изменить подход к тренировкам, больше внимания уделять разминке и растяжке, ношение стелек и обуви с хорошей поддержкой свода стопы.
При неэффективности данных мер на протяжении 3 месяцев встаёт вопрос о хирургическом лечении. Выполняется релиз сухожилия, освобождение его от спаек, удаление дегенерировавших участков, синовэктомия. При выявлении добавочной треугольной кости целесообразно её удаление.
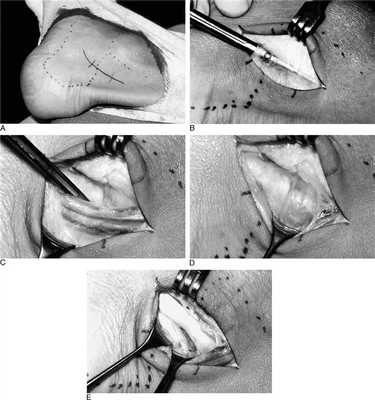
Техника операции при тендините длинного сгибателя большого пальца стопы.
Для хорошей визуализации рекомендуется использование жгута. Выполняется полукруглый разрез параллельно заднему краю внутренней лодыжки. Необходимо аккуратно выделить сосудисто-нервный пучок и взять его на держалку. Доступ к сухожильному каналу можно осуществить как спереди так и сзади по отношению к пучку. На этом этапе возможно выделение сухожилия, после его тщательного осмотра и пальпации, удаляются все узлы, спайки. При обнаружении треугольной кости необходимо её удалить.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Пластика сгибателя пальца (возвращение подвижности)
Предлагаю вам историю пациента О.
Молодой человек порезался ножом, рана была глубокая и его отвезли в больницу, где была выполнена операция по сшиванию сухожилья глубокого сгибателя пятого пальца.
После непростой реабилитации палец сгибался, но разгибался не полностью, а сухожилье «парусило». Это произошло из-за того, что канал сгибателей был слишком широко вскрыт для выполнения шва.
Ко мне на прием пациент пришел уже спустя больше, чем год после травмы. Мы подробно обсудили все этапы лечения и решились на долгий и непростой путь выздоровления.
Очень важным условием для выполнения первого этапа лечения является полный пассивный объем движений в поврежденном пальце.
На первом этапе необходимо было удалить сшитый и укороченный сгибатель, установить силиконовую трубку, вокруг которой будет формироваться новый канал. Удаленный сгибатель ни в коем случае не выбрасывается, а используется для восстановления кольцевидной связки вокруг основной фаланги.
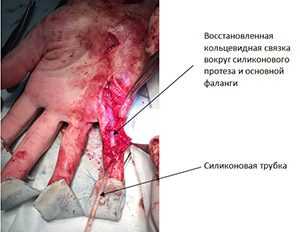
Операция выполнена в амбулаторных условиях под местной анестезией без наложения жгута, пациенту не пришлось ни дня проводить в больнице.
После заживления кожи палец выглядел так:
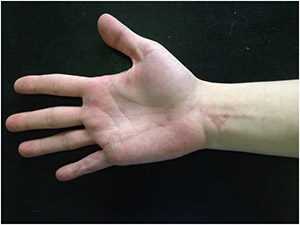
На ладони рубцы как правило не сильно заметны. V-образный доступ на запястье - это место, где заканчивается силиконовая трубка.
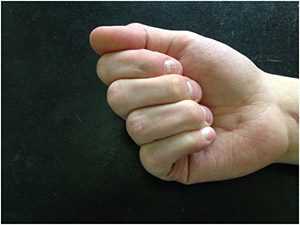
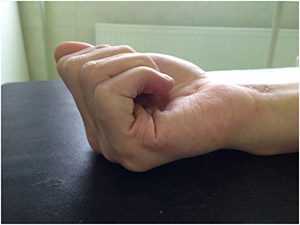
Как видно на фотографиях, палец очень хорошо сгибается, но это возможно только при помощи внешней силы (вторая рука или соседний палец).
На видео это отлично видно:
После 6 месяцев, а именно столько необходимо для формирования хорошего канала вокруг силиконового протеза, можно было приступать ко второму этапу, в ходе которого планировалось заменить искусственную трубку на настоящее сухожилье. Однако после выполнения доступа оказалось, что силикон мигрировал и находился какое-то время не на пальце, а на предплечье. К счастью удалось установить его на нужное место, а окончательное восстановление отложить еще на месяц. Ведь если установить сухожилье в «нескользкий» канал, то вся работа и полугодовое ожидание будут впустую.
Во время второй попытки второго этапа обошлось без приключений и замена силиконовпого протеза на сухожилье длинной ладонной мышцы прошла в штатном режиме.
Благодаря отсутствию седации и жгута можно видеть активные движения непосредственно на операционном столе. Это позволяет точно выверить длину сухожилья для полного объема движений.
Спустя 6 недель после реабилитации пациент демонстрировал отличные активные движения в мизинце:
Вот так маленькая рана может обернуться длительным и сложным лечением. Берегите свои пальцы, а если не получилось, то не пугайтесь длинного и трудного пути к выздоровлению.
Травма разгибателя пальца (mallet finger)
Подкожный разрыв разгибателя пальца — так вкратце можно назвать самую частую травму сухожилий, а именно закрытое повреждение разгибательного аппарата пальца на уровне дистального межфалангового сустава.
Индивидуальный ортез из термопластика Orfit
Самое элегантное решение для отрыва сухожилья разгибателя — индивидуальный ортез из термопластика Orfit, который стоит 1000 рублей.
Идеально сидит на пальце, даёт необходимое переразгибание, оставляет все остальные суставы подвижными. Работает даже через 2 месяца после травмы!
Почувствуйте разницу:
стандартные решения
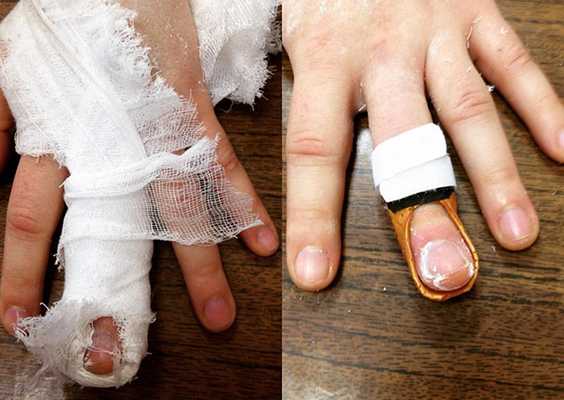
решение handclinic.pro
Если следовать рекомендациям — функция будет как на видео сразу после снятия ортеза
У кого чаще бывает повреждение разгибателя?
Как правило, подобная травмы связана с нагрузкой на пальцы, с которой сталкиваются спортсмены или рабочие. Каких-либо данных по характерному полу или возрасту мне найти не удалось. Нередки случаи, когда даже незначительная нагрузка приводит к отрыву сухожилья, например, палец может зацепиться за карман или можно неудачно задеть край стола.
Симптомы отрыва сухожилья от дистальной фаланги
Обычно травма разгибателя не сопровождается сильной болью. Иногда люди замечают отсутствие активного разгибания только через некоторое время.
Вот так выглядит повисший кончик пальца, благодаря ассоциации с молотком в англоязычной литературе он называется mallet finger - молоточкообразный палец.
Палец можно разогнуть с помощью внешней силы вполне безболезненно, но сам он этого сделать не может, цепляется за все и доставляет неудобство. Возможен отек и болезненность на тыле дистального межфалангового сустава.
Диагностика травмы пальца
Если нет сильной боли, а есть комфортный пассивный объем движений, я ограничиваюсь осмотром. В случае выраженного отека и болей при движении или невозможности пассивно разогнуть палец, все же стоит сделать рентгенограммы для исключения отрывного перелома.
Принципиальными являются размеры костного фрагмента и наличие подвывиха дистальной фаланги в ладонную сторону.
Лечение разрыва разгибателя
Согласно рекомендациям американской ассоциации кистевых хирургов, большинство подобных травм может лечиться консервативно, т.е. без операции. Предложено множество различных фиксаторов для лечения, главная цель которых - удержать кончик пальца в положении максимального разгибания или даже переразгибания в течение длительного времени. Для свежих повреждений (до 1 недели) этот срок составляет 6 недель, тогда как менее расторопным пациентам придется носить фиксатор 2 месяца.
Я делаю вот такой, на мой взгляд, очень удобный и функциональный фиксатор из низкотемпературного пластика.
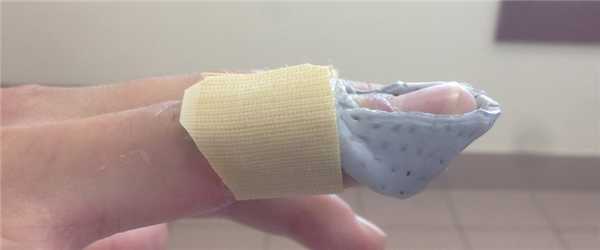
Ортопеды старой школы будут критиковать такой дизайн ортеза, потому что раньше считалось необходимым фиксировать проксимальный межфаланговый сустав в положении сгибания. На современном этапе развития кистевой хирургии мы имеет доказательства, что это надо делать только в случае формирования так называемой «лебединой шеи», т.е. переразгибания в проксимальном межфаланговом суставе, что случается крайне редко.
Вот пример консервативного лечения, начатого на сроке 1 месяц после травмы.
Конечно, сразу после снятия фиксатора палец выглядит несколько экстравагантно, однако он прямой, и с этим никто не поспорит. Без сомнений следы от ортеза пройдут в течение дня.
Когда нужна операция при отрыве разгибателя?
Несмотря на тот факт, что даже отложенное на месяцы консервативное лечение дает хорошие результаты, иногда все же делают операции при подобной травме.
Показания следующие:
- Отрыв костного фрагмента величиной более 30% ширины суставной поверхности.
- Подвывих дистальной фаланги в ладонную сторону.
- Отсутствие надежды у пациента на хороший результат консервативного лечения (неудачный опыт, недостаточная убедительность врача, нежелание носить фиксатор в течение длительного времени).
- Давность травмы более 3 месяцев, хотя Medscape дает и полгода.
В чем заключается операция?
При операции оторванное сухожилье подшивают к дистальной фаланге с помощью специального якоря (анкера), если есть перелом, костный фрагмент фиксируют с помощь спицы или винта. Как правило, после операции роль наружного фиксатора играет проведенная через сустав спица.
После лечения самое главное при разрабатывании не использовать вторую руку. Кончик пальца согнется сам, сгибатели сильнее разгибателей, не надо ему помогать.
Лечение и реабилитация больных с застарелым повреждением сухожилий сгибателей пальцев кисти в критической зоне

Изучены отдаленные результаты лечения 86 больных с застарелым повреждением сухожилий сгибателей пальцев кисти в критической зоне в сроки от 2,5 мес до 1,5 лет после операции. Всем больным в послеоперационном периоде проводилась реабилитация по методике клиники с применением ранней активной мобилизации и других видов лечения. Результирующий показатель функции кисти вырос с 25,3 до 63,7%, интегральный показатель захватов кисти — с 10,6 до 54%. Использование предложенной авторами системы реконструктивного лечения и послеоперационной реабилитации позволяет значительно улучшить функциональные результаты и в большинстве случаев избежать повторных операций.
Полный текст
Проблема восстановительного лечения последствий травм кисти остается актуальной. Среди всех повреждений опорно-двигательного аппарата на эту травму приходится свыше 30% [3]. В структуре причин утраты трудоспособности повреждения кисти составляют 32,2%, а среди причин инвалидности на их долю приходится 12,5% [3] (по некоторым данным — больше).
Несмотря на успехи современной хирургии кисти, неудовлетворительные результаты лечения имеют место у 38% больных [3]. Это обусловлено стойкой тенденцией к повышению тяжести травм, недостаточным и зачастую неадекватным лечением [4, 6, 9].
Из 636 больных с последствиями повреждений кисти, освидетельствованных травматологической ВТЭК Киева, у 69% причиной инвалидности являлась тяжесть повреждения, а у 30,1% — ошибки на разных этапах лечения [6]. Аналогичны данные С.Ф. Васильева и соавт. [1], занимавшихся проблемой инвалидности вследствие травм кисти в УССР: соответственно 49 и 33%.
В структуре травм кисти одно из основных мест принадлежит повреждению сухожилий. По статистическим данным [3], оно отмечается у 32% больных со свежей травмой кисти и у 38,5% больных с последствиями этой травмы. Около 40—60% пациентов после шва или пластики сухожилий на кисти нуждаются в повторных операциях.
За 10 лет в клинике реконструктивной хирургии кисти и микрохирургии оперировано более 1000 больных с застарелым повреждением сухожилий сгибателей пальцев кисти. Отдаленные результаты (в сроки от 2,5 мес до 1,5 лет после операции) проанализированы у 86 больных, которые лечились в клинике в 1991—1993 гг.
Предоперационная реабилитация
После травмы сухожилий сгибателей возникает дисбаланс мышц кисти. Разгибатели начинают преобладать над сгибателями, что приводит к формированию контрактур пальцев. Поэтому очень большое значение имеет одно-двухнедельная предоперационная реабилитация, направленная на ликвидацию дефицита пассивного сгибания пальцев кисти. Мы считаем, что этот дефицит не должен превышать 1 см от ногтевой фаланги до дистальной ладонной борозды.
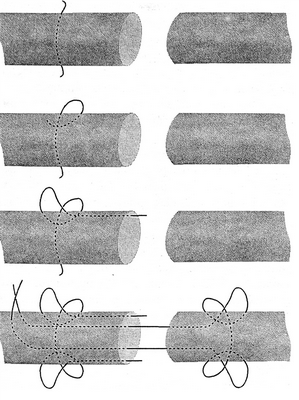
Схема сухожильного шва.
Большое значение имеют обнаружение и ликвидация феномена парадоксальной экстензии пальцев — одновременного напряжения поврежденных сгибателей и разгибателей, когда при попытке согнуть пальцы они разгибаются. Этот феномен можно устранить с помощью «трюка» Мористена — соединения здорового и поврежденного пальцев липкой лентой. Более быстрым и результативным способом является электромиографическая коррекция. Электроды устанавливают над общим разгибателем пальцев, электромиограф соединяют с акустической системой. Пациент начинает напрягать мышцы сгибателей пальцев, и если при этом самопроизвольно напрягаются разгибатели, возникает звуковой сигнал. Полный эффект обычно достигается после 2—3 сеансов.
Оперативное лечение
При восстановлении сухожилий сгибателей пальцев необходимо учитывать локализацию повреждения и положение пальцев во время травмы (сгибательный или разгибательный механизм травмы). Это позволяет планировать вид пластики сухожилий. На кисти выделяют 4 зоны повреждения сухожилий сгибателей [3]:
1-я — от дистальной фаланги до верхней трети средней фаланги; 2-я — до уровня дистальной ладонной борозды; 3-я — до уровня кистевого сустава; 4-я — до уровня сухожильно-мышечного перехода.
Наибольшую сложность представляет реконструкция во 2-й зоне, где сухожилие проходит в костно-фиброзном канале. На уровне пальцев сухожилия удерживаются 5 кольцевидными и 3 крестовидными связками. В функциональном отношении самыми важными являются кольцевидные связки А-2, которая находится на уровне проксимальной трети основной фаланги, и А-4 — на уровне средней трети средней фаланги. Восстановление их, по нашему мнению, обязательно.
При восстановлении сухожилий необходимы обескровливание конечности и обеспечение адекватного доступа к сухожилиям, так как любые хирургические манипуляции из малого доступа наносят дополнительную травму сухожилиям и окружающим тканям, что влечет за собой негативный функциональный результат. Доступ увеличивают продольными разрезами по нейтральной линии пальца либо Z-образными по ладонной поверхности пальцев, кисти и при необходимости нижней трети предплечья.
Большое значение имеют правильный выбор мышцы-двигателя и оптимальное натяжение мышц. Мышца-двигатель после теномиолиза должна давать минимум 2—2,5 см экскурсии при растяжении. После пластики палец, на котором восстанавливали сухожилие, должен находиться в среднефизиологическом положении при возможности полного пассивного разгибания.
Предложено более 50 видов шва сухожилий. Чаще всего используют методику наложения шва по Кесслеру и ее модификации. Во время пластики основное требование к сухожильному шву — достаточная прочность, чтобы активные движения со 2—3-го дня после операции не привели к деформации или разрыву анастомоза. Мы используем шов по методике клиники, этапы которого представлены на рисунке. Он надежен, поскольку в отличие от других швов через область анастомоза проходят 4 нити. Это имеет большое значение в профилактике разрывов шва в послеоперационном периоде при выполнении ранних активных дозированных движений. Используются атравматичный шовный материал 4/0 и круглая игла. После внутрисухожильного шва желательно наложить адаптирующий непрерывный шов анастомоза нитью 6/0.
Пластика сухожилий
В качестве донорских мы, как правило, используем сухожилия поверхностных сгибателей пальцев кисти и длинного разгибателя пальцев стопы. При травме сухожилия во 2-й зоне выполняем пластику по Буннелю (от ногтевой фаланги до середины ладони) или по Матеву (до нижней трети предплечья). Вначале накладываем дистальный анастомоз, съемный шов выводим на ногтевую пластинку на б локере, затем ушиваем кожу на пальце. Проксимальный анастомоз предпочтительнее накладывать бок в бок обвивным швом на протяжении 1,5 см. В этом случае легче рассчитать силу натяжения мышцы. Шов накладываем при практически полном натяжении мышцы и физиологическом положении пальцев.
При разгибательном механизме повреждения во 2-й зоне на уровне кольцевидной связки А-1 можно выполнять пластику мостовидным трансплантатом. В этом случае на дистальный анастомоз накладываем шов по методике клиники, а проксимальный сшиваем бок в бок.
Двухэтапная пластика сухожилий
Если повреждению сухожилия сопутствуют повреждения костей и суставов пальцев, дефект покровных тканей, выраженный рубцовый процесс в области сухожилия или дерматогенная контрактура, пластику сухожилия выполняем в два этапа.
На первом этапе по всей длине пальцев до дистальной ладонной борозды иссекаем сухожилия сгибателей, за исключением небольшой культи глубокого сгибателя на уровне ногтевой фаланги. В мягких тканях по ходу сухожилия делаем канал, куда укладываем временный сухожильный имплантат для формирования сухожильного влагалища (производство Киевского политехнического института). Имплантат подшиваем дистально и проксимально к культям сухожилия. Восстанавливаем поврежденные кольцевидные связки. Кожные дефекты замещаем островковыми кожными лоскутами на сосудисто-нервной ножке, несвободными лучевым или локтевым лоскутами на ножке.
Второй этап выполняем через 2—3 мес. Из двух доступов на уровне проксимального и дистального концов имплантата последний извлекаем, одновременно проводя в сформированный канал сухожильный трансплантат, предварительно фиксированный к имплантату. В остальном операцию проводим по классической методике.
Послеоперационная реабилитация
Оптимальным способом реабилитации мы считаем выполнение больными легких дозированных активных и пассивных движений на протяжении 3 нед после операции под обязательным контролем хирурга. Основная задача этого периода — не стимулируя асептический воспалительный процесс после операционной травмы, поддерживать минимальный (10—15°) объем движений в дистальном межфаланговом суставе.
Используемая нами схема послеоперационной реабилитации представлена в табл. 1. При удовлетворительном общем состоянии больного и отсутствии осложнений со стороны раны со 2—3-го дня после операции больному разрешаем (под контролем врача) активные движения в суставах оперированной кисти. При этом обращаем внимание на необходимость разработки движений в каждом суставе оперированного и смежных пальцев. В первую очередь это касается дистального межфалангового сустава, поскольку из-за рубцового блока трансплантата на уровне средней фаланги здесь чаще всего возникает сгибательная контрактура. Предупреждает ее разработка движений в положении максимальной релаксации реконструированного сухожилия (кисть и пястно-фаланговый сустав приводим в положение сгибания, после чего выполняем мягкие редрессирующие движения в сторону разгибания в дистальном и проксимальном межфаланговых суставах). После этого больной выполняет до 10 медленных движений с максимальной амплитудой в каждом межфаланговом суставе при стабилизации проксимальной фаланги.

Таблица 1. Схема разработки движений после пластики сухожилий

Таблица 2. Схема лечения после пластики сухожилий
Наряду с разработкой движений в межфаланговых суставах пальцев больные после пластики сухожилий получают медикаментозное и другое лечение (табл 2). Назначаем индометацин за 5 дней до операции для уменьшения выраженности асептического воспалительного процесса, возникающего в результате разработки движений; витамин А с 1-го дня после операции для стимуляции репаративных процессов; универсальный антиоксидант витамин Е начиная с 3-й недели для уменьшения фиброза в зоне трансплантата; при необходимости электрофорез лидазы и парафиновые аппликации с 4-й недели, а также биомеханическую стимуляцию.
Результаты. Исход лечения оценивали по методике Американской ассоциации хирургов кисти в модификации И.Н. Куринного (1991). Обобщающий показатель функции кисти у больных вырос в среднем с 25,3 до 63,7%, интегральный показатель захватов кисти — с 10,6 до 54%.
У 3 из 86 больных развился гнойно-воспалительный процесс в области послеоперационной раны: у двух после классической пластики сухожилий, у одного после установки временного имплантата для формирования сухожильного влагалища. Мы связываем эти случаи с наличием сопутствующей общесоматической патологии и тяжестью повреждения. У 2 больных после пластики сухожилий на трех пальцах наступил рубцовый блок трансплантата, что явилось показанием к тенолизу.
В целом функциональные результаты лечения в проанализированной группе оказались выше, чем у больных, которым послеоперационная реабилитация проводилась по классическим методикам (3-недельная иммобилизация, контролируемая мобилизация по методике Kleiner).
1-я группа — состояние пациента: возраст; сопутствующие заболевания; толерантность организма к травме; индивидуальная реакция соединительной ткани на травму (это положение базируется на небольшом материале наших биохимических исследований и требует подтверждения).
2-я группа — характер повреждения: вид травмирующего агента; зона повреждения; количество травмированных пальцев; сопутствующее повреждение других структур (костей, суставов, нервов, сосудов, кожи).
3-я группа — качество лечения: первичное восстановление (условия, сроки, квалификация хирурга, тип оперативного вмешательства); сроки и качество пластики сухожилий; сроки и качество послеоперационной реабилитации.
До сих пор до конца не решен вопрос о процессах, протекающих в сухожильных трансплантатах и окружающих тканях после пластики сухожилий. Существует два взгляда на него. Одни ученые считают, что сухожильный трансплантат подвергается некрозу и становится лишь структурой для врастания клеточных элементов из культей сухожилия и окружающих тканей. При этом выделяют от четырех [10] до пяти [5] фаз репаративной регенерации сухожильной ткани в трансплантате. По D. Amiel и J. Kleiner [10], это аваскулярный некроз, реваскуляризация, клеточная пролиферация, ремоделирование. Согласно мнению этих авторов, процесс адгезии в области трансплантата является необходимым условием выживания сухожильного трансплантата, а рубцовая ткань — единственным источником фибробластов и кровеносных сосудов [12, 17]. Другие исследователи считают, что трансплантат остается жизнеспособным, за исключением, возможно, центральных областей у толстых трансплантатов, и пролиферация фибробластов возникает в нем самом [13—15].
Работы последних лет [16], в которых отдельно исследовались сухожилия экстра- и интрасиновиального происхождения, показали, что процессы регенерации в трансплантатах протекают по-разному. В трансплантатах экстрасиновиального происхождения после пластики сухожилий сгибателей пальцев уже к 10-му дню наблюдался некроз фибробластов. Электронно-микроскопическое исследование трансплантатов интрасиновиального происхождения показало, что большинство клеток оставались нормальными и только в некоторых отмечались признаки дегенерации в виде потери органелл и накопления капелек жира. При этом рубцовый процесс в зоне трансплантата был значительно менее выражен, чем в области трансплантата экстрасиновиального происхождения. Делается вывод, что основную роль в питании трансплантата играет синовиальная жидкость.
Анализируя факторы, влияющие на функциональный результат пластики сухожилий, можно с уверенностью сказать, что послеоперационная реабилитация имеет не менее важное значение, чем хирургическое лечение. Зачастую технически безупречно выполненные операции дают негативные результаты, что свидетельствует о решающей роли пред- и послеоперационной реабилитации. Начиная с первых работ по этому вопросу (Harmer, 1917; Lahey, 1923), в которых отстаивалась идея немедленной неограниченной мобилизации, научная мысль прошла полный круг. Сейчас существуют два противоположных направления. Классическая школа, которую поддерживает основная часть авторов [12, 14, 16], отстаивает методику послеоперационной реабилитации, базирующуюся на временной иммобилизации и пассивной контролируемой мобилизации и ее модификациях. Желание улучшить результаты лечения, особенно после пластики сухожилий в области костно-фиброзных каналов, обусловило появление в последнее время работ, где обосновывается необходимость ранней активной реабилитации [11].
О рациональности такой тактики свидетельствуют приводимые в зарубежной литературе экспериментальные данные:
1) при активном сгибании пальцев по сравнению с пассивной мобилизацией улучшается питание тканей сухожилия за счет синовиальной жидкости;
2) усиливается размножение фибробластов и улучшается их ориентация в сухожильной ране по направлению приложенной силы;
3) после мышечного сокращения увеличивается приток крови к сухожилию;
4) создаются условия для первичного, свободного от адгезии заживления и формирования неовлагалища вокруг сухожилия;
5) действительная экскурсия сухожилий при активном сгибании пальцев больше, чем при пассивной мобилизации;
6) сгибание дистальных межфаланговых суставов (что очень важно для профилактики рубцовой блокады трансплантата на этом уровне) легче достигается при активных движениях, чем при «динамическом шинировании» по Kleiner во всех его модификациях;
7) уменьшается риск сгибательных контрактур, так как пальцы в шине Клейнера между упражнениями находятся в положении незначительного сгибания;
8) раннее включение мышц сгибателей пальцев в процесс реабилитации ускоряет восстановление их функции;
9) активное сгибание пальцев является более физиологичным процессом, чем пассивные движения.
Таким образом, функциональные результаты после восстановительных операций у больных с застарелым повреждением сухожилий сгибателей пальцев зависят от локализации травмы, тяжести сопутствующих повреждений, тактики, техники оперативного лечения и послеоперационной реабилитации. Использование разработанной нами системы реконструктивного лечения и послеоперационной реабилитации позволяет значительно улучшить функциональные результаты лечения и в большинстве случаев избежать повторных операций.
Читайте также:
