Техника гастроеюностомии. Тонкости задней позадиободочной гастроеюностомии.
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Эту операцию выполняют наиболее часто. Первую петлю тощей кишки анастомозируют с задней стенкой желуцка через окно в брыжейке поперечной ободочной кишки (4.
6. 10—12. 15). Анастомоз может быть выполнен в вертикальном, горизонтальном или косом направлении, около большой кривизны желуцка или прямо на ней. У больных с дуоденальной язвой рекомендуется накладывать гастроеюноана- стомоз около привратника. Обычно используют срединный разрез от мечевццного отростка до пупка, поскольку он адекватен при паллиативной гастроеюностомии по поводу неоперабельного стенозиру- ющего рака желудка, головки поджелудочной железы и периампулярной зоны. Поскольку продолжительность жизни у этих больных невелика и язвы анастомоза развиваются крайне редко, нет необходимости производить этим больным ваготомию.
Если больному с дуоденальной язвой в ходе вмешательства планируется выполнить стволовую ваготомию, разрез следует расширить на 4—6 см ниже пупка. Иногда для расширения операционного поля приходится резецировать мечевидный отросток.
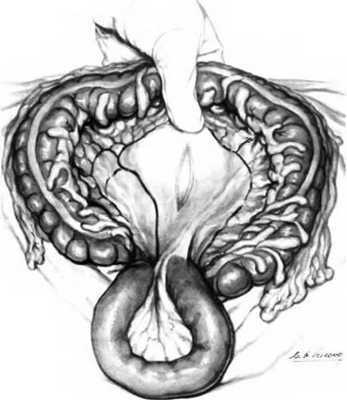
Рис. 2 5.1. Задняя позадиободочная гастроеюностомия.
Паллиативную гастроеюностомию не следует выполнять вблизи привратника. Но «больных с дуоденальной язвой рекомендуется располагать анастомоз на 5-7 см проксимальнеє привратника.
Вскрыв брюшину, необходимо произвести ревизию органов брюшной полости и подтвердить наличие язвы двенадцатиперстной кишки, а также патологических изменений, препятствующих выполнению пилоропласти- ки, которая является предпочтительной дренирующей операцией. Хирург также должен убедиться в отсутствии препятствий к наложению заднего позадиободочного анастомоза. При наличии противопоказаний следует выполнить передний впередиободочный анастомоз.
При отсутствии противопоказаний к задней позадиободочной гастроеюностомии брыжейку поперечной ободочной кишки натягивают кверху, осматривают ее нижнюю поверхность и находят первую петлю тощей кишки.
Затем рассекают связку Трейтца, чтобы укоротить приводящую петлю тощей кишки. Первую петлю тощей кишки захватывают гладким атравматическим зажимом Foerster, чтобы облегчить ее нахождение при формировании анастомоза с желудком. Хирург подтягивает кверху брыжейку поперечной ободочной кишки, удерживая большой палец впереди, а остальными четырьмя пальцами, расположенными позади толстой кишки, смещает заднюю стенку желудка вниз, чтобы привести ее в соприкосновение с брыжейкой поперечной ободочной кишки. Правой рукой хирург скальпелем рассекает брыжейку поперечной ободочной кишки в бессосудистой зоне между правыми толстокишечными сосудами и краевой аркадой, чтобы захватить желудок двумя зажимами Babcock. В случаях, когда анастомоз необходимо наложить на 5-7 см проксимальнеє привратника, брыжейку рассекают правее.
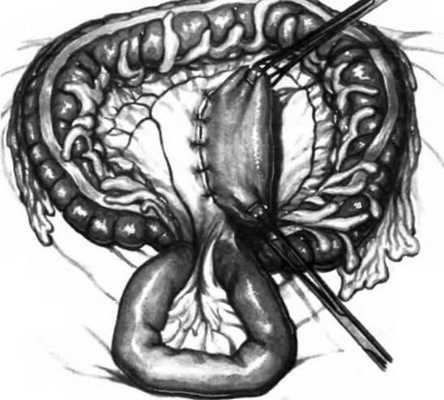
Рис. 25.2. Задняя позадиободочная гастроеюностомия.
Задняя стенка желудка проведена через разрез в брыжейке поперечной ободочной кишки. Зажимом Babcock захватывают верхнюю часть желудка (большую кривизну), где будет расположена отводящая петля тощей кишки. Другим зажимом Babcock захватывают его нижнюю часть, соответствующую малой кривизне, где будет находиться приводящая петля тощей кишки. Если вместо вертикального заднего позадиободочного анастомоза по von Hacker формируют горизонтальный анастомоз на задней стенке желудка или на большой кривизне, приводящую петлю следует располагать ближе к проксимальной части желудка (кардии), а отводящую— кдистальной (пилорической) части желудка. Для наложения анастомоза и фиксации желудка 4-5 см его задней стенки проводят через брыжейку поперечной ободочной кишки. Фиксацию осуществляют только на правой стороне желудка, так как именно эта сторона, куда необходимо поместить петлю тощей кишки, ориентирована поперечно. Фиксация желудка обязательна для предотвращения попадания петли тощей кишки в дефект брыжейки поперечной ободочной кишки, что может привести к кишечной непроходимости.
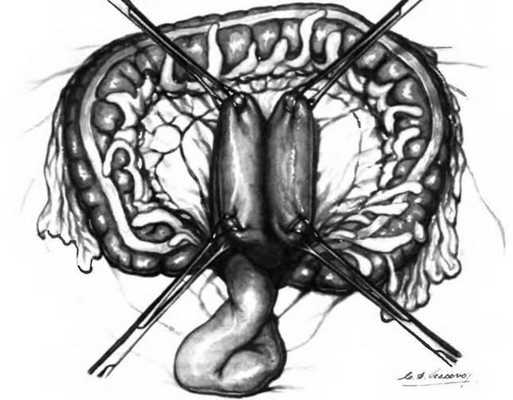
Рис. 25.3. Задняя позадиободочная гастроеюностомия.
Фиксация желудка к правому краю отверстия в брыжейке поперечной ободочной кишки завершена. К желудку подводят первую петлю тощей кишки, захваченную зажимом Foerster, и располагают ее параллельно желудку, чтобы начать формирование анастомоза. Приводящую петлю тощей кишки располагают у нижней части, вблизи малой кривизны, а отводящую—у верхней части, около большой кривизны. Оба конца удерживают на месте зажимами Babcock.
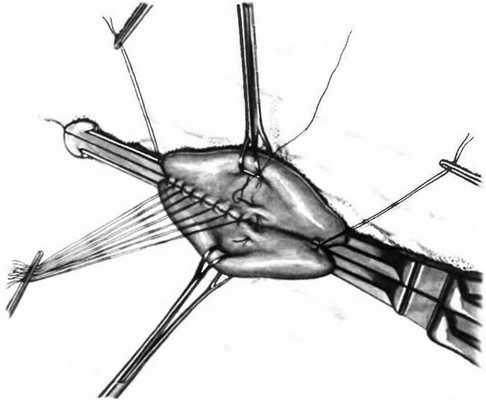
Рис. 25.4. Задняя позадиободочная гастроеюностомия.
Желудок и тощая кишка захвачены эластичным двойным зажимом Finochietto. Края желудка и тощей кишки удерживают зажимами Babcock и растягивают в противоположных направлениях, чтобы облегчить наложение заднего ряда желудочно-кишечных швов. На каждом конце наложены направляющие швы. Начат ряд серозно-мышечных швов хлопком, шелком или нерассасывающимися синтетическими нитями.
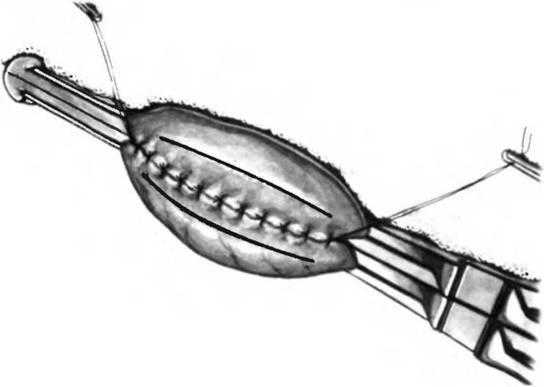
Рис. 25.5. Задняя позадиободочная гастроеюностомия.
После наложения ряда серозно-мышечных швов рассекают стенку желудка и противобрыжеечную часть стенки тощей кишки. Рассечение стенки желудка рекомендуется осуществлять в два этапа. На первом стенку рассекают до подслизистого слоя, где видны многочисленные кровеносные сосуды, которые перевязывают раздельно.
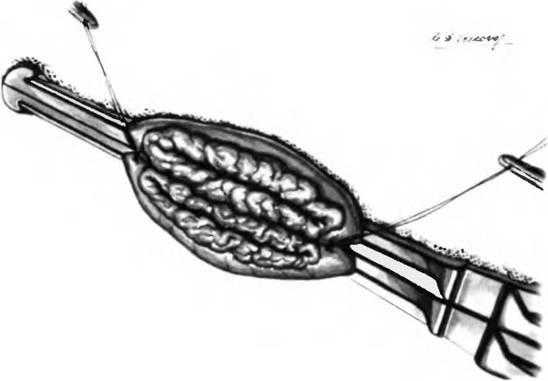
Рис. 25.6. Задняя позадиободочная гастроеюностомия.
Рассечены стенки желудка и тощей кишки, видны их слизистые оболочки.
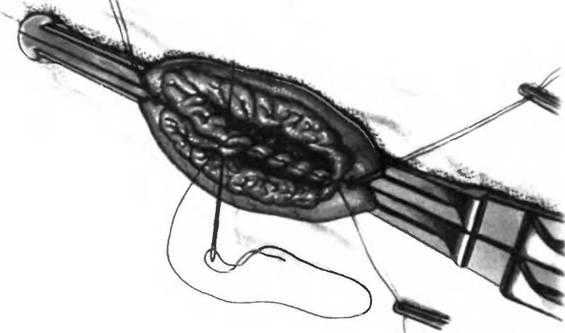
Рис. 25.7. Задняя позадиободочная гастроеюностомия.
На задние края формируемого анастомоза хромированным кетгутом 2-0 накладывают непрерывный шов с помощью прямой или изогнутой иглы.
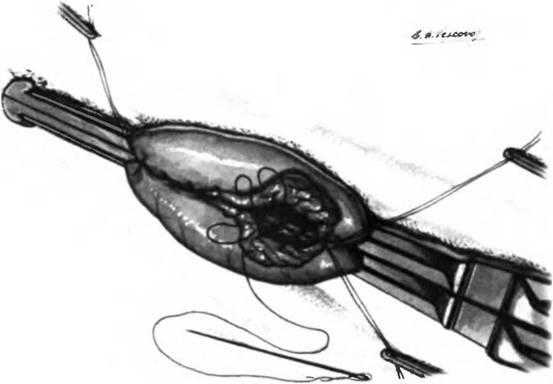
Рис. 25.8. Задняя позадиободочная гастроеюностомия.
На рисунке показано ушивание передней стенки анастомоза. Для наложения переднего ряда швов автор предпочитает шов Schmieden, поскольку в этом случае очень хорошо инвагинируется слизистая оболочка. Шов Schmieden выполняют, прокалывая иглой стенку желудка по направлению от слизистой оболочки к серозной, затем переходят на стенку кишки, прокалывая ее также от слизистой ксерозе, и снова переходят на стенку желудка со стороны слизистой.
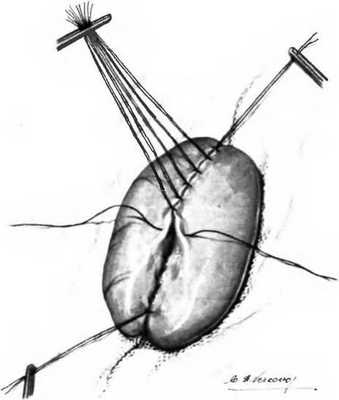
Рис. 25.9. Задняя позадиободочная гастроеюностомия.
После наложения первого ряда швов накладывают второй ряд серозно-мышечных швов на переднюю губу анастомоза. Для этих швов лучше использовать хлопок, шелк или нерассасывающиеся синтетические нити. Серозномышечный слой можно ушить и непрерывным швом. Некоторые хирурги закрывают гастроеюностому одним рядом швов.
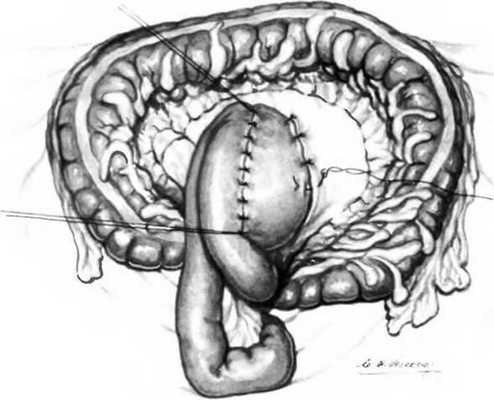
Рис. 25.10. Задняя позадиободочная гастроеюностомия.
Завершив наложение переднего ряда серозно-мышечных швов, желудок фиксируют клевому краю отверстия
р ь . г « Г .А Г « ТМ о г ДОЧНОЙ КИШКИ УЗЛОВЫМИ ШВЭМИ И ТЭКИМ 06РЭ30М ЗЭВершаЮТ ЗЭДНЮЮ .Г
Рис. 25.11. Задняя позадиободочная гастроеюностомия.
При необходимости выполнения гастроеюностомии со стволовой ваготомией у больных с язвой двенадцатиперстной кишки анастомоз следует накладывать как можно ближе к привратнику, около большой кривизны, на короткой приводящей петле, как показано на рисунке.
Рис. 25.12. Передняя впередиободочная гастроеюностомия.
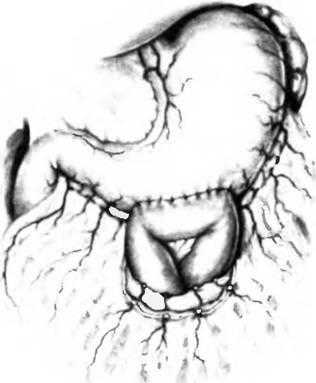
Передняя позадиободочная гастроеюностомия используется нечасто. Петлю тощей кишки проводят через брыжейку поперечной ободочной кишки, а затем через желудочно-ободочную связку для наложения анастомоза с передней стенкой желудка вблизи большой кривизны.
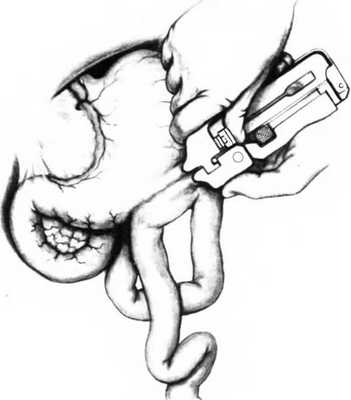
Рис. 25.14. Аппаратная гастроеюностомия.
Гастроеюностомию можно выполнить с помощью сшивающего аппарата. Наиболее часто используемая для этого методика заключается в следующем: часть большой кривизны желудка освобождают от желудочно-ободочной связки, находят первую петлю тощей кишки, связку Трейтца и дуоденоеюнальный переход. Проксимальный сегмент тощей кишки проводят впереди поперечной ободочной кишки и располагают параллельно передней стенке желудка около большой кривизны, так чтобы противобрыжеечный край тощей кишки находился в прямом контакте со стенкой желудка. На каждом из концов будущего анастомоза накладывают два серозно-мышечных шва. Электрическим скальпелем делают небольшое отверстие диаметром 1 см в желудке, в 8 см от привратника, другой такой же разрез делают напротив него в тощей кишке. Эти разрезы служат для введения обеих бранш желудочно-кишечного сшивающего аппарата (GIA): одной в желудок, другой в тощую кишку. Бранши аппарата обычно вводят полностью. Некоторые хирурги вводят их на 5-6 см. После того как бранши аппарата введены, их смыкают. Двойной ряд скобок соединяет желудок с тощей кишкой, а лезвие рассекает ткани между двумя рядами скобок, формируя анастомоз. Инструмент удаляют, отверстия в желудке и тощей кишке закрывают сшивающим аппаратом ТА-30 или двумя рядами швов.
1. Becker, H.D., Herfarth, С, Lierse, W, Schreiber, H.W Surgery of the stomach. P. 24. Springer-Verlag, Berlin, 1986.
2. Chassin, J.L. Operative strategy in general surgery. Vol. I, p. 142. Springer-Verlag, New York, 1980.
3. Fromm, D. Complications of gastric surgery.
4. Fromm, D. Gastrointestinal surgery. Vol. I, p. 257. Churchill Livingstone, New York, 1985.
5. Kirk, R.M. Drainage Procedures. In Schwartz, S.I., Ellis, H. (Eds.) Maingot's abdominal operations. Ed. 9, vol. I, p. 667. Appleton Lange, Norwalk, CT, 1990.
6. Kirschner, М., Guleke, N., Zenker, R. Operaciones enla cavidad abdominal. Ed 2, vol. VII, p. 107. Editorial Labor, Barcelona, 1954.
7. Madden, J.L. Atlas of technics in surgery. Ed 2, p. 224. Appleton Century Crofts. New York, 1964.
8. Oberhelman, H.A. Jr. Vagotomy or pyloroplasty or gastrojejunostomy. In Nora, P.F. (Ed.) Operative
surgery. Ed. 3. p. 520. W.B. Saunders. Philadelphia. 1990.
9. Olch, P.D., Harkins, H.N. A historical review of gastric surgery. In Harkins, H.N., Nyhus, LM. (Eds.) Surgery of the stomach and duodenum. P. 3. Little, Brown, Boston, 1962.
10. Pi-Figueras, J. Practica quirurgica. Ed 2, vol. II, p. 92. Salvat, Madrid, 1986.
11. Valdoni, P. Abdominal surgery. An atlas of operative technqiues. P. 40. WB. Saunders, Philadelphia, 1976.
12. von Hacker, V Zur carnistik und statistik der magenresektionen und gastroenterostomien. Arch. Klin. Chir. 32:616, 1885.
13. Wolfler, A. Ueber die von herren Prof Billroth, ansgefohrten resektionen des karzinomatosen pylorus. Zentralbl. Chir. 8:359, 1881.
14. Zinner, MJ. Atlas of gastric surgery. P. 18. Churchill Livingstone, New York, 1992.
15. Zollinger., R.M., Zollinger, R.M. Jr. Atlas of surgical operations. Ed 4, p. 34. Macmillan, New York, 1975.
Передняя впередиободочная гастроэнтеростомия. Задняя позадиободочная гастроэнтерестомия
1. Передняя впередиободочная гастроэнтеростомия. Задняя позадиободочная гастроэнтерестомия.
Федеральное государственное бюджетное
образовательное учреждение высшего образования
ТЮМЕНСКИЙ ГОСУДАРСТВЕННЫЙ
МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
Кафедра оперативной хирургии и топографической
анатомии
Выполнил: студент леч.фак
422 группы Набизод Х.
ГАСТРОЭНТЕРОСТОМИЯ - операция,
состоящая в соединении желудка с тощей
кишкой соустьем в обход привратника.
Впервые была сделана Вельфлером 28
сентября 1881 г. в клинике Бильрота.
В зависимости от способа соединения петли
тонкой кишки с желудком возможны 4
варианта желудочно-кишечного соустья:
--переднее впередиободочное,
--заднее впередиободочное,
--переднее позадиободочное,
--заднее позадиободочное.
4. Передняя впередиободочная гастроэнтеростомия.
К операции Вельфлера прибегают
главным образом в случаях
иноперабильного рака антрального
отдела желудка, а также при прободных
язвах желудка и двенадцатиперстной
кишки, когда резекция
противопоказана, а ушивание
прободного отверстия может привести к
сужению пилорической части желудка.
5. Техника выполнения операции
Операцию производят под местным или общим
обезболиванием.
Брюшную полость вскрывают верхним срединным
разрезом. Отыскивают начальную петлю тощей
кишки и выводят в операционную рану. Через
бессосудистое место брыжейки выведенной петли
кишки, отступя примерно на 40—50 см от связки
Трейца проводят держалки на расстоянии 6—8 см
одна от другой. Петлю тощей кишки подводят к
передней стенке желудка впереди сальника и
поперечной ободочной кишки и укладывают так,
чтобы отводящий конец ее был направлен в
сторону привратника, а приводящий — ко дну
желудка. Брюшную полость тщательно
отгораживают салфетками и обе держалки, которые
служили ориентиром, удаляют.
Этот вид соустья желудка с кишкой технически более
прост, чем другие виды гастроэнтеростомии.
Однако после него нередко возникает порочный
круг :
а) Затекание в приводящий отдел анастомоза с
последующим переходом пищевых масс в
отводящий отдел (неполный порочный круг).
б) Движение желудочного содержимого через
приводящий отдел анастомоза в
двенадцатиперстную кишку, привратник, желудок
и из него снова в приводящую петлю — полный
порочный круг (первый вариант).
в) Движение желудочного содержимого,
преимущественно через привратник,
двенадцатиперстную кишку и далее через
анастомоз снова в желудок — полный порочный
круг (второй вариант).
Для устранения развития этого осложнения
необходимо дополнительно накладывать энтероэнтероанастомоз по Брауну.
15. Задняя позадиободочная гастроэнтеростомия
Операция Гаккера
(Hacker) в модификации
Петерсена (Petersen).
Преимущество: использование
короткой петли для наложения
анастомоза, а также фиксация
приводящего колена кишки
выше соустья предупреждают
образование порочного круга.
16. Техника выполнения операции
Операцию производят под местным
обезболиванием или под наркозом.
Переднюю брюшную стенку рассекают по
срединной линии живота от мечевидного
отростка до пупка. В рану выводят большой
сальник вместе с поперечной ободочной
кишкой и оттягивают их кверху до
обнажения нижней поверхности брыжейки
поперечной ободочной кишки.
Анастомоз накладывают так же, как при операции переднего
впередиободочного желудочно-кишечного соустья.
Подшивание анастомоза
к краям разреза
брыжейки поперечной
ободочной кишки слева.
Подшивание
анастомоза к краям
разреза брыжейки
поперечной ободочной
кишки справа.
Соустье между желудком и кишкой при
задней гастроэнтеростомии можно наложить
не только в поперечном, но и в продольном
направлении по отношению к длинной оси
желудка (операция Гаккера).
При этом соустье длиной 6—7 см
накладывают так, чтобы оно отстояло от
большой кривизны у привратника на 2 см, а в
направлении кардии на 4 см. Однако
модификация Петерсена имеет некоторые
преимущества перед операцией Гаккера, так
как благодаря вертикальному положению
соустья более редко развивается порочный
круг.
24. Общие осложнения после гастроэнтеростомии
1.
2.
3.
4.
5.
Незаживление язвы, по поводу которой
была предпринята операция.
Рецидив язвенного страдания.
Возникновение новой язвы в
двенадцатиперстной кишке или желудке.
Пептическая язва тощей кишки.
Нарушения функции анастомоза,
связанные с развитием воспалительных
изменений или спаечного процесса в
области анастомоза, различными
техническими погрешностями,
допущенными во время операций.
ЗАДНЯЯ ПОЗАДИОБОДОЧНАЯ ГАСТРОЭНТЕРОСТОМИЯ—ОПЕРАЦИЯ ГАККЕРА (HACKER) В МОДИФИКАЦИИ ПЕТЕРСЕНА (PETERSEN)
Преимущество этой операции состоит в том, что использование короткой петли для наложения анастомоза, а также фиксация приводящего колена кишки выше соустья предупреждают образование порочного круга.
Операцию производят под местным обезболиванием или под наркозом.
Техника операции. Переднюю брюшную стенку рассекают по срединной линии живота от мечевидного отростка до пупка. В рану выводят большой сальник вместе с поперечной ободочной кишкой и оттягивают их кверху так, чтобы обнажить нижнюю поверхность брыжейки поперечной ободочной кишки. Затем хирург указательным пальцем правой руки у основания корня брыжейки, слева от позвоночника, захватывает начальную петлю тощей кишки и извлекает ее в рану. Чтобы убедиться в том, что захвачена начальная петля тощей кишки, ее необходимо подтянуть, дабы отчетливо была видна plica duodenojejunalis (рис. 209). В бессосудистом месте брыжейки поперечной ободочной кишки, слева от a. colica media, производят вертикальный разрез длиной 6—7 см. Затем хирург, захватив двумя пальцами левой руки поперечную ободочную кишку и сальник, натягивает их, а остальными тремя пальцами надавливает на переднюю стенку желудка так, чтобы вывести его заднюю стенку в окно mesocolon (рис. 210). Заднюю стенку желудка вытягивают в виде конуса и накладывают на нее мягкий кишечный жом в поперечном направлении по отношению к оси желудка (рис. 211). Такой же жом накладывают на петлю тонкой кишки на расстоянии 10 см от plica duodenojejunalis.
Петлю тощей кишки подводят к желудку так, чтобы ее приводящее колено располагалось у малой кривизны, а отводящее у большой (рис. 212). Анастомоз накладывают так же, как при операции переднего впередиободочного желудочно-кишечного соустья (см. рис. 202—207). Перед наложением узлового серозно-мышечного шва на переднюю полуокружность анастомоза снимают жомы.
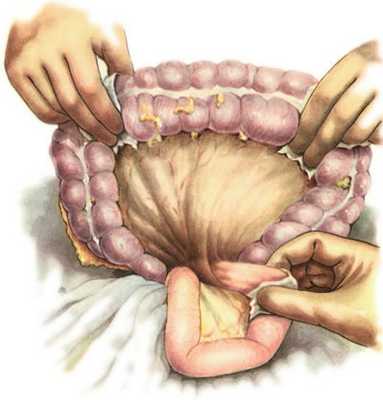
209. Gastroenterostomia retrocolica posterior (операция Гаккера в модификации Петерсена). Извлечение начальной петли тощей кишки.
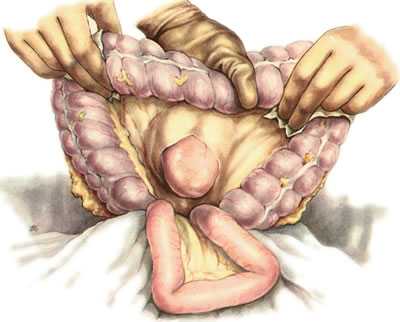
210. Gastroenterostomia retrocolica posterior (операция Гаккера в модификации Петерсена). Выведение задней стенки желудка через разрез брыжейки поперечной ободочной кишки.
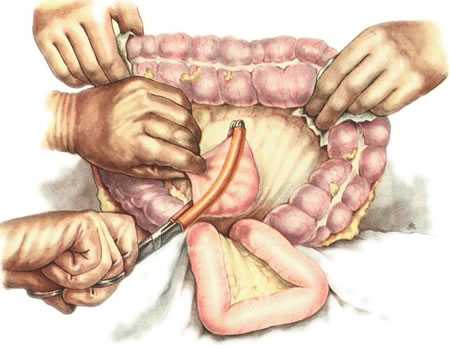
211. Gastroenterostomia retrocolica posterior (операцияГаккера в модификации Петерсена). Наложение мягкого кишечного жома на заднюю стенку желудка.
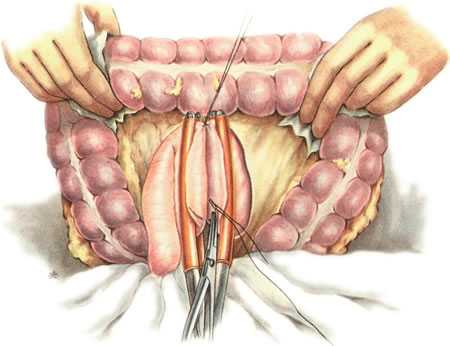
212. Gastroenterostomia retrocolica posterior (операция Гаккера в модификации Петерсена). Наложение швов-держалок между желудком и тонкой кишкой.
С целью предотвращения порочного круга приводящее колено кишки следует подшить к стенке желудка выше анастомоза рядом узловых серозно-мышечных швов.
Анастомоз фиксируют в отверстии брыжейки поперечной ободочной кишки, подшивая рядом узловых шелковых швов край разреза брыжейки к стенке желудка вокруг анастомоза (рис. 213, 214). Проходимость анастомоза проверяют таким же образом как и при передней гастроэнтеростомии.
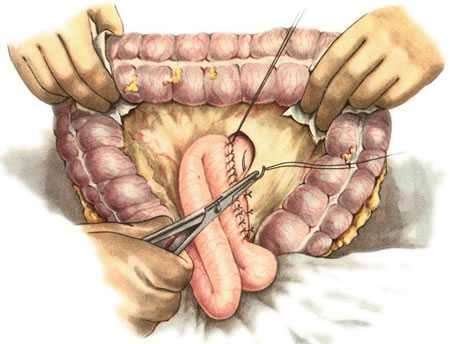
213. Gastroenterostomia retrocolica posterior (операция Гаккера в модификации Петерсена). Подшивание анастомоза к краям разреза брыжейки поперечной ободочной кишки слева.
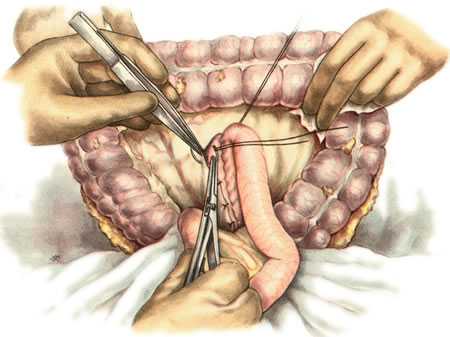
214. Gastroenterostomia retrocolica posterior (операция Гаккера в модификации Петерсена). Подшивание анастомоза к краям разреза брыжейки поперечной ободочной кишки справа.
После наложения анастомоза удаляют салфетки, опускают поперечную ободочную кишку в брюшную полость и послойно зашивают рану передней брюшной стенки. Схематическое изображение операции Гаккера в модификации Петерсена представлено на рис. 215.
Гастростома
Одним из вариантов лечения непроходимости желудка и пищевода является наложение гастростомы. Благодаря такому вмешательству, создается искусственный ход через переднюю брюшную стенку, что позволяет пациенту нормально питаться, а врачу — проводить различные диагностические манипуляции. Операция может выполняться как при доброкачественных, так и при злокачественных заболеваниях.
Разновидности метода
Существуют временные и постоянные способы наложения гастростомы. В первом случае в желудок устанавливается резиновый катетер диаметром не более 1 см, через который вводится жидкая или полужидкая пища. Такой метод является относительно простым, но сопровождается физическим и психологическим дискомфортом для пациента, что связано с постоянным нахождением трубки в просвете желудка.
У каждого метода имеются свои достоинства, недостатки и особенности, поэтому выбор всегда осуществляется индивидуально.
Показания для наложения гастростомы
Метод применяется в самых разнообразных клинических ситуациях. Среди наиболее распространенных показаний к операции можно отметить:
- Опухолевые процессы в пищеводе и кардиальном отделе желудка, которые не могут быть вылечены путем радикальной операции из-за массивного местного распространения.
- Рубцовые стриктуры пищевода после травм и ожогов (с целью поддержания энтерального питания и бужирования).
- Заболевания центральной нервной системы, опухолевые процессы головы и шеи, инсульты, которые привели к развитию ротоглоточной дисфагии.
- Полная непроходимость пищевода у новорожденных (атрезия) — один из этапов подготовки к проведению пластической операции.
- Бронхо-пищеводные и трахео-пищеводные свищи.
Кроме показаний, у метода есть и противопоказания, которые определяются индивидуально для каждого пациента.

Эндоскопическая гастростомия
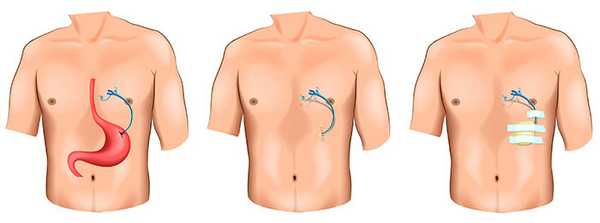
В современной хирургии для наложения гастростом применяют эндоскопическую гастростомию, осуществляется она следующим образом:
- Местная анестезия, при необходимости — седация пациента.
- Выполнение операционного доступа — эпигастральная область слева от белой линии живота. Для проведения операции необходим эффект трансиллюминации на кожу передней брюшной стенки в зоне пункции желудка. Кожа разрезается на 1 — 2 мм длиннее диаметра гастростомической трубки.
- Пунктирование желудка иглой — троакаром. Стилет извлекается, в желудок вводится проводник.
- Захват проводника эндоскопической петлей, которую предварительно вводят в просвет желудка через инструментальный канал гастроскопа.
- Выведение проводника через рот.
- Прикрепление к проводнику гастростомической трубки и ее введение в просвет желудка, затем — на переднюю брюшную стенку.
- Контрольный осмотр желудка при помощи эндоскопа.
- Ушивание раны.
Реабилитацию пациента можно начинать уже через сутки после проведения оперативного вмешательства.
Подготовка к операции и послеоперационный период
Специфической подготовки перед наложением гастростомы не требуется. Если у пациента выявляются нарушения электролитного баланса, которые развились вследствие отсутствия адекватного энтерального питания, то предварительно выполняется их коррекция. Кроме того, перед операцией необходимо пройти лабораторное и инструментальное обследование, которое включает в себя:
- Общий анализ крови и мочи.
- Биохимическое исследование крови.
- Фиброэзофагогастроскопия.
- Электрокардиография.
- Рентгенография органов грудной клетки и др.
За неделю до операции отменяется прием препаратов, влияющих на свертывающую способность крови. За сутки до установки гастростомы запрещен прием пищи, за 6 часов до вмешательства — воды.
В первый день после операции трубка для гастростомии остается открытой, конец ее погружают в сосуд-приемник. Затем начинают постепенное кормление через зонд, начиная с питательных смесей по 100 — 150 мл каждые 2 — 3 часа. К концу первой недели после вмешательства начинают питание по 400 — 500 мл жидкой или полужидкой пищей 4 — 5 раз в сутки. Если операция выполнялась на фоне тяжелого состояния пациента, то питательные смеси в первые сутки вводят капельно, с небольшими перерывами для контроля за опорожняемостью желудка. Постепенно таких больных переводят на стандартное дробное кормление.
Питание и уход за гастростомой
С целью снижения риска развития осложнений и сохранения нормального функционирования гастростомы, следует соблюдать следующие правила:
- Всегда промывать катетер после каждого приема пищи, а также утром и вечером. Для этого нужно использовать теплую кипяченую воду.
- Выпускать газы при помощи шприца Жане перед каждым кормлением.
- После каждого приема пищи нужно очистить кожу вокруг стомы и затем просушить ее салфеткой. Рекомендуется также регулярно обрабатывать кожу раствором антисептика.
- Фиксирующий диск гастростомы должен находиться на расстоянии нескольких миллиметров от поверхности кожи. При изменении веса, его нужно подтянуть или ослабить.
Питательная смесь для кормления вводится в резиновую трубку при помощи шприца Жане. Пища вводится медленно, по 100 — 150 мл каждые 5 минут. Специальные питательные смеси могут вводиться капельно.
Читайте также:
- Аномалии развития черепа. Мозговые грыжи
- Психологическое привыкание к боли в сердце. Кровь как причина нейроциркуляторной боли в сердце
- Техника операции аксиального межтелового спондилодеза поясничного отдела позвоночника
- Значение и функции андрогенов. Биоинтез и обмен
- Синдром Дегоса-Делора-Трико (Degos-Delort-Tricot)
