Техника операции при отогенном сепсисе. Операция при тромбозе синуса
Добавил пользователь Валентин П. Обновлено: 01.02.2026
Кафедра оториноларингологии с усовершенствованием врачей и кафедра патологической анатомии Дагестанской государственной медицинской академии, Махачкала, Республика Дагестан, 367000
Кафедра оториноларингологии с усовершенствованием врачей Дагестанской государственной медицинской академии Минздрава России, Махачкала, Россия, 367000
Диагностика и лечение отогенных внутричерепных осложнений
Журнал: Вестник оториноларингологии. 2016;81(5): 8‑11
Проведен анализ историй болезни больных с отогенными внутричерепными осложнениями (ОВО) (гнойный менингит, абсцесс мозга и мозжечка, тромбоз сигмовидного синуса). Изолированные варианты ОВО констатированы у 112 (43%), сочетанные — у 148 (56,9%). У 80% больных ОВО развивались на фоне обострения хронического гнойного среднего отита, у 20% — после острого гнойного среднего отита. Лечебная программа больных реализовывалась при участии оториноларинголога, невролога, реаниматолога и других специалистов, что в определенной мере объясняет относительно низкий (10,6%) суммарный показатель летальности.
В доантибиотиковую эру летальность при отогенных внутричерепных осложнениях (ОВО) оставалась очень высокой и составляла до 80% и выше [1—3].
Благодаря повсеместному внедрению в практическое здравоохранение антибиотиков, сульфаниламидов, а также значительным успехам в области клинической медицины (расширение специализированной ЛОР-помощи населению, особенно сельскому; достижения в области реанимации и интенсивной терапии, внедрение УЗИ, КТ, МРТ, сцинтиграфии; использование иммунологических методов лечения и др.), за последние десятилетия значительно снизилась частота ОВО, улучшилась их диагностика и уменьшилась летальность до 8—20,8% [4—7].
Одновременно с улучшением прогноза заболевания все чаще стали появляться сведения, указывающие на некоторые особенности течения отогенных гнойно-септических осложнений, не свойственные доантибиотиковому периоду и затрудняющие диагностический процесс [8, 9].
В программе лечения отогенного гнойного менингита остается не до конца решенным вопрос о том, следует ли прибегать к повторным люмбальным пункциям с последующим введением антибиотиков в субарахноидальное пространство. Еще в 50-е годы прошлого столетия клинико-экспериментальными исследованиями В.К. Супрунова и Л.П. Лазаревича [10—12] была доказана нецелесообразность «разгрузочных» эндолюмбальных пункций с последующим введением антибиотиков, так как внутримышечное введение пенициллина создает достаточный уровень концентрации препарата в спинномозговой жидкости.
В настоящее время в оториноларингологических клиниках России люмбальная пункция применяется преимущественно с диагностической целью, а также в качестве контроля за течением патологического процесса.
Нередко весьма опытные клиницисты-оториноларингологи, неврологи и рентгенологи сталкиваются с большими диагностическими трудностями при абсцессах мозга и мозжечка. Наибольшие затруднения возникают при постановке топического диагноза при сочетании абсцесса мозга и мозжечка с другими ОВО [6, 7, 13].
Несмотря на положительные тенденции в снижении частоты токсико-инфекционных отогенных осложнений, связанных преимущественно с тромбозом и тромбофлебитом сигмовидного синуса и внутренней яремной вены, вопросы совершенствования методов ранней диагностики и адекватного лечения отогенного сепсиса остаются весьма актуальными.
В литературе нередко отождествляется понятие тромбоза (тромбофлебита) сигмовидного синуса и тромбофлебитического отогенного сепсиса, что связано с отсутствием четких дифференциально-диагностических критериев между ними. Исследованиями последних десятилетий доказано, что критерием диагностики сепсиса считается наличие полиорганной недостаточности, преимущественно сердца, печени, почек, селезенки, легких и других органов и систем [16—18].
Цель работы — изучение особенностей симптоматики, клинического течения, диагностики и лечения ОВО в условиях бессистемного применения антибиотиков и других лекарственных средств.
Пациенты и методы
Проведен анализ 324 историй болезней больных с ОВО, находящихся на лечении в ЛОР-клинике Дагмедакадемии за последние 45 лет. Детей было 69 (21,2%), взрослых — 255 (78,7%).
Изолированные (одиночные) формы ОВО наблюдались в следующих соотношениях:
— экстрадуральный абсцесс (наружный пахименингит) — 64 (19,7%);
— гнойный менингит (менингоэнцефалит) — 44 (13,5%);
— тромбоз сигмовидного синуса (отогенный сепсис) — 56 (17,5%);
— абсцесс височной доли мозга — 12 (3,7%);
Сочетанные (множественные) формы ОВО распределились следующим образом:
— менингит + тромбофлебит сигмовидного синуса — 50 (15,4%);
— абсцесс мозга + менингит — 42 (12,9%);
— абсцесс мозга + менингит + тромбоз синуса — 36 (11,1%);
— абсцесс мозжечка + тромбоз синуса — 10 (3%);
— тромбоз синуса + экстрадуральный абсцесс — 10 (3%);
Без учета одиночного (изолированного) экстрадурального абсцесса, который до операции на ухе не всегда диагностируется и нередко является случайной находкой при санирующей операции, изолированные формы ОВО констатированы у 112 (43%), сочетанные — у 148 (56,9%).
У 80% больных внутричерепная патология развивалась на почве обострения хронического гнойного среднего отита, у 20% — после острого гнойного среднего отита.
До поступления в ЛОР-клинику больше половины больных (53,8%) в течение 4—30 и более дней лечились антибиотиками, сульфаниламидами, анальгетиками, антигистаминными препаратами, согревающими компрессами на область больного уха; часть больных получали физиолечение и инфузионную терапию.
Основной причиной несвоевременного (позднего) поступления больных в ЛОР-клинику была первичная неадекватная интерпретация начальных проявлений интракраниальных осложнений, которые трактовались как следствие обострения хронического гнойного среднего отита.
Второй по значимости причиной позднего поступления больных в ЛОР-клинику было применение антибиотиков, болеутоляющих, других противовоспалительных фармакопрепаратов, физиопроцедур, благодаря которым состояние больных субъективно улучшалось, уменьшалась или прекращалась боль в ухе, снижалась температура тела, местные признаки обострения болезни уха были стерты.
Основанием для направления больных в Республиканскую больницу было отсутствие выраженной положительной динамики от проводимой терапии или же развитие явных признаков интракраниальных осложнений.
Результаты и обсуждение
Гнойный менингит (менингоэнцефалит).По клиническому течению отогенный гнойный менингит распределился следующим образом: тяжелая форма (46,9%), атипичная форма (32,3%), с очаговыми симптомами (5,3%), молниеносная форма (5,7%), рецидивирующая форма (10,1%).
В лечении отогенного менингита до начала 60-х годов прошедшего столетия в нашей клинике применяли неоднократные пункции спинномозгового канала с введением антибиотиков в субарахноидальное пространство. Однако дальнейшая клиническая практика побудила нас к переоценке подобного положения. При тяжелом течении гнойного менингита, при сочетании его с другой отогенной интракраниальной патологией, а также при отсутствии положительных клинико-лабораторных сдвигов в течение нескольких суток от начала применения интенсивной терапии с включением не менее двух антибиотиков, мы прибегаем к пункции и введению антибиотиков (антисептиков) в спинномозговой канал.
Опыт практической работы дает нам основание утверждать, что при тяжело протекающих сочетанных интракраниальных отогенных осложнениях повторное введение антибиотиков в спинномозговой канал является оправданным лечебным мероприятием.
Абсцесс мозга и мозжечка.В современные условиях «золотым стандартом» диагностики абсцессов вещества мозга являются КТ и МРТ. Тем не менее мы сталкивались с трудностями как при интерпретации результатов КТ, так и при их сопоставлении с клиническими и лабораторными показателями. Чаще всего эти трудности возникали при очаговом (локальном) энцефалите. Наши исследования позволяют высказать мнение о том, что разрешающие возможности КТ и МРТ при абсцессах мозга и мозжечка в определенной степени сужаются при ряде обстоятельств. Такими обстоятельствами, на наш взгляд, являются лечение больных на догоспитальном этапе, комбинированный характер ОВО, отек вещества мозга и, как следствие, нарушение циркуляции спинномозговой жидкости в желудочковой системе, внутренняя гидроцефалия и деформация стенок желудочков и др.
Тромбоз и тромбофлебит синуса и внутренней яремной вены.Всего было 162больных с отогенным тромбозом сигмовидного синуса, из которых тромбофлебит и сепсис диагностированы у 136 (84,2%), тромбофлебит без сепсиса — у 26 (15,8%).
Ко времени поступления пациентов в ЛОР-стационар клинические проявления болезни смягчались, так как практически все они получали разнообразное лечение в домашних условиях. Классические варианты температурной реакции, сотрясающие ознобы с обильным потоотделением мы наблюдали у единичных больных.
Практически не встречались такие проявления отогенного сепсиса, как аспидный цвет лица, обложенный толстым серым налетом сухой язык, различные высыпания на коже туловища, гиперлейкоцитоз и др.
Мы, как и большинство современных авторов, придерживаемся тактики радикального удаления тромба с обоих концов синуса. Вместе с тем мы не считаем обязательным получение кровотечения из дистального отдела синуса во время санирующей операции на ухе. В случаях отсутствия кровотечения со стороны луковицы яремной вены вопрос дальнейшей тактики лечения больного решаем, как правило, в ближайшие 1—3 сут после операции.
Если на фоне интенсивной терапии у больного с частично удаленным тромбом продолжается клиника сепсиса или выявляются признаки тромбофлебита внутренней яремной вены, производим повторную операцию с ревизией венозного сосуда на шее.
К перевязке яремной вены мы прибегаем при наличии тромбофлебита с клиническими признаками сепсиса или при развитии перифлебита. В нашей практике к перевязке внутренней яремной вены пришлось прибегнуть в 28 (17,2%) случаях из 162. При этом одновременно с санирующей операцией на среднем ухе перевязка внутренней яремной вены произведена у 9 больных, а у 19 — спустя 3—5 сут после первой операции.
Главным звеном в лечении всех вариантов отогенных интракраниальных осложнений является санация гнойного очага уха. Операцию обычно проводили в ближайшие 2—6 ч после поступления больного в ЛОР-стационар. Лишь в исключительных случаях по решению консилиума врачей крайне тяжелым больным оперативное вмешательство откладывалось на 1—2 сут для проведения интенсивной терапии в условиях реанимационного отделения.
Системная антибиотикотерапия назначалась с самого начала лечения и продолжалась в среднем от 20 до 35 дней.
В спинномозговой канал после забора 5—10 мл спинномозговой жидкости вводили такое же количество раствора пенициллина по 250—300 тыс. ед.; 0,5% раствор диоксидина по 2—3 мл, раствор цефазолина по 20—50 мг. При этом учитывали результаты определения чувствительности выделенной из содержимого спинномозгового канала микрофлоры к антибиотикам. Частота введения антибактериальных препаратов в спинномозговой канал колебалась от 2 до 5 раз и зависела от тяжести течения болезни и результатов проводимого лечения. При невозможности исключить анаэробную инфекцию комбинацию антибиотиков дополняли препаратами группы метронидазола (метрогил, фазижин).
После хирургического вмешательства больных помещали в отделение реанимации и интенсивной терапии.
В процессе послеоперационного лечения наряду с антибактериальной терапией больные получали также дезинтоксикационную, дегидратационную, противоотечную, антигистаминную терапию.
В лечебной программе предусматривали меры, направленные на нормализацию мозгового и почечного кровотока (2,4% раствор эуфиллина, трентал, 40% раствор уротропина, 5% раствор аскорбиновой кислоты). Для защиты мозга от гипоксии использовали 20% раствор оксибутирата натрия 40—60 мг/кг внутривенно капельно, 1% раствор глютаминовой кислоты по 200,0 мл внутривенно капельно.
Одним из компонентов лечения больных с ОВО является антикоагулянтная терапия. Гепарин улучшает реологические свойства крови, препятствует развитию ДВС-синдрома, способствует вымыванию из микроциркуляторного депо микроорганизмов и обеспечивает проникновение антибиотиков в удаленные участки сосудистого русла.
Исходя из патогенеза ОВО, при которых наблюдается угнетение обеих звеньев иммунитета, назначали иммунотерапию (гипериммунную антистафилоккоковую плазму, лейкоцитарную взвесь, нормальный человеческий гаммаглобулин и др.), а в качестве иммуномодулирующих средств — беталейкин, внутрисосудистое ультрафиолетовое и лазерное облучение крови.
В целях воздействия на анаэробную микрофлору и для активации тканевого метаболизма проводим несколько сеансов гипербарической оксигенации.
Заключение
Диагностика и лечение ОВО, особенно при сочетанной патологии, является нелегкой задачей даже при использовании в клинической практике высокотехнологичных методов обследования и применении нового поколения антибиотиков широкого спектра действия. Вся программа лечения таких больных требует слаженной работы специалистов ряда клинических дисциплин (невролога, нейрохирурга, рентгенолога, реаниматолога, терапевта, педиатра, инфекциониста, иммунолога и др.), координированной оториноларингологом. Подобный междисциплинарный подход при лечении пациентов с ОВО обеспечил относительно низкий (10,6%) показатель летальности больных.
Тромбофлебит и тромбоз сигмовидного синуса, сепсис и септикопиемия
Тромбофлебит и тромбоз сигмовидного синуса — эти осложнение является одними из наиболее частых при воспалительных заболеваниях уха, фурункулах на лице. Вследствие непосредственного контакта с задневнутренней стенкой сосцевидного отростка в воспалительный ушной процесс иногда вовлекается сигмовидный синус, тем более что в него вливаются мелкие вены кости сосцевидного отростка.
Другие венозные синусы (каменистый, пещеристый) поражаются первично очень редко. Тромбофлебит и тромбоз сигмовидного синуса встречается примерно одинаково часто при остром и хроническом гнойном среднем отите (преимущественно осложненном холестеатомой).
Причины развития тромбофлебита и тромбоза сигмовидного синуса и сепсиса
Возбудители тромбофлебита и тромбоза сигмовидного синуса — это стрептококк, стафилококк, пневмококк и другие бактерии. Преобладает смешанная бактериальная флора.
Тромбофлебит сигмовидного синуса возникает чаще всего контактным путем (вследствие воспалительного процесса в прилежащей кости или перисинуозного абсцесса), значительно реже с током крови или лимфы (гематогенным и лимфогенным путем при фурункулах на лице).
Наружная стенка сигмовидного синуса утолщается и изменяет окраску. Из голубой стенка сигмовидного синуса становится белой или желто-серой. В дальнейшем образуются грануляции или некроз. Если своевременно не производится операция, то воспалительный процесс распространяется на внутренний эндотелиальный слой стенки сигмовидного синуса.
Повреждение эндотелия и изменение биохимического состава крови, вызванные проникшими микробами или их токсинами в сочетании с замедлением тока крови, ведут к образованию вначале пристеночного, а затем обтурирующего (закупоривающего) тромба (тромбоз сигмовидного синуса).
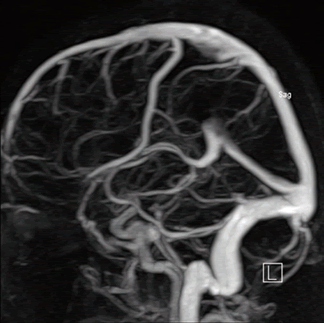
Диагностика магнитно-резонансная ангиография сосудов головного мозга производится при подозрении на тромбофлебит сигмовидного синуса.
Тромбоз сигмовидного синуса чаще бывает ограниченным, но он может иногда распространиться ретроградно на поперечный синус вплоть до слияния венозных синусов или даже на синусы противоположной стороны, а книзу — на луковицу яремной вены и яремную вену вплоть до безымянной вены. Возможно распространение процесса тромбофлебита и тромбоза на верхнюю и нижнюю каменистый и пещеристый синусы.
Образование тромба является защитной реакцией на проникновение инфекции, но вместе с тем и опасным осложнением тромбофлебита. При маловирулентной инфекции и хороших иммунобиологических реакциях организма тромб может остаться стерильным (известны случаи неожиданного нахождения старого тромба в сигмовидном синусе на МРТ головного мозга (ангиография) и у лиц, умерших от заболеваний, не связанных с ухом). Однако в преобладающем большинстве случаев тромб инфицируется, нередко нагнаивается и сам становится источником инфекции. С током крови инфицированные эмболы или бактерии попадают в малый или большой круг кровообращения.
При хроническом отите преобладают метастазы тромбов в легких. Возможно ретроградное распространение тромба на впадающие в поперечный синус вены мозговых оболочек с образованием абсцесса в мозжечке или затылочной доле мозга. Абсцесс мозжечка или головного мозга может возникнуть также при нагноившемся тромбе путем разрушения внутренней стенки пазухи и распространения процесса на субарахноидальное пространство и мозговую ткань.
Сепсис («заражение крови») может развиться в результате поступления микроба через стенку синуса и без образования тромба (чаще при остром отите). Наконец, очень редко встречается и такая форма сепсиса, которая вызывается поступлением инфекции в общий ток кровообращения из множественных тромбированных мелких костных вен сосцевидного отростка (остеофлебитическая пиемия).
Анатомия желудочков головного мозга с обозначением вен, значимых во время хирургических вмешательств.
Симптомы сепсиса
Сепсис в следствие отита — это общее инфекционное заболевание. Чаще сепсис (заражение крови) характеризуется следующей триадой синдромов:
- скачущий характер температуры (повышение до 40-41° С с быстрым снижением до нормы, сопровождающимся проливным потом, однократное, а иногда несколько раз в сутки)
- ознобы в фазе повышения температуры, чаще потрясающие
- метастатические абсцессы в легких, суставах, мышцах, подкожной клетчатке и т.д.
Реже сепсис протекает с высокой температурой типа continua без ознобов, без образования абсцессов, но с септическим поражением эндокарда, почек, печени, кишечного тракта и других органов, с тяжелой интоксикацией центральной нервной системы.
Течение сепсиса более тяжелое и быстро ведет к смерти. Однако чаще всего встречается смешанная форма сепсиса — так называемая септикопиемия.
Первый, наиболее частый, вид сепсиса (заражения крови) у детей обычно протекает без ознобов, с высокой температурой постоянного характера. У взрослых для представления об истинном характере температурной кривой необходимо измерять температуру каждые 3 ч. Пульс частый, малый, обычно соответствует температуре. Остающийся частым пульс после снижения температуры прогностически неблагоприятен. Лицо больного бледное, нередко имеет желтушный или землистый оттенок.
Иногда больные возбуждены, эйфоричны, иногда же вялы, апатичны. Вследствие циркуляторных нарушений, инфицирования мозговой ткани наблюдаются повышение внутричерепного давления, изменения глазного дна, очаговые мозговые симптомы. Возможен сопутствующий менингит или менингизм в результате токсического раздражения мозговых оболочек.
Изменения крови, выявляемые при сепсисе (заражении крови):
- снижается уровень гемоглобина
- появляются незрелые эритроциты и аномалийные формы с анизоцитозом, пойкилоцитозом, полихроматофилией, эритропенией
- характерны высокий лейкоцитоз, резкий сдвиг формулы влево, прогрессирующий при ухудшении
При тяжелых формах сепсиса (заражения крови) наблюдается также токсигенная зернистость нейтрофилов. Скорость оседания эритроцитов (СОЭ) при сепсисе резко повышена. Динамика изменений в крови имеет большое значение для оценки течения процесса и прогноза.
В зависимости от локализации метастазов могут возникать симптомы поражения тех или иных органов. Легочные метастазы чаще возникают при хроническом отите, они протекают по типу септической пневмонии с образованием множественных и мелких абсцессов, последние располагаются большей частью по периферии легкого (в местах конечного разветвления легочных артерий).
Абсцессы могут прорываться в бронх (благоприятный исход) или в полость плевры с образованием гнойного плеврита. Метастазы в суставные сумки могут привести к анкилозу суставов. Наиболее благоприятно протекают метастазы в подкожную клетчатку и мышцы.
Тромбоз сигмовидного синуса выявляется при:
- МРТ ангиографии сосудов головного мозга с контрастированием
Тромбоз сигмовидного синуса нужно дифференцировать от врождённой атрезии (недоразвития) синуса. В случае нормально развитой выемки для сигмовидного синуса на КТ головного мозга (рисунок А), можно предполагать синус-тромбоз справа. В случае недоразвитой выемки для сигмовидного синуса (рисунок В), можно предполагать врождённую атрезию (недоразвитие) правого сигмовидного синуса.
Симптомы тромбоза сигмовидного синуса
Местные симптомы тромбоза сигмовидного синуса большей частью мало или совсем не выражены. Иногда наблюдающаяся отечность и болезненность при пальпации по заднему краю сосцевидного отростка (симптом Гризингера) могут быть следствием как тромбоза, так и перисинуозного абсцесса. Тромбоз луковицы яремной вены очень редко проявляется в виде поражения IX—XII черепных нервов. Иногда же это поражение является следствием не тромбоза, а перифлебита.
Более достоверно тромбоз луковицы яремной вены выявляется во время операции на сигмовидной пазухе (отсутствие кровотечения после удаления тромба из нижнего отрезка пазухи).
Симптомы тромбоза внутренней яремной вены также не характерны, болезненность при пальпации и прощупывание плотного тяжа по ходу вены (особенно в верхнем ее отрезке) могут быть проявлением как тромбоза, так и перифлебита.
Сепсис при отите (заражение крови) иногда имеет затяжное течение. В прошлом исход был большей частью смертельным вследствие прогрессирующей сердечной слабости, гангрены легкого, пиоторакса или гнойного менингита, абсцесса головного мозга или мозжечка. С внедрением хирургического метода лечения, а позднее сульфаниламидов и особенно антибиотиков большую часть больных удается вылечить.
Однако антибиотики значительно изменили симптоматику и течение отогенного сепсиса (заражения крови), что во многих случаях затрудняет диагностику. В связи со скудностью, иногда даже отсутствием симптомов описанная выше классическая картина сепсиса при отите в настоящее время встречается редко. Так, теперь часто наблюдается безтемпературное или субфебрильное течение, отсутствие ознобов, симптомов общей интоксикации, менингеальных симптомов. Значительно меньше выражены лейкоцитоз, сдвиг в лейкоцитарной формуле при анализе крови.
Еще реже, чем раньше, отмечаются местные симптомы перисинуозного абсцесса, синустромбоза, тромбофлебита и перифлебита яремной вены. Наконец, все чаще встречаются больные синустромбозом с сопутствующим отеком мозга, негнойным энцефалитом головного мозга или мозжечка, гидроцефалией. Это те больные, у которые раньше распространение инфицированного тромбоза на вены мозговых оболочек осложнялось гнойным менингитом или абсцессом мозга, ведущим к смерти. Применение антибиотиков ликвидировало угрозу гнойных оболочечных и мозговых осложнений, но не устранило застойных явлений связанных со стерильным тромбозом.
Диагностика сепсиса
В типичных случаях отогенного сепсиса (заражения крови) с характерными изменениями крови диагноз можно довольно быстро поставить, в особенности при наличии острого или обострении хронического гнойного среднего отита. Важно установить начальные симптомы этого осложнения, так как своевременная операция на ухе позволяет предупредить развитие метастазов. Следует тщательно собрать анамнез с учетом начальных симптомов заболевания, наблюдавшихся до назначения антибиотиков.
При отсутствии острого или обострения хронического отита и неясной клинической картине необходимо исключить малярию, брюшной тиф, пневмонию, милиарный туберкулез.
Большое значение имеет нахождение микробов в крови, однако стерильность посева крови не свидетельствует против сепсиса. Посев крови на стерильность следует делать в первые дни повышения температуры.
Лечение тромбофлебита и тромбоза сигмовидного синуса и сепсиса
Прежде всего производят операцию на ухе (простая или общеполостная — соответственно характеру среднего отита). Обязательно обнажается стенка сигмовидного синуса. Если последняя патологически изменена, то рекомендуется широкое обнажение ее кверху и книзу от здорового на вид участка.
Затем производят пункцию синуса. Пункция синуса обязательна и в том случае, если стенка его не изменена, но имеется выраженная картина сепсиса (заражения крови). При обнаружении тромба наружная стенка синуса резецируется с образованием широкого окна. Тромб по возможности весь удаляют до появления кровотечения из верхнего и нижнего отрезков синуса. Кровотечение останавливают вкладыванием тампона между обоими отрезками синуса и костью.
При отсутствии выраженного эффекта от операции на синусе, особенно тогда, когда не удалось полное удаление тромба из нижнего отрезка его, в ближайшие дни производят перевязку внутренней яремной вены, верхний отрезок ее вшивают в кожу и через него вымывают тромб из луковицы яремной вены и прилежащего отрезка синуса. Операцию на яремной вене (резекцию вены) производят и при явных признаках ее тромбоза.
Послеоперационное лечение состоит в введении антибиотиков с сульфаниламидами. В зависимости от эффекта лечения или выявленной чувствительности микроба к антибиотику дополнительно назначают и другие антибиотики.
Применяют также антикоагулянты. Антикоагулянты, рассасывая тромб, способствуют проникновению антибиотиков в участки венозной системы, пораженной септическим тромбофлебитом, и усиливают эффект воздействия антибиотиков.
Антикоагулянты особенно показаны при вовлечении в тромботический процесс мало доступных для хирургического вмешательства венозных синусов черепа (пещеристый синус) и при обширном распространении тромбоза по венозной системе вне черепа (безымянная, подключичная вены).
При подозрении на абсцесс головного мозга от применения антикоагулянтов следует воздержаться. При лечении антикоагулянтами не реже одного раза в 2-3 дня следует определять протромбин, исследовать мочу (учитывая возможность появления гематурии, что является ранним признаком передозировки). Для уменьшения возможности тромбообразования содержание протромбина нужно понизить до 35-40%. Длительное снижение уровня протромбина ниже 50-60% недопустимо, так как ведет к появлению спонтанной кровоточивости.
Для профилактики и лечения поражений, связанных с применением антикоагулянтов, показаны витамины К, Р и аскорбиновая кислота.
Антикоагулянты противопоказаны при нарушении функции печени, язвенной болезни желудка и двенадцатиперстной кишки. Их не следует назначать во время менструации. Питание должно быть легкоусвояемым, богатым витаминами. Показано обильное питье.
Тромбоз пещеристого синуса
Что провоцирует / Причины Тромбоза пещеристого синуса:
Чаше возникает вторично на фоне изменения гемодинамики, свойств крови, реактивности организма.
Патогенез (что происходит?) во время Тромбоза пещеристого синуса:
Возможны следующие пути распространения инфекции в мозговые венозные сосуды.
Контактный. При эмпиеме клиновидной пазухи и задних клеток решетчатой кости возникает как следствие остеомиелитического процесса.
Гематогенный. Через многочисленные вены верхнего отдела носа и околоносовых пазух процесс распространяется на пещеристый и реже на верхний сагиттальный синус, становясь продолжением флебита других венозных сосудов.
Образованию тромба в пещеристом синусе способствуют соединительнотканные перемычки в его просвете, которые замедляют движение крови.
В пещеристую пазуху инфекция проникает по венам при фурункуле носа и гнойном гайморите; может быть осложнением пункции верхнечелюстной пазухи в период обострения процесса; значительно реже бывает при острых синуситах.
Симптомы Тромбоза пещеристого синуса:
Выделяют инфекционный, дисииркуляторный и неврологический синдромы с соответствующими клиническими проявлениями.
Местные признаки заболевания связаны с нарушением оттока крови из глазных вен в пещеристую пазуху и включают отечность и красноту конъюнктивы век (хемоз), экзофтальм, ограничение движений глазного яблока и паралич глазных мышц, застойный диск зрительного нерва, резко расширенные вены и кровоизлияния в сетчатку, снижение зрения, парез граничащих с пещеристой пазухой отводящего, блокового, глазодвигательного и тройничного нервов. Иногда бывает тотальная двусторонняя офтальмоплегия. Через тонкую кожу век, лба и корня носа выступает расширенная, напряженная, болезненная венозная сеть.
Общесептические признаки. Септический симптомокомплекс в значительной степени обусловлен всасыванием в кровь продуктов метаболизма микроорганизмов при инфицировании и протеолизе тромбов на фоне гиперкоагуляции и снижения фибриполитической активности.
Основная жалоба больных - сильная разлитая головная боль, часто давящая, распирающая, пульсирующая с частой локализацией в глазницах.
Как следствие септикопиемии повторяются ознобы, лихорадка интермиттирующая (резкий подъем температуры тела и последующее ее падение), с обильным потоотделением (3-часовые колебания температуры в пределах 2-3 °С). Возникают признаки внутричерепной гипертензии, диссоциация менингеаль-ных явлений.
Состояние больного крайне тяжелое, обусловлено сепсисом, менингитом и местными симптомами.
При остром фронтите может развиться тромбоз верхнего сагиттального синуса с расширением вен головы, отечностью мягких тканей носа, век, лба и темени, развитием тонико-клонических судорог при септических и менингеальных явлениях, субпериостальными абсцессами в области темени.
Гемограмма отражает острую воспалительную реакцию со сдвигом нейтрофилов вплоть до юных клеток, токсической зернистостью лейкоцитов, анизоцитозом, пойкилоцитозом; часто высевается стрептококк.
При риноскопии и рентгенографии выявляются признаки поражения околоносовых пазух. Процесс может перейти на другую сторону.
Появляются менингеальные симптомы; характерна их диссоциация.
При спинномозговой пункции обнаруживается гной, но спинномозговая жидкость может быть не изменена. При поздней диагностике без соответствующего лечения ребенок может умереть в течение нескольких дней.
Тромбофлебит пещеристого синуса протекает легче, без признаков септикопиемии, как правило, с односторонним поражением глазодвигательных нервов и имеет более благоприятный прогноз.
При тромбозе пещеристого синуса возникают отдаленные метастатические гнойные очаги и прежде всего септическая пневмония, менингит, метастатические гнойные очаги в полости черепа, почках, печени, в легких, коже головы, в заглоточном пространстве, в ухе. Септические эмболы распространяются по внутренней яремной, верхней полой венам, в правые отделы сердца и капилляры малого круга кровообращения.
Выраженность симптомов заболевания различна и связана с тяжестью поражения, от явлений флебита с сохранением просвета сосуда для тока крови до тромбоза синуса с гнойным расплавлением его стенок.
Осложнения. Если ребенок перенес тромбоз пещеристого синуса, то в отдаленные сроки у него сохраняются выраженные резидуальные явления - снижение зрения, парез наружной прямой мышцы глазного яблока, паралич отводящего нерва, птоз, анизокория, стволобазальный арахноидит, чего никогда не бывает при тромбофлебите кавернозного синуса.
Прогноз риногенных внутричерепных осложнений зависит от своевременности их распознавания и лечения на стадиях, предшествующих терминальной. Тромбоз пещеристого синуса ранее считался заболеванием с фатальным исходом. В настоящее время летальность достигает 20%.
Диагностика Тромбоза пещеристого синуса:
Трудность диагностики источника внутричерепного осложнения часто обусловлена тем, что синуситы у детей часто протекают скрыто, бессимптомно. Риноскопическая картина стертая, не всегда можно обнаружить характерные изменения, так как отечная слизистая оболочка закрывает выводные отверстия околоносовых пазух и прекращает отток их секрета в полость носа, вследствие чего содержимое пазух всасывается в кровь и создаются условия для распространения процесса в полость черепа.
Наиболее сложно определение первичного источника внутричерепного осложнения при поражении клиновидной пазухи, когда затруднены дифференциальная диагностика, определение характера и локализации процесса.
Большая частота диагностических ошибок у новорожденных и детей грудного возраста обусловлена латентным бессимптомным течением синуситов и стертостью общих клинических, неврологических и риноскопических признаков.
Диагноз тромбофлебита и тромбоза пещеристого синуса ставится на основании клинических данных и в первую очередь при выраженном септическом состоянии, симптомах менингита и синдроме поражения черепных нервов.
Главное в диагностике - мозговая симптоматика, данные тщательного неврологического, отоневрологического, офтальмологического, рентгенологического исследования с выявлением органических неврологических симптомов поражения центральной нервной системы, застойных явлений на глазном дне, анализ спинномозговой жидкости наряду с детальным изучением анамнеза, клинической картины и результатов осмотра ЛОР-органов, риноскопических данных с обязательным исследованием всех околоносовых пазух, в том числе клиновидной пазухи у тяжелобольных.
Большое практическое значение имеют данные электроэнцефалографии (выявление очаговых или генерализованных медленных патологических волн), каротидной ангиографии (смещение сосудов мозга при абсцессах), эхоэнцефалографии, пневмоэниефалографии, вентрикулографии (выявление косвенных признаков поражения мозга).
Компьютерная, магнитно-резонансная и радионуклидная гамма-томография позволяет диагностировать эпи- и субдуральные абсцессы как в непосредственной близости к измененной пазухе (в большинстве случаев лобной), так и на значительном отдалении от нее.
При этих исследованиях четко структурируются мозг, его желудочки, субарахноидальные щели, можно точно определить характер процесса (абсцесс мозга, очаговый или генерализованный арахноэнцефалит, перифокальный отек мозга). Можно получить четкие визуальные данные о размерах абсцесса мозга, толщине его капсулы, его отношении к ликворным путям и функционально важным структурам мозга.
Точное определение толщины капсулы абсцесса имеет большое значение не только для диагностики, но и для выбора тактики оперативного вмешательства. Можно выявить однокамерные, многокамерные и множественные абсцессы мозга, гематогенные абсцессы мозга, расположенные в большом отдалении от околоносовых пазух в затылочной, теменной, височных долях мозга.
При выявлении и лечении у детей риногенных внутричерепных осложнений необходимо систематическое наблюдение оториноларингологом, невропатологом, офтальмологом и педиатром.
Дифференциальная диагностика. Тромбоз пещеристого синуса дифференцируют с очаговым менингоэнцефалитом, на компьютерной томограмме определяется зона пониженной плотности без четких границ, с легким перифокальным отеком.
Лечение Тромбоза пещеристого синуса:
Детям с риногенными внутричерепными осложнениями проводят комплексную интенсивную терапию. Срочное хирургическое вмешательство осуществляют с целью широкого вскрытия всех очагов поражения.
Показания к операции абсолютные.
При операции на лобной пазухе показано достаточно обширное обнажение твердой мозговой оболочки передней черепной ямки до границы со здоровой тканью.
При эпидуральном абсцессе последовательно и тщательно вскрывают и удаляют все патологически измененные ткани, абсцесс широко вскрывают, промывают раствором антибиотика и создают благоприятные условия для дренирования раны.
При субдуральном абсцессе риногенного происхождения выявляют характерные локальные изменения твердой мозговой оболочки: истончение, желтоватый цвет и выбухание, отсутствие пульсации, грануляции, фибринозный налет, свиши, по направлению которых вскрывают, а затем промывают или дренируют полость абсцесса.
При отсутствии свища субдуральный абсцесс диагностируют при пункции через твердую мозговую оболочку в 3-4 направлениях на глубину не более 4 см.
Обнажение мозговой оболочки и дренирование риногенных абсцессов производят после наружного вскрытия лобных пазух у детей старшего возраста.
При хорошо сформированной толстой капсуле, небольших глубине и размере абсцесса его удаляют целиком вместе с капсулой. У детей удаление абсцисса затруднено из-за очень тонкой капсулы, ее спаянности с твердой мозговой оболочкой и костными структурами.
Если капсула абсцесса тонкая, абсцесс мозга большой и располагается в глубине мозга, используют пункционный метод лечения. Подход к абсцессу возможен через наружные покровы головы и непосредственно из первичного гнойного очага в околоносовых пазухах.
При тромбозе верхнего сагиттального синуса его обнажают, вскрывают и удаляют тромб. Для остановки кровотечения тампон вводят между синусом н костью.
При тромбозе пещеристого синуса хирургический подход к нему невозможен ввиду топографических особенностей и оперативное вмешательство ограничивается широким вскрытием пораженных околоносовых пазух, элиминацией и надежным дренированием первичного патологического очага.
Осуществляют массивную антибактериальную терапию с введением оптимальных доз антибиотиков широкого спектра действия, при тяжелом течении риногенного менингита дополнительно назначают эидолюмбальное (иногда субокципитальное) введение антибиотиков или раствора метронидазола.
Проводят дезинтоксикационную терапию (внутривенное введение плазмы, гемодеза, реополиглюкина) с использованием новейших методов экстракорпоральной детоксикации (плазмаферез, облучение ультрафиолетовыми лучами аутокрови, гемосорбция крови, гипербарическая оксигенация).
Дегидратация осуществляется путем внутримышечного введения сульфата магния, внутривенных вливаний 40% раствора глюкозы, назначения диуретиков.
Проводят гипосенсибилизируюшее и общеукрепляющее лечение, иммунотерапию (антистафилококковая плазма, гамма-глобулин, сывороточный полиглобулин, стафилококковый анатоксин).
В комплексную терапию тромбоза пещеристого и верхнего сагиттального синусов обязательно включают антикоагулянты прямого (гепарин) и непрямого (дикумарин, нитрофарсин, синкумар, фенилин) действия с целью нарушения биосинтеза протромбина и других факторов свертывания крови под постоянным контролем тромбоэластограммы.
Лечение антикоагулянтами прекращают постепенно, увеличивая интервал между приемами, так как быстрая отмена может вызвать резкое компенсаторное повышение концентрации протромбина с опасностью тромбоза.
В тяжелых случаях применяется эндоваскулярная (внутрикаротидная) регионарная инфузионная терапия с использованием активаторов эндогенного фибринолиза в сочетании с антибиотиками, что ускоряет реканализацию синусов.
Одновременно применяют блокаторы протеолитических ферментов, выделяемых стафилококком (контрикал, тразилол). Меньший эффект дает эпсилон-аминокапроновая кислота. Создание постоянной высокой концентрации тромболитических и антибактериальных препаратов в сосудистом бассейне патологического очага способствует быстрому тромболизису, восстановлению кровотока в пещеристом синусе, купированию воспалительного процесса.
Профилактика Тромбоза пещеристого синуса:
Основное значение имеют ранняя госпитализация и своевременное лечение детей с первыми угрожающими признаками осложнения гнойного синусита, особенно с периоститом его стенок, с начинающимися орбитальными осложнениями, симптомами внутричерепной гипертензии, а главное - совершенствование их диагностики и лечения.
К каким докторам следует обращаться если у Вас Тромбоз пещеристого синуса:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Тромбоза пещеристого синуса, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Сепсис - риногенный, тонзиллогенный, отогенный
Сепсис - патологический симптомокомплекс, обусловленный постоянным или периодическим поступлением в кровь микроорганизмов из очага гнойного воспаления.
Риногенный сепсис встречается относительно редко, характеризуется тем, что первичный очаг гнойного воспаления расположен в носу и околоносовых пазухах. Возникновению риногенного сепсиса обычно предшествуют тромбофлебит кавернозного синуса или тромбоз вен клетчатки глазницы. При гнойных процессах в нёбных миндалинах и паратонзиллярном пространстве возможны случаи гонзиллогенного сепсиса; отогенный сепсис, который встречается чаще других, сопряжен, как правило, с тромбофлебитом сигмовидного и каменистого синусов.
В клинической картине преобладают тяжелые общие и полиорганные нарушения, местные воспалительные симптомы выражены отчетливо.
Различают две формы сепсиса: септицемическая и септикопиемическая, однако их можно рассматривать и как стадии одного процесса. По длительности протекания процесса различают острый сепсис - до 6 нед. и хронический сепсис - более 6 нед.
Септицемическая форма сепсиса не сопровождается образованием метастатических очагов гнойной инфекции, но она может более или менее быстро перейти в септикопиемическую, характеризующуюся образованием метастатических очагов гнойной инфекции.
Для больных характерно тяжелое общее состояние, высокая температура обычно гектического типа, потрясающие ознобы, головная боль, слабость, потеря аппетита. Падение температуры сопровождается обильным потоотделением. Частота пульса, как правило, меняется соответственно температуре тела. Возможны изменения психоэмоционального статуса до грубых общемозговых расстройств (коматозное состояние). В последующем присоединяются воспалительные изменения со стороны внутренних органов: почек, эндокарда, печени, кишечника, селезенки.
Местные изменения характеризуются отечностью, гиперемией и инфильтрацией век и параорбитальной области одного или обеих глаз с образованием плотных сосудистых тяжей. Экзофтальм (глазное яблоко смещено вперед), подвижность глаза резко ограничена, болезненна. Нарушение зрения вплоть до слепоты может наступить быстро.
Диагностика. Подозрение на сепсис возникает при продолжительности лихорадки более 5 дней и появление немотивированных подъемов температуры тела до фебрильных значений с последующим падением до субфебрильных. Для лабораторных анализов крови характерны - лейкоцитоз или лейкопения, палочкоядерный сдвиг влево, тромбоцитопения. Положительные результаты бактериологического исследования крови - обнаружение гемокультуры. Для получения достоверного результата необходим 3-кратный забор крови в объеме 20-30 мл. с интервалами 1 ч. во время подъема температуры по возможности до начала антибиотикотерапии.
Лечение. Необходима интенсивная терапия, включающая срочную хирургическую санацию причинного очага и этиопатогенетическое медикаментозное воздействие. До получения результатов бактериологического исследования проводится эмпирическая антибактериальная терапия в максимальной дозировке. Эффективно введение тобрамицина 3-5 мг/кг в сут в/в в сочетании с антибиотиком цефалоспориновой группы, метронидазола. Антибиотики назначают в течение 2 нед, несмотря на нормализацию температуры. Дезинтоксикационная терапия - внутривенное введение большого количества жидкости в сочетании с диуретиками (метод форсированного диуреза). Необходимо учитывать, что количество вводимой жидкости не должно превышать объема выделенной мочи. Эффективен одновременный короткий курс кортикостероидной терапии (5-7 дней), учитывая иммунодепрессивное действие глюкокортикоидов. Проводится симптоматическая терапия, купирование сердечной недостаточности, вазодилататоры, анальгетики.
Отогенный сепсис
Отогенный сепсис - постоянное или периодическое поступление в кровь микроорганизмов или инфицированных эмболов из очага гнойного воспаления в среднем ухе. Различают две формы сепсиса: септицемию и септикопиемию.
Что провоцирует / Причины Отогенного сепсиса:
Сепсис при остром гнойном среднем отите чаще связан с острым мастоидитом. Воспалительный процесс может распространяться по венам сосцевидного отростка до луковицы яремной вены.
При хроническом гнойном среднем отите кариозный процесс или холестеатома сосцевидного отростка разрушает его внутреннюю стенку, в этом месте между стенкой синуса и костью образуется экстрадуральный абсцесс (при такой локализации он носит название перисинуозного).
В воспалительный процесс через некоторое время вовлекается стенка сигмовидного синуса, сначала возникает перифлебит, а затем и флебит.
Поскольку стенка синуса воспалена, ток крови в нем изменяется и замедляется, сначала образуется пристеночный, а затем и обтурирующий тромб.
Обтурирующий тромб становится источником диссеминации процесса - отогенного сепсиса. Иногда тромб остается стерильным («красный тромб»), а при присоединении инфекции легко нагнаивается и становится «белым (гнойным) тромбом».
В любом случае диссеминация процесса происходит через правое предсердие в малый круг кровообращения, что проявляется образованием в легких метастатических гнойников, в дальнейшем эмболия распространяется и на большой круг кровообращения - в этом случае чаще страдают сосуды мозга, суставов и почек.
Симптомы Отогенного сепсиса:
Течение отогенного сепсиса очень тяжелое. У ребенка внезапно резко повышается температура, она достигает 39-40 °С, но держится недолго, иногда несколько часов, затем снижается до 37-37,5 °С, что сопровождается обильным проливным потом и ознобом. Температура иногда бывает постоянно высокой, достигая 39-40 °С.
Лицо ребенка приобретает землистый цвет, склеры желтушны, язык сухой, обложен белым налетом, пульс частый, нитевидный, печень и селезенка увеличены, в легких выслушиваются влажные хрипы, при перкуссии иногда определяются участки притупления.
Имеются и симптомы, связанные с повышением внутричерепного давления: тошнота, рвота, головная боль.
Местных симптомов, помогающих диагностике, немного. Ребенок обычно склоняет голову в сторону больного уха. Пальпаторно определяется болезненность по переднему краю грудиноключично-сосцевидной мышцы, там, где проецируется внутренняя яремная вена, иногда здесь же определяется затвердение (симптом «шнура»).
Диагностика Отогенного сепсиса:
Диагностика основана в первую очередь на клинических симптомах. Из -менения крови заключаются в появлении нейтрофильного лейкоцитоза и повышении СОЭ, обнаружении в периферической крови юных незрелых клеток.
Установить диагноз помогают результаты посева крови (ее лучше брать во время повышения температуры, тогда больше шансов обнаружить микроорганизмы в крови).
Данные рентгенографии височных костей подтверждают объем и характер разрушений височной кости.
Лечение Отогенного сепсиса:
Довольно часто дети с отогенным сепсисом попадают сначала к педиатру с симптомами пневмонии, пиелонефрита и т.д. К сожалению, далеко не всегда в этих случаях врач обращает внимание на состояние ушей.
Отогенный сепсис при остром среднем гнойном отите требует активной противовоспалительной и дезинтоксикационной терапии. При отсутствии улучшения в ближайшее время производится антромастоидотомия с обнажением сигмовидного синуса.
Сепсис у больного хроническим гнойным средним отитом служит прямым показанием к немедленной радикальной операции. Она заключается в удалении всего патологического содержимого и обнажении стенки сигмовидного синуса. Пульсация синуса при осмотру больного гнойным средним отитом, так же как и при остром отите, позволяет предположить, что кровоток в синусе сохранен, хотя и ухудшен, например при небольшом пристеночном тромбе. Если пульсации нет, производят пункцию стенки синуса, а при отсутствии венозной крови синус вскрывают и удаляют тромб.
В настоящее время распространение тромба по яремной вене вниз встречается редко в связи с применением антибиотиков, раньше часто приходилось извлекать тромб и удалять его вместе с участком вены.
К каким докторам следует обращаться если у Вас Отогенный сепсис:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Отогенного сепсиса, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:
