Техника операции при ранении сосудов шеи - хирургическая тактика
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
ЛОР-клиника Московского областного научно-исследовательского клинического института им. М.Ф. Владимирского, Москва
Журнал: Вестник оториноларингологии. 2018;83(3): 75‑76
Представлено наблюдение больного с резаной раной шеи с повреждением ротоглотки и сосудов. Анестезиологом произведена эффективная интубация через имеющуюся рану на передней поверхности шеи, которая сообщается с полостью ротоглотки. При ревизии выявлено повреждение верхней щитовидной артерии, отходящей от наружной сонной артерии. Произведено лигирование сосуда, перевязка которого не ведет к нарушению мозгового кровообращения. Достигнут устойчивый гемостаз. Далее выполнена средняя трахеостомия. Установлен назогастральный зонд, рана обильно промыта растворами антисептиков. Выполнено послойное ушивание слизистой оболочки ротоглотки. Подъязычная кость подшита к мягким тканям дна полости рта, восстановлена ротоглотка. Мягкие ткани сопоставлены и ушиты. После операции на 3-и сутки удалены резиновые выпускники. Трахеостомическая трубка удалена на 7-е сутки, назогастральный зонд — на 10-е. Рана зажила первичным натяжением. Больной выписан в удовлетворительном состоянии на 14-е сутки после операции.
Одной из сложных и актуальных проблем современной неотложной хирургии является лечение пострадавших с ранениями шеи. Массивная кровопотеря, асфиксия, воздушная эмболия, обусловленные повреждением магистральных сосудов шеи, сочетанное повреждение полых органов определяют прогрессирующую дестабилизацию жизненно важных функций организма, тяжесть состояния и высокую летальность данной категории раненых.
Число больных с ранениями шеи не уменьшается в связи с неблагоприятной криминальной обстановкой и наличием локальных военных конфликтов. По данным литературы, частота ранений шеи составляет от 5 до 10% всех ранений мирного времени и 0,5—3% ранений военного времени [1, 2]. Общая летальность при глубоких ранениях шеи составляет около 11% [1]. До 34% раненных в шею в мирное время умирают на месте происшествия. Основными причинами смерти являются острая массивная кровопотеря вследствие повреждения сосудов шеи (38,5%), острая сердечно-сосудистая и дыхательная недостаточность при ранениях шейного отдела позвоночника и спинного мозга (30,2%), тяжелые повреждения других локализаций (27,5%), асфиксия при ранении верхних отделов дыхательных путей (3,8%) [1—3]. Большинство (80,7—90,55%) пострадавших, по данным разных авторов, — мужчины, средний возраст которых составляет 27—35 лет, т. е. наиболее социально активная часть населения [1, 4].
В мирное время превалируют колото-резаные ранения шеи — 80,6—97,4%, частота огнестрельных ранений составляет 2,5—14,3%. Основными обстоятельствами ранений в 77—91,1% наблюдений являются конфликтные и криминальные ситуации. 6,44—10,6% наблюдений (т.е. каждое десятое ранение) составляют суицидальные попытки [1, 5]. Приводим собственное наблюдение.
Больной С., 34 года, в октябре 2016 г. бригадой скорой медицинской помощи был доставлен в ЛОР-отделение ГБУЗ МО МОНИКИ им. М.Ф. Владимирского с резаной раной шеи.
В момент поступления состояние пациента крайне тяжелое, что было обусловлено нестабильной гемодинамикой (пульс 75—120 в 1 мин, АД 80/60 мм рт.ст.), нарушением дыхания (выраженная одышка — ЧДД 30—35 в 1 мин, цианоз кожных покровов), выраженным возбужденным состоянием. На шее повязка, через которую отмечается умеренное кровотечение.
Диагноз при поступлении: резаная рана шеи с повреждением ротоглотки и сосудов шеи.
На основании диагноза определены показания к срочной ревизии и первичной хирургической обработке раны. Протокол хирургического вмешательства: в связи с невозможностью оротрахеальной интубации операция выполнена под внутренней анестезией. Выявлено полное пересечение мышц надподъязычной группы непосредственно выше подъязычной кости; отмечается зияющий дефект глотки, через который видна ее задняя стенка, подъязычная кость вместе с гортанью смещена вниз, язык отсечен от основания и западает кзади, что вызывает нарушения дыхания и создает угрозу асфиксии, препятствует выполнению оротрахеальной интубации. Расхождение краев раны составляет 1,5—2 см. В ране отмечается выраженное кровотечение и скопление слюны. Источником массивного кровотечения является пересеченная правая верхнещитовидная артерия. Поврежденная артерия взята на зажим, а затем перевязана. Подъязычная кость и надгортанник взяты на зажимы, гортань подтянута кверху, после чего проведена временная интубация трахеи через рану. Через дополнительный разрез на уровне второго—третьего колец трахеи наложена трахеостома, после чего в трахею введена интубационная трубка с манжетой (рис. 1). Рис. 1. Больной С. Интубация трахеи через наложенную трахеостому. Из глотки и полости рта удалено большое количество крови и сгустков, после чего введен назогастральный зонд. Визуализируются три резаные раны корня языка, которые были последовательно ушиты. Выявлено повреждение правой подчелюстной железы, а в латеральном углу раны определяется наружная сонная артерия (рис. 2). Рис. 2. Первичная хирургическая обработка раны. Описание в тексте.
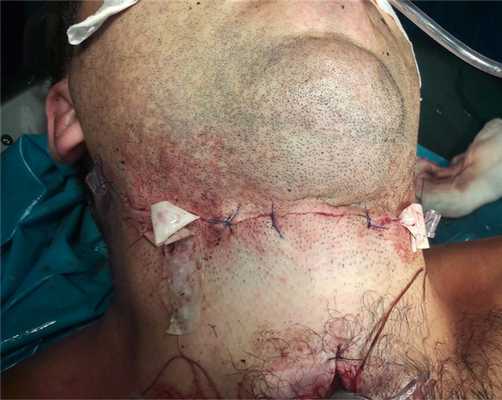
После тщательного гемостаза в рану введены резиновые выпускники, наложены послойные швы. В трахеостому установлена трахеостомическая трубка с манжетой фирмы Pentax № 8 (рис. 3). Рис. 3. Больной С. Послеоперационная рана на шее с установленными дренажами. Асептическая повязка.
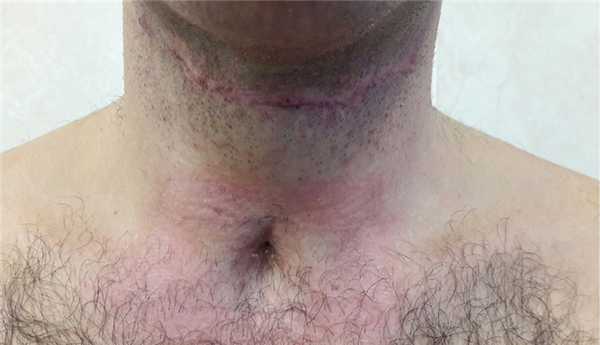
Послеоперационный период протекал гладко. Трахеостомическая трубка удалена на 7-е сутки, дыхание свободное. Назогастральный зонд удален на 10-е сутки. Рана зажила первичным натяжением. Больной выписан в удовлетворительном состоянии на 14-е сутки после операции. В отдаленном периоде (через 3 мес) проведен осмотр: на передней поверхности шеи послеоперационный линейный рубец и в типичном месте рубец после трахеостомии, признаков стеноза глотки, гортани и трахеи не обнаружено (рис. 4). Рис. 4. Больной С. через 3 мес после операции.
Особенности данного наблюдения заключаются в обширном ранении полых органов шеи и прилегающих анатомических структур, что препятствовало выполнению традиционной оротрахеальной интубации и потребовало индивидуального подхода к выбору адекватного способа анестезии, обеспечившей возможность своевременного выполнения одноэтапного хирургического вмешательства в необходимом объеме и выздоровление больного.
Хирургическая тактика при ранении шеи
Техника операции. После обнажения сосудисто-нервного пучка шеи выделяют лицевую вену, которая по направлению сверху изнутри вниз и кнаружи пересекает начальные отделы наружной и внутренней сонных артерий, смещают ее кверху или перевязывают и пересекают. Расположенную на передней стенке общей сонной артерии нисходящая ветвь подъязычного нерва (верхний корешок шейной петли) отводят в медиальном направлении. Артерию отделяют тупым путем от внутренней яремной вены и блуждающего нерва, который располагается между этими сосудами и несколько кзади. Далее общую сонную артерию выделяют со всех сторон, под нее по направлению от внутренней яремной вены подводят иглу Дешана с лигатурой, перевязывают на 1-1,5 см ниже бифуркации или места ранения.
Внутренняя сонная артерия располагается латерально от наружной сонной, на шее не отдает ветвей, выделяют и перевязывают ее аналогичными приемами.
Перевязка наружной сонной артерии
Наружную сонную артерию тупым путем отделяют от внутренней сонной артерии, яремной вены и блуждающего нерва, под нее со стороны внутренней яремной вены снаружи внутрь подводят иглу Дешана с лигатурой. Артерию перевязывают на участке между отхождением язычной и верхней щитовидных артерий. Перевязка между верхней щитовидной артерией и бифуркацией общей сонной артерии может осложниться образованием тромба в короткой культе сосуда с последующим его распространением в просвет внутренней сонной артерии.
Наружную сонную артерию пересекают при воспалительных явлениях в области сосудисто-нервного пучка и метастазах злокачественных опухолей в лимфатические узлы шеи для профилактики проре- зывания лигатур. При этом на каждый отрезок артерии накладывают две прошивные лигатуры.
Перевязка внутренней яремной вены
Техника операции. После обнажения сосудисто-нервного пучка шеи лопаточно-подъязычную мышцу оттягивают книзу или пересекают, если она мешает дальнейшему ходу операции.
Внутреннюю яремную вену отсепаровывают и отделяют тупым путем от сонной артерии и блуждающего нерва. Иглу Дешана подводят под вену со стороны артерии. Вену перевязывают двумя лигатурами выше и ниже границ распространения тромба или участка ее резекции, при этом перевязывают и иссекают лицевую вену. Гнойный тромб из просвета вены удаляют после рассечения ее стенки, в этом случае послеоперационную рану дренируют, швы не накладывают.
Техника операции при ранении сосудов шеи - хирургическая тактика
Одной из сложных и актуальных проблем современной неотложной хирургии является лечение пострадавших с ранениями шеи. Массивная кровопотеря, асфиксия, воздушная эмболия, обусловленные повреждением магистральных сосудов шеи; сочетанное повреждение полых органов определяют прогрессирующую дестабилизацию жизненно важных функций организма, тяжесть состояния и высокую летальность данной категории раненых. В настоящей статье представлен обзор оригинальных исследований, посвященных вопросам лечения повреждений магистральных сосудов шеи, за период с 1946 по 2013, найденных в базах данных PubMed, Medline, электронном каталоге Ирбис научной библиотеки Омской Государственной медицинской академии. В обзоре освещены такие проблемы, как история развития взглядов на ранения шеи, эпидемиология, классификация, тактика при повреждении сосудистого пучка, особенности временной остановки кровотечения на догоспитальном периоде и начальных этапах операций.
1. Абакумов М.М. Диагностика и лечение ранений шеи / М.М. Абакумов, К.Р. Джаграев // Хирургия. - 1998. - №8. - С. 10-13.
2. Абакумов М.М. Множественные и сочетанные ранения шеи, груди, живота : рук. для врачей / М.М. Абакумов. - М.: Бином, 2013. - 687 с.
4. Белевитин, А.Б. Организация оказания медицинской помощи и лечения легкораненых и легкобольных в военном полевом эвакуационном госпитале / А.Б. Белевитин [и др.] // Вестн. Росс. воен.-мед. акад. - 2011. - № 1 (33). - С. 232-240.
5. Бобров В.М. Лечение проникающих ранений шеи / В.М. Бобров, М.И. Малинин, Ю.Н. Клименко // Вестн. хирургии. - 1991. - Т.146, №5. - С. 70-71.
9. Дитерихс М.М. Повреждения шеи / М.М. Дитерихс // Военно-полевая хирургия врача войскового района. - 3-е изд. - Л.: Медгиз, 1938. - С. 205-244.
10. Долгоруков М.И. Хирургическое лечение ранений магистральных артерий шеи / М.И. Долгоруков, А.П. Михайлов, В.И. Бербич // Тез. докл. Междунар. учеб. семинара. - СПб, 1998. - С. 147-148.
11. Ефстифеев Л.К. Травма магистральных сосудов мирного времени: Авто- реф. дис. . д-ра мед. наук. / Л.К. Ефстифеев. - М., 1995. - 32 с.
12. Завражнов А. А. Ранения шеи. Диагностика и лечение на этапах медицинской эвакуации и в условиях лечебных учреждений мирного времени: дисс. . д-ра мед. наук / А. А. Завражнов; Воен.-мед. акад. - СПб., 2005. - 328 с.
13. Иофик В. В Хирургическое лечение пациентов с ранениями сосудов шеи: дис. … канд. мед. наук / В. В. Иофик ; Рос. гос. мед. ун-т. - М., 2006. - 120 с.
14. Лечение колото-резаных ран лица и шеи (по данным клиники челюстно-лицевой хирургии ГКБ №21) / Мингазов Г.Г. с соавт. / Пробл. нейростоматологии и стоматологии. - 1998. - №1. - С.31-32.
15. Махов Н.И. Ранения сосудов шеи / Н.И. Махов // Опыт советской медицины в Великой Отечественной войне 1941-1945 гг. - М.: Медгиз, 1955. - Т.19. - С. 195-239.
16. Никотин М.П. Огнестрельные повреждения кровеносных сосудов шеи / М.П. Никотин. - Б.м.: Изд. места, эвакопункта. - № 92, 1946. - 75 с.
17. Огнестрельные ранения шеи / А.Н. Погодина с соавт. // Неотложная медицинская помощь (состояние, пробл., перспективы развития): Тез. докл. науч.-практ. конф. - М., 1998. - С. 16-18.
18. Пат. 2158109 Российская Федерация, МПК7 A61B17/12. Устройство для локального прижатия кровеносного сосуда / Маслов В.И.; заявитель и патентообладатель Самар. гос. мед ун-т. - опубл. 14.09.98.
19. Петров Н.Н. Ранения шеи / Н.Н. Петров Н.Н. // В кн.: Лечение военных ранений: Практ. рук. для врачей и студентов / Под ред. Н.Н. Петрова, П.А. Куприянова. - Л.: Медгиз, 1945. - С. 292-295.
20. Пирогов Н. И. Собрание сочинений. В 8 т. Т. 5. Начала общей военно-полевой хирургии. Ч. 1. Севастопольские письма / Н. И. Пирогов. - М.: Медгиз, 1959.
21. Пирогов Н. И. Собрание сочинений. В 8 т. Т. 6. Начала общей военно-полевой хирургии. Ч. 2. Севастопольские письма / Н. И. Пирогов. - М.: Медгиз, 1961. - 468 с.
22. Повреждения сосудов шеи / В.Я. Васютков с соавт. // Вестн. хирургии. - 1985. - Т. 134, №5. - С.76-80.
23. Погодина А.Н. Диагностика и хирургическое лечение проникающих повреждений пищевода / А.Н. Погодина, М.М. Абакумов // Повреждения и заболевания груди и органов грудной полости: Материалы III науч,- практ. конф. хирургов северо-запада России. - СПб., 2001. - С.86-87.
24. Попов В. Краткий курс оперативной хирургии / В. Попов. - СПб: Издание К.Л. Рикерра, 1990. - С.23-88.
25. Самохвалов И.М. Боевые повреждения магистральных сосудов. Диагностика и лечение на этапах медицинской эвакуации: Дис. . д-ра мед. наук / И.М. Самохвалов. - СПб, 1994. - 355с.
26. Трунин Е.М. Лечение ранений и повреждений шеи / Е.М. Трунин, А.П. Михайлов. - СПб: “ЭЛБИ-СПб”, 2004. - 159 с.
27. Шабонов А. А. Лечение ранений и повреждений магистральных сосудов шеи / А. А. Шабонов, Е. М. Трунин, Г. Ю. Сокуренко. - СПб.: ЭЛБИ-СПб, 2012. - 176 с.
28. Швырков М.Б. Огнестрельные ранения лица, ЛОР-органов и шеи: Рук. для врачей / М.Б. Швырков, Г.И. Буренков, В.Р. Деменков. - М.: Медицина, 2001. - 400 с.
29. Шевченко, Ю.Л. Принципы дифференцированного подхода к оказанию медицинской помощи и лечению легкораненых в военное время / Ю.Л. Шевченко, И.А. Ерюхин // Сб. науч. матер. по орган. оказ. мед. помощи и лечению легкораненых (легкобольных) в военное время. - СПб., 2006. - С. 43-52.
31. Demetriades D., Asensio J.A., Velmahos G., Thai E. Complex problems in penetrating neck trauma // Surg. Clinics of North America. - 1996. - V. 76. - № 4. - P. 267-276.
32. Evaluation of penetration injuries of neck / D.E. Demetriades et al. // World J. Surg. - 1997. - Vol. 21. - P. 41-48.
33. Flanigan D.P., Baraniewski H. М., Schuler J. J., Meyer J.P. Neck injuries // Civilian vascular trauma. - Philadelphia: Lea & Febiger. - 1992. - P. 145 -157.
34. Kendall J.L. Penetrating neck trauma / J.L. Kendall, D. Anglin, D. De¬metriades //Emerg. Med. Clin. North. Am. - 1998. - Vol.16, №1. - P.85-105.
35. Pare A. The works of that famous chirurgion Ambrose Parey, Translated out of Latin and compared with the French by Thomas Johnson: From the first English edition, London, 1634. - New York: Milford House, 1968.
36. Penetrating neck trauma: a review of management strategies and discussion of the 'No Zone' approach / A.M. Shiroff [et al.] // Am Surg. - 2013. - Vol. 79, № 1. - P. 23-29.
37. Wilson R.F. Injuries to the Neck / R.F. Wilson, L. Diebel // Management of trauma: pitfalls and practice / Ed by R.F. Wilson, A. J. Walt. - 2nd Ed. - Philadelphia, 1996. - P. 270-287.
Одной из сложных и актуальных проблем современной неотложной хирургии является лечение пострадавших с ранениями шеи.
Массивная кровопотеря, асфиксия, воздушная эмболия, обусловленные повреждением магистральных сосудов шеи; сочетанное повреждение полых органов определяют прогрессирующую дестабилизацию жизненно важных функций организма, тяжесть состояния и высокую летальность данной категории раненых.
Цель: Осуществить перевод на русский язык, систематизацию и обобщение исследований, посвященных лечению пострадавших с ранениями шеи.
Материалы и методы: В настоящей статье представлен обзор оригинальных исследований за период с 1938 по 2013, найденных в базах данных PubMed, Medline, электронном каталоге Ирбис научной библиотеки Омской государственной медицинской академии.
Исторические вехи
Древнейшим свидетельством о ранениях шеи является египетский папирус, относящийся к 3000 г. до н.э., найденный и переведенный Эдвардом Смитом. В папирусе, автором которого является Имхотеп, имеются данные о ранении шеи с повреждением пищевода [2].
Упоминание о смертельных ранениях шеи находим в величайшей поэме античности, принадлежащей перу Гомера, Илиаде:
«. ахеец ударил под ухом,
В выю весь мечь погрузил и, оставшись на коже единой,
Набок повисла глава. » [7].
Самая распрастранненая методика временной остановки кровотечения путем дозированного пальцевого прижатия сосуда описывалась Клавдием Галеном (130-200 гг. н.э.) в труде «De anatomicis administrationibus».
А. Паре в 1552 г. перевязал общую сонную артерию и внутренную яремную вену при ранении шеи шпагой [35]. В 1803 г. Флеминг опубликовал результат лечения раненого в шею путем перевязки общей сонной артерии [37].
В целом до XIX века опыт лечения ранений шеи носил собирательный характер, число благоприятных исходов исчислялось единицами.
Первопроходцем в систематическом изучении ранений шеи был наш соотечественник Н.И. Пирогов. Так, в 1855 г. впервые дал систематизированное изложение клиники и лечения повреждения сосудов. Привел топографо-анатомические обоснования доступов к магистральным сосудам человеческого тела. Во время Крымской войны им были произведены 4 перевязки сонных артерий, 2 из имели благоприятный исход [20].
Следующим шагом в хирургии повреждения сосудов являлась разработка А. Каррелем (1902) обвивного сосудистого шва. В дальнейшем русские хирурги А.И. Морозова (1909) и Н.А. Добровольская (1913) модифицировали шов французкого коллеги.
Беспрецедентный опыт в лечении повреждений сосудов шеи человечество приобрело в ХХ в., во время двух кровопролитных мировых войн. Так, в I первую мировую многие хирурги выполняли уже по 100 операциий, однако об анигиохирургической реконструкции вопрос не поднимался, операции заканчивались лигированием поврежденного сосуда [15].
Во время Великой Отечественной Войны сосудистый шов наклыдывался в 1,8 % случаев, а в 79,6 % выполнялась лигатура выше и ниже места повреждения в ране [15]. Следует заметить, что отечественные хирурги отмечали преимущество сосудистого шва (2% летальности) перед лигированием (32% летальности) [15].
Таким образом, мы видим, что главной причиной летальных исходов на предыдущих этапах развития хирургической науки являлось массивное кровотечение при повреждении магистральных сосудов шеи, не существовало единого подхода к тактики лечения и к оперативным приемам при выполнении хирургического вмешетельства. Недаром Н.И. Пирогов своем классическом труде писал: «Чем раньше в кровотечении прибегают к лигатуре, тем меньше теряется крови и жизней» [21].
Эпидемиология
На современном этапе ранения шеи характеризуются низким удельным весом (1,9-2,9%) из общего числа повреждений мирного времени при высокой летальности раненых (до 21%) на месте происшествия и в ходе транспортировки [3,12, 14, 26].
По данным А.А. Завражнова (2005) особенностью современных ранений шеи военного и мирного времени является их возросшая тяжесть: высокая доля множественных (25-31%) и сочетанных по локализации (54-66%) ранений; наличие мультиорганных (16-26%), тяжелых (40-45%) и крайне тяжелых (11-14%) повреждений шеи [12].
Классификация ранений шеи
В настоящее время по данным литературы не существует единой, общепринятой классификации ранений шеи, что конечно мешает корректному обобщению мирового опыты лечения пациентов с повреждениями шеи.
Н.И Пирогов делил по направлению раневого канала на три категории:
- пуля проходит поперек шеи справа налево или слева направо;
- пуля пронизывает шею насквозь спереди назад;
- пулевой канал имеет косвенное или спиральное (извилистое) направление.
В отечественной и зарубежной литературе широко освещается вопрос деления шеи на анатомические области.
I зона располагается между аркой перстневидного хряща и нижними краями медиальных головок ключиц [13].
II зона располагается между углами нижней челюсти и аркой перстневидного хряща [13].
III зона простирается краниально от углов нижней челюсти до основания [13].
В работах D. Demetriades и сооавт. уделяется внимание проникновению раневого канала глубже подкожной мышцы шеи. Вследствии этого по глубине различают «проникающие» (penetraiting) и «непроникающие» (nonpenetraiting) ранения. Часть авторов делят ранения на глубокие и поверхностные, однако это различие только терминологическое, но никак не семантическое [31, 32, 34].
По мнению коллег СЗГМУ им. И.И. Мечникова (А.А. Шабонов, Е.М. Трунин, Г.Ю. Сокуренко, г. С-Петербург, 2012) наиболее удачной и полной является классификация ранений шеи, предложенная А.П. Михайловым и соавт. (2009) [28, с. 54].
Таким образом, из приведенных источников видно, что классификация хорошо разработана и применима для клинического использования.
Тактика при повреждении магистральных сосудов шеи
В последнее время российское здравоохранение придерживается стратегии доступности специализированной медицинской помощи населению. Однако, в силу объективных и субъективных факторов основная масса раненых в шею доставляется скорой медицинской помощью в ближайший дежурный хирургический стационар, в большинстве случаев не имеющий в своей бригаде дежурного сосудистого хирурга. В сводной статистике частота диагностических ошибок при ранениях данной области в специализированных хирургических стационарах составляет от 7 до 38% [4, 6, 10, 29].
Широко освещены, глубоко исследованы, признаны имеющими однозначное решение и не являются дискутабельными на данный момент ряд важных вопросов диагностики и лечения этих пострадавших:
1) выбор тактики ведения пострадавших (применение выжидательной тактики появления первых симптомов, либо выполнение эксплоративной ревизии раны, несмотря на видимое благополучие у всех пострадавших).
2) Выбор метода временной остановки кровотечения при повреждениях крупных сосудистых структур.
В отношении первого вопроса не существует никаких разногласий касательно показаний к выполнению неотложных и срочных операций при профузном кровотечении, других достоверных признаках ранения сосудов [3, 5, 8, 17, 23, 28, 34, 37]. Сложнее принять тактическое решение в отношении раненых, поступающих в лечебные учреждения со стабильными показателями гемодинамики и без четкой клинической картины повреждения внутренних структур шеи [12].
В решении этого вопроса хирургическая общественность разделилась на два лагеря: первые считают возможной применение прицельно-прицизионной тактики после проведения обширного диагностического комплекса [12]. Вторые выбирают тактику проведения обязательной эксплоративной расширенной ревизии структур шеи без выполнения дополнительных инструментальных исследования [1, 2].
Так, А.А. Завражнов (2005) считает, что показанием для проведения эксплоративной ревизии внутренних структур шеи при ограниченных диагностических возможностях лечебных учреждений являются глубокие слепые, сквозные диаметральные и трансцервикальные огнестрельные и неогнестрельные ранения II зоны. Раненым с локализацией ран в I и/или III зонах шеи без симптоматики повреждения сосудистых и органных образований целесообразно провести рентгенологическую и эндоскопическую диагностику и оперировать только по факту выявления инструментальных признаков повреждения внутренних структур [12].
М.М. Абакумов (2013) на опыте лечения 452 пациентов в НИИ скорой помощи им. Н.Ф. Склифосовского утверждает обратное, отсутствие активного профузного кровотечения и других жизнеугрожающих состояний не должно отодвигать хирурга от активной хирургической тактики в отношении эксплоративной колотомии. «Относительно высокий процент (30,1 %) глубоких ранений, не сопровождавшийся повреждением жизненно важных органов и сосудов шеи, не должен являться основанием для отказа от активной хирургической тактики, ибо ценной такого отказа может быть человеческая жизнь» [2].
В последнее время в литературе появились публикации, которые заявляют о нецелесообразности деления шеи на анатомические зоны. На данном развитии медицинских технологий более рациональнее применять тактику «No Zone». Данные подход заключается в отходе от старых инвазивных алгоритмов в пользу тщательного медицинского осмотра в сочетании с компьютерной ангиографией. Исключением являются ранения у пациентов с нестабильными показателями гемодинамики [36].
Особенности остановки кровотечения при повреждении магистральных сосудов шеи
В литературе рекомендуются множество способов временной остановки кровотечения при ранениях сосудов шеи.
На догоспитальном этапе задача временной остановки кровотечения имеет определенные варианты решений: «1) Наложение жгута, 2) тампонада раны, 3) давящая повязка, 4) сдавление сосудов на протяжении, 5) сдавление сосудов пальцами в ране, 6) наложение зажимов» [30].
Самая распространенная методика - дозированного прижатия сосудистого пучка. Выполняется путем прижатия общей сонной артерии и яремной вены к поперечному отростку шестого шейного позвонка и позволяет остановить кровотечение [15, 30].
Особое внимание уделял временной остановки кровотечения Н.И Пирогов. Он в 2 случаях применял маневр: «После разреза глубокой пластинки шейной фасции он требует не более полминуты времени, я ввожу в него указательный палец, согнутый крючком, захватывая артерию с окружающим ее влагалищем, вытягиваю ее к поверхности раны и тут же, на пальце, отделяю тупым, желобоватым зондом от блуждающего нерва и яремной вены, разрывая листки волокнистого влагалища» [20].
Еще один способ остановки кровотечения заключается в применении устройства для локального прижатия кровеносного сосуда. Устройство состоит из прижимного приспособления со жгутом [18].
Нашло свое применение использование баллонного катетера Folley для временного гемостаза при кровотечениях из глубоких повреждений шеи с узким раневым каналом [13].
Не вызывает сомнений надежность простой пальцевой компрессии при повреждениях наружной яремной вены [11, 22], но вряд ли прижатие общей сонной артерии к поперечному отростку 6-го шейного позвонка повлияет на интенсивность кровотечения при ранениях внутренней яремной вены и позвоночной артерии. Использование специальных сосудистых компрессоров, из-за технических трудностей в их выполнении не нашли широкого применения [12, 21, 28].
По мнению ряда авторов на практике хорошо зарекомендовавшие себя при повреждении сосудов других анатомических областей, баллонные зонды для осуществления эндоваскулярного временного гемостаза применяются редко [12, 25, 37].
До середины XX века шов поврежденных сонных артерий являлся скорее исключением, чем правилом, а ранения позвоночных артерий и магистральных вен вообще не предусматривали проведения восстановительных операций [6, 16]. В то же время перевязка общей и внутренней сонных артерий приводила к 22-80%-й летальности, и в 25-44% случаев сопровождалась стойким неврологическим дефицитом [9, 19, 24, 33].
Учитывая высокую частоту ишемических осложнений, практическими хирургами были расширены показания к применению восстановительных операций, и приоритет в этом принадлежит русским специалистам. Установлено, что шов сонных артерий давал гораздо лучшие результаты по сравнению с их перевязкой [15].
Таким образом, преобладает мнение о необходимости реконструктивных сосудистых вмешательств, при отсутствии противопоказаний для реконструкции. Не вызывают сомнений положение о том, что чем раньше выполнено восстановление кровотока путем сосудистой реконструкции, тем меньше вероятность развития ишемических поражений головного мозга.
Операции на сосудах шеи Особенности операций на венах шеи
опасность развития воздушной эмболии (вследствие тес- ной связи стенки вен с шейными фасциями, близости серд- ца и отрицательного давления в грудной полости) - анато- мичное оперирование под контролем глаза, а при необхо- димости пересечения вены, ее необходимо вначале перевя- зать и затем пересечь.
Операции на сонных артериях
Оперативный доступ. Длина разреза кожи при обнажении сонных артерий зависит от объема предстоящей операции. Обычно разрез начинают от грудино-ключичного сочленения или на2-3 см выше его и продолжают до верхушки(основания) сос- цевидного отростка. Рассекают кожу, подкожную жировую клет- чатку, подкожную мышцу шеи, вторую фасцию шеи. Передний край грудино-ключично-сосцевидной мышцы тупым крючком отодвигают латерально. В нижней части раны видна лопаточно- подъязычная мышца, которая, при необходимости, может быть пересечена между двумя лигатурами. В глубине раны на перед- ней поверхности фасциального влагалища сосудисто-нервного
пучка лежит r. inferior ansae cervicalis. Эта нервная ветвь смеща- ется кнаружи. Вскрывают фасциальное влагалище и отодвигают кнаружи внутреннюю яремную вену. Отодвигают кнутри нисхо- дящую ветвь подъязычного нерва, проходящую по передней по- верхности артерии. Смещают в сторону блуждающий нерв.
Перевязка сонных артерий
Перевязка сонных артерий при их повреждении может производиться в крайних случаях, когда не удаетсяналожить сосудистый шов. Это связано с высокойвероятностью развития необратимых расстройств, прежде всего, мозгового кровообра- щения.
Перевязку общей, наружной и внутренней сонных артерий проводят не ближе 1 см к бифуркации:
бифуркация - место расположения синокаротидной рефлексогенной зоны, раздражение которой приводит к усугублению нарушения мозгового кровообраще- ния;
у места перевязки сосуда образуется тромб, который может закрыть развилку - основной путь коллате- рального кровообращения.
Перевязку наружной сонной артерии лучше выполнять между верхней щитовидной и язычной артериями.
Для перевязки сосудов иглу Дешана с двойной лигатурой подводят со стороны внутренней яремной вены - профи- лактика повреждения вены.
Открытая эндартерэктомия из бифуркации общей сон- ной артерии
Удаление атеросклеротической бляшки вместе с изменен- ной интимой выполняется при локальном атеросклеротическом поражении сонной артерии. Выполняют продольный разрез всех слоев общей сонной артерии в области ее бифуркации. Лопаткой для эндартерэктомии отслаивают измененную интиму вместе с атероматозными массами и медию от адвентиции. Измененная интима сонной артерии или постепенно переходит в неизменен- ную и легко тупо отделяется от подлежащих слоев, или пересека- ется циркулярно на этом уровне с последующим ее подшиванием
к стенке артерии несколькими узловыми швами. Операцию за- канчивают ушиванием разреза стенки сонной артерии или вши- ванием в него «заплаты».
Резекция внутренней сонной артерии с протезированием Выполняется при протяженном атеросклеротическом пора- жении внутренней сонной артерии со стенозом, аневризме. Внут- реннюю сонную артерию пересекают косо в дистальном сегменте
на границе измененной и неизмененной стенки, а в прокси- мальном - у бифуркации общей сонной артерии. Накладывают дистальный анастомоз между внутренней сонной артерией и син- тетическим протезом. Проксимальный анастомоз протеза форми- руют со «старым» устьем внутренней сонной артерии.
Отделение неотложной торакоабдоминальной хирургии Научно-исследовательского института скорой помощи им. Н.В. Склифосовского, Москва
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2014;(11): 92‑94
Коровкина Е.Н. Ранения шеи. Хирургия. Журнал им. Н.И. Пирогова. 2014;(11):92‑94.
Korovkina EN. . Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2014;(11):92‑94. (In Russ.).
Число больных с ранениями шеи не уменьшается в связи с неблагоприятной криминальной обстановкой и наличием локальных военных конфликтов. По данным литературы, частота ранений шеи составляет от 5 до 10% всех ранений мирного времени [14] и 0,5-3% ранений военного времени [8, 16]. Общая летальность при глубоких ранениях шеи составляет около 11% [14]. До 34% раненных в шею в мирное время умирают на месте происшествия. Основными причинами смерти являются острая массивная кровопотеря вследствие повреждения сосудов шеи (38,5%), острая сердечно-сосудистая и дыхательная недостаточность при ранениях шейного отдела позвоночника и спинного мозга (30,2%), тяжелые повреждения других локализаций (27,5%), асфиксия при ранении верхних дыхательных путей (3,8%) [10]. Большинство пострадавших (80,7-90,55%), по данным различных авторов, - мужчины, средний возраст которых составляет 27-35 лет, т.е. наиболее социально активная часть населения [11, 15].
В мирное время превалируют колото-резаные ранения шеи - 80,6-97,4%, частота огнестрельных ранений составляет 2,5-14,3%. Основными обстоятельствами ранений в 77-91,1% наблюдений являются конфликтные и криминальные ситуации. В 6,44-10,6% наблюдений, т.е. каждое десятое ранение, составляют суицидальные попытки. Отмечается высокий процент множественных (до 31,8%) и сочетанных (до 63,2%) по локализации ранений. Повреждения внутренних структур шеи наблюдаются у 38,6% пострадавших. Наиболее часто встречаются повреждения сосудов, гортани и трахеи, глотки и пищевода [1, 11, 12, 15].
М.М. Абакумовым и соавт. [4] в 2004 г. был представлен опыт лечения 1015 пострадавших с ранениями шеи за 10 лет. Ранения холодным оружием имелись в 87% наблюдений, огнестрельным - в 13%. Поверхностные ранения составили 34,5%, глубокие - 65,5%, ранения с повреждением органов и сосудов - 68% от числа глубоких ранений и без повреждения этих структур - 32%. При изолированных ранениях шеи летальность составила 2,9%, при сочетанных - 7%. Наиболее высокой (23%) летальность была при огнестрельных цервикоторакальных ранениях.
За последние 10 лет в 9 раз вырос удельный вес ранений нелетальным оружием самообороны, при которых ранения шеи составляют 10,4-22%. У каждого третьего пострадавшего с ранением шеи из огнестрельного травматического оружия рана проникает в глубокие структуры [5, 13].
Ранения глотки и пищевода крайне трудны для диагностики, так как они нередко протекают бессимптомно. Позднее выявление проникающего ранения глотки и пищевода обусловливает высокую частоту развития инфекционных осложнений: флегмону глубоких клетчаточных пространств шеи, медиастинит, сепсис. По данным ряда авторов, чаще (в 10,9-44,9% наблюдений) отмечаются дисфагия и одинофагия, боль в шее (34,7%), подкожная эмфизема шеи (18,4-28,2%), кровохарканье, кровавая рвота (16,4-20,4%), осиплость голоса (16,3%). Выделение из раны шеи слюны и пищи является абсолютным признаком повреждения глотки и пищевода, встречающимся обычно при наличии широкого раневого канала у 16,3-22,7% пострадавших. Наружное и (или) ротоглоточное кровотечение отмечается у 14,3-40% раненых. Такие симптомы, как отек, гиперемия, инфильтрация кожи шеи обычно являются признаками воспалительных изменений и возникают, как правило, через некоторое время после травмы в 6,1-33,6% наблюдений. Одышка и дыхательные расстройства бывают в 4,1-20,4% наблюдений и обусловлены наличием гематомы или отека мягких тканей шеи, аспирацией в результате дисфагии. Синдром эндогенной интоксикации (лихорадка, ознобы, тахикардия, отсутствие аппетита, головная боль, выраженная мышечная слабость) развивается через какое-то время после травмы у 2-10,2% пострадавших. В 19-30% наблюдений ничего, кроме наличия раны на шее, больного не беспокоит [7, 14, 21].
D. Demetriades и соавт. [19, 20] описали триаду патогномоничных симптомов перфорации шейного отдела пищевода: осиплость голоса, кровохарканье и подкожная эмфизема. Они считают, что отсутствие триады симптомов позволяет исключить повреждение пищевода, при этом не требуется проведения дальнейшего обследования. Однако из сводных данных литературы, охватывающих более 700 наблюдений, следует, что тактика консервативного избирательного лечения ран шеи привела к 2,5% летальности за счет недиагностированных повреждений артерий шеи и пищевода. Практика показывает, что лечение при таких типичных для консервативной тактики последствиях, как артериальные аневризмы и артериовенозные свищи, требует гораздо больших материальных затрат (повторная госпитализация, дорогостоящие методы обследования, реконструктивные операции в измененных тканях), не говоря уже о реальной опасности для жизни пострадавших [1].
Одним из основных и достоверных методов исследования при выявлении ранения глотки и пищевода является рентгенологический: полипозиционная рентгенография шеи и грудной клетки, рентгеноконтрастное исследование глотки и пищевода со взвесью бария сульфата, который, импрегнируя поврежденные места слизистой оболочки, четко их контрастирует [1, 2]. Тщательно выполненные исследования с приемом контрастного вещества внутрь имеют общую чувствительность 80-90%, специфичность более 95% [17].
Вторым по значимости методом диагностики повреждений глотки и шейного отдела пищевода является фиброэзофагоскопия [9, 14, 17]. Чувствительность и специфичность эзофагоскопии в обнаружении проникающих ранений шейного отдела пищевода варьирует в диапазоне от 67 до 89% и от 89 до 95% соответственно [17, 22]. Жесткая эзофагоскопия прибором Мезрина (или Брюнингса) требует общей анестезии, но может способствовать более качественному осмотру глотки и верхнего отдела пищевода, когда эзофагоскоп продвигают под визуальным контролем, при этом легче осмотреть слизистую оболочку [17].
В последнее время в связи с совершенствованием аппаратов компьютерной томографии роль этого метода в первичной диагностике повреждений органов шеи при ее ранениях возрастает. Опубликованы данные исследований, в которых использовали мультиспиральную томографию с контрастированием сосудов и возможностью трехмерной реконструкции изображения; метод характеризуется высокой точностью оценки повреждений сосудов и органов шеи. Чувствительность этого метода составила 100%, специфичность - 97,5% [23, 25]. Таким образом, с учетом малой инвазивности метода, быстроты выполнения, отсутствия осложнений спиральную компьютерную томографию можно использовать в качестве скрининга для определения дальнейшей лечебно-диагностической тактики.
Ранняя диагностика является основным фактором успешного лечения ранений глотки и пищевода. По сведениям J. Kendall и соавт. [24], при выявлении повреждений пищевода позже 12 ч после получения травмы летальность возрастает с 11 до 17%. По данным M. Bladergroen и соавт. [18], первичный шов пищевода в течение 24 ч после получения травмы способствует выздоровлению в 92% наблюдений. В то же время ушивание раны пищевода после 24 ч уменьшает вероятность выздоровления до 67%.
Помощь больным в тяжелом состоянии должна заключаться прежде всего в восстановлении проходимости дыхательных путей, остановке кровотечения и противошоковых мероприятиях.
По неотложным показаниям оперируют раненых с кровотечением, асфиксией, усугубляющейся неврологической симптоматикой (нарушение сознания, афазия, симптом Горнера, гемипарез или гемиплегия). Без проведения дополнительных исследований также оперируют больных с клиническими симптомами повреждения кровеносных сосудов и полых органов шеи при стабильных показателях гемодинамики, дыхания и функций центральной нервной системы [13].
Все оперативные вмешательства на сосудах и полых органах шеи следует производить под эндотрахеальным наркозом. Оптимальным доступом к глотке и шейному отделу пищевода является разрез по переднему краю грудиноключично-сосцевидной мышцы (продольная колотомия по Разумовскому-Розанову). Сторона доступа определяется локализацией раны [1, 14].
Хирургическое вмешательство при ранении глотки и шейного отдела пищевода должно быть направлено на:
1) устранение дефекта стенки поврежденной глотки или пищевода;
2) адекватное дренирование парафарингеальной или параэзофагеальной клетчатки;
3) выключение поврежденного участка из акта глотания для создания функционального покоя и адекватных условий заживления ран стенок глотки или пищевода [3, 6, 14].
В настоящее время большинство авторов [1, 6] рекомендуют обязательное ушивание ран глотки и пищевода независимо от состояния их стенки и сроков, прошедших с момента травмы, так как прежде всего необходимо стремиться устранить поступление инфицированного содержимого пищевода в рыхлую клетчатку средостения.
После экономного иссечения краев раны на глотку и пищевод накладывают двухрядный узловой шов на атравматической игле. При наложении первого ряда швов используют синтетическую рассасывающуюся нить (викрил, полисорб), при наложении второго - синтетический нерассасывающийся шовный материал (полиамид, пролен) [1]. При высоком риске возникновения несостоятельности швов (более 8 ч с момента ранения) линию швов прикрывают порцией грудиноключично-сосцевидной мышцы по Е.Н. Попову. Заключительным этапом операции является адекватное дренирование околопищеводной клетчатки 2.
Для создания функционального покоя тканям в зоне повреждения в большинстве наблюдений достаточно использовать установку тонкого назогастрального зонда.
В случае большого дефекта пищевода (при огнестрельных ранениях) и вмешательства на фоне флегмоны шеи или медиастинита показаны эзофагостомия, гастростомия, вскрытие и дренирование переднего и заднего средостения двухпросветными трубками с последующим использованием проточно-аспирационной системы по Н.Н. Каншину [3, 13].
Таким образом, ранения шеи являются одним из коварных видов повреждений, которые характеризуются полиморфностью клинической симптоматики. Лечебно-диагностическая тактика при ранениях шеи представляет серьезную проблему и требует дальнейшего изучения.
В настоящее время не разработан общепринятый оптимальный алгоритм обследования пострадавших с ранениями шеи, в частности при подозрении на повреждение глотки или шейного отдела пищевода. Недиагностированные повреждения органов шеи могут служить причиной тяжелых гнойных осложнений и летального исхода. Нет единого мнения о необходимости, срочности и объеме оперативного вмешательства при ранениях различных зон шеи, что требует дальнейшего исследования.
Читайте также:
