Техника традиционной холецистостомии. Методика обычной холецистостомии.
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
ФГБУ «Национальный медико-хирургический центр им. Н.И. Пирогова» Минздрава России
Дискуссия по материалам статьи «Холецистостомия при остром холецистите»
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2021;(4): 98‑99
Поводом для дискуссии послужила статья проф. А.Г. Бебуришвили и соавт., в которой проанализированы результаты лечения острого холецистита за несколько периодов с 1965 г.
Дата принятия в печать:
Поводом для дискуссии послужила статья проф. А.Г. Бебуришвили и соавт., в которой проанализированы результаты лечения острого холецистита за несколько периодов с 1965 г. За период 1965—1981 гг. лапаротомная холецистостомия произведена у 240 пациентов как вынужденная операция, при этом общая летальность составила 3,6%. В 1982—1992 гг. у 225 пациентов с острым обтурационным холециститом выполнили лапароскопическую холецистостомию, общая летальность составила 3,2%. В период 1993—2007 гг. выполнено 617 холецистостомий с последующей лапароскопической холецистэктомией. Летальность в период 2001—2007 гг. составила 1,1%. В этот период уже были пересмотрены показания к холецистостомии, ее стали выполнять только у крайне тяжелых больных старческого возраста с высоким операционно-наркозным риском. Количество холецистостомий с 2008 по 2016 г. сократилось до 166 операций с использованием наружного дренирования желчного пузыря под УЗ-контролем, а общая летальность при желчнокаменной болезни и ее осложнениях составила в среднем 0,6%. Авторы совершенно обоснованно отказались от холецистостомии в 9% случаях из-за обширного некроза стенки желчного пузыря и перипузырного абсцесса, выполнив холецистэктомию. Анализ общей летальности позволил им сделать заключение, что внедрение в клиническую практику холецистостомии не приводит к значительному снижению летальности [1].
Отметим, что в журнале «Хирургия» 40 лет назад была опубликована наша статья на ту же тему [2]. Располагая более чем 50-летним опытом лечения желчнокаменной болезни и ее осложнений, мы провели анализ результатов выполнения холецистостомии за 1960—1976 гг. у 363 больных с острым холециститом, у 22,6% из них была желтуха, а у 94% — деструктивный холецистит. Все больные пожилого и старческого возраста с тяжелыми сопутствующими заболеваниями. В этот период удельный вес холецистостомии в общем количестве операций на желчных путях при остром холецистите составлял от 11,4 до 33,3%. Умерли после операции 77 (21,2%) больных, в том числе 49 от осложнений острого холецистита. Наиболее частой причиной смерти был перитонит вследствие гангрены и перфорации желчного пузыря, у 3,4% больных, умерших после холецистостомии, диагностировали рак желчного пузыря. Дренирование желчных протоков через пузырь оказалось ненадежным способом санации желчных путей, особенно при остром холецистите, осложненном механической желтухой и холангитом.
Лапароскопия как мини-инвазивный метод, по нашему мнению, не решает технических аспектов выполнения холецистостомии, поскольку пневмоперитонеум далеко не безопасен для пожилых пациентов с тяжелыми сопутствующими сердечно-легочными заболеваниями. Несомненно, чрескожная холецистостомия под контролем УЗИ — технически более простая и безопасная операция, позволяющая в самом раннем периоде выполнить радикальное вмешательство.
Сторонники холецистостомии при обтурационной желтухе у тяжелобольных обосновывают свою приверженность к ней тем, что радикальные операции такие больные не перенесут. Однако это положение не может быть принято безоговорочно, поскольку решение о непереносимости больным той или иной операции является часто субъективным. К сожалению, все еще нет общепризнанных критериев непереносимости радикальной операции при остром холецистите конкретным пациентом. Существующие предложения об определении степени риска такого вмешательства весьма схематичны и не отражают в полной мере истинного положения вещей. Из 68 больных механической желтухой после паллиативной операции умерли 30 (43,5%), тогда как из 157 тяжелобольных после радикальной операции — 19 (12,1%). На наш взгляд, «наличие единичных гангренозно измененных участков желчного пузыря, как и местного и распространенного перитонита» [1], как пишут авторы статьи, не может рассматриваться в качестве показания к холецистостомии. В полной мере не доказано утверждение о том, что холецистостомия позволяет «оборвать патологический процесс и предотвратить развитие осложнений острого холецистита» [1].
Неудовлетворительные отдаленные результаты после холецистостомии, по нашим данным, получены у 37,8% больных, в их число включены повторно оперированные, лица с длительно незаживающим желчным свищом, а также умершие от заболеваний желчных путей. Таким образом, холецистостомия как «жизнеспасительная» операция, по нашему мнению, именно для этой категории больных себя не оправдала [2].
Анализ этих результатов позволил нам пересмотреть тактику за период с 1976 по 1978 г. Холецистостомию выполняли только у больных пожилого и старческого возраста, у которых тяжесть состояния была обусловлена не только острым холециститом, но и сердечно-сосудистой и дыхательной недостаточностью, которую не удавалось компенсировать применением современных методов интенсивной терапии. При таком определении показаний доля холецистостомий среди других операций не превысила 3%. В то же время общая послеоперационная летальность при остром холецистите не увеличилась, а, наоборот, снизилась более чем в 2 раза и составила 3,9% [2]. Как справедливо отмечают авторы статьи [1], отношение к холецистостомии в лечении острого холецистита в настоящее время стало более сдержанным.
За период с 2010 по 2019 г. в НМХЦ им. Н.И. Пирогова госпитализированы 1125 пациентов с различными формами острого холецистита, из них 627 больных с деструктивными формами холецистита оперированы лапароскопически в ранние сроки от момента госпитализации. У 72 пациентов пожилого и старческого возраста с выраженными проявлениями сердечно-легочной недостаточности выявлен гангренозный холецистит, в том числе у 42 — с наличием перивезикального абсцесса и конкрементов в общем желчном протоке. Умер в послеоперационном периоде лишь 1 (0,1%) пациент — от инфаркта миокарда. Подчеркнем, что холецистостомию при остром холецистите в 2010—2019 гг. не выполняли.
В заключение необходимо поблагодарить авторов статьи за представленные результаты и обстоятельный анализ применения холецистостомии в различные исторические периоды выбора хирургической тактики в лечении осложненных форм желчнокаменной болезни. Представленные данные наглядно демонстрируют преимущества активной хирургической тактики в лечении острого холецистита.
Бесспорно, холецистостомия должна оставаться в арсенале хирургов, занимающихся лечением осложненного холецистита. Считаем, что ее применение оправданно в тех редких случаях, когда нет условий для радикальной операции или хирург не обладает достаточной квалификацией для выполнения радикальной операции.
Что такое холецистостомия, как и зачем она проводится?
Термин холецистостомия определяет оперативную манипуляцию, при которой в желчном пузыре формируется отверстие (стома), которое дает возможность для оттока желчи наружу. Данный вид оперативного вмешательства проводят специалисты первого хирургического отделения по определенным медицинским показаниям.
Холецистостомия - показания
Выполнение данного вида хирургического вмешательства имеет ряд медицинских показаний, поэтому проводится не всем пациентам:
- Пациенты с желчно-каменной болезнью или другой патологией структур гепатобилиарной системы, при ко отрой значительно нарушается отток желчи, а выполнение удаления желчного пузыря приводит к высокому риску развития тяжелых осложнений.
- Технические сложности для выполнения других видов оперативного вмешательства (анатомические особенности желчного пузыря, наличие соединительно-тканных спаек).
- Невозможность проведения других методик оперативного вмешательства при нарушении дренажа желчи, связанная с недостаточным опытом хирурга или отсутствием необходимого оборудования.
Наши ведущие специалисты — консультация бесплатная

Хитарьян Александр Георгиевич
Профессор. Опыт 30 лет
Врач высшей категории

Ромодан Наталья Александровна
Опыт 26 лет
Врач высшей категории

Завгородняя Раиса Николаевна
Кандидат наук. Опыт 29 лет
Врач высшей категории
Холецистостомия - операция паллиативная. Это означает, что в соответствии с медицинскими показаниями она выполняется временно для облегчения оттока желчи. Также ее проведение рекомендуется для пациентов с онкологической патологией 4-й стадии, когда другие виды процедур и манипуляций являются нецелесообразными.
Зависимо от техники выполнения операции, а также применения специальной аппаратуры для ее проведения выделяют 2 основных вида формирования стомы желчного пузыря, к ним относятся:
- Классическая операция - врач хирург при помощи скальпеля выполняет рассечение кожи, подкожной клетчатки, обеспечивает доступ к желчному пузырю, после чего вводит в его стенку специальную трубку, которую затем подшивает к коже. По трубке выводится желчь на поверхность тела.
- Лапароскопическая холецистостомия - более современный вид манипуляции с использованием специальной оптической аппаратуры. Через небольшой разрез на стенке брюшной полости вводится специальная оптоволоконная трубка с камерой и освещением. Под визуальным контролем на мониторе хирург при помощи специального микроинструментария выполняет необходимые манипуляции по выведению стомы желчного пузыря.
Первое хирургическое отделение проводит преимущественно лапароскопическую операцию, так как она является не такой травматичной, а также позволяет значительно снизить риск развития операционных и послеоперационных осложнений.
Послеоперационный период
Длительность восстановления организма пациента после холецистостомии зависит от типа хирургического вмешательства. При выполнении классической операции с рассечением тканей передней брюшной стенки послеоперационный период длится не менее 7-10 дней. В это время пациент находится под медицинским наблюдением в условиях хирургического стационара, он получает лекарственное лечение, направленное на профилактику инфекционных осложнений, а также уменьшение выраженности послеоперационной боли. При выполнении лапароскопической операции длительность периода восстановления значительно меньше, она составляет период времени около 3-х дней, после которых пациент может быть выписан домой.
Сделать операцию холецистостомия в Ростове можно в условиях Первого Хирургического отделения больницы СКЖД, специалисты которого достоверно определят показания к ее проведению, а также индивидуально выберут методику.
3.2. Холецистостомия
Операцией, на примере которой наиболее убедительно могут быть продемонстрированы возможности лапароскопической хирургии, является холецистостомия. Результаты применения лапаротомного варианта этого вмешательства сегодня мало кого удовлетворяют. Холецистостомию обычно применяют для уменьшения риска хирургического лечения у наиболее тяжелых больных, в то время как по травматичности она немногим уступает холецистэктомии.
3.2.1. Лапароскопическая холецистостомия
Прежде чем перейти к изложению техники выполнения лапароскопической холецистостомии, следует остановиться на некоторых общих особенностях лапароскопии при остром холецистите и заболеваниях, осложненных длительной механической желтухой.
Наряду с собственно воспалительными изменениями стенки желчного пузыря и окружающих органов и тканей одним из ведущих признаков продолжающегося острого холецистита является наличие внутрипузырной гипертензии. Наиболее надежным способом выявления выраженной гипертензии служит пальпация желчного пузыря манипулятором. При наличии гипертензии желчный пузырь почти не деформируется при пальпации и смещается, не меняя формы. В ряде случаев пальпацию можно осуществить надавливанием одним пальцем через переднюю брюшную стенку с наблюдением через лапароскоп. “Зыбление” желчного пузыря свидетельствует об отсутствии внутрипузырной гипертензии. В ходе исследования следует помнить, что чисто визуальная оценка напряженности пузыря по его форме, размерам и т. д. часто бывает ошибочной, так же как и результаты пальпации желчного пузыря концом лапароскопа. В последнем случае в момент контакта оптики с органом хирург теряет визуальный контроль и не может точно знать, какой орган он пальпирует.
У больных с хирургическими заболеваниями желчных путей, и особенно при остром холецистите, желчный пузырь часто оказывается закрытым большим сальником. Косвенные признаки заболевания в виде гиперемии париетальной брюшины, наложения фибрина, выпота или воспалительных изменений в окружающих органах не всегда выражены, а для решения вопросов хирургической тактики необходимо видеть желчный пузырь. Кроме того, наметить доступ через брюшную стенку можно лишь после осмотра желчного пузыря. Поэтому, прежде чем приступать к холецистостомии, необходимо освободить дно пузыря переведением больного в положение Фовлера с поворотом на левый бок или с помощью манипуляций. В качестве манипулятора можно использовать сам лапароскоп. Для этого оптическую трубку заводят за участок сальника, расположенный наиболее высоко, и осторожно смещают его вниз, используя максимальную площадь поверхности лапароскопа. Увеличение площади соприкосновения инструмента и органа позволяет избежать болезненных ощущений у пациента. Если не удается отделить сальник лапароскопом, то следует ввести манипулятор. Выбор точки введения манипулятора проводится с учетом требований основ лапароскопической хирургии—манипулятор и лапароскоп в зоне манипулирования должны образовывать достаточный угол операционного действия, по крайней мере, он не должен быть меньше 25°. Другой принцип заключается в перемещении органов максимальной площадью ребра манипулятора, а не его концом, что позволяет значительно уменьшить неприятные ощущения у больного. Точка введения манипулятора должна отстоять от точки протекции дна желчного пузыря на 15—20 см. Выполнение последнего условия не является обязательным. При достаточном навыке лапароскописта можно использовать для введения манипулятора точку проекции дна желчного пузыря и работать в брюшной полости концом манипулятора. Это создает некоторые технические неудобства и требует осторожности, но позволяет избежать дополнительного прокола брюшной стенки и использовать рану после введения манипулятора для наложения холецистостомы.
Более сложными становятся подготовительные манипуляции у больных с перивезикальным инфильтратом. Основной задачей лапароскопии здесь следует считать только определение проекции дна желчного пузыря на брюшную стенку, а не полное освобождение пузыря от сращений. Его значительно проще и безопаснее выполнить после вскрытия брюшной полости. Для нахождения .дна желчного пузыря следует тщательно оценивать степень воспалительных изменений на париетальной брюшине в правом подреберье. Этот простой прием в большей части случаев позволяет приблизительно определить положение желчного пузыря без осмотра самого органа. Далее необходимо уточнить положение правой доли печени, ориентируясь на круглую связку печени и междолевую щель. Здесь нужно попытаться разделить рыхлые воспалительные сращения между краем печени и сальником. Убедившись предварительно, что сращения не носят рубцового характера, манипулятором пытаются нащупать слой склеивания фибрином серозных оболочек печени и сальника. В случае рыхлого инфильтрата последний легко разделяется по границе спаянных органов и дно желчного пузыря становится видимым. При выявлении старых рубцовых сращений, определяемых по отсутствию свежих воспалительных изменений и наличию в спайках вновь образованных сосудов, лучше продолжить поиск дна желчного пузыря из минилапаротомного доступа.
Несколько иначе следует поступать в случаях, когда большой сальник припаян не только к печени, но и к париетальной брюшине. Перед попыткой разделения спаек вводят раствор новокаина в предбрюшинную клетчатку в зоне предстоящих манипуляций. Для этого под контролем лапароскопии определяют, пальпируя переднюю брюшную стенку свободной рукой, наружную проекцию сращений. Тонкой иглой анестезируют брюшную стенку до апоневроза и меняют иглу на более толстую с коротким срезом. Наблюдая через лапароскоп, конец толстой иглы вводят в предбрюшинную клетчатку на границе сращений и создают тугой инфильтрат новокаином по всему периметру припаявшегося сальника. После анестезии сращения разделяют лапароскопом или манипулятором.
В запущенных случаях, когда в результате длительного течения заболевания определяется плотный инфильтрат, а клинические признаки позволяют заподозрить формирование абсцесса, лапароскопическое разделение сращений недопустимо. Правильнее выполнить разрез в проекции инфильтрата и продолжить операцию через него после отграничения раны от свободной брюшной полости марлевыми салфетками.
Лапароскопическая семиотика изменений печени при механической желтухе достаточно хорошо разработана и описана. Считаем необходимым отметить лишь то обстоятельство, что типичное зеленоватое прокрашивание паренхимы печени является довольно поздним симптомом. На ранних стадиях выявить признаки механической окклюзии протоков позволяют следующие приемы. Приближение торца лапароскопа к ткани печени дает возможность использовать его оптические особенности, и рассматриваемая с расстояния в несколько миллиметров поверхность печени представляется увеличенной. Это помогает обнаружить резко расширенные подкапсульные мелкие протоки, заполненные темно-зеленой желчью, которые отчетливо видны на фоне красноватой паренхимы, Другой прием заключается в осмотре с обычного расстояния места надавливания на поверхность печени манипулятором тотчас после его удаления. На месте надавливания можно наблюдать быстро исчезающее пятно бледной окраски, что обусловлено уменьшенным кровенаполнением этого участка. При механической желтухе пятно имеет отчетливый зеленоватый оттенок.
Техника выполнения лапароскопической холецистостомии претерпела некоторые изменения со времени ее разработки, способствующие упрощению операции.
Лапароскопическая холецистостомия троакар-канюлей И.Д. Прудкова. Этим инструментом (рис. 3.4) в 1968 г. была выполнена первая лапароскопическая холецистостомия. Целью разработки инструмента было создание универсального приспособления для опорожнения желчного пузыря, захватывания его стенки и формирования свища в любых анатомических условиях.
Рис. 3.4. Холецистостомия с использованием троакар-канюли
Техника выполнения операции первоначально заключалась в следующем. Уточнив положение желчного пузыря и убедившись, что он достаточно напряжен, в намеченном месте выполняли прокол и вводили в брюшную полость троакар-канюлю с удаленным полым стилетом. После полного прохождения винтовой головки в брюшную полость вводили в центральный канал троакар-канюли полый стилет (длинную иглу для впуска воздуха в систему для внутривенной инфузии) и пунктировали желчный пузырь. Вращая инструмент по ходу часовой стрелки, ввинчивали головку в просвет желчного пузыря через прокол его стенки. В момент полного введения головки в просвет пузыря стенка его оказывалась между наиболее широкой частью головки и цилиндрической частью троакар-канюли. После этого стенку желчного пузыря зажимали путем привинчивания основной трубки к головке. Включали электроотсос, отсасывали желчь и подтягивали желчный пузырь в рану. Если стенку пузыря не удавалось извлечь наружу, то холецистостому формировали на самой канюле. Конструкция инструмента позволяла при необходимости уменьшать его длину. Для этого извлекали стилет, свинчивали ручку и гайку и разъединяли на две половины основную трубку троакар-канюли. К оставшейся в желчном пузыре части присоединяли резиновую трубку. Через 8—9 дней после операции троакар-канюлю удаляли и в полость желчного пузыря через свищ вводили резиновый дренаж.
Опыт показал, что троакар-канюля вполне работоспособна, но ее конструктивные особенности приводят к существенному усложнению техники операции в простых ситуациях. Кроме того, ее применение затрудняло удаление камней из желчного пузыря. Следующий вариант лапароскопической холецистостомии был основан на применении иглы И. Д. Прудкова. Инструмент был создан для опорожнения желчного пузыря и фиксации его стенки. Вскрытие пузыря, удаление камней и формирование свища выполняли другими инструментами. Эта методика предпочтительна у больных с напряженным желчным пузырем. После диагностического этапа лапароскопии, осмотра желчного пузыря и определения места разреза выполняют анестезию брюшной стенки. Наблюдение за новокаиновым предбрюшинным инфильтратом и кончиком иглы для анестезии через лапароскоп позволяет еще раз уточнить правильность выбранного доступа. Затем делают разрез кожи длиной 10—12 мм и стилетом прокалывают брюшную стенку до брюшины. Канал растягивают при помощи иглодержателя Гегара, сосудистого зажима или узких крючков. В конце манипуляции прокалывают париетальную брюшину и растягивают отверстие. Через образовавшийся канал вводят изогнутую иглу на зажиме (рис. 3.5) в брюшную полость и временно герметизируют рану вокруг иглы. Для этого накладывают по сторонам раны 2 шва крепкими нитями с захватыванием кожи, подкожной клетчатки и апоневроза. Ассистент перекрещивает нити и натягивает их концы. В результате края раны плотно смыкаются. В дальнейшем нити позволяют оттягивать переднюю брюшную стенку в виде конуса, увеличивая тем самым зону осмотра и свободу манипулирования на желчном пузыре. Вновь вводят в брюшную полость газ.
К павильону изогнутой иглы присоединяют выключенный электроотсос и под постоянным контролем через лапароскоп пунктируют желчный пузырь и ввинчивают иглу по ходу часовой стрелки в его просвет. После введения основного витка шаровидное утолщение на игле прижимают к проколу, герметизируя таким образом желчный пузырь. Затем включают электроотсос и удаляют жидкость из полости.
Стенка желчного пузыря после его опорожнения становится значительно мобильнее, что позволяет легко подтянуть ее к передней брюшной стенке. Для предупреждения соскальзывания стенки желчного пузыря иглу медленно и постоянно вращают по ходу часовой стрелки. Пневмоперитонеум ликвидируют.
Если дно желчного пузыря удается вывести в рану, его стенку фиксируют двумя прошивными нитями-держалками и вскрывают. Иглу извлекают.
Рис. 3.5. Холецистостомия с использованием изогнутой иглы
Введение иглы в брюшную полость на изогнутом зажиме
Далее производят удаление камней, контрольную холецистоскопию и по показаниям — холецистохолангиографию (см. раздел 3.1.1.).
Вмешательство завершают подшиванием краев разреза желчного пузыря к тканям передней брюшной стенки. В зависимости от целей операции можно формировать как губовидный, так и трубчатый свищи. Необходимость губовидной холецистостомы обычно обусловлена потребностью в длительном и стойком функционировании свища. Для его создания следует сопоставить швами слизистую оболочку пузыря с кожей. Трубчатый свищ более целесообразен для временного дренирования желчных путей. Чтобы сформировать его, надо сшить стенку желчного пузыря с апоневрозом или париетальной брюшиной.
Применение изогнутой иглы и дополнительных инструментов для формирования свища оказалось более приемлемым в хирургической практике, чем использование троакар-канюли. Следующим этапом упрощения техники стало выполнение всех элементов операции отдельными инструментами.
Основной вариант лапароскопической холецистостомии. Подготовительные этапы операции, включая формирование доступа через брюшную стенку, не отличаются от описанных выше. Пункцию и опорожнение желчного пузыря производят обычной толстой иглой, дополнительной герметизации брюшной полости при этом не требуется. При спавшемся желчном пузыре его пункцию и опорожнение не делают. Через прокол брюшины в рану вводят зажим с пробкой, нанизанной на замок зажима до уровня оси замка. Под контролем лапароскопии зажимом захватывают стенку спавшегося желчного пузыря, отверстие в брюшине расширяют, удаляют пневмоперитонеум и выводят стенку пузыря в рану. Дальнейший ход операции соответствует холецистостомии с помощью иглы И. Д. Прудкова. Применение этого варианта оказалось более удобным в практическом отношении и получило наибольшее распространение.
Для осуществления холецистостомии в технически сложных условиях (высокое расположение желчного пузыря, сморщенный желчный пузырь, внутрипеченочное его расположение, наличие лапароскопически неразделимого инфильтрата и т. д. ) был разработан еще один вариант лапароскопической холецистостомии с использованием минилапаротомии. В намеченном во время лапароскопии месте выполняют послойный разрез длиной 3—4 см на всю глубину передней брюшной стенки. Марлевыми полосками отгораживают свободную брюшную полость и вводят в рану узкие крючки типа Фарабефа. Обычными инструментами отделяют сальник от печени и дна желчного пузыря. Под контролем зрения пунктируют в области дна желчный пузырь иглой И. Д. Прудкова, опорожняют его и подтягивают к ране. Дно фиксируют двумя нитями-держалками и вскрывают. После удаления камней и холецистоскопии формируют холецистостому “на протяжении”. Техника выполнения ее несколько отличается от общепринятой. Сейчас мы полностью отказались от формирования свища в виде чернильницы-“непроливашки” (погружением стенки желчного пузыря рядом последовательно наложенных кисетных швов) и применяем более простой вариант холецистостомии. Герметизация свища достигается одной, реже двумя обвивными лигатурами, которые в нескольких точках субсерозно фиксированы к стенке желчного пузыря вокруг разреза (рис. 3.6). В случае выраженной деструкции стенки пузыря или перивезикального абсцесса рядом с холецистостомической трубкой устанавливаем сигарный тампон. Рану брюшной стенки ушиваем до дренажа и тампона.
В послеоперационном периоде после купирования острых воспалительных изменений в билиарном тракте и устранения холестаза проводим тщательное
Рис. 3.6. Схема холецистостомии “на протяжении”
Дренаж фиксирован в желчном пузыре обвивной лигатурой
обследование желчных путей с использованием рентгенологических методов (холецистохолангиография, рентгенотелевизионная холескопия), чресфистульной эндоскопии (чресфистульная холецистоскопия, холецистохолангиоскопия) и т. д. Результаты этих исследований имеют решающее значение при определении тактики последующего лечения и выборе объема операции.
Тактика дальнейшего лечения в основном определяется степенью улучшения состояния больного после холецистостомии. Если состояние больного
в “холодном” периоде позволяет, то на 2-м этапе лечения применяем традиционные хирургические операции на желчных путях - холецистэктомию с вмешательствами на протоках и БСДК при желчнокаменной болезни, радикальные и паллиативные операции при опухолях панкреатодуоденальной зоны и т. д.
Если состояние больного не позволяет уверенно рассчитывать на успешный исход операции с использованием лапаротомного доступа, прибегаем к паллиативному лечению.
Шов печени. Холецистотомия. Холецистэктомия.
При травме печени основной задачей является остановка кровотечения и желчеистечения. Для доступа чаще используют доступ по Фёдорову - разрез по средней линии живота от мечевидного отростка на 2-3 см вниз, далее проводимый вправо параллельно рёберной дуге (см. рис. 8.52). При сложных ранениях применяют торакоабдоминальный доступ.
Рис. 8.61.
1 - П-образные швы при разрывах печени через сальник; 2 - П-образные швы тупой иглой через сальник на край печени
Для окончательной остановки кровотечения из паренхимы печени накладывают П-образный или матрацный шов (рис. 8.61), перевязывают сосуды в ране, выполняют тампонаду раны. При наложении печёночного шва используют иглу с тупым концом, что позволяет игле проходить через паренхиму органа, не нарушая целости кровеносных сосудов и жёлчных путей. Швы, как правило, проводят через сальник, которым окутывают печень. Использование сальника на ножке предотвращает прорезывание швов и обеспечивает гемостаз.
Холецистэктомия. Косой разрез брюшной стенки производят на 2 см ниже и параллельно правой рёберной дуге (по Риделю-Кохеру или по Федорову).
Холецистэктомия от шейки, или ретроградная (рис. 8.62). Печень приподнимают кверху, двенадцатиперстную кишку отводят вниз, жёлчный пузырь освобождают от спаек. В печеноч-
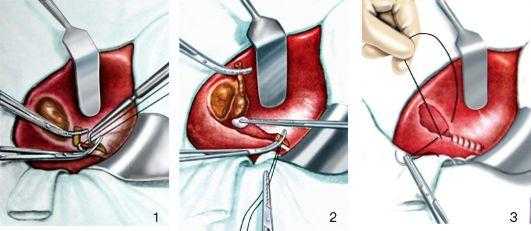
Рис. 8.62.Холецистэктомия от шейки:
1 - выделение и перевязка пузырных артерии и вены; 2 - выделение жёлчного пузыря из ложа; 3 - перитонизация ложа жёлчного пузыря
но-дуоденальной связке выделяют пузырный, печёночный и общий жёлчный протоки. В треугольнике Кало отыскивают и перевязывают пузырную артерию. Под пузырный проток подводят две лигатуры и сначала перевязывают его со стороны жёлчного пузыря. После этого перевязывают терминальную часть пузырного протока, отступя на 0,5 см от места его впадения в общий жёлчный проток. Между лигатурами пузырный проток пересекают. Выделяют жёлчный пузырь, надсекая брюшину по его боковым поверхностям и отделяя его от подлежащих тканей тупым и острым путем. Пузырь удаляют. Производят перитонизацию ложа пузыря и печёноч- но-дуоденальной связки. Важно укрыть брюшиной культю пузырного протока.
ХОЛЕЦИСТОСТОМИЯ - вскрытие жёлчного пузыря, удаление его содержимого и наложение свища на стенку пузыря.
Выводят в рану дно жёлчного пузыря. Захватывают две противоположные стенки жёлчного пузыря зажимами, на дно жёлчного пузыря накладывают широкий субсерозный шёлковый кисетный шов, в центре которого надсекают серозную оболочку, пузырь прокалывают иглой.
После опорожнения дно жёлчного пузыря вскрывают ножницами. Через разрез окончатым зажимом Люэра извлекают камни, после чего пальпацией убеждаются в его опорожнении.
После удаления всего содержимого из пузыря в него вводят катетер Фолея, который укрепляют, затягивая кисетный шов. Второй кисетный шов накладывают, отступив от первого, и, погружая стенку пузыря внутрь, затягивают его над катетером. Дренажную трубку выводят наружу. Дно пузыря подшивают к брюшине вокруг трубки.
11. Операции на желчном пузыре
При непроходимости желчных путей независимо от вызвавших ее причин часто приходится выполнять различные операции на желчном пузыре. В зависимости от показаний это могут быть удаление желчного пузыря, наложение на него наружного желчного свища, использование обходного желчнояузырного соустья или, наконец, просто вскрытие и ушивание пузырной стенки.
ХОЛЕЦИСТОТОМИЯ
Операция холецистотомии или холецистеидиза с целью удаления из него камней была предложена Loreta (1875). В дальнейшем она не получила распространения из-за частых рецидивов камней после холелитотомии. В настоящее время холецистотомию производят крайне редко для исследования желчного пузыря или при проведении рентгеноманометрии в условиях непроходимости желчных путей.
Техника операции очень простая (рис. 25). Взяв стенку дна пузыря зажимами «москит», его интубируют специальным троакаром для рентгеноманометрии или вскрывают небольшим разрезом. После этого, предварительно полностью отсосав содержимое пузыря, уши-
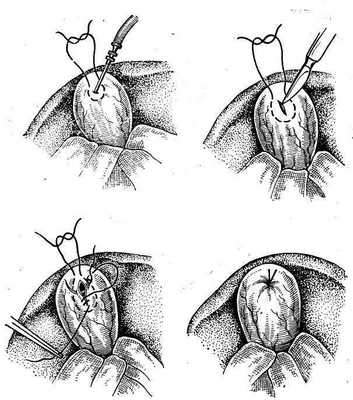
Рис. 25. Техника операции холецистотомии.
вают место пункции или разреза пузырной стенки непрерывным атравматическим швом и дополнительно пе-ритонизируют.
ХОЛЕЦИСТОСТОМИЯ
Наложение наружного свища на желчный пузырь — хо-лецистостомия впервые была применена Bobbs в 1867 г. у больной с водянкой желчного пузыря. Операция быстро получила широкое распространение и стала способом
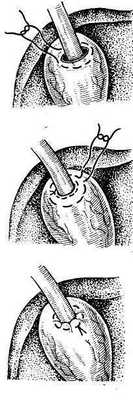
Рис. 26. Техника операции холецистосто-мии.
выбора при хирургическом лечении различных заболеваний желчных путей.
Некоторые хирурги сравнительно широко применяют холецистостомию вплоть до настоящего времени для лечения острого холецистита с целью наружного отведения желчи при панкреатите, а также иногда у больных механической желтухой, вызванной раковой обтурацией гепатикохо-ледоха. Хотя многие рассматривают холецистостомию как «спасительную операцию», ее нельзя считать рациональной при непроходимости магистральных желчных протоков. Наружное отведение желчи обычно ведет к неконтролируемой потере ее, вызывая нарушение электролитного баланса, к появлению ахолии и других осложнений. В связи с этим нами при непроходимости желчных путей холецистостомия почти не применялась.
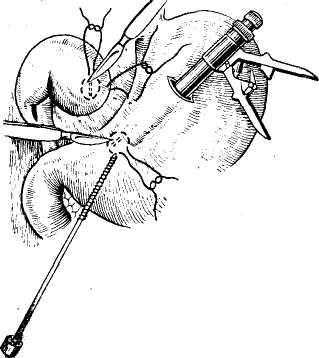
Техника наложения холецис-тостомы состоит в следующем (рис. 26). Изолировав операционное поле, выводят в рану желчный пузырь, который пунктируют и отсасывают его содержимое. Опорожнив по возможности пузырь, вскрывают его просвет и дополнительно удаляют из-него желчь, камни, гной и т. д. После этого в пузырь вставляют катетер Петцера, который подшивают одним— двумя узловыми швами и дополнительно фиксируют кисетным швом к стенке пузыря. Выведя другой конец катетера наружу, дно пузыря подшивают несколькими швами к париетальной брюшине и апоневрозу. Если подвести дно желчного пузыря к брюшной стенке невозможно, то применяют «холецистостомию на расстоянии», обкладывая дренажную трубку несколькими тампонами.
ХОЛЕЦИСТОДИГЕСТИВНЫЕ АНАСТОМОЗЫ
При непроходимости желчных путей, особенно вследствие их раковой обтурации, часто приходится прибегать к наложению соустья желчного пузыря с желудком, двенадцатиперстной или тонкой кишкой для внутреннего» отведения желчи.
Идея о возможности подобных операций была впервые высказана Nussbaum в Ш80 г., причем уже в 1882 г. Winiwarter сообщил о неудачной попытке многомомент-ного наложения соустья желчного пузыря с толстой кипь кой при механической желтухе. В 1887 г. Н. Д. Монастырский успешно произвел холецистоэнтеростомию-больной раком поджелудочной железы. В 1889 г. Terier наложил холецистодуоденостому, а в 1893 г. Wichoff и-Angelberger описали наблюдение Gersuny, применившего холецистогастростомию.
Постепенно холецистодигестивные анастомозы становятся нормальным методом при механической желтухе и находят все более широкое применение, особенно в качестве паллиативных операций при.раке панкреато-дуо-денальной зоны. Разработке этих операций во многом способствовали работы А. Г. Радзиевского (1900) v П. А. Герцена (1903), -С. И. Спасокукоцкого (1912), >Ка-usch (191'2), Kehr (1913), а также многих других отечественных и зарубежных хирургов, причем совершенствование их техники не прекращается до наших дней (В. ,В. Виноградов, В. А. Вишневский, В. И. Кочиашви-ли, 1972).
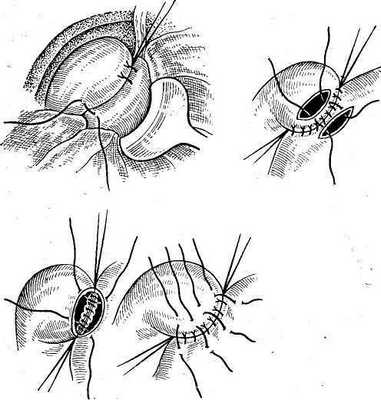
Рис. 27. Техника наложения холецистогастроанастомоза.
сужения анастомоза и послеоперационного холангита. Важным фактором, обеспечивающим успех операции наложения холецистодигестивного анастомоза, является образование широкого соустья, поскольку в противном случае создаются условия для дигестивнобилиарного рефлюкса и холангиостаза, которые вызывают послеоперационный холангит и неизбежность повторной операции.
Холецистодигестивные анастомозы могут предусматривать наложение соустья жечного пузыря с желудком, двенадцатиперстной или тонкой кишкой, причем в оценке преимуществ и недостатков способа операции среди хирургов нет полного единства.
Холецистогастростомия. Как указывают С. И. Спасокукоцкий (1912), В. В. Александров (1921), А. Г. Бржо-
зовский (1950), В. В. Виноградов (1956) и другие авторы преимуществами соустья желчного пузыря с желудком являются простота операции и лучшие непосредственные результаты.
Рис. 28. Техника наложения холе-цистогастроанастомоза аппаратом ПКС-25 (по В. В. Виноградову).
При наложении хо-лецистогастроанас т о-моза вначале аопири-руют путем пункции содержимое желчного пузыря. Затем его дно подшивают в поперечном направлении к передней стенке антраль-ного отдела желудка серо-серозными швами и, вскрыв просвет пузыря и желудка, сшивают их между собой непрерывным обвивным захлестывающим швом, используя хромированный кетгут. Формирование соустья заканчивают наложением серо-серозных швоа на переднюю губу анастомоза. Ширина соустья должна составлять не менее 3—4 см, его следует накладывать поперечно к оси желудка с целью предотвращения дигестивнобилиарного рефлюкса (рис. 27).
В ряде случаев для наложения холецистогастроана-стомоза нами успешно был использован механический шов с помощью аппарата ПКС-25 (рис. 28) по способу, . предложенному В. В. Виноградовым (1965). Для этого тубус сшивающего аппарата проводят через дополнительный разрез тела желудка к передней стенке его ан-трального отдела. Затем конец штока аппарата после прокола стенки желудка соединяют с тубусом аппарата, а головку штока аппарата через разрез дна пузыря вводят в его просвет и фиксируют кисетным ' швом. При сшивании пузыря и желудка, скобками аппарат одновременно иссекает их стенки, что позволяет образовать соустье. Для его герметизации дополнительно накладывают серо-серозные швы. Чтобы уменьшить явления хо-лестаза и разгрузить наложенное соу-.тье, в первые дни
Читайте также:
- Синдром Тюрпена (Turpin)
- Техника закаливания водными процедурами. Контрастные водные процедуры
- Воздушная эмболия. Признаки и морфология газовой эмболии
- Рак желудка: лечение и диагностика в клинике, химиотерапия, операция на желудке при раке
- Осложнения местной анестезии. Недостатки местной анестезии в грудной хирургии
