TNM классификация стадии рака почечной лоханки и мочеточника
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Злокачественные опухоли почечной лоханки и мочеточника встречаются редко, составляя всего 4% злокачественных опухолей мочевых путей. Средний возраст больных 65 лет, мужчины болеют в 2—4 раза чаще, чем женщины.
Этиология и патогенез
Среди факторов риска рака почечной лоханки и мочеточника, как и рака мочевого пузыря , следует отметить курение и профессиональный контакт с некоторыми веществами (красителями, растворителями). Кроме того, к факторам риска относят злоупотребление анальгетиками, балканскую эндемическую нефропатию и контакт с диоксидом тория — вышедшим из употребления рентгеноконтрастным средством Торотраст, применявшимся в прошлом для ретроградной пиелографии. Рак почечной лоханки и мочеточника при злоупотреблении анальгетиками наблюдается обычно у молодых женщин и выявляется на поздних стадиях. Канцерогенами считают все компоненты комбинированных анальгетиков — парацетамол, аспирин, кофеин и фенацетин.
Патоморфология
Слизистая почечной лоханки и мочеточника похожа на слизистую мочевого пузыря и выстлана переходным эпителием. Как и при раке мочевого пузыря, большинство злокачественных опухолей верхних мочевых путей — 90% опухолей почечной лоханки и 97% опухолей мочеточника — представлено переходноклеточным раком. Степени дифференцировки опухолей верхних мочевых путей такие же, как при раке мочевого пузыря. Примерно в 15—20% случаев опухоли верхних мочевых путей оказываются папилломами. У половины больных они одиночные, еще у половины — множественные. У большинства больных на момент постановки диагноза метастазов нет. При диссеминации обычно поражаются регионарные лимфоузлы, кости и легкие. Примерно 10% злокачественных опухолей почечной лоханки представлены плоскоклеточным раком, в мочеточнике эта опухоль встречается гораздо реже. Плоскоклеточный рак обычно имеет вид узла на широком основании, характеризуется глубокой инвазией. В анамнезе обычно имеются указания на хронические инфекции мочевых путей или мочекаменную болезнь . Крайне редко наблюдается аденокарцинома почечной лоханки и мочеточника. Как и для плоскоклеточного рака, для аденокарциномы характерна глубокая инвазия.
Мезенхимные опухоли почечной лоханки и мочеточника встречаются очень редко. К доброкачественным мезенхимным опухолям относятся фиброэпителиальный полип (наблюдается чаще всего), лейомиомаиге-мангиома. Фиброэпителиальные полипы выявляют, как правило, у молодых больных. При рентгеноконтрастном исследовании полип имеет вид узкого, продолговатого дефекта наполнения. Самая частая злокачественная мезенхимная опухоль — лейомиосаркома. В почечную лоханку и мочеточник могут прорастать опухоли почки , яичников или шейки матки. Метастазы в мочеточник наблюдаются очень редко и встречаются при раке желудка, предстательной железы, почки и молочной железы, а также при лимфомах.
Определение стадии и прогноз
Стадии рака почечной лоханки и мочеточника зависят от глубины инвазии стенки и сходны со стадиями рака мочевого пузыря. Пятилетняя выживаемость больных зависит от стадии и степени дифференцировки опухоли: при высокодифференцированных опухолях ранних стадий она составляет 60—90%, при низкодифференцированных опухолях с глубокой инвазией или врастающих в забрюшинную клетчатку либо в почечную паренхиму — 0—33%. Низкая выживаемость объясняется высокой частотой регионарных и отдаленных метастазов, при опухолях стадии В (Т2) они наблюдаются в 40% случаев, а при опухолях стадии D (T4) — уже в 75%.
Диагностика
Клиническая картина
Лабораторные исследования
В общем анализе мочи отмечается гематурия. Она может быть преходящей, и тогда ее удается выявить только при многократных исследованиях. При вторичной инфекции мочевых путей возникают лейкоцитурия и бактериурия. У небольшой доли больных наблюдается изменение биохимических показателей функции печени. Как и при раке мочевого пузыря, в диагностике опухолей верхних мочевых путей применяют цитологическое исследование мочевого осадка. Кроме того, можно выполнить цитологическое исследование мочи, полученной при катетеризации мочеточника, или мазка, полученного с помощью щеточки, введенной через катетер с открытым кончиком. Чувствительность цитологического исследования зависит от степени дифференцировки опухоли: при высокодифференцированных опухолях она составляет 20—30%, при низкодифференцированных — 60%. При исследовании смывов или мазков чувствительность метода выше. Насколько информативны при опухолях верхних мочевых путей новые исследования, например качественная проба на комплементоподобный белок, пока не известно.
Лучевая диагностика
Патологию обычно выявляет экскреторная урография. На рентгенограммах виден дефект наполнения почечной лоханки или мочеточника, гидронефроз, могут не контрастироваться верхние мочевые пути на стороне поражения. Опухоли верхних мочевых путей следует дифференцировать с рентгенонегативными камнями, сгустками крови, отторгнувшимися почечными сосочками, а также с пиелоуретерокистозом, грибковыми инфекциями и туберкулезом. Результаты экскреторной урографии часто оказываются сомнительными. В этом случае проводят ретроградную пиелографию. Она позволяет получить более четкое изображение верхних мочевых путей и одновременно взять материал для цитологического исследования. Рентгеноконтрастное средство вводят через мочеточниковый катетер с оливообразным кончиком. На рентгенограммах выявляют дефект наполнения в почечной лоханке или мочеточнике. Мочеточник дистальнее опухоли часто расширен (симптом опрокинутого бокала). При рентгенонегативных камнях мочеточника его дистальный отдел, напротив, сужен. Мочеточниковый катетер может скручиваться спиралью дистально от опухоли мочеточника (симптом Бергмана). При опухолях почечной лоханки информативны УЗИ, КТ и МРТ. Однако эти исследования обычно не позволяют диагностировать опухоли мочеточника, выявляя только гидронефроз. Преимущество УЗИ, КТ и МРТ заключается в том, что они позволяют отличить опухоль и сгусток крови от рентгенонегативного камня. Кроме того, при КТ и МРТ можно диагностировать метастазы в регионарные лимфоузлы и во внутренние органы.
Уретеропиелоскопия и нефроскопия
Для осмотра верхних мочевых путей используют жесткие или гибкие эндоскопы. Их вводят через мочеиспускательный канал (уретеропиелоскопия) или после пункции чашечно-лоханочной системы (нефроскопия). Уретеропиелоскоп похож на нефроскоп, но имеет меньший диаметр. При подозрении на злокачественную опухоль уретеропиелоскопия предпочтительнее, поскольку при нефроскопии теоретически существует риск диссеминации опухолевых клеток по ходу пункционного канала. Уретеропиелоскопия показана для уточнения диагноза при наличии дефекта наполнения верхних мочевых путей, при выявлении опухолевых клеток при цитологическом исследовании или односторонней макрогематурии в отсутствие дефекта наполнения. Кроме того, уретеропиелоскопию используют при наблюдении за больными после органосохраняющих операций по поводу рака почечной лоханки или мочеточника. Уретеропиелоскопия позволяет не только увидеть опухоль, но и выполнить биопсию и разнообразные эндоскопические вмешательства, например электрорезекцию, электрокоагуляцию или лазерную коагуляцию опухоли. По чувствительности при опухолях почечной лоханки и мочеточника эндоскопические методы превосходят традиционные.
Лечение
Тактика лечения зависит от стадии, степени дифференцировки, локализации и числа опухолей. Кроме того, следует учитывать строение и функцию почки на стороне поражения. Общепринятый метод лечения рака почечной лоханки и мочеточника — нефроуретерэктомия, поскольку для опухолей верхних мочевых путей характерен мультицентрический рост. При опухолях почечной лоханки и проксимального отдела мочеточника удаляют весь мочеточник вместе с небольшим участком стенки мочевого пузыря, окружающим устье. При опухолях дистального отдела мочеточника при условии, что в проксимальном отделе патология отсутствует, можно выполнить резекцию мочеточника и уретероцистонеостомию или пластику по методу Боари.
Показания к открытым и эндоскопическим органо-сохраняющим операциям при раке верхних мочевых путей пока четко не определены. Абсолютные показания — опухоль почечной лоханки или мочеточника у больного с единственной почкой, опухоль верхних мочевых путей у больного с ХПН, двусторонние опухоли верхних мочевых путей. Если сохранены обе почки и ХПН нет, то эндоскопические вмешательства допустимы только при высокодифференцированных поверхностных опухолях. Недостаток эндоскопических операций в том, что они не позволяют установить морфологическую стадию. Опыт эндоскопической электрорезекции, электрокоагуляции и лазерной коагуляции опухолей верхних мочевых путей пока невелик. Однако уже сейчас понятно, что при тщательном отборе больных эти вмешательства достаточно безопасны и сопровождаются осложнениями примерно в 7% случаев. Рецидивы после открытых или эндоскопических органосохраняющих операций возникают у 15—42% больных. Для снижения их риска применяют иммуно- и химиотерапию. Препараты вводят в верхние мочевые пути через нефростомические или мочеточниковые катетеры.
Роль лучевой терапии при раке почечной лоханки и мочеточника невелика. Существует мнение, хотя и спорное, что при опухолях с глубокой инвазией послеоперационное облучение снижает риск рецидива и повышает выживаемость. Диссеминированный рак почечной лоханки и мочеточника лечат так же, как диссеминированный рак мочевого пузыря, с помощью полихимиотерапии. Назначают комбинации цитостатиков на основе цисплатина.
НАПРАВЛЕНИЯ ДАЛЬНЕЙШИХ ИССЛЕДОВАНИЙ
Злокачественные опухоли мочевых путей характеризуются разной частотой рецидивов и метастазов. Изучение механизмов опухолевой трансформации позволит индивидуально планировать лечение. Возможно, при оценке прогноза будут использоваться такие показатели, как скорость пролиферации опухолевых клеток или экспрессия определенных антигенов. Совершенствование методов лучевой диагностики и иммуносцинтиграфии позволит точнее устанавливать стадию заболевания и выбирать лечение. Какое место займут адъювантная и неоадъювантная химиотерапия в лечении опухолей мочевых путей, станет известно после завершения крупных клинических испытаний. Необходимо создание новых противоопухолевых средств для лечения больных с диссеминированными опухолями, так как имеющиеся препараты не всегда эффективны. Изучение механизмов резистентности к противоопухолевым средствам позволит повысить эффективность лечения.
Классификация рака мочевого пузыря TNM
Подробная классификация TNM рака мочевого пузыря предполагает три критерия.
Первичная опухоль (англ. Tumour).
- Тх — не подлежит оценке;
- Т0 — не обнаруживается первичное образование;
- Та — наблюдается папиллярная карцинома неинвазивного типа;
- Тis — в органе присутствует плоская опухоль;
- Т1 — новообразование прорастает субэпителиальные соединительные ткани;
- Т2 — новообразование прорастает мышечный слой:
- Т2а — поверхностный;
- Т2b — глубокий;
- Т3 — рак прорастает паравезикальную клетчатку (индекс а — в микроскопических показателях, индекс b — в макроскопических);
- Т4 — раковые ткани разрастаются на:
- Т4а — женские репродуктивные органы, предстательную железу;
- Т4b — тазовую стенку или брюшину;
Вовлеченность лимфатических узлов (англ. Nodes).
- Nх — не подлежат оцениванию;
- N0 — в регионарных узлах отсутствуют метастазы;
- N1 — метастазы в одном лимфатическом узле в области малого таза;
- N2 — метастазы в нескольких регионарных узлах;
- N3 — метастазы в одном или более общем подвздошном лимфатическом узле.
- Отдаленные метастазы (англ. Metastases).
- М0 — отсутствуют;
- М1 — наличествуют.
Другая типология, называемая гистологической, предполагает следующие виды онкологических новообразований:
- папиллома;
- папиллярная уротелиальная опухоль, обладающая низким потенциалом злокачественности;
- уротелиальный рак низкой/высокой степени злокачественности.
Терапия
Исходя из классификации рака мочевого пузыря, назначают разные виды лечения. При поверхностных опухолях останавливают выбор на коагуляции или трансуретральной резекции. Лечение дополняют химиотерапией, что позволяет снизить процент рецидивов.
При инвазивных опухолях, которые прорастают в мышечный слой, проводят более радикальное лечение. В большинстве случаев это резекция или полное удаление органа. Вместе с оперативным вмешательством назначают химиотерапию.
На рецидивный рак с метастазами воздействуют химиотерапией. Это не приводит к излечению, однако позволяет затормозить развитие патологии. Подробнее о терапии опухолей можно прочитать на странице Лечение и удаление опухолей мочевого пузыря.
Квалифицированную помощь вы можете получить в Клинике урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И. М. Сеченова (Государственный центр урологии). Здесь практикуют современные методы лечения урологических заболеваний, работают лучшие специалисты столицы, в наличии есть все необходимое оборудование для стационарного и амбулаторного лечения.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Классификация рака почки TNM
Рак почки еще называют почечно-клеточным раком. Заболеваемость им в последнее время растет. По степени распространения болезнь находится после рака предстательной железы. По этой причине ее классификации уделяют много внимания. Какие другие виды новообразований, опухоли почек злокачественной природы классифицируются по TNM. Она позволяет наиболее полно отразить диагноз, влияет на дальнейшее лечение и прогноз.
Как осуществляется классификация рака почки по критериям TNM
TNM - аббревиатура, полученная от tumor, nodus и metastasis, что переводится, как «опухоль, узлы и метастазирование». Это общепринятая международная классификация, принятая с целью планирования эффективного лечения, оценки его результатов и составления прогноза. Для назначения правильной терапии нужно объективно оценить, насколько распространено новообразование, как быстро оно растет, его тип и характер взаимодействия с организмом.
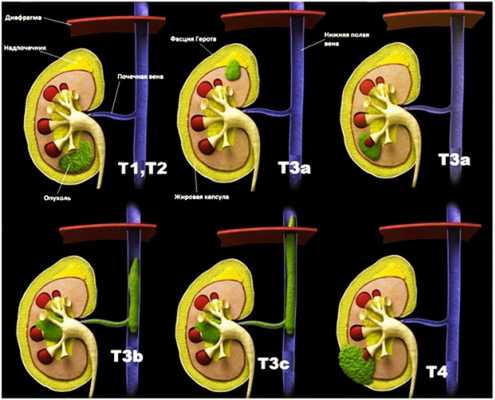
В основе классификации лежат 3 критерия:
- T (Tx, T0, T1 (T1a, T1b), T2, T3 (T3a, T3b, T3c), T4). Указывает на распространенность первичной опухоли, т. е. которая появилась непосредственно в почке.
- N (Nx, N0, N1, N2, N3). Определяет, есть ли в регионарных (ближайших) лимфоузлах опухолевые клетки (метастазы) и насколько они распространены.
- M (Mx, M0, M1). Показывает, распространяется ли опухолевое образование на отдаленные органы и ткани.
T - первичная опухоль
Расшифровка первых двух обозначений по оценке первичной опухоли:
- Tx - не поддается оценке.
- T0 - данные о новообразовании отсутствуют.
Обозначение T1 - максимальный размер опухоли не более 7 см, она ограничена пределами почки. Эта категория делится еще на несколько подстадий:
- T1a - диаметр опухоли до 4 см.
- T1b - размеры опухоли достигают 4-7 см.
Подкатегории при необходимости позволяют дополнительно уточнить стадию рака почки по THM.
Обозначение T2 - максимальный размер опухоли превышает 7 см. Новообразование также ограничено пределами почки.
Следующая стадия - T3, при которой обнаруживают распространение первичной опухоли на соседние ткани, крупные вены или надпочечник. Но она все еще остается в пределах фасции Герота. Стадия T3 тоже подразделяется на несколько подстадий:
- T3a. Опухолевые клетки в тканях надпочечника или паранефральной клетчатке в пределах фасции Герота.
- T3b. Новообразование переходит на почечную или достигает нижней полой вены ниже диафрагмы.
- T3c. Опухолевое образование прорастает стенку или достигает нижней полой вены выше диафрагмы.
Обозначение T4 присваивается, если опухолевые клетки появляются уже за пределами фасции Герота. Так называется волокнистая соединительная ткань, в которую заключены почки и надпочечники.
N - регионарные лимфоузлы
К регионарным лимфоузлам относятся абдоминальные параквальные и параортальные узлы, а также лимфатические узлы ворот почки. Классификация по критерию N не зависит от стороны поражения. Расшифровка обозначений следующая:
- Nx - нельзя оценить состояние регионарных лимфоузлов.
- N0 - отсутствуют метастазы в регионарных лимфоузлах.
- N1 - метастазами поражен только один лимфоузел.
- N2 - метастазирование наблюдается в более чем одном лимфатическом узле.
M - отдаленное метастазирование
У 25-40% пациентов с раком почки отмечается распространение опухоли далеко за пределы органа. Чаще всего они появляются в легких, мягких тканях, костных структурах и печени. Еще метастазы могут находиться в надпочечниках, коже и центральной нервной системе.
- M0 - отдаленные метастазы отсутствуют.
- M1 - метастазы в отдаленных органах присутствуют.
В Государственном центре урологии имеют большой практический опыт диагностики и лечения рака почки. Мы оказываем медицинскую помощь в рамках ОМС, поэтому вы можете наблюдаться у нас бесплатно. Для этого необходимо записаться на прием к урологу. Свяжитесь с нами, и мы сможем подобрать для вас удобное время для консультации.
Как проводится лечение опухолей лоханки и мочеточника
В урологии опухоли мочеточника и лоханки относятся к не слишком распространенным заболеваниям. Частота их возникновения составляет около 3% от всех видов онкологии верхних мочевыводящих путей (ВМП), причем они с одинаковой частотой возникают с правой и левой стороны, а мужчины сталкиваются с ними в 2-3 раза чаще. Ранняя диагностика и лечение опухолей мочеточника и лоханки очень важны, поскольку ежегодно отмечается рост заболеваемости примерно на 3-4%.
Причины опухоли лоханки и мочеточника
Точные причины, почему возникают опухоли почечной лоханки и мочеточника, пока неизвестны. В ходе исследований учеными и врачами были выявлены лишь факторы, повышающие риск развития таких заболеваний. Они наблюдались у большинства пациентов с подобным диагнозом. К факторам риска относятся:
- балканская эндемическая нефропатия;
- прием анальгетиков, имеющих в составе фенацетин;
- контактирование с анилиновыми красителями;
- курение;
- перенесенная цистэктомия (удаление мочевого пузыря).
Опухоль в мочеточнике у мужчин в 70% случаев обнаруживается у тех, кто курит. В зону риска также входят люди с повышенным артериальным давлением и принимающие диуретические препараты. Также существуют подтверждения о том, что подобные заболевания напрямую связаны с деятельностью по производству пластмасс и нефтепереработкой. Чаще всего диагноз ставится в возрасте 50-70 лет.
Опухоль на мочеточнике у женщин возникает по тем же причинам, что и мужчин, но ввиду меньшего распространения курения встречается реже. Еще одной причиной заболевания выступает рак мочевого пузыря. Чаще всего опухоли ВМП диагностируют в течение 3 лет после операции по поводу такой онкологии, но не исключены и случаи диагностики спустя 10 лет.
Симптомы заболевания
Основным симптомом опухоли мочеточника и лоханки выступает гематурия. Это появление примесей крови в моче. Она наблюдается у 70-95% больных. Особенность гематурии при такой онкологии — отсутствие болезненных ощущений. Они возникают, только если сгусток крови вызвал закупорку мочеточника.
Гематурия может прекратиться самостоятельно, но это не говорит о выздоровлении. Хотя многие пациенты в таких случаях успокаиваются и откладывают свой визит к врачу. Но гематурия может вернуться даже через продолжительный период времени.
Другие признаки опухоли мочеточника:
- длительное повышение температуры без видимой причины;
- постоянная ноющая боль в области поясницы;
- снижение аппетита;
- похудение.
Общие симптомы интоксикации, как сниженный аппетит и похудение, чаще всего наблюдаются уже на поздних стадиях заболевания, когда развиваются также другие патологии, включая гидронефроз и почечную недостаточность.
Виды и стадии заболевания
Чаще всего наблюдается односторонний опухолевый процесс. Двухстороннее поражение диагностируется редко, примерно в 2% случаев. Достаточно часто у пациентов обнаруживают метастазирование опухолей ВМП. Это связано с тем, что новообразование уже на ранней стадии прорастает тонкие стенки мочеточника и лоханки.
Среди опухолей ВМП наиболее распространены эпителиальные: 90-95% приходится на переходно-клеточный рак, 3-6% - на плоскоклеточный, 1-3% - на аденокарценомы. Неэпителиальные новообразования диагностируются редко.
Для злокачественных новообразований ВМП характерна высокая частота метастазирования. К моменту диагностики заболевания метастазы обнаруживают у 20-30% пациентов.
Еще опухоли ВМП делятся на первичные, если они изначально образовались в этой области, и вторичные (метастатические), возникающие при онкологии другой локализации.
Как диагностируют опухоль
Диагностика обязательно включает сбор жалоб и анамнеза с объективным внешним осмотром. Основные методы обнаружения опухолей ВМП:
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ);
- цистоскопия;
- уретеропиелоскопия;
- экскреторная урография;
- цитологическое исследование мочи.
Современные методы лечения
Основной способ лечения опухолевых заболеваний ВМП — хирургическое вмешательство. Оно считается наиболее эффективным при таком виде злокачественных заболеваний. Но решение об операции врачи принимают, исходя из многих факторов:
- стадии заболевания;
- распространенности опухолевого процесса;
- количества новообразований;
- состояния почки, противоположной стороне поражения;
- степени дифференцировки (скорость распространения опухоли).
Если почка с противоположной опухолевому процессу стороны работает без отклонений, то в случае опухоли лоханки проводят нефроуретерэктомию, т. е. удаляют пораженную почку и мочеточник с участком стенки мочевого пузыря. В современных условиях проведение операции возможно лапароскопическим методом. На сегодня нефроуретерэктомия считается обще признанным методом лечения.
Операция может быть органосохраняющей или органоуносящей. К первому виду прибегают в случае высокодифференцированных опухолей, а также двустороннем поражении, хронической почечной недостаточности или если у пациента только одна функционирующая почка.
Прогноз опухоли мочеточника у мужчин и женщин зависит от многих факторов. Среди них стадия заболевания, степень распространения злокачественного процесса и дифференцировки раковых клеток. После проведения лечения продолжительность жизни при опухоли мочеточника и лоханки составляет 93-100% на первой стадии, 67-80% — на второй, 33-69% — на третьей, 0-11% — на четвертой.
В связи с этим очень важно не заниматься самолечением и при первых симптомах записаться на прием к урологу. В нашем Государственном центре урологии диагностику и лечение опухолей ВМП можно пройти по полису ОМС, что для вас будет бесплатно.
По будням Вы можете попасть на прием к урологу в день обращения

Акопян Гагик Нерсесович - профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж - более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
- опухоли почек и верхних мочевых путей;
- рак предстательной железы и мочевого пузыря;
- мочекаменная болезнь;
- аденома простаты;
- гидронефроз, стриктура мочеточника и др.
На консультации уролог подробно ответит на все интересующие вас вопросы
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы (о том, что еще должно вас насторожить, читайте тут), обратитесь за помощью к врачу урологу.
- знакомство врача с историей болезни пациента;
- осмотр;
- постановку предварительного диагноза, назначение анализов и необходимых процедур.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Не оттягивайте посещение клиники - приходите на консультацию уролога в Государственный центр урологии в Москве - клинику урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова. Доверьте свое здоровье грамотному специалисту!
Чтобы встреча с врачом прошла максимально эффективно, подготовьтесь к первичной консультации
- Возьмите с собой больничные выписки; результаты всех обследований, которые Вы проходили в последние 2-3 года (включая рентгены и томографии); заключения специалистов.
- Из обязательных документов нужно принести паспорт, полис.
Записаться на прием к урологу в Москве можно несколькими способами:
Запись на прием
В будний день мы сможем назначить вам консультацию уже через несколько часов после обращения.
Папиллярная аденокарцинома почки ( Рак чашечно-лоханочной системы )
Папиллярная аденокарцинома почки - это гистологическая разновидность рака, поражающего чашечно-лоханочную систему почки. Проявляется гематурией, болью в пояснице, характер и интенсивность которой может достигать степени почечной колики; слабостью, похуданием. Диагностика требует проведения УЗИ почек, урографии, почечной ангиографии, КТ, радиоизотопной сцинтиграфии, МРТ. Радикальным оперативным объемом при папиллярной аденокарциноме почки является нефруретерэктомия; при диссеминации опухоли проводится химиотерапия.

Общие сведения
Папиллярная аденокарционома почки в клинической онкоурологии диагностируется в 7-16% от всех случаев рака почки. Опухоль развивается из клеток переходного эпителия, выстилающего чашечно-лоханочный комплекс. Макроскопически имеет вид мягкого узлового образования, на разрезе приобретающего характерную пеструю окраску. При микроскопическом рассмотрении имеет (сосочковую) папиллярную или тубулярную структуру. Как и рак паренхимы почки, папиллярная аденокарцинома чаще развивается у мужчин, достигая возрастного пика заболеваемости в 50-70 лет.
Причины
Заболевание является полиэтиологическим. Определяющую роль в развитии папиллярной аденокарциномы могут играть генетические дефекты и наследственные заболевания. Риск развития рака лоханки почки увеличивается при длительном приеме анальгетиков, НПВП, мочегонных средств; воздействии ионизирующего излучения, никотина и алкоголя. Трансформацию переходного эпителия почечных лоханок могут вызывать состояния иммунодефицита, длительное проведение гемодиализа, артериальная гипертензия, сахарный диабет, ожирение. У пациентов в анамнезе нередко отмечается цистэктомия по поводу карциномы мочевого пузыря.
Классификакция
TNM-классификация выделяет следующие стадии папиллярной аденокарциномы почки:
По распространенности первичной опухоли (T):
- Т0 - первичный очаг не выявляется
- Tis - преинвазивная аденокарцинома in situ
- Т1 - аденокарцинома прорастает субэпителиальный слой лоханки
- Т2 - аденокарцинома прорастает мышечный слой лоханки
- Т3 - аденокарцинома распространяется в окололоханочную клетчатку или почечную паренхиму
- Т4 - аденокарцинома прорастает в стенки соседних органов или паранефральную клетчатку.
По наличию метастазов в регионарных лимфоузлах (паракавальных, парааортальных, в воротах печени) (N):
- N0 - в регионарных лимфоузлах метастазы отсутствуют
- N1 - единичные метастазы в лимфоузлах до 2-х см в диаметре
- N2 - единичные метастазы в лимфоузлах до 5 см в диаметре
- N3 - метастазы в лимфоузлах более 5 см в диаметре
По наличию отдаленных метастазов (M) в легких, костях, печени, головном мозге, плевре, брюшине:
- М0 - отсутствие данных за отдаленные метастазы
- М1 - наличие данных за отдаленные метастазы
Симптомы аденокарциномы
Опухоль почки протекает бессимптомно у 10-25 % пациентов. Обычно манифестирует с тотальной гематурии (70-90% случаев), которая у трети больных сочетается с болевым синдромом в области поясницы. При обтурации мочеточника кровяным сгустком болевой приступ может протекать по типу почечной колики. В 10% наблюдений имеет место классическая триада симптомов рака почки: гематурия, боль, пальпируемая опухоль.
Обычно наличие типичной триады указывает на распространенность опухолевой инвазии и неблагоприятный прогноз. О далеко зашедшей стадии заболевания также свидетельствует похудание, слабость, субфебрилитет, артериальная гипертензия, анемия, нарушение аппетита. Метастазирование происходит гематогенным или лимфогенным способом. На момент выявления рака почечной лоханки метастазы в лимфоузлах и отдаленных органах имеются уже у четверти пациентов. Чаще всего аденокарцинома почки метастазирует в легкие, плевру, кости, печень, мозг.
Распознавание папиллярной аденокарциномы почки производится врачом-онкоурологом, нередко связано с существенными затруднениями. Проведение трехкратного цитологического исследования осадка мочи позволяет обнаружить атипичные клетки лишь в 30% случаев. Иногда для получения биоматериала прибегают к катетеризации мочеточника или забору промывных вод в процессе уретеропиелоскопии.
При экскреторной урографии папиллярная аденокарцинома определяется по дефекту заполнения почечной лоханки контрастным веществом, а при нарушении пассажа мочи - по признакам гидронефроза. Данные экскреторной урографии уточняются с помощью ретроградной уретеропиелографии, КТ почек с контрастным усилением, МСКТ, МРТ, сцинтиграфии. Почечная ангиография информативна при прорастании аденокарциномы в паренхиму почки и позволяет точно определить локализацию первичного очага (в лоханке или паренхиме).
Ценность УЗИ почек заключается в возможности выявления гидронефрротической трансформации, а также дифференциации рентгенонегативных камней почки и опухолей лоханки. Более информативные данные получают в ходе эндолюминальной эхографии: неоплазия выявляется в виде эхопозитивного образования; также метод позволяет выяснить глубину инвазии опухоли в слои почечной лоханки.
Для исключения имплантационных метастазов в мочеточник и мочевой пузырь проводится эндоскопическое обследование мочевых путей - уретероскопия, цистоскопия, при необходимости - биопсия. Папиллярную аденокарциному дифференцируют с туберкулезом почки, пиелитом, нефролитиазом. При подозрении на отдаленные метастазы выполняется рентгенография легких, головного мозга, костей, УЗИ печени.
Лечение папиллярной аденокарциномы почки
При операбельном процессе показано выполнение нефруретерэктомии и резекции мочевого пузыря, что позволяет предупредить имплантационное распространение новообразования по мочевым путям. Меньший объем вмешательства (пиелотомия с удалением опухоли, резекция почки или тотальная нефрэктомия) могут привести к рецидиву аденокарциномы и генерализации процесса. Органосохраняющая тактика может быть оправдана при поражении единственной почки либо выраженной недостаточности функции почек.
Целесообразность выполнения лимфаденэктомии при неизмененных лимфоузлах остается предметом дискуссий, однако удаление лимфоузлов имеет значение для стадирования опухолевого процесса. При распространенном раке лоханки операция дополняется химиотерапией или лучевой терапией.
Прогноз и профилактика
Исход определяется стадией процесса и степенью дифференцировки опухоли. Прогноз пятилетней выживаемости после радикальной нефруретерэктомии и резекции мочевого пузыря при неинвазивном росте переходноклеточной аденокарциномы составляет 75-90%. При метастазировании или нерадикальной операции прогноз крайне неблагоприятный - выживаемость не превышает 2-3-х лет. Профилактика предусматривает исключение предрасполагающих факторов.
Читайте также:

