Токолитические препараты ( токолитики ) при преждевременном разрыве плодных оболочек ( ПРПО ). Выбор способа родоразрешения при преждевременном разрыве плодных оболочек.
Добавил пользователь Alex Обновлено: 21.01.2026
Дородовый разрыв плодных оболочек (ДРПО) - спонтанный разрыв амниотических оболочек до начала регулярных сокращений матки в сроке 37 недель и более.
Преждевременный дородовый разрыв плодных оболочек (ПДРПО) - спонтанный разрыв амниотических оболочек до начала регулярных сокращений матки в сроке 22 - 37 недель.
Три основные причины неонатальной смертности связаны с ПДРПО: недоношенность, сепсис и гипоплазия легких [1,2]. Риск для матери связан, прежде всего, с хориоамнионитом.
Класс (уровень) I (A) - разработанные крупные, рандомизированные, контролируемы исследования, данные мета-анализа или системных обозрений, отличающиеся наиболее высоким уровнем достоверности.
Класс (уровень) II (B) - когортные исследования и исследования случай-контроль, при которых статистические данные построены на небольшом числе пациентов.
Класс (уровень) III (C) - нерандомизированные клинические исследования на ограниченном количестве пациентов.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• биохимический анализ крови (общий белок, альбумин, креатинин, АЛаТ, АСаТ, мочевина, билирубин (общий, прямой)
• УЗИ малого таза и брюшной полости
• контроль ЧСС плода, КТГ по показаниям (мекониальные околоплодные воды, недоношенность, ЗВУР, вагинальные роды с рубцом на матке, преэклампсия, маловодие, диабет, многоплодная беременность, тазовое предлежание, отклоняющиеся от нормы результаты допплерометрии скорости кровотока в артерии, индукция родов, ЭПА)
во многих случаях, диагноз очевиден в связи с внезапно хлынувшей из влагалища прозрачной жидкости с характерным запахом, впоследствии - продолжающимися небольшими ее выделениями.
При подозрении на ПРПО - осмотр в зеркалах [УД В] [1]. В некоторых случаях дополнительное подтверждение диагноза достигается при проведении УЗИ [УД С]. Если разрыв оболочек произошел достаточно давно, диагностика ПРПО может быть затруднена.
• жидкость, вытекающая из цервикального канала или находящаяся в заднем своде влагалища подтверждает диагноз.
• может быть предложен тест (при его наличии) на фетальный фибронектин (чувствительность 94%) [5]
УЗИ - олигогидрамнион в сочетании с указанием на истечение жидкости из влагалища подтверждает диагноз ПРПО.
Показания для консультации специалистов - терапевта при повышении температуры тела, показания для консультации генетика - при выявлении пороков развития плода.
Дифференциальный диагноз
Лечение
Немедикаментозное лечение: не проводится.
Тактика ведения при ПРПО в сроке до 34 недель беременности определяется после предоставления максимальной информации о состоянии матери и плода, преимуществах и недостатках выжидательной и активной тактики, обязательного получения информированного письменного согласия от пациентки на выбранную тактику ведения.
При выборе выжидательной тактике беременная информируется о высоком риске гнойно - септических осложнений, гипо - аплазией легочной тканей у плода и сомнительных исходах у новорожденного.
При отказе беременной от активной тактики ведения как альтернативный метод может быть предложена амниоинфузия [УД А] [1, 6,7]
Амниоинфузия - операция по введению раствора, по составу сходного с составом амниотической жидкости в амниотическую полость. Теоретически, плод может выиграть от амниоинфузии, так как это может помешать развитию гипоплазии легких и контрактуры суставов. Однако, преимущество повторяющихся трансабдоминальных амнионифузий для лечения ПРПО видится весьма скромными [8].
- неспособность удержать жидкость внутри полости матки после процедуры amniotransfusion, и, следовательно, минимальная эффективность процедуры,
- потребность в многочисленных пункциях плодных оболочек, которые повышают риск преждевременных родов и внутриутробной инфекции.
В связи с этим исследователями была предложена установка порт - системы, когда катетер устанавливается в амниотической полости. Специальная форма этого катетера предотвращает ее изгнание из матки. Используя эту систему, жидкость может непрерывно вводиться в матку. Порт система была успешно имплантирована у людей с ПРПО [9]. Основные результаты предыдущих исследований показали, что использование подкожно имплантированной AFR порт - системы для долгосрочной амниоинфузии в лечении PPROM является эффективным с целью пролонгирования беременности и в предотвращении гипоплазия легких [9, 10]. Подкожная имплантация порта предоставляет врачу возможность введения частых и долгосрочных вливаний, тем самым позволяя врачу заменить потерю жидкости из-за ПРПО и, как следствие, продлить срок гестации [10]. Эффект промывания путем непрерывного внутриамниотического вливания гипотонического солевого раствора также способен защитить пациента от развития синдрома амниотической инфекции.
• выраженное маловодие (индекс амниотической жидкости < 5th centile или минимальный амниотический пакет < 2cm) [26].
Шаг 1: Премедикация. Внутривенное введение магния сульфат в размере 2 г / ч и индометацина в виде ректальных свечей в дозе 100 мг два раза в день, до процедуры, чтобы избежать сокращений матки.
Шаг 2: Амниоинфузия. После ультразвуковой диагностики локализации плаценты и местной анестезии с 20 мл 0,25% раствора новокаина, амниоинфузия 300 мл физиологического раствора осуществляется с иглой 22G под ультразвуковым контролем.
Шаг 3: Подготовка ложа для порта. Небольшой разрез кожи производится с помощью скальпеля под местной анестезией с 20 мл 0,25% раствора новокаина, после подготовки подкожного вместилища для капсулы порта с помощью ножниц.
Шаг 4: Введение катетера в амниотическую полость. После пункции амниотической полости с поисковой иглой 19G под контролем УЗИ через подготовленное вместилище и рентгеноконтрастный (1,5 French) резиновый катетер для инфузия со съемным (1,0 French) стилет вводится через иглу в амниотическую полость. Тонкий стилет удаляют, и катетер сокращается. Правильное позиционирование катетера проверяют аспирированием небольшого количества околоплодных вод
Шаг 5: Имплантация капсулы порта. Капсула порта сначала промывается физиологическим раствором с использованием атравматической иглы 25G (длиной 9 мм), чтобы заполнить порт-систему. Капсула порта, связанная с катетером вновь промывается с физиологически раствором. Впоследствии, порт вставляется в подготовленный карман, где он крепится к подкожной жировой клетчатки и закрывается кожей
Физиологический раствор вводят в порту системы под контролем цветной ультразвуковой допплерографии через 25G атравматическую иглу для проверки правильности расположения катетера. После имплантации порт системы, гипотонический раствор вливают с перерывами со скоростью инфузии от 50 мл / ч до 100 мл/ч при периодическом контролем УЗИ для того, чтобы обеспечить постоянное количество жидкости в амниотической полости [7].
При незрелой шейке матки (оценка по шкале Бишопа < 6 баллов) - показано использование простагландинов Е1 (мизопростол трансбукально, перорально, интравагинально) [12]. Начальная доза 50 мкг, при отсутствии эффекта через 6 часов 50 мкг, при отсутствии эффекта последующая доза 100мкг. Не превышать общую дозу 200 мкг.
При зрелой шейке матки - инфузия окситоцина (см. протокол «Индукция родов»).
Ведение при ДИВ в гестационном сроке 25- 34 недели беременность
Выжидательная тактика проводиться при отсутствии противопоказаний к пролонгированию беременности. Наблюдение за пациенткой может осуществляться в палате акушерского отделения (контроль температуры тела, пульса, ЧСС плода, выделений из половых путей, каждые 4-8 часов в первые 48 часов; уровень лейкоцитов крови каждые 12 часов. В дальнейшем контроль температуры тела, пульса, ЧСС плода, выделений из половых путей не реже чем каждые 12 часов, развернутый анализ крови матери не реже чем 1 раз в неделю и по показаниям, с ведением листа наблюдений в истории родов.
Токолитики при преждевременных родах показаны на период не более 48 часов для проведения курса кортикостероидов - профилактика дисстресс - синдрома. Профилактический токолиз у женщин с ПИОВ без наличия активной маточной деятельности не рекомендуется [УД -А].
Препаратом выбора для токолитической терапии являются блокаторы кальциевых каналов (нифедипин), поскольку доказаны его преимущества по сравнению с другими препаратами.
Схема применения нифедипина: 10 мг перорально, если сокращения матки сохраняются - в течение первого часа каждые 15 минут по 10 мг. Затем по 10 мг каждые 3-8 часов в течение 48 часов до исчезновения схваток.
• гипотензия, однако, это крайне редко проявляется у пациенток с нормальным уровнем артериального давления;
• другие побочные эффекты: тахикардия, приливы крови, головные боли, головокружение, тошнота.
После купирования родовой деятельности дальнейший токолиз не рекомендуется из-за недоказанной эффективности и безопасности.
Антибиотикопрофилактика начинается сразу после постановки диагноза ПРПО - перорально эритромицин 250 мг каждые 6 часов в течение 10 дней [УД- А].
С началом родовой деятельности - стартовая доза бензилпенициллина - 2,4 г, затем каждые 4 часа по 1,2 гр до рождения, при наличии аллергии на пенициллин назначают цефазолин, начальная доза 2 гр в\в, затем по 1 гр каждые 8 часов до рождения ребенка или клиндамицин 600 мг каждые 8 часов внутривенно до рождения.
Для профилактики РДС плода используют кортикостероиды (дексаметазон по 6 мг через 12 часов в/м 2 дня, курсовая доза 24 мг или бетаметазон по 12 мг через 24 часа в/м, курсовая доза 24 мг) [УД - А]. Кортикостероиды противопоказаны при наличии хориоамнионита (ссылку).
Появление признаков инфекции или присоединение тяжелых осложнений со стороны матери является показанием к прекращению выжидательной тактики ведения и скорейшему родоразрешению (индукция родов, кесарево сечения).
Тактика определяется после предоставления максимальной информации о состоянии матери и плода, преимуществах и недостатках выжидательной и активной тактики, обязательного получения информированного письменного согласия от пациентки на выбранную тактику ведение.
Выжидательная тактика после 34 недель не целесообразна, так как пролонгирование беременности связано с повышенном риском развития хориоамнионита. Существует мало доказательств того, что активное ведение после 34 недель негативно влияет на неонатальные исходы.
Наблюдение в течении 24-х часов без влагалищного исследования, контроль ЧСС плода, температуры тела, пульса матери, выделений из половых путей, сокращений матки каждые 4 часа с ведением специального листа наблюдений в истории родов) с последующей индукцией родов (см. протокол «Индукция родов»).
Антибиотикопрофилактику начинать с началом родовой деятельности - стартовая доза бензилпенициллина - 2,4 г, затем каждые 4 часа по 1,2 гр до рождения, при наличии аллергии на пенициллин назначают цефазолин, начальная доза 2 гр в\в, затем по 1 гр каждые 8 часов до рождения ребенка или клиндамицин 600 мг каждые 8 часов внутривенно до рождения.
наблюдение в течение 24 - х часов без влагалищного исследования, (контроль ЧСС плода, температуры тела, пульса матери, выделений из половых путей, сокращений матки каждые 4 часа с ведением специального листа наблюдений в истории родов), с последующей индукцией родов (см. протокол «Индукция родов»)
Антибиотикопрофилактику начинать при ПРПО при безводном периоде более 18 часов, с началом родовой деятельности стартовая доза бензилпенициллина - 2,4 г, затем каждые 4 часа по 1,2 гр до рождения, при наличии аллергии на пенициллин назначают цефазолин, начальная доза 2 гр в\в, затем по 1 гр каждые 8 часов до рождения ребенка или клиндамицин 600 мг каждые 8 часов внутривенно до рождения.
Хориоамнионит - абсолютное показание к быстрому родоразрешению и не является противопоказанием к оперативному родоразрешению по обычной методике.
цефазолин, начальная доза 2 гр в\в, затем по 1 гр каждые 8 часов Гентамицин 5 мг на кг веса в\в каждые 24 часа
Если произведено кесарево сечение, продолжить применение антибиотиков в сочетании с метронидазолом 500мг в\в каждые 8 часов, пока у женщины не будет отсутствовать высокая температура в течении 48 часов.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения - рождение жизнеспособного новорожденного.
Препараты (действующие вещества), применяющиеся при лечении
| Атосибан (Atosiban) |
| Бензилпенициллин (Benzylpenicillin) |
| Бетаметазон (Betamethasone) |
| Гентамицин (Gentamicin) |
| Дексаметазон (Dexamethasone) |
| Индометацин (Indomethacin) |
| Магния сульфат (Magnesium sulfate) |
| Метронидазол (Metronidazole) |
| Мизопростол (Misoprostol) |
| Мифепристон (Mifepristone) |
| Натрия хлорид (Sodium chloride) |
| Нифедипин (Nifedipine) |
| Окситоцин (Oxytocin) |
| Прокаин (Procaine) |
| Цефазолин (Cefazolin) |
| Эритромицин (Erythromycin) |
Госпитализация
Показания для экстренной госпитализации: беременная должна быть госпитализирована при установленном факте ДИВ.
Факторы риска: Существуют доказательства, указывающие на связь восходящей инфекции из нижнего полового тракта и развития ПРПО [3,4].
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2014
- 1) Preterm prelabour rupture of membranes - Green-Top Guideline, RCOG, 2010 2) Ramsey PS, Lieman JM, Brumfield CG, Carlo W. Chorioamnionitis increases neonatal morbidity in pregnancies complicated by preterm premature rupture of membranes. Am J Obstet Gynecol. 2005 Apr;192(4):1162-6. 3) Carroll SG, Sebire NJ,Nicolaides KH. Preterm prelabour amniorrhexis.NewYork/London: Parthenon; 1996. 4) Gyr TN, Malek A, MathezLoic, Altermatt HJ, Bodmer R, Nicolaides, et al. Permeation of human chorioamniotic membranes by Escherichia coli in vitro. Am J Obset Gynecol 1994;170:2237. 5) Ramsey PS, Andrews WW Biochemical predictors of preterm labor: fetal fibronectin and salivary estriol. Clinics in Perinatology - December 2003 Vol. 30, Issue 4 6) Cox S, Leveno KJ. Intentional delivery versus expectant management with preterm ruptured membranes at 30-34 weeks’ gestation.Obstet Gynecol 1995;86:875-9. 7) Michael Tchirikov. Gauri Bapayeva, Zhaxybay. Sh. Zhumadilov, Yasmina Dridi, Ralf Harnisch and Angelika Herrmann. Treatment of PPROM with anhydramnion in humans: first experience with different amniotic fluid substitutes for continuous amnioinfusion through a subcutaneously implanted port system // J. Perinat. Med. - 2013. - P. 657-622. 8) De Santis M, Scavo M, Noia G, et al. Transabdominal amnioinfusion treatment of severe oligohydramnios in preterm premature rupture of membranes at less than 26 gestational weeks. Fetal Diagn Ther 2003;18:412-417 9) Tchirikov M, Steetskamp J, Hohmann M, Koelbl H. Long-term amnioinfusion through a subcutaneously implanted amniotic fluid replacement port system for treatment of PPROM in humans. Eur J Obstet Gynecol Reprod Biol. 2010 Sep;152:30-3 10) Tchirikov M, Strohner M, Gatopoulos G, Dalton M, Koelbl H. Long-term amnioinfusion through a subcutaneously implanted amniotic fluid replacement port system for treatment of PPROM in humans. J Perinat Med 2009. 37s1:272. 11) Dare MR, Middleton P, Crowther CA, Flenady VJ, Varatharaju B. Planned early birth versus expectant management (waiting) for prelabour rupture of membranes at term (37 weeks or more). Cochrane Database Syst Rev. 2006 Jan 25;(1):CD005302. 12) Tan BP, Hannah ME. Prostaglandins versus oxytocin for prelabour rupture of membranes at term. Cochrane Database Syst Rev. 2007 Jul 18;(2):CD000159.
Информация
1) Укыбасова Талшын Мухадесовна - д.м.н., АО «ННЦМД», профессор, руководитель отдела акушерства и гинекологии.
2) Бапаева Гаури Биллахановна - д.м.н., АО «ННЦМД», доцент, начальник отдела науки и менеджмента научных исследований .
3) Иманкулова Балкенже Жаркемовна - к.м.н., АО «ННЦМД», врач акушер-гинеколог высшей категории отделения женских болезней.
Рецензент:
Сейдуллаева Лейла Алтынбековна - к.м.н., доцент кафедры интернатуры акушерства и гинекологии Медицинского Университета Астаны.Клинико-анамнестические особенности женщин с преждевременным разрывом плодных оболочек при преждевременных родах
Цель. Выявление клинико-анамнестических факторов риска у беременных с преждевременным разрывом плодных оболочек при преждевременных родах.
Материалы и методы. Обследованы 150 женщин в возрасте от 18 до 40 лет, которые были разделены на 3 группы: 1-я группа - беременные с преждевременным разрывом плодных оболочек (ПРПО) (n=50), 2-я - беременные с интактными плодными оболочками (n=50), родоразрешенные в сроке 22-36 недель, 3-я - беременные со спонтанными своевременными (≥37 недель) родами (n=50). Подробно изучены возрастные показатели, анамнез соматических и гинекологических заболеваний, исходы предыдущих беременностей, особенности течения данной беременности, роды и неонатальные исходы.
Результаты. Риск возникновения ПРПО встречался в самом активном репродуктивном возрасте - 25-30 лет, достоверно значимо чаще у первобеременных первородящих женщин, соматически отягощенных частыми респираторными и одонтогенными воспалительными заболеваниями. Для беременных с ПРПО характерно было сочетание нескольких факторов риска, имевших место при данной беременности. Cтатистически значимо чаще встречались заболевания шейки матки, миома матки. Гестационный срок при ПРПО варьировал в пределах 22-36 недель беременности, а методом родоразрешения статистически значимо чаще являлось кесарево сечение. В этой же группе женщин достоверно чаще масса тела при рождении новорожденного составила менее 2500 г, что повлияло на неонатальные исходы.
Заключение. Этиология ПРПО при недоношенной беременности является многофакторной, необходимы своевременное выявление, коррекция того или иного состояния, не только во время, но и до беременности, разработка стратегий для улучшения результатов путем прогнозирования, предупреждения и лечения данной ситуации.Преждевременные роды (ПР) являются основной причиной перинатальной заболеваемости и смертности в мире, где большинство смертей приходится на новорожденных с гестационным возрастом менее 32 недель 3. Степень недоношенности и низкая масса тела при рождении во многом определяют прогноз выживаемости и качество последующей жизни новорожденного. В целом во всем мире ежегодно регистрируется 15 млн случаев ПР [2]. Частота преждевременного разрыва плодных оболочек (ПРПО) при недоношенной беременности составляет от 40 до 50% всех преждевременных родов [4].
У беременных с ПР, как с интактным плодным пузырем, так и с ПРПО, имеется ряд факторов риска: возраст, анамнестические данные, осложнения в течение данной беременности, соматические и инфекционные заболевания.
ПРПО - неполноценность плодных оболочек вследствие воспалительных изменений, которые приводят к ослаблению прочности мембран. Имеются данные о микротрещинах в плодных оболочках, ведущих к нарушению их целостности и являющихся источником проникновения микроорганизмов в полость матки [5].
Цель - выявление клинико-анамнестических факторов риска у беременных с ПРПО при ПР.
Материалы и методы
Нами проведено одномоментное сравнительное исследование, в ходе которого в соответствии с поставленной целью обследованы 150 женщин. Все пациентки были разделены на 3 группы: 1-ю группу составили 50 пациенток с ПРПО в сроке беременности до 36 недель, 2-ю - 50 пациенток с интактными плодными оболочками в сроке до 36 недель и 3-ю - 50 соматически здоровых беременных с неотягощенным акушерско-гинекологическим анамнезом и спонтанными своевременными (≥37 недель) родами.
У всех женщин, включенных в исследование, изучены анамнестические данные: возраст, перенесенные соматические и гинекологические заболевания, проведенные оперативные вмешательства, а также состояние репродуктивной функции. Проанализировано течение данной беременности, методы родоразрешения, неонатальные исходы.
Критерии включения в 1-ю и 2-ю группы: одноплодная самопроизвольная беременность, завершившаяся ПР в 22-36 недель с ПРПО (1-я группа) или спонтанными ПР при наличии интактных плодных оболочек (2-я группа). Критерии включения в 3-ю группу: одноплодная, самопроизвольно наступившая беременность, завершившаяся своевременными спонтанными родами (≥37 недель). У всех пациенток получено информированное согласие на участие в исследовании.
Критерии исключения: многоплодная беременность, наступление беременности в результате применения вспомогательных репродуктивных технологий, структурные и хромосомные аномалии, тяжелая соматическая патология у беременной, развитие преэклампсии во время данной беременности, пороки развития матки.
Дородовое излитие околоплодных вод
Дородовое излитие околоплодных вод - спонтанный разрыв амниотических оболочек до начала регулярных сокращений матки (1).
Дородовое излитие вод (ДИВ) при недоношенной беременности осложняет течение беременности только в 2% случаев, но связано с 40% преждевременных родов и является причиной значительной части неонатальной заболеваемости и смертности [18, 21, 22].Три основные причины неонатальной смертности связаны с ДИВ при недоношенной беременности: недоношенность, сепсис и гипоплазия легких [17]. Риск для матери связан, прежде всего, с хориоамнионитом. Доказана связь между восходящей инфекцией из нижних отделов генитального тракта и ДИВ.
Каждая третья пациентка с ДИВ при недоношенной беременности имеет положительные результаты посевов культуры генитального тракта [15,16], более того, исследования доказали возможность проникновения бактерий через интактные мембраны [19,20].
Имеется множество публикаций, в которых обсуждаются вопросы выявления плодов с ВУИ, роли профилактического назначения антибиотиков, токолитиков и кортикостероидов, оптимального гестационного возраста для родоразрешения и т.д.
Данный протокол оценивает доказательства эффективности существующих методов диагностики и лечения состояний, связанных с ДИВ, а также предлагает практические рекомендации по их ведению.
Код протокола: H-O-015 "Дородовое излитие околоплодных вод"
Для стационаров акушерско-гинекологического профиляПреждевременный разрыв плодных оболочек
Преждевременный разрыв плодных оболочек - это нарушение целостности оболочек и излитие вод до начала родовой деятельности, которое может происходить на любом сроке беременности. Причинами патологии выступают экстрагенитальные заболевания матери, маточно-плацентарные нарушения, внутриутробные инфекции. ПРПО проявляется одномоментным излитием вод либо их постоянным подтеканием небольшими порциями. Диагностика включает акушерское исследование, УЗИ беременности, кардиотокографию, амниоцентез. Лечение проводится двумя способами: пролонгирование беременности, если это возможно, либо родоразрешение, которое может быть плановым или экстренным.
МКБ-10
![Преждевременный разрыв плодных оболочек]()
![Преждевременный разрыв плодных оболочек]()
![Акушерское УЗИ]()
Общие сведения
Преждевременный разрыв плодных оболочек (ПРПО) является одним из самых частых осложнений в акушерстве и встречается примерно в 12% случаев от всех беременностей. В структуре преждевременных родов частота достигает 20-51%, поэтому патология становится основной причиной перинатальных заболеваний. ПРПО чаще встречается у молодых первородящих до 18 лет и у женщин старше 35 лет, что коррелирует с общим риском осложненного течения родов. Состояние представляет серьезную угрозу для здоровья ребенка и матери, требует комплексной медицинской помощи.
![Преждевременный разрыв плодных оболочек]()
Причины
Слишком ранний разрыв плодных оболочек вызывается многообразием этиологических факторов. Акушеры-гинекологи не могут выделить главную причину патологии, поскольку у беременных встречаются разнообразные комбинации провоцирующих факторов. Более высокая вероятность патологии наблюдается при многоплодии. По происхождению все причины ПРПО можно разделить на 3 большие категории:
- Материнские факторы. Чаще всего патология наблюдается у женщин, чья предыдущая беременность также закончилась преждевременными родами. К факторам риска относят маточные кровотечения на любом сроке гестации, длительное лечение глюкокортикостероидами, наличие системных заболеваний соединительной ткани (синдром Элерса-Данлоса).
- Маточно-плацентарные факторы. Ключевым фактором из этой группы является отслойка плаценты, которая вы становится причиной 15% разрывов оболочек до начала родовой деятельности. Значимую роль играют аномалии развития матки, истмико-цервикальная недостаточность.
- Плодовые факторы. Ведущей причиной из этой категории являются внутриутробные инфекцией плода, особенно возникающие в 3-м триместре. К отягощающим факторам относят врожденные аномалии скелета и внутренних органов, задержку внутриутробного развития.
Помимо вышеназванных причин, определенную роль в манифестации преждевременного разрыва оболочек имеют социально экономические факторы и образ жизни матери. Патология чаще наблюдается у женщин с вредными привычками (табакокурение, частое употребление алкоголя), несбалансированным питанием, дефицитом витаминов и микроэлементов. Более высокий риск имеют женщины, которые в силу плохого финансового состояния или недостаточного внимания к своей беременности игнорируют регулярные посещения гинеколога женской консультации
Патогенез
Ведущую роль в повреждении плодных оболочек имеют факторы, которые стимулируют клеточный апоптоз, запускают процессы разрушения фосфолипидов и деградации коллагена. Такие процессы развиваются на фоне дисбаланса микроэлементов, которые являюся кофактором матричных металлопротеиназ (ММП) и способствуют нестабильности соединительнотканного матрикса. Негативное влияние имеет оксидантный стресс, сопровождающийся продукцией радикалов.
Ученые подтвердили влияние инфекционных факторов на преждевременные роды и разрыв околоплодных оболочек. Их участие в патогенезе обусловлено активизацией ММП, стимуляцией иммунной системы, которая в ответ вырабатывает провоспалительные цитокины. Эти механизмы приводят к локальной деградации коллагена в плодных оболочках, повышают уровень простагландинов и усиливают гипертонус матки, провоцируя преждевременную родовую деятельность.
![Преждевременный разрыв плодных оболочек]()
Симптомы ПРПО
Основное проявление преждевременного разрыва плодных оболочек - выделение светлой жидкости из половых путей, которое не связано с нагрузкой или другими внешними факторами. Некоторые женщины изначально принимают воды за недержание мочи или обильные вагинальные выделения, особенно при небольшом объеме вытекшей жидкости. В течение 24 часов у многих пациенток начинаются первые схватки, хотя довольно часто встречается отсутствие самостоятельной родовой деятельности после ПРПО.
Осложнения
Наиболее частой проблемой ПРПО являются преждевременные роды, которые сопряжены с большим стрессом для матери и ребенка. Младенец рождается недоношенным, имеет гипоплазированные легкие, респираторный дистресс-синдром (в 54% случаев), перивентрикулярную лейкомаляцию (30%). Риск перинатальной смертности при преждевременном разрыве плодных оболочек повышается в 4 раза, неонатальная заболеваемость у выживших младенцев увеличивается в 3 раза.
Одним из важнейших осложнений является присоединение вторичной инфекции. Интраамнионическая инфекция становится причиной до 20% перинатальных смертей. У 2-13% женщин возникает послеродовой эндометрит, обусловленный проникновением инфекции в безводном периоде. У таких пациенток повышается вероятность осложнений следующей беременности: отслойки нормально расположенной пациенты, маточных кровотечений, необходимости кесарева сечения.
При подозрении на ПРПО женщине необходима немедленная консультация акушера-гинеколога, чтобы определить тактику ведения беременности и родов. Первичный прием начинается со сбора анамнеза, внутреннего и наружного акушерского исследования. Чтобы подтвердить преждевременный разрыв оболочек и выяснить причины, которые могли этому поспособствовать, проводится расширенное обследование. Основные методы диагностики:
- Акушерское УЗИ. Ультразвуковой метод визуализации назначается, чтобы оценить состояние и активность плода, измерить количество оставшихся околоплодных вод, выявить патологии прикрепления плаценты и другие аномалии, которые могли стать причиной ПРПО.
- Кардиотокография. Диагностика показывает характер сердечных сокращений плода в комплексе с регистрацией тонуса матки. Это основное исследование для выявления признаков пренатальной гипоксии и других показаний к экстренному родоразрешению.
- Амниоцентез. Исследование назначают для исключения или подтверждения диагноза хориоамнионита. Диагностическую ценность имеет повышенный уровень лейкоцитов и лактатдегидрогеназы в амниотической жидкости. Бактериологическое исследование материала позволяет выяснить точную этиологию воспаления.
Дифференциальная диагностика
В большинстве случаев ПРПО имеет типичную клиническую картину и своевременно диагностируется при акушерском обследовании. Сложности с дифференциальной диагностикой возникают при скудном подтекании вод. В такой ситуации необходимо исключить недержание мочи, которое часто бывает у беременных на большом сроке, и воспаление влагалища (кольпит), сопровождающееся обильными жидкими выделениями.
![Акушерское УЗИ]()
Лечение преждевременного разрыва плодных оболочек
Родоразрешение
При сроке гестации 37 и более недель пролонгирование нецелесообразно, поэтому после разрыва оболочек и излития вод женщина переходит в период родов. Родоразрешение возможно через естественные пути, если у пациентки отсутствует абсолютные противопоказания. При излитии вод активно применяется эпидуральная анестезия, поскольку у таких беременных она имеет сильный обезболивающий эффект и является менее токсичной для организма плода.
Преждевременный разрыв оболочек далеко не всегда сопряжен с началом родовых схваток. Для стимуляции могут использовать препараты окситоцина. Они запускают процесс сокращения матки и стимулируют ритмичные схватки. Изредка с целью активизации родов применяется простагландин Е2. По показаниям проводится профилактика стрептококковой инфекции пациенткам, которые являются носителями данного возбудителя или не были обследованы во время беременности.
При невозможности физиологических родов выполняется оперативное родоразрешение — кесарево сечение. Операция является методом выбора при преждевременных родах, если не удалось пролонгировать беременность, потому что кесарево сечение снижает риск поражения головного мозга у ребенка. Если же роды происходят в срок, операция выполняется по строгим показаниям, поскольку она достоверно увеличивает риск синдрома дыхательных расстройств и бронхолегочной дисплазии.
Пролонгирование беременности
При сроке гестации до 37 недель и при отсутствии абсолютных показаний к экстренным родам применяется выжидательная тактика. Пролонгирование беременности под круглосуточным медицинским наблюдением создает условия для развития бронхолегочной системы плода, снижает риск внутрижелудочковых кровоизлияний, некротического энтероколита и других осложнений недоношенности. Беременным назначают ряд лекарственных препаратов:
- Глюкокортикостероиды. Лекарства стимулируют образование сурфактанта и дозревание легких плода, что позволяет предупредить развитие дистресс-синдрома в неонатальном периоде.
- Антибиотики. Препараты обязательно назначаются для профилактики попадания инфекции внутрь матки, поскольку разрыв оболочек создает прямой канал для распространения возбудителей по половым путям.
- Токолитики. Медикаменты уменьшают тонус матки и препятствуют развитию преждевременных родов. Токолитическая терапия необходима, поскольку разрыв плодных оболочек зачастую индуцирует родовую деятельность.
Чтобы снизить риск развития хориоамнионита и послеродового эндометрита, в палате беременной с ПРПО устанавливают самые строгие требования к стерильности. Уборка комнаты и обработка бактерицидной лампой проводится 3 раза в сутки, постельное белье меняют ежедневно, гигиенические подкладки на простыни - каждые 3 часа. Оценку состояния беременной проводят раз в 4 часа, ежедневно берут кровь на гемограмму и уровень С-реактивного белка.
Если во время пролонгирования беременности возникают признаки ухудшения состояния, выжидательная тактика сменяется немедленным родоразрешением. Показания к активной тактике включают: клинические и/или лабораторные признаки хориоамнионита, преэклампсию и эклампсию, кровотечение в случае предлежания плаценты. Оперативное родоразрешение также проводится при декомпенсированном состоянии матери или плода.
Прогноз и профилактика
Исход беременности, осложненной преждевременным разрывом плодных оболочек, зависит от срока гестации, степени развития легких плода, состояния матери, своевременности лечебных мероприятий. Благодаря усовершенствованию акушерских протоколов большинство беременностей завершается живорождением. Однако осложнения гипоксии плода представляют серьезную опасность, поэтому младенцы находятся под пристальным наблюдением неонатологов.
Для профилактики ПРПО необходимо по возможности исключить провоцирующие факторы. Особо внимательное ведение беременности показано женщинам, которые имеют преждевременные роды или раннее излитие околоплодных вод в анамнезе. Превентивные меры включают рациональную организацию женских консультаций, углубленное обследование пациенток из групп риска.
2. Исходы беременности при преждевременном разрыве плодных оболочек/ И.И. Тошева, Г.А. Ихтиярова// РМЖ. Мать и дитя. - 2020. - №1.
3. Пренатальные исходы при преждевременном разрыве плодных оболочек/ В.Н. Кузьмин// Лечащий врач. - 2018. - №3.
4. Современная диагностика и лечение преждевременного разрыва плодных оболочек (обзор литературы)/ Н.К. Деменина, Г.И. Ищенко// Перинатология и педиатрия. - 2017. - №2.
Преждевременные роды
Категории МКБ: Преждевременные роды (O60), Преждевременный разрыв плодных оболочек (O42), Преждевременный разрыв плодных оболочек неуточненный (O42.9), Преждевременный разрыв плодных оболочек, задержка родов, связанная с проводимой терапией (O42.2), Преждевременный разрыв плодных оболочек, начало родов в последующие 24 ч (O42.0)
Общая информация
Краткое описание
Название протокола: Преждевременные роды
Преждевременными родами называют роды, наступившие при сроке беременности от 22 до 36 +6 дней недель (154-258 дней) при весе плода 500 гр. и более.
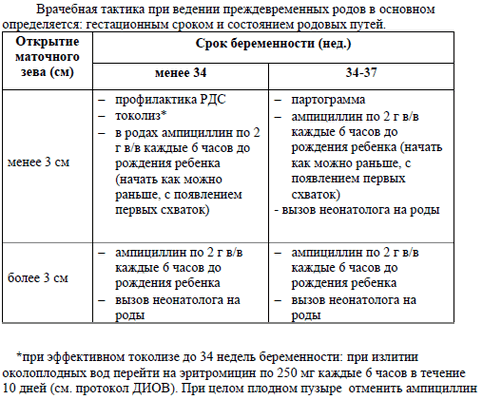
Категория пациентов: беременные и роженицы с преждевременными родами в сроке 22-36 недель 6 дней беременностиКлиническая классификация:
![]()
Клиническая картина
Cимптомы, течение
2) Клинически документированные сокращения матки (4 за 20 минут или 8 за 60 минут) в сочетании с одним из нижеперечисленных признаков:
Физикальное обследование: степень раскрытия шейки матки служит индикатором для прогнозирования эффективности токолиза. При раскрытии зева >3 см (признак активной фазы первого периода) токолиз, скорее всего, будет неэффективен.- ОАК
- ОАМ
- УЗИ плода и шейки матки
- КТГ плода
- Осмотр влагалища в зеркалах
- Мазок из влагалища на бактериоскопическое и бактериологическое исследование включая посев на β-гемолитический стрептококк (БГС)
Диагноз начала преждевременных родов может быть уточнѐн с помощью трансвагинального УЗИ (длина шейки матки менее 15 мм — 50% шанс родить в сроке менее 32 недель). Изменения шейки матки — более объективный показатель, чем оценка родовой деятельности. При длине шейки матки более 3 см вероятность начала родов в течение ближайшей недели составляет около 1%. Такая пациентка не подлежит госпитализации или может быть выписана из стационара (B-2a). Прогностически имеет значение определение длины шейки матки в сроках 17-24 недели УЗИ методом: длина шейки матки 25 мм и менее требует проведения профилактических мер.
Показания для консультации специалистов: Наличие сопутствующих ЭГЗ, для дифференцировки диагноза при затруднении диагностикиПри угрожающих преждевременных родах, основным симптомом которых являются боли внизу живота и в пояснице, дифференциальная диагностика:
- с болезнями органов брюшной полости, в первую очередь, с заболеваниями кишечника (спастическим колитом, острым аппендицитом)
- с заболеваниями почек и мочевыводящих путей (пиелонефритом, мочекаменной болезнью, циститом).
- при возникновении болей в области матки необходимо исключить некроз узла миомы, несостоятельность рубца на матке, ПОНРП.
На всех этапах оказания помощи необходима полная информированность пациентки об ее состоянии, состоянии плода, прогнозе исхода преждевременных родов для новорожденного, выбранной акушерской тактике и возможных осложнениях. Антибиотикопрофилактика при преждевременных родах проводится независимо от целостности плодного пузыря.
![]()
- определение длины шейки матки с помощью гинекологического исследования или УЗИ. Чаще всего используют показатели:
Для более точного прогнозирования преждевременных родов необходимо использовать комплексную оценку: клинические симптомы и данные объективного обследования.
Усилия, направленные на повышение жизнеспособности плода при преждевременных родах, заключаются в антенатальной профилактике РДС глюкокортикоидами.
- 2 дозы бетаметазона внутримышечно по 12 мг с интервалом в 24 ч (эта схема наиболее часто встречалась в РКИ, вошедших в систематический обзор);
Эффективность препаратов одинакова, однако следует учитывать, что при назначении дексаметазона отмечается более высокая частота госпитализации в ПИТ, но более низкая частота ВЖК, чем у бетаметазона (A-1b).
- клинические признаки преждевременных родов (см. выше) в 24-34 полных недель(34 недели и 6 дней). Любое сомнение в истинном гестационном сроке стоит трактовать в сторону меньшего и провести профилактику;
- беременные, нуждающиеся в досрочном родоразрешении из-за осложнений беременности или ухудшения ЭГЗ — гипертензивные состояния, ЗВУР, предлежание плаценты, сахарный диабет, гломерулонефрит и т.д.
Повторные курсы глюкокортикоидов по сравнению с однократным курсом не приводят к снижению заболеваемости новорождённых и не рекомендуются к применению(A-1a).
Спорным вопросом остаётся эффективность АКТ при сроках после 34 недель. Возможно, лучшей рекомендацией на сегодняшний день может быть назначение АКТ при сроке гестации более 34 недель при имеющихся признаках незрелости лёгких плода.
При начавшихся преждевременных родах и открытии шейки матки более 3 см. профилактика РДС не проводится, так как эффективная экспозиция глюкокортикоидов составляет не менее суток (1b).
Препаратами выбора для токолитической терапии являются блокаторы кальциевых каналов (нифедипин) и антогонисты окситоцина (Атосибан), поскольку доказаны их преимущества по сравнению с другими препаратами.
Схема применения нифедипина: 10 мг перорально, если сокращения матки сохраняются - через 15 минут 10 мг повторно. Затем по 10 мг каждые 3-8 часов в течение 48 часов до исчезновения схваток. Максимальная доза - 60 мг/день.
- гипотензия, однако, это крайне редко проявляется у пациенток с нормальным уровнем артериального давления;
контроль состояния плода, измерение пульса, АД каждые 30 минут в течение первого часа, затем ежечасно в течение первых 24 часов, затем каждые 4 часа.
После купирования родовой деятельности дальнейший токолиз не рекомендуется из-за недоказанной эффективности и безопасности. При непереносимости нифедипина возможно использование антагонистов окситоцина или резервных β-миметиков.
Показания для Атосибана: для токолиза при угрожающих и спонтанных преждевременных родах у беременных женщин при:
- При начавшейся родовой деятельности (длительность схваток 30 сек. с частотой 4 схватки за 30 минут)
- иницирующая болюсная в/в инъекция (7,5 mg/ml раствор для инъекций, каждая ампула содержит 6,75 mg атосибана (голубая упаковка) - 0,9 мл. раствора для инъекций в/в одномоментно (в течение 1 минуты), максимальная суточная доза 330 мг.
- загружаемая инфузия - 7,5 mg/ml концентрат для приготовления инфузии, каждая ампула содержит 37,5 mg атосибана (темно-красная упаковка) - концентрат для инфузий 2 флакона по 5 мл. в раствор для инфузий (скорость введения 4 капли в минуту), (до 45 часов)
Токолитические препараты назначают в режиме монотерапии. Комбинированное назначение токолитиков увеличивает риск побочных эффектов и практически не имеет преимуществ перед назначением одного препарата.
В 2009 году были опубликованы результаты метаанализа, оценивавшего нейропротективные возможности магния сульфата, назначаемого при угрожающих или начавшихся преждевременных родах. Результаты свидетельствуют: использование магния сульфата привело к снижению частоты тяжёлой формы ДЦП. При этом ЧБНЛ составило 63.На сегодняшний день остаются неясными режим дозирования препарата, а также его влияние на отдалѐнные исходы у детей.
Во время преждевременных родов антибиотики должны быть назначены с профилактической целью. Первая доза должна быть введена как минимум за 4 ч до рождения ребёнка (B-2a).
- ампициллин — начальная доза 2 г внутривенно сразу после диагностики преждевременных родов, затем по 1 г каждые 6 ч до родоразрешения;
- цефалоспорины первого поколения — начальная доза 1 г внутривенно, затем каждые 6 ч до родоразрешения;
- при положительном результате посева на β-гемолитический стрептококк (БГС) —начальная доза 3 г бензилпенициллина внутривенно, затем по 1,5 г каждые 4 ч до родоразрешения.
1. Непрерывная психологическая поддержка во время родов, полная информированность пациентки о сложившейся акушерской ситуации и прогнозе исхода родов для новорожденного.
2. Ведение преждевременных родов при головном предлежании плода осуществляется через естественные родовые пути. Преждевременные роды не являются показанием к кесареву сечению.
3. Данные эффективности оперативного родоразрешения при тазовом предлежании противоречивы. Решение о выборе метода родов должно приниматься индивидуально на основании клинических показаний.
4. Плановое кесарево сечение по сравнению с родами через естественные родовые пути не улучшает исходов для недоношенного ребѐнка, при этом увеличивая материнскую заболеваемость. Поэтому роды через естественные родовые пути для недоношенного плода в головном предлежании предпочтительны, особенно после 32 недель беременности.
6. При обезболивании родов не применять лекарственные препараты, угнетающие дыхательный центр плода (опиаты)
7. Не проводить рутинно эпизиотомию, пудендальную анестезию, эпидуральную анестезию, использование выходных щипцов для рождения головки.
8. Вакуум-аспирация не должна использоваться при преждевременных родах ранее 34 недель беременности из-за повышения риска неонатальной заболеваемости, связанной с высокой частотой cубглиальных (между апоневрозом и надкостницей) гематом (B-3a).
10. При недоношенной беременности (менее 37 недель гестации) отсрочка пережатия пуповины по меньшей мере на 60 секунд предпочтительна в сравнении с ранним пережатием, так как это снижает количество
11. Для доношенных детей возможность повышенного риска неонатальной желтухи, требующей фототерапии, должна взвешиваться с физиологическим преимуществом более высокого гемоглобина и уровня железа до 6 месяцев жизни, получаемой при отсроченном пережатии пуповины. (I-C)
12. Постоянная КТГ не имеет преимуществ перед длительной (например, по 40 мин через 1 час) КТГ или периодической аускультацией.
Эпидуральная анальгезия предпочтительнее наркотических анальгетиков для обезболивания преждевременных родов из-за большей эффективности и меньшей токсичности (A-1b).ДИОВ при недоношенной беременности осложняет течение беременности в 2-3% случаев, но связано с 40% преждевременных родов и, как следствие, является значительной причиной в структуре неонатальной заболеваемости и смертности. Три основные причины неонатальной смертности связаны с ДИОВ: недоношенность, сепсис и гипоплазия лёгких.
Риск для матери связан с хориоамнионитом (13-60%). Доказана связь между восходящей инфекцией из нижних отделов генитального тракта и ДИВ. Каждая третья пациентка с ДИВ при недоношенной беременности имеет положительные результаты посевов культуры генитального тракта, более того, исследования доказали возможность проникновения бактерий через интактные мембраны.
При подозрении на ДИВ желательно избегать влагалищного исследования, кроме случаев, когда есть признаки активной родовой деятельности, так как это значительно увеличивает риск распространения инфекции и вряд ли определит тактику дальнейшего ведения беременности и родов (B-2b).
- произвести осмотр на гинекологическом кресле стерильными зеркалами - жидкость, вытекающая из цервикального канала или находящаяся в заднем своде, подтверждает диагноз;
- провести УЗИ — олигогидрамнион в сочетании с указанием на истечение жидкости из влагалища подтверждает диагноз ДИВ (B-2b).
Вероятность развития родовой деятельности при излитии околоплодных вод находится в прямой зависимости от гестационного срока: чем меньше срок, тем больше период до наступления регулярной родовой деятельности (латентный период). В первые сутки после преждевременного излития вод спонтанные роды начинаются:
В сроках 22-24 недель прогноз неблагоприятен. Родители должны быть осведомлены, что дети, родившиеся до 24 недель, вряд ли выживут, а те, что выживут, вряд ли будут здоровыми.
Выбор тактики ведения при ДИОВ при недоношенной беременности должен быть оформлен в виде информированного согласия пациентки.
Одна из основных задач при поступлении пациентки с подозрением на отхождение вод - как можно более точно определить срок беременности, так как от этого зависит выбор тактики.
2) осложнения беременности, требующие срочного родоразрешения (преэклампсия/эклампсия, отслойка плаценты, кровотечение при предлежании плаценты);
При поступлении пациентки в стационар первого или второго уровня с подозрением на ДИОВ при гестационном сроке до 34 недель — перевод в акушерский стационар третьего уровня.
Наблюдение за пациенткой осуществляется в палате отделения патологии беременности сведением специального листа наблюдений в истории родов с фиксацией каждые 4 ч:
- посев отделяемого из цервикального канала на β-гемолитический стрептококк, микрофлору и чувствительность к антибиотикам — при первом осмотре в зеркалах;
- ОАК — количество и формула лейкоцитов (1 раз в 2-3 сут при отсутствии клинических признаков инфекции);
- оценка состояния плода — УЗИ, ультразвуковая допплерометрия, КТГ регулярно, не реже 1 раза в 2-3 суток.
Токолитики при преждевременных родах показаны на период не более 48 ч для перевода в перинатальный центр и проведения курса глюкокортикоидов (B-2a).
Антибиотикопрофилактика должна начинаться сразу после постановки диагноза ДИОВ и продолжаться до рождения ребѐнка (в случае задержки родов может быть ограничена 7-10 сутками).
- при положительном высеве β-гемолитического стрептококка — бензилпенициллин по 1,5 г внутримышечно каждые 4 часа.
При ДИОВ не должен использоваться Амоксициллин, клавулановая кислота из-за повышения риска НЭК у плода(A-1b).
Внутриматочная инфекция, которая определяется как позитивная культура околоплодных вод, осложняет 36% ДИОВ при недоношенной беременности. В большинстве случаев инфекция развивается субклинически.
Лейкоцитоз (>18×109/мл) и нейтрофильный сдвиг лейкоцитарной формулы обладают низкой прогностической ценностью для подтверждения наличия инфекции. Необходимо определение этих показателей в динамике (1 раз в 1-2 сутки).
Хориоамнионит - абсолютное показание к быстрому родоразрешению, не является противопоказанием к оперативному родоразрешению по обычной методике.
При отсутствии активной родовой деятельности и шансов быстрого рождения ребѐнка метод выбора для родоразрешения — кесарево сечение.
При подозрении на хориоамнионит должна быть начата антибактериальная терапия, то есть к вводимому препарату (например, ампициллину) должен быть добавлен второй препарат из другой группы, например: гентамицин в дозе: 5 мг/кг массы тела внутривенно1 раз в сутки. При подтверждении диагноза хориоамнионита после родоразрешения к назначениям добавляют метронидазол по 100 мг каждые 8 ч.
При ДИОВ на сроке 34 недели и более длительная выжидательная тактика (более 12-24 ч) не показана, так как повышает риск внутриматочной инфекции и компрессии пуповины безулучшения исходов для плода (B-3b). Но решение о вмешательстве следует принимать, основываясь, прежде всего, на комплексной клинической оценке ситуации после получения информированного согласия пациентки.
- ограничение повторных внутриматочных манипуляций (диагностическое выскабливание или кюретаж полости матки во время медицинского аборта) (С-4);
- информирование общественности о повышенном риске преждевременного рождения детей, зачатых с помощью вспомогательных репродуктивных технологий. Принятие рекомендации по ограничению количества пересаживаемых эмбрионов в зависимости от возраста и прогноза пациентки (B-3a).
- гидратация (усиленный питьевой режим, инфузионная терапия), используемая в целях нормализации фетоплацентарного кровотока для предотвращения преждевременных родов (A-1a).
- Неэффективно наложение швов всем беременным при короткой шейке матки кроме женщин из группы высокого риска по преждевременным родам (A-1b).
- Однако при длине шейки матки 25 мм и менее при дополнительном интравагинальном введении прогестерона частота преждевременных родов уменьшается (A-1b).
При беременности двойней наложение швов на укороченную шейку матки, наоборот, повышает риск преждевременных родов (B-3a).
Вместе с тем в ФГУ НЦАГиП им В.И. Кулакова имеется положительный опыт использования профилактических П-образных и циркулярных швов, которые способствуют пролонгированию беременности до рождения жизнеспособных детей (≥33-34 нед. беременности), при двойнях, тройнях и даже четверне.
- назначение в группе высокого риска (прежде всего среди женщин, имеющих преждевременные роды в анамнезе) снижает риск повторных преждевременных родов на 35% (A-1a).
- 17-α-гидроксипрогестеронакапронат (17-ОПК) — еженедельно, начиная с 16-20-й недели беременности внутримышечно по 250 мг до гестационного срока 34 нед.;
Следует отметить, что прогестерон и его производные неэффективны при многоплодной беременности (A-1b).
- скрининг и лечение бессимптомной бактериурии, определяемой как наличие бактерий в посеве в количестве более 105 КОЕ/мл (A-1a).
- рутинный скрининг на патогенную и условно-патогенную микрофлору нижних отделов половых путей у беременных из группы низкого риска по преждевременным родам, а также антибактериальная терапия при колонизации (A-1a).
- лечение БВ на сроках беременности менее 20 недель (вероятно, снижает риск преждевременных родов). Возможные схемы лечения: метронидазол 500 мг. 2 раза в день per os 7 сут или клиндамицин 300 мг 2 раза в день peros 7 суток. В I триместре стоит воздержаться от лечения, так как данные препараты входят в группу, применение которых противопоказано в этот период.
Возможные схемы лечения: азитромицин 1 г однократно per os или эритромицин 500 мг 4 раза в день per os 7 суток.
- наблюдение в условиях поликлиники, продолжить терапию гестагенами, контроль длины шейки матки по УЗИ;
- при преждевременных родах - обследование и подготовка к следующей беременности в зависимости от фактора преждевременных родов.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:Читайте также:
- Протоковый рак молочной железы: симптомы и прогноз, инфильтрирующая протоковая карцинома, диагностика и лечение
- Гиперрефлексия мочевого пузыря у детей. Синдром Хинмана
- Рак толстой кишки лечение: химиотерапия и лучевая терапия
- Бронхоспирометрия после бронхоскопии. Бронхография в сочетании с эндобронхиальной биопсией
- Склероз легких под действием радиации. Аккомодация альвеолярного эпителия